Герпангина у детей: симптомы и способы их облегчения
Любопытство и активность детей часто приводит к появлению синяков и ушибов. Но что, если во рту у ребенка появились болезненные красные бугорки, которые не являются результатом падения? Возможно, он заразился герпангиной. Читайте дальше, чтобы узнать больше об этом заболевании и о том, как можно облегчить состояние ребенка.
Информация о заболевании
Герпангина — это вирусная инфекция, распространенная среди детей в возрасте от 1 года до 4 лет. По словам врачей, об этом заболевании свидетельствуют небольшие, похожие на пузырьки раны во рту и горле. Специалисты утверждают, что зачастую эту инфекцию вызывают вирусы Коксаки и ECHO-вирусы. Пик заболевания, распространенного во всем мире, обычно приходится на лето и осень. Несмотря на то, что страдают им в основном дети, взрослые тоже могут заразиться герпангиной, которую еще называют синдромом “рука-нога-рот”. Это заболевание может спровоцировать неприятные ощущения у ребенка, но, как правило, его симптомы проходят в течение недели без осложнений.
Симптомы герпангины
Помимо сыпи во рту это заболевания может вызвать головную боль, высокую температуру, потерю аппетита и боль в горле, которая приводит к возникновению болезненных ощущений во время глотания. Высыпания во рту напоминают маленькие заполненные жидкостью волдыри белого или бело-серого цвета с красной каймой. Обычно они поражают небо, заднюю стенку горла и другие неподвижные части рта. Повышение температуры возникает внезапно и варьируется от 38,3°С до 41°С. Чрезвычайно важно в этом случае предотвратить обезвоживание с помощью средств пероральной регидратации.
Облегчение симптомов
Поскольку это вирусное заболевание, все, что вы можете сделать, чтобы облегчить страдания ребенка, это бороться с симптомами. Диагноз обычно ставит медицинский работник, но герпангина считается легким заболеванием и не имеет специфического лечения.
- снизить температуру с помощью жаропонижающих средств;
- увеличить потребление холодных напитков и пищи, например, мороженого без сладких наполнителей;
- есть мягкую пищу, которая не будет раздражать полость рта;
- полоскать рот прохладной водой.
Когда ребенок болеет, соблюдение гигиены полости рта может вызывать определенные сложности, однако вам следует поддерживать малыша и помогать ему чистить зубы. Используйте ополаскиватель для полости рта, чтобы способствовать заживлению очагов воспаления. Но прежде узнайте у стоматолога, подходит ли этот ополаскиватель ребенку по возрасту.
Как и многие другие вирусы, герпангина заразна и может легко распространяться среди одноклассников или братьев и сестер. Очень важно принимать меры предосторожности: мыть руки и дезинфицировать поверхности, к которым прикасался ребенок. Самое главное — изолируйте ребенка, не пускайте его в школу или детский сад до полного выздоровления.
герпангина у ребенка лечение — 11 рекомендаций на Babyblog.ru
Специфика герпеса как болезни заключается в том, что дети заражаются им значительно чаще взрослых. Причина здесь – в широкой распространённости вируса: даже если герпеса нет у родителей и ближайших родственников, уже в возрасте двух-трёх лет ребёнок невольно столкнётся с переносчиком. А сколько малышей заражается от больных матерей при беременности или после родов!
Сразу нужно сказать: чрезмерно оберегать от заражения ребёнка с нормальной иммунной системой и состоянием здоровья, создавая для него стерильные условия, нельзя. Организм человека умеет вырабатывать пожизненный иммунитет практически ко всем типам герпеса, и стоит ребёнку один раз болезнь перенести, и на всю оставшуюся жизнь он уже будет надёжно защищён.
Важно только, чтобы это первое заражение прошло легко и без осложнений. И тут уже нужно знать специфику разных типов вирусов и их влияние на организм ребёнка.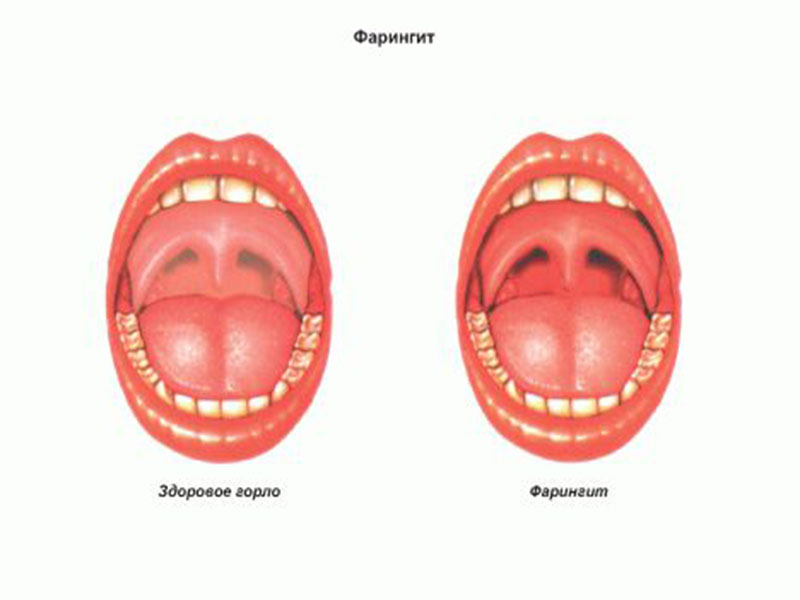
Типы герпеса, встречающиеся у детей
Из более чем 200 типов герпесвирусов наиболее распространёнными у человека являются 6 типов. Дети заражаются ими так же легко, как и взрослые, и потому во многих случаях переболевают соответствующими заболеваниями в младшем возрасте. К этим вирусам относятся:
- вирусы герпеса 1 и 2 типов, которые приводят ко всем известным высыпаниям в виде прозрачных пузырьков в том месте, через которое произошло заражение. Дети чаще всего заносят вирус через рот с немытыми руками, предметами обихода и некоторыми продуктами питания. Потому у них симптомы простого герпеса чаще всего оказываются локализованными на губах.
- Вирус герпеса 3 типа, называемый по латыни Varicella zoster. Вызывает ветрянку, которая у уже переболевших ею людей в редких случаях сменяется время от времени рецидивирующим опоясывающим лишаём.
- Вирус герпеса 4 типа, или вирус Эпштейна-Барр, являющийся причиной развития инфекционного мононуклеоза. По статистике, к 13 годам этим вирусом инфицируется до половины детей, болезнь у которых протекает в смазанной или бессимптомной форме. Страшным последствием заражения этим вирусом является лимфома Беркитта, которой болеют дети в странах экваториальной Африки.
- Вирус герпеса 5 типа, ещё именуемый цитомегаловирусом. Его особенностью является в большинстве случаев бессимптомное протекание инфекции и отсутствие каких-либо последствий заражения, из-за чего подавляющее большинство людей – и детей в том числе – являются переносчиками его.
- Вирус герпеса 6 типа, очень известный педиатрам тем, что вызывает внезапную экзантему. Её очень часто путают с краснухой, за что она и получила своё второе название – псевдокраснуха.
Несмотря на то, что все эти вирусы широко распространены у детей, наибольшее количество неприятностей доставляют первые три типа. Мало того, что вызываемые ими болезни характеризуются яркой симптоматикой, так ещё и у детей зачастую возникают различные осложнения в виде стоматита, гингивита, менингита, энцефалита и других болезней.
Такие осложнения проявляются чаще всего после перенесения детьми первичной инфекции, рецидивы же обычно значительно менее опасны. Да и первичное заражение герпесом вызывает осложнения обычно только при ослабленной иммунной системе у ребёнка.
Из всех герпесных инфекций каждая имеет свои специфические клинические проявления и особенности при заражении ими ребёнка, и потому заслуживают подробного отдельного описания. Сейчас же мы остановимся на простом герпесе у детей, вызываемом вирусами герпеса 1 и 2 типов.
Симптомы герпеса у детей
Симптомы герпеса у детей очень похожи на таковые у взрослых, но чаще всего оказываются выражены значительно более ярко. Многое здесь зависит от возраста, в котором заразился ребёнок.
При заражении ребёнка в первые дни или даже часы после рождения обычно говорят про неонатальный герпес, характеризующийся особой симптоматической картиной и спецификой протекания.
У детей же более позднего возраста симптомы герпеса проявляются несколько иначе. Так, на первой, продромальной стадии не всегда можно понять, что у ребёнка начинается именно герпес. В это время ребёнок становится менее подвижным, у него повышается температура, он испытывает сильное недомогание и слабость. Зачастую на этом этапе появляются головные боли и воспаления горла, являющиеся признаком герпангины. Такие симптомы легко принять за простудное заболевание и начать бороться не с той инфекцией.
На следующей стадии на губах и около них, в полости рта, иногда вокруг глаз, у ребёнка появляются красные зудящие высыпания. По мере увеличения их интенсивности возрастает сила зуда, переходящего затем в боль.
Далее на высыпаниях появляются прозрачные пузырьки, наполненные бесцветной жидкостью. По внешнему виду они идентичны таким же везикулярным высыпаниям у взрослых, но располагаются на большей площади и могут быть значительно сильнее выражены. При развитии у ребёнка герпесных гингивита и стоматита пузырьки появляются не только на наружных кожных покровах, но и в полости рта – на слизистых оболочках, миндалинах, языке и дёснах.
Со временем эти пузырьки становятся непрозрачными, и жидкость в них начинает напоминать гной. Всё это время ребёнка беспокоит сильная боль, при герпесной ангине – проблемы с глотанием пищи. Маленькие дети могут при тяжёлом протекании герпеса много кричать и очень плохо спать.
На следующей стадии пузырьки лопаются, из них вытекает жидкость, в которой кишат вирусные частицы, их в буквальном смысле миллиарды, и на месте каждого пузырька появляется маленькая язвочка. Она быстро покрывается коркой и в таком виде перестаёт беспокоить ребёнка.
Последняя стадия – стадия заживления. Кожа на месте язвочек восстанавливается, струпья обсыпаются и следов герпеса не остаётся.
Примерно такими же симптомами характеризуется неонатальный герпес, который, однако, имеет и свою специфику.
Неонатальный герпес: основные симптомы и способы диагностики
Неонатальный герпес у детей часто называется ещё врождённым. Во многих случаях дети заражаются герпесом во время самих родов или в первые часы после них, и симптомы болезни проявляются у них в первые дни жизни. Тяжесть симптомов и протекания болезни у них зависит от сроков заражения.
Наиболее тяжелы последствия заражения плода на ранних и средних сроках беременности: в этом случае у ребёнка может развиваться гидро- и микроцефалия, эпилепсия, ДЦП, цирроз печени, гепатит, поражения лёгких и глаз.
В случае если ребёнок оказывается заражённым непосредственно при родах или вскоре после них, у него можем развиваться одна их трёх форм неонатального герпеса:
- Локализованная форма, характерная примерно для 20-40% новорожденных с неонатальным герпесом. При ней обычно поражаются кожные покровы и слизистые оболочки глаз и рта. При ней генерализованных симптомов обычно не бывает, но на коже появляются единичные или сгруппированные везикулярные элементы. Чаще всего появление пузырьков происходит через неделю-две после рождения.
 Ещё через две недели при проведении правильного лечения они полностью заживают, не оставляя после себя следов.
Ещё через две недели при проведении правильного лечения они полностью заживают, не оставляя после себя следов. - Генерализованная форма, при которой наблюдается полный спектр симптомов, характерных для герпеса: первоначальное повышение температуры, вялость, срыгивания, одышка и апноэ, цианоз и симптомы пневмонии. Очень часто в патологический процесс вовлекаются надпочечники и печень. Эта форма герпеса проявляется в 20-50% случаев, при этом у пятой части младенцев регистрируются генерализованные симптомы без последующих высыпаний на коже.
- Поражающая форма, характеризующаяся поражениями нервной системы. При ней характерно развитие энцефалита, менингоэнцефалита, наблюдающееся в 30% случаев, а при антенатальном заражении плода возможно развитие микроцефалии, гидроцефалии, а также появление внутричерепных кальцификатов. Проявление инфекции носит генерализованный характер и характеризуется дрожью, судорогами, ликвором, снижением аппетита ребёнка, цитозом.
Как правило, инкубационный период при заражении ребёнка при родах длится от двух до тридцати дней, и именно по его окончании появляются симптомы заболевания.
Пути заражения детей герпесом
Заражение ребёнка герпесом в большинстве случаев происходит при общении его со сверстниками или взрослыми, являющимися носителями вируса.
В очень многих случаях заражение ребёнка происходит от матери во время рецидива у неё герпеса. Особенно это актуально для детей грудного возраста: в этот период крайне тяжело соблюсти все меры предосторожности для защиты ребёнка от герпеса. К тому же, именно на этом этапе сама мать достаточно часто ограничивает свой рацион, что приводит к гиповитаминозам, снижению иммунитета и возникновению рецидива болезни.
В любом случае, каждый переносчик вируса даже в латентной фазе может быть источником заражения. Поэтому прямой контакт ребёнка с человеком, который когда-либо болел герпесом, является рисковой ситуацией.
Кроме прямого контакта заразиться герпесом ребёнок может следующими способами:
- бытовым путём, используя общую посуду, еду или одежду
- воздушно-капельным путём, когда рядом с ним человек с рецидивом герпеса на губах чихает или громко разговаривает
- от матери при родах или беременности.

Последний способ передачи вируса наиболее актуален в том случае, если мать заражается герпесом первый раз во время беременности. Тут риск заражения плода довольно высок, и такое заражение чревато выкидышем.
По статистике, из 100 тысяч новорожденных, матери которых не имеют иммунитета к вирусу простого герпеса и заразились впервые во время беременности, 54% малышей рождаются с врождённым герпесом. Если же у матери имеется иммунитет к одному из двух типов вирусов герпеса, то это значение уменьшается до 22-26% малышей на 100 тысяч новорожденных.
Рецидив герпеса у матери при вынашивании ребёнка тоже может привести к заражению его, однако в этом случае реже проявляются серьёзные последствия, поскольку плод оказывается защищённым материнским иммунитетом.
Врождённый иммунитет ребёнка к герпесу
Если до беременности мать успела заразиться вирусом простого герпеса, то с большой вероятностью её ребёнку до полугодовалого возраста ничего не угрожает. У матери с нормальным иммунитетом после первого знакомства с вирусом герпеса (пусть даже оно прошло в её детстве) иммунная система вырабатывает специфические к этому вирусу антитела, которые при повторной встрече с вирусом быстро и надёжно его уничтожают.
Эти антитела называются иммуноглобулинами, обозначающимися обычно Ig. Против вирусов герпеса вырабатываются Ig классов М и G. Именно их ищут в крови при диагностике герпеса.
Из всех иммуноглобулинов через трансплацентарный барьер благодаря своим малым размерам успешно проникают только IgG. Они и создают у плода иммунитет против герпеса, с которым даже новорожденный малыш будет для вируса неуязвим.
Однако срок жизни этих антител – всего несколько месяцев, и спустя примерно полгода их в организме ребёнка уже не остаётся. Тогда он и становится восприимчивым к герпесу. Об этом свидетельствует и статистика: пик заболевания первичной инфекцией у детей приходится на 8-13-й месяц жизни.
Важно и то, что антитела передаются ребёнку вместе с молозивом и молоком матери. Чем дольше, следовательно, мать будет кормить ребёнка грудным молоком, тем дольше обеспечит ему защиту о герпетической инфекции.
Чем дольше, следовательно, мать будет кормить ребёнка грудным молоком, тем дольше обеспечит ему защиту о герпетической инфекции.
Соответственно, если во время беременности мать заражается герпесом впервые, вирус поражает как её ткани, не причиняя, впрочем, ей слишком больших неприятностей, так и ткани и системы органов плода, что и является зачастую причиной многих осложнений и нарушений в его развитии.
Осложнения герпеса у детей
Вообще для детей опасен даже не сам герпес, но его осложнения. Именно они могут приводить к серьёзным нарушениям функций отдельных органов, а иногда – даже к инвалидности и летальному исходу.
Среди наиболее распространённых и опасных осложнений герпеса у детей можно выделить следующие:
- Энцефалит и менингоэнцефалит, развивающиеся как у новорожденных, так и у детей старшего возраста. Без лечения такие формы летальны в 90% случаев, а при нормальном лечении – в 50%.
- ДЦП, развивающийся как ответ на тяжёлую форму протекания инфекции у новорожденных при отсутствии лечения.
- Заболевания глаз: кератоконъюнктивит, иридоциклит, эрозия роговицы, эписклерит, хориоретинит, увеит.
- ДВС-синдром.
- Стоматит и гингивит, зачастую развивающиеся в качестве клинической формы герпеса
- Поражения печени, иногда – вплоть до гепатитов.
- Герпангина и воспаления гландов.
В целом при тяжёлых формах герпеса у детей характерно поражение именно нервной системы, поэтому наиболее опасными являются энцефалиты, эпилепсия и развитие ДЦП. Важно то, что генерализованные формы герпеса у детей на ранних стадиях часто путают с другими инфекциями, что приводит к задержке в лечении и упусканию сроков борьбы с болезнью. Именно поэтому своевременная диагностика герпеса у детей имеет первоочередную важность.
Диагностика герпеса у детей
Говоря про диагностику неонатального герпеса, необходимо в первую очередь сказать про планомерное и непрерывное отслеживание состояние матери в период беременности.
Регистрация на этом этапе рецидива герпеса или первичной инфекции позволит в будущем, при появлении у ребёнка соответствующих осложнений, максимально быстро установить правильную их причину.
Важным методом диагностирования герпеса является осмотр ребёнка на предмет выявления у него характерных высыпаний. Кроме того, плач ребёнка и отказ его от пищи может быть результатом поражения десен и слизистых поверхностей рта.
Достаточно чёткими признаками герпеса являются также судороги непонятного происхождения или сепсис, не проходящий при целенаправленной борьбе с бактериальными инфекциями.
Дополнительно к симптоматической диагностике необходимо проводить инструментальные и лабораторные исследования:
- «золотой стандарт», основанный на культивировании вируса из различных жидкостей и слизистых субстанций организма ребёнка и отличающийся высокими чувствительностью и специфичностью
- электронная микроскопия
- иммунофлюоресцентный метод и прямое обнаружение вируса в жидкости везикул
- полимеразная цепная реакция
- исследование патологий плаценты, состояния сердца, печени ребёнка, томография головного мозга.
В большинстве случаев при появлении пузырьковых высыпаний дальнейшая диагностика герпеса уже не требуется, и необходимо как можно скорее приступать к лечению болезни.
Лечение герпеса у детей: медицинские препараты, народные средства, схемы лечения
При лечении герпеса у детей крайне важно отдавать себе отчёт в том, что даже локализованная форма герпеса без должной борьбы с ней грозит перерасти в генерализованную инфекцию.
При появлении любых внешних симптомов герпеса у новорожденных детей или детей старшего возраста необходимо проведение антивирусной терапии, например, с помощью Ацикловира. Его вводят в организм внутривенно в количестве 45 мг на килограмм массы тела ребёнка в сутки. Если инфекция генерализованная или имеются симптомы менингоэнцефалита, дозу необходимо повысить до 60 мг/кг в сутки.
Сроки лечения для локализованной и генерализованной форм составляют, соответственно, 14 и 21 день.
Необходимо помнить, что энтеральное введение Ацикловира часто бывает неэффективным.
Сами участки высыпаний на коже ребёнка следует обрабатывать мазями Ацикловир или Зовиракс 3-4 раза в сутки.
Если у ребёнка в результате заболевания началось поражение глаз и окологлазных оболочек, прописывается обработка их 3% раствором Видарабина, 1% раствором Йоддиоксиуридина, или 2% раствором Трифлуридина.
Очень эффективны при борьбе с герпесной инфекцией у детей иммуноглобулины Пентаглобин, Сандоглобин, Интраглобин, Цитотек, Октагам. Они являются прямыми уничтожителями вируса в организме и потому широко используются при лечении генерализованной инфекции. Зачастую используются интерфероны – Виферон по 150000 МЕ 1 раз в сутки ректально на протяжении 5 дней – и антибиотики для подавления активизирующей микрофлоры.
Параллельно должна проводиться терапия ребёнка по поддержанию жизненно важных функций его организма.
Из народных средств для лечения герпеса у детей применяют отвары и настои зверобоя и солодки. Они способствуют скорейшему заживлению язвочек на месте высыпаний.
Не стоит опасаться проникновения вируса простого герпеса в молоко матери при рецидиве у неё болезни. Даже при лечении ребёнка необходимо продолжать грудное вскармливание. Исключительными из этого правила случаями являются ситуации, когда при рецидиве герпеса у матери высыпания находятся на груди.
Профилактика детского герпеса
Профилактика герпеса у детей различается в зависимости от самой формы болезни.
Профилактика неонатального герпеса заключается в своевременном выявлении герпесной инфекции у матери, контроль состояния её здоровья и наблюдения за состоянием родовых путей, вульвы и промежности.
Если проявление герпеса у матери имело место до 36 недели срока, необходимо проведение противовирусной терапии матери Ацикловиром до рождения ребёнка. Это обеспечит возможность естественных родов.
Это обеспечит возможность естественных родов.
Если же первый эпизод герпеса имел место у матери позже 36 недели, для профилактики герпеса у ребёнка необходимо проведение кесарева сечения.
В дальнейшем главным принципом профилактики детского герпеса будет регулярное и возможно более долгое кормление ребёнка грудью. Важно защищать ребёнка от контактов с людьми с явными симптомами герпеса, а при наличии их у матери – избегать целовать ребёнка. При необходимости контакта с малышом мать с рецидивирующим герпесом должна одевать ватно-марлевую повязку и тщательно мыть руки.
Если же ребёнок уже переносил герпес, лучшей профилактикой повторного обострения болезни будет правильный, обильный и наполненный витаминами рацион, активный образ жизни и частое пребывание на свежем воздухе. А при возникновении у ребёнка любых заболеваний необходимо максимально быстро их вылечивать, поскольку даже простые ангины сильно подрывают иммунитет и способствуют рецидиву герпеса.
И помните: чем более здоровый образ жизни ведёт ребёнок, тем надёжнее он защищен от герпеса. Поэтому спорт, закалка и свежий воздух всегда будут самыми надёжными защитниками его от этой распространённой болезни.
Желаем вам и вашему ребенку здоровья!
Источник: http://www.herpes911.ru/gerpes-u-detej.html
Энтеровирусная инфекция у детей
Инфекции, вызванные энтеровирусами, являются довольно распространенными. До 33% (а в некоторых странах этот процент выше) острых респираторных инфекций вызвано именно этими вирусами.
Энтеровирусы – это кишечные вирусы, видов их довольно много.
Встречаются они повсеместно, устойчивы во внешней среде, долго сохраняются в воде, почве, пищевых продуктах. Но быстро погибают при кипячении.
Заболевания, вызываемые энтеровирусами, регистрируются в течение всего года, а летом и осенью отмечается подъем заболеваемости. Еще для этих заболеваний характерна высокая контагиозность и низкая инфицирующая доза. Это значит, что те дети, которые проконтактировали с больным, скорее всего заболеют (до 80%), и вируса нужно немного, чтобы вызвать заболевание.
Заболевание может передаваться не только фекально-оральным путем (при несоблюдении элементарных правил личной гигиены – мыть руки перед едой, после посещения туалета, мыть овощи, фрукты, не пить некипяченую воду и т.д., а также, если случайно проглотить воду из водоема, бассейна), но и воздушно-капельным.
Источник инфекции, т.е. от кого можно заразиться, человек. Причем, после болезни он может довольно долго выделять вирус с калом. Инкубационный период (время от заражения до появления признаков болезни) составляет обычно 3-10 дней. Отличительная черта энтеровирусов – они способны размножаться практически во всех органах и тканях. Отсюда огромное разнообразие жалоб при заболеваниях – от легкого недомогания до сильных мышечных болей, сыпей, параличей, судорог.
Чаще всего встречаются следующие варианты течения энтеровирусных инфекций.
Flu-like синдром (гриппоподобный сидром) или энтеровирусная лихорадка или «малая болезнь». Это кратковременное повышение температуры в пределах 38,5-40°С 1-3 дня, иногда через 1-2 дня бывает вторая волна лихорадки. Также отмечается недомогание, боль в мышцах, боль в горле, тошнота, рвота, иногда боль в животе. Болезнь длится обычно 3-7 дней.
Герпангина. Не путать с герпетическим стоматитом (вызывается вирусом герпеса). Ее еще называют визитной карточкой энтеровирусной инфекции, она даже не требует никаких лабораторных подтверждений. При этом наблюдается повышение температуры тела до 39-40°С, дети жалуются на боль в горле, боль при глотании. Наблюдается снижение аппетита, отказ от еды (из-за болей во рту), дети капризны. Уже в первые-вторые сутки болезни во рту на дужках, язычке, нёбе появляются пузырьки, которые довольно быстро превращаются в эрозии (язвочки). Длится 3-7 дней.
Hand-foot-and-mouthdisease (болезнь рука-нога-рот)–характеризуется сыпью на ладошках, подошвах и во рту у детей после 1-2 дней лихорадки. Сыпь на руках и ногах выглядит как пузырьки, исчезает сама, а корочки не появляются.
Сыпь на руках и ногах выглядит как пузырьки, исчезает сама, а корочки не появляются.
Эпидемическая миалгия (плевродиния, болезнь Борнхольма, «чертова пляска», грипп дьявола).Кроме повышения температуры тела беспокоят очень сильные боли в различных мышцах, они сопровождаются обильным потоотделением. Боли возникают приступами.
Энтеровирусная экзантема – начинается с лихорадки, а затем присоединяется сыпь, со 2-3 дня. Причем сыпь может напоминать другие инфекционные заболевания (корь, краснуху, скарлатину). Течение благоприятное.
Острый геморрагический конъюнктивит – развивается остро, появляются боли в глазах, слезотечение, покраснение и отек век. Характерны кровоизлияния. Течение благоприятное.
Кишечная форма – сопровождается жидким стулом до 5-10 раз в сутки, детей беспокоит приступообразная боль в животе, тошнота, может быть нечастая рвота. Такого обезвоживания, как при ротавирусной инфекции, обычно не наблюдается. У детей до 2-х летнего возраста одновременно бывают воспалительные изменения в ротоглотке.
Миокардит и перикардит, кардиомиопатия – эти формы энтеровирусной инфекции развиваются при поражении сердца. В 60% случаев наступает выздоровление. Чаще всего причиной этого являются вирусы Коксаки В5, ЕСНО.
Отдельно нужно сказать о поражениях нервной системы при энтеровирусной инфекции. К ним относят серозный менингит, менингоэнцефалит или энцефалит, паралитические формы инфекции. Чаще всего развивается менингит, до 80% всех поражений нервной системы. Это воспаление оболочек, которые покрывают мозг. Эта болезнь больше характерна для школьников. Заболевание развивается остро. Повышается температура тела до высоких цифр, появляются тошнота, рвота, сильная головная боль, светобоязнь (дети просят зашторить окна, т.к. не могут смотреть на яркий свет). Часто можно видеть покраснение лица, инъецированность склер (когда очень хорошо видна сосудистая сеть слизистой оболочки глаз), воспалительные изменения в ротоглотке. Для энтеровирусной инфекции очень характерно двухволновое течение. И в случае менингита такое может быть. В первую волну мы можем наблюдать развитие, например, герпангины, лихорадки с сыпью, а во вторую волну через 1-2, иногда больше дней, развивается поражение нервной системы.
Для энтеровирусной инфекции очень характерно двухволновое течение. И в случае менингита такое может быть. В первую волну мы можем наблюдать развитие, например, герпангины, лихорадки с сыпью, а во вторую волну через 1-2, иногда больше дней, развивается поражение нервной системы.
Родители должны четко представлять, когда можно заподозрить менингит, причем не только тот, который вызвали энтеровирусы, так как причиной менингита могут быть и другие возбудители. Например, если мы говорим о туберкулезе, то возбудитель у него один – палочка Коха, если говорим о скарлатине, то причина ее – стрептококк. Что же касается менингита, то возбудителей его много: вирусы, бактерии, грибы, простейшие микроорганизмы.
Итак, когда можно заподозрить менингит и обязательно обратиться за медицинской помощью:
- если на фоне любой инфекции, чаще не с первого дня, а позже, появляется интенсивная головная боль. Она настолько сильная, что волнует ребенка больше, чем все остальные симптомы и сопровождается тошнотой и рвотой, не приносящей облегчения;
- во всех случаях, когда на фоне повышенной температуры тела ребенок жалуется на боль в спине, шее, усиливающиеся при движении головы;
- нарушение сознания, например, сонливость, заторможенность;
- судороги любой интенсивности и продолжительности;
- у детей первого года жизни – лихорадка, монотонный плач (не успокаивается на руках у матери), выбухание родничка.
Это были общие признаки менингитов. Что же касается энтеровирусного менингита, у детей до 3 лет он наблюдается редко. Повторим еще раз, что он чаще развивается у школьников и имеет благоприятное течение.
Подтвердить или исключить менингит позволяет только! люмбальная пункция. Дело в том, что в головном и спинном мозге циркулирует жидкость – ликвор. При любом воспалении оболочек и/или мозга в ликворе накапливаются воспалительные клетки, меняется его биохимический состав. По анализу ликвора можно сказать, есть менингит или нет, предположить, вирусный это процесс или бактериальный. Чтобы успокоить родителей, нужно сказать, что прокол проводится в том месте, где спинного мозга уже нет. А кроме того, она может и облегчить головную боль.
По анализу ликвора можно сказать, есть менингит или нет, предположить, вирусный это процесс или бактериальный. Чтобы успокоить родителей, нужно сказать, что прокол проводится в том месте, где спинного мозга уже нет. А кроме того, она может и облегчить головную боль.
Течение энтеровирусного менингита благоприятное. Признаки болезни длятся 3-5-7 дней, а нормализация ликвора наступает через 3-4 недели. Конечно, дети выписываются при нормализации самочувствия и стабильном состоянии, которое наступает раньше, чем 3-4 недели. Специфического лечения нет, только симптоматическое (например, при лихорадке – жаропонижающие средства, при обезвоживании – капельница). Очень важную роль играет режим дня. Это достаточный сон, исключение компьютерных игр и телевизора, прогулки на свежем воздухе после улучшения самочувствия.
Что касается энтеровирусного энцефалита, то возникает он значительно реже, в 3-8% процентах всех случаев энтеровирусной инфекции. Энцефалит – это воспаление вещества мозга. Он может сочетаться с менингитом, тогда говорят о менингоэнцефалите. Симптомы болезни зависят от того, какая часть головного мозга поражена. Это могут быть парезы, параличи, нарушение походки, сознания. Течение заболевания обычно благоприятное, в 80% случаев наступает выздоровление. Возможны остаточные явления.
Паралитические формы энтеровирусной инфекции развиваются в основном у детей 1-3 лет (реже 4-5 лет). При этом уже на фоне нормальной температуры тела и хорошего самочувствия возникают острые вялые параличи одной или обеих ног, реже – рук с достаточно выраженным болевым синдромом. Течение обычно благоприятное, не оставляет стойких парезов и параличей.
Булдык Е.А—зав.отд.№10 и
Перегуд Н.Г.—врач отд.№10
Профилактика энтеровирусной инфекции
Ежегодно в весенне-летний период отмечается подъем уровня заболеваемости энтеровирусными инфекциями на территории России и других стран.
Энтеровирусные инфекции широко распространены в различных странах мира, являются высокозаразными, особенно для маленьких детей.
В рамках системно проводимого санитарно-карантинного контроля в пунктах пропуска через государственную границу Российской Федерации в период май-июнь текущего года Роспотребнадзором зарегистрировано более10 завозных случаев этой инфекции. Пострадавшие дети находились на отдыхе с родителями во Вьетнаме, Китае и Турции.
В рамках проведенных лабораторных исследований материала от больных лабораториями Роспотребнадзора были выявлены различные виды энтеровирусов – ЕСНО 6, Коксаки А6 и другие.
Роспотребнадзор обращает внимание граждан и просит учитывать данную информацию при планировании поездок, особенно с детьми. Отдельно отмечаем, что ряд правил поможет снизить риски заболевания ребенка в период отдыха.
Энтеровирусные инфекции – группа инфекционных заболеваний человека, вызываемых энтеровирусами, с преимущественно фекально-оральным механизмом передачи возбудителей, которая характеризуется многообразием клинических форм. Чаще всего энтеровирусные инфекции маскируются под респираторные вирусные инфекции. Также существует возможность развития тяжелых форм заболевания с развитием менингитов и энцефалитов.
Возбудители инфекции – энтеровирусы групп Коксаки А, Коксаки В, ЕСНО. Вирусы устойчивы во внешней среде, устойчивы к низким температурам, заморозке и оттаиванию. При комнатной температуре способны выживать до 15 суток. Погибают при кипячении, высушивании и дезинфекции.
Единственным источником инфекции является человек, больной клинически выраженной формой, с бессимптомным течением или вирусоноситель, который выделяет вирусы в окружающую среду с испражнениями, а также с отделяемым верхних дыхательных путей.
Механизм передачи инфекции
– фекально-оральный.
Основные пути передачи инфекции – водный (при купании в водоемах зараженных энтеровирусами) и алиментарный (употребление в пищу зараженной воды, грязных овощей и фруктов, молока и других продуктов). Не исключен и воздушно-капельный путь передачи (при чихании, кашле, разговоре).
Группы риска заражения:
|
Факторы, способствующие распространению инфекции в детских дошкольных учреждениях:
-
Переуплотнение детского коллектива
-
Несоблюдение норм площади
-
Нарушение требований по уборке и проветриванию помещений
-
Неудовлетворительное содержание групповых комнат
-
Отсутствие своевременной изоляции заболевших.
Клиническая картина.
-
Инкубационный период составляет от 2 до 10 суток.
-
Общие для всех форм симптомы:
-
Острое начало с повышением температуры тела до 38-39оС.
-
Головная боль
-
Боли в мышцах
-
Тошнота, рвота
-
Гиперемия лица и шеи, слизистых оболочек миндалин, мягкого неба, глотки
-
Увеличение шейных лимфатических узлов
Среди атипичных форм наиболее распространена энтеровирусная лихорадка (трехдневная лихорадка). Болезнь протекает по типу острой респираторной вирусной инфекции. Вместе с указанными выше симптомами при этой форме инфекции отмечаются боли в животе, увеличение селезенки и печени.
Болезнь протекает по типу острой респираторной вирусной инфекции. Вместе с указанными выше симптомами при этой форме инфекции отмечаются боли в животе, увеличение селезенки и печени.
Лихорадка длится 2-4 дня. Выздоровление наступает в течение 5-7 суток.
Из типичных форм часто встречается энтеровирусная экзантема. Она характеризуется лихорадкой до 7 дней, появлением обильной распространенной мелкопятнистой сыпи на 2-3 день.
Еще одной из типичных форм энтеровирусной инфекции является герпангина. Помимо общих для всех форм симптомов болезни характерны изменения в слизистых ротоглотки. Катаральный синдром появляется к концу 1х-2х суток – покраснение дужек, язычка, задней стенки глотки. В течение 2х суток с начала болезни на миндалинах и дужках появляются серовато-белые элементы до 2 мм в диаметре, количество которых варьирует от 4-5 до 20. Папулы превращаются в пузырьки диаметром 5 мм, которые вскоре лопаются, оставляя после себя эрозии, покрытые сероватым налетом с красноватым венчиком по периферии. Эрозии заживают бесследно через 4-6 дней. Болевой синдром при герпангине выражен слабо.
Другой типичной формой энтеровирусной инфекции является эпидемическая миалгия. На фоне общих симптомов у больных появляются болевые приступы. Боли чаще локализуются в области грудной клетки, живота, реже – спины и конечностей, могут быть сильными, иногда труднопереносимыми.
Приступы длятся от 1 до 10 минут, многократно повторяясь в течение суток. Болезнь длится 2-3 дня.
Наиболее характерным проявлением энтеровирусной инфекции является серозный менингит. Болезнь начинается остро с лихорадки, интоксикации, иногда наблюдаются катаральные явления и диспептические расстройства. Симптомы поражения оболочек мозга появляются на 1-3 день болезни. Лихорадка носит двухволновый характер, симптомы менингита появляются во время второго подъема температуры. Характерна интенсивная головная боль, сопровождающаяся тошнотой, часто рвотой. Больные адинамичны. В пределах 3-7 дней менингеальный синдром регрессирует, температура тела нормализуется. Однако, головные боли могут оставаться в течение 10-15 дней.
Характерна интенсивная головная боль, сопровождающаяся тошнотой, часто рвотой. Больные адинамичны. В пределах 3-7 дней менингеальный синдром регрессирует, температура тела нормализуется. Однако, головные боли могут оставаться в течение 10-15 дней.
Осложнения энтеровирусных инфекций.
Осложнения связаны в основном с поражением нервной системы (отек головного мозга с остановкой сердечной и легочной деятельности). Также возможно развитие ложного крупа у детей, присоединение вторичной бактериальной инфекции с развитием пневмонии.
Госпитализация больных проводится по клиническим показаниям. В частности, при наличии менингеального синдрома и других симптомов поражения нервной системы.
Лечение легких форм энтеровирусных инфекций проводится в домашних условиях. Больным показан постельный режим на весь лихорадочный период, для повышения иммунитета и снижения интоксикации больным стоит соблюдать специальную диету. Врач назначает противовирусные, противовоспалительные, жаропонижающие и другие препараты.
Людям, контактировавшим с инфицированными больными, для профилактики энтеровирусной инфекции врачи назначают лекарственные препараты группы интерферона и иммуноглобулина.
Профилактика энтеровирусных инфекций
-
Специфическая профилактика не разработана. Сегодня ученые работают над разработкой вакцины.
-
Проведение мероприятий по контролю загрязнений объектов окружающей среды канализационными отходами
-
Благоустройство источников водоснабжения
-
Ранняя диагностика и изоляция больных на 2 недели
-
Текущая и заключительная дезинфекция в очаге инфекции
-
Гигиеническое воспитание детей и подростков (мытье рук перед едой и после туалета, соблюдение гигиены)
-
Детям до 3 лет, имевшим контакт с больными, назначают интерферон и иммуноглобулин интраназально на 7 дней.

-
Не допускать больного ребенка в детское образовательное учреждение
Что нужно знать, чтобы избежать заражения?
-
Всегда мой руки с мылом после посещения туалета, перед едой, после смены подгузника у детей.
-
Всегда тщательно мой фрукты и овощи перед употреблением кипяченой или бутилированной водой.
-
Избегай контактов с людьми с признаками инфекционного заболевания, с сыпью, температурой и другими симптомами.
-
Купайся только в тех бассейнах, где происходит обеззараживание воды. Не заглатывай воду во время купания.
-
Купайся только в тех водоемах, где купание разрешено, где не установлена табличка «купание запрещено».
-
Защищай пищу от мух и насекомых
-
Не трогай лицо, нос, глаза грязными руками.
-
Пей только бутилированную воду
-
Ни в коем случае не пей воду из питьевых фонтанчиков.
-
Не используй лед для охлаждения напитков, приготовленный из воды неизвестного качества.
-
Не покупай напитки и пищу у уличных торговцев.
-
Употребляй термически обработанную пищу.
При появлении симптомов инфекционных заболеваний – немедленно обратитесь к врачу.
Энтеровирусная инфекция
18.09.2017
Энтеровирусная инфекция – это множественная группа острых инфекционных заболеваний, которые могут поражать детей и взрослых при заражении вирусами рода Enterovirus.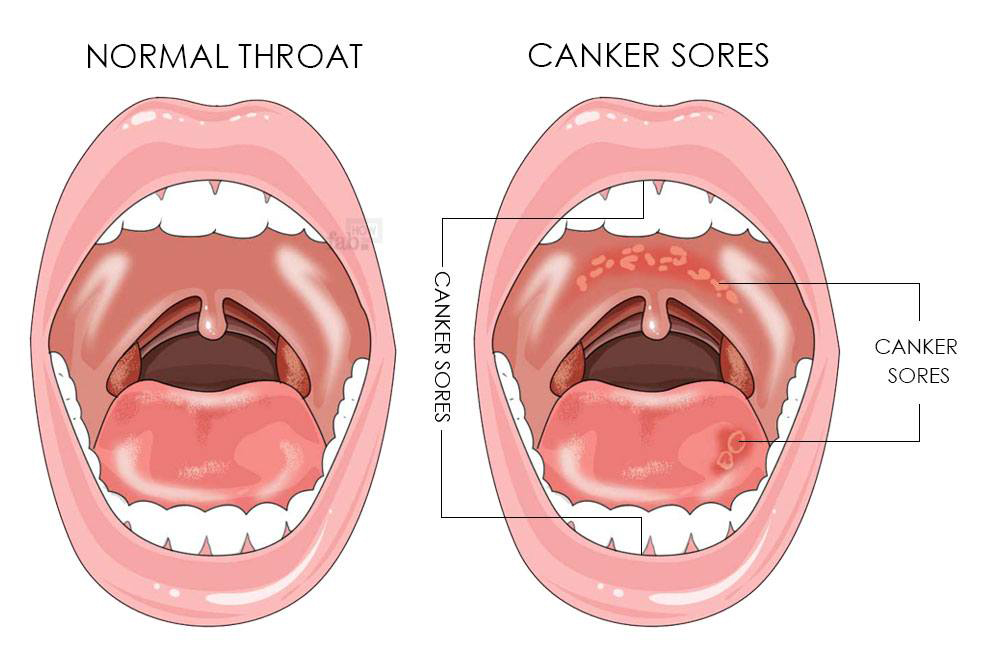 Коварство возбудителей энтеровирусной инфекции в том, что они могут вызывать различные формы клинических проявлений, от легкого недомогания, до серьезного поражения центральной нервной системы. При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной нервной системы и других органов.
Коварство возбудителей энтеровирусной инфекции в том, что они могут вызывать различные формы клинических проявлений, от легкого недомогания, до серьезного поражения центральной нервной системы. При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной нервной системы и других органов.
Как распространяется инфекция:
Основной путь передачи энтеровирусной инфекции считается фекально-оральный.
Контактно-бытовой, через предметы быта, загрязненные руки, при несоблюдении личной гигиены.
Воздушно-капельный, если возбудитель размножается в дыхательных путях, при кашле, чиханье.
Водный путь – заражение может происходить при поливе овощей и фруктов зараженными сточными водами, а также при купании в открытых зараженных водоемах, по некоторым данным даже вода в кулерах является источником энтеровирусной инфекции.
Если беременная женщина заражена энтеровирусной инфекцией, возможен и вертикальный путь передачи возбудителя ребенку.
Для энтеровирусной инфекции характерна летне-осенняя сезонность, у человека очень высокая естественная восприимчивость, а после перенесенного заболевания несколько лет сохраняется типоспецифический иммунитет.
Инкубационный период любой энтеровирусной инфекций не более 2-7 дней.
Тяжелые заболевания
К ним относят острый паралич, гепатит, серозный менингит у детей и взрослых, перикардит, миокардит, неонатальные септикоподобные заболевания, любые хронические инфекции у ВИЧ инфицированных (ВИЧ инфекция: симптомы, стадии).
Менее тяжелые заболевания
Конъюнктивит, трехдневная лихорадка без сыпи или с сыпью, герпангина, везикулярный фарингит, плевродиния, увеит, гастроэнтерит.
 Энтеровирус D68 может протекать с сильным кашлем и бронхолегочной обструкцией.
Энтеровирус D68 может протекать с сильным кашлем и бронхолегочной обструкцией.Симптомы:
Признаки ОРВИ. У детей появляется першение, боль в горле, иногда насморк, кашель, температура. Температура на первых этапах высокая, затем снижается и через 2-3 дня вновь резко подскакивает. Это явление называется «энтеровирусная лихорадка». Длится, как правило, 3 суток, ребенок будет ощущать недомогание. В этот период иногда проявляются понос, рвота, тошнота, которые могут резко прекратиться. Сыпь. Это проявление заболевания носит название «экзантема». Появляется высыпание на второй день после роста температуры. Как правило, локализуется на шее, ногах, руках, лице, спине, груди. Внешне выглядит как мелкие красные точки на коже, идентично с проявлением кори. Иногда сыпь локализуется во рту, горле, выглядит как пузырьки, наполненные жидкостью, которые затем преобразуются в язвочки.Боль в мышцах. Энтеровирусная инфекция в некоторых случаях поражает мышечную ткань. Локализуется чаще в области груди, живота, гораздо реже – спины, рук, ног. Ухудшение состояния проявляется при движении, боль имеет приступообразный характер. Продолжительность может составлять несколько минут и до получаса. Если не начать своевременную терапию, мышечные боли приобретут хронический характер.
Понос, рвота. Часто проявляются у детей до 2 лет при поражении организма энтеровирусной инфекцией. Порой сопровождается симптом вздутием живота, болями. Длиться диарея может несколько суток. Главная задача родителей в этот период – вовремя восстанавливать дефицит жидкости.
Дополнительные симптомы энтеровирусной инфекции:
сонливость, вялость;
боль в животе;
потеря аппетита;
отек конечностей;
общее недомогание;
обезвоживание;
конъюнктивит, покраснение глаз, слезотечение;
увеличение лимфоузлов.
У здоровых взрослых людей с крепким иммунитетом энтеровирусная инфекция не может развиваться до тяжелых патологических процессов, а чаще всего вообще протекает бессимптомно, что нельзя сказать о маленьких детях, особенно новорожденных и взрослых, ослабленных другими заболеваниями, такими как ВИЧ инфекция, онкологические заболевания, туберкулез.
Для предупреждения заболевания энтеровирусной инфекции необходимо соблюдать меры профилактики:
Употреблять гарантированно безопасную воду и напитки (кипяченная вода и напитки в фабричной упаковке).Употреблять в пищу продукты, прошедшие термическую обработку.
Тщательно мыть фрукты и овощи безопасной водой и последующим ополаскиванием кипятком.
Не допускать при купании в водоемах и бассейнах, попадания воды в полость рта.
Соблюдать элементарные правила личной гигиены.
Следует избегать посещения массовых мероприятий, мест с большим количеством людей (общественный транспорт, кинотеатры и т.д.).
Рекомендуется влажная уборка жилых помещений не реже 2 раз в день, проветривание помещений.
Ни в коем случае не допускать посещения ребенком организованного детского коллектива (школа, детские дошкольные учреждения) с любыми проявлениями заболевания. При первых признаках заболевания необходимо немедленно обращаться за медицинской помощью, не заниматься самолечением!
Энтеровирусная инфекция – Управление здравоохранения Тамбовской области
Энтеровирусная инфекция – это группа острых инфекционных болезней, вызываемых кишечными вирусами (энтеровирусами), характеризующихся лихорадкой и многообразием клинических симптомов, обусловленных поражением различных систем и органов.
Обычно энтеровирусные инфекции регистрируются с весны до осени. Пик заболеваемости приходится на август-сентябрь. География энтеровирусных инфекций чрезвычайно широка и охватывает все страны мира.
Одной из основных особенностей этих инфекций является здоровое вирусоносительство, постоянно обусловливающее возникновение единичных и массовых заболеваний. Установлено, что продолжительность пребывания энтеровирусов в кишечнике не превышает 5 месяцев.
Этиология. Энтеровирусы представляют группу мелких вирусов. Энтеровирусы довольно быстро погибают при температурах свыше 50оС. При температуре 37оС вирус может сохранять жизнеспособность в течение 50-65 дней. В замороженном состоянии активность энтеровирусов сохраняется в течение многих лет, при хранении в обычном холодильнике (+4о – +6оС) – в течение нескольких недель, при комнатной температуре – на протяжении нескольких дней. Они выдерживают многократное замораживание и оттаивание без потери активности. Энтеровирусы длительно сохраняются в воде (в водопроводной воде выживают 18 дней, в речной – 33 дня, в очищенных сточных водах – 65 дней, в осадке сточных вод – 160 дней). Энтеровирусы быстро разрушаются под воздействием ультрафиолетового облучения, при высушивании, кипячении. Быстро инактивирует вирусы раствор йода. Энтеровирусы устойчивы к кислой среде.
При температуре 37оС вирус может сохранять жизнеспособность в течение 50-65 дней. В замороженном состоянии активность энтеровирусов сохраняется в течение многих лет, при хранении в обычном холодильнике (+4о – +6оС) – в течение нескольких недель, при комнатной температуре – на протяжении нескольких дней. Они выдерживают многократное замораживание и оттаивание без потери активности. Энтеровирусы длительно сохраняются в воде (в водопроводной воде выживают 18 дней, в речной – 33 дня, в очищенных сточных водах – 65 дней, в осадке сточных вод – 160 дней). Энтеровирусы быстро разрушаются под воздействием ультрафиолетового облучения, при высушивании, кипячении. Быстро инактивирует вирусы раствор йода. Энтеровирусы устойчивы к кислой среде.
Резервуаром и источником инфекции является больной человек или инфицированный бессимптомный носитель вируса. Вирусоносительство у здоровых лиц составляет от 17 до 46%.
Наиболее интенсивное выделение возбудителя происходит в первые дни болезни. Доказана высокая способность энтеровирусов передаваться от больных людей здоровым. Вирус обнаруживают в крови, моче, носоглотке и фекалиях за 1-2 дня до появления клинических симптомов. Выделяется с отделяемым полости рта и носа в первые 3-4 дня (не более 7 дней). Вирус выделяется с фекалиями в течение 3-4 недель (не более 5 недель), у иммунодефицитных лиц может выделяться в течение нескольких лет.
Заражение здоровых людей происходит двумя путями. Первый – воздушно-капельный: при дыхании больного человека вирус попадает в воздух, которым дышит здоровый человек. Второй, более частый, а в летнее время основной, – фекально-оральный: от больного человека с фекальными массами вирус попадает в воду, в почву, а оттуда на все, что растет. В организм здорового человека вирус попадает с сырой водой или зараженными продуктами. Дети заражаются при употреблении в пищу немытых фруктов, овощей и ягод, а также через грязные руки или при купании, наглотавшись зараженной воды в водоемах, чаще со стоячей водой. Попадая в организм, вирус сначала задерживается в лимфоидных образованиях верхних дыхательных путей или желудочно-кишечном тракте. Затем кровью разносится по всему организму. Органами-мишенями являются нервная система, мышцы, слизистая рта и глотки, реже – печень, поджелудочная железа, кишечник, половые железы.
Попадая в организм, вирус сначала задерживается в лимфоидных образованиях верхних дыхательных путей или желудочно-кишечном тракте. Затем кровью разносится по всему организму. Органами-мишенями являются нервная система, мышцы, слизистая рта и глотки, реже – печень, поджелудочная железа, кишечник, половые железы.
Заболеваемость имеет выраженную весенне-осеннюю сезонность. Первичное инфицирование имеет место, преимущественно, в детском возрасте. Заболеваемость детей выше, чем у взрослого населения. В общем количестве больных удельный вес детей составляет обычно 80-90%, достигая 50% у детей младшего возраста.
Для энтеровирусной инфекции характерно замедленное обратное развитие вируса в организме с длительным сохранением в кишечнике, мышцах, паренхиматозных органах, коже, центральной нервной системе, что обусловливает хроническое течение некоторых форм. В возникновении хронических форм большое значение имеет развитие аутоиммунного процесса.
После перенесенной энтеровирусной инфекции развивается стойкий иммунитет, но только на тот вирус, который вызвал именно это заболевание. А вирусов, напомним, более 70 подвидов. То есть ребенок может много раз болеть энтеровирусной инфекцией. А взрослый, купаясь в том же водоеме, может и не заболеть, так как он уже имеет иммунитет к данному вирусу. Поэтому так важна для детей профилактика этой инфекции.
Клинические проявления. Около 85% случаев энтеровирусных инфекций протекает бессимптомно. Около 12-14% случаев диагностируются как лёгкие лихорадочные заболевания и около 1-3% – имеют тяжелое течение, особенно у детей раннего возраста и лиц с нарушениями иммунной системы. Выраженное многообразие клинических проявлений и отсутствие основных симптомов, однозначно указывающих на данное заболевание, значительно осложняет клиническую диагностику энтеровирусной инфекции. Поскольку энтеровирусов более 70 подвидов, и каждый из вирусов поражает свои излюбленные ткани и органы, то проявления энтеровирусной инфекции носят разнообразный характер. Но есть и общие признаки, характерные для всей группы инфекций. Чаще всего – это высокая температура до 39 градусов, появление болей в горле и гиперемия (покраснение) слизистой глотки; признаки воспаления склеры и слизистой глаза. Что касается температуры, то бывают легкие случаи инфекции, когда температура субфебрильная (37,2 – 37,4), но это скорее исключение из правила. Остальные общие признаки всегда имеются, но выраженность их разная при разных формах инфекции. Самой распространенной формой является серозный менингит – воспаление мозговых оболочек. Заболевание начинается внезапно – резко повышается температура тела. На фоне высокой температуры развивается сильная головная боль, сопровождающаяся тошнотой и рвотой, не связанной с приемом пищи. Головная боль держится несколько часов или дней, не прекращается даже после приема болеутоляющих средств. К другим наиболее распространенным формам энтеровирусной инфекции относятся:
Но есть и общие признаки, характерные для всей группы инфекций. Чаще всего – это высокая температура до 39 градусов, появление болей в горле и гиперемия (покраснение) слизистой глотки; признаки воспаления склеры и слизистой глаза. Что касается температуры, то бывают легкие случаи инфекции, когда температура субфебрильная (37,2 – 37,4), но это скорее исключение из правила. Остальные общие признаки всегда имеются, но выраженность их разная при разных формах инфекции. Самой распространенной формой является серозный менингит – воспаление мозговых оболочек. Заболевание начинается внезапно – резко повышается температура тела. На фоне высокой температуры развивается сильная головная боль, сопровождающаяся тошнотой и рвотой, не связанной с приемом пищи. Головная боль держится несколько часов или дней, не прекращается даже после приема болеутоляющих средств. К другим наиболее распространенным формам энтеровирусной инфекции относятся:
Миалгии – на фоне высокой температуры развиваются сильные мышечные боли. Обычно боли начинаются с мышц конечностей, в дальнейшем переходят на мышцы туловища, усиливаются при дыхании и движении. Боли имеют приступообразный характер. Продолжительность болевого приступа не более 3-5 минут, в межприступный период больной чувствует себя удовлетворительно;
Экзантема – появление специфической сыпи на коже, обычно появляется со снижением температуры, пятнистая или пятнисто-папулезная, элементы сыпи розовые, держатся в течение нескольких часов или суток, везикулезные высыпания появляются не только на слизистой оболочке полости рта, но и на кистях и стопах;
Герпангина — вирусное воспаление слизистой глотки, проявляющееся болями в горле. При осмотре горла видна яркая гиперемия (покраснение) всей слизистой рта и горла, на которой видны высыпания на небных дужках, везикулы с серозным содержимым. Везикулы быстро лопаются, и на их месте образуются маленькие ранки. Отличие герпангины от обычной ангины – воспаление протекает без гноя;
Нарушение стула. У самых маленьких ребятишек энтеровирусы могут вызвать диарею – жидкий стул, 3-5 раз в сутки, с примесью слизи. Как правило, сильного и очень частого поноса не бывает. У детей старшего возраста при энтеровирусной инфекции бывают, наоборот, запоры;
У самых маленьких ребятишек энтеровирусы могут вызвать диарею – жидкий стул, 3-5 раз в сутки, с примесью слизи. Как правило, сильного и очень частого поноса не бывает. У детей старшего возраста при энтеровирусной инфекции бывают, наоборот, запоры;
Геморрагический конъюнктивит. Воспаление слизистой глаз. В той или иной степени глаза обычно поражены при любой форме энтеровирусной инфекции. Иногда бывает тяжелое поражение только глаз. В этих случаях воспаление слизистых сопровождается кровоизлияниями в склеры глаз, которые становятся очень красными;
Энтеровирусная лихорадка – частая форма инфекции, характеризуется повышением температуры тела, слабо выраженными катаральными явлениями, может быть небольшое увеличение лимфатических узлов, печени и селезенки.
Остальные органы-мишени поражаются энтеровирусом значительно реже. Очень часто наблюдается сочетание нескольких вариантов инфекции вместе, например, герпангина и менингит, или миалгия и сыпь на коже.
Заболевания новорожденных детей и детей младшего возраста.
Новорожденные и дети младшего возраста представляют группу особого риска. У большинства из них энтеровирусная инфекция протекает бессимптомно. В некоторых случаях болезнь проявляется как относительно доброкачественная лихорадка, иногда с сыпью. Очень серьезным, часто с летальным исходом, является сепсис-подобное заболевание, вызываемое энтеровирусами.
Поражения плода, выкидыши и мёртворождения обычно редки, им предшествует заболевание матери. Заражение новорожденных может происходить проникновением вируса через плаценту, а также во время родов содержащими вирус материнскими кровью, калом, вагинальными выделениями.
Лечение. В настоящее время специфических методов лечения энтеровирусной инфекции не существует. Проводится патогенетическая и симптоматическая терапия. Антибиотики назначают в случае присоединения вторичной инфекции.
Прогноз. В большинстве случаев благоприятный.
В большинстве случаев благоприятный.
Выздаравливающие при энтеровирусной инфекции с поражением нервной системы, сердца, легких, печени, почек, поджелудочной железы, глаз подлежат диспансерному наблюдению у соответствующих специалистов, которые определяют программу реабилитации и срок диспансерного наблюдения. Снятие с диспансерного учета после стойкого исчезновения остаточных явлений.
Чтобы не заболеть, надо строго соблюдать меры личной гигиены:
— не купаться, где просто запрещено купаться, в диких водоемах, со стоячей водой,
— не пить сырую воду и не мыть ею посуду;
— мыть овощи, фрукты и ягоды кипяченой водой;
— приучить ребенка с раннего возраста как можно чаще мыть руки и следить за этим.
Профилактика энтеровирусной инфекции направлена на санитарное благоустройство источников пресной воды, соблюдение правил личной гигиены, обеззараживание нечистот, обеспечение населения свежими, качественными продуктами питания и чистой питьевой водой.
Профилактика энтеровирусной инфекции – ОГБУЗ Поликлиника №4 Смоленск
Профилактика энтеровирусной инфекции
Что такое энтеровирусная инфекция?
Управление Роспотребнадзора по Смоленской области с наступлением лета напоминает о профилактике энтеровирусных инфекций (далее – ЭВИ), представляющих собой группу острых инфекционных заболеваний, которые могут поражать детей и взрослых при заражении вирусами рода Enterovirus.
На территории Смоленской области за 5 месяцев 2018 года случаев ЭВИ не зарегистрировано, за аналогичный период прошлого года – 7 случаев (0,73 на 100 тыс. населения).
Эти кишечные вирусы в последние годы стали вызывать вспышки массовых заболеваний во всем мире. Коварство возбудителей энтеровирусной инфекции в том, что они могут вызывать различные формы клинических проявлений, от легкого недомогания, до серьезного поражения центральной нервной системы. При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной-нервной системы и других органов.
При развитии энтеровирусной инфекции, симптомы характеризуются лихорадочным состоянием и большим многообразием прочих признаков, обусловленных поражением дыхательной системы, желудочно-кишечного тракта, почек, центральной-нервной системы и других органов.
Энтеровирусы отличаются высокой устойчивостью во внешней среде, способны сохранять жизнеспособность в воде поверхностных водоемов и влажной почве до 2-х месяцев.
Источником инфекции является человек (больной или носитель). Инкубационный период составляет в среднем от 1 до 10 дней. Среди заболевших ЭВИ преобладают дети. Характерна летне-осенняя сезонность. Локальные вспышки ЭВИ могут регистрироваться в течение всего года.
Иммунитет после перенесенного заболевания достаточно продолжительный (до нескольких лет).
Передача ЭВИ осуществляется при реализации фекально-орального механизма (водным, пищевым и контактно-бытовым путями) и аэрозольного механизма (воздушно-капельным и пылевым путями).
Так же существует вертикальный путь передачи энтеровирусных инфекций. Высокий риск врожденной энтеровирусной инфекции, как правило, определяется не острым энтеровирусным заболеванием, перенесенным матерью во время беременности, а наличием у женщины персистентной формы энтеровирусной инфекции. С врожденной энтеровирусной инфекцией связывают синдром внезапной детской смерти.
Входные ворота инфекции – слизистые оболочки верхних дыхательных путей или пищеварительного тракта, где вирус размножается, накапливается и вызывает местную воспалительную реакцию, что проявляется симптомами герпетической ангины, ОРЗ, фарингита или кишечной дисфункцией. В результате последующей вирусемии вирусы гематогенно разносятся по всему организму и оседают в различных органах и тканях.
ЭВИ распространена повсеместно, встречается в виде спорадических случаев, локальных вспышек (чаще в детских коллективах), эпидемий.
Причиной формирования локальных очагов с групповой заболеваемостью может являться занос инфекции в учреждение, на территорию и возможность ее распространения в условиях несоблюдения требований санитарного законодательства, как по условиям размещения, так и по состоянию систем водопользования и организации питания.
Эпидемиологическую значимость представляет вода открытых водоемов, загрязненная сточными водами, как в качестве источников питьевого водоснабжения, так и используемая в качестве рекреационных зон для купания населения.
Симптомы Энтеровирусной инфекции:
ЭВИ характеризуются полиморфизмом клинических проявлений и множественными поражениями органов и систем: серозный менингит, геморрагический конъюнктивит, увеит, синдром острого вялого паралича (ОВП), заболевания с респираторным синдромом и другие.
Широкая пантропность энтеровирусов лежит в основе большого разнообразия вызываемых ими клинических форм инфекции, затрагивающих практически все органы и ткани организма человека: нервную, сердечно-сосудистую системы, желудочно-кишечный, респираторный тракт, а также почки, глаза, мышцы кожи, слизистую полости рта, печень, эндокринные органы. Особую опасность энтеровирусных инфекций представляет у иммунодефицитных лиц.
Большинство случаев энтеровирусных инфекций протекает бессимптомно. Большая часть клинически заметных проявлений – простудоподобные заболевания, причем энтеровирусы считаются вторым по частоте возбудителем ОРВИ.
Условно можно выделить две группы заболеваний, вызываемых энтеровирусами:
I. Потенциально тяжелые:
– серозный менингит;
– энцефалит;
– острый паралич;
– неонатальные септикоподобные заболевания;
– мио-(пери-)кардит;
– гепатит;
– хронические инфекции иммунодефицитных лиц.
II. Менее опасные:
– трехдневная лихорадка с сыпью или без;
– герпангина;
– плевродиния;
– везикулярный фарингит;
– конъюнктивит;
– увеит;
– гастроэнтерит.
1. Герпетическая ангина. В первые сутки заболевания появляются красные папулы, которые располагаются на умеренно гиперемированной слизистой небных дужек, язычка, мягком и твердом нёбе, быстро превращаются в везикулы размером 1–2 мм, числом от 3–5 до 15–18, не сливающиеся между собой. Через 1–2 дня пузырьки вскрываются с образованием эрозий либо бесследно рассасываются к 3–6 дню болезни. Боль при глотании отсутствует или незначительная, иногда появляется слюнотечение. Увеличение шейных и подчелюстных лимфоузлов небольшое, но пальпация их болезненна.
Через 1–2 дня пузырьки вскрываются с образованием эрозий либо бесследно рассасываются к 3–6 дню болезни. Боль при глотании отсутствует или незначительная, иногда появляется слюнотечение. Увеличение шейных и подчелюстных лимфоузлов небольшое, но пальпация их болезненна.
2. Эпидемическая миалгия (болезнь Борнхольма, «чертова пляска», плевродиния). Характеризуется острыми болями с локализацией в мышцах передней брюшной стенки живота, нижней части грудной клетки, спине, конечностях. Боли носят приступообразный характер, продолжительностью от 30–40 секунд до 15–20 минут, повторяются на протяжении нескольких дней, могут носить рецидивирующий характер, но уже с меньшей интенсивностью и продолжительностью.
3. Менингеальный синдром сохраняется от 2–3 дней до 7-10 дней, санация ликвора происходит на 2-й – 3-й неделе. Возможны остаточные явления в виде астенического и гипертензионного синдромов.
Из других неврологических симптомов при менингите энтеровирусной этиологии могут быть расстройства сознания, повышение сухожильных рефлексов, отсутствие брюшных рефлексов, нистагм, клонус стоп, кратковременные глазодвигательные расcтройства.
4. Паралитические формы энтеровирусной инфекции отличаются полиморфизмом: могут развиться спинальная, бульбоспинальная, понтинная, полирадикулоневрическая формы. Чаще других встречается спинальная форма, которая характеризуется развитием острых вялых параличей одной или обеих ног, реже – рук с выраженным болевым синдромом мышечного характера. Течение этих форм легкое, не оставляет стойких парезов и параличей.
5. Энтеровирусная лихорадка (малая болезнь, 3-х дневная лихорадка). Это наиболее частая форма энтеровирусной инфекции, но трудно диагностируемая при спорадической заболеваемости. Характеризуется кратковременной лихорадкой без выраженных симптомов локальных поражений. Протекает с умереными общеинфекционными симптомами, самочувствие нарушено мало, токсикоза нет, температура сохраняется 2–4 дня. Клинически может быть диагносцирована при наличии вспышки в коллективе, когда встречаются и другие формы энтеровирусной инфекции.
Клинически может быть диагносцирована при наличии вспышки в коллективе, когда встречаются и другие формы энтеровирусной инфекции.
6. Энтеровирусная экзантема («бостонская лихорадка»). Характеризуется появлением с 1-го – 2 дня болезни на лице, туловище, конечностях высыпаний розового цвета, пятнисто- или пятнисто-папулезного характера, иногда могут быть геморрагические элементы. Сыпь держится 1–2 дня, реже – дольше и исчезает бесследно.
7. Кишечная (гастроэнтеритическая) форма. Протекает с водянистой диареей до 5–10 раз в сутки, болями в животе, метеоризмом, нечастой рвотой. Симптомы интоксикации умеренные. У детей до 2-х летнего возраста кишечный синдром часто сочетается с катаральными явлениями со стороны носоглотки. Продолжительность болезни у детей раннего возраста в течение 1–2-х недель, у детей старшего возраста 1–3 дня.
8. Респираторная (катаральная) форма проявляется слабо выраженными катаральными явлениями в виде заложенности носа, ринита, сухого редкого кашля. При осмотре выявляется гиперемия слизистой ротоглотки, мягкого нёба и задней стенки глотки. Могут отмечаться легкие диспепсические расстройства. Выздоровление наступает через 1–1,5 недели.
9. Миокардит, энцефаломиокардит новорожденных, гепатит, поражение почек, глаз (увеит) – эти формы энтеровирусной инфекции у детей встречаются редко. Клиническая диагностика их возможна только при наличии манифестных форм энтеровирусной инфекции или эпидемических вспышек заболевания. Чаще они диагносцируются при проведении вирусологических и серологических исследований.
Высокая тропность энтеровирусов к нервной системе характеризуется многообразием клинических форм наиболее часто встречающихся поражений нервной системы: серозных менингитов, энцефалитов, полирадикулоневритов, невритов лицевого нерва.
Ведущее место среди детских нейроинфекций по-прежнему занимают менингиты, которые составляют 70–80 % от общего числа инфекционных поражений центральной нервной системы. Ежегодно отмечается повышение заболеваемости энтеровирусными менингитами в летне-осенний период. Болеют преимущественно дети дошкольного и школьного возраста. Клинически асептический серозный менингит, вызванный разными типами полиовирусов, вирусов ЕСНО, вирусами Коксаки А и В, практически невозможно различить. Изменения цереброспинальной жидкости также неотличимы. К настоящему времени наиболее часто встречающаяся клиническая форма энтеровирусного менингита хорошо описана.
Ежегодно отмечается повышение заболеваемости энтеровирусными менингитами в летне-осенний период. Болеют преимущественно дети дошкольного и школьного возраста. Клинически асептический серозный менингит, вызванный разными типами полиовирусов, вирусов ЕСНО, вирусами Коксаки А и В, практически невозможно различить. Изменения цереброспинальной жидкости также неотличимы. К настоящему времени наиболее часто встречающаяся клиническая форма энтеровирусного менингита хорошо описана.
По данным ВОЗ, энтеровирусные инфекции сердца являются регулярно регистрируемой в мире патологией. В зависимости от возбудителя энтеровирусные инфекции сердца имеют вполне определенную долю в структуре общей инфекционной заболеваемости, составляющую около 4 % от общего числа зарегистрированных вирусных заболеваний. Наибольшее число энтеровирусных инфекций сердца обусловлено вирусами Коксаки В, второе место среди возбудителей энтеровирусных инфекций сердца (по удельному весу в инфекционной патологии) занимают вирусы Коксаки А, далее следуют вирусы ECHO и полиовирусы.
Выделяют следующие клинические формы вирусиндуцированных сердечных заболеваний: мио-, пери-, эндокардит, кардиомиопатии, врожденный и приобретенный пороки сердца.
Клинические проявления энтеровирусных инфекций сердца зависят от степени вовлечения миокарда в патологический процесс и могут сопровождаться как практически полным отсутствием нарушений функциональной активности миокарда, так и тяжелым поражением сердечной деятельности, сопровождающимся дилатацией всех камер сердца со значительным нарушением систолической функции. Энтеровирусы обладают высокой тропностью к тканям сердца, в которых сначала развиваются альтернативно-деструктивные процессы, обусловленные прямым цитопатическим действием вируса, а в последующем возникает вирусиндуцированное воспаление с формированием мио-, эндо- и эпикардита, диффузного кардиосклероза, приводящих к развитию дилатационной кардиомиопатии.
Интерес представляют сообщения о сосудистых поражениях при Коксаки-инфекциях, выявленных у больных с энтровирусными миокардитами.
Энтеровирус 70 в последние годы вызвал многочисленные вспышки острого эпидемического геморрагического конъюнктивита, склонного к распространению. У некоторых пациентов через промежуток времени от начала заболевания развивались параличи и парезы различной выраженности и локализации. Встречаются увеиты, вызванные ЕСНО 11, 19.
Наибольшую опасность энтеровирусные инфекции представляют для иммуносупрессивных лиц: больных со злокачественными заболеваниями крови, новорожденных, лиц после трансплантации костного мозга, ВИЧ-инфицированных больных.
Инфекция, вызванная вирусом Коксаки А9, связана с развитием аутоиммунных заболеваний. Доказана роль энтеровирусов в развитии диабета 1-го типа.
В литературе обсуждается вопрос о роли энтеровирусных инфекций, в частности Коксаки-вирусной, в этиологии самопроизвольных выкидышей.
Поражение половой сферы проявляется клиникой паренхиматозного орхита и эпидидимита, вызывается наиболее часто вирусами Коксаки В1–5, ЕСНО 6, 9, 11. Энтеровирусы как причина инфекционного орхита занимают второе место после вируса эпидемического паротита. Особенность данного заболевания заключается в том, что на первом этапе развивается клиника другого симптомокомплекса, свойственного энтеровирусной инфекции (герпангина, менингит и др.), а через 2–3 недели появляются признаки орхита и эпидидимита. Заболевание встречается у детей пубертатного возраста и протекает относительно доброкачественно, но может закончиться и развитием азоспермии.
Профилактика Энтеровирусной инфекции
Специфическая профилактика. Не разработана.
Неспецифическая профилактика:
– соблюдение правил личной гигиены;
– употребление для питья только кипяченую или бутилированную воду;
– перед употреблением в пищу тщательное мытье фруктов, ягод, овощей;
– защита продуктов от насекомых, грызунов;
– избегать покупки продуктов в местах несанкционированной торговли;
– купаться только в разрешенных местах, не заглатывая воду во время купания.
Герпетическая ангина: симптомы, причины и лечение
Герпетическая ангина характеризуется небольшими волдырями или язвами на задней стенке горла и нёба и обычно поражает детей в летние и осенние месяцы.
Инфекция ротовой полости и горла, герпангина, вызывается группой вирусов, называемых энтеровирусами. Это похоже на другое заболевание, которое поражает детей, известное как болезнь рук и ног (HFM), которая также вызывается энтеровирусами. Хотя оба состояния вызывают волдыри и язвы во рту, расположение этих язв разное.
Инфекции, вызываемые энтеровирусами, очень заразны и легко передаются от одного ребенка к другому. Взрослые могут испытывать герпангину, но с меньшей вероятностью, потому что у них накоплены антитела для борьбы с вирусом.
В большинстве случаев герпангина легко поддается лечению, и симптомы быстро проходят.
Поделиться на Pinterest Для герпангины во рту и на задней стенке глотки образуются маленькие волдыри. Эта инфекция заразна и чаще всего поражает детей.Изображение предоставлено: Джеймс Хейлман, доктор медицины, 8 января 2016 г.
По данным Детской больницы Стэнфорда, наиболее распространенными типами энтеровирусов, вызывающих герпангину, являются:
- Вирус Коксаки A
- Вирус Коксаки B
- энтеровирус 71
- эховирус ( реже)
Дети в возрасте от 3 до 10 лет подвергаются наибольшему риску заболевания, потому что они, как правило, еще не подвергались воздействию вируса и не выработали антитела, необходимые для борьбы с вирусной инфекцией.
Герпетическая ангина чаще всего передается при контакте с респираторными каплями, при чихании или кашле или при контакте с фекалиями.
Вирус может выживать в течение нескольких дней вне тела человека, на таких объектах, как дверные ручки, игрушки и смесители.
Риск заражения герпангиной увеличивается у:
- детей в возрасте от 3 до 10
- летом и осенью в США или круглый год в тропическом климате
- школ, летних лагерей и детских садов
- тех, кто заражается не мыть руки регулярно и тщательно
Пораженные определенным штаммом энтеровируса дети, как правило, приобретают иммунитет к этому штамму.Однако они могут по-прежнему подвергаться риску заражения другими вирусными штаммами.
Поделиться на PinterestРиск заражения наиболее высок у детей в возрасте от 3 до 10 лет. Инфекции также более распространены в более теплом климате или в более теплое время года.Симптомы герпангины у разных людей различаются. Однако наиболее частыми симптомами являются:
- высокая температура
- боль в горле
- волдыри или язвы в горле и рту, серые с красным контуром
- отказ от еды
- затруднения при глотании
- потеря аппетита
- головная боль
- боль в шее
- опухшие лимфатические узлы
- усталость
- слюнотечение
- рвота
Поскольку некоторые дети могут отказываться от еды или питья из-за боли, они могут подвергаться повышенному риску обезвоживания.
Люди, инфицированные герпангиной, наиболее заразны в течение первых 7 дней после заражения, даже если они могут не проявлять никаких визуальных симптомов. Это называется инкубационным периодом.
Чем отличается герпангина от ВЧМ?
Герпетическая ангина и HFM вызываются одной и той же группой вирусов и проявляют схожие симптомы. Они также часто поражают детей. Кроме того, и герпангина, и HFM могут начаться с лихорадки и боли в горле за несколько дней до появления язв во рту.
Как и герпангина, HFM передается через немытые руки, фекальные массы и респираторные выделения. Лечение обоих состояний одинаковое, и обе инфекции, как правило, проходят в течение 7-10 дней.
Однако между этими двумя условиями существуют некоторые различия. Расположение язв различается. В случае герпангины язвы возникают в задней части рта, в то время как язвы HFM возникают в передней части.
Как следует из названия, у детей с HFM в подавляющем большинстве случаев также возникают поражения на подошвах ног и ладонях.Поражения герпангины обычно обнаруживаются только в горле и во рту.
Диагноз герпангины обычно ставится на основании истории болезни и медицинского осмотра.
Поскольку язвы настолько различны, легко отличить герпангину от других заболеваний полости рта и глотки.
Кроме того, факторы, которые указывают на герпангину выше других состояний, включают:
- время года
- возраст пострадавшего ребенка
- контакт с другими с условием
- инкубационный период
Хотя лабораторные тесты доступны для проверки на наличие энтеровирусы, они вообще не нужны.
Когда обращаться к врачу
Людям следует обращаться к врачу, если они испытывают какие-либо симптомы герпангины, чтобы они могли поставить формальный диагноз и исключить другие заболевания.
Особенно важно обратиться за неотложной медицинской помощью, если кто-то испытывает любое из следующего:
- лихорадка выше 106 ° F или лихорадка, которая сохраняется
- язвы во рту или горле в течение 5 или более дней
- рвота или диарея для большего более 1 дня
Людям также следует обратиться к врачу, если у них появятся какие-либо симптомы обезвоживания.К ним относятся:
- сухость во рту
- отсутствие слез
- жажда
- усталость
- головокружение, головокружение или слабость
- снижение диуреза
- темная моча
- запавшие щеки или глаза
Вирусы нельзя лечить антибиотиками, и против вирусов, вызывающих герпангину, нет противовирусных препаратов.
Таким образом, целью лечения является уменьшение дискомфорта и устранение симптомов болезни до их исчезновения, что обычно происходит в течение 7–10 дней.
Люди с герпангиной могут принимать обезболивающие, такие как ибупрофен или ацетаминофен, чтобы облегчить жар, головную боль и боль во рту и горле.
Важно использовать лекарства, подходящие для детей, некоторые из них могут не подходить. Например, детям нельзя давать аспирин, поскольку его связывают с синдромом Рея – редким, но опасным для жизни заболеванием, которое вызывает отек мозга и повреждение печени.
Другие доступные варианты лечения включают:
- Местные анестетики : Лидокаин и другие кремы и гели для местного применения могут облегчить боль во рту и горле. Люди всегда должны использовать продукт, соответствующий возрасту.
- Ополаскиватель для рта : Полоскание рта раствором теплой воды с солью может облегчить боль во рту и горле. Это можно повторять сколько угодно раз.
- Гидратация : Поскольку обезвоживание является потенциальным осложнением герпангины, важно потреблять достаточное количество воды.Горячие напитки и фруктовые соки не рекомендуются, так как они могут усилить боль во рту и горле. Однако замороженное фруктовое мороженое без цитрусовых может облегчить боль и дать жидкости.
- Нераздражающие продукты : Некоторые продукты могут вызвать раздражение язв во рту и горле, например горячие, жареные, острые, соленые или цитрусовые продукты. Нецитрусовые фрукты (например, бананы), овощи, молочные продукты и другие успокаивающие продукты – лучшие варианты лечения герпангины.
Если симптомы не улучшаются в течение 1 недели, если они ухудшаются или появляются новые симптомы, важно немедленно обратиться за медицинской помощью.
Самым важным шагом, который можно предпринять для предотвращения герпангины, является правильное мытье рук. Детей следует научить тщательно мыть руки после посещения туалета и перед едой.
При кашле или чихании прикрывайте нос и рот, чтобы предотвратить распространение вирусов, и немедленно мойте руки.
Родители детей с герпангиной должны часто мыть руки, особенно после смены подгузников или контакта со слизью. Тщательно очищайте и дезинфицируйте кухонные столешницы, ванные комнаты, игрушки и одежду, чтобы уничтожить вирус.
Ребенку с герпангиной может быть рекомендовано избегать школы или лагеря, чтобы снизить риск распространения болезни на других.
Хотя герпангина очень заразна, обычно это легкое заболевание, которое проходит в течение 7–10 дней.
Самым частым осложнением является обезвоживание, но этого можно избежать с помощью надлежащего домашнего ухода. Другие осложнения очень редки.
Несмотря на то, что случаи смерти от герпангины были зарегистрированы, они случаются редко и происходят в основном у младенцев до 1 года.
Хотя герпангина не встречается у взрослых, некоторые исследования показывают, что беременные женщины, которые заболевают этим заболеванием, могут иметь более высокий риск неблагоприятных исходов беременности, таких как низкий вес при рождении, младенцы с малым для гестационного возраста младенцы и преждевременные роды.
Герпетическая ангина: симптомы, причины и лечение
Герпетическая ангина характеризуется небольшими волдырями или язвами на задней стенке горла и нёба и обычно поражает детей в летние и осенние месяцы.
Инфекция ротовой полости и горла, герпангина, вызывается группой вирусов, называемых энтеровирусами.Это похоже на другое заболевание, которое поражает детей, известное как болезнь рук и ног (HFM), которая также вызывается энтеровирусами. Хотя оба состояния вызывают волдыри и язвы во рту, расположение этих язв разное.
Инфекции, вызываемые энтеровирусами, очень заразны и легко передаются от одного ребенка к другому. Взрослые могут испытывать герпангину, но с меньшей вероятностью, потому что у них накоплены антитела для борьбы с вирусом.
В большинстве случаев герпангина легко поддается лечению, и симптомы быстро проходят.
Поделиться на Pinterest Для герпангины во рту и на задней стенке глотки образуются маленькие волдыри. Эта инфекция заразна и чаще всего поражает детей.Изображение предоставлено: Джеймс Хейлман, доктор медицины, 8 января 2016 г.
По данным Детской больницы Стэнфорда, наиболее распространенными типами энтеровирусов, вызывающих герпангину, являются:
- Вирус Коксаки A
- Вирус Коксаки B
- энтеровирус 71
- эховирус ( реже)
Дети в возрасте от 3 до 10 лет подвергаются наибольшему риску заболевания, потому что они, как правило, еще не подвергались воздействию вируса и не выработали антитела, необходимые для борьбы с вирусной инфекцией.
Герпетическая ангина чаще всего передается при контакте с респираторными каплями, при чихании или кашле или при контакте с фекалиями.
Вирус может выживать в течение нескольких дней вне тела человека, на таких объектах, как дверные ручки, игрушки и смесители.
Риск заражения герпангиной увеличивается у:
- детей в возрасте от 3 до 10
- летом и осенью в США или круглый год в тропическом климате
- школ, летних лагерей и детских садов
- тех, кто заражается не мыть руки регулярно и тщательно
Пораженные определенным штаммом энтеровируса дети, как правило, приобретают иммунитет к этому штамму.Однако они могут по-прежнему подвергаться риску заражения другими вирусными штаммами.
Поделиться на PinterestРиск заражения наиболее высок у детей в возрасте от 3 до 10 лет. Инфекции также более распространены в более теплом климате или в более теплое время года.Симптомы герпангины у разных людей различаются. Однако наиболее частыми симптомами являются:
- высокая температура
- боль в горле
- волдыри или язвы в горле и рту, серые с красным контуром
- отказ от еды
- затруднения при глотании
- потеря аппетита
- головная боль
- боль в шее
- опухшие лимфатические узлы
- усталость
- слюнотечение
- рвота
Поскольку некоторые дети могут отказываться от еды или питья из-за боли, они могут подвергаться повышенному риску обезвоживания.
Люди, инфицированные герпангиной, наиболее заразны в течение первых 7 дней после заражения, даже если они могут не проявлять никаких визуальных симптомов. Это называется инкубационным периодом.
Чем отличается герпангина от ВЧМ?
Герпетическая ангина и HFM вызываются одной и той же группой вирусов и проявляют схожие симптомы. Они также часто поражают детей. Кроме того, и герпангина, и HFM могут начаться с лихорадки и боли в горле за несколько дней до появления язв во рту.
Как и герпангина, HFM передается через немытые руки, фекальные массы и респираторные выделения. Лечение обоих состояний одинаковое, и обе инфекции, как правило, проходят в течение 7-10 дней.
Однако между этими двумя условиями существуют некоторые различия. Расположение язв различается. В случае герпангины язвы возникают в задней части рта, в то время как язвы HFM возникают в передней части.
Как следует из названия, у детей с HFM в подавляющем большинстве случаев также возникают поражения на подошвах ног и ладонях.Поражения герпангины обычно обнаруживаются только в горле и во рту.
Диагноз герпангины обычно ставится на основании истории болезни и медицинского осмотра.
Поскольку язвы настолько различны, легко отличить герпангину от других заболеваний полости рта и глотки.
Кроме того, факторы, которые указывают на герпангину выше других состояний, включают:
- время года
- возраст пострадавшего ребенка
- контакт с другими с условием
- инкубационный период
Хотя лабораторные тесты доступны для проверки на наличие энтеровирусы, они вообще не нужны.
Когда обращаться к врачу
Людям следует обращаться к врачу, если они испытывают какие-либо симптомы герпангины, чтобы они могли поставить формальный диагноз и исключить другие заболевания.
Особенно важно обратиться за неотложной медицинской помощью, если кто-то испытывает любое из следующего:
- лихорадка выше 106 ° F или лихорадка, которая сохраняется
- язвы во рту или горле в течение 5 или более дней
- рвота или диарея для большего более 1 дня
Людям также следует обратиться к врачу, если у них появятся какие-либо симптомы обезвоживания.К ним относятся:
- сухость во рту
- отсутствие слез
- жажда
- усталость
- головокружение, головокружение или слабость
- снижение диуреза
- темная моча
- запавшие щеки или глаза
Вирусы нельзя лечить антибиотиками, и против вирусов, вызывающих герпангину, нет противовирусных препаратов.
Таким образом, целью лечения является уменьшение дискомфорта и устранение симптомов болезни до их исчезновения, что обычно происходит в течение 7–10 дней.
Люди с герпангиной могут принимать обезболивающие, такие как ибупрофен или ацетаминофен, чтобы облегчить жар, головную боль и боль во рту и горле.
Важно использовать лекарства, подходящие для детей, некоторые из них могут не подходить. Например, детям нельзя давать аспирин, поскольку его связывают с синдромом Рея – редким, но опасным для жизни заболеванием, которое вызывает отек мозга и повреждение печени.
Другие доступные варианты лечения включают:
- Местные анестетики : Лидокаин и другие кремы и гели для местного применения могут облегчить боль во рту и горле. Люди всегда должны использовать продукт, соответствующий возрасту.
- Ополаскиватель для рта : Полоскание рта раствором теплой воды с солью может облегчить боль во рту и горле. Это можно повторять сколько угодно раз.
- Гидратация : Поскольку обезвоживание является потенциальным осложнением герпангины, важно потреблять достаточное количество воды.Горячие напитки и фруктовые соки не рекомендуются, так как они могут усилить боль во рту и горле. Однако замороженное фруктовое мороженое без цитрусовых может облегчить боль и дать жидкости.
- Нераздражающие продукты : Некоторые продукты могут вызвать раздражение язв во рту и горле, например горячие, жареные, острые, соленые или цитрусовые продукты. Нецитрусовые фрукты (например, бананы), овощи, молочные продукты и другие успокаивающие продукты – лучшие варианты лечения герпангины.
Если симптомы не улучшаются в течение 1 недели, если они ухудшаются или появляются новые симптомы, важно немедленно обратиться за медицинской помощью.
Самым важным шагом, который можно предпринять для предотвращения герпангины, является правильное мытье рук. Детей следует научить тщательно мыть руки после посещения туалета и перед едой.
При кашле или чихании прикрывайте нос и рот, чтобы предотвратить распространение вирусов, и немедленно мойте руки.
Родители детей с герпангиной должны часто мыть руки, особенно после смены подгузников или контакта со слизью. Тщательно очищайте и дезинфицируйте кухонные столешницы, ванные комнаты, игрушки и одежду, чтобы уничтожить вирус.
Ребенку с герпангиной может быть рекомендовано избегать школы или лагеря, чтобы снизить риск распространения болезни на других.
Хотя герпангина очень заразна, обычно это легкое заболевание, которое проходит в течение 7–10 дней.
Самым частым осложнением является обезвоживание, но этого можно избежать с помощью надлежащего домашнего ухода. Другие осложнения очень редки.
Несмотря на то, что случаи смерти от герпангины были зарегистрированы, они случаются редко и происходят в основном у младенцев до 1 года.
Хотя герпангина не встречается у взрослых, некоторые исследования показывают, что беременные женщины, которые заболевают этим заболеванием, могут иметь более высокий риск неблагоприятных исходов беременности, таких как низкий вес при рождении, младенцы с малым для гестационного возраста младенцы и преждевременные роды.
От А до Я: герпангина (для родителей)
Герпетическая ангина (her-pan-JY-nuh) – инфекция полости рта и горла, которая обычно вызывает красные волдыри и язвы на миндалинах и мягком небе, что является мясистая задняя часть неба.
Дополнительная информация
Инфекции герпангины обычно вызываются вирусами Коксаки. Хотя это заболевание чаще всего встречается у детей в возрасте от 3 до 10 лет, герпангина может заразиться любой.
Вирусы Коксакиочень заразны, и эпидемии наиболее распространены весной. и ранняя осень.Помимо язв во рту и волдырей, герпангина может вызывать жар, головную боль, боль в горле, потеря аппетита, тошнота и рвота. Герпетическая ангина может привести к обезвоживанию организма. если инфицированный человек не пьёт достаточно.
Помните
Обычно лихорадка, связанная с герпангиной, проходит в течение 2–4 дней.Язвы могут длиться до недели, но большинство детей с простой инфекцией полностью выздоравливают. через несколько дней без необходимости лечения.
Все словарные статьи от А до Я регулярно проверяются организацией KidsHealth medical. эксперты.
Герпетическая ангина | DermNet NZ
Автор: Д-р Делвин Дайалл-Смит, FACD, дерматолог, 2010 г.
Что такое герпангина?
Герпетическая ангина – это название, данное болезненным язвам во рту и горле, вызванным самоограничивающейся вирусной инфекцией и обычно возникающей в детстве.
Герпетическая ангина
Что вызывает герпангину?
Герпетическая ангина – энтеровирусная инфекция – это вирусы, поражающие желудочно-кишечный тракт.Герпетическая ангина обычно передается фекально-оральным путем, и вирус может продолжать выделяться с фекалиями еще долгое время после выздоровления. Передача может также происходить через дыхательные пути и орально-оральные пути или, возможно, через загрязненные фомиты (такие как полотенца, чашки и т. Д.) И пресную воду. Инкубационный период составляет примерно 4 дня.
Обычно вызывается вирусом Коксаки A16 и очень заразен. Другими распространенными вирусами Коксаки А, выделенными из герпангины, являются А1-10, 12 и 22.Менее распространенными причинами являются Коксаки B1-5, эховирусы, энтеровирус 71, вирус простого герпеса, пареховирус 1 и аденовирусы. Примерно 50% энтеровирусных инфекций не приводят к клиническому заболеванию, и эти люди являются еще одним источником инфекции, даже не подозревая об этом.
После выздоровления развивается стойкий иммунитет к конкретному вирусу. Однако возможен второй приступ герпангины из-за неродственного вируса.
Кто заболевает герпангиной?
Герпетическая ангина встречается в основном у детей в возрасте до 10 лет, но может поражать всех возрастов, от младенцев до молодых людей.Это особенно часто встречается у детей, посещающих детские учреждения. В некоторых эпидемиях сообщалось о небольшом преобладании мужчин. Пик заболеваемости приходится на лето и начало осени в умеренном климате, но в тропиках наблюдается круглый год. Эпидемии, как правило, происходят каждые 2-3 года, когда к ней становится восприимчивой новая группа неиммунных детей младшего возраста.
Клинические особенности герпангины
Лихорадка (38,5-40 ° C) обычно является первым признаком инфекции с общим недомоганием.
Развиваются ангина и боль при глотании. Красные пятна появляются в течение нескольких часов (до одного дня) во рту и горле. Красные пятна превращаются в маленькие пузыри (пузырьки), которые образуют крошечную желтоватую язву с красным ободком. Это поражения, называемые «герпангинами». Язвы обычно имеют диаметр 1-2 мм (<5 мм). Обычно поражений немного (от 2 до 12). Чаще всего они наблюдаются в задней части рта и горла, например, на мягком небе, миндалинах, язычке и задней части глотки.В остальном рот, горло и кожа выглядят нормально. Язвы заживают через 5-10 дней, иногда после того, как уляжется температура.
Лимфатические узлы на шее могут увеличиваться и ощущаться как твердые гладкие опухоли с обеих сторон шеи.
Могут сообщаться о головной боли, боли в спине, боли в животе, рвоте и потере аппетита.
Герпетическая ангина – это обычно умеренная инфекция, которая купируется самостоятельно, но в редких случаях некоторые энтеровирусные инфекции могут осложниться более серьезными неврологическими, сердечными и легочными проблемами.Хотя считается, что энтеровирусы не проникают через плаценту, некоторые исследования показывают, что инфекция, вызванная вирусом Коксаки, может вызвать выкидыш или повлиять на развивающегося ребенка.
Как диагностируется герпангина?
Диагноз герпетической ангины обычно ставится клинически без специальных тестов. Типичные симптомы поражений в задней части рта и горла у ребенка летом или осенью позволят поставить диагноз.
Вирус можно выделить из мазков из носоглотки, а также из мочи, фекалий и крови, поскольку это системная инфекция.Анализы крови обычно в пределах нормы. Биопсия язвы не выявляет специфической патологии. Серологический анализ покажет возрастающий титр специфических противовирусных антител IgM, впервые появляющийся через 1 неделю. Антитела IgM сохраняются около 6 месяцев и заменяются специфическим IgG. Однако в неосложненном случае герпангины тесты обычно не требуются.
Герпангину можно отличить от болезни рук, ящура, другой энтеровирусной инфекции, по отсутствию повреждений кожи.Первичная инфекция ротовой полости, вызванная вирусом простого герпеса, обычно более обширна, включая десны, очень болезненна и длится дольше.
Лечение герпангины
Специфической терапии герпангины не существует, поэтому лечение симптоматическое. Парацетамол можно принимать при лихорадке и боли. Из-за жара и боли при глотании важно поощрять потребление достаточного количества жидкости. Подойдет холодное молоко или вода, мороженое и ледяные блоки. Следует избегать горячих напитков и фруктовых соков из-за болезненных язв.Обезвоживание, вероятно, является наиболее частым осложнением герпангины.
Важно обратиться за медицинской помощью, если болезнь не улучшится в течение 1 недели или если наблюдается ухудшение или появление новых симптомов.
Инфекция Коксаки и ваш ребенок
Что такое инфекция Коксаки?
Инфекция Коксаки вызывается группой вирусов, называемых вирусами Коксаки. Эти вирусы обычно вызывают легкое заболевание с симптомами гриппа у маленьких детей.Но у некоторых детей они могут привести к более серьезным инфекциям.
Как дети могут заразиться инфекцией Коксаки?
Если у вас инфекция Коксаки во время беременности, вы можете передать ее своему ребенку во время или вскоре после родов. Ваш ребенок также может заразиться инфекцией Коксаки после рождения, если он контактирует с инфицированным человеком или с микробами от инфицированного человека. Инфекция Коксаки часто встречается летом и осенью.
Инфекция Коксаки может распространиться на вашего ребенка:
- В воздухе при чихании или кашле инфицированного человека рядом
- Когда инфицированный человек чихает или кашляет и касается поверхностей, например игрушек, немытыми руками.
- В таких местах, как детские сады и школы, когда другие дети инфицированы
- На поверхностях, загрязненных фекалиями (фекалиями), когда кто-то меняет подгузник инфицированного ребенка, а затем не моет руки
Какие проблемы со здоровьем может вызвать инфекция Коксаки у вашего ребенка?
Инфекция Коксаки может привести к следующим распространенным состояниям здоровья:
- Болезни рук, ящура. Это состояние может вызвать кожную сыпь с красными пятнами или волдырями на ладонях рук вашего ребенка, подошвах его стоп и вокруг области подгузника.Волдыри также могут появиться во рту вашего ребенка на деснах, языке, внутренней стороне щеки и в горле. Эти волдыри могут вызвать сильную боль при глотании и обезвоживание ребенка.
- Герпетическая ангина. Это состояние может вызвать боль в горле, жар, а также язвы и волдыри во рту. Язва – это открытая язва или рана. Язвы обычно белого или серого цвета с красной каймой вокруг них. Волдыри обычно имеют красную кайму.
- Розовый глаз (также называемый конъюнктивитом). Это глазная инфекция, которая может вызывать покраснение, отек, зуд, жжение и выделения в глазу.
Инфекция Коксаки иногда вызывает более серьезные проблемы со здоровьем, особенно у новорожденных. К ним относятся:
- Энцефалит. Это опухоль мозга. Иногда это приводит к повреждению мозга и смерти.
- Гепатит. Это опухоль печени. Гепатит заставляет печень перестать работать.
- Менингоэнцефалит. Это инфекция ткани головного мозга.
- Миокардит. Это отек сердечной мышцы. Это может привести к повреждению сердца. У новорожденных это может вызвать серьезную инфекцию и осложнения, включая сердечную недостаточность и смерть.
- Вирусный менингит. Это инфекция мозговых оболочек. Менинги – это ткани, которые покрывают и защищают головной и спинной мозг.
Как узнать, есть ли у вашего ребенка инфекция Коксаки?
Около половины детей с инфекцией Коксаки не имеют никаких признаков или симптомов.У других может быть только лихорадка.
Сообщите лечащему врачу вашего ребенка, если у вашего ребенка есть какие-либо из этих признаков и симптомов:
- Сонливость
- Боль в животе или тошнота (тошнота в животе)
- Волдыри на коже или во рту
- Лихорадка, головная боль или мышечные боли
- Потеря аппетита
- Сыпь
- Боль в горле
Поставщик вашего ребенка проводит медицинский осмотр для проверки на наличие инфекции Коксаки.Она проверяет кожу вашего ребенка на наличие сыпи или волдырей, а во рту вашего ребенка – на наличие волдырей или язв. Поставщик вашего ребенка также может взять посев из горла, кровь или образцы фекалий или мочи вашего ребенка для тестирования в лаборатории.
Если воспитатель вашего ребенка считает, что у него может быть более серьезная инфекция, вызванная инфекцией Коксаки, он может использовать следующие медицинские тесты для ее диагностики:
- Катетеризация сердца. Во время этой процедуры лечащий врач вставляет маленькую трубку в кровеносные сосуды ребенка для измерения артериального давления и кровотока в сердце и вокруг него.
- Рентген грудной клетки. Этот тест позволяет сделать снимки грудной клетки и органов вашего ребенка, таких как сердце и легкие. Это может показать, увеличено ли сердце. Он также может показать, есть ли в легких дополнительный кровоток или лишняя жидкость. Избыточная жидкость в легких – признак сердечной недостаточности.
- Компьютерная томография (также называемая компьютерной томографией). Этот тест похож на рентген, но также использует компьютер и показывает более подробные изображения тела, включая кости, мышцы, жир и органы.
- Электрокардиограмма (также называемая ЭКГ или ЭКГ). Этот тест регистрирует, насколько быстро бьется сердце и устойчив ли его ритм. Он может показать, увеличена ли одна из камер сердца.
- Магнитно-резонансная томография (также называемая МРТ). Это медицинский тест, позволяющий получить подробную картину вашего тела изнутри.
- Спинальный метчик. Это когда врач вашего ребенка вводит маленькую иглу в поясницу вашего ребенка, чтобы удалить небольшое количество спинномозговой жидкости.Спинномозговая жидкость находится вокруг головного и спинного мозга. Поставщик вашего ребенка отправляет жидкость на анализ в лабораторию.
Как лечится инфекция Коксаки?
Лечение вашего ребенка зависит от того, насколько серьезна инфекция. Легкая инфекция Коксаки может длиться несколько дней и обычно проходит без лечения.
Чтобы помочь вашему ребенку чувствовать себя лучше:
- Убедитесь, что она много отдыхает.
- Спросите у врача, можно ли дать ребенку ацетаминофен (например, Тайленол®) или ибупрофен, чтобы снизить температуру и облегчить боль от язв во рту или волдырей.
- Спросите у врача, можно ли давать ребенку ледяную жидкость в небольших количествах.
- Спросите лечащего врача о средствах для полоскания рта или спреях с обезболивающими, которые могут уменьшить боль во рту.
Если у вашего ребенка серьезная инфекция Коксаки или осложнения, ему может потребоваться лечение в больнице.
Как долго длится инфекция Коксаки?
Продолжительность заражения может быть разной. Если у вашего ребенка только температура, температура может вернуться к норме в течение 1 дня, но в среднем держится 3 дня.Заболевание рук, ящура и рта обычно длится 2–3 дня. Для прояснения вирусного менингита может потребоваться от 3 до 7 дней.
Как обезопасить своего ребенка от инфекции Коксаки?
- Держите ребенка подальше от инфицированных.
- Тщательно и часто мойте руки водой с мылом, особенно после посещения туалета, после смены подгузника ребенку и перед тем, как брать пищу.
- Часто мойте игрушки, дверные ручки и другие поверхности вашего ребенка, чтобы снизить риск заражения.
- Напомните членам семьи вымыть руки.
- Избегайте близких контактов, таких как поцелуи, объятия или совместное использование посуды с инфицированными людьми.
- Поговорите с врачом вашего ребенка, если вы считаете, что у вашего ребенка есть признаки или симптомы инфекции Коксаки.
Последнее обновление: октябрь 2019 г.
CHNOLA | Герпетическая ангина у детей
А B C D E F грамм ЧАС я J K L M N О п Q р S Т U V W Икс Y ZЩелкните букву, чтобы просмотреть список условий, начинающихся с этой буквы.
Щелкните «Указатель тем», чтобы вернуться к указателю текущей темы.
Щелкните «Указатель библиотеки», чтобы вернуться к списку всех тем.
Что такое герпангина у детей?
Герпетическая ангина – это внезапное вирусное заболевание у детей. Он вызывает появление во рту небольших волдырей или язв (язв). Они часто находятся в задней части глотки или на небе.
Герпетическая ангина часто встречается у детей в возрасте от 3 до 10 лет.Чаще всего встречается летом и осенью.
Что вызывает герпангину у ребенка?
Герпетическая ангина вызывается вирусом. Наиболее распространенные вирусы, вызывающие это:
Какие симптомы герпангины у ребенка?
Симптомы каждого ребенка могут немного отличаться. Но ниже приведены наиболее частые симптомы герпангины:
Волдыри во рту, часто в задней части глотки и на небе
Головная боль
Внезапная лихорадка
Высокая температура, иногда до 41 ° C (106 ° F)
Боль во рту или горле
Слюни
Снижение аппетита
Боль в шее
Как диагностируется герпангина у ребенка?
Лечащий врач вашего ребенка может диагностировать герпангину на основе полной истории болезни и физического осмотра вашего ребенка.Язвы выглядят иначе, чем другие язвы. Их часто легко идентифицировать.
Как лечится герпангина у ребенка?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка. Это также будет зависеть от степени тяжести состояния.
Цель лечения – облегчить симптомы. Герпетическая ангина – это вирусная инфекция. Итак, антибиотики не помогают лечить болезнь. Лечение может включать:
Пить больше жидкости
Прием парацетамола при любой температуре
Прием пероральных обезболивающих, например пастилок
Соблюдайте мягкую диету, например, холодное молоко и мороженое.Ваш ребенок не должен употреблять кислую и острую пищу.
Большинство заболевших детей чувствуют себя лучше примерно через неделю. Важно, чтобы ваш ребенок пил достаточно жидкости, чтобы предотвратить обезвоживание.
Как я могу предотвратить герпангину у моего ребенка?
Правильное мытье рук может помочь предотвратить распространение болезни на других детей.
Основные сведения о герпангине у детей
Герпетическая ангина – острое вирусное заболевание у детей.
Общие симптомы – маленькие волдыри или язвы во рту и лихорадка.
Это вызвано вирусом. Наиболее распространены вирусы Коксаки A и B.
Лечение может включать в себя жидкости и лекарства от лихорадки и боли.
Правильное мытье рук может предотвратить распространение герпангины.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
Знайте причину визита и то, что вы хотите.
Перед визитом запишите вопросы, на которые хотите получить ответы.
Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты.Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
Спросите, можно ли вылечить состояние вашего ребенка другими способами.
Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
Медицинский онлайн-обозреватель: Майкл Капнер MD
Медицинский онлайн-обозреватель: Рита Сатер RN
Дата последнего обзора: 01.03.2019
© 2000-2021 Компания StayWell, LLC.Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Крупная вспышка герпангины у детей, вызванная энтеровирусом летом 2015 года в Ханчжоу, Китай
Характеристики пациентов
С 1 мая 2015 года по 31 августа 2015 года в амбулаторном отделении нашей больницы у 10 210 пациентов была диагностирована герпангина. Во временном распределении пациенты с герпангиной составили 1 433 ребенка (14.0%) в мае, 5 257 детей (51,5%) в июне, 2 871 ребенок (28,1%) в июле и 649 детей (6,4%) в августе.
Дети, включенные в это исследование, были со средним возрастом 1,75 года (от 0,03 до 13,5 лет) в начале герпангины и соотношением мужчин и женщин 1,26. 9 352 из 10 210 (91,6%) детей были младше 5 лет, с коэффициентами конституции 23,2%, 46,6%, 21,8%, 6,7% и 1,7% среди детей в возрасте 0–1 года, 1–3 лет, 3–5 лет. лет, 5–9 лет и> 9 лет соответственно.
Всех детей с герпангиной разделили на три группы по возрасту и им выполнили стандартный анализ крови и анализ С-реактивного белка (СРБ). Наши результаты показали, что среднее количество лейкоцитов составляло 7,4 × 10 9 / л, 8,9 × 10 9 / л, 8,2 × 10 9 / л, средний процент лимфоцитов составлял 46,4%, 38,2%. , 30,3%, средний процент нейтрофилов составлял 58,5%, 54,3%, 63,2%, а средний уровень СРБ составлял 25,1 мг / мл, 15,3 мг / мл, 14,8 мг / мл в каждой возрастной группе (таблица.1).
Таблица 1 Стандартные обследования детей с герпангиной.Результаты анализа на энтеровирус
Для подтверждения основного патогена, вызывающего герпангину, у пациентов случайным образом были собраны 2 310 мазков из зева и протестированы с помощью одностадийной ОТ-ПЦР в реальном времени на энтеровирус. В результате 1 651 образец оказался положительным на энтеровирус с показателем 71,5%. Положительный уровень энтеровируса был самым высоким среди детей в возрасте от 1 до 3 лет (76,4%) и неуклонно снижался с увеличением или уменьшением возраста (рис.1). Тем не менее, у детей других возрастных групп уровень выявления энтеровирусной инфекции все еще был высоким: 62,4%, 72,5%, 66,4%, 57,8% и 58,7% в возрасте до 1 года, 3–5 лет, 5–7 лет, 7–7 лет. 9 лет и> 9 лет соответственно.
Рисунок 1Возрастное распределение энтервирусных инфекций среди детей с герпангиной.
Филогенетический анализ на основе гена VP1
Для подтверждения подтипов энтеровируса было случайным образом собрано 35 клинических штаммов, и ген VP1 и 5’UTR EV были амплифицированы с помощью стандартной RT-PCR (рисунок S1).Продукты амплификации очищали, секвенировали и затем использовали для филогенетического анализа.

 Ещё через две недели при проведении правильного лечения они полностью заживают, не оставляя после себя следов.
Ещё через две недели при проведении правильного лечения они полностью заживают, не оставляя после себя следов.
