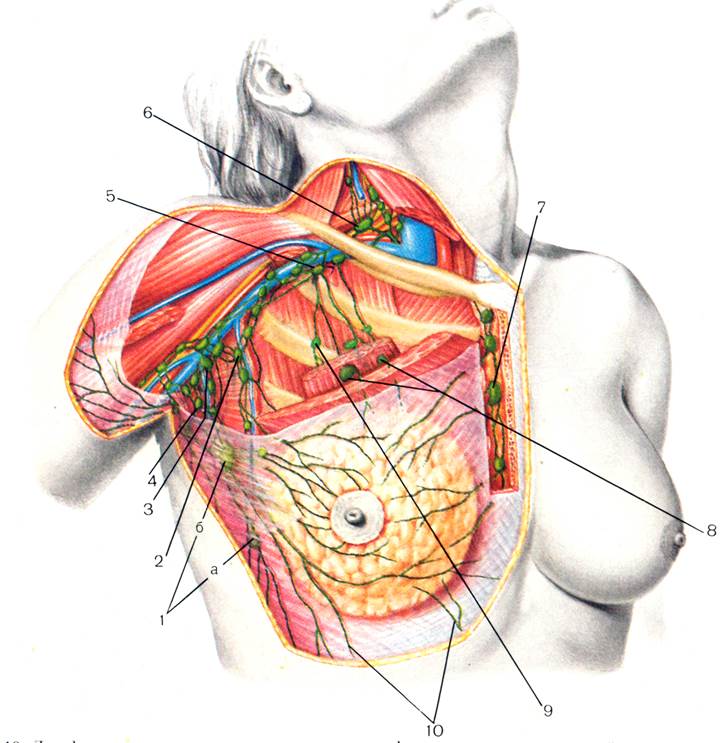
Увеличение лимфоузлов под мышкой. Увеличенный лимфоузел под мышкой у женщины причины. Какие обследования придется пройти при увеличении лимфоузла под мышками
Лимфатические узлы – важные органы иммунной системы у человека. Это своеобразный фильтр, преграда для вредных вирусов и бактерий, они не участвуют в образовании клеток. В обычном состоянии расположение таких узлов едва заметно. Человек может даже не знать о том, что они существуют. Но если вдруг воспалился лимфоузел под мышкой, это может говорить о наличии заболевания в близлежащих органах. При резких движениях и надавливании человек при этом испытает острую боль. Это значит, пора обратиться к врачу.
Что означает шишка под мышкой
Шишка или шарик под мышкой представляет собой твердое уплотнение, которое, как правило, всегда приносит неприятное болезненное ощущение. Увеличение лимфоузлов под мышками обусловлено ношением тесного неудобного белья, несоблюдением гигиенических правил, пореза бритвой. Кроме того, шишка под мышкой болит в результате ослабления иммунитета после тяжелой инфекционной болезни.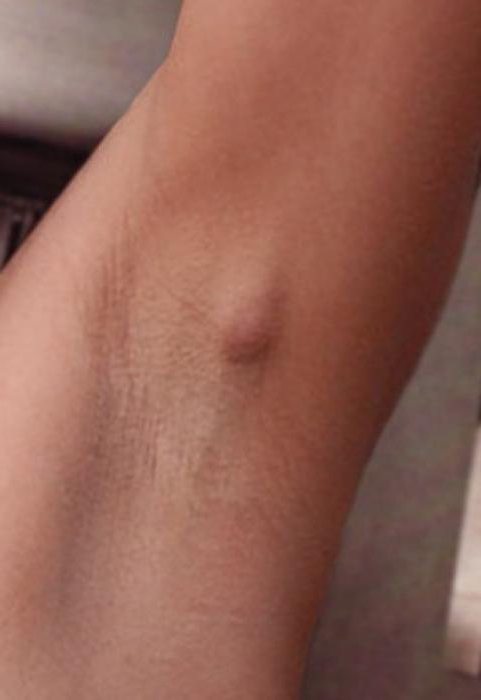
Симптомы у женщин и мужчин
Боль под мышкой может быть резкой. При этом воспаление лимфатических узлов часто развивается медленно. Сначала у человека появляется небольшое уплотнение величиной с горошину, а при пальпации появляется боль. Кожа становится красной и горячей. Если своевременно не принять меры, то у больного сильно могут опухнуть лимфоузлы, резко поднимется температура. Как правило, у женщин и мужчин одинаковые симптомы, если воспаление вызвано лимфаденитом:
- потеря веса;
- покраснение кожи;
- может выскочить гнойник;
- болит подмышка при нажатии;
- может стрелять в области опухшего места слева или справа.
Воспалении лимфоузлов под мышкой не всегда сопровождает боль. Появление данного симптома зависит от внутренней причины, которая спровоцировала уплотнение: если воспалились лимфоузлы под мышкой у пациента с туберкулезом, сифилисом, то сильных ощущений жжения не будет.
Увеличение лимфоузлов
В здоровом состоянии лимфоузлы под мышкой не беспокоят. Если они начинают воспаляться, становятся большими, чувствуется боль, есть припухлость – значит, пошел процесс заражения в организме. Нельзя игнорировать эти признаки и заниматься самолечением. Надо обратиться к врачу, получить консультацию. Уплотнение под мышкой у женщин часто возникает в результате определенных болезней, таких, как:
- краснуха;
- грипп;
- токсоплазмоз;
- мононуклеоз;
- аденовирусные инфекции.
Болит лимфоузел и боль в подмышке
Частая причина боли в подмышечной впадине – растяжение связок. Дискомфорт еще может возникать в результате проблем с молочными железами, перенесенных операций на груди. Цикличный характер боли возникает из-за масталгии, которая появляется перед менструацией. Возникновению неприятных ощущений в подмышках способствует аллергия на дезодорант, а также появление прыща или фурункула.
Красное пятно
Красное пятно под мышкой появляется в виде округлой формы, причем не сразу яркого оттенка, сначала наблюдается кирпичный цвет. Для сравнения можно посмотреть фото таких пятен. Они не всегда гладкие на ощупь – иногда можно заметить маленькие чешуйки. Как правило, красные пятна пропадают после того, как человек начинает выполнять комплекс гигиенических процедур. Причины такого появления пятен под мышками:
Причины уплотнения
Распространенные причины возникновения уплотнения под мышкой:
- злоупотребление дезодорантами, которые предназначены для избавления от пота;
- грубое бритье;
- у ребенка – из-за ношения неудобной, тесной одежды;
- повреждение кожи;
- физическая активность, повышенное потоотделение, недоступность принятия ванны приводит к росту микроорганизмов, которые вызывают воспаление;
- воспаление потовых желез и воспаление фолликулов проявляются острой болью: могут наблюдаться осложнения в виде повышенной температуры и формирования гнойника;
- аллергическая реакция на определенные медицинские препараты.

Что делать при опухоли под мышкой
Чтобы избавиться от опухлой шишки под мышкой, необходимо понять первопричину ее появления. Если она возникла в результате неудачной эпиляции, надо лишь применить лечение с помощью антисептиков. Можно воспользоваться старым народным методом – сделать на область подмышки сетку из йода. Если уплотнение появилось после использования антиперспиранта, нужно от него отказаться, а кожу обработать спиртом. Можно еще использовать специальные мази с антибиотиками. Эффективна в борьбе с такими новообразованиями настойка эхинацеи на спирту.
Как избавиться от увеличенных лимфоузлов подмышками? Насколько серьезно это заболевание, можно ли вылечить его народными средствами или без вмешательства специалиста не обойтись – все эти вопросы заслуживают самого пристального внимания.
Признаки воспаления подмышечных лимфоузлов
Неприятные ощущения в области подмышек, отдающие в руку и область груди, часто являются первым признаком воспаления лимфатических узлов, локализованных в подмышечной впадине. Увеличенные и чувствительные лимфоузлы обычно не причиняют острой боли даже при пальпации, но при этом вызывают тянущую боль, которая является причиной постоянного дискомфорта и может служить симптомом серьезного заболевания, о котором сможет поведать только врач.
Увеличенные и чувствительные лимфоузлы обычно не причиняют острой боли даже при пальпации, но при этом вызывают тянущую боль, которая является причиной постоянного дискомфорта и может служить симптомом серьезного заболевания, о котором сможет поведать только врач.
Покраснение кожи, повышенная температура, озноб, головная боль, слабость и ломота в теле, похожая на простудное состояние и интенсивная боль могут говорить о нагноении лимфоузлов – гнойном лимфадените. В таком состоянии немедленное обращение к квалифицированному специалисту неизбежно, а промедление – очень опасно.
Боль в области подмышек может быть достаточно опасной
Что же все-таки делать в подобной ситуации – сразу бежать в поликлинику или попытаться выяснить природу «поведения» лимфатической системы самостоятельно? Прежде всего нужно понять, каким образом она работает и вследствие чего узлы превращаются в болезненные образования.
На страже здоровья
Лимфоузлы – это своего рода биологические фильтры, расположенные по всему организму как поодиночке, так и кучно. Лимфа, больше известная в простонародии как сукровица, вбирает в себя вредоносные инфекции и микробы по всему организму и приносит их к узлам, которые являются преградой на пути к жизненно важным органам.
Лимфа, больше известная в простонародии как сукровица, вбирает в себя вредоносные инфекции и микробы по всему организму и приносит их к узлам, которые являются преградой на пути к жизненно важным органам.
Природа распорядилась очень мудро, расставив своих «защитников» по всему телу, что позволяет считать их одним из важнейших органов иммунной системы человека. Таким образом, воспаление лимфоузлов подмышками нужно воспринимать, скорее, как хороший знак, ведь оно, по сути, указывает на проблемы со здоровьем, о которых человек мог даже не подозревать.
Почему воспаляются лимфатические узлы подмышками?
Существует целый ряд причин, вызывающих увеличение лимфоузлов. Среди заболеваний выделяют иммунные, инфекционные и онкологические заболевания.
Иммунные заболевания
Системная красная волчанка – поражение капилляров и соединительных тканей.
Ангиоиммунобластная лимфоденопатия – заболевание легких.
Ревматоидный артрит – болезнь суставов.
Дерматомиозит – тяжелое заболевание соединительных тканей.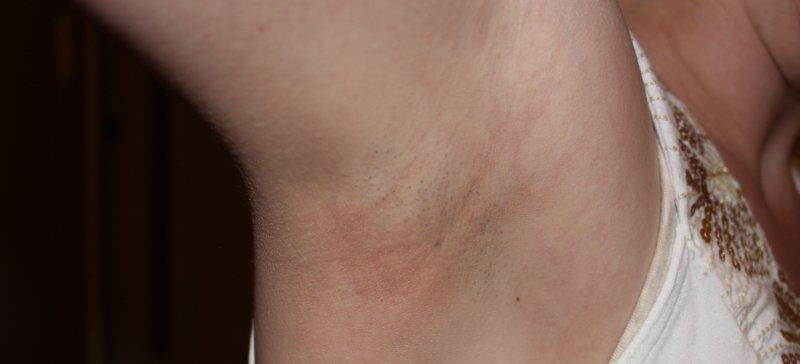
Сывороточная болезнь – иммунная реакция на чужеродные белки.
Реакция на некоторые лекарственные средства.
Инфекционные заболевания
Каждый лимфатический узел обслуживает определенный участок организма. Лимфоузлы в подмышечной впадине призваны, в основном, оберегать пальцы и руки человека, не позволяя инфекции, присутствующей здесь, продвигаться дальше по телу.
- Гнойные процессы, возникающие вследствие воспаления ран, дают почву для размножения миллионов микробов, попадающих в лимфу и способных стать причиной острого лимфаденита. Как это происходит? Например: порез, укус или даже банальная царапина на пальце или руке не подверглась своевременной обработке, в результате чего начался воспалительный процесс. Вокруг раны образуется покраснение и воспаление, которое без применения лекарственных препаратов начинает подниматься вверх по руке и представлять прямую угрозу жизни и здоровью человека.
В этот момент начинает действовать защита в виде лимфоузлов – сначала локтевых, а затем – и подмышечных. Но даже у такой мощной преграды имеются слабые стороны, и без должного лечения уже сами узлы превращаются в очаг заболевания. В столь запущенных случаях образовавшуюся полость, заполненную гноем, вскрывают, чтобы не допустить разрыва, последствия которого могут привести к тяжелейшим осложнениям в виде флегмоны – острого разлитого гнойного воспаления клеточного пространства, способного не только распространиться на соседние органы, но и привести к заражению крови.
Но даже у такой мощной преграды имеются слабые стороны, и без должного лечения уже сами узлы превращаются в очаг заболевания. В столь запущенных случаях образовавшуюся полость, заполненную гноем, вскрывают, чтобы не допустить разрыва, последствия которого могут привести к тяжелейшим осложнениям в виде флегмоны – острого разлитого гнойного воспаления клеточного пространства, способного не только распространиться на соседние органы, но и привести к заражению крови.
Болезнь (лихорадка) кошачьей царапины – распространенная причина воспаления лимфоузлов подмышками, особенно часто она наблюдается у детей. Название этого острого инфекционного заболевания напрямую связано с четвероногими друзьями семейства кошачьих, поскольку возникает оно вследствие царапин и укусов кошек, а чаще всего от них страдают руки и пальцы человека.
Детский организм, словно лакмусовая бумага, предъявляет родителям воспаленные лимфоузлы при различных инфекционных заболеваниях, стараясь как можно раньше привлечь внимание к проблемам со здоровьем малыша.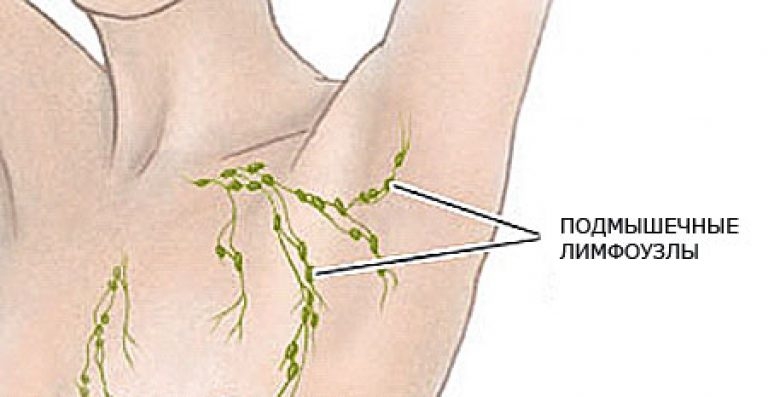
Лимфоузлы на теле ребенка могут указать на болезнь
Даже банальная острая респираторная вирусная инфекция способна вызвать увеличение нескольких групп узлов, в том числе и подмышечных. Но расслабляться не стоит – подобная реакция организма может служить сигналом об очень тяжелых болезнях, таких, как туберкулез, который может быть спровоцирован иммунодефицитом, вызванным ВИЧ-инфекцией.
- Увеличение подмышечных и других групп лимфатических узлов, существующее в течение длительного времени – серьезный повод для беспокойства. Возможно, это связано с особо опасными заболеваниями, такими как мононуклеоз, бруцеллез, листериоз, и даже ВИЧ-инфекция.
Опухолевые заболевания
К сожалению, воспаленные подмышечные лимфоузлы могут свидетельствовать о наличии опухолевых заболеваний, а именно:
Злокачественная гранулема (болезнь Ходжкина) – поражение лимфатических узлов. Обращение к врачу на ранней стадии способствует практически полному излечению, запущенные же формы крайне опасны для жизни.
Лимфосаркома – злокачественная опухоль, возникающая непосредственно в лимфатическом узле. Требует немедленного обращения в клинику.
Коварство опухолевых заболеваний состоит в том, что увеличенные до 3-4 сантиметров лимфоузлы не причиняют боли, и человек может попросту не обратить на них внимания, подумав, что имеет дело с жировиком или другим доброкачественным уплотнением.
Не стоит пренебрегать даже малейшей опухолью в зоне подмышек
Средства личной гигиены
Удивительный факт – причиной увеличенных лимфоузлов может стать самый обыкновенный шариковый, твердый или гелевый дезодорант. Об этом знают немногие, но хирурги, чуть ли не ежедневно наблюдающие пациентов с опухолями в подмышечной впадине, могут многое поведать любителям подобных антиперспирантов. Почему это происходит?
Все просто: во-первых, из-за постоянного закупоривания пор, способного привести к воспалению и даже нагноению подмышкой, во-вторых – из-за скопления бактерий на аппликаторе дезодоранта, регулярно проникающих в ранки, образующиеся после бритья.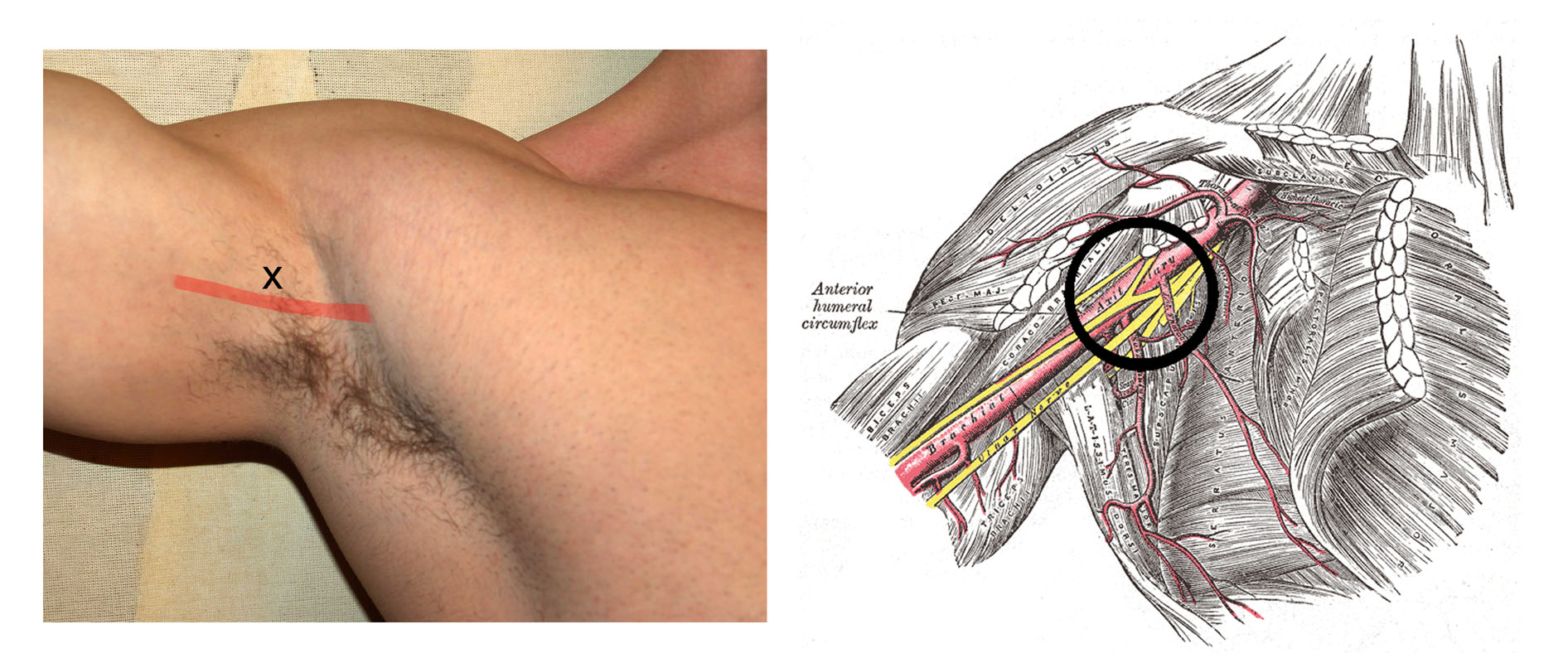
Итак, подведение итогов. Каким бы незначительным ни было воспаление лимфоузлов подмышкой, посещение врача будет весьма кстати – выявить и устранить причину под силу только специалисту.
Способы лечения воспалительных процессов в подмышечных лимфоузлах
К счастью и радости большинства пациентов, обратившихся к врачу по причине увеличения лимфатических узлов подмышками, чаще всего источником воспаления являются незначительные инфекции или простудные заболевания, поддающиеся несложному амбулаторному лечению.
К какому специалисту обращаться с такой проблемой? Самое простое – отправиться к участковому терапевту, который выпишет направление для сдачи необходимых анализов на предмет выявления воспаления или инфекции. Изучив полученные результаты, он либо самостоятельно назначит лечение, либо направит к другим врачам, специализирующимся по данному профилю.
Выявив причину, доктор принимает решение о целесообразности применения тех или иных препаратов, чаще всего антибиотиков, иммуностимулирующих лекарств и витаминных комплексов. Как бы там ни было, заниматься самолечением воспаления лимфоузлов категорически запрещено – каждый человек требует индивидуального подхода. Нередки случаи, когда при одинаковых заболеваниях разным пациентам помогают совершенно разные препараты.
Как бы там ни было, заниматься самолечением воспаления лимфоузлов категорически запрещено – каждый человек требует индивидуального подхода. Нередки случаи, когда при одинаковых заболеваниях разным пациентам помогают совершенно разные препараты.
Народные средства можно использовать лишь после врачебного осмотра
Народные средства также можно использовать, но только в качестве вспомогательного курса. Существует множество рецептов для снижения интоксикации организма и повышения иммунитета. Вот несколько простых и эффективных способов:
Равные части боярышника, стручкового перца, зеленой и перечной мяты измельчить и тщательно перемешать. Одну столовую ложку смеси залить 250 мл кипятка и несколько минут подержать на водяной бане. Остудить, процедить и употреблять два раза в день по 70 мл.
Горсть овса залить 1 л молока (натурального, а не порошкового) и поставить на огонь, используя рассекатель. После закипания убавить огонь до минимума и оставить на 40 минут. На один стакан остуженного отвара добавлять половину чайной ложки меда и принимать три раза в день по одному стакану за 30 минут до еды. Малышам в возрасте до семи лет давать по четверти стакана, подросткам – полстакана.
Малышам в возрасте до семи лет давать по четверти стакана, подросткам – полстакана.
Сто штук верхушек сосны измельчить, залить 2 л воды и в течение двух часов кипятить на малом огне. Процедить. Настой разбавить еще 1 л воды, добавить 200 г сахара и еще два часа оставить кипеть на слабом огне. Полученный сироп употреблять ежедневно по 1 столовой ложке.
Очень полезны примочки из листьев перечной мяты, распаренных корней василька придорожного и ткани, смоченной в подсолнечном масле.
Берегите себя и будьте здоровы!
Лимфоузлы выполняют функцию очищения лимфатической жидкости, что циркулирует по телу. Любые бактерии или вирусы, которые поражают органы верхней части туловища, могут вызвать воспалительные процессы в подмышечных лимфоузлах. В зависимости от причин, заболевание может сопровождаться разными по интенсивности симптомами.
Воспаление лимфоузлов под мышкой может быть вызвано множеством причин. Чаще всего это происходит в ответ на хронические воспаления внутренних органов, так как в организме появляется постоянный источник бактериальной инфекции, который необходимо постоянно обезвреживать.
Наиболее распространенные причины воспаления лимфоузлов под мышкой это:
- Вирусные инфекционные заболевания. Например, лимфаденит может быть вызван вирусом гриппа, ветрянкой ли опоясывающим лишаем.
- Бактериальные инфекционные болезни. Фурункул, курбункул, панацирий могут вызывать местную реакцию иммунной системы. Также причиной подмышечного лимфоденита могут стать порезы при бритье, чрезмерно активная работа сальных желез с последующими воспалениями волосяных мешков. Эти процессы повышают риск проникновения стафилококков, стрептококков и других бактерий в организм.
- Грибковые инфекции могут привести к воспалению лимфоузлов, особенно, если очаги грибковых поражений находятся на руках и в верхней части туловища. Это стригущий лишай, который проявляется на коже без волос, отрубевидный и другие виды лишаев.
- Специфические заболевания – СПИД, туберкулез, сифилис, чума, мононуклеоз – также вызывают воспаление и болезненность под мышками.
Чаще всего лимфаденит у взрослых возникает при хронических и острых воспалениях внутренних органов. Детский организм может реагировать увеличением лимфатических узлов на частые вирусные инфекции и простуды.
Детский организм может реагировать увеличением лимфатических узлов на частые вирусные инфекции и простуды.
Симптомы, указывающие на процесс воспаления лимфоузлов под мышками, зависят от причин и от состояния здоровья больного. Лимфаденит может развиваться стремительно, в острой форме, либо быть маловыраженным, либо хроническим.
Симптомы воспаления:
- увеличение их размеров;
- боль при надавливании;
- болезненность при движениях рукой;
- повышение температуры;
- отеки и покраснения на коже над пораженными узлами;
- нарушения в работе руки: отеки, утрата чувствительности.
Острое развитие лимфоденита можно разделить на несколько этапов.
1. Признаки первой стадии – это увеличение узлов и боль при их пальпации. Можно почувствовать одно или несколько твердых образований под мышками, которые увеличиваются в размерах и становятся больше одного сантиметра в диаметре.
2. Вторая стадия проявляется следующими симптомами:
- резкое повышение температуры тела;
- значительное увеличение, затвердение лимфатических узлов;
- озноб, расстройства сна, апатия;
- головная боль.

3. На третьей стадии воспаления лимфатических узлов начинаются процессы нагноения в лимфатических узлах. Они сопровождаются пульсирующей болью в пораженном месте и предельно высокой температурой тела.
Если увеличение и болезненность в лимфоузлах наблюдается длительное время, это весомый повод обратиться к специалисту. Если высокая температура поднялась внезапно, резко ухудшилось общее самочувствие, то в этом случае требуется скорая медицинская помощь.
Диагностика
Прежде всего, при воспалении лимфоузлов необходимо пройти обследование у терапевта. После диагностики вас могут направить к профильному специалисту (ЛОР, стоматолог, маммолог, фтизиатр и т.д.) в зависимости от причин возникновения болезни.
После очного осмотра у терапевта для подтверждения диагноза проводится лабораторный анализ крови.
Дополнительно могут быть необходимы:
В некоторых случаях необходимо провести биопсию лимфоузов:
- если лечение длительное время не дает результатов;
- если процессы лимфаденита указывают на опухолевые или раковые процессы.

Выявление правильных причин, что привели к воспалению подмышечных лимфоузлов – это обязательное условие эффективного лечения. Если длительный курс медикаментов не приносит выздоровления, необходимо пройти дополнительное обследование и скорректировать лечение.
Лечение лимфаденита очень индивидуально и зависит от основной проблемы, которая вызывает воспаление лимфоузлов под мышкой. При разных видах инфекций используются соответствующие медикаменты.
- При бактериальных инфекциях назначается курс антибиотиков.
- Если лимфаденит вызвали вирусы, то используют противовоспалительные и противовирусные средства. Иногда используются иммуномодуляторы для повышения активности иммунной системы.
- Грибковые инфекции лечат противогрибковыми препаратами (таблетки, мази и спреи). Часто при этом нужно назначать курс антигистаминных (противоаллергических) медикаментов.
В большинстве случаев воспаление лимфоузлов под мышкой не нуждается в дополнительном лечении, так как симптомы быстро исчезают при улучшении общего состояния организма. Но, при острой форме и при явных процессах нагноения, медикаментозное лечение обязательно.
Но, при острой форме и при явных процессах нагноения, медикаментозное лечение обязательно.
Основное средство, которое используется на второй стадии болезни, — противовоспалительные медикаменты. Также используется физиотерпия, когда специальное физиотерапевтическое воздействие направлено на увеличенный узел. Это дает возможность улучшить кровообращение и процессы регенерации под мышками.
К эффективным физиотерапевтическим средствам относятся:
- электрофорез – это использование слабых электрических токов для лучшего проникновения лекарственных средств в клетки;
- ультразвуковая терапия – влияние на пораженный лимфоузел ультразвуковыми волнами;
- УВЧ-терапия – используется электрическое поле ультравысокой частоты.
Если наблюдаются последняя стадия болезни, и в узлах выявлен гной, то лечение проводится хирургическим методом. Пораженные лимфоузлы очищают от гнойных масс и делают дренаж. Также назначается курс восстановительной терапии.
Осложнения
Осложнения при лимфадените наступают, если игнорировать признаки последней стадии заболевания, когда в лимфоузлах накапливается гной. Именно нагноение является главной опасностью. Во-первых, увеличение размера лимфатических узлов из-за нагноения усложняет работу лимфатической и кровеносной систем организма. Во-вторых, распространение гноя из лимфоузла в руку или в грудную клетку приведет к тяжелому состоянию больного.
Именно нагноение является главной опасностью. Во-первых, увеличение размера лимфатических узлов из-за нагноения усложняет работу лимфатической и кровеносной систем организма. Во-вторых, распространение гноя из лимфоузла в руку или в грудную клетку приведет к тяжелому состоянию больного.
Основные последствия гнойного лимфоденита:
- периаденит – воспаление близлежащих тканей организма;
- аденофлегмона – кожа над пораженным лимфоузлом сильно опухает, краснеет, появляется сильная боль;
- тромбофлебит – увеличенный лимфоузел сдавливает соседние вены, нарушая кровообращение в руках;
- общее инфицирование – процесс, возникающий после прорыва гноя из пораженного узла.
Развитие гнойного лимфаденита непредсказуемо и может привести к очень серьезным последствиям. Стоит лечить заболевание комплексно еще на первых этапах его развития.
Женский организм на проблемы с молочными железами часто реагирует увеличением лимфоузлов. Существует несколько патологических процессов, при которых развивается лимфаденит у женщин.
- Мастит. Если у кормящей матери случилась закупорка молочных протоков, которая перерастает в мастит, то проявляются высокая температура тела, озноб, ухудшение общего состояния.
- Доброкачественные опухоли молочной железы: киста, фиброаденома. Процессы образования опухоли в груди могут проходить незаметно. Единственным слабо выраженным симптомом иногда бывают постоянно увеличенные лимфоузлы под мышкой. Если воспаление не проходит на протяжении длительного времени, обратитесь к врачу.
- Злокачественные опухоли. Онкологические процессы в груди важно определить на ранних стадиях. Как и в предыдущих случаях, небольшое увеличение узлов возле молочных желез может быть единственным симптомом подобной проблемы.
Если у женщин наблюдается воспаление подмышечных лимфоузлов без существенных причин больше полугода, необходимо делать биопсию лимфатической ткани. Этот анализ определит наличие или отсутствие опухолевых и раковых клеток. В зависимости от этого строится стратегия дальнейшего лечения.
Прежде чем лечить воспаление лимфатических узлов под мышкой народными средствами, необходимо проконсультироваться с врачом и выявить основную причину заболевания. Использование рецептов народной медицины необходимо проводить в комплексе с медикаментозным лечением основного заболевания.
Рассмотрим самые эффективные рецепты народной медицины. При лимфадените используются как компрессы, так и настои, которые принимаются внутрь. Хороший результат такого лечения зависит от стадии развития заболевания: при запущенных воспалениях эффективность народных средств снижается.
Настойка женьшеня. Женьшень обладает противовоспалительными и общеукрепляющими свойствами. Настойку необходимо принимать по 10-15 капель, разбавляя в небольшом количестве воды. Принимайте средство перед едой 2 раза в день. Женьшень не только поможет избавиться от проявлений болезни, но и укрепит иммунную систему.
Сок алоэ. Свежевыжатый сок алоэ также поможет снизить воспаление в организме. Для этого 2 раза на день принимайте чайную или десертную ложку сока. Для его приготовления возьмите листик растения, мелко измельчите его и выдавите сок. Лучше делать лекарство непосредственно перед употреблением.
Для этого 2 раза на день принимайте чайную или десертную ложку сока. Для его приготовления возьмите листик растения, мелко измельчите его и выдавите сок. Лучше делать лекарство непосредственно перед употреблением.
Печеный лук. Это средство очень эффективно, так как активизирует кровообращение и снимает воспаление лимфоузлов. Важно помнить, что компрессы из печеного лука эффективны только на начальных стадиях заболевания. Испеките луковицу и приготовьте из нее кашицу. Используйте ее для компресса на пораженные узлы. Сверху можно использовать полиэтилен, бинт. Компресс лучше оставить на ночь.
Существуют рецепты, когда необходимо прогревать воспаленные лимфоузлы. Но, проводя эту процедуру без одобрения врача, вы подвергаете себя опасности, поскольку лимфатическое воспаление при воздействии тепла может усугубиться нагноением.
Профилактика
Профилактика лимфаденита состоит в укреплении здоровья. Если иммунная система быстро и качественно реагирует на инфекции, то организм не будет страдать от длительных воспалений.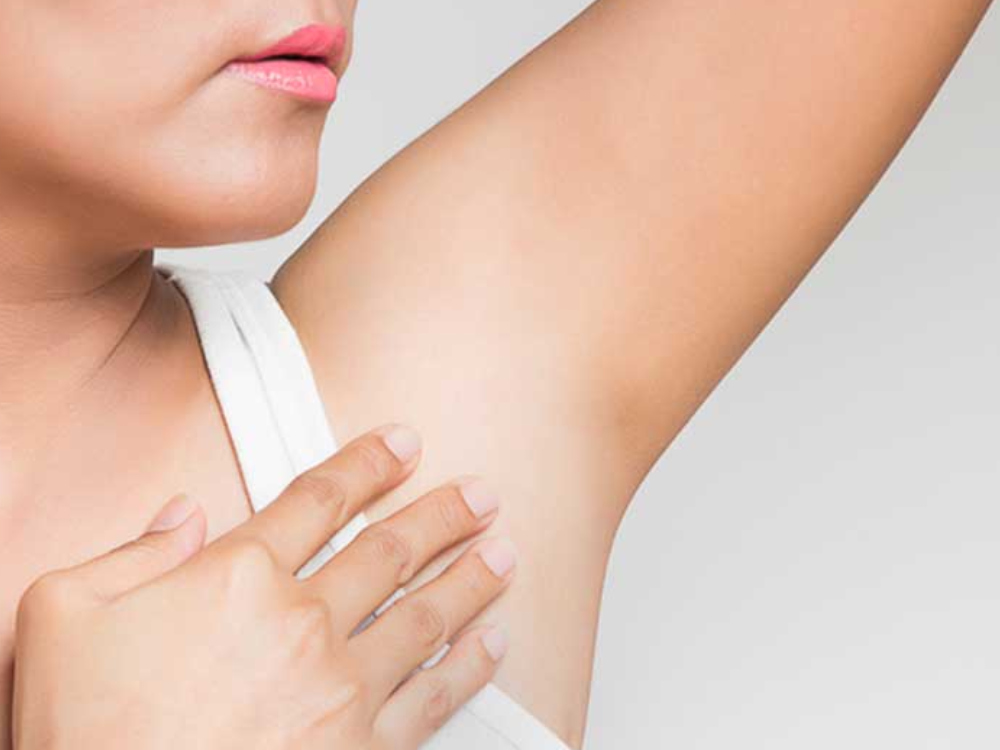
Для того, чтобы укрепить иммунитет и защитные силы организма, необходимо:
- вести здоровый образ жизни;
- избавиться от вредных привычек;
- питаться здоровой пищей;
- заниматься спортом для улучшения работы кровеносной и лимфатической систем;
- принимать курс витаминов в межсезонье;
- вовремя лечить воспалительные процессы в организме;
- регулярно обследоваться, если есть хронические заболевания.
Профилактика – это, прежде всего, поддержание здорового образа жизни. Важно вовремя обращаться к врачу при острых симптомах заболевания, а также, если увеличенный подмышечный лимфоузел наблюдается больше 6 месяцев. Поскольку лимфатическая система очень чутко реагирует на все негативные процессы в организме, эти симптомы могут быть сигналами начинающихся онкологических проблем или других серьезных заболеваний.
Большое количество заболеваний проявляют себя распространенным или локальным увеличением лимфатических узлов. Увеличенные лимфоузлы подмышкой могут быть симптомом бактериальной или вирусной инфекции, аутоиммунных и онкологических процессов.
Увеличенные лимфоузлы подмышкой могут быть симптомом бактериальной или вирусной инфекции, аутоиммунных и онкологических процессов.
— это одна из важных составляющих лимфатической системы. Собираясь от органов и тканей, лимфа по сосудам проходит через лимфоузлы, принося в них иммунные клетки, попавшие в организм бактерии и вирусы или образовавшиеся в результате клеточных нарушений раковые клетки. В лимфатических узлах происходит обезвреживание инфекционных агентов и уничтожение злокачественных клеток.
Таким образом, можно сказать, что они являются биологическими фильтрами в человеческом организме. В подмышечные лимфоузлы идет отток лимфы от верхних конечностей, органов грудной клетки и молочной железы, поэтому увеличение лимфоузлов подмышкой говорит чаще всего о патологии в этих областях.
Увеличенные лимфоузлы подмышкой необходимо отличать от следующих заболеваний, которые тоже проявляются округлыми образованиями в подмышечной области
В связи с тем, что через подмышечные лимфатические узлы проходит лимфа из нескольких областей тела, то и лимфаденопатия этой области явление достаточно частое.
Причины увеличения подмышечных лимфоузлов
Лимфаденопатия – это состояние характеризующееся увеличением лимфоузлов, является лишь предварительным диагноз. Это значит, что настоящую причину изменений в лимфатических узлах еще предстоит выяснить. Обычно количество лимфатических узлов аксиллярной (подмышечной) области колеблется от 15 до 45 шт. Размеры их в норме от 5 мм до 1 см. Здоровые лимфоузлы должны быть безболезненны, подвижны и не спаяны между собой и кожей. Увеличенные лимфоузлы подмышкой могут быть симптомом самых разных заболеваний, как воспалительно-инфекционного, так и не воспалительного характера.
Причины увеличения лимфоузлов подмышкой можно разделить на две основные группы.Воспалительная лимфаденопатия
- Общая вирусная инфекция . Во время или после вирусного заболевания происходит распространенное увеличение лимфатических узлов, в том числе и подмышечных. Как правило, увеличение незначительное, узлы малоболезненные и не спаяны между собой.
 Специального лечения не требуется, лечить необходимо вирусную инфекцию. С выздоровлением и увеличение подмышечных лимфоузлов пройдет. Часто у детей и подростков это инфекционный мононуклеоз, цитомегаловирус.
Специального лечения не требуется, лечить необходимо вирусную инфекцию. С выздоровлением и увеличение подмышечных лимфоузлов пройдет. Часто у детей и подростков это инфекционный мононуклеоз, цитомегаловирус. - Инфекция в тканях верхней конечности . Инфицированные раны руки, панариции, болезнь кошачьих царапин. В этом случае в подмышечные лимфатические узлы выполняют роль барьера, препятствующего проникновению инфекции в системный кровоток. При этом соответственно, увеличен лимфоузел с одной стороны, в области очага инфекции. Помимо воспаления лимфоузлов может наблюдаться воспаление лимфатических сосудов, ведущих от очага инфекции к узлу – лимфангит. Необходимо провести лечение, направленное на очищение от инфекции пораженных тканей руки. Для этого применяется хирургическое очищение раны и перевязки. Обязательным компонентом лечения будет антибиотикотерапия.
- Туберкулез легких и туберкулез лимфоузлов
. Относительно редкая форма туберкулеза. Лимфоузлы при этом плотные, увеличенные и безболезненные.
 .
. - ВИЧ — инфекция . Как правило, поражается несколько групп лимфатических узлов выше поясницы.
- Фурункул или карбункул в подмышечной области . Это воспалительные процессы в волосяном фолликуле. Подмышечные лимфоузлы, как биологические фильтры первыми принимают на себя бактерии из очага воспаления. Требуется вскрытие гнойного очага и санация.
- Мастит . Очаг гнойного воспаления в молочной железе, часто характеризуется односторонним увеличением подмышечных лимфоузлов.
Невоспалительная лимфаденопатия
- . Системная болезнь с множественным поражением органов, чаще всего поражаются лимфатические узлы, селезенка, легкие и печень, редко кожа и глаза. Лимфаденопатия в этом случае распространенная, сопровождается слабостью, болью в груди и сухим кашлем. Увеличенные лимфоузлы подмышкой в сочетании с кашлем дают картину, похожую на туберкулез легких. Нужно проводить дополнительные диагностические мероприятия для постановки правильного диагноза.
- Мастопатия
.
 Примерно 10% женщин с диагнозом мастопатия сталкиваются с увеличением подмышечных лимфоузлов. Лимфоузлы увеличены, не спаяны с кожей и друг другом, малоболезненные.
Примерно 10% женщин с диагнозом мастопатия сталкиваются с увеличением подмышечных лимфоузлов. Лимфоузлы увеличены, не спаяны с кожей и друг другом, малоболезненные.
- Лимфома . Это большая группа злокачественных заболеваний, которые характеризуются поражением лимфоузлов и внутренних органов, за счет бесконтрольного роста и размножения перерожденных лимфоцитов. Условно делят на лимфогранулематоз (лимфома Ходжкина) и .
- Рак молочной железы . Так как подмышечные узлы собирают лимфу и от молочной железы, то при онкологическом процессе поражение на одноименной стороне происходит достаточно быстро.
Лимфаденит
– это воспаление лимфатического узла вызванное неспецифическим инфекционным агентом. Чаще всего причиной лимфаденита бывают стрептококки и стафилококки. Бактерии с током лимфы попадают в лимфоузел, где происходит иммунный ответ.
Если бактерий большое количество, то лимфоузел не справляется и в нем начинается воспаление, часто гнойное. Чаще всего лимфаденит бывает в и паховых лимфоузлах.
Чаще всего лимфаденит бывает в и паховых лимфоузлах.
Клиническая картина острого неспецифического лимфаденита состоит из симптомов общей интоксикации и признаков местного воспаления.
Симптомы местного воспаления включают в себя: боль при пальпации, покраснение кожи над лимфатическим узлом, увеличение узла, боль при движении рукой в плечевом суставе.
Лечение острого лимфаденита направлено на борьбу с инфекцией, обычно назначают антибиотики широкого спектра действия, иммуномодуляторы, физиопроцедуры. При наличии гнойного воспаления в узле проводится вскрытие (разрез) и дренирование гнойной полости (удаление содержимого).
Прогноз для выздоровления благоприятный.
Специфический лимфаденит вызывается возбудителями сифилиса, туберкулеза, чумы. Подмышечные лимфоузлы поражаются чаще при туберкулезной инфекции. Как правило, в этом случае лимфоузел подмышкой увеличен и не болит. Требует длительного лечения противотуберкулезными препаратами..
Болезнь кошачьих царапин
Лихорадка от кошачьих царапин возникает в результате укусов и царапин кошкой. Заболевание вызывает бактерия Bartonella henselae, а кошки являются природным резервуаром этих микроорганизмов. После укуса или царапины, бактерии попадают в кровь и лимфу. Клиническая картина характеризуется наличием следующих симптомов:
- Папулезные высыпания в месте царапин или укусов.
- Лимфангит
- Регионарный лимфаденит
- Симптомы общей интоксикации, такие как головная боль, утомляемость, повышение температуры тела, слабость.
Чаще всего болеют дети и подростки, играющие с кошками на улице. Инкубационный период длится от 3 х дней до 1,5 месяцев. Затем на месте входных ворот для инфекции появляются папулезные высыпания, которые заживают без образования рубцов. При таком длительном инкубационном периоде иногда может быть не ясно, почему увеличен лимфоузел подмышкой у ребенка.
Однако тщательный сбор анамнеза, лихорадка, а также наличие лимфангита по направлению к увеличенному лимфоузлу может говорить об этом заболевании. Лимфатический узел обычно увеличен, плотный и болезненный.
Лимфатический узел обычно увеличен, плотный и болезненный.
Как лечить : проводится антибиотикотерапия, чаще всего назначают Эритромицин по 500 мг 4 раза в день, ципрофлоксацин 500 мг 2 раза в день. Курс лечения примерно 10-14 дней. В процессе лимфатический узел становится мягким, производят его пункцию либо небольшой надрез для удаления гноя.
После излечения формируется стойкий иммунитет.
Подмышечная лимфаденопатия при мастопатии и раке молочной железы
Рак молочной железы в настоящее время на первом месте по распространенности и смертности от рака среди женщин в Российской Федерации.
Увеличенные лимфоузлы подмышкой одни из первых признаков рака молочной железы, они должны насторожить женщину.
В ранней диагностике рака большую роль играет самостоятельное обследование молочной железы. Так же обязательным компонентом будет обследование подмышечных лимфоузлов. При онкологическом процессе, увеличенные лимфоузлы плотные, спаяны между собой в конгломераты, умеренно болезненны при пальпации.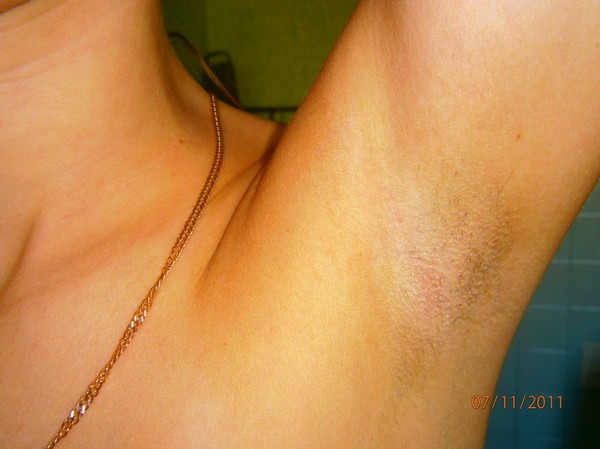 Метод самообследования предусматривает самостоятельный осмотр и пальпацию молочных желез.
Метод самообследования предусматривает самостоятельный осмотр и пальпацию молочных желез.
Также среди женщин после 35 лет является самым распространенным заболеванием молочных желез. Поэтому если увеличены лимфоузлы подмышкой у женщины, особенно с одной стороны, это повод к безотлагательному обращению к врачу. Даже если лимфатический узел немного увеличен и не болит, все равно стоит показаться доктору.
Методика самообследования
Необходимо слегка (примерно на 30 градусов) отставить руку в сторону. Если исследуемая подмышечная область справа, то левой кистью с прямыми пальцами необходимо войти в подмышечную ямку на всю глубину, а затем провести мягко скользящее движение, как бы выгребая лимфоузлы из подмышечной впадины. В норме они либо совсем не пальпируются, либо представляют собой мелкие около 5 мм (в редких случаях до 1,0 см) подвижные округлые образования, пальпация которых совершенно безболезненна.
Нельзя допускать самолечения и тем более прогревания узлов.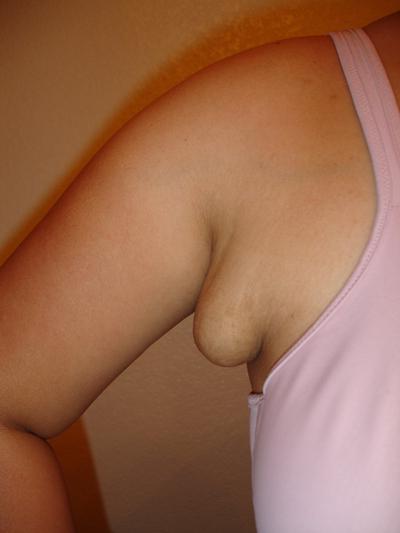 Если эта лимфаденопатия вызвана злокачественным процессом, то неправильное лечение и тепло могут вызвать бурный рост и большее распространение в организме.
Если эта лимфаденопатия вызвана злокачественным процессом, то неправильное лечение и тепло могут вызвать бурный рост и большее распространение в организме.
В заключение можно сказать, что увеличение подмышечных лимфоузлов часто является не самостоятельной патологией, а признаком гораздо более серьезных заболеваний. Если вдруг появился увеличенный лимфатический узел, причем неважно болезненный он или нет, это веская причина для обращения к врачу. Своевременная диагностика это залог успешного лечения любых, особенно онкологических заболеваний.
Причиной воспаления лимфоузла под мышкой может стать любая инфекция, затаившаяся в вашем организме. Другой вариант – более серьезные нарушения, происходящие в работе внутренних органов.
О причинах мы поговорим немного позже, но хотелось бы отметить одну важную деталь, которая сможет ответить на вопрос о том, почему стоит немедленно обращаться к врачу. Воспаленный лимфоузел под мышкой, фото которых мы можем наблюдать в приведенной ниже статье, у женщин может говорить об очень неприятном и серьезном заболевании. В таком случае речь может идти о раке молочной железы, который, к несчастью, встречается крайне часто. Поэтому не стоит медлить с визитом к специалисту. Он проведет осмотр, возьмет необходимые анализы, которые помогут выявить причины подобного явления, назначит грамотную терапию.
В таком случае речь может идти о раке молочной железы, который, к несчастью, встречается крайне часто. Поэтому не стоит медлить с визитом к специалисту. Он проведет осмотр, возьмет необходимые анализы, которые помогут выявить причины подобного явления, назначит грамотную терапию.
Лимфатическая система
Прежде чем мы перейдем непосредственно к лимфоузлам под мышкой, предлагаем познакомиться со всей лимфатической системой человека. Что же это такое? Не каждый знает, что наряду с венозной, артериальной и другими системами, бесперебойную работу ведет еще и лимфатическая. Как? В теле человека достаточно много лимфатических узлов, которые обеспечивают хорошую работу иммунитета. Конечно, выполняет свои функции подобная система практически незаметно, не так, как другие.
Мы сказали, что лимфоузлов в организме достаточно много. Но сколько же все таки их? Порядка 460, которые находятся в разных частях человеческого организма. Эти группы не прекращают своей работы ни на минуту, а расположены они вблизи вен и артерий.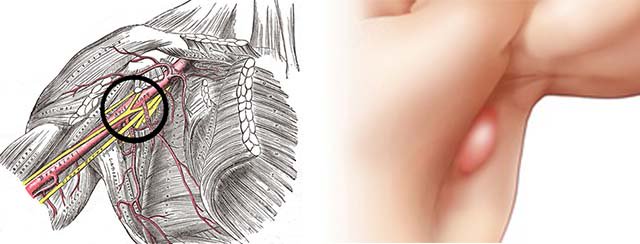 Почему именно такое количество узлов имеет человек? Объяснить достаточно просто – именно столько необходимо для поддержания иммунитета. Иными словами, именно при таком количестве человеческий организм чувствует себя здоровым.
Почему именно такое количество узлов имеет человек? Объяснить достаточно просто – именно столько необходимо для поддержания иммунитета. Иными словами, именно при таком количестве человеческий организм чувствует себя здоровым.
По лимфатическим сосудам постоянно циркулирует жидкость – лимфа. Такое название она получила благодаря большой концентрации лейкоцитов, которые обладают одной важной особенностью – поглощение вредоносных микроорганизмов. То есть лимфа движется по лимфатическим сосудам, нейтрализует все болезнетворные бактерии и выводит их из организма.
Какое же количество этой бесцветной жидкости необходимо взрослому человеку? В системе постоянно циркулирует порядка двух литров лимфы. Давление у этой биологической жидкости относительно небольшое, следовательно, она перемещается медленно. Направление движения – снизу (пальцы ног) вверх (грудной лимфатический поток). Только при таком ее перемещении возможна нейтрализация и выведение токсинов (ядов).
Подмышечные лимфатические узлы
Лимфоузлы под мышкой в здоровом и спокойном состоянии не должны никак ощущаться. То есть нет никаких болей и ощущения дискомфорта. Стоит бить тревогу, если они увеличились в размере, появились болезненные сигналы. При воспаленных лимфоузлах под мышкой (фото можно увидеть в этом разделе) иногда возникают припухлости, воспаления и уплотнения. При обнаружении таких симптомов стоит немедленно отправляться в больницу за консультацией к опытному врачу.
То есть нет никаких болей и ощущения дискомфорта. Стоит бить тревогу, если они увеличились в размере, появились болезненные сигналы. При воспаленных лимфоузлах под мышкой (фото можно увидеть в этом разделе) иногда возникают припухлости, воспаления и уплотнения. При обнаружении таких симптомов стоит немедленно отправляться в больницу за консультацией к опытному врачу.
Сразу оговоримся, не стоит заниматься самолечением или жить в ожидании чуда. Само все не пройдет. Кроме этого, со временем ситуация может еще и усугубиться. Теперь разберемся, почему лимфатические узлы увеличиваются и болят. Все дело в том, что в состав лимфоузлов входят соединительные ткани, в которых как раз таки и происходит задержка вирусов и бактерий. Лимфатический узел воспаляется в том случае, если микроорганизмов скопилось достаточно много. Обратите внимание и на то, что лимфатическая система в этот момент усиливает свою работу. Именно из-за этого и происходит воспаление. При нажатии на подобные лимфоузлы возникают болевые ощущения.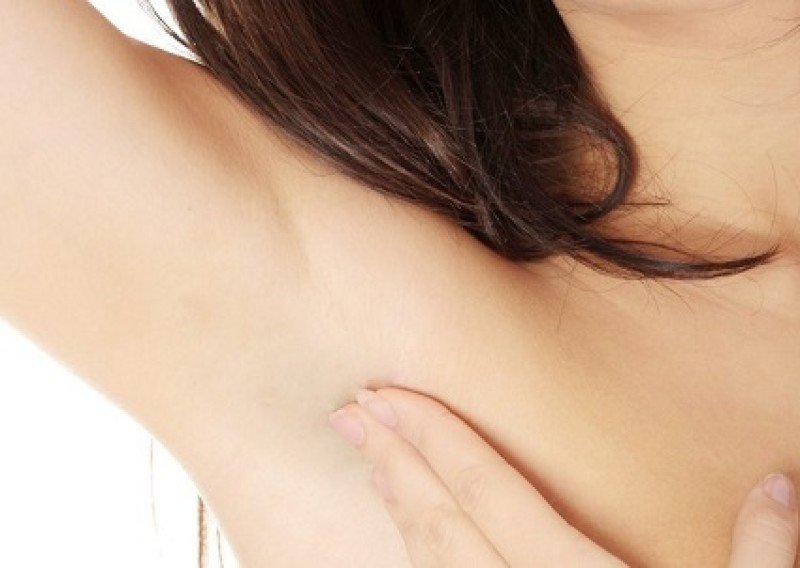
Причины
Почему воспаляются лимфоузлы под мышкой? Причины могут быть многочисленны. Как уже говорилось ранее, подобный процесс возникает в результате более активной работы всей системы. Она усиливает количество выработки лимфоцитов, старающихся справиться с болезнетворными микроорганизмами в нашем организме. Инициаторами часто выступают:
- ОРВИ. Аббревиатура расшифровывается следующим образом – острая респираторная вирусная инфекция.
- Множество других инфекций, проникших в наш организм.
- Наличие опухоли, которая располагается вблизи воспаленного лимфатического узла. Здесь важно заметить, что воспаленный лимфоузел под мышкой у женщин может говорить о наличии рака молочной железы.
- Фурункулы.
- Трофические язвы.
- Воспаление.
- Тромбофлебит.
- Кариес.
- Стоматит.
- Ангина.
- Воспаленные десны и так далее.
Понять, что лимфатический узел воспаленный, достаточно просто. Постарайтесь его нащупать под мышкой.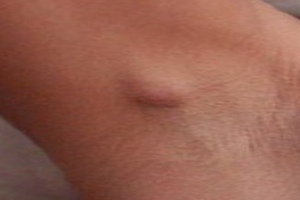 Небольшие шарики при воспалении значительно увеличиваются в размерах при пальпации, болезненные при прогрессировании вирусной инфекции.
Небольшие шарики при воспалении значительно увеличиваются в размерах при пальпации, болезненные при прогрессировании вирусной инфекции.
Очень частой причиной подобного явления выступает ангина. Все дело в том, что для борьбы с вредоносными бактериями организму требуется очень большое количество лимфоцитов. Обратите внимание на то, что в данном случае нет необходимости лечить непосредственно сам лимфатический узел. После выздоровления он сам придет в норму. Его воспаление – это сигнал организма о проблемах со здоровьем.
Если инициатором подобного патологического процесса выступает воспаление волосяного фолликула, то это можно заметить по характерным особенностям:
- сильные болевые ощущения;
- покраснения;
- боль в суставах;
- усталость;
- тошнота.
Женщинам необходимо быть более внимательными. Если совместно с воспалением лимфатического узла вы заметили, что молочные железы уплотнились, то срочно обращайтесь за консультацией к маммологу. Зачем? Убедитесь в том, что у вас нет рака молочной железы.
Зачем? Убедитесь в том, что у вас нет рака молочной железы.
Помимо вышеперечисленных, есть и другие причины:
Симптомы
Теперь очень коротко о симптомах увеличенных лимфоузлов под мышкой. К ним относятся:
- увеличение лимфатического узла в размерах;
- болевые ощущения во время пальпации;
- покраснение кожного покрова;
- повышенная температура тела;
- тошнота;
- рвота;
- общая слабость.
Развитие подмышечного лимфаденита очень медленное. Но если никаких терапевтических мер не предпринимать, то человек может почувствовать, как лимфоузел под мышкой пульсирует. При этом температура тела значительно повышается.
Что делать, если воспаленный лимфоузел болит?
Что же предпринять, если под мышкой? Первое – незамедлительно обращайтесь к специалисту. При помощи определенных анализов он сможет установить многие значимые параметры. К таковым относятся:
- размер;
- симптомы воспаления;
- характер;
- консистенция;
- подвижность.

На основе этих данных врач сможет назначить правильное лечение.
Если болит лимфоузел под мышкой, то после консультации можно воспользоваться несколькими рецептами народной медицины.
- Спиртовая настойка эхинацеи разводится по 10 капель с водой и принимается 4 раза в день до приема пищи.
- Нерафинированное подсолнечное масло: утром натощак и вечером перед сном набирайте в рот по одной столовой ложке масла и рассасывайте его как конфету в течение пятнадцати минут, затем выплевывайте. Этот способ помогает очистить лимфу и уменьшить болевые ощущения.
Диагностика
Если воспалился лимфоузел под мышкой, то врачу необходимо выяснить причину подобной патологии. Для этого он назначает общий анализ крови. Что же ему там необходимо увидеть? Конечно, уровень лейкоцитов. Если он повышен, то организм борется с инфекцией, а далее надо разобраться, с какой именно.
Если подозревается туберкулез, то необходимо сделать флюорографию, сдать мокроту из горла, а также посмотреть реакцию Манту.
Лечение
Воспалился лимфоузел под мышкой, что делать? Конечно, отправляйтесь в больницу, где вам помогут не только определить источник проблемы, но и назначат лечение.
Всего есть 2 пути решения:
Консервативное
Если воспалился лимфоузел под мышкой, то необходимо учесть, что сейчас нужен покой (никаких физических нагрузок). Помимо этого, необходимо помочь организму побороть инфекцию.
После нескольких анализов и ультразвукового исследования врач вам посоветует пропить курс антибиотиков (“Амоксиклав”, “Амоксицилин” и так далее). Кроме этого, в данном случае хорошим помощником будет мазь “Троксевазин” или “Гепариновая”.
Возможно, врач вам посоветует:
- физеотерапевтические процедуры;
- компрессы с “Димексидом”;
- хлорэтиловую блокаду.
Хирургическое
Если воспаление лимфоузлов под мышкой дошло до гнойной стадии, то необходимо хирургическое вмешательство. Врач обязательно промоет рану и поставит дренаж.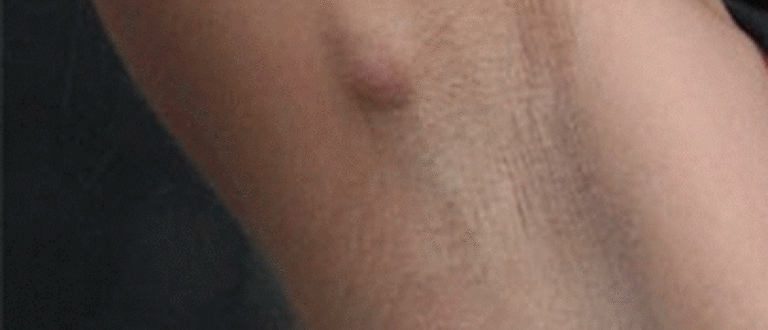 Он необходим для оттока гноя. Через неделю дренаж извлекается, а ранка постепенно заживает. Это проходит под контролем лечащего врача.
Он необходим для оттока гноя. Через неделю дренаж извлекается, а ранка постепенно заживает. Это проходит под контролем лечащего врача.
После операции назначаются:
Если у пациента тяжелое состояние, то проводится переливание крови.
Народные рецепты
При воспалении лимфоузлов под мышкой можно, посоветовавшись с врачом, воспользоваться несколькими народными рецептами. О них вы узнаете в этом разделе.
Для лечения воспаления лимфоузла в подмышечной области используются следующие народные рецепты:
Профилактика
Происходит увеличение лимфоузлов под мышкой по множеству причин. Для предотвращения подобной проблемы стоит повышать свой иммунитет. Это поможет не перенапрягать лимфатическую систему организма.
- правильное питание;
- легкие виды спорта;
- внимательное отношение к ранам;
- дезинфекция порезов и ссадин.
Эти простые правила помогут вам забыть о подобной проблеме надолго.
причины, симптомы, диагностика и лечение
Лимфатические узлы в организме человека выполняют роль биологического и механического фильтра.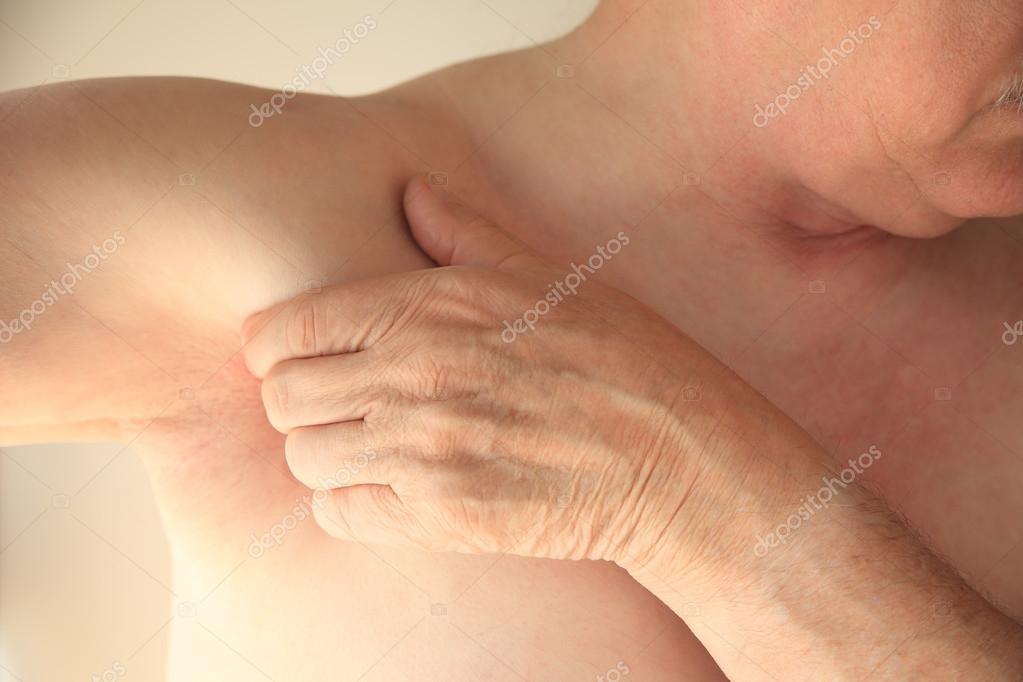 Лимфа собирает вредные вещества и бактерии, которые после уничтожаются лимфоузлами. Их в организме насчитывается около 500. Рак лимфоузлов – достаточно редкое заболевание, которое занимает 4% от всех видов онкологии. Оно развивается в виде самостоятельной патологии или при распространении метастазов от опухоли другой локализации.
Лимфа собирает вредные вещества и бактерии, которые после уничтожаются лимфоузлами. Их в организме насчитывается около 500. Рак лимфоузлов – достаточно редкое заболевание, которое занимает 4% от всех видов онкологии. Оно развивается в виде самостоятельной патологии или при распространении метастазов от опухоли другой локализации.
Классификация рака лимфоузлов
При наличии в организме какого-либо воспалительного или инфекционного процесса лимфатические узлы реагируют на него увеличением, а иногда даже болезненностью. Если такое состояние не проходит длительное время, то это повод обратиться к врачу, поскольку патологию важно обнаружить на ранней стадии.
Рак лимфоузлов может развиваться в одной из двух форм:
- лимфома Ходжкина (лимфогранулематоз). Наиболее распространенный вариант развития рака лимфатических узлов, встречается в 1/3 случаев обнаружения подобной онкологии как у взрослых, так и у детей. Лимфома Ходжкина считается более благоприятной формой в плане излечения.
 Даже на 4-й стадии заболевания выживаемость составляет 65%;
Даже на 4-й стадии заболевания выживаемость составляет 65%; - неходжкинская лимфома. Это более серьезная форма рака лимфоузлов, встречаемая в 2/3 случаев. Болезнь быстро прогрессирует, рано появляются метастазы, которые распространяются по всему организму.
Причины возникновения и факторы риска
Рак лимфоузлов имеет несколько возрастных пиков, в которые болезнь диагностируют чаще. Это период с 15 до 30 лет, еще в группу риска попадают люди старше 50 лет. Именно в это время риск развития лимфомы выше. Точные причины появления заболевания неизвестны. Врачи приводят лишь факторы риска, увеличивающие вероятность развития лимфомы:
- длительное взаимодействие с вредными веществами;
- ВИЧ-инфекция и прочие виды иммунодефицита;
- курение и злоупотребление алкоголем;
- радиационное облучение;
- проживание в условиях неблагоприятной экологии;
- беременность в возрасте старше 35 лет;
- вирус Эпштейна-Бара;
- генетическая наследственность.

Стадии
Лимфомы разного вида могут иметь разную степень распространения по организму. С учетом этого выделяют 4 стадии рака лимфоузлов.
- Первая. Поражена только одна область, развивается рак лимфоузлов подмышкой, в области шеи и пр.
- Вторая. Опухолевый процесс распространяется уже на 2 и более групп лимфатических узлов.
- Третья. Кроме лимфоузлов оказываются поражены диафрагма и один орган вне лимфатической системы.
- Четвертая. На последней стадии поражаются ткани вне лимфатической системы, причем сразу в нескольких частях организма. Болезнь захватывает жизненно важные органы, поэтому лечение становится менее результативным.
Виды рака лимфоузлов
Кроме разделения по типу лимфомы, рак лимфоузлов имеет классификацию по месту локализации поражения. По этому критерию выделяют онкологию разных типов лимфатических узлов:
- подмышечных;
- шейных;
- легочных;
- подвздошных;
- надключичных;
- паховых.

В процентном соотношении чаще всего возникает рак лимфоузлов в пазовой области (35%), далее – на шее (31%) и подмышками (28%). На прочие локализации онкологии приходится 6%. Наиболее благоприятный прогноз наблюдается при раке узлов в паху, подмышечных впадинах и под челюстью.
Симптомы и признаки рака лимфоузлов
Рак лимфоузлов может проявляться по-разному в зависимости от формы заболевания, которая развивается у пациента. При лимфогранулематозе наблюдаются следующие симптомы:
- сильное увеличение лимфатических узлов над ключицей и в области шеи;
- увеличение узлов средостения со специфическим кашлем, одышкой и набуханием вен в области шеи;
- болезненные ощущения в области поясницы, чаще всего проявляющиеся в ночное время.
Болезнь вызывает разные симптомы при поражении конкретной группы лимфатических узлов. Если патология развивается в острой форме, то у пациента сразу возникают увеличенная степень потливости и резкое повышение температуры тела. Также наблюдается сильное похудение, которое прогрессирует со временем. С развитием заболевания появляются более характерные симптомы рака лимфоузлов:
Также наблюдается сильное похудение, которое прогрессирует со временем. С развитием заболевания появляются более характерные симптомы рака лимфоузлов:
- лихорадочное состояние;
- сильный зуд кожи;
- слабость;
- очаги красного или темного оттенка на коже;
- диарея, склонность к отрыжке;
- частые мигрени, головокружение;
- болезненность в области эпигастрия и пупка.
Когда следует обратиться к врачу
Рак лимфоузлов требует своевременного обнаружения на самой ранней стадии, поскольку от этого зависит прогноз выздоровления. При наличии факторов риска или симптомов заболевания необходимо немедленно обратиться к врачу для проведения соответствующих диагностических мероприятий. В случае с онкологией лимфатической системы пациенту требуется помощь онколога. В нашем онкоцентре «София» на 2-м Тверском-Ямском пер. дом 10 работают лучшие специалисты, которые специализируются на диагностике и лечении онкологии разного типа.
Диагностика рака узлов в онкоцентре
При подозрении на рак лимфоузлов врач начинает с общего осмотра для обнаружения характерных признаков заболевания. Очень важно ответить на все вопросы специалиста, поскольку любые жалобы и проявления, а также перенесенные ранее заболевания могут дать врачу необходимую информационную базу для назначения успешного лечения в дальнейшем.
Важный этап осмотра – пальпация лимфатических узлов, что позволяет выявить их увеличение и болезненность. Также в онкоцентре «София» практикуются все современные методы диагностики, позволяющие с точностью 100% выявить заболевание. Пациенту могут быт назначены:
- сцинтиграфия;
- ПЭТ/КТ;
- магнитно-резонансная томография;
- лимфография;
- анализ крови на онокмаркеры;
- вакуумно-аспирационная биопсия тканей новообразования;
- ОФЭКТ (однофотонная эмиссионная компьютерная томография).

Лечение рака лимфоузлов
Схема лечения при лимфоме зависит от множества факторов: локализации опухоли, ее распространения по организму, размеров и наличия метастазов в других тканях и органах. Наилучшие результаты дает комплексный подход, при котором сочетают несколько способов лечения.
Химиотерапия
Метастазы лимфоузлов при раке требуют обязательного проведения химиотерапии. Она считается универсальным методом лечения и используется как самостоятельно, так и в сочетании с другими способами. Суть химиотерапии – внутривенное введение специальных противоопухолевых препаратов, которые уничтожают раковые клетки. Такие лекарства действуют и на здоровые ткани, что ведет к появлению побочных эффектов, но при распространении метастазов это единственный способ лечения.
Хирургия
Лечение рака лимфоузлов хирургическим методом заключается в их полном удалении. Такой способ также считается достаточно эффективным, поскольку позволяет минимизировать риск рецидива заболевания. Операция при раке лимфоузлов проводится с резекцией нескольких узлов регионального типа, что необходимо для уменьшения вероятности повторной онкологии.
Операция при раке лимфоузлов проводится с резекцией нескольких узлов регионального типа, что необходимо для уменьшения вероятности повторной онкологии.
Шейные, подчелюстные, паховые и подмышечные лимфоузлы удаляют под местной анестезией, а более глубокие – под общим наркозом. Иссеченные части могут использоваться для проведения гистологии и постановки правильного диагноза.
Лучевая терапия
Применение лучевой терапии рекомендовано совместно с оперативным лечением. Данный метод позволяет уничтожить раковые клетки, которые, возможно, остались после хирургического вмешательства. Также лучевая терапия применяется на ранней стадии в качестве подготовки к операции с целью уменьшения размеров опухоли.
Пересадка костного мозга
В лечении рака лимфоузлов сегодня используется еще один новый метод – трансплантация костного мозга донора. Эта операция позволяет давать очень оптимистичные прогнозы, особенно на ранней стадии заболевания.
Прогнозы лечения
Прогноз при раке лимфоузлов достаточно благоприятный. При таком заболевании лечение оказывается крайне успешным в 70-83% случаев, в которых наблюдается 5-летняя выживаемость. Число рецидивов составляет 30-35%. Чаще заболевание рецидивирует у мужчин, что объясняется более тяжелыми условиями труда и вредными привычками. В целом прогноз зависит от того, насколько рано была диагностирована болезнь и начато лечение. Не меньшее значение имеет возраст пациента.
Как записаться к специалисту в онкоцентре «София»
Чтобы получить консультацию специалиста в нашем онкоцентре, вам нужно воспользоваться любым удобным способом записи. Заполните онлайн-форму на сайте, введя все необходимые данные, или позвоните нам по контактному номеру +7 (495) 775-73-60.
Онкоцентр «София» открыт для вас не только в будние, но и в выходные дни, поэтому вы можете выбрать удобное для себя время приема. Мы находимся на 2-м Тверском-Ямском переулке, 10, недалеко от станций метро Тверская, Новослободская, Чеховская, Белорусская и Маяковская. Заботьтесь о своем здоровье и вовремя обращайтесь к врачу, не дожидаясь ухудшения состояния.
Заботьтесь о своем здоровье и вовремя обращайтесь к врачу, не дожидаясь ухудшения состояния.
Какой врач лечит лимфоузлы, как называется, к кому обращаться
Лимфатическая система призвана защищать организм человека от проникновения патогенных микроорганизмов и удалять токсины из крови, тканей и клеток. Многие негативные факторы как из внешней среды, так изнутри могут влиять на размеры, консистенцию и чувствительность лимфатических узлов. Зная возраст пациента, предъявляемые жалобы и локализацию патологического процесса, принимается решение о том, какой врач лечит лимфоузлы в конкретном случае.
Консультация специалиста обязательна при наличии таких симптомов, как:
- любые изменения в лимфатических узлах и кожи над ними – увеличение в размерах, спаянность, болезненность, гиперемия;
- общая слабость, потеря аппетита и нарушение сна;
- повышенная температура тела в течение недели и более;
- признаки интоксикации неясного происхождения – тошнота, головная боль, расстройство пищеварения;
- высыпания на коже.

Врач для взрослых и детей, который занимается лимфоузлами
Шейные, паховые и подмышечные узлы являются самыми крупными в организме человека. Именно они первыми реагируют на проникновение инфекции воспалительным процессом. Лимфоузлы увеличиваются в размерах, становятся болезненными и причиняют дискомфорт, развивается лимфоденопатия. Состояние не является заболеванием, а лишь указывает на наличие проблем в близлежащих органах. Различают локализованную и генерализованную форму. В первом случае лимфатические узлы увеличены только в одном каком-то месте, во втором – патология отмечается на двух и более участках тела.
Для взрослых пациентов первым в списке специалистов по лимфоузлам идут терапевт или врач общей практики. Врач после сбора анамнеза, выявления жалоб и тщательного осмотра поставит предварительный диагноз и при необходимости направит к специалисту более узкой специализации.
Узкопрофильные специалисты
Локализация воспалительного очага указывает на то, к какому узкому врачу следует обращаться с лимфоузлами.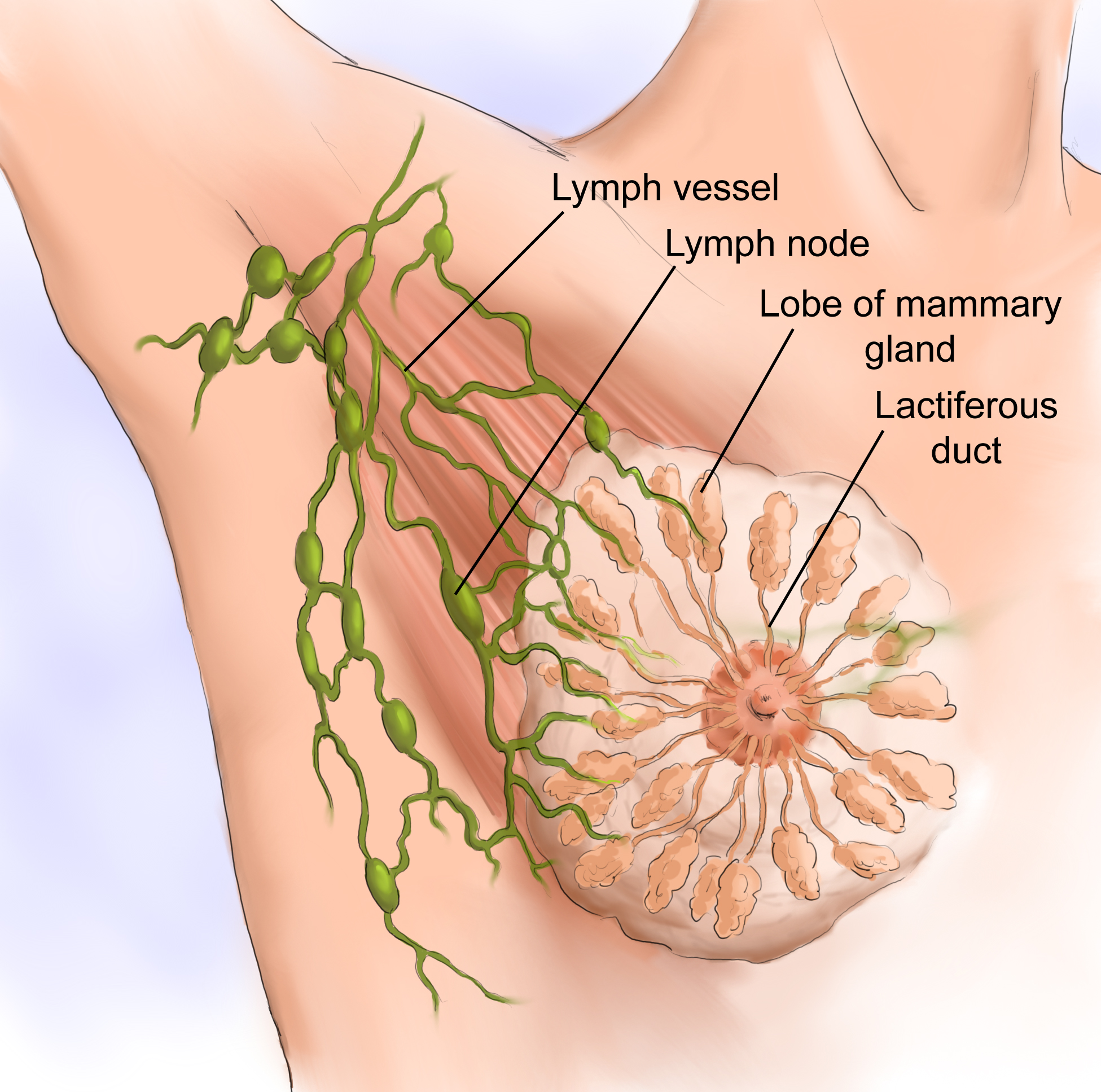 Чаще всего патологией занимаются следующие специалисты:
Чаще всего патологией занимаются следующие специалисты:
- Оториноларинголог (ЛОР). К этому врачу приходят на прием в тех случаях, когда лимфаденопатия развивается в области шеи. Вызывать увеличение и болезненность шейных лимфатических узлов могут респираторная инфекция, отиты, гайморит, ангина различной этиологии, воспалительные заболевания верхних дыхательных путей. При необходимости ЛОР-врач выполнит прокол гайморовых пазух, удалит миндалины или разросшиеся аденоиды, проведет манипуляции, направленные на устранение воспаления в глотке, гортани и ушах.
- Стоматолог. Подчелюстной и/или шейный лимфаденит нередко являются следствием патологических процессов в ротовой полости. Лимфатические узлы могут воспаляться в результате стоматита, гангрены пульпы зуба, нагноения кисты. После установления первопричины подбирается соответствующая тактика лечения – медикаментозная либо хирургическая терапия.
- Гинеколог или уролог. Увеличение паховых лимфоузлов свидетельствует о проблемах в мочеполовой системе.
 Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу.
Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу. - Дерматолог. Аллергические реакции, опоясывающий лишай, некоторые системные или аутоиммунные заболевания могут стать причиной развития лимфаденита. Врач занимается лимфоузлами одновременно с лечением основного заболевания.
- Онколог. Идти к врачу данной специализации следует при неясной причине воспаления лимфатических узлов или неэффективности проводимой терапии. Любые новообразования независимо от локализации опухоли являются показанием к посещению онколога. Организм с помощью лимфатической системы пытается избавиться от злокачественных клеток, тем самым вызывая изменения в узлах. Негативно влияют на состояние лимфоузлов метастазы или раковые клетки, занесенные с током лимфы из других органов или систем.
- Фтизиатр.
 Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Специалист для решения проблем с лимфатической системой
Врач по лимфоузлам называется лимфолог. Он занимается конкретно заболеваниями лимфатической системы. На основании предъявляемых пациентом жалоб и симптомов назначает следующие виды обследований:
- анализы крови общий и биохимический;
- рентгенографию органов грудной клетки;
- ультразвуковое исследование брюшной полости, органов малого таза, периферических лимфатических узлов;
- компьютерную томографию;
- магнитно-резонансная томографию.

При необходимости выполняются лимфоангиография (лимфография) и лимфосцинтиграфия. В первом случае в лимфатическую систему вводится контраст, и с помощью рентгеновского оборудования прослеживается его перемещение с лимфой. Во втором – продвижение введенного ранее радионуклеидного вещества в лимфатическую систему изучается при помощи сканирующей аппаратуры.
При обнаружении проблемных лимфатических узлов проводится их биопсия и гистологическое изучение. Применение современных методов исследования и своевременно назначенное лечение позволяет добиться точной диагностики на ранних стадиях и, если не выздоровления, то стойкой ремиссии.
Источник:
http://prolimfouzly.ru/polezno-znat/kakoj-lechit.html
Какой врач лечит воспаление лимфоузлов на шее, к кому обратится?
При воспалении лимфоузлов в паху, на шее или в подмышечной впадине многие не знают, к какому врачу идти на прием. Информация о правильном выборе специалиста поможет быстрее пройти необходимое обследование, получить рекомендации по лечению.
К какому врачу обращаться при увеличении лимфоузлов на шее?
Ни в коем случае не начинайте самолечение, если у вас или вашего ребенка заметили в области шеи увеличенный лимфатический узел. Причиной воспаления всегда является инфекция. Выяснить ее источник и выбрать необходимые препараты может только специалист.
Болезнь при воспалении лимфоузлов на шее называется шейный лимфаденит. Его причинами может стать инфекция, поразившая органы, расположенные рядом с лимфоузлами. Частые причины воспалений:
- ангина;
- фарингит;
- ларингит;
- гайморит;
- тонзиллит.
Всеми проблемами, связанными с ушами и носоглоткой, занимается ЛОР-врач. Воспалившийся узел может сигнализировать о ЛОР-проблеме или другой патологии. К примеру, из области стоматологии.
Если увеличились лимфоузлы, расположенные на шее прямо под челюстью, диагностируют подчелюстной лимфаденит. При остром течении болезни у человека могут возникать боли. Узлы можно прощупать рукой, они увеличены и плотные, почти твердые.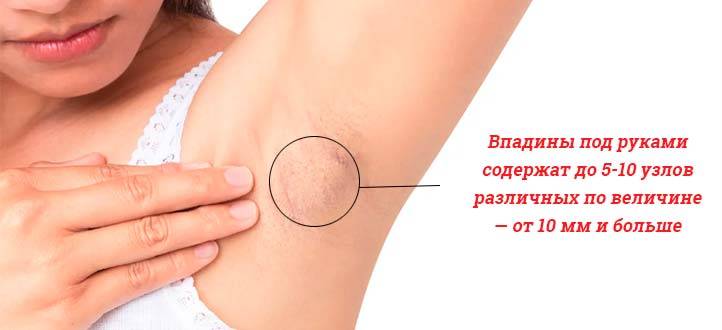 Этот вид лимфаденита может вылечить врач стоматолог. Воспалительный процесс мог начаться из-за стоматологических заболеваний:
Этот вид лимфаденита может вылечить врач стоматолог. Воспалительный процесс мог начаться из-за стоматологических заболеваний:
- стоматита;
- кисты;
- гангрены пульпы.
При отсутствии ЛОР-проблем и патологических процессов из разряда стоматологии остается открытым вопрос, какой врач лечит воспаленные лимфоузлы на шее? В этом случае поможет провести обследование и отправит к нужному специалисту общий доктор: у взрослых — терапевт, у детей — педиатр.
Обследование у терапевта
К терапевту и педиатру человек идет, когда не представляет себе, кто сможет решить его проблему. Прежде чем назначать обследование, терапевт проводит визуальный осмотр больного, опрашивает его на предмет жалоб. После осмотра может дать направление к узкому специалисту:
- онкологу;
- хирургу;
- эндокринологу;
- ЛОРу;
- стоматологу.
За дальнейшим обследованием терапевт может отправить больного к врачу, который должен заниматься лимфоузлами, это врач-инфекционист.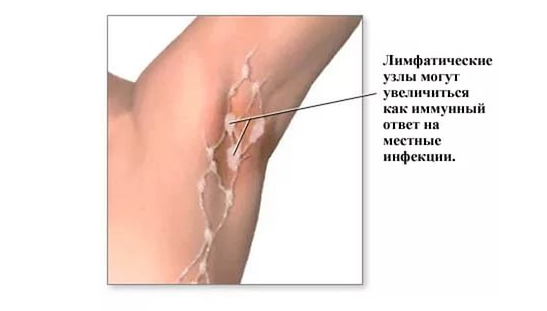 В большем проценте случаев узлы увеличены из-за присутствия в организме какой-либо инфекции.
В большем проценте случаев узлы увеличены из-за присутствия в организме какой-либо инфекции.
Диагностика
Доктор, занимающийся лечением, проводит осмотр больного. Оценивает его состояние, величину и местонахождение очага воспаления. Обследует другие участки тела (пах, подмышки), где расположена лимфатическая система. На следующем этапе начинается лабораторное и аппаратное обследование больного:
- анализы;
- УЗИ или рентген;
- биопсия (при необходимости).
От лимфаденита часто страдают беременные женщины. Опасный период 2–3 триместры. У многих в этот период ослаблен иммунитет, что приводит к воспалениям. Что патологический процесс идет, узнают при визуальном осмотре и наличии перечисленных ниже симптомов.
В группе риска находятся женщины, у которых большой процент инфекционных заболеваний и у тех, кто принимает гормональные препараты.
Поводы для посещения доктора
Необходимо знать симптомы, при появлении которых необходимо обратиться к врачу. Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат:
Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат:
- наличие температуры на протяжении недели, она может быть небольшой — 37 °C;
- ощущение слабости;
- снижение веса;
- отсутствие аппетита;
- тошнота;
- затрудненное дыхание;
- потливость.
Перечень узких специалистов
Рассмотрим узких специалистов, которые могут заниматься лечением увеличенных лимфоузлов на шее, не считая стоматолога и ЛОР-врача.
Лимфолог
Лимфологом называют узкого специалиста, который проводит диагностику, лечение и профилактику заболеваний лимфосистемы. Лимфолог может провести качественную диагностику (лимфосцинтиграфию, компьютерную томографию или МРТ). На основании полученных данных, проанализировать состояние сосудов, выяснить, почему могли воспалиться лимфоузлы, назначить комплексную терапию.
В ходе диагностики врач направляет больного на сдачу анализов крови (общий, биохимический). Пациенту обследуют на УЗИ периферические лимфатические узлы. При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом).
При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом).
Источник:
http://viplor.ru/gorlo/sheya/kakoj-vrach-lechit-limfouzly
Какой специалист (врач) лечит лимфоузлы
Какой врач лечит лимфоузлы, если они воспалились?
Наш организм содержит в своей структуре две системы, пронизывающих его. Одной из них является лимфатическая система, которая как сеть капилляров, сосудов, стволов и узлов охватывает всё тело. Кроме того, она является частью иммунной системы, которая защищает от посторонних тел, антигенов.
Как называется врач по лимфоузлам
Лимфатические узлы входят в состав лимфатической системы. Они представляют собой фильтры.
Их функция заключается в том, что задерживают и уничтожают, попавшие в кровь, сосуды, органы посторонние микроэлементы, бактерии, которые приносит живая жидкость, лимфа.
Лимфа течёт по капиллярам тканей органов. Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
Клапаны сосудов не позволяют лимфе дать обратных ход. То, что принесла лимфа, в том числе, инфекцию, вирусы, яды, оседают и перерабатываются лимфатическими железами (узлами). Лимфа в своём составе содержит белые кровяные тельца, называемые лейкоцитами. Именно они наносят первый удар по чужеродным элементам.
Поскольку лимфоузлы находятся в органах тела или рядом с ними, то при попадании инфекции, заболевает орган. В таком случае обращаются к врачу, лечащему заболевший орган. Так, если болит ухо, то лечением занимается ЛОР.
Опытный врач увидит причину воспаления и скажет, что в данном случае нужен специалист по лимфоузлам.
Как называется врач, который занимается лимфоузлами
Воспаление органа чаще всего связано с инфекцией, поэтому врач, занимающийся лимфоузлами, называется инфекционист.
Тем не менее, обычно консультируются и с врачами других профилей. Возможно, потребуется оперативное вмешательство. Тогда необходимо обратится к хирургу.
В каком случае обращаются к врачу
Причиной обращения к врачу могут быть повышенная температура, недомогание, головокружение, рвота, сыпь на теле и т.п.
Лечение
Врач смотрит лимфоузлы, выявляет, болезненное ли прикосновение при пальпации больного места. Назначает лабораторное обследование.
В результате исследования выявляется возбудитель болезни. Врач лечит лимфатическую систему, назначая этиотропный препарат в соответствии с выявленным возбудителем, составляет план лечения.
Процесс лечения может быть продолжительным. Больному нужно регулярно посещать специалиста.
Источник:
http://prolimfo.ru/bolezni/vospalenie/kakoj-vrach-lechit-limfouzly
Воспалился лимфоузел: причины, к какому врачу обратиться, методы лечения
Лимфоузел – небольшое образование, расположенное в русле лимфатического сосуда. Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.
Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.
Самостоятельная диагностика
Определить самостоятельно, что воспалился лимфоузел, достаточно просто. Пациенты обнаруживают лимфаденит в частях тела, где они находятся близко к поверхности кожи – в подмышках, на шее, в подключичной области, на затылке, за ушами. Воспаление глубоких лимфоузлов определить самостоятельно невозможно.
Первые симптомы воспаления:
- Увеличение в размерах. Нормальный размер образования – не более 0,5-1,0 мм, он почти не прощупывается при пальпации, обозначаясь как маленький подвижный узелок под кожей. Здоровый узелок можно прощупать только под нижней челюстью, в остальных местах он будет неощутим для рук.

- При нажатии на воспаленный бугорок будет чувствоваться боль.
- Фактура лимфоузла становится плотной.
- Кожа в районе дислокации воспаления приобретает красный оттенок.
- В запущенных случаях может наблюдаться нагноение, температура.
- Воспаление передается по локальной цепочке лимфоузлов.
При обнаружении хотя бы одного из признаков необходимо обратиться к врачу. Считается, что если воспалился лимфоузел и процесс не прогрессирует, распространяясь на всю цепочку, нет болезненных ощущений, то особых поводов для беспокойства нет.
Единичное воспаление может быть следствием недавно перенесенной инфекции, и после полного восстановления организма величина лимфоузла придет в норму. Если кроме увеличения наблюдается боль и дискомфорт, требуется консультация врача.
Увеличение лимфоузлов в любой части тела сигнализирует о том, что иммунная система находится на грани истощения и уже не может самостоятельно справляться с инфекциями.
Механизм воспаления
Если воспалился лимфоузел, то это означает, что в организме есть инфекция, поскольку лимфатическая система является частью иммунитета человека. Эти небольшие образования задерживают опасные клетки, микрочастицы, а затем активируют лимфоциты, вступающие на защиту организма. Лимфоциты стремительно размножаются и оседают в лимфатическом узле, за счет чего он увеличивается в размерах.
Часть лимфоцитов потоком лимфы и крови распространяется в другие органы, ответственные за иммунитет, что вызывает активацию всей системы защиты. В узел, с которого началось движение и где сосредоточены враждебные клетки, устремляется дополнительная помощь в виде других агентов иммунитета, и лимфоузел увеличивается еще больше.
Увеличение размеров лимфоузлов уже вызывает тревогу у большинства людей, а если к этому добавляются болевые ощущения, то картина начинает казаться угрожающей. И не напрасно – в организме начались воспалительные процессы.
Они вызваны разрушением клеток иммунитета, которые выделяют биологически активные вещества (гистамин, серотонин и пр. ). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
Есть еще несколько факторов, рассказывающих, почему воспалились лимфоузлы. Причина боли и увеличения размеров кроется также в отеке тканей, начавшемся из-за расширения кровеносных сосудов. Отек сдавливает лимфоузел, а человек чувствует боль и наблюдает за набуханием небольшой шишки под кожей.
Причины лимфаденита
Если постоянно воспаляются лимфоузлы, то следует искать причину такой реакции организма. Она может крыться в патологических нарушениях, а именно:
- Инфекциях ротовой полости.
- Заболеваниях дыхательной системы.
- Развитии новообразований.
Лимфаденит делят на две группы:
- Специфический. Воспаление вызывают такие заболевания, как сифилис, СПИД, корь, туберкулез и пр.

- Неспецифический. Этот вид патологии вызывается попаданием во внутреннюю среду организма враждебных микробов, таких как стафилококк, стрептококк. Простуда, абсцессы, аллергии, ОРВИ, токсоплазмоз также вызывают неспецифический лимфаденит.
Если в организме есть рана с небольшим нагноением, то следует ожидать, что это послужит причиной воспаления лимфоузлов.
Лимфаденит на шее
Наиболее часто от пациента можно услышать жалобу, что воспалился лимфоузел на шее. Лимфаденит – это всегда следствие воспалительного процесса, а расположение увеличившихся узлов указывают на то, где он протекает.
Основные причины, почему воспалился лимфоузел, относятся к неспецифическому лимфадениту, а именно:
- Венерические заболевания.
- ОРВИ, грипп.
- Болезни ротовой полости (отит, стоматит).
- Поражения вирусами, гельминтами или грибком.
- Заболевания верхних дыхательных путей (ангина, воспаление горла и гортани, фарингит).
- Опухоли лимфатической системы.

- Понижение иммунитета и т. д.
Специфический лимфаденит шеи вызывается такими патологиями:
- Патологии щитовидной железы.
- Алкоголизм.
- Различные виды аллергических реакций.
- Заболевания соединительной ткани.
- Нарушения механизма обмена веществ.
Пациент чувствует общее недомогание, повышается температура, выражена слабость, воспаленные лимфоузлы на шее болят, при глотании болевые ощущения усиливаются.
Воспаления ротовой полости
Инфекции ротовой полости также могут стать причиной того, что воспалится лимфоузел на шее. Взрослые люди часто прощупывают увеличенные лимфатические узлы в подчелюстной области, это объясняется ранее перенесенными инфекционными заболеваниями, а также бактериями и продуктами их жизнедеятельности, находящимися в ротовой полости.
В кабинете стоматолога пациентов часто беспокоит вопрос: может ли воспалиться лимфоузел из-за зуба? При течении некоторых видов инфекционных поражений в ротовой полости может.
Лимфаденит вызывают такие заболевания:
- Гингивит. Нарушение правил гигиены ротовой полости приводит к образованию налета, где развиваются бактерии. Ослабленный иммунитет не может с ними справиться, и происходит воспаление. Страдают десны, ротовая полость в целом, как следствие, пациент обнаруживает, что воспалился лимфоузел, иногда несколько.
- Инфекционный глоссит – это воспаление языка. При заболевании инфекция поражает не только слизистую поверхность, но и мышечные слои. Лимфа этого органа распределяется в несколько групп лимфоузлов. При бурном течении болезни воспалиться может целая группа.
- Кариес – вялотекущий процесс разрушения структуры зуба. Вызывается рядом бактерий, большая часть из них – стрептококки. Продукты жизнедеятельности бактерий с током лимфы распределяются по лимфоузлам, вызывая их воспаление.
- Стоматит – любое заболевание полости рта, имеющее инфекционную природу. Воспаление может наблюдаться на деснах, языке, щеках, небе.
 Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Специалист, общаясь с пациентом, будет выяснять, может ли воспалиться лимфоузел из-за зуба, инфекции, поразившей слизистую оболочку ротовой полости, воспалений уха и так далее. В поиске ответов врач проводит серию диагностических мероприятий для определения источника болезни.
Лимфаденит при ангине
Ангина – это заболевание, вызываемое вирусами или инфекцией, той патогенной микрофлорой, на которую отзывается иммунная система каждого человека. Патология имеет спектр признаков и симптомов, во многих случаях тяжело протекает и имеет осложнения. Одним из признаков тяжело текущего заболевания является воспаление лимфоузлов на шее. Увеличение узла может достигать размера перепелиного яйца, в области поражения пациент чувствует боль, структура образования уплотняется.
Для лечения назначается комплекс мероприятий, призванных не только устранить болезнь, но и избежать осложнений, которые часто являются следствием ангины. «Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
«Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
Простуда
Воспалились лимфоузлы? Этот факт является сигналом для врача о том, что иммунная система работает на пределе и ей нужна поддержка. В этом случае осуществляется терапия основного заболевания, определяются мероприятия и медикаменты для поддержки защитных функций организма.
В том случае, если после всех предпринятых мер на протяжении нескольких недель величина и состояние лимфатической системы не приходят в норму, назначаются дополнительные обследования пациентов. Целью диагностики является выяснение причин того, почему воспалился лимфоузел.
К какому врачу обратиться:
- Эндокринологу.

- Инфекционисту.
- Хирургу.
- Онкологу.
- Фтизиатру.
Каждый из этих специалистов проверит лимфатические кластеры, профильные заболевания и сможет подтвердить или опровергнуть подозрения на глобальные патологии, такие как онкология, СПИД, сахарный диабет, сифилис и т. д. За симптомами обыкновенной простуды может скрываться серьезное заболевание. Сигналом к дополнительной диагностике служит тот факт, что ее течение стало затяжным, обычная терапия не приносит результата, а состояние больного продолжает ухудшаться.
Особенности реакций женского организма
Женщины иногда замечают, что лимфоузлы воспаляются перед месячными. Обнаружить их можно в паху, в подмышечной области, на шее и других частях тела. У некоторых это происходит крайне редко, но есть случаи, когда синдром проявляется каждый месяц. В этом случае необходима диагностика. Воспаление лимфатических узлов указывает на место локализации заболевания.
Например, если воспалился лимфоузел в паху, то это может быть следствием:
- Кисты яичника.

- Злокачественной опухоли в малом тазу.
- Воспаления с локализацией во влагалище или матке.
- Венерической патологии.
Обнаружив, что воспалился лимфоузел в подмышечной области, можно заподозрить:
- Гормональный дисбаланс (следствие аборта, длительной несбалансированной диеты, гинекологического заболевания и пр.).
- Побочный эффект приема некоторых гормональных препаратов.
- Наличие уплотнений в молочной железе, которые невозможно обнаружить наружным самостоятельным исследованием.
- Нарушение оттока лимфы вследствие отека тканей.
- Обострение течения любого хронического заболевания. Перед критическими днями у женщин резко снижается иммунитет, что провоцирует лимфаденит.
Практика показывает, что воспаление лимфоузлов в подмышечной области говорит о наличии мастопатии. Многие женщины страдают этим заболеванием в скрытой форме. Обнаруженное воспаление необходимо исследовать, провести маммограмму и получить консультацию гинеколога и терапевта.
Особый случай
Иногда складывается ситуация, когда воспалились лимфоузлы и не болят. Это может произойти после перенесенной инфекции, и необходимо пронаблюдать за состоянием лимфатических узлов на протяжении 3 или 4 недель, при отсутствии других воспалительных патологий они придут в нормальное состояние.
Если воспаление прогрессирует и постоянно появляются новые воспаленные узлы, то необходимо срочно обращаться к врачу – подобные симптомы характерны для онкологии (например, лимфомы). Одной из форм диагностики должна стать пункция лимфоузла для взятия тканей и подробного изучения.
Диагностика
Терапия любого заболевания начинается с диагностики, в том числе если воспалился лимфоузел и болит. Что делать? Обратиться к участковому терапевту, он назначит серию анализов, направит на комплексное обследование, куда входит:
- Исследование крови (общий анализ). Результаты подтвердят или исключат анемию, лейкоцитоз, лейкопению, лимфопению и еще ряд заболеваний.

- Биохимический анализ крови расскажет о состоянии печени, поджелудочной железы, почек и пр. Т. е. укажет на пораженный орган.
- Исследование мочи (общий анализ).
- Биопсия тканей воспаленных узлов – изучается содержимое узла, устанавливается вид инфекции, подтверждается/опровергается онкология.
- Рентгенография, УЗИ.
- Компьютерная томография, лимфография.
- Иммунография, тесты на ЗППП, СПИД, ВИЧ.
Лечение
Лечение назначается только после полной диагностики причин, по которым воспалились лимфоузлы. Антибиотики, которые стремятся принимать многие пациенты самостоятельно, без консультации врача, не всегда приносят желаемый результат, но могут стать дополнительным ударом по иммунной системе.
Для комплексной терапии назначаются такие группы медикаментозных препаратов:
- Антибактериальные средства. Их подбирают в зависимости от текущего заболевания сугубо индивидуально.
- Антимикотические препараты («Клотримазол», «Кетоконазол» и пр.
 ).
). - Комплексы витаминов и минералов для поддержания и укрепления защитных сил организма.
- Противовирусные средства («Циклоферон», «Виферон»). В случае вирусной природы поражения в лечении применяют общие меры терапии.
- Противогерпетические медикаментозные средства («Ацикловир»), прием препаратов назначается после подтверждения герпеса.
Для лечения нагноения используются наружные средства (кремы, мази, компрессы). Запрещено прогревать воспаленные лимфоузлы, это может вызвать гнойные процессы. Если причиной воспаления лифатической системы послужило онкологическое заболевание, то применяется химиотерапия, в некоторых случая хирургическое иссечение.
Кроме применения медикаментозного лечения могут быть назначены физиотерапевтические процедуры, меры, направленные на укрепление иммунитета, в том числе народные средства – прием отваров и настоек эхинацеи, корня женьшеня, рекомендован прием витамина С (цитрусовые, отвар шиповника и пр.). Положительно скажется на общем состоянии закаливание, занятия спортом, отказ от вредных привычек, переход на здоровое питание.
Воспаленный лимфоузел или целая группа – это свидетельство работы иммунной системы над нейтрализацией какого-либо воспалительного, инфекционного процесса. Поэтому ограничиться лечением только лимфатических узлов неверно, необходим комплексный подход к выявлению глобального заболевания. В тех случаях, когда болезнь лечится верными методами и наступает выздоровление, лимфоузлы приходят в норму через короткий промежуток времени.
Источник:
http://fb.ru/article/29720/uu-vospalilsya-limfouzel-prichinyi-k-kakomu-vrachu-obratitsya-metodyi-lecheniya
К какому врачу идти, если воспалилсь лимфатические узлы?
Воспалились лимфоузлы около уха и под ним с одной стороны. Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Какой специалист нужен?
К терапевту, он отправит на анализы, а там видно будет.
та же фигня. Время от времени воспаляется слевой стороны подчелюстной. Когда дотрагиваюсь-болит. Проходит дней через 5. Тоже не знаю,что к чему
У меня подчелюстные часто восполяются, я к врачам не хожу. А надо?? Сами проходят. Помню в детстве тоже были, врачи ничего не говорили.
А надо?? Сами проходят. Помню в детстве тоже были, врачи ничего не говорили.
К терапевту, он отправит на анализы, а там видно будет.
а к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Срочно к терапевту и на анализы. это не шутка!
У меня так было, давно. Сначала был терапевт, узлы не проходят. Послали к онкологу, сдать кровь. Примерно с месяц пытались лечить в пол-ке, ставили все диагнозы, даже краснуху. Без результата. Направили в онкоцентр на Каширке. Там брали пункцию и веселый врач на мой вопрос об окончательном диагнозе, ответил, что окончательный диагноз вам скажут только при вскрытии. Мне было 23 года тогда, я только посмеялась. Молодая была. (сейчас бы было не до смеха). Анализ показал в большом кол-ке какие-то нехорошие клетки и заключение было с подозрением на онкологию. Выписали кучу антибиотиков. Ушла я оттуда, не стала ничего пить. Постепенно все прошло. И вот уже 20 лет жива-здорова, тьфу, тьфу. Я к тому, что правильный диагноз поставить очень трудно, поэтому не переживайте, может и само пройти.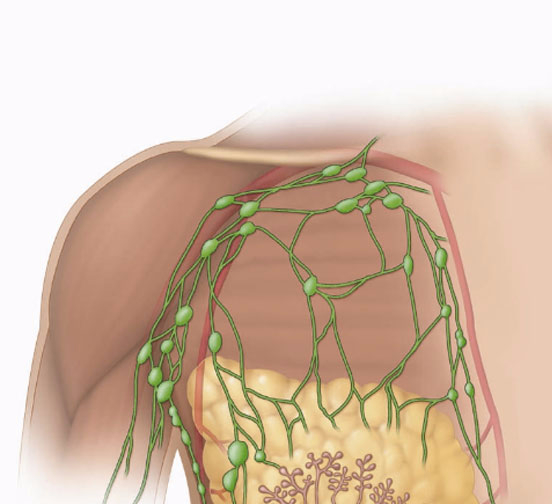 Хотя и врачу показаться надо. Всякое бывает все же.
Хотя и врачу показаться надо. Всякое бывает все же.
хотя бы к терапевту. Возможно – к гематологу. Меня терапевт отправил с увеличенными лимф. узлами в гематологию. Там делала анализы, осматривал врач. Оказалось – не лимф. узлы это – а липома в области лимф. узлов.
Если большие лимфоузлы и долго не проходят – к терапевту. Сдать обязательно анализ крови. Если увеличены и другие группы лимфоузлов и давно – провериться на ВИЧ(
ПухендрыльК эндокринологуа к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Потому что при серьезных заболеваниях щитовидки (тиреотоксикоз) одним из побочных явлений может являться увеличение шейных лимфоузлов.
НезабудкаПухендрыльК эндокринологуа к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Потому что при серьезных заболеваниях щитовидки (тиреотоксикоз) одним из побочных явлений может являться увеличение шейных лимфоузлов.
шейные лимфоузлы могут увеличиваться не толька от шитовидки!
Так получилось, что мне надо было сходить на консультацию к онкологу по поводу родинки – там и проконсультировалась насчет узлов. Сделали узи, сказали, что все нормально, просто была легкая простуда. Однако велели сдать кровь на вич, гепатиты и сифились и с анализами приходить на пункцию. Кровь сдала, в понедельник теперь поеду на пункцию, если узлы сами не пройдут. А если пройдут – удалю, наконец, родинки.
Сделали узи, сказали, что все нормально, просто была легкая простуда. Однако велели сдать кровь на вич, гепатиты и сифились и с анализами приходить на пункцию. Кровь сдала, в понедельник теперь поеду на пункцию, если узлы сами не пройдут. А если пройдут – удалю, наконец, родинки.
Родинки удаляйте у хороших специалистов.
Пункции брать, а проще говоря колоть иголкой в опухоль – нельзя! Если опухоль злокачественная, это вызовет ее пробуждение и быстрый рост. Опасно.
У меня тоже лимфатические узлы с грецкий орех под мышками были но оказалось воспалительный процесс, принимаю уколы, антибиотики, но лимфатические узлы не проходят, подмышками, ставлю уже 5 день антибиотики, кому можно обратиться ? Кроме терапеата ?
А как можно вылечить самостоятельно)
У меня под подбородочный лимфоузлы воспаляются. Был момент когда я ела под подбородком так натянулось больно было.
У меня на ягодице вырезали три фурункула в течении трёх месяцев. Когда вышло первых два воспалились лимфоузлы в паховой зоне. Хирург назначил антибиотик Амоксиклав, все прошло. На третий месяц вышел ещё один фурункул, вырезали, зажило. Спустя неделю снова воспаление лимфоузлов на том же месте с температурой. Терапевт назначил те же антибиотики, но спустя два дня нет никаких результатов, боль невыносимая. Анализ крови сдаю только завтра. Может лучше к другому специалисту обратиться? Но к кому?
Хирург назначил антибиотик Амоксиклав, все прошло. На третий месяц вышел ещё один фурункул, вырезали, зажило. Спустя неделю снова воспаление лимфоузлов на том же месте с температурой. Терапевт назначил те же антибиотики, но спустя два дня нет никаких результатов, боль невыносимая. Анализ крови сдаю только завтра. Может лучше к другому специалисту обратиться? Но к кому?
У меня под коленом восполен лимф узел. К какому доктору лучше пойти?Зарание спасибо тому кто подскажет.
У меня под коленом восполен лимф узел. К какому доктору лучше пойти?Зарание спасибо тому кто подскажет.
У дочи в области шее воспален лимфоузел. к какому врачу обратиться?часто жалуется на боль в горле
Всем у моего сына с сентябрь месяца шейный лимфоденит.лечились долго.досехпор есть. Теперь думаем куда пойти Оренбург или Самара ,какой лор центр помагите советом .Узи сделали там гноя нету.Врач педиатр отправил нас сдать анализ на -Эпштейна Бар .Тепер думаем куда-то дальше идти другой город,область
Воспалились лимфоузлы около уха и под ним с одной стороны.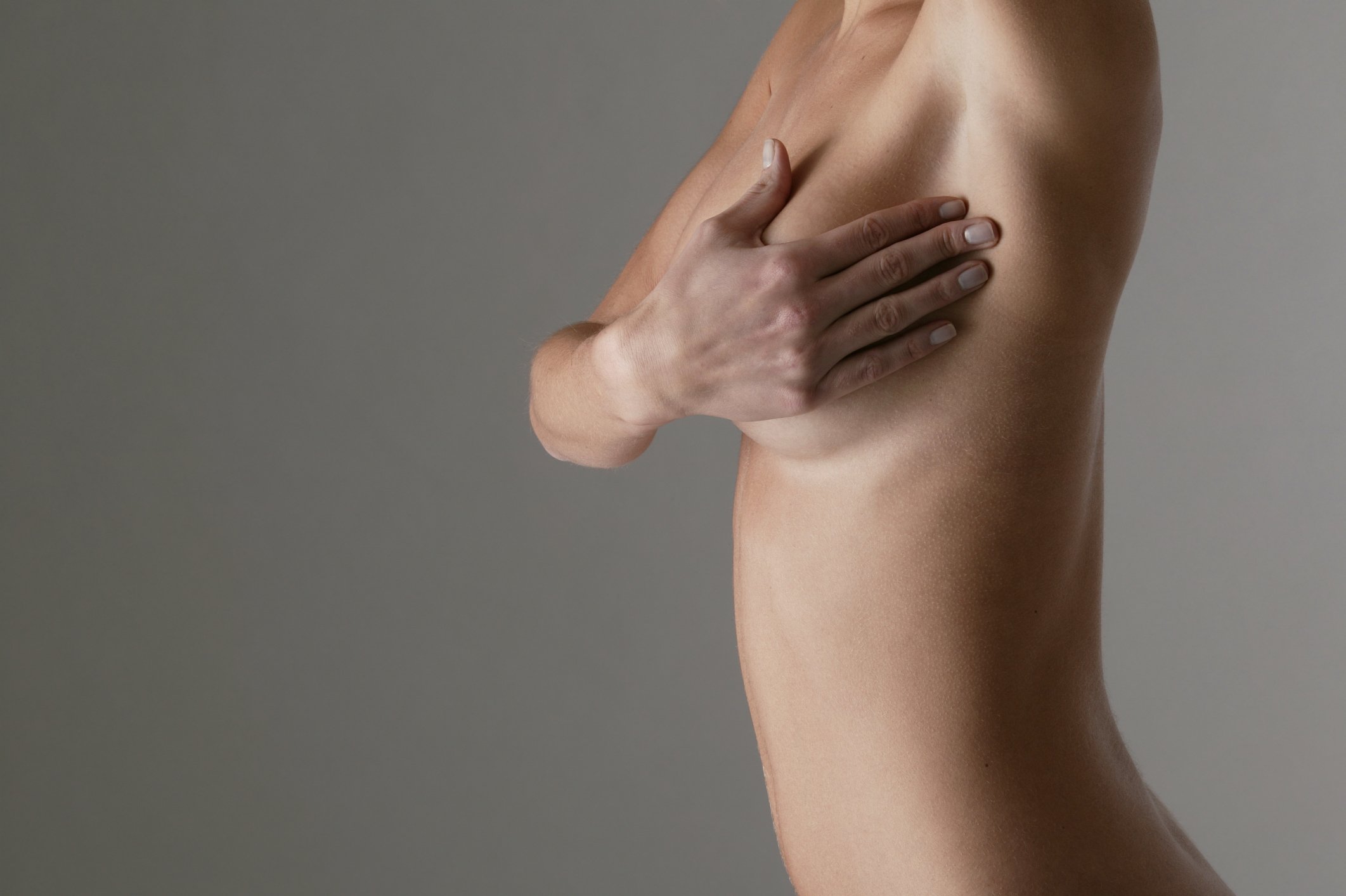 Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Какой специалист нужен?
Администрация сайта Woman.ru не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах, о которых идет речь в этой ветке. Помните, что дискуссия ведется не только врачами, но и обычными читателями, поэтому некоторые советы могут быть не безопасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
Всем у моего сына с сентябрь месяца шейный лимфоденит.лечились долго.досехпор есть. Теперь думаем куда пойти Оренбург или Самара ,какой лор центр помагите советом .Узи сделали там гноя нету.Врач педиатр отправил нас сдать анализ на -Эпштейна Бар .Тепер думаем куда-то дальше идти другой город,область
Как у вас все решилось?
Хочу спровоцировать схватки, чтобы не положили в роддом заранее
Во время беременность болезнь переносится сложнее ?
Секс на 8 месяце беременности .
 Не опасно ли ?
Не опасно ли ?35 неделя , вообще нет сил.
Мои секреты похудения
Четвёртый день похудения
Мастурбация
Болит зуб с лекарством
Очень важный вопрос девочкам
Пользователь сайта Woman.ru понимает и принимает, что он несет полную ответственность за все материалы, частично или полностью опубликованные с помощью сервиса Woman.ru. Пользователь сайта Woman.ru гарантирует, что размещение представленных им материалов не нарушает права третьих лиц (включая, но не ограничиваясь авторскими правами), не наносит ущерба их чести и достоинству.
Пользователь сайта Woman.ru, отправляя материалы, тем самым заинтересован в их публикации на сайте и выражает свое согласие на их дальнейшее использование владельцами сайта Woman.ru. Все материалы сайта Woman.ru, независимо от формы и даты размещения на сайте, могут быть использованы только с согласия владельцев сайта.
Использование и перепечатка печатных материалов сайта woman.ru возможно только с активной ссылкой на ресурс. Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Размещение объектов интеллектуальной собственности (фото, видео, литературные произведения, товарные знаки и т.д.) на сайте woman.ru разрешено только лицам, имеющим все необходимые права для такого размещения.
Copyright (с) 2016-2020 ООО «Хёрст Шкулёв Паблишинг»
Сетевое издание «WOMAN.RU» (Женщина.РУ)
Свидетельство о регистрации СМИ ЭЛ №ФС77-65950, выдано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) 10 июня 2016 года. 16+
Учредитель: Общество с ограниченной ответственностью «Хёрст Шкулёв Паблишинг»
Главный редактор: Воронова Ю. В.
Контактные данные редакции для государственных органов (в том числе, для Роскомнадзора):
Источник:
http://www.woman.ru/health/medley7/thread/3921244/
Открытая биопсия кожи, мягких тканей и лимфатических узлов
В коже, лимфатических узлах и мягких тканях человека по ряду причин могут появиться опухоли. Для уточнения вида этих опухолей и определения тактики лечения проводится биопсия – забор клеток из того или иного участка тела для гистологических и цитологических лабораторных исследований. Биопсия – наиболее информативный метод диагностики доброкачественных и злокачественных изменений в органах и системах.
Для уточнения вида этих опухолей и определения тактики лечения проводится биопсия – забор клеток из того или иного участка тела для гистологических и цитологических лабораторных исследований. Биопсия – наиболее информативный метод диагностики доброкачественных и злокачественных изменений в органах и системах.
В Операционной №1 г. Александрове выполняется процедура открытой биопсии мягких тканей, кожи и лимфоузлов. Мини-операция безболезненна, так как перед забором клеток врач делает пациенту анестезию.
Зачем нужна биопсия кожи
Кожа отражает работу внутренних органов человека, состояние иммунной и эндокринной систем. Из-за того, что ей приходится постоянно выполнять барьерную функцию и защищать организм от внешних воздействий, она уязвима, и многие люди сталкиваются с возникновением различных патологий. Для постановки диагноза в подозрительных ситуациях врачу нужно увидеть то, что происходит внутри кожного покрова – это поможет подобрать лекарства для консервативного лечения или направить пациента к онкологу, если изменения злокачественные.
Процедуру биопсии делает хирург, он же выбирает методику забора клеток и тип анестезии – местную или общую. Направляет на биопсию кожи дерматолог. Это недолгий процесс, но результатов исследований придется подождать до нескольких недель.
Показания и противопоказания к биопсии кожи
Дерматолог направляет на биопсию, если:
- он подозревает кожную инфекцию или видит воспаленные без явных причин участки;
- у пациента есть аутоиммунное заболевание;
- человек болен псориазом или кожным туберкулезом;
- на коже обнаружен глубокий микоз;
- найдены новообразования;
- у пациента лимфома кожи или есть подозрения на меланому.
Биопсия кожи головы проводится при опухолях, долго не заживающих ранах волосистой части, высыпаниях, потере волос по невыясненным причинам.
Процедура не назначается, если у человека есть проблемы со свертываемостью крови. Клетки не берут из участков с острым воспалением и гнойниками.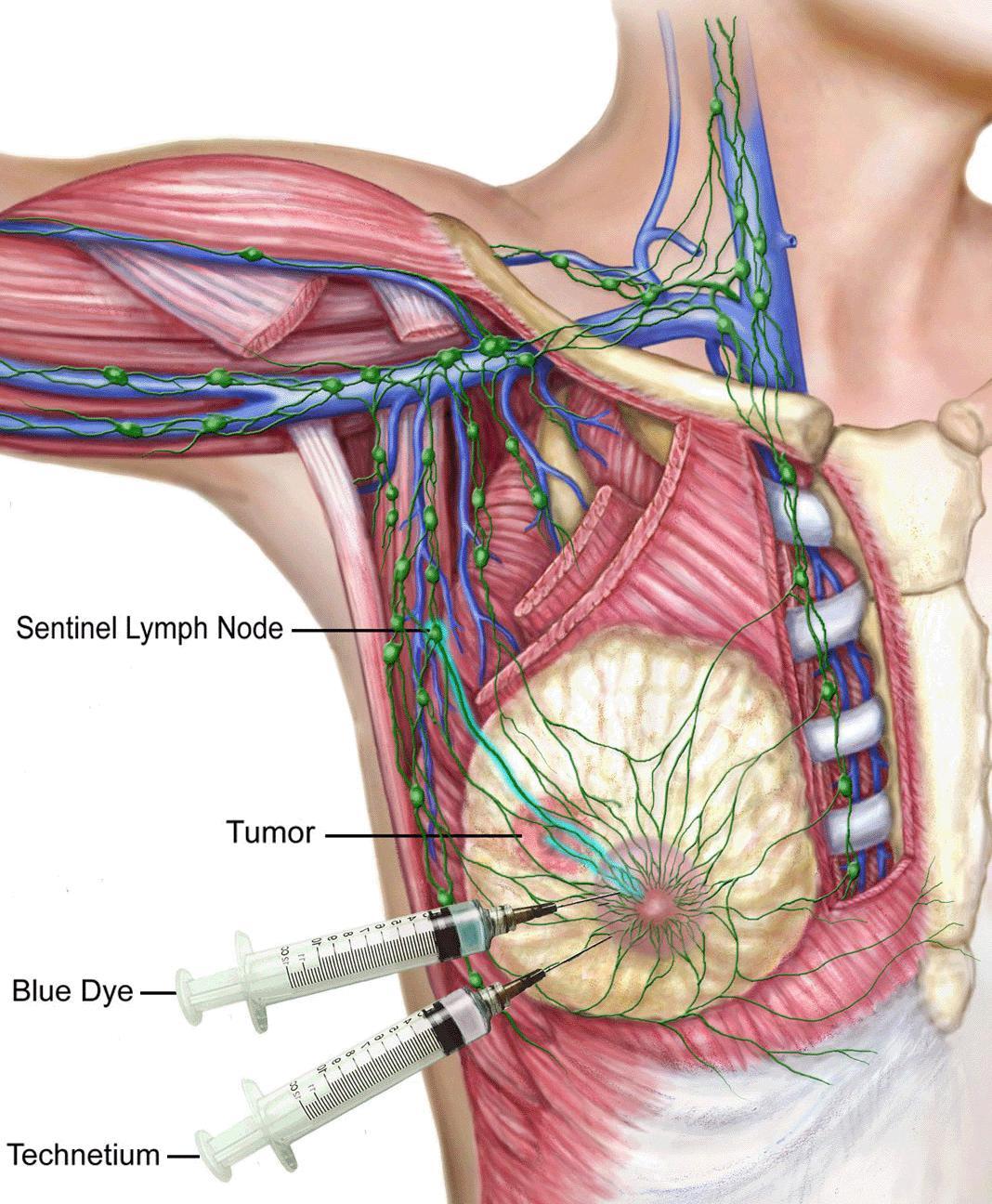 Биопсию откладывают, если пациент болен острой общей инфекцией.
Биопсию откладывают, если пациент болен острой общей инфекцией.
Биопсия мягких тканей
Мягкими тканями организма называют сухожилия, сосуды, жир, поперечнополосатую мускулатуру. Биопсия мягких тканей бывает:
- эксцизионной – удаляется и отправляется на лабораторные исследования все новообразование;
- инцизионной – хирург забирает только часть подозрительного образования.
Если биопсия не подтверждает рак, но врач продолжает считать, что новообразование в мягких тканях злокачественное, он может направить пациента на повторную диагностику.
После процедуры возможна отечность, некоторая болезненность в месте изъятия тканей.
Биопсия лимфатических узлов
Лимфатическая система занимается фильтрацией жидкостей организма. Если тело человека атаковал вирус, бактериальная инфекция, грибок или паразиты, лимфоузлы увеличиваются, так как в крови повышается количество макрофагов, борющихся с чужеродными организмами. Также они могут увеличиваться из-за пропитывания раковыми клетками.
Если измененный лимфатический узел расположен глубоко, а оценить его состояние с помощью пальпации врач не может, он направляет пациента на биопсию.
Во время биопсии хирург может удалить весь поврежденный узел лимфатической системы или взять часть клеток. Процедура проводится в таких случаях:
- есть подозрения на лимфостаз или лимфедему;
- человек потенциально болен инфекцией;
- лимфатический узел увеличен в течение месяца или дольше, но болевых ощущений нет;
- лимфоузел увеличен до 1 см и более и болит.
Решение о проведении биопсии принимается врачом после комплексного обследования организма для выявления причин проблемы неинвазивными методами. Предварительно проводится УЗИ, КТ, пальпация.
Открытая биопсия предполагает частичное или полное удаление проблемного лимфоузла через небольшой разрез. Такой метод позволяет хирургу визуально контролировать процесс. Осложнения после процедуры редки: кровотечения, лихорадка, повреждение нервов в месте забора ткани.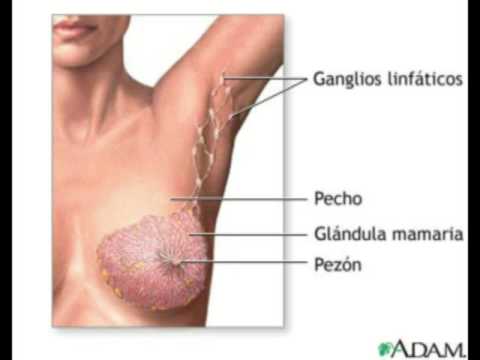
Как ухаживать за участком, на котором проводилась биопсия?
За раной, появившейся после биопсии, нужно тщательно ухаживать, чтобы предотвратить попадание инфекции и появление гноя. Если хирург не зашивал рану, в течение нескольких дней ее закрывают стерильной салфеткой и заклеивают пластырем. Поврежденный участок не моют некоторое время и не посещают баню. Если шов есть, место разреза ежедневно обрабатывают антисептиком и повторно приходят к хирургу через 7-10 дней для удаления нитей.
Пока рана не заживет, принимать горячую ванну, плавать в бассейнах и открытых водоемах, а также загорать строго запрещено. Можно принимать гигиенический душ, когда место разреза станет сухим и чистым.
Преимущества проведения биопсии в Операционной №1
- Процедуру проводят опытные хирурги по направлениям дерматологов и других профильных врачей нашего медицинского центра.
- После биопсии будут достигнуты основные цели – постановка точного диагноза и подбор тактики лечения.

- Анестезия подбирается индивидуально с учетом самочувствия пациента, его возраста и особенностей процедуры.
- Благодаря профессионализму хирургов пациенты практически не сталкиваются с осложнениями и хорошо переносят эту мини-операцию.
Записаться на прием к дерматологу можно в будни и выходные по телефону, в личном кабинете или с помощью обратного звонка.
Коронавирус – симптомы, профилактика, лечение
29 Января 2020
Коронавирус — возбудитель острой респираторной инфекции, проявляющейся интоксикационным синдромом и катаром респираторного или пищеварительного тракта. Патология обычно протекает в виде ринофарингита или гастроэнтерита.
Коронавирус впервые был выделен в прошлом столетии от больного острым ринитом, а спустя несколько лет из испражнений детей, страдающих гастроэнтеритом. Коронавирусная инфекция обычно имеет доброкачественное течение, но в редких случаях может осложняться развитием атипичной пневмонии с поражением альвеолярного аппарата легких.
Коронавирусная инфекция составляет почти 10% от всех ОРВИ. Заболевание передается воздушно-капельным и контактным путем, проявляется гриппоподобным синдромом и в запущенных случаях заканчивается формированием стойкой респираторной недостаточности. Летальность от атипичных пневмоний коронавирусного происхождения составляет 10-15%.
Этиология
Коронавирусы — это микробы сферической формы, содержащие одноцепочечную молекулу РНК. Они имеют оболочку с редкими шипами или ворсинками, которые прикрепляются к вириону с помощью узкого стебля. Ворсины представляют собой гликопротеиновые отростки в виде булавы, придающие микробам характерный внешний вид. Свое название они получили благодаря расширенному дистальному концу, напоминающему корону при затмении солнца.
Проникая внутрь клетки, коронавирусы размножаются в цитоплазме. Они оседают на иммунокомпетентных клетках, используют их в качестве транспортного средства и быстро рассеиваются по всему организму. Коронавирусы подавляют иммунитет и способствуют развитию онкопатологии. Они обладают сложной антигенной структурой и требуют соблюдения особыхусловий культивирования. Антигенные компоненты располагаются в наружной оболочке, промежуточной мембране и капсиде вириона.
Коронавирусы подавляют иммунитет и способствуют развитию онкопатологии. Они обладают сложной антигенной структурой и требуют соблюдения особыхусловий культивирования. Антигенные компоненты располагаются в наружной оболочке, промежуточной мембране и капсиде вириона.
Это большое микробное семейство вызывает у людей целый ряд патологий:
- Банальную простуду,
- «Заразный насморк»,
- Тяжелый острый респираторный синдром,
- Дисфункцию пищеварительного тракта,
- Патологию нервной системы.
Вирусы абсолютно неустойчивы в окружающей среде. Они разрушаются при нагревании в течение десяти минут и мгновенно погибают под воздействием дезинфектантов. На предметах из пластика вирус остается жизнеспособным до двух суток, в канализационных водах – до четырех суток.
Эпидемиология
Источник инфекции – больной человек или реконвалесцент. Механизмы передачи – аэрозольный и фекально-оральный, которые реализуются воздушно-капельным и тесным контактным путями. Вирусы выделяются больными во внешнюю среду во время кашля, разговора или чиханья.
Вирусы выделяются больными во внешнюю среду во время кашля, разговора или чиханья.
Восприимчивость к вирусу высокая, особенно у детей дошкольного возраста. Большинство взрослых имеют в крови антитела к коронавирусам. У них болезнь протекает легко и характеризуется стертой клинической картиной.
Вспышки инфекции были зарегистрированы в многоквартирных домах, где имел место тесный личный контакт жильцов друг с другом.
После перенесенной болезни формируется типоспецифический иммунитет. Синтез антител не защищает от повторного заражения. Сезонность заболевания зимняя. Пик респираторных поражений приходится на зимне-весенний период.
Патогенез
Патогенез заболевания до конца не изучен. Коронавирусная инфекция протекает по типу ринофаринготрахеита. Известны случаи воспаления бронхо-легочной системы у детей. Энтеропатогенные коронавирусы выделяют из фекалий лиц, страдающих гастроэнтеритом.
Основные патогенетические стадии болезни:
- Воспаление слизистой носоглотки,
- Репликация вирусов в эпителиоцитах,
- Полнокровие и отечность слизистой, дилатация сосудов,
- Проникновение вирусов в клетки альвеол, размножение их в цитоплазме,
- Выход микробов в межклеточное пространство,
- Скопление жидкости в легочном интерстиции,
- Разрушение сурфактанта,
- Спадение альвеол, нарушение газообмена.

Коронавирусная инфекция подавляет иммунную защиту организма, что приводит к активации бактериальной или грибковой флоры. Коронавирус тропен к эпителиоцитам желудка и кишечника и вызывает развитие гастроэнтеритов.
Если входными воротами является слизистая органов дыхания, развивается ОРВИ. Появление симптомов гастроэнтерита указывает на наличие в организме достаточного количества энтеропатогенного коронавируса.
Симптоматика
Коронавирусная инфекция не имеет специфической симптоматики. Заболевание проявляется клиническими признаками, сходными с таковыми при аденовирусной, парагриппозной, риновирусной инфекции.
Профузный серозный ринит – основной клинический симптом, возникающий на вторые сутки заболевания. Обильные выделения из носа сначала имеют водянисто-серозный характер, а затем становятся слизистыми. Вирусы ослабляют иммунную защиту организма, присоединяется бактериальная инфекция, отделяемое слизистой носа становится слизисто-гнойным.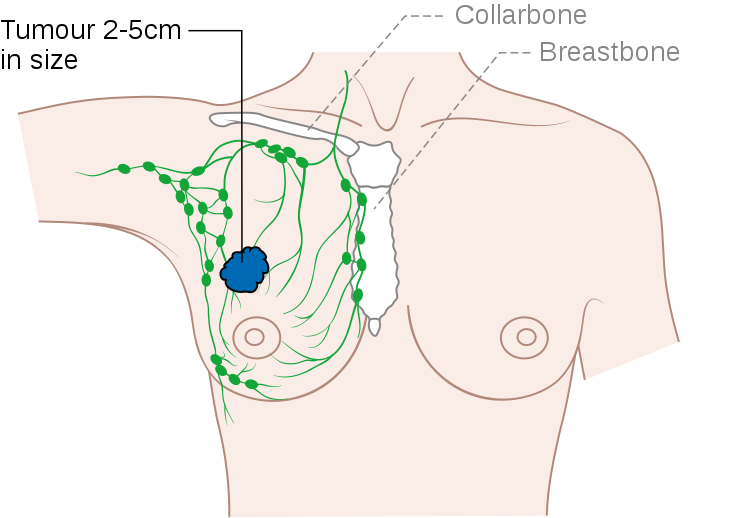 У больных воспаляется слизистая гортани, увеличиваются регионарные лимфоузлы.
У больных воспаляется слизистая гортани, увеличиваются регионарные лимфоузлы.
Пациенты жалуются на признаки отека слизистых:
- Заложенность носа,
- Ринорею,
- Покашливания,
- Боль в горле,
- Чихание.
Признаки интоксикации при данной патологии практически незаметны. У больных появляется небольшая слабость, познабливание, ломота в конечностях. У них бледнеют кожные покровы, краснеет и отекает слизистая носа, появляется гиперемия зева. На языке возникает белый налет. Аускультативно обнаруживают жесткое дыхание без хрипов.
Через 5-7 дней наступает выздоровление. В тяжелых случаях воспаление опускается на нижние отделы респираторного тракта, появляются симптомы воспаления гортани, трахеи и бронхов: сухой грубый кашель, боль в груди, одышка, свистящие хрипы. У маленьких детей и ослабленных лиц возможно развитие пневмонии или бронхита.
Энтеропатогенные коронавирусы вызывают заболевания пищеварительной системы, которые проявляются диспепсией, неустойчивым стулом, болью в эпигастрии.
Осложнения
Прогноз заболевания благоприятный. В запущенных случаях у ослабленных и истощенных больных развиваются тяжелые осложнения:
- Пневмония – самое опасное осложнение коронавирусной инфекции. У больных появляется лихорадка, кашель и прочие признаки инфекционного поражения легких.
- Бронхит — бактериальное воспаление бронхов, проявляющееся сухим или влажным кашлем.
- Синуситы развиваются в результате присоединения бактериальной инфекции. У больных постоянно закладывает нос, болит голова, повышается температура тела, отделяемое полости носа становится гнойным.
К менее распространенным, но не менее тяжелым, осложнениям относятся: отит, миокардит, менингоэнцефалит.
Атипичная пневмония — самое частое и опасное осложнение коронавирусной инфекции. Заболевание имеет острое начало. Основными симптомами болезни являются: лихорадка, озноб, головная боль, миалгия, общая слабость, головокружение. Интоксикационный синдром является основным клиническим признаком пневмонии. При этом катаральные симптомы уходят на второй план.
Интоксикационный синдром является основным клиническим признаком пневмонии. При этом катаральные симптомы уходят на второй план.
У больных во время осмотра обнаруживают бледность кожи, цианоз губ и ногтей, учащение сердечных сокращений, повышение артериального давления. Атипичная коронавирусная пневмония при отсутствии лечения может привести к развитию острой дыхательной недостаточности, тромбоэмболии легочной артерии, спонтанного пневмоторакса, легочно-сердечной недостаточности, токсического миокардита, нарушению сердечного ритма. Эти патологии часто заканчиваются скоропостижной смертью больных.
Диагностика и лечение
Диагностика коронавирусной инфекции представляет определенные трудности. Это связано с отсутствием специфического симптомокомплекса.
Специалисты применяют следующие лабораторные диагностические методы:
- Серология — постановка реакции связывания комплимента, реакции нейтрализации, реакции непрямой гемагглютинации, иммуноферментный анализ.

- ПЦР.
При появлении симптомов коронавирусной инфекции необходимо обратиться к врачу. К лечению детей следует относиться с особой серьезностью.
Режим и диета
Питание больных коронавирусной инфекцией легкое. Обычно назначают витаминизированную молочно-растительную диету. Следует исключить из рациона трудно перевариваемые продукты: колбасы, копчености, жирные и жареные блюда. Взрослым рекомендуют ограничиться употреблением фруктовых соков и пюре.
Обильное питье поможет справиться с ОРВИ. Больным следует много и часто пить компот из сухофруктов, чай из малины, травяные сборы.
Необходимо поддерживать свежесть и прохладу в помещении и соблюдать постельный режим. Регулярная влажная уборка и проветривание комнаты крайне необходимы при проявлении респираторной инфекции. Если болезнь переносить «на ногах», могут развиться тяжелые осложнения – заболевания внутренних органов и систем.
Медикаментозное лечение
- Противовирусные и иммуномоделирующие препараты – «Ремантадин», «Рибавирин», препараты интерферона – «Гриппферон», «Виферон», иммуностимуляторы – «Амиксин», «Амизон», «Циклоферон», «Деринат», комбинированное средство – «Арбидол».

- Антибиотики при присоединении бактериальной флоры – «Левофлоксацин», «Цефтриаксон».
- Жаропонижающие средства – «Парацетамол», «Ибупрофен», «Аспирин». Нестероидные противовоспалительные препараты не только снижают температуру тела, но и уменьшают боль.
- Комбинированные препараты, избавляющие больных от неприятных симптомов – «Антигриппин», «Колдрекс», «Ринза».
- Антигистаминные средства устраняют отечность слизистых, улучшают носовое дыхание – «Димедрол», «Супрастин», «Тавегил», «Лоратадин», «Зиртек», «Зодак».
- Сосудосуживающие капли в нос уменьшают отечность слизистой и снимают заложенность – «Тизин», «Ксилометазолин», «Виброцил».
- От боли в горле помогают полоскания дезрастворами, антисептические спреи – «Гексорал», «Биопарокс», пастилки и рассасывающие таблетки – «Стрепсилс», «Фарингосепт», леденцы «Доктор Мом».
- Противокашлевые препараты снижают вязкость мокроты и выводят ее из организма – «АЦЦ», «Мукалтин», «Амброксол», «Бромгексил».

- Витаминно-минеральные комплексы.
- Ингаляционное введение оксида азота и сурфактанта.
Все медикаменты, предназначенные для лечения коронавирусной инфекции, должныуничтожать только вирусы и не оказывать негативного влияния на органы и системы организма. Лекарственные препараты обязаны быть эффективными и быстро побеждать болезнь. Они должны избавлять больных от неприятных симптомов.
Физиотерапевтические процедуры, назначаемые больным после стихания обострения: УВЧ-терапия, электрофорез, кварц.
Для лечения коронавирусной инфекции часто используют различные средства народной медицины: отвары ягод, настои лекарственных трав, эфирные масла, спиртовые настойки.
- Тепловые процедуры очень эффективны при простуде: они заставляют организм пропотеть и избавиться от вирусов. Обычно делают горячие ножные ванны. Они улучшают кровообращение в ногах, воздействуют на нервные окончания стоп и прогревают организм.
- Компрессы.
- Растирания кожи.

- Ингаляции способствует увлажнению кашля и облегчению дыхания. Обычно делают в домашних условиях содовые ингаляции, над картофельным паром, с эфирными маслами.
- Внутрь полезно принимать теплое молоко с медом, отвары лекарственных трав — шалфея, чабреца, зверобоя, ромашковый чай, употреблять в пищу цитрусовые, лук, чеснок, шиповник.
Профилактические мероприятия включают: изоляцию больных, проведение карантинных мероприятий, текущую и заключительную дезинфекцию, ношение марлевых масок, профилактический прием «Рибавирина» или «Интерферона».
ДИАГНОСТИКА ЗАБОЛЕВАНИЙ КРОВИ
Александр Пивник, доктор медицинских наук, профессор
Лимфогранулематоз, или болезнь Ходжкина, чаще всего встречается у молодых людей – от пятнадцати до тридцати лет. В этом возрасте люди обычно не готовы к упорному лечению. Им кажется, что их трудности – временные, любое улучшение они принимают за выздоровление и легко бросают лечиться. Желая предостеречь своих нынешних и потенциальных пациентов от такого опрометчивого шага, я решил построить статью в виде беседы. За годы работы в Гематологическом научном центре РАМН я успел побеседовать со многими больными лимфогранулематозом и хорошо представляю себе, что их обычно интересует. В этой статье я постараюсь ответить на те вопросы, которые наиболее часто задают врачу, лечащему лимфогранулематоз.
Желая предостеречь своих нынешних и потенциальных пациентов от такого опрометчивого шага, я решил построить статью в виде беседы. За годы работы в Гематологическом научном центре РАМН я успел побеседовать со многими больными лимфогранулематозом и хорошо представляю себе, что их обычно интересует. В этой статье я постараюсь ответить на те вопросы, которые наиболее часто задают врачу, лечащему лимфогранулематоз.
Прежде всего хочу сказать: онкологи и гематологи научились излечивать эту болезнь. Произошло это сравнительно недавно. Поэтому тем, кто хочет почитать литературу на эту тему, советую выбирать статьи, написанные после 1995 года. Все, что было издано о лимфогранулематозе раньше, читать не стоит, потому что за последние несколько лет медицина шагнула далеко вперед.
Много лет назад один из моих пациентов (тогда он еще не подозревал, что болен) читал «Раковый корпус» Солженицына. У главного героя этого романа были увеличены лимфоузлы, и молодой человек непроизвольно пощупал свою шею.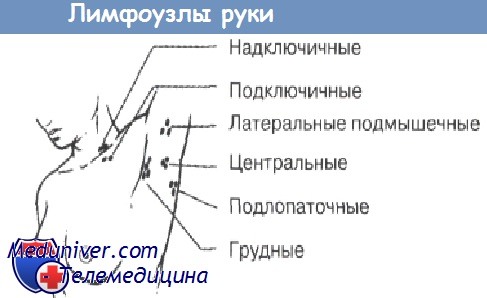 К своему удивлению, он нашел на ней увеличенный лимфоузел. Это привело его к нам. А спустя какое-то время его жена, встретив на улице знакомого, ахнула: «Да у тебя такая же болезнь, как у моего мужа! Увеличен лимфоузел на шее. У тебя часто бывает температура, слабость? Иди к доктору». И привела его ко мне.
К своему удивлению, он нашел на ней увеличенный лимфоузел. Это привело его к нам. А спустя какое-то время его жена, встретив на улице знакомого, ахнула: «Да у тебя такая же болезнь, как у моего мужа! Увеличен лимфоузел на шее. У тебя часто бывает температура, слабость? Иди к доктору». И привела его ко мне.
Итак, первый вопрос пациента. Его обычно не задают, потому что еще не догадываются о своей болезни. Я бы сформулировал его так:
– На что обращать внимание, чтобы обнаружить у себя лимфогранулематоз и не запустить заболевание?
– Опасение должны вызывать: увеличенный лимфатический узел, шишечка под мышкой, на шее или в паху; потеря веса и частые повышения температуры до 38° и более; обильное потоотделение по ночам; появление кожного зуда; общая слабость. Лимфоузел может временно уменьшиться, потом снова увеличиться, некоторое время не изменяться в размерах, а потом вдруг снова пойти в рост. Он не болит. И именно поэтому молодой человек не спешит к врачу Есть надежда, что все пройдет, узел рассосется. Кто-то антибиотики принимает, кто-то тепло прикладывает, винный компресс делает. Но узлы не рассасываются, температура держится, кожа зудит, слабость не проходит. Такое состояние многие терпят в течение нескольких месяцев, а то и года. Когда же описанные симптомы приводят молодого человека к нам, это часто оказывается именно лимфогранулематоз.
Кто-то антибиотики принимает, кто-то тепло прикладывает, винный компресс делает. Но узлы не рассасываются, температура держится, кожа зудит, слабость не проходит. Такое состояние многие терпят в течение нескольких месяцев, а то и года. Когда же описанные симптомы приводят молодого человека к нам, это часто оказывается именно лимфогранулематоз.
– Что это за болезнь? – такой вопрос задают все пациенты.
– Это опухоль лимфатической ткани – лимфоузлов, селезенки. Если опухоль развивалась долго, в течение нескольких лет, то в процесс вовлекаются и окружающие ткани. Описал эту болезнь полтора столетия тому назад англичанин Томас Ходжкин, и с тех пор она носит его имя. Медицина достигла в ее лечении больших успехов, и уровень московских онкологов и гематологов не уступает мировому. Специалисты, занимающиеся этой болезнью, постоянно обмениваются опытом, и никакие новейшие достижения не держатся в секрете.
– Каковы причины этой болезни?
– Скажу совершенно откровенно: этого еще не знает никто в мире. Важно, что врачи научились безошибочно ставить диагноз и успешно лечить лимфогранулематоз.
Важно, что врачи научились безошибочно ставить диагноз и успешно лечить лимфогранулематоз.
– Передается ли эта болезнь другим?
– Болезнь Ходжкина не переходит от одного человека к другому. Она не передается по наследству. У выздоровевших пациентов рождаются здоровые дети. Более того, даже у больных мам дети рождаются здоровыми. Наблюдения за такими детьми велись медиками в разных странах до двадцатилетнего возраста, и отклонений от нормы не было обнаружено. Болезнь Ходжкина не передается и при контакте, даже самом тесном, поскольку она не инфекционная.
– Как долго длится лечение?
– Примерно год. Шесть месяцев отводится на химиотерапию, затем после месячного перерыва пациент в течение четырех месяцев проходит лучевую терапию. После этого человек здоров, и никакой поддерживающей терапии ему не требуется.
Методы лечения, которые мы применяем, – химио- и лучевая терапия – страшат некоторых больных. Но так лечат лимфогранулематоз во всем мире, и восемь больных из десяти возвращаются к активной жизни. А два человека из десяти, скорее всего, страдают другой болезнью, которая на ранней стадии неотличима от болезни Ходжкина.
Но так лечат лимфогранулематоз во всем мире, и восемь больных из десяти возвращаются к активной жизни. А два человека из десяти, скорее всего, страдают другой болезнью, которая на ранней стадии неотличима от болезни Ходжкина.
Вспоминаю своего пациента Сашу Малашенкова, мама которого, опасаясь химиотерапии, решила лечить его где угодно, но только не у нас. Мне пришлось обратиться к ней письменно. А заодно я отправил письма еще в десять квартир по соседству. В конце концов мама сдалась на уговоры соседей. С тех пор прошло уже десять лет. Теперь я вижу Сашу раз в год на контрольном обследовании, неизменно подтверждающем, что он здоров.
После излечения все наши пациенты приходят к нам раз в год, чтобы мы могли проверить не только эффект излечения от лимфогранулематоза, но и результат воздействия на организм химио- и лучевой терапии. Конечно, это лечение наносит вред, но организм в состоянии преодолеть и компенсировать его К сожалению, преодолеть и компенсировать саму болезнь без применения этих методов пока не удается.
Я видел множество молодых людей, заболевших лимфогранулематозом. Знаю, что многие предпринимали попытки найти другое лечение – посещали экстрасенсов, принимали витурит (препарат на основе ртути), акулий хрящ, прибегали к уринотерапии, пили «живую» и «мертвую» воду, делали уколы из молоки осетровых рыб. Каждый раз, поставив диагноз, я с волнением жду, какое решение примет больной, потому что от этого решения зависит его жизнь. Маша А., тридцатилетний психолог, лечилась от болезни Ходжкина «живой» и «мертвой» водой. Лимфоузлы у нее увеличились до такой степени, что голова и шея распухли до плеч, а локти она не могла прижать к туловищу. В онкологических больницах, куда она обращалась за помощью, лечить ее не взялись – решили, что поздно. Теперь, после года лечения у нас, она здорова.
– Доктор, а я буду здоров? – такой вопрос я слышу особенно часто.
– Да. Если будете все делать вовремя, точно так, как рекомендует врач.
С самого начала и до конца лечения у вас будет свой лечащий врач Вам придется сделать целый ряд исследований. Некоторые из них весьма неприятны, особенно биопсия. Несколько раз у вас будут брать кровь – на гормоны, биохимию, обмен железа, антитела. Это важно потому, что нам необходимо иметь полную информацию о состоянии вашего здоровья и до, и во время, и после лечения.
Девушкам и молодым женщинам под руководством эндокринолога придется принимать специальные препараты, чтобы прекратились месячные – их не должно быть в течение всего периода химиотерапии, то есть полгода. Во время лечения половая жизнь возможна и даже поощряется, но беременеть нельзя. Еще год потребуется на то, чтобы организм отдохнул после трудного лечения, и только после этого женщина может беременеть – у нее родится совершенно нормальный ребенок. Женщины, которые соблюдают этот порядок, не утрачивают способность к деторождению.
– А если пришла лечиться беременная женщина, что тогда?
– Это действительно сложная проблема, но и она разрешима. Если беременность больше 12 недель, она не прерывается. Мы лечим эту женщину по особой методике, и у нее рождается нормальный ребенок.
Если беременность больше 12 недель, она не прерывается. Мы лечим эту женщину по особой методике, и у нее рождается нормальный ребенок.
Мужчин чаще всего волнует другой вопрос.
– Доктор, я останусь полноценным мужчиной?
– Вы останетесь таким же сексуально активным, каким были до лечения. Но детей у вас долго не будет. Сперматогенез восстанавливается далеко не сразу после выздоровления. Поэтому каждому молодому мужчине, проходящему лечение, предлагается создать свой семенной фонд, который будет храниться у нас в центре в специальном банке при температуре минус 197°C в течение десятилетий. То есть, сдав сперму до начала лечения, вы обеспечиваете своей жене возможность забеременеть в любое время, когда у вас обоих появится такое желание. Из замороженной спермы путем искусственного оплодотворения появится на свет совершенно нормальный ребенок.
Быть может, сегодня вы не женаты и не думаете о будущей семье, о детях, но никому из нас не дано знать, что с нами будет через три, пять, десять лет.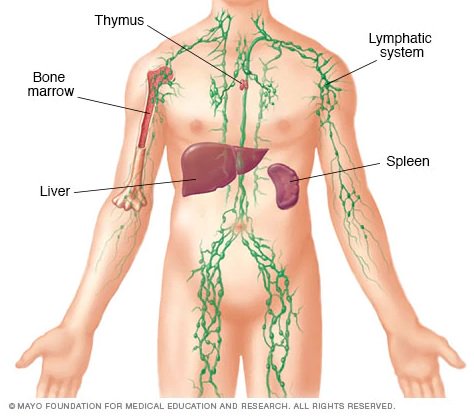
За рубежом введены в практику специальные банки, принимающие на хранение сперму от любого мужчины. В нашей стране такой банк для мужчин, больных лимфогранулематозом, имеется только у нас.
– Скажите, а действительно из-за этого лечения я потеряю волосы?
– Да, волосы станут редеть. Придется постричься наголо и носить какое-то время шапочку, косынку или парик. Но через несколько месяцев после начала лечения волосы начнут снова отрастать. И тогда уже претензий к волосам у вас не будет.
– Смогу ли я во время лечения работать, заниматься спортом?
– Большинство наших пациентов продолжают работать и учиться. А вот сочетать химиотерапию с интенсивными занятиями спортом невозможно. Зарядка, бег по утрам, плавание полезны, а спортивные тренировки на время лечения придется прекратить.
– Надо ли менять что-нибудь в питании?
– Нет. Только соль потребуется ограничить, когда в курс лечения войдет преднизолон. Кстати, когда вы будете принимать это лекарство, возникнет непреодолимое желание есть. Типичная картина: заходишь в палату в три часа ночи, а пациент сидит и уплетает курицу или торт. В этот период, чтобы не располнеть, лучше всего перейти на овощи и фрукты, исключив мучную и сладкую пищу.
Кстати, когда вы будете принимать это лекарство, возникнет непреодолимое желание есть. Типичная картина: заходишь в палату в три часа ночи, а пациент сидит и уплетает курицу или торт. В этот период, чтобы не располнеть, лучше всего перейти на овощи и фрукты, исключив мучную и сладкую пищу.
– Можно ли при этой болезни загорать?
– Яркие солнечные лучи при лимфогранулематозе противопоказаны. На пляже посидеть можно, но под тентом, а после купания сразу уходить в тень. Работать на огороде обязательно в рубашке и шляпе.
– Доктор, мне придется много месяцев лежать в больнице?
– Все исследования и лечение осуществляются у нас амбулаторно. В отделении остаются только иногородние пациенты, которым негде жить, и те, кому из-за плохого самочувствия трудно ездить в наш центр. Остальные пациенты живут дома.
По вторникам в нашей клинике бывает общий обход. Поскольку амбулаторных больных у нас много, больше сотни, то каждый пациент приходит на осмотр лишь раз в месяц, в один из вторников. В этот день он предстает перед нашим врачебным собранием: лечащим врачом, его старшим наставником – кандидатом наук или ассистентом кафедры гематологии, заведующей отделением и мною – руководителем отделения гематологии и интенсивной терапии. Каждый больной, таким образом, находится у нас под контролем как минимум четырех человек, то есть целого коллектива профессионалов. Если все в порядке, никто не вмешивается в действия лечащего врача.
В этот день он предстает перед нашим врачебным собранием: лечащим врачом, его старшим наставником – кандидатом наук или ассистентом кафедры гематологии, заведующей отделением и мною – руководителем отделения гематологии и интенсивной терапии. Каждый больной, таким образом, находится у нас под контролем как минимум четырех человек, то есть целого коллектива профессионалов. Если все в порядке, никто не вмешивается в действия лечащего врача.
Нередко мне задают такой вопрос:
– А могу я поехать лечиться за границу?
– Пожалуйста, вы вправе выбирать место лечения. Правда, за границей лечение проводится по той же методике, а стоит намного дороже (от 50 000 долларов).
Если вы решите лечиться за рубежом, обязательно посоветуйтесь с нами. Надо выбирать для лечения не страну, а конкретного врача. Все крупные практикующие гематологи мира знают друг друга – в редкой специальности так бывает.
Несколько раз мне приходилось выполнять такие просьбы своих пациентов, и они на собственном опыте убеждались, что во всем мире лимфогранулематоз лечат по одним и тем же программам. Однажды я возил пациента, прошедшего у нас курс лечения, в Кёльн. Его родители хотели убедиться в успехе лечения и услышать мнение независимого специалиста. Я показал мальчика профессору Волькеру Дилю и получил подтверждение того, что он здоров. Папа мальчика имел возможность поговорить с профессором, и это его совершенно успокоило.
Однажды я возил пациента, прошедшего у нас курс лечения, в Кёльн. Его родители хотели убедиться в успехе лечения и услышать мнение независимого специалиста. Я показал мальчика профессору Волькеру Дилю и получил подтверждение того, что он здоров. Папа мальчика имел возможность поговорить с профессором, и это его совершенно успокоило.
Самая большая беда для врача – преждевременное прекращение лечения. Бывает так: пациент чувствует себя хорошо, он уже уверен, что все прошло. Но через два-три года болезнь вернется, а вылечить ее будет намного сложнее. Мы всегда тяжело переживаем уход пациента. Директор нашего центра Андрей Иванович Воробьев, который занимается лимфогранулематозом всю жизнь, считает, что нет плохих пациентов, в их уходе виноваты врачи, которые не сумели доказать, убедить, завоевать доверие.
В этой статье я попытался доказать, что болезнь Ходжкина излечима, убедить, что мы умеем ее лечить, и завоевать доверие людей, у которых обнаружен лимфогранулематоз. Если мне это удалось, то люди, которым нужна наша помощь, придут к нам и скажут: «Я вручаю свою жизнь профессионалам и хочу быть уверенным в том, что стану здоровым». Такой договор мы готовы выполнить.
Если мне это удалось, то люди, которым нужна наша помощь, придут к нам и скажут: «Я вручаю свою жизнь профессионалам и хочу быть уверенным в том, что стану здоровым». Такой договор мы готовы выполнить.
Боль в подмышках: причины, лечение и многое другое
Обзор
Если вы испытываете боль в одной или обеих подмышках, причиной может быть одно из нескольких состояний, от раздражения кожи, вызванного бритьем, до лимфедемы или рака груди.
Продолжайте читать, чтобы узнать больше о возможных причинах и способах лечения боли.
Боль в подмышечной впадине может быть вызвана чем-то временным или может быть признаком более серьезного заболевания.
Вот некоторые из распространенных причин боли в подмышках:
Растяжение мышц
Есть несколько мышц груди и рук, которые могут вызвать боль в подмышках в результате чрезмерного использования или травмы.
Большая грудная мышца – это большая грудная мышца, доходящая до плеча. Его можно травмировать, занимаясь спортом или поднимая тяжести.
Coracobrachialis – это мышца плеча, которая также может быть напряжена в результате метания, например бейсбола, или других занятий, включая теннис.
Если какая-либо из этих или других мышц груди или плеча растянута или воспаляется, вы можете почувствовать боль в подмышечной впадине.
Состояние кожи
Бритье или восковая эпиляция под мышками могут вызвать раздражение кожи.
Некоторые дезодоранты или моющие средства для стирки могут вызвать аллергическую реакцию. Это может вызвать сыпь, называемую контактным дерматитом. Эти кожные заболевания обычно являются незначительными и временными проблемами.
Сыпь, шишка и другие проблемы с кожей также могут быть результатом более серьезных проблем со здоровьем.
Например, гнойный гидраденит выглядит как прыщи под мышками, но на самом деле это гораздо более серьезная проблема, которая может вызвать рубцевание. Жидкость также может вытекать, если прорывы лопаются.
Опоясывающий лишай
Опоясывающий лишай – это кожное заболевание, которое может вызывать боль в подмышечной впадине.
Это инфекция, распространяемая вирусом ветряной оспы. Опоясывающий лишай вызывает неприятную чешуйчатую сыпь, которая обычно появляется на спине, груди или под мышками.
Вирус также может вызывать ощущение жжения или покалывания.
Увеличение лимфатических узлов
Лимфатическая система – это сеть узлов или желез, расположенных по всему телу. Лимфа – это жидкость, которая помогает бороться с инфекциями.
У подмышечной впадины с обеих сторон тела сосредоточены лимфатические узлы.
Ваши лимфатические узлы могут увеличиваться и становиться болезненными, если у вас простуда или грипп. Также существует несколько типов лимфатических заболеваний, которые могут вызывать боль в подмышках.
Лимфедема, например, возникает, когда есть закупорка лимфатического узла и скопление жидкости внутри. Этот отек может быть очень болезненным. Лимфедема может возникнуть после лечения рака груди или удаления некоторых лимфатических узлов, которые могли стать злокачественными.
Другое заболевание, лимфаденопатия, также вызывает увеличение лимфатических узлов. Это вызвано инфекцией лимфатической системы, которая называется лимфаденит.
Рак молочной железы
Рак молочной железы на ранних стадиях часто протекает безболезненно, но если вы заметили боль или почувствовали уплотнение под рукой или в груди, запишитесь на прием к врачу.
Причиной дискомфорта может быть доброкачественное новообразование, о котором не стоит беспокоиться, но его все же следует проверить.
Заболевание периферических артерий (ЗПА)
ЗПА – это сужение более мелких артерий в руках и ногах.Это приводит к тому, что менее насыщенная кислородом кровь достигает мышц и тканей ваших конечностей.
Болят мышцы, испытывающие кислородное голодание. Если у вас ЗПА на одной или обеих руках, вы можете почувствовать эту боль в подмышке.
В зависимости от причины боли в подмышечной впадине симптомы могут сильно отличаться.
Кожные заболевания, такие как воспаленные волосяные фолликулы или опоясывающий лишай, могут вызывать явную сыпь или другие видимые симптомы.
Заболевания лимфатических узлов могут вызывать опухоль в руке или подмышке. Вы также можете испытывать боль или отек в животе или ногах, если поражены другие лимфатические узлы.
Признаки рака груди могут включать изменения формы и размера груди. Могут возникнуть ямочки на коже груди, известные как апельсиновый цвет, и изменение внешнего вида соска.
Боль в подмышках, связанная с растяжением мышц, может исчезнуть сама по себе после того, как вы дадите мышцам отдых в течение нескольких дней. Если у вас есть другие симптомы, такие как отек или наличие шишки, вам следует обратиться к врачу.
Вас могут направить к гематологу, который специализируется на заболеваниях лимфатических узлов, или к специалисту по раку груди, если есть подозрение на рак.
Если вы заметили сыпь или другие признаки кожных проблем под мышкой, обратитесь к дерматологу.
Если вы подозреваете заболевание лимфатических узлов и у вас есть такие симптомы, как лихорадка или заложенность носа, у вас может быть респираторная инфекция, связанная с вашими лимфатическими узлами.
В большинстве случаев раннее лечение любого заболевания приводит к лучшим результатам. Если боль является временной проблемой, связанной с мышцами, постановка диагноза также может уменьшить беспокойство.
Если у вас боль в подмышках, которая длится более нескольких дней, или есть другие симптомы, такие как отек или сыпь, немедленно обратитесь к врачу.
Врач осмотрит вашу подмышку и спросит, есть ли у вас другие симптомы.
Они также захотят узнать, когда началась боль в подмышечной впадине. Они также могут осмотреть ваше горло, уши и кожу, чтобы помочь с диагностикой.
Если они подозревают заболевание лимфатических узлов или рак груди, вам может потребоваться анализ крови и, возможно, биопсия ткани лимфатического узла или, если есть, опухоли. Анализ крови может включать общий анализ крови (CBC) и тест на маркеры, специфичные для предполагаемого состояния.
Лечение растянутой мышцы обычно включает лед и отдых в течение первых нескольких дней. Когда боль утихнет, вы можете приложить тепло, чтобы улучшить кровообращение в этой области. Легкая растяжка также может улучшить кровообращение.
Когда боль утихнет, вы можете приложить тепло, чтобы улучшить кровообращение в этой области. Легкая растяжка также может улучшить кровообращение.
Лечение опоясывающего лишая может включать противовирусные препараты, такие как ацикловир (Зовиракс), валацикловир (Валтрекс) и фамцикловир (Фамвир), чтобы нейтрализовать вирус и держать симптомы под контролем.
Если боль слишком сильна, может потребоваться крем с капсаицином или обезболивающие, например лидокаин (AneCream, LMX 4, LMX 5, RectaSmoothe, RectiCare).
Гнойный гидраденит лечится антибиотиками и лекарствами от прыщей. Если состояние не поддается лечению, может потребоваться операция.
Лечение опухших лимфатических узлов зависит от причины. Бактериальная инфекция потребует антибиотиков, в то время как вирусной инфекции обычно нужно время, чтобы исчезнуть. Иногда теплую влажную ткань, прикладываемую к пораженной части подмышки, можно уменьшить.
Если боль является признаком рака груди, лечение может включать операцию по удалению опухоли или пораженных лимфатических узлов, химиотерапию или облучение.
Предотвратить рак груди или лимфатические расстройства практически невозможно, хотя ежегодные обследования могут помочь вам поставить диагноз на ранней стадии.
Других причин боли в подмышках можно избежать с помощью некоторых мер предосторожности. Например, вы можете предотвратить растяжение мышцы, потянувшись и не выходя за пределы своих возможностей в тренажерном зале.
Вакцина против опоясывающего лишая не эффективна на 100 процентов, особенно с возрастом, но она может значительно снизить вероятность заражения вирусом.
Другие менее серьезные кожные проблемы, такие как контактный дерматит, можно предотвратить, заменив дезодоранты, антиперспиранты или моющие средства, которые могут беспокоить вашу кожу.
Как правило, вы должны соблюдать правила гигиены кожи в местах, где могут скапливаться масло, пот и грязь. Следите за чистотой подмышек и не ждите обращения к врачу, если вы заметили сыпь или другую проблему.
Многие состояния, которые могут вызвать боль в подмышечной впадине, например опоясывающий лишай или растяжение мышцы, поддаются лечению и, как правило, временны и длятся от нескольких дней до нескольких недель.
Рак груди или проблемы с лимфатическими узлами могут быть опасными для жизни, но варианты лечения продолжают повышать шансы на выживание. Это особенно важно, если рак диагностируется и лечится на самых ранних стадиях.
Обратитесь к врачу, если боль длится дольше нескольких дней.
Боль в подмышках: причины, лечение и многое другое
Обзор
Если вы испытываете боль в одной или обеих подмышках, причиной может быть одно из нескольких состояний, от раздражения кожи, вызванного бритьем, до лимфедемы или рака груди.
Продолжайте читать, чтобы узнать больше о возможных причинах и способах лечения боли.
Боль в подмышечной впадине может быть вызвана чем-то временным или может быть признаком более серьезного заболевания.
Вот некоторые из распространенных причин боли в подмышках:
Растяжение мышц
Есть несколько мышц груди и рук, которые могут вызвать боль в подмышках в результате чрезмерного использования или травмы.
Большая грудная мышца – это большая грудная мышца, доходящая до плеча.Его можно травмировать, занимаясь спортом или поднимая тяжести.
Coracobrachialis – это мышца плеча, которая также может быть напряжена в результате метания, например бейсбола, или других занятий, включая теннис.
Если какая-либо из этих или других мышц груди или плеча растянута или воспаляется, вы можете почувствовать боль в подмышечной впадине.
Состояние кожи
Бритье или восковая эпиляция под мышками могут вызвать раздражение кожи.
Некоторые дезодоранты или моющие средства для стирки могут вызвать аллергическую реакцию.Это может вызвать сыпь, называемую контактным дерматитом. Эти кожные заболевания обычно являются незначительными и временными проблемами.
Сыпь, шишка и другие проблемы с кожей также могут быть результатом более серьезных проблем со здоровьем.
Например, гнойный гидраденит выглядит как прыщи под мышками, но на самом деле это гораздо более серьезная проблема, которая может вызвать рубцевание. Жидкость также может вытекать, если прорывы лопаются.
Опоясывающий лишай
Опоясывающий лишай – это кожное заболевание, которое может вызывать боль в подмышечной впадине.
Это инфекция, распространяемая вирусом ветряной оспы. Опоясывающий лишай вызывает неприятную чешуйчатую сыпь, которая обычно появляется на спине, груди или под мышками.
Вирус также может вызывать ощущение жжения или покалывания.
Увеличение лимфатических узлов
Лимфатическая система – это сеть узлов или желез, расположенных по всему телу. Лимфа – это жидкость, которая помогает бороться с инфекциями.
У подмышечной впадины с обеих сторон тела сосредоточены лимфатические узлы.
Ваши лимфатические узлы могут увеличиваться и становиться болезненными, если у вас простуда или грипп. Также существует несколько типов лимфатических заболеваний, которые могут вызывать боль в подмышках.
Лимфедема, например, возникает, когда есть закупорка лимфатического узла и скопление жидкости внутри. Этот отек может быть очень болезненным. Лимфедема может возникнуть после лечения рака груди или удаления некоторых лимфатических узлов, которые могли стать злокачественными.
Другое заболевание, лимфаденопатия, также вызывает увеличение лимфатических узлов.Это вызвано инфекцией лимфатической системы, которая называется лимфаденит.
Рак молочной железы
Рак молочной железы на ранних стадиях часто протекает безболезненно, но если вы заметили боль или почувствовали уплотнение под рукой или в груди, запишитесь на прием к врачу.
Причиной дискомфорта может быть доброкачественное новообразование, о котором не стоит беспокоиться, но его все же следует проверить.
Заболевание периферических артерий (ЗПА)
ЗПА – это сужение более мелких артерий в руках и ногах.Это приводит к тому, что менее насыщенная кислородом кровь достигает мышц и тканей ваших конечностей.
Болят мышцы, испытывающие кислородное голодание. Если у вас ЗПА на одной или обеих руках, вы можете почувствовать эту боль в подмышке.
В зависимости от причины боли в подмышечной впадине симптомы могут сильно отличаться.
Кожные заболевания, такие как воспаленные волосяные фолликулы или опоясывающий лишай, могут вызывать явную сыпь или другие видимые симптомы.
Заболевания лимфатических узлов могут вызывать опухоль в руке или подмышке. Вы также можете испытывать боль или отек в животе или ногах, если поражены другие лимфатические узлы.
Признаки рака груди могут включать изменения формы и размера груди. Могут возникнуть ямочки на коже груди, известные как апельсиновый цвет, и изменение внешнего вида соска.
Боль в подмышках, связанная с растяжением мышц, может исчезнуть сама по себе после того, как вы дадите мышцам отдых в течение нескольких дней. Если у вас есть другие симптомы, такие как отек или наличие шишки, вам следует обратиться к врачу.
Вас могут направить к гематологу, который специализируется на заболеваниях лимфатических узлов, или к специалисту по раку груди, если есть подозрение на рак.
Если вы заметили сыпь или другие признаки кожных проблем под мышкой, обратитесь к дерматологу.
Если вы подозреваете заболевание лимфатических узлов и у вас есть такие симптомы, как лихорадка или заложенность носа, у вас может быть респираторная инфекция, связанная с вашими лимфатическими узлами.
В большинстве случаев раннее лечение любого заболевания приводит к лучшим результатам. Если боль является временной проблемой, связанной с мышцами, постановка диагноза также может уменьшить беспокойство.
Если у вас боль в подмышках, которая длится более нескольких дней, или есть другие симптомы, такие как отек или сыпь, немедленно обратитесь к врачу.
Врач осмотрит вашу подмышку и спросит, есть ли у вас другие симптомы.
Они также захотят узнать, когда началась боль в подмышечной впадине. Они также могут осмотреть ваше горло, уши и кожу, чтобы помочь с диагностикой.
Если они подозревают заболевание лимфатических узлов или рак груди, вам может потребоваться анализ крови и, возможно, биопсия ткани лимфатического узла или, если есть, опухоли. Анализ крови может включать общий анализ крови (CBC) и тест на маркеры, специфичные для предполагаемого состояния.
Лечение растянутой мышцы обычно включает лед и отдых в течение первых нескольких дней. Когда боль утихнет, вы можете приложить тепло, чтобы улучшить кровообращение в этой области. Легкая растяжка также может улучшить кровообращение.
Лечение опоясывающего лишая может включать противовирусные препараты, такие как ацикловир (Зовиракс), валацикловир (Валтрекс) и фамцикловир (Фамвир), чтобы нейтрализовать вирус и держать симптомы под контролем.
Если боль слишком сильна, может потребоваться крем с капсаицином или обезболивающие, например лидокаин (AneCream, LMX 4, LMX 5, RectaSmoothe, RectiCare).
Гнойный гидраденит лечится антибиотиками и лекарствами от прыщей. Если состояние не поддается лечению, может потребоваться операция.
Лечение опухших лимфатических узлов зависит от причины. Бактериальная инфекция потребует антибиотиков, в то время как вирусной инфекции обычно нужно время, чтобы исчезнуть. Иногда теплую влажную ткань, прикладываемую к пораженной части подмышки, можно уменьшить.
Если боль является признаком рака груди, лечение может включать операцию по удалению опухоли или пораженных лимфатических узлов, химиотерапию или облучение.
Предотвратить рак груди или лимфатические расстройства практически невозможно, хотя ежегодные обследования могут помочь вам поставить диагноз на ранней стадии.
Других причин боли в подмышках можно избежать с помощью некоторых мер предосторожности. Например, вы можете предотвратить растяжение мышцы, потянувшись и не выходя за пределы своих возможностей в тренажерном зале.
Вакцина против опоясывающего лишая не эффективна на 100 процентов, особенно с возрастом, но она может значительно снизить вероятность заражения вирусом.
Другие менее серьезные кожные проблемы, такие как контактный дерматит, можно предотвратить, заменив дезодоранты, антиперспиранты или моющие средства, которые могут беспокоить вашу кожу.
Как правило, вы должны соблюдать правила гигиены кожи в местах, где могут скапливаться масло, пот и грязь. Следите за чистотой подмышек и не ждите обращения к врачу, если вы заметили сыпь или другую проблему.
Многие состояния, которые могут вызвать боль в подмышечной впадине, например опоясывающий лишай или растяжение мышцы, поддаются лечению и, как правило, временны и длятся от нескольких дней до нескольких недель.
Рак груди или проблемы с лимфатическими узлами могут быть опасными для жизни, но варианты лечения продолжают повышать шансы на выживание. Это особенно важно, если рак диагностируется и лечится на самых ранних стадиях.
Обратитесь к врачу, если боль длится дольше нескольких дней.
Почему болит подмышка? 3 возможных причины боли в подмышках
Боль была пульсирующей, ноющей или острой, но все же испытывали боль. Неудобное ощущение – это красный флаг.Боль в подмышечной впадине может означать, что вы просто напрягли мышцу, которую расслабляют лед и отдых. Это также может быть признаком более серьезных заболеваний, таких как инфекция или рак груди.
Растяжение мышц
Ваши подмышки и окружающая область груди и рук состоят из кровеносных сосудов, нервов и мышц. Как и другие мышцы вашего тела, вы можете напрячь мышцы подмышек, переусердствовав, например, подняв что-то тяжелое.
Симптомы мышечного перенапряжения зависят от его серьезности.Они могут включать:
- Боль или болезненность, особенно после движения, которое растягивает мышцы
- Покраснение или синяк
- Подергивание или спазм мышц
- Отек
При легких напряжениях врачи рекомендуют дать мышцам отдохнуть, сделав перерыв от деятельности, вызвавшей боль. Вы также можете приложить лед к этой области и принять безрецептурные лекарства, чтобы облегчить боль и отек. Обратитесь к врачу, если симптомы ухудшатся или напряжение не пройдет в течение нескольких недель.
Увеличение лимфатических узлов
Лимфатические узлы находятся во многих частях вашего тела, включая шею, пах и подмышки. Если они опухшие и болезненные, это обычно признак того, что ваше тело борется с вирусной инфекцией, например:
Когда ваши лимфатические узлы увеличиваются, у вас также может быть насморк, боль в горле, лихорадка и ночная потливость.
Боль, вызванная инфекцией, проходит, когда состояние, вызвавшее ее, улучшается. А пока, чтобы почувствовать себя лучше:
- Положите теплую влажную тряпку под мышку.
- Примите безрецептурное обезболивающее.
- Больше отдыхайте.
Существуют и другие, менее распространенные, но более серьезные причины увеличения лимфатических узлов, включая злокачественное новообразование или лимфому. Обратитесь к врачу, если у вас:
- Появляются без причины
- Продолжают расти
- Не поправляются через 2 недели
- Вы чувствуете себя твердым или эластичным или не двигайтесь при нажатии на них
- Приходите с лихорадкой , ночная потливость или потеря веса, которые вы не можете объяснить
Рак молочной железы
Рак молочной железы возникает, когда клетки в вашей груди бесконтрольно растут.Обычно они образуют опухоль.
Распространенным симптомом рака груди является боль и припухлость в области подмышки. Это может быть:
- Распространение рака груди на ваши лимфатические узлы
- Лимфатические узлы
Отек и боль могут появиться до того, как вы почувствуете уплотнение в груди, поэтому, если что-то не так, обязательно к врачу.
Есть несколько методов лечения рака груди, который распространился на ваши лимфатические узлы. Тот, который выберете вы и ваша медицинская бригада, зависит от стадии и типа рака:
Хирургия. Во время операции по сохранению груди (называемой лампэктомией) врачи удаляют рак и оставляют как можно больше нормальной груди. Они также удалят некоторые лимфатические узлы и здоровые ткани. Когда этот тип операции невозможен, врачи удаляют всю грудь (мастэктомия).
Лучевая терапия. Врачи используют лучи или частицы высокой энергии для уничтожения раковых клеток, снижения вероятности рецидива рака и увеличения продолжительности жизни.
Химиотерапия и другие препараты. Гормональная терапия используется после операции, чтобы снизить вероятность рецидива рака груди. Для больших опухолей, опухолей, которые быстро растут, или опухолей с определенными особенностями, ваш врач может порекомендовать противораковые препараты (химиотерапию).
Шишка подмышкой | 10 возможных причин образования шишек в подмышечной впадине
Что вызывает шишку под мышкой?
Шишка в подмышке может быть симптомом многих заболеваний. Чаще всего поражаются лимфатические узлы под мышкой, а также инфекции и, реже, опухоли.
Наиболее частые причины
К наиболее частым причинам образования комков в подмышечных впадинах относятся следующие.
- Увеличенные лимфатические узлы: Они могут ощущаться как шишки под кожей под мышкой и являются признаком того, что организм борется с системным заболеванием, таким как бактериальное или вирусное заболевание.
- Бактериальные инфекции: Они могут вызывать болезненные покрасневшие опухоли, называемые абсцессами или фурункулами. Бактерии, которые обычно поражают легкие и другие области, включают стафилококк или стрептококк, а также микобактерии и бартонеллы.
- Вирусные инфекции: Они также могут вызывать инфекции верхних дыхательных путей и уха, а также многие другие заболевания.
- Грибковые инфекции: Candida, обычно называемая «дрожжевой», может вызывать скопления небольших опухолей под мышкой.
- Одноклеточные паразитические организмы: Toxoplasma gondii может вызывать гриппоподобные симптомы и отек лимфатических узлов.
- Аутоиммунные заболевания: Они вызывают воспаление по всему телу, которое провоцирует отек лимфатических узлов.
- Воспаление потовых желез под мышкой: Это может вызвать болезненные, покрасневшие скопления больших и маленьких бугорков на и под кожей, а также может быть связано с инфицированными волосяными фолликулами, инфицированными вросшими волосами или укусами инфицированных насекомых.
Контактная аллергия
Контактная аллергия может вызвать отек подмышек в виде одной или нескольких шишек.
- Антиперспиранты и дезодоранты
- Мыло
- Духи
- Мыло для стирки и смягчители ткани
Менее распространенные причины
Ниже приводятся менее распространенные причины образования комков подмышек.
- Абсцессы или фурункулы: Шишка бактериальной инфекции, называемая абсцессом или фурункулом, может образоваться прямо под кожей под кожей подмышкой, рукой или грудью. Часто это вызвано бритьем. Даже небольшой разрыв на коже может позволить бактериям, чаще всего стафилококку или стрептококку, проникнуть внутрь и начать расти.
- Кисты: Киста – это небольшой изолированный мешок с жидкостью, гноем, воздухом или другим веществом, который может образовываться практически в любом месте тела. Кисты обычно возникают в результате травмы или раздражения, таких как бритье, вросшие волосы и / или использование антиперспиранта (антиперспиранты блокируют поры).
- Укусы насекомых: Укус насекомого, особенно укус комара, может вызвать образование красной шишки под мышкой. Эти укусы обычно вызывают сильный зуд.
Причины, связанные с приемом лекарств
Некоторые лекарства могут вызывать своего рода аллергическую реакцию, которая включает увеличение лимфатических узлов под мышкой. Вакцины действительно вызывают очень легкую форму болезни, от которой они защищают. Этого легкого заболевания может быть достаточно, чтобы вызвать временное увеличение лимфатических узлов под мышкой.
Нечастые причины
Причины появления уплотнений в подмышках, которые встречаются реже, включают следующие.
- Вакцины: Некоторые вакцинации могут вызвать увеличение лимфатических узлов в подмышечной впадине и в других местах из-за того, как вакцина стимулирует вашу иммунную систему.
- Заблокирован молочный проток: У кормящих женщин молочный проток иногда может быть заблокирован. Это может вызвать образование комков на груди и подмышках.
- Липома: Это доброкачественная жировая опухоль, часто обнаруживаемая под мышкой.
- Лимфома: Это рак лимфатических узлов.
- Рак груди: Шишка в подмышечной впадине может быть признаком рака груди у кого угодно, а не только у женщин.
Этот список не является медицинской консультацией и может неточно отражать то, что у вас есть.
Кожная киста
Киста – это небольшой мешок или уплотнение, заполненное жидкостью, воздухом, жиром или другим материалом, которое начинает расти где-то в теле без видимой причины. Киста кожи – это киста, которая образуется непосредственно под кожей.
Считается, что кисты кожи образуются вокруг захваченных кератиновых клеток – клеток, которые образуют относительно прочный внешний слой кожи.
Эти кисты не заразны.
Любой человек может получить кисту на коже, но чаще всего они возникают у людей старше 18 лет, у которых есть прыщи или есть травмы кожи.
Симптомы включают появление небольшой округлой опухоли под кожей. Кисты обычно безболезненны, если они не инфицированы, когда они будут покрасневшими, болезненными и содержать гной.
Диагноз ставится на основании медицинского осмотра. Небольшую кисту можно оставить в покое, хотя, если она неприглядна или достаточно велика, чтобы мешать движению, ее можно удалить с помощью простой процедуры, выполняемой в кабинете врача. Инфицированную кисту нужно лечить, чтобы инфекция не распространилась.
Редкость: Обычная
Основные симптомы: шишка под мышкой телесного цвета, шишка под мышкой размером с мрамор, небольшая шишка под мышкой
Симптомы, которые всегда возникают при кисте кожи: шишка на подмышке телесного цвета
Подожди и смотри
Кожный абсцесс
Кожный абсцесс – это большой гнойный карман, который образовался прямо под кожей.Это вызвано тем, что бактерии попадают под кожу, обычно через небольшой порез или царапину, и начинают размножаться. Организм борется с инвазией с помощью белых кровяных телец, которые убивают часть инфицированной ткани, но образуют гной в оставшейся полости.
Симптомы включают большой, красный, опухший, болезненный комок гноя в любом месте тела под кожей. Инфекция может вызвать жар, озноб и ломоту в теле.
Если не лечить, существует риск увеличения, распространения абсцесса и серьезного заболевания.
Диагноз ставится на основании медицинского осмотра.
Небольшой абсцесс может зажить самостоятельно через иммунную систему организма. Но некоторые из них нужно будет осушить или проколоть в офисе врача, чтобы можно было удалить гной. Обычно назначают антибиотики.
Содержание кожи в чистоте и использование только чистой одежды и полотенец поможет предотвратить повторение абсцесса.
Редкость: Обычная
Основные симптомы: сыпь с бугорками или волдырями, красная сыпь, красная кожная бугорка диаметром более 1/2 см, сыпь с гноем, сыпь
Симптомы, которые всегда возникают на коже абсцесс: сыпь с бугорками или волдырями
Срочность: Врач первичной медицинской помощи
Липома
Липома – это слово, которое переводится как «жировая опухоль», но липома не является раком.Это просто рост жира между мышечным слоем и кожей над ним.
Точная причина неизвестна. Состояние действительно передается в семье и связано с другими необычными синдромами, такими как толстый ожирение, которое аналогично. Чаще всего липомы появляются после 40 лет.
Симптомы включают мягкую, легко перемещаемую опухоль под кожей, около двух дюймов в диаметре. Липома безболезненна, если ее рост не раздражает окружающие нервы. Чаще всего они встречаются на спине, шее и животе, а иногда и на руках и верхних конечностях.
Это хорошая идея, чтобы любой новый или необычный рост был проверен врачом, просто чтобы убедиться, что он доброкачественный.
Диагноз ставится на основании физического осмотра, биопсии и визуализации, например, ультразвукового или компьютерного томографа.
В большинстве случаев лечение не требуется, если липома не выглядит неприглядной или мешает работе других структур. Его можно удалить хирургическим путем или липосакцией.
Редкость: Нечасто
Основные симптомы: паховая шишка телесного цвета, паховая шишка мраморного размера, небольшая паховая шишка
Симптомы, которые всегда возникают при липоме: паховая шишка телесного цвета
Срочность: Подождите и смотрите
Фурункул (фурункул)
Фурункул, также называемый фурункулом, – это инфицирование волосяного фолликула.Инфекция формируется под кожей у корня волос и может возникнуть на любом участке тела.
Инфекция вызывается бактериями, чаще всего Staphylococcus aureus или «стафилококком». Раздражение, вызванное трением кожи одеждой или чем-либо другим, может привести к ее разрушению и проникновению бактерий.
Бактерии стафилококка встречаются повсюду. Частое и тщательное мытье рук и поддержание чистоты в других целях помогут предотвратить его распространение.
Наиболее восприимчивы люди с ослабленной иммунной системой; сахарный диабет; и другие кожные инфекции.
Симптомы включают единственную шишку под кожей, опухшую, болезненную, красную и содержащую гной.
Лечение фурункула важно, поскольку инфекция может распространяться в кровоток и распространяться по всему телу.
Диагноз ставится на основании физического осмотра и иногда пробы жидкости из фурункула.
Лечение может включать рассечение и дренирование инфекции с последующим нанесением кремов на место фурункула и / или курсом антибиотиков.
Редкость: Нечасто
Основные симптомы: розовая или красная шишка на лице, небольшая шишка на лице, болезненная шишка на лице, шишка размером с мрамор, постоянные изменения кожи
Симптомы, которые всегда возникают при фурункуле (фурункуле): розовая или красная шишка на лице
Симптомы, которые никогда не возникают при фурункуле (фурункуле): лихорадка
Срочность: Самолечение
Увеличенные лимфатические узлы в подмышечной впадине
Увеличенные лимфатические узлы возникают, когда узел становится больше по мере его увеличения наполняется воспалительными клетками.Это часто является результатом инфекции, но может возникать без известной причины.
Редкость: Обычный
Основные симптомы: припухлость в подмышечной впадине, подвижная припухлость подмышкой
Симптомы, которые всегда возникают при увеличении лимфатических узлов в подмышечной впадине: припухлость в подмышечной впадине
Симптомы, которые никогда не возникают в лимфоузлах подмышка: лихорадка, непреднамеренная потеря веса, твердое уплотнение в подмышечной впадине
Срочность: Телефонный звонок или личный визит
Прыщ
Прыщи также называют комедонами, прыщами, прыщами или прыщами.«С медицинской точки зрения это небольшие кожные высыпания, заполненные жиром, омертвевшими клетками кожи и бактериями.
Прыщи часто впервые появляются в период полового созревания, когда гормоны увеличивают выработку кожного сала и иногда закупоривают поры.
Наиболее восприимчивыми являются подростки от 13 до 17 лет.
Симптомы включают закупорку пор, которые могут казаться плоскими и черными на поверхности, потому что масло темнеет на воздухе; заблокированные поры, которые кажутся белыми на поверхности, потому что они закрылись омертвевшей кожей. клетки или опухшие желто-белые пузыри, заполненные гноем, окруженные покрасневшей кожей.
Вспышки прыщей на коже могут повлиять на качество жизни, заставляя человека стесняться своего внешнего вида и вызывать боль и дискомфорт на коже. Медицинский работник может помочь справиться с этим заболеванием, иногда по направлению к дерматологу.
Диагноз ставится на основании медицинского осмотра.
Лечение предполагает улучшение диеты; содержать в чистоте кожу, волосы, мочалки и полотенца; и использование безрецептурных средств от прыщей.
Редкость: Часто
Основные симптомы: розовая или красная шишка на лице, небольшая шишка на лице, болезненная шишка на лице, шишка размером с мрамор
Симптомы, которые всегда возникают при прыщах: розовая или красная шишка на лице
Срочность: Самолечение
Фолликулит
Фолликулит – распространенное заболевание кожи, при котором волосяные фолликулы инфицированы бактериями или грибками.
Редкость: Обычный
Основные симптомы: небольшая шишка на лице, розовая или красная шишка на лице, зуд на лице, бугорок, выделяющийся желтой / молочной жидкостью, желтый или белый шишка на лице
Симптомы, которые всегда возникают при фолликулите: небольшая опухоль на лице
Срочность: Самолечение
Лимфома Ходжкина
Лимфома Ходжкина, ранее известная как лимфома Ходжкина или болезнь Ходжкина, является раком лимфатической системы.Считается, что это вызвано мутацией в одной из клеток иммунной системы организма, называемой В-клеткой.
Наиболее восприимчивы к этому заболеванию лица в возрасте до 30 и старше 55 лет с семейным анамнезом болезни, а также лица с историей любого заболевания, вызванного вирусом Эпштейна-Барра.
Симптомы включают опухание лимфатических узлов в паху, подмышках и шее; пониженная толерантность к употреблению алкоголя, включая впоследствии боли в лимфатических узлах; непреднамеренная потеря веса; высокая температура; озноб; ночные поты; и зуд.
Существуют хорошие методы лечения лимфомы Ходжкина, поэтому важно как можно скорее обратиться к врачу по поводу этих симптомов.
Диагноз ставится на основании медицинского осмотра; анализы крови; визуализация, такая как рентген, компьютерная томография или ПЭТ-сканирование; и иногда биопсия лимфатического узла и / или образец костного мозга.
Лечение включает комбинацию химиотерапии и лучевой терапии. В некоторых случаях может быть проведена пересадка костного мозга, также называемая трансплантацией стволовых клеток.
Редкость: Редко
Основные симптомы: утомляемость, потеря аппетита, боли в животе (боль в животе), одышка, лихорадка
Симптомы, которые никогда не возникают при лимфоме Ходжкина: пульсирующая масса подмышечной впадины которая приходит и уходит, сокращение подмышечной шишки, розовая или красная шишка подмышкой, черная или коричневая шишка подмышкой, желтая или белая шишка подмышкой, кровоточащая шишка под мышкой
Срочно: Врач первичной медико-санитарной помощи
Бородавка
Бородавки, также называемые обычными бородавками или бородавки, маленькие, грубые, округлые наросты на верхнем слое кожи.Они могут появляться поодиночке или группами. Обычные бородавки вызываются вирусом папилломы человека (ВПЧ) и передаются при прямом контакте. Они могут распространяться с одного места тела на другое просто через прикосновение.
…
Рак груди
Существует несколько типов рака груди, в зависимости от того, в какой части груди он начинается. Наиболее распространенными типами являются протоковая карцинома in situ (DCIS), инвазивная протоковая карцинома и инвазивная лобулярная карцинома.
Женщины старше 50 лет с семейным анамнезом заболевания и / или определенными генетическими факторами подвергаются наибольшему риску, но любой может заболеть раком груди в любом возрасте.У мужчин это редко, но встречается.
Симптомы включают уплотнение, уплотнение или боль в любом месте груди или подмышки; красная, шелушащаяся или раздраженная кожа груди или сосков; выделения из сосков; и любые участки неправильной кожи или деформации.
Многие безвредные состояния могут вызывать похожие симптомы, поэтому важно обратиться к врачу по поводу любого из этих симптомов.
Диагноз ставится на основании медицинского осмотра; визуализация, такая как ультразвук, маммография или МРТ; а иногда и биопсия.
Лечение включает в себя сочетание хирургического вмешательства, лучевой терапии и химиотерапии.
Лучшая профилактика – это комбинация скрининговых маммограмм, рекомендованных поставщиком медицинских услуг, и ежемесячного самообследования.
Редкость: Нечасто
Основные симптомы: боль в груди, уплотнение в подмышечной впадине, образование или втяжение груди, уплотнение в груди, выделения из сосков
Срочность: Врач первичной медико-санитарной помощи
Симптомы | Лимфома Ходжкина | Исследования рака Великобритании
Наиболее частым симптомом лимфомы Ходжкина является безболезненная опухоль в лимфатическом узле.Это может быть такая область тела, как шея, подмышка или пах.
Лимфатические узлы обычно увеличиваются, если у нас есть инфекция, но обычно они приходят в норму в течение короткого времени. При лимфоме лимфатические узлы часто растут медленно и могут оставаться там в течение месяцев или лет, прежде чем их заметят. Но иногда они очень быстро разрастаются.
Обычно опухшие узлы не болят. Но некоторые люди говорят, что их комочки болят или болят. А у некоторых они болезненны после употребления алкоголя.
Другие общие симптомы
У вас могут быть другие симптомы, например:
- сильное потоотделение, особенно ночью
- высокие температуры, которые приходят и уходят без очевидной причины, часто в одночасье
- худеет за короткий период времени, несмотря на хорошее питание
- зуд, который может усиливаться после употребления алкоголя
- кашель или одышка
- Боль в животе или рвота после употребления алкоголя
Лимфома Ходжкина в костном мозге
У некоторых людей на момент постановки диагноза в костном мозге обнаруживается лимфома Ходжкина.Если это у вас есть, это может вызвать следующие симптомы:
- одышка и усталость из-за анемии из-за низкого количества эритроцитов
- повышенный риск инфекций из-за низкого количества лейкоцитов
- кровотечения, такие как носовое кровотечение, очень обильные месячные или сыпь из крошечных кровяных пятен под кожей из-за низкого количества тромбоцитов
Другие возможные симптомы
Другие симптомы будут зависеть от того, в какой части вашего тела находится лимфома Ходжкина.Увеличение лимфатических узлов может:
- давят на нервы и вызывают боль
- вызывает отек рук или ног, блокируя поток лимфатической жидкости вокруг тела
- вызывает пожелтение кожи и глаз (желтуху), блокируя отток желчи из печени
Ни один из этих симптомов не является обычным, но может случиться. У вас также могут быть небольшие комочки (узелки) на коже, обычно около опухших лимфатических узлов.
Когда обращаться к врачу
Вам следует обратиться к врачу, если у вас увеличился лимфатический узел, особенно если у вас не было недавней инфекции или у вас есть какие-либо другие симптомы, упомянутые здесь.
Хотя ваши симптомы вряд ли связаны с раком, важно проконсультироваться с врачом.
Локальный отек лимфатических узлов на шее, без лечения антибиотиками
У вас опухший лимфатический узел на шее, который не инфицирован. Лимфатические узлы являются частью иммунной системы. Они находятся под челюстью, вдоль шеи, в подмышечных впадинах и в паху. Близлежащая инфекция или воспаление вызывает увеличение лимфатических узлов в этой области.Они также могут быть слегка нежными. Это нормально.
Антибиотики не используются при увеличенном лимфатическом узле, который не инфицирован. Вы можете использовать теплые компрессы и обезболивающие для лечения этого состояния. Боль уменьшится в течение следующих 7-10 дней. Отек может исчезнуть через 1-2 недели или больше.
В редких случаях бактериальная инфекция возникает внутри самого лимфатического узла. Когда это происходит, лимфатический узел становится очень болезненным, а близлежащая кожа становится красной и теплой. У вас также может быть температура.В этом случае позвоните своему врачу. Возможно, вам потребуется принимать антибиотики. Вам также может потребоваться дренировать лимфатический узел.
Уход на дому
При уходе за собой дома соблюдайте следующие правила:
Сделайте теплый компресс, протерев тёплую воду над мочалкой. Накладывайте компресс на больное место, пока компресс не остынет. Повторяйте это в течение 20 минут. Используйте компресс 3 раза в день в течение первых 3 дней или до исчезновения боли и покраснения.Тепло усиливает приток крови к пораженному участку и ускоряет процесс заживления.
Вы можете использовать ацетаминофен или ибупрофен для снятия боли и лихорадки, если для этого не было прописано другое лекарство. Не применяйте ибупрофен у детей младше 6 месяцев. Если у вас хроническое заболевание печени или почек, проконсультируйтесь со своим врачом перед применением этих лекарств. Также поговорите со своим врачом, если у вас была язва желудка или кровотечение из пищеварительного тракта. Не давайте аспирин лицам младше 18 лет, страдающим лихорадкой.Это может вызвать серьезное повреждение печени.
Последующее наблюдение
Последующее наблюдение у вашего поставщика медицинских услуг или в соответствии с рекомендациями.
Когда обращаться за медицинской помощью
Немедленно позвоните своему врачу, если произойдет одно из этих событий:
Покраснение над лимфатическим узлом
Отек или боль в лимфатическом узле усиливаются
Лимфатический узел размягчение посередине
Гной или жидкость вытекает из лимфатического узла
У вас проблемы с дыханием или глотанием
Лихорадка 100.4 ° F (38 ° C) или выше, или по указанию вашего поставщика медицинских услуг
У вас есть вопросы или проблемы
Увеличенные подмышечные лимфатические узлы – Breastlink
Увеличенные подмышечные лимфатические узлы могут быть симптомом серьезного заболевания, включая рак груди. Если вы или ваш близкий заметили отек и / или почувствовали твердую массу в области подмышек, обратитесь к врачу.
Лимфатическая системаСистема кровообращения человека включает сердечно-сосудистую и лимфатическую системы, две сети, которые играют взаимодополняющие роли.Как вы, возможно, помните из школьных уроков биологии, сердечно-сосудистая система состоит из артерий и вен. Артерии переносят кровь, обогащенную кислородом и топливом, к клеткам. Вены возвращают кровь, несущую углекислый газ, обратно в легкие.
Лимфатическая система представляет собой почти параллельную структуру и играет важную роль в иммунной системе организма. Лимфатическая система перемещает лимфу между тканями и кровотоком через лимфатические протоки, лимфатические узлы, лимфатические сосуды и органы. Он также включает аденоиды, селезенку, тимус и миндалины.
- Лимфа: прозрачная или белая жидкость, состоящая из лейкоцитов, которые атакуют бактерии, обнаруженные в кровотоке. Лимфа также может быть найдена в кишечнике (хилус), где они содержат белки и жиры.
- Лимфатические узлы (лимфатические узлы): встречаются по всему человеческому телу (за тканью груди, ткани рук, ткани ног и т. Д.) И связаны между собой лимфатическими сосудами. Лимфатические узлы проверяют и / или удаляют инородные вещества (например, вещества, выделяемые бактериями, называемые антигенами).
Если лимфатические узлы обнаруживают нераспознаваемое вещество, они создают антитело, которое течет в кровотоке, чтобы нацелить и разрушить инородный материал в клетках по всему телу.
Увеличенные лимфатические узлы – признак того, что они вырабатывают белые кровяные тельца, борющиеся с инфекцией, для борьбы с признанной угрозой для организма. Угроза может варьироваться от чего-то относительно незначительного, например, простуды или инфекции горла, до чего-то гораздо более серьезного, например рака. Понимание здоровья лимфатической системы может сыграть решающую роль в диагностике, прогнозе и лечении раковых опухолей.
Увеличенные подмышечные лимфатические узлыПодмышечные лимфатические узлы (подмышечная впадина) фильтруют и / или улавливают лимфу из руки, грудной стенки и груди. Нормальные подмышечные лимфатические узлы часто трудно прощупать. Не все увеличенные подмышечные лимфатические узлы ощущаются одинаково. Также важно отметить, что увеличенные подмышечные лимфатические узлы не обязательно являются признаком рака. Однако мы настоятельно рекомендуем вам проконсультироваться с врачом, если вы обеспокоены увеличением подмышечных лимфатических узлов.
Увеличение подмышечных лимфатических узлов может быть вызвано целым рядом причин. Если у пациента нет рака, некоторые из местных, незлокачественных причин увеличения подмышечных лимфатических узлов включают:
- Травма подмышки, руки или кисти (почти всегда не злокачественная).
- Локальная инфекция или гидрадениты.
- Бруцеллуаз (также известный как бугристая лихорадка, мальтийская лихорадка и / или средиземноморская лихорадка): бактериальное заболевание, передающееся при контакте с собаками, коровами, козами, свиньями или другими млекопитающими.Бруцеллуа можно заразиться, употребляя непастеризованные молочные продукты.
- Болезнь кошачьих царапин: кошки, инфицированные bartonellahenselae , могут передавать бактерии людям, прокалывая их кожу (укусы или царапины). Болезнь может привести к усталости, лихорадке, головной боли (-ям) и потере аппетита. В большинстве случаев организм может избавиться от инфекции без лечения.
- Силиконовые грудные имплантаты: реакция лимфатической системы на размещение инородного вещества (включая небольшую вероятность утечки силикона).
Систематические незлокачественные причины увеличения подмышечных лимфатических узлов включают:
- Вирусные инфекции: мононуклеоз, ветряная оспа, корь, ВИЧ / СПИД и другие.
- Бактериальные: туберкулез и др.
- Грибковые.
- Временные побочные эффекты от вакцинации.
Увеличенные подмышечные лимфатические узлы могут быть симптомом следующих местных или метастазированных (систематических) раковых заболеваний:
- Опухоль в подмышечном лимфатическом узле или рядом с ним.
- Лейкемия.
- Лимфома Ходжкина.
- Неходжкинская лимфома.
- Меланома.
Приблизительно 75 процентов лимфы, обнаруженной в груди, стекает в подмышечные лимфатические узлы. Таким образом, обнаружение увеличенных подмышечных лимфатических узлов, особенно узлов, трудных на ощупь, может сыграть важную роль в диагностике и постановке рака груди.
Не все случаи рака груди приводят к увеличению подмышечных лимфатических узлов. Однако наблюдение увеличенных подмышечных лимфатических узлов является сильным сигналом того, что рак груди может находиться на более поздней стадии. Обнаружение рака в лимфатических узлах является одним из трех основных факторов, определяющих рак груди, которые врачи рассматривают при оценке стадии опухоли (опухолей) молочной железы. Два других – это размер опухоли рака груди и распространилась ли она на другие части тела.
Существует пять вариантов классификации влияния рака груди на подмышечные лимфатические узлы:
- NX: лимфатические узлы невозможно оценить клинически.
- N0: рака подмышечных лимфатических узлов не выявлено.
- N1: рак присутствует в подмышечных лимфатических узлах. Однако он не прикреплен к грудной стенке или между разными подмышечными лимфатическими узлами.
- N2: рак выявлен в подмышечных лимфатических узлах. Рак связан между разными подмышечными лимфатическими узлами и / или грудной стенкой.
- N3: в дополнение к N2 рак распространился выше и ниже ключицы.
Для уточнения статуса подмышечных лимфатических узлов может быть выполнена биопсия сторожевого узла.




 Специального лечения не требуется, лечить необходимо вирусную инфекцию. С выздоровлением и увеличение подмышечных лимфоузлов пройдет. Часто у детей и подростков это инфекционный мононуклеоз, цитомегаловирус.
Специального лечения не требуется, лечить необходимо вирусную инфекцию. С выздоровлением и увеличение подмышечных лимфоузлов пройдет. Часто у детей и подростков это инфекционный мононуклеоз, цитомегаловирус. .
. Примерно 10% женщин с диагнозом мастопатия сталкиваются с увеличением подмышечных лимфоузлов. Лимфоузлы увеличены, не спаяны с кожей и друг другом, малоболезненные.
Примерно 10% женщин с диагнозом мастопатия сталкиваются с увеличением подмышечных лимфоузлов. Лимфоузлы увеличены, не спаяны с кожей и друг другом, малоболезненные.
 Даже на 4-й стадии заболевания выживаемость составляет 65%;
Даже на 4-й стадии заболевания выживаемость составляет 65%;
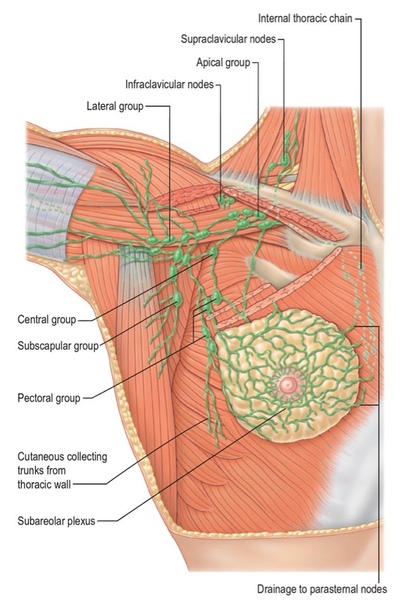
 Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу.
Это могут быть заболевания, передающиеся половым путем, травматические повреждения, грыжи, воспалительные процессы в органах малого таза или новообразования злокачественного характера. В последнем случае после осмотра и обследования пациент направляется к онкологу. Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.


 Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.


 ).
).