Пробки в миндалинах – что делать?
Лечение пробок миндалин в ЛОР клинике №1
Рейтинг статьи5.00 (Проголосовало: 1)
Что такое миндалины?Миндалины – это поверхностно расположенные в ротоглотке между небными дужками лимфатические узлы. Они представляют собой орган имунной защиты от угрозы попадания болезнетворных микроорганизмов в нижние дыхательные пути, то есть орган, призванный очищать вдыхаемый воздух от инфекции, либо локализовать эту инфекцию (принять огонь на себя) чтобы не допустить ее распространение ниже.
Здоровые миндалины представляют собой образования, пронизанные «лакунами» и «криптами» (складками и ходами), это предусмотрено для того, чтобы таким образом многократно увеличить поверхность рабочего эпителия, продуцирующего защитные антитела и иммуноглобулины.
Сами пациенты замечают, что в миндалинах накапливается какое то содержимое, либо определив это визуально, либо по чувству инородного тела справа или слева, «покалывания» при глотании, иногда это отделяемое может откашливаться и отплевываться или обнаруживается как случайная находка при осмотре горла врачом — оториноларингологом.
В этом случае миндалина уже не работает как орган защиты и является скорее очагом инфекции.
Чем опасны пробки в миндалинах?
Оставлять без внимания такой процесс в миндалинах нельзя, в части случаев отделяемое в лакунах заселяет гемолитический стрептококк, антигенная структура которого очень похожа на антигенную структуру ряда тканей нашего организма, а именно: сердечной мышцы, паренхимы почек, синовиальной сумки (суставная ткань). Антитела, которые старательно вырабатывает организм, не справляясь с инфекцией в миндалинах, могут атаковать собственные ткани, приводя к ревматической патологии: ревматизм, ревматоидный артрит и т.д. И это только самые грозные осложнения, чаще же всего, имея такой очаг в ротоглотке мы чувствуем это на качестве жизни. Любое переохлаждение приводит к воспалению миндалин задней стенки глотки: появляются боли в горле, заложенность носа, может присоединиться отит, гайморит, то есть инфекция, которая нашла себе пристанище в миндалинах, при удобном случае и снижении резистентности организма: переохлаждении под кондиционером, при активном отдыхе в холодное время года и.
Что делать в случае пробок в миндалинах?
Конечно обратиться к врачу оториноларингологу в специализированный ЛОР кабинет, в Москве это можно сделать в ЛОР клинике номер 1, где Вам проведут лечение, включающее в себя санацию миндалин (промывание пробок миндалин). Большое значение в лечении имеет доступность этого органа для промывания лекарственными средствами, как ручным методом (специальными инструментами), так и физиотерапевтическим воздействием.
Очень хорошо оздоравливается ткань миндалины при лечении аппаратом «Тонзиллор», когда происходит ультразвуковое промывание миндалин с последующим фонофорезом в ткань миндалины лекарственного вещества. При лечении тонзиллором происходит как очищение миндалины, так и значительное уменьшение их в диаметре, снятие воспаления, уничтожение патогенной микрофлоры. Кроме этой методики широко применяется бесконтактный метод лечения миндалинах УЗОЛ-терапия, эндолакунарная лазеротерапия, фотохромотерапия.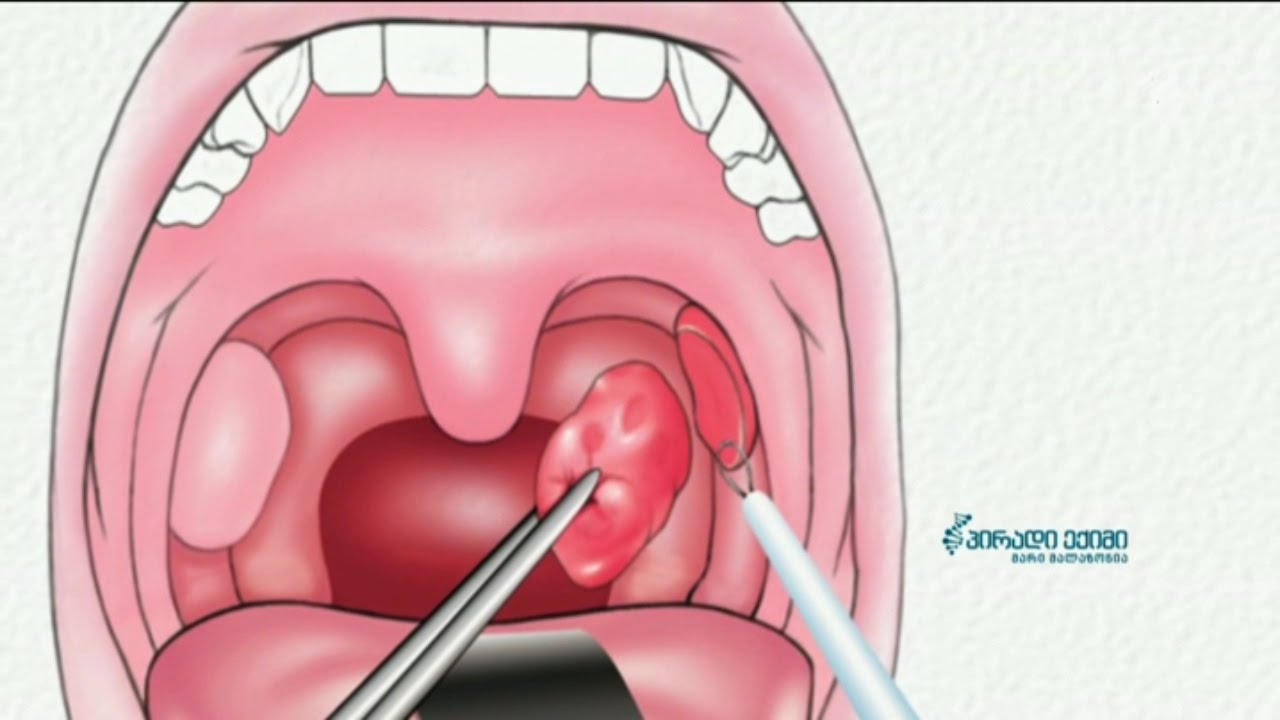
ЛОР специалисты — врачи ЛОР клиники номер 1 индивидуально подберут методику лечения и возьмут на диспансерное динамическое наблюдение. Курс лечения обычно составляет 8-10 процедур. Так как процесс воспаления в миндалинах в этом случае является хроническим, целесообразно повторять курс лечения раз в пол-года, что поможет Вам сохранить защитную функцию миндалин, значительно улучшит качество жизни (снизит заболеваемость), и предотвратит развитие грозных осложнений .
Надо отметить, что на фоне регулярного лечения в течении 2-3-х лет у части пациентов возможно полное выздоровление и восстановление функции миндалин, не требующее дальнейших курсов противорецидивной терапии.
Почему хронический тонзиллит не безопасная болезнь?
Андрей Челомбитько
врач-оториноларинголог первой квалификационной категории медицинского центра «АрсВалео»
Статья опубликована на портале 103.by
Почему хронический тонзиллит не такая безопасная болезнь, как может показаться? Чем отличается недуг у детей и взрослых, и что делать, чтобы не заболеть? Как распознать болезнь и что делать, чтобы ее вылечить.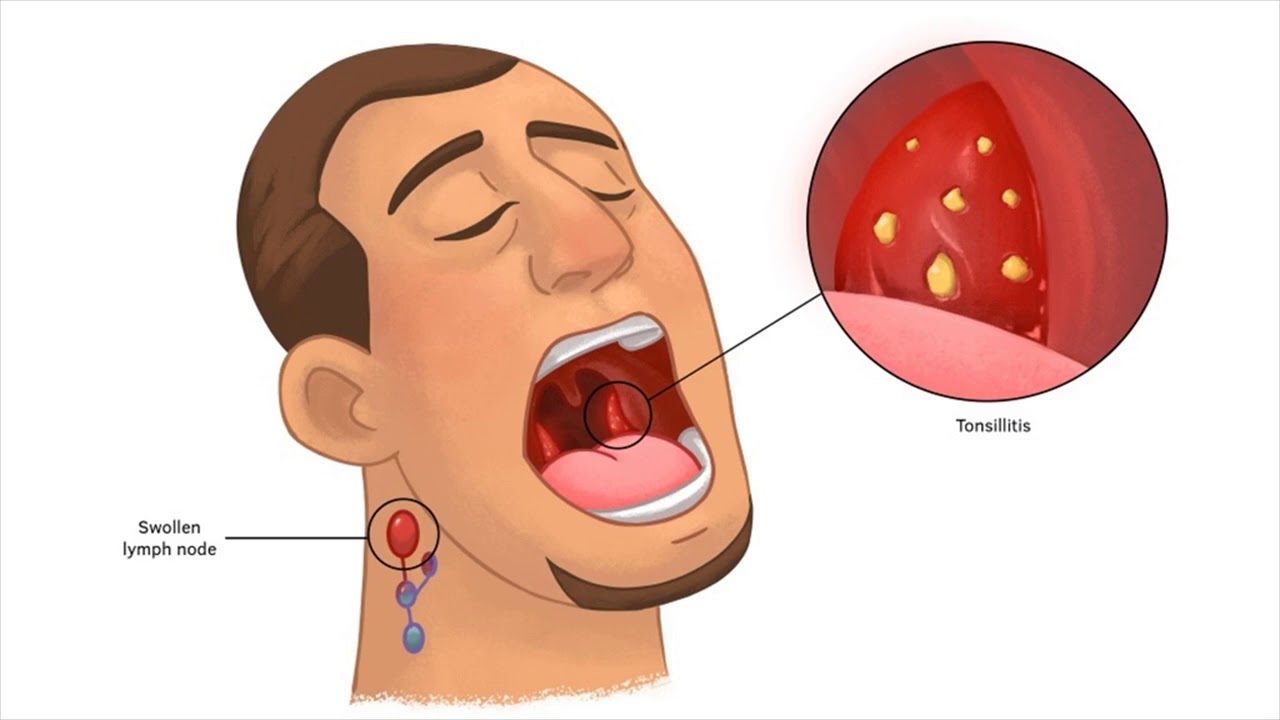
Что такое хронический тонзиллит?
— Хронический тонзиллит — активный, с периодическими обострениями хронический воспалительный очаг инфекции в небных миндалинах.
Частота встречаемости заболевания у детей — около 60-65%. У взрослых — до 40%. Получается, хроническим тонзиллитом болеет каждый третий белорус.
Какие факторы способствуют образованию хронического тонзиллита?
Снижение сопротивляемости организма приводит к частым простудным заболеваниям, ангинам, а так как небные миндалины задерживают практически всю инфекцию и препятствуют ее распространению в организме, то она скапливается именно там. Со временем небные миндалины утрачивают свою защитную функцию и сами становятся очагом инфекции, так как теряют способность к самоочищению. В лакунах (выводных протоках) скапливаются продукты распада (погибшие нейтрофилы, остатки пищи).
Также к факторам развития тонзиллита можно отнести: снижение иммунитета, недостаток витаминов, особенно витамина С и витаминов группы В, частые простудные заболевания, частые ангины (4-5 в год), недолеченные зубы (кариес), хронический синусит, наличие смещенной носовой перегородки.
У детей, в большей степени, это патология со стороны носоглотки (гипертрофия аденоидов). При сильном увеличении аденоидов ребенок практически постоянно дышит ртом, небные миндалины переохлаждаются, увеличиваются в размере и не приходят в норму, в результате чего снижается сопротивляемость к инфекции извне.
Какие симптомы и анализы могут указывать на то, что это действительно хронический тонзиллит, а не другие заболевания?
- Частые ангины (4-5 раз в год), отиты, простудные заболевания. Сохранение повышенной температуры тела (в районе 37,3-37,5 градуса) на протяжении до 2 месяцев.
- Длительный дискомфорт в горле, увеличенные поднижнечелюстные лимфоузлы длительное время.
- Нужно сдать анализ крови на определенные показатели (в частности, антистрептолизин-О, рективный белок, и другие), чтобы понять развитие заболевания.
- Сдать мазок на микрофлору из ротоглотки и чувствительность к антибиотикам.
Правда ли, что, если в семье болеет хроническим тонзиллитом один из членов семьи, то будут болеть дети?
В 90% случаев именно так и происходит. Если у одного члена семьи есть хронический тонзиллит и не принимаются меры по его лечению, ребенок тоже будет болеть. Один из родителей является источником инфекции, так сказать, носителем: в семье происходит постоянный контакт с ребенком (игры, поцелуи) — инфекция передается малышу.
Если у одного члена семьи есть хронический тонзиллит и не принимаются меры по его лечению, ребенок тоже будет болеть. Один из родителей является источником инфекции, так сказать, носителем: в семье происходит постоянный контакт с ребенком (игры, поцелуи) — инфекция передается малышу.
Всегда ли белые казеозные пробки в небных миндалинах свидетельствуют о том, что есть хронический тонзиллит?
Нет. Не всегда. Если человека беспокоят в горле только белые казеозные пробки в лакунах небных миндалин, неприятный запах изо рта, но у него все показатели крови в норме, стоит выполнить фиброгастродуоденоскопию (зонд, — прим.И.Р.). Образованию пробок в горле может предшествовать патология со стороны ЖКТ, в частности, гастроэзофагальная или ларингоэзофагальная рефлюксная болезнь (заброс пищи и кислого содержимого из желудка в пищевод и гортань). Причина заболевания — со стороны пищеварительной системы, а как следствие болит горло. Не устраните причину — не исчезнет и следствие.
Удалять или не удалять небные миндалины?
По результатам обследования будет четко видно, каковы дальнейшие действия: если показатели в крови в норме, не выделена патогенная микрофлора из ротоглотки (а именно B-гемолитический стрептококк), нет патологических изменений со стороны сердечно-сосудистой системы, то назначается консервативная терапия в виде курса промывания небных миндалин, лекарственных препаратов, после чего делается контроль обследования.
Паратонзиллярные абсцессы в анамнезе, заглоточные абсцессы, показатели АСЛ-О на фоне лечения выше нормы, осложнения в виде миокардитов, гломерулонефрита, пиелонефрита, ревматизма, подозрение на злокачественное образование (выраженное увеличение одной из двух миндалин) — прямые показатели к удалению небных миндалин.
Удаление небных миндалин (тонзиллэктомия) необходимо и после 2-3 безуспешных курсов консервативной терапии.
Методы лечения хронического тонзиллита
- Консервативное лечение — это промывание лакун небных миндалин.
 Вымывание казеозных пробок бывает механическое (при помощи шприца) и вакуумное. По последним данным, вакуумная аспирация хороша только на первом этапе. Она вытягивает все пробки. Однако через некоторое время лакуны миндалин «разбиваются». В результате, в будущем пробки образуются еще больше и чаще. Механическое промывание лакуны не «разбивает». Курс длится от 3 до 5 процедур. Предпочтительно делать его после результата мазка на микрофлору.
Вымывание казеозных пробок бывает механическое (при помощи шприца) и вакуумное. По последним данным, вакуумная аспирация хороша только на первом этапе. Она вытягивает все пробки. Однако через некоторое время лакуны миндалин «разбиваются». В результате, в будущем пробки образуются еще больше и чаще. Механическое промывание лакуны не «разбивает». Курс длится от 3 до 5 процедур. Предпочтительно делать его после результата мазка на микрофлору. - Введение антисептических препаратов в небные миндалины.
- Антисептические препараты.
- Иммуномодулирующая терапия.
- Физиотерапевтическое лечение.
Ранее практиковалось введение парафиновых препаратов (запечатывание), сейчас от этого отошли.
— Еще один метод лечения — криптолиз лакун небных миндалин (лакунотомия) при помощи радиоволнового аппарата. Выполняется после курса промывания. Миндалины при этом не удаляются. При криптолизе происходит выпаривание тканей небных миндалин, их стерилизация и запаивание. Увеличенные и рыхлые небные миндалины уменьшаются в размерах, и белые казеозные пробки не образуются, в среднем, 5 лет.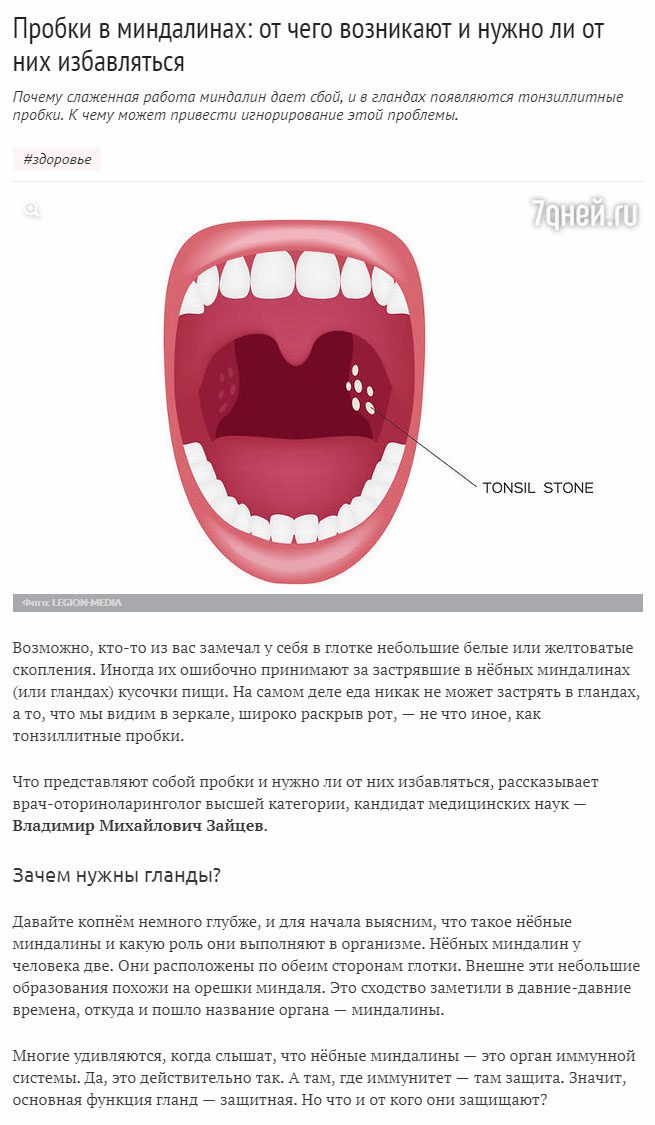 Процедура безболезненна и не сопровождается дискомфортом для пациента. Манипуляция выполняется один раз в 3 недели, их количество — до 5 процедур.
Процедура безболезненна и не сопровождается дискомфортом для пациента. Манипуляция выполняется один раз в 3 недели, их количество — до 5 процедур.
Хирургическое лечение (удаление миндалин) назначается пациенту в тех случаях, когда миндалины не выполняют свою функцию. Это можно понять лишь по результатам анализов, которые описаны чуть выше.
Меры профилактики
Здоровый образ жизни, своевременная санация полости носа и рта. Не следует также пренебрегать занятиями спортом и правильным питанием с введением в рацион витаминов. Будьте здоровы!
Записывайтесь на УЗИ лимфатических узлов шеи.
Будем рады видеть Вас у нас на приеме!
Сотрудники инфоцентра медицинского центра «АРС ВАЛЕО» всегда с готовностью ответят на ваши вопросы и помогут подобрать наиболее удобное для Вас время визита.
Записаться на прием, а также получить подробную информацию о услугах нашего медицинского центра, Вы всегда можете по указанным номерам телефонов:
+375 17 328-38-83 (город)
+375 29 660-38-83 (Velcom)
+375 29 766-38-83 (МТС)
Пять процедур на приеме ЛОР-врача, которые, как правило, вам не нужны
Почему доказательные ЛОР-врачи не рекомендуют «кукушку», промывание миндалин и мазки на флору? Давайте разберемся вместе.
Промывание лакун небных миндалин
Рекомендуется врачами при хроническом тонзиллите, в том числе для профилактики обострений заболевания. Может проводиться шприцем со специальной насадкой — канюлей или вакуумным методом.
Небные миндалины представляют собой скопления лимфоидной ткани в глотке, их важной анатомической особенностью являются крипты. Крипты — это ветвящиеся углубления в миндалинах, благодаря которым увеличивается площадь соприкосновения лимфоидной ткани с инфекционными агентами и, как следствие, быстрее осуществляется иммунный ответ.
В криптах также образуются тонзиллолиты — казеозные пробки, представляющие собой плотные образования, состоящие из слущенного эпителия и остатков пищи. Обычно пробки мелкие и выводятся сами, для человека этот процесс протекает незаметно. В ряде случаев пробки задерживаются в криптах, а когда к ним присоединяются бактерии и лейкоциты, они увеличиваются в размерах и становятся более плотными. С наличием тонзиллолитов связывают ощущение дискомфорта в горле, першение, рефлекторный кашель и очень редко, лишь в 3% случаев — галитоз (неприятный запах изо рта). Среди нормальной микрофлоры крипт отдельно выделяются анаэробы, вырабатывающие летучие соединения серы, именно из-за них пробка приобретает характерный неприятный запах.
Среди нормальной микрофлоры крипт отдельно выделяются анаэробы, вырабатывающие летучие соединения серы, именно из-за них пробка приобретает характерный неприятный запах.
Считается, что у казеозных пробок нет негативного влияния на здоровье, а значит опасности они не представляют. Только в России и на постсоветском пространстве выявление пробок ассоциировано с наличием хронического тонзиллита. В других странах это заболевание классифицируют как стойкое воспаление и отек в горле, сопровождаемые болевым синдромом, в ряде случаев требующие назначения системной антибактериальной терапии.
В нашей стране врачи обычно рекомендуют курс промываний, состоящий из 5 процедур, которые проводятся через день или реже. Данный подход основан не на доказательствах эффективности, а на предпочтениях конкретного специалиста, «его личном опыте» и желании пациента. Растворы для промывания используются самые разнообразные — начиная от фурацилина, заканчивая системными антибиотиками и бактериофагами.
Зарубежные врачи предлагают пациентам удалять пробки самостоятельно самыми различными способами. Не доказано, что курсовое промывание миндалин уменьшает частоту образования тонзиллолитов. Если казеозные пробки доставляют человеку выраженный дискомфорт, или его беспокоит неприятный запах изо рта, предлагается обсудить с лечащим врачом возможность тонзиллэктомии (удаления миндалин). Иногда, увы, это единственный способ избавления от пробок. Допускается разовое промывание миндалин для удаления тонзиллолитов (не в период обострения хронического тонзиллита!), если они доставляют сильный дискомфорт, в том числе психологический, а у пациента не получается это сделать самостоятельно.
Лечебный эффект промывания небных миндалин при профилактике обострений хронического тонзиллита не доказан. Четких рекомендаций, определяющих количество процедур, тоже нет.
Важно знать: промывание лакун миндалин — не лечебная и не профилактическая процедура.
«Кукушка» или промывание носа методом перемещения жидкости по Проетцу
Метод, разработанный американским оториноларингологом Артуром Проетцом более века назад.
Российскими ЛОР-врачами «кукушка» назначается практически при любых жалобах пациентов, начиная с острого ринита и синусита, заканчивая острым аденоидитом и евстахиитом. Техника промывания: пациент лежит на спине (реже сидит), в одну половину носа нагнетается антисептический раствор, из другой удаляется при помощи отсоса. Во время процедуры его просят произносить слово «ку-ку», чтобы снизить вероятность попадания раствора в горло и гортань (при этом мягкое небо поднимается, закрывая носоглотку). Однако все равно существует высокий риск попадания жидкости в дыхательные пути, особенно у детей, которые не всегда понимают, что от них требуется, и ведут себя беспокойно.
Из-за создания отрицательного давления в полости носа «кукушка» может быть травмирующей для воспаленной слизистой оболочки полости носа, а при наличии сильного отека в носу и носоглотке — болезненной для ушей.
Использование «сложных составов» для промывания менее предпочтительно, чем физиологический раствор. Антисептики могут дополнительно высушивать воспаленную слизистую оболочку полости носа. Добавление в раствор антибиотиков также не дает лечебного эффекта (в «кукушке» это зачастую антибиотик резервного ряда диоксидин, его побочные действия опасны: экспериментальные исследования показали, что он оказывает мутагенное и повреждающее действие на кору надпочечников). Добавление таких гормональных препаратов, как дексаметазон или гидрокортизон также не оправдано — есть более подходящие гормоны для использования в полости носа (мометазон, флутиказон, будесонид и др.). При наличии показаний эти спреи могут успешно применяться, при этом они обладают низкой биодоступностью, то есть, действуют только в носу, не оказывая системного влияния на организм и не проявляя значимых побочных эффектов.
Доказано, что промывание носа с положительным давлением (баллон Долфин, Нети пот) более действенно.Такие промывания особенно эффективны при аллергическом рините и хроническом синусите.
Важно знать: при остром бактериальном синусите имеет смысл обсуждать применение только оральных антибиотиков. Ни местные антибиотики, ни местные антисептики не показаны, даже в качестве дополнения к лечению.
Пункция верхнечелюстной пазухи
Практически не применяется в современной оториноларингологии. При остром бактериальном синусите показаны системные антибактериальные препараты широкого спектра действия, которые успешно справляются с бактериальным процессом без пункций и «кукушек».
Пункции при бактериальном процессе в верхнечелюстных пазухах в основном показаны, если нужен посев содержимого пазухи — как правило при неэффективности 1-2 курсов антибактериальной терапии.
Очень редко такие пункции проводят с диагностической целью, когда нет возможности выполнить рентгенографию или компьютерную томографию околоносовых пазух. Еще одним показанием является выраженный болевой синдром, связанный с давлением содержимого на стенки пазухи. Пункция при этом делается однократно на фоне основного лечения. Несколько пункций показаны только в случае нестихающего бактериального процесса при двух и более курсах антибиотиков, при этом возможности провести эндоскопическое хирургическое вмешательство на пазухах нет.
Еще одним показанием является выраженный болевой синдром, связанный с давлением содержимого на стенки пазухи. Пункция при этом делается однократно на фоне основного лечения. Несколько пункций показаны только в случае нестихающего бактериального процесса при двух и более курсах антибиотиков, при этом возможности провести эндоскопическое хирургическое вмешательство на пазухах нет.
Доказано — пункция верхнечелюстной пазухи не ускоряет процесса выздоровления.
Важно знать: пункция, как и любой инвазивный метод, может иметь осложнения, среди них — травма медиальной стенки орбиты, носослезного канала, мягких тканей щеки, носовое кровотечение.
Эндоларингеальные вливания
Рекомендуются при остром ларингите, наравне с небулайзерами, муколитиками и многим другим.
Причиной острого ларингита в большинстве случаев является вирусная инфекция. Поэтому основное лечение здесь — время. Применение антибиотиков не показано даже при легких бактериальных инфекциях в гортани, которые встречаются существенно реже, чем вирусные.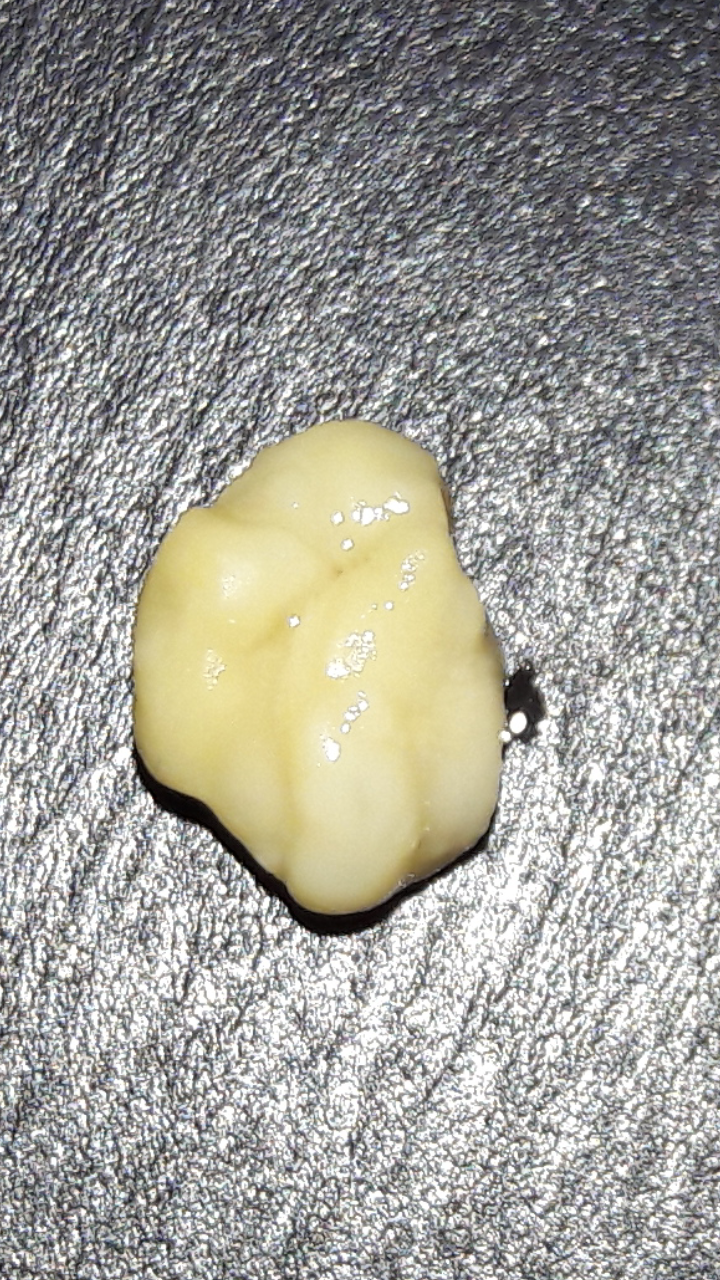
При эндоларингеальном вливании раствор попадает непосредственно на голосовые складки в момент фонации, а значит очень высок риск его попадания в нижние дыхательные пути. В случаях, если гортань видно плохо и техника процедуры не соблюдается, врач вливает раствор в пищевод, пациент его проглатывает, положительного эффекта после процедуры, даже временного, не происходит. В то же время такое «слепое» вливание раствора повышает риск аспирации (попадания в дыхательные пути).
Для вливаний в гортань используются антибиотики, которые при местном применении не обладают бактерицидным эффектом. Могут использоваться масляные растворы, положительный эффект от которых легко заменяется домашним увлажнителем и проветриванием. Эффект от применения гормональных средств (дексаметазона или гидрокортизона) очень кратковременный. При этом в экстренных ситуациях, например, у певцов перед концертом, предпочтение стоит отдать системному применению гормональной терапии. Применение гормонов приводит к быстрому исчезновению воспаления голосовых складок и улучшению качества голоса, но приходится мириться с возможными побочными эффектами данной группы лекарств, поэтому в стандартных ситуациях потенциальный риск при их использовании превышает возможную пользу.
В ряде исследований было доказано, что голос восстанавливается в равные сроки — при лечении антибиотиками и при приеме плацебо.
Важно знать: вирусный ларингит длится обычно 7-10 дней и проходит самостоятельно.
Мазки на флору (из носа, зева, ушей)
В подавляющем большинстве случаев в них нет необходимости. По каждому заболеванию известны наиболее частые возбудители, и эмпирическая терапия хорошо справляется со своими задачами.
Острый бактериальный синусит. Забор материала должен быть выполнен либо непосредственно из пазухи (во время пункции), либо из среднего носового хода под контролем эндоскопа. При этом тампон, которым выполняется забор, не должен касаться окружающих структур. Иногда это сложно осуществить, особенно у детей, поэтому техника нарушается, что приводит к попаданию в материал «путевой» микрофлоры, а истинный возбудитель остается на втором плане.
Острые тонзиллиты. Рекомендованы два исследования. Стрептатест — экспресс-диагностика на β-гемолитический стрептококк группы А (БГСА). И, если он отрицательный, — мазок из зева непосредственно на БГСА. Только при БГСА-тонзиллите есть абсолютные показания к проведению антибактериальной терапии, потому что только в этом случае есть риск развития острой ревматической лихорадки, ведущей к грозным осложнениям.
Рекомендованы два исследования. Стрептатест — экспресс-диагностика на β-гемолитический стрептококк группы А (БГСА). И, если он отрицательный, — мазок из зева непосредственно на БГСА. Только при БГСА-тонзиллите есть абсолютные показания к проведению антибактериальной терапии, потому что только в этом случае есть риск развития острой ревматической лихорадки, ведущей к грозным осложнениям.
Обострение хронического тонзиллита. В этом случае бактерии, полученные в посеве с поверхности миндалин, не соотносятся с теми, что находятся внутри, а значит посевы «на флору» также неинформативны для определения тактики лечения.
Острый наружный или средний отиты. Мазок показан при тяжелом течении, неэффективности назначенного лечения через 48-72 часа, частых рецидивах отита, иммунодефиците, при воспалении после хирургического вмешательства на ухе.
В подавляющем большинстве случаев в мазках на флору нет необходимости.
Важно знать: бактериологическое исследование показано только при неэффективности базового лечения, осложненном течении заболевания, нетипичной клинической картине болезни.
Хронический тонзиллит – симптомы и лечение
Хронический тонзиллит – это воспаление слизистой оболочки небных миндалин, и встречается он довольно часто у людей всех возрастов: у детей, взрослых, пожилых людей. Проявляется заболевание у всех по-разному: у одного человека – частые ангины, у другого – ком в горле, у третьего – боли в суставах, артриты. Если человек обращается к врачу несколько раз в год по поводу того, что «болит горло», то стоит задуматься, а почему горло действительно часто болит.
Боли в горле, пробки в горле, частые простуды – это все может привести к хроническому тонзиллиту. Пробки в горле, то есть пробки в миндалинах, скапливаются в лакунах миндалин и могут провоцировать воспаление слизистых оболочек глотки. Если тонзиллит не лечить, то получается, что инфекция поддерживается постоянно в организме, и через некоторое время эта инфекция дает о себе знать, начинается процесс воспалительных явлений в различных органах, например, в сердце, суставах, желудочно-кишечном тракте, состоянии кожи.
Хронический тонзиллит могут вызывать различные микроорганизмы, в том числе золотистый стафилококк, бетта-гемолитический стрептококк, грибы, некоторые вирусы.
При обследовании пациента мы можем выявить, какой именно микроорганизм вызывает воспаление. И по результатам обследования начинаем лечение.
Лечение включает в себя промывание лакун миндалин, применение местных препаратов, при необходимости назначается системная терапия.
Хронический тонзиллит у беременных женщин
Очень важно не пропустить хронический тонзиллит у беременных женщин. Не всегда женщина знает, что у нее есть воспаление слизистых оболочек в глотке. Часто при тонзиллите есть боли в горле, но у многих пациентов этого нет. А гнойные пробки в горле поддерживают воспалительные явления во всем организме. Важно, чтобы организм беременной женщины был защищен от инфекций, в том числе от инфекций, которые вызывает хронический тонзиллит. Часто разные виды кокковой флоры вызывают воспаление в горле. Это влияет на течение беременности, на вынашивание беременности.
Это влияет на течение беременности, на вынашивание беременности.
Доказано, что процент женщин с привычными выкидышами и хроническим тонзиллитом выше, чем процент женщин с привычными выкидышами и здоровыми миндалинами. Если до наступления беременности женщина не лечилась у оториноларинголога по поводу хронического тонзиллита, то это нужно сделать во время беременности. Противопоказаний к промыванию небных миндалин у беременных женщин нет. Небные миндалины промываются безопасными препаратами. Эти процедуры уменьшают риск развития внутриутробного инфицирования плода и других осложнений течения беременности. Здоровье матери – это отражение здоровья малыша.
Как избавиться от пробок на миндалинах | Здоровая жизнь | Здоровье
Ловушки для микробов
Гланды, или, как говорят врачи, небные миндалины, – орган, необходимый нам для иммунной защиты. Они пронизаны лакунами – тонкими извилистыми углублениями. Это своеобразная ловушка для вирусов и бактерий, поступающих в организм вместе с воздухом и едой. Попадая в лакуны, они сталкиваются с мощным иммунным сопротивлением и погибают.
Попадая в лакуны, они сталкиваются с мощным иммунным сопротивлением и погибают.
После этого в углублениях миндалин могут оставаться лейкоциты, слущенные оболочки микробов, попадают туда и частички пищи. Но если человек здоров, лакуна быстро самоочищается. «Пробки» в горле возникают, лишь когда в миндалинах есть воспаление. Например, при лакунарной ангине. Но больше всего мучений вызывают при хроническом тонзиллите, который развивается, если ангину запустили или лечили неправильно.
«Пробки» могут стать причиной неприятного запаха изо рта. Но главное, они поддерживают воспалительный процесс, ведь их содержимое – среда, в которой бактерии и вирусы чувствуют себя очень вольготно. Длительный хронический тонзиллит чреват осложнениями. Он способствует появлению акне, ухудшает течение псориаза, может стать толчком к развитию заболеваний суставов. Поэтому избавляться от «пробок» и воспаления нужно обязательно. Многие считают, что самый простой способ решения проблемы – удаление миндалин. В некоторых случаях оно действительно необходимо, но в большинстве ситуаций можно обойтись консервативным лечением. Так что запаситесь терпением.
В некоторых случаях оно действительно необходимо, но в большинстве ситуаций можно обойтись консервативным лечением. Так что запаситесь терпением.
Чего делать нельзя?
Пытаться удалить «пробки» самостоятельно. Многие надеются сделать это при помощи полосканий. Вреда от них нет, но и польза в случае хронического тонзиллита невелика. Лечебная жидкость, контактирующая с миндалинами, хорошо омывает только их поверхность. Проникнуть вглубь забитых лакун она не способна. Поэтому, хотя дискомфорт в горле на время уменьшается, основная проблема остается не решенной.
Еще более варварский способ самолечения (к которому тем не менее многие прибегают) – попытка удалять пробки, надавливая на миндалины пальцем или каким-нибудь твердым предметом. Часть содержимого «белых точек», расположенная близко к поверхности лакуны, при этом действительно может выходить. Однако выделения, которые находятся «на дне», забиваются при надавливании еще глубже. Из-за этого миндалина дополнительно травмируется, и течение инфекционного процесса усугубляется.
Что нужно сделать?
Обратиться к лору, чтобы он провел профессиональное очищение миндалин. Выполнить его можно двумя способами.
Вручную. Врач набирает лекарственный раствор в шприц, надевает на него изогнутую трубку-канюлю, вводит ее в лакуну и промывает. Обычно повторять процедуру нужно не менее пяти раз. Это самый распространенный, старый метод сейчас теряет свою популярность: канюля из-за своего диаметра не может проникнуть в мелкие лакуны, не может до конца вымыть содержимое из глубоких искривленных ходов в миндалинах. К тому же поверхность лакуны может быть травмирована во время процедуры. Ткань миндалин на месте травмы замещается рубцовой. Из-за этого «воронка» еще хуже очищается самостоятельно, и в ней спустя немного времени могут возникать новые пробки.
На специальных аппаратах. В этом случае на миндалины после проведения местной заморозки надевается вакуумный отсос. Под его воздействием лакуны расширяются, из них вытягивается содержимое. Их промывают антисептическим раствором, после чего в миндалину при помощи ультразвука вводят антибактериальный и противовоспалительный препарат. Сам же ультразвук улучшает кровообращение в проблемной зоне. Как правило, курс лечения состоит из 8–10 сеансов. Если болезненный процесс в горле сразу победить не удалось, курс повторяют через полгода. Но многим достаточно одного курса.
Их промывают антисептическим раствором, после чего в миндалину при помощи ультразвука вводят антибактериальный и противовоспалительный препарат. Сам же ультразвук улучшает кровообращение в проблемной зоне. Как правило, курс лечения состоит из 8–10 сеансов. Если болезненный процесс в горле сразу победить не удалось, курс повторяют через полгода. Но многим достаточно одного курса.
Ярослав Збышко, врач-оториноларинголог, сурдолог, челюстно-лицевой хирург, К.М.Н.
Хронический тонзиллит – это воспалительное заболевание небных миндалин (гланд), в основе которого лежит поражение лимфоидной ткани патогенными микроорганизмами; к процессу микробного воспаления в дальнейшем присоединяется аутоиммунный. Заболевание является генетически детерминированным, т.е. от родителей детям передается предрасположенность. При наличии неблагоприятных факторов заболевание будет развиваться и у детей.
Так что же происходит при хроническом тонзиллите?
Для понимания факторов и процессов, способствующих развитию и течению заболевания, ознакомимся со строением и функциями небных миндалин (гланд). Миндалины имеют овальную форму. Поверхность миндалин неровная, по всей поверхности располагаются щелевидные углубления – лакуны, которые уходят вглубь (часто на всю глубину) каналами, пересекающимися и часто сообщающимися между собой. При попадании патогенных микроорганизмов в полость рта в ответ лимфоидной тканью миндалин (гланд) вырабатываются «защитные клетки» по всей поверхности. Процесс взаимодействия иммунокомпетентных клеток с бактериями приводит к гибели всех «участников» процесса. В результате чего образуется гной (погибшие защитные клетки нашего организма и бактерии). В лакунах гной «спрессовывается» и превращается гнойные пробки (казеозный детрит), которые, находясь там постоянно, являются причиной неприятного запаха изо рта.
Миндалины имеют овальную форму. Поверхность миндалин неровная, по всей поверхности располагаются щелевидные углубления – лакуны, которые уходят вглубь (часто на всю глубину) каналами, пересекающимися и часто сообщающимися между собой. При попадании патогенных микроорганизмов в полость рта в ответ лимфоидной тканью миндалин (гланд) вырабатываются «защитные клетки» по всей поверхности. Процесс взаимодействия иммунокомпетентных клеток с бактериями приводит к гибели всех «участников» процесса. В результате чего образуется гной (погибшие защитные клетки нашего организма и бактерии). В лакунах гной «спрессовывается» и превращается гнойные пробки (казеозный детрит), которые, находясь там постоянно, являются причиной неприятного запаха изо рта.
Из широких лакун гнойные пробки самостоятельно выпадают и удаляются. Но в процессе хронического воспаления миндалин лакуны часто рубцуются, что приводит к их сужению. В дальнейшем самостоятельного освобождения лакун миндалин от пробок не происходит, что не только усиливает неприятных запах, но и является прямой причиной частых обострений (ангин) хронического тонзиллита. На фоне частых обострений повышается риск развития аутоиммунных осложнений.
На фоне частых обострений повышается риск развития аутоиммунных осложнений.
К осложнениям хронического тонзиллита относятся следующие: поражение сердца, почек, суставов, органов репродуктивной и эндокринной систем и др.
Рассматривая течение хронического тонзиллита выделяют периоды обострений и ремиссий (период без «острых» проявлений), периодически повторяющиеся и сменяющие друг друга. И это типичное течение заболевания, на которое пациент и врач повлиять не могут. Однако влияя на образ жизни пациента и используя современные методы лечения можно свести к минимуму количество обострений и максимально удлинить период ремиссии, а также предотвратить развитие осложнений.
До недавних пор единственным эффективным методом лечения хронического тонзиллита считалась тонзиллэктомия, т.е. полное удаление небных миндалин. После операции ангины у пациентов не возникали, однако горло продолжало беспокоить. После удаления иммунного органа (а он подвергался и подвергается удалению далеко не всегда переставая выполнять свою защитную функцию!) боли в горле, сухость, першение нередко сохраняются, но, вместе с тем, учащаются простудные заболевания верхних дыхательных путей, которые осложняются «спусканием» воспалительного процесса в трахею и бронхи. И об этом не стоит забывать.
И об этом не стоит забывать.
Так что же делать пациенту с хроническим тонзиллитом?
Первостепенной задачей на сегодняшний день для каждого врача является проведение по возможности наиболее полной диагностики для выявления функционального состояния небных миндалин, после чего по результатам обследования уже принимать окончательное решение и выбирать наиболее эффективный метод хирургического лечения в каждом конкретном случае.
Если миндалины не выполняют своих функций – их необходимо удалить полностью (тонзиллэктомия), так как в данном случае они являются лишь бесполезным органом и опасным для организма источником инфекции.
В случае сохранной в разной степени защитной функции у небных миндалин их стоит «поберечь». Однако необходимо помнить о том, что «больные» миндалины не способны выполнять защитную функцию в полном объеме и поэтому страдающие хроническим тонзиллитом пациенты чаще и тяжелее болеют простудными заболеваниями. Возникает закономерный вопрос – каким образом можно улучшить работу небных миндалин и существует ли такой метод в настоящее время? До недавних пор такого метода не существовало, но с появлением лазерных технологий это стало возможным. Сегодня лазерная абляция небных миндалин является «золотым стандартом» в лечении хронического тонзиллита, появившись в Японии, а позже распространившись на страны Европы и Америки. В основе метода лежит лазерное испарение поверхности миндалины, чем достигается удаление более патологически измененной ткани, лежащей на поверхности и «открывание» функционально активной ткани, лежащей глубже. В результате этого, а также прямого стимулирующего эффекта лазерного луча, количество «защитных клеток», вырабатываемых миндалинами после лазерной операции, значительно увеличивается, повышая эффективность местного иммунитета. Помимо перечисленных эффектов лазера лакуны, рубцово измененные и суженные, расширяются лазерным лучом и образовавшиеся в них пробки в дальнейшем эвакуируются самостоятельно, не беспокоя пациента неприятным запахом и частыми обострениями заболевания.
Возникает закономерный вопрос – каким образом можно улучшить работу небных миндалин и существует ли такой метод в настоящее время? До недавних пор такого метода не существовало, но с появлением лазерных технологий это стало возможным. Сегодня лазерная абляция небных миндалин является «золотым стандартом» в лечении хронического тонзиллита, появившись в Японии, а позже распространившись на страны Европы и Америки. В основе метода лежит лазерное испарение поверхности миндалины, чем достигается удаление более патологически измененной ткани, лежащей на поверхности и «открывание» функционально активной ткани, лежащей глубже. В результате этого, а также прямого стимулирующего эффекта лазерного луча, количество «защитных клеток», вырабатываемых миндалинами после лазерной операции, значительно увеличивается, повышая эффективность местного иммунитета. Помимо перечисленных эффектов лазера лакуны, рубцово измененные и суженные, расширяются лазерным лучом и образовавшиеся в них пробки в дальнейшем эвакуируются самостоятельно, не беспокоя пациента неприятным запахом и частыми обострениями заболевания. Стоит упомянуть и о том, что у данного метода практически нет противопоказаний. Выполняется операция под местной анестезией и практически бескровно, так как сосуды лазерным лучом тут же коагулируются. После операции пациент покидает кабинет врача и может заниматься повседневными делами без существенного изменения состояния.
Стоит упомянуть и о том, что у данного метода практически нет противопоказаний. Выполняется операция под местной анестезией и практически бескровно, так как сосуды лазерным лучом тут же коагулируются. После операции пациент покидает кабинет врача и может заниматься повседневными делами без существенного изменения состояния.
Применение метода лазерной абляции небных миндалин позволяет предотвратить у пациентов развитие частых обострений хронического тонзиллита, избавить их от образования гнойных пробок и неприятного запаха изо рта, а также улучшить качество жизни.
Ярослав Богданович Збышко
Врач оториноларинголог-хирург,
кандидат медицинских наук
Лечение хронического тонзиллита в Москве – цены, симптомы и диагностика хронического тонзиллита
Хронический тонзиллит – воспалительное поражение миндалин, имеющее постоянный характер. Болезнь проявляется в виде острой ангины. Патология довольно опасна для организма, поскольку не только понижает иммунитет, но и провоцирует развитие осложнений: болезней носа, уха, легких и других органов.
Первопричинами возникновения воспаления миндалин в большинстве случаев являются бактерии, такие как:
- Стрептококки группы A.
- Энтерококки.
- Некоторые виды стафилококка.
- Аденовирусы и другие вирусы.
- Условно-патогенные микроорганизмы.
В группе риска длительно протекающего воспаления миндалин дети, поскольку их иммунная система еще не до конца сформировалась. Высокая вероятность развития тонзиллита также у пациентов, которые за год перенесли более 3-4 острых ангин. Может недомогание возникнуть и на фоне гиповитаминоза. Способствуют прогрессированию недуга полипы, аденоиды, а также искривление носовой перегородки. Обострение хронического воспаления гланд наблюдается после сильного переохлаждения организма, переутомления, резкой смены температуры, при неправильном питании и т. п.
Симптомы хронического тонзиллита
У пациентов при хроническом воспалении миндалин часто появляются болезненные ощущения в горле после сна, употребления мороженого или другой холодной пищи, а также во время зевания и глотания еды.
Признаки хронического тонзиллита:
- Появляется кашель.
- Першит и болит горло.
- Повышается температура.
- В глубине неба появляется чувство инородного тела.
- Возникает одышка.
- Быстрая утомляемость.
- Сонливость и другие.
При хроническом тонзиллите в горле могут появляться гнойные пробки, самостоятельно удалять их нельзя даже пытаться, потому что можно повредить миндалины. Если проявляются вышеописанные признаки, лучше обратиться к врачу.
Диагностика и лечение хронического тонзиллита
Во время диагностирования хронического воспаления миндалин врач-отоларинголог выслушает жалобы пациента, проанализирует проявляющуюся симптоматику и проведет фарингоскопию (осмотр горла посредством шпателя и отражателя). Для уточнения диагноза могут понадобиться результаты клинического и биохимического анализа крови.
Терапия подбирается в зависимости от особенностей организма человека, а также тяжести протекания болезни. Может быть назначено медикаментозное лечение, физиотерапия и оперативное вмешательство.
Может быть назначено медикаментозное лечение, физиотерапия и оперативное вмешательство.
В процессе борьбы с хроническим тонзиллитом показано промывание горла антисептическими растворами, а также прием антибиотиков. Полоскание необходимо проводить для того, чтобы вымыть из лакун гной и купировать воспаление. Обязательно в терапию включают тонизирующие и иммуномодулирующие средства. Курс лечения примерно составляет 10-12 дней, повторяют его 2-3 раза в год.
Если медикаментозное лечение не дает результатов, назначается удаление миндалин. В периоды обострения хронического тонзиллита операция не проводится. Запрещено также производить хирургическое вмешательство пациентам, страдающим почечной или сердечной недостаточностью, туберкулезом, сахарным диабетом и другими тяжелыми недугами.
Самым популярным вариантом хирургического лечения является тонзиллэктомия. Во время операции используются обезболивающие и успокоительные средства, поэтому удаление гланд проходит полностью безболезненно. Небольшие по размеру миндалины могут удалять посредством замораживания (криохирургический метод).
В последние годы довольно часто для избавления от гланд используют лакунотомию или же лазерную тонзиллэктомию. Операции производятся с помощью специального хирургического лазера. После любого из вариантов хирургического вмешательства требуется реабилитационный период, некоторое время пациент может ощущать небольшой дискомфорт в горле.
Через несколько дней после операции для быстрейшего восстановления больным могут назначаться физиотерапевтические процедуры. Наиболее эффективными методиками считаются: лазеротерапия, УФО, ультразвук, электрофорез, ингаляции, магнитотерапия и другие. Показаны методы физиотерапии и во время консервативного лечения хронического тонзиллита.
Для диагностики и лечения хронического тонзиллита обращайтесь в многопрофильные медицинские клиники «Президент-Мед» в Видном и в Москве (м.Коломенская и м.ВДНХ)
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Ольга
Спасибо Юлие Владимировне! Врач очень опытная, внимательная, а самое главное ее очень любят дети! Приходилось уже несколько раз с ребёнком обращаться и всегда каждый приём на высоте. Как хорошо, когда есть такие хорошие врачи[…]Щетининой О.Н.
Большое спасибо всем работникам клиники за слаженную работу и хорошее настроение. Отдельное спасибо Ивановой Ю.А. за профессионализм, отзывчивость, индивидуальный подход.[…]FYI: Информация о слизистых пробках
Что такое слизь?
Слизь представляет собой гелеобразное вещество, которое естественным образом выделяется клетками легких и железами, выстилающими поверхность дыхательных путей. Легкие реагируют на вдыхаемые раздражители повышением выработки слизи.
Слизь в основном состоит из воды (95%), смешанной с белками, углеводами и липидами. У здорового человека каждые 24 часа вырабатывается до 100 миллилитров слизи. Большая часть этого вещества реабсорбируется слизистой оболочкой бронхов.Только 10 миллилитров или 2 чайные ложки достигают задней стенки глотки в течение дня и случайно проглатываются.
Какова роль слизи?
Слизь необходима для поддержания здоровья легких. Профессиональные поглотители и антимикробные вещества естественным образом присутствуют в секрете легких. Слизь захватывает, поглощает и удаляет вдыхаемые частицы, клеточный мусор, а также мертвые и стареющие клетки.
Микроскопические волоски, называемые ресничками, быстро бьются, создавая волновое действие, которое продвигает слизь и любые захваченные частицы к задней части глотки, где они проглатываются или отхаркиваются.
Что такое слизистая пробка?
Как следует из названия, слизь, которая накапливается в легких, может закупоривать или уменьшать приток воздуха в большие или меньшие дыхательные пути. В самых маленьких дыхательных путях слизистые пробки приводят к сжатию воздушных мешков или альвеол. Если достаточное количество альвеол заблокировано, уровень кислорода в организме человека со временем снизится. Если слизистые пробки находятся в более крупных, верхних дыхательных путях, человек может чувствовать одышку или задыхаться.
Что вызывает слизистые пробки?
Многие факторы могут способствовать закупорке слизи у людей с БАС.Среди них:
- Сидячий образ жизни. Ограничение движений и недостаток физических упражнений приводит к поверхностному дыханию и уменьшению потока воздуха от нижних дыхательных путей к верхним дыхательным путям.
- Слабость диафрагмы и мышц живота. Неспособность полностью расширить легкие и активировать мышцы живота снижает эффективность кашля.
- Нарушение или отсутствие голосовой функции. Если голосовые связки повреждены из-за слабости бульбарных мышц или обойдены из-за трахеостомической трубки, человек не сможет создать достаточное давление в грудной клетке, чтобы вызвать эффективный кашель.
- Обезвоживание. Недостаточное потребление жидкости через рот или через зонд для кормления может способствовать увеличению густоты слизи.
- Трахеостомическая трубка. Наличие искусственного дыхательного пути может стимулировать легкие производить больше слизи. Кроме того, когда человек дышит через трубку трахеи, она обходит нос, функция которого заключается в нагревании, увлажнении и фильтрации вдыхаемого воздуха.
Профилактические стратегии
- Достаточное увлажнение. Если человек дышит с помощью аппарата искусственной вентиляции легких и трахеотомической трубки, адекватная влажность имеет еще большее значение.Используйте тепло-влагообменник (HME или искусственный нос) в течение дня для портативности и увлажнитель с подогревом, когда человек спит ночью.
- Механическое расширение легких и упражнения при кашле. Используйте аппарат Cough Assist® или Vital Cough® хотя бы один или два раза в день. Их можно использовать в автоматическом режиме, чтобы выдыхать при вдохе, а затем быстро выдыхать с пониженным давлением, при котором слизь может перемещаться по направлению ко рту или отверстию трахеи. В ручном режиме человек может координировать свои действия с опекуном, чтобы сделать серию небольших сгруппированных вдохов для расширения легких, за которыми следует отдельная серия более мелких механических кашлей.Некоторые люди считают эту более позднюю технику более удобной и эффективной. Устройства для механического расширения легких и кашля могут и должны использоваться с трахеостомической трубкой.
- Ручной кашель (толчки в живот или Геймлих сидя). Этот нетехнологичный маневр можно использовать вместе с механическим кашлем или самостоятельно. Техника: Примите слегка наклоненное положение. Попросите опекуна положить обе руки на живот человека чуть ниже пупка в форме буквы «V». Используйте жировую подушечку под большим пальцем, так как она мягче.Скоординируйте действия друг с другом, чтобы человек с БАС делал попытку кашля, в то время как лицо, осуществляющее уход, производило серию быстрых и сильных толчков.
- Должен быть доступен переносной аспиратор для сбора любой слизи, которая попала в трахею или заднюю стенку глотки.
- Ручной вздох или сгруппированный вдох можно выполнять с помощью самонадувающегося мешка для ручной вентиляции (мешок «Амбу»). Мануальные техники с мешком и толчками в живот можно быстро применять где угодно, если человек чувствует, что задыхается от слизистой пробки.
Разработать процедуру
Некоторые профессионалы рекомендуют использовать механическое расширение легких и кашель ночью, чтобы очистить легкие перед сном и снова утром, так как слизь часто скапливается в дыхательных путях ночью. Процедура в середине утра и во второй половине дня может предотвратить накопление слизи до уровня дискомфорта в течение дня. Найдите распорядок дня, который будет успешным для человека, живущего с БАС.
Механизм. Даже если человек пользуется инвалидным креслом или большую часть дня ведет малоподвижный образ жизни, убедитесь, что он меняет положение.Если конечности человека ослаблены или парализованы, диапазон пассивных движений с опекуном также поможет легким. Координируйте глубокие вдохи и медленные выдохи, дыхание и растяжку.
Знание того, что у человека есть навыки и отработанные методы, придаст ему больше уверенности в том, что он может уменьшить скопление слизи и пробок и справиться с ними.
Примечания к безрецептурным разжижающим слизь
Guaifenesin (Mucinex, Mucus Relief) продается как отхаркивающее и разжижающее слизь лекарство.Его можно рекомендовать людям с густой слизью или слизистыми пробками. Однако обширный анализ опубликованных исследований не показал стойкой пользы. Другие более естественные методы лечения, такие как папаин, нектар папайи, ананас или лимонный сок, не изучались и поэтому не могут быть рекомендованы здесь.
Американская ассоциация респираторной помощи (AARC) не рекомендует закапывать физиологический раствор в дыхательные пути через трахеостомическую трубку, поскольку он не разжижает слизь и может привести к проникновению бактерий в незащищенные дыхательные пути.
Ассоциация ALS благодарит и выражает признательность Lee Guion MA, RRT, FAARC за то, что она поделилась своим временем и опытом при составлении этого информационного бюллетеня.
Слизистая пробка, трахея
У вас есть трахеостомическая (трахеотомическая) трубка, позволяющая дышать. Слизь из ваших дыхательных путей может собираться внутри трахейной трубки и блокировать ее. Скопление густой слизи называется слизистой пробкой. Важно принять меры, чтобы слизистая пробка не заблокировала трахею.Ниже приведены инструкции, которые помогут защитить трахею от скопления слизи, чтобы вы могли дышать без затруднений.
Уход на дому
Следуйте этим рекомендациям при уходе за собой дома:
Если ваш лечащий врач не назначил вам диету с ограничением жидкости, убедитесь, что вы пьете много жидкости. Это означает от 6 до 8 стаканов в день.
Держите дыхательные пути чистыми, периодически кашляя в течение дня.
Отсосите трубку трахеи в соответствии с указаниями врача.Делайте это регулярно, так часто, как рекомендует ваш врач.
Смочите воздух, которым вы дышите, в соответствии с указаниями врача. Вы можете использовать увлажнитель воздуха, особенно в комнате, в которой вы спите ночью. Это особенно важно, когда жарко и сухо, или когда холодно и у вас есть тепло.
Носите с собой дополнительную трубку для трахеи на случай, если одна трубка заблокируется.
Последующее наблюдение
Наблюдайте за вашим лечащим врачом или в соответствии с рекомендациями.
Позвоните 911
Позвоните 911, если возникнет одно из следующих событий:
Одышка, затрудненное дыхание или хрипы, которые не проходят при отсасывании или дыхательных процедурах
Заблокирована трахеологическая трубка, которую вы не можете очистить с отсасыванием
Траховая трубка выпадает, и вы не можете вставить ее обратно
Когда обращаться за медицинской помощью
Немедленно позвоните своему врачу, если произойдет что-либо из этого:
Лихорадка 100 .4 ° F (38 ° C) или выше, или по указанию врача
Сильный продолжительный кашель
Красная, болезненная или кровоточащая стома
Отек кожи вокруг стомы
Кашель желтой, вонючей, кровянистой или густой слизи
Потная, липкая кожа
Что такое камни в миндалинах? Симптомы, причины, диагностика, лечение и профилактика
Поскольку камни миндалин не представляют серьезной проблемы для здоровья и, как правило, не вредны, ваш врач, вероятно, порекомендует профилактические меры для их периодического устранения и уменьшения симптомов.Ип говорит, что если они вас не беспокоят и вы не замечаете неприятных симптомов, врач может посоветовать вам оставить их в покое. (1,2)
В большинстве случаев камни миндалин можно лечить дома. Некоторые люди предпочитают самостоятельно выталкивать эти предметы с помощью ватного тампона или пальца. Если это создает проблему, потому что вызывает рвотный рефлекс, использование зубной нити, как правило, позволяет вымыть камни, может быть лучшим вариантом. (1,2)
И Тэтчер, и доктор Сетлур рекомендуют использовать водяную нить для удаления камней на миндалинах, потому что она эффективна и безопасна и не вызывает рвоты.«Если вы решите использовать что-то еще, чтобы выбить камни, не используйте для этого ничего острого (например, зубочистки или булавки)», – говорит Сетлур. Использование этих инструментов может вызвать повреждение миндалин или кровотечение.
Варианты лекарств
Ваш врач может назначить антибиотики или противовоспалительные препараты, такие как кортикостероиды, при обострении миндалин, но эти лекарства будут использоваться только для устранения эпизода камней и не должны назначаться в течение длительного времени. – говорит Кезирян.«Эти лекарства могут помочь уменьшить отек и сделать крипты менее глубокими».
Варианты хирургии
Другой вариант удаления камней миндалин – операция. Однако врачи обычно не рекомендуют тонзиллэктомию для лечения камней миндалин, за исключением случаев, когда тонзиллиты серьезно влияют на жизнь пациента. (1,2,3) Частые камни миндалин также могут увеличить риск развития тонзиллита (инфекции миндалин), что, по словам Кезириана, может быть еще одной причиной для рассмотрения хирургического варианта для лечения серьезных случаев.
К таким хирургическим вариантам лечения камней миндалин относятся:
- Тонзиллэктомия Это операция по полному удалению миндалин, при которой камни не могут расти снова. Хотя тонзиллэктомия является наиболее эффективным способом предотвращения образования камней в миндалинах, при рассмотрении этого варианта следует учитывать потенциально серьезные риски. Во-первых, тонзиллэктомия требует общей анестезии и может включать сильную боль, которая может длиться неделями, – говорит Тэтчер.И, как и при любом хирургическом вмешательстве, существует риск кровотечения и инфицирования. (1,2)
- Лазерный криптолиз миндалин В этой процедуре хирурги используют лазер для удаления крипт миндалин и предотвращения образования камней миндалин. (4)
- Coblation Cryptolysis В этой процедуре хирурги используют радиочастотную энергию и физиологический раствор для удаления крипт и щелей миндалин. Поскольку хирурги могут выполнять эту процедуру при более низкой температуре, чем при лазерном криптолозе миндалин, риск некоторых осложнений ниже.(5)
Для обоих методов криптолиза требуется только местная анестезия – в отличие от тонзиллэктомии, которая проводится под общим наркозом, – поэтому они могут привести к уменьшению боли впоследствии и более быстрому выздоровлению. (4,5)
Однако обзор, опубликованный в августе 2017 года в Кокрановской базе данных систематических обзоров, пришел к выводу, что пока недостаточно доказательств, чтобы показать, что кобляционный криптолиз более безопасен или лучше переносится пациентами или приводит к улучшенным послеоперационным исходам по сравнению с с другими процедурами, такими как тонзиллэктомия или лазерный криптолиз миндалин.(6)
Узнайте больше о лечении камней в миндалинах: лекарства, варианты хирургии и многое другое
Бронхоскопия | Johns Hopkins Medicine
Что такое бронхоскопия?
Бронхоскопия – это процедура прямого осмотра дыхательных путей в легких. с помощью тонкой трубки с подсветкой (бронхоскопа). Бронхоскоп вставлен в нос или рот. Он продвигается вниз по горлу и дыхательному горлу (трахее) и в дыхательные пути. После этого врач может увидеть голосовой ящик (гортань), трахею, большие дыхательные пути к легким (бронхи) и более мелкие ветви бронхи (бронхиолы).
Есть 2 типа бронхоскопов: гибкий и жесткий. Оба типа входят разная ширина.
Жесткий бронхоскоп – это прямая трубка. Он используется только для просмотра большего дыхательные пути. Его можно использовать в бронхах для:
Удалите большое количество выделений или крови.
Остановить кровотечение
Удалите посторонние предметы
Удалить больную ткань (высыпания)
Выполняйте процедуры, такие как стенты и другие виды лечения.
Чаще используется гибкий бронхоскоп.В отличие от жесткого прицела, он может перемещаться вниз в более мелкие дыхательные пути (бронхиолы). Гибкий бронхоскоп можно использовать для:
Вставьте дыхательную трубку в дыхательные пути, чтобы дать кислород
Отсасывание секрета
Взять образцы тканей (биопсия)
Положите лекарство в легкие
Зачем мне может понадобиться бронхоскопия?
Бронхоскопия может быть сделана для диагностики и лечения таких проблем с легкими, как:
Опухоли или рак бронхов
Закупорка (обструкция) дыхательных путей
Суженные участки дыхательных путей (стриктуры)
Воспаление и инфекции, такие как туберкулез (ТБ), пневмония, и грибковые или паразитарные инфекции легких
Интерстициальная болезнь легких
Причины стойкого кашля
Причины кашля с кровью
Пятна на рентгенограммах грудной клетки
Паралич голосовых связок
Диагностические процедуры или лечение, проводимое с помощью бронхоскопии включать:
Биопсия ткани
Сбор мокроты
Жидкость вводится в легкие, а затем удаляется (бронхоальвеолярный лаваж. или БАЛ) для диагностики заболеваний легких
Удаление секретов, крови, слизистых пробок или новообразований (полипов) на очистить дыхательные пути
Контроль кровотечения в бронхах
Удаление посторонних предметов или других засоров
Лазерная терапия или лучевая терапия при опухолях бронхов
Установка небольшой трубки (стента), чтобы дыхательные пути оставались открытыми (стент размещение)
Удаление гноя (абсцесса)
У вашего лечащего врача могут быть и другие причины посоветовать бронхоскопия.
Каковы риски бронхоскопии?
В большинстве случаев используется гибкий бронхоскоп, а не жесткий. бронхоскоп. Это потому, что гибкий тип имеет меньший риск повреждения. ткань. Люди также могут лучше справляться с гибким шрифтом. И это обеспечивает лучший доступ к меньшим участкам легочной ткани.
Все процедуры сопряжены с определенными рисками. Риски этой процедуры могут включать:
Кровотечение
Инфекционное заболевание
Отверстие в дыхательных путях (перфорация бронхов)
Раздражение дыхательных путей (бронхоспазм)
Раздражение голосовых связок (ларингоспазм)
Воздух в пространстве между покровом легких (плевральная полость), который вызывает коллапс легкого (пневмоторакс)
Ваши риски могут варьироваться в зависимости от вашего общего состояния здоровья и других факторов.Спросить ваш поставщик медицинских услуг, который больше всего относится к вам. Говорить о любом у вас есть проблемы.
В некоторых случаях человек может не иметь возможности пройти бронхоскопию. Причины для это может включать:
Сильное сужение или закупорка трахеи (стеноз трахеи)
Высокое кровяное давление в кровеносных сосудах легких (легочных гипертония)
Сильный кашель или рвота
Низкий уровень кислорода
Если у вас высокий уровень углекислого газа в крови (гиперкапния) или сильная одышка, возможно, вам понадобится дыхательный аппарат перед процедурой.Это сделано для того, чтобы кислород мог поступать прямо в ваш легкие, пока установлен бронхоскоп.
Как мне подготовиться к бронхоскопии?
Дайте своему врачу список всех лекарств, которые вы принимаете. Этот включает рецептурные и безрецептурные лекарства, витамины, травы, и добавки. Возможно, вам придется прекратить прием некоторых лекарств до процедура.
Вам будет предложено подписать документ об информированном согласии. Этот документ объясняет преимущества и риски процедуры.Убедитесь, что все ваши на вопросы ответят, прежде чем вы его подпишете.
Если процедура проводится в амбулаторных условиях, договоритесь о том, чтобы кто-то отвезет вас домой.
Что происходит во время бронхоскопии?
Вы можете пройти процедуру амбулаторно. Это означает, что вы идете домой в тот же день. Или это может быть сделано в рамках более длительного пребывания в больнице. В способ выполнения процедуры может отличаться. Это зависит от вашего состояния и вашего методы поставщика медицинских услуг. В большинстве случаев проводится бронхоскопия. этот процесс:
Вас могут попросить снять одежду.Если это так, вам будет предоставлено больничный халат, который нужно носить. Вас могут попросить снять украшения или другое объекты.
Вы будете сидеть на процедурном столе с поднятой головой, как будто стул.
В руку или руку можно ввести капельницу (внутривенную).
Вам могут назначить антибиотики до и после процедуры.
Вы будете бодрствовать во время процедуры.Вам дадут лекарство чтобы помочь вам расслабиться (успокаивающее). Вам также дадут жидкость лекарство, чтобы обезболить нос и горло. Для жесткой бронхоскопии: вам сделают общую анестезию. Это лекарство, которое предотвращает боль и позволяет спать во время процедуры.
Кислород может подаваться через носовую трубку или маску для лица. Ваш частота сердечных сокращений, артериальное давление и дыхание будут отслеживаться во время процедура.
Обезболивающее лекарство будет распылено в заднюю часть горла.Этот для предотвращения рвоты, когда бронхоскоп проходит по вашему горло. Спрей может иметь горький привкус. Однажды трубка проходит по горлу, чувство рвоты проходит.
Во время процедуры вы не сможете разговаривать или глотать слюну. При необходимости изо рта будет откачиваться слюна.
Врач проведет бронхоскоп к вам в горло. и в дыхательные пути.У вас может быть небольшая боль. Ваш дыхательный путь будет не быть заблокированным. Вы можете дышать вокруг бронхоскопа. Ты сможешь при необходимости дать дополнительный кислород.
По мере того, как бронхоскоп перемещается вниз, исследуются легкие. Для исследования могут быть взяты образцы тканей или слизи. Прочие процедуры может быть выполнено по мере необходимости. Это может включать в себя введение лекарства или прекращение кровотечение.
Когда осмотр и другие процедуры будут выполнены, бронхоскоп будет быть вынутым.
Что происходит после бронхоскопии?
После процедуры вы проведете некоторое время в палате восстановления. Вы можете быть сонным и сбитым с толку, когда вы просыпаетесь от общей анестезии или седация. Ваша медицинская бригада будет следить за вашими жизненно важными показателями, такими как пульс и дыхание.
Сразу после процедуры можно сделать рентген грудной клетки. Это чтобы убедиться твои легкие в порядке. Вас могут попросить мягко откашляться и выплюнуть свой слюна в таз.Это необходимо для того, чтобы медсестра могла проверить ваши выделения на предмет: кровь.
У вас может быть небольшая боль в горле. Вам не разрешат есть или пейте, пока не вернется рвотный рефлекс. Вы можете заметить горло болезненность и боль при глотании в течение нескольких дней. Это нормально. С использованием леденцы от горла или полоскание горла могут помочь.
Если вы прошли амбулаторную процедуру, вы вернетесь домой, когда медицинское обслуживание провайдер говорит, что все в порядке. Кому-то нужно будет отвезти вас домой.
Дома вы можете вернуться к своей обычной диете и занятиям, если вас проинструктировали. вашим лечащим врачом.Возможно, вам не нужно заниматься физическими нагрузками. активность в течение нескольких дней.
Позвоните своему врачу, если у вас есть что-либо из следующего:
Температура 100,4 ° F (38 ° C) или выше, или по рекомендации врача.
Покраснение или припухлость в месте внутривенного вливания
Кровь или другая жидкость, вытекающая из места внутривенного вливания.
Откашливание значительного количества крови
Грудная боль
Сильная охриплость
Затрудненное дыхание
Ваш лечащий врач может дать вам другие инструкции после процедура.
Следующие шаги
Прежде чем согласиться на тест или процедуру, убедитесь, что вы знаете:
Название теста или процедуры
Причина, по которой вы проходите тест или процедуру
Какие результаты ожидать и что они означают
Риски и преимущества теста или процедуры
Каковы возможные побочные эффекты или осложнения
Когда и где вы должны пройти тест или процедуру
Кто будет проводить тест или процедуру и что это за человек квалификации
Что бы произошло, если бы вы не прошли тест или процедуру
Любые альтернативные тесты или процедуры, о которых стоит подумать
Когда и как вы получите результат
Кому звонить после теста или процедуры, если у вас есть вопросы или проблемы
Сколько вам придется заплатить за тест или процедуру
Что делать с загадочными миндалинами
Крипты миндалин – это карманы или складки, которые естественным образом возникают в миндалинах.Средняя миндалина взрослого человека имеет от 10 до 20 крипт. Склепы в миндалинах обычно маленькие и не содержат мусора. Крипты миндалин выглядят как линии в миндалинах, где встречаются два края складок.
Веривелл / Синди ЧангСимптомы
Крипты в миндалинах нормальны, однако они могут накапливать пищу, слизь и другой мусор, что может привести к образованию камней миндалин (тонзилолитов) и следующим четырем симптомам:
- Неприятный запах изо рта (неприятный запах изо рта)
- Ощущение, что что-то застряло в горле
- Хроническая ангина
- Обнаружение во рту комков, похожих на сыр, с неприятным запахом
В криптах низкий уровень кислорода, что делает окружающую среду уязвимой для бактерий, не нуждающихся в кислороде (анаэробов).Когда в крипте начинает накапливаться смесь бактерий, возможно заражение.
Инфекция может вызвать воспаление, которое иногда называют хроническим казеозным тонзиллитом или зловонными миндалинами. «Казеозный» относится к сырному образованию в криптах миндалин. Когда накопленные бактерии, слизь или другой мусор не рассеиваются, они могут кальцинироваться и образовывать камни.
Камни в миндалинах могут выглядеть как желтоватые пятна на задней стенке горла.Некоторые из них достаточно велики, чтобы выступать из миндалин, напоминая крошечные камешки размером до полсантиметра (0,2 дюйма).
Причины
Вы можете получить загадочные миндалины, потому что у вас естественно морщинистые миндалины, которые более склонны к задерживанию пищи. В этих отверстиях в миндалинах может накапливаться и другой мусор, в том числе гной и бактерии, которые производят летучие соединения серы и вызывают неприятный запах изо рта.
Из всех причин неприятного запаха изо рта скрытые миндалины составляют лишь около 3% случаев.Скрытые миндалины часто похожи на фарингит или другие инфекции горла. К счастью, сами по себе загадочные миндалины, как правило, не вредны для вашего здоровья.
Лечение
Есть несколько вариантов лечения скрытых миндалин в зависимости от тяжести состояния. Стандартным лечением проблемных камней в миндалинах является их удаление у профессионального отоларинголога (врача по лечению ушей, носа, горла) или стоматолога. Иногда терапевт может удалить камни миндалин.
Никогда не пытайтесь удалить камень миндалин самостоятельно. Использование Waterpik может только углубить камень в ткани. Депрессоры для языка, пинцет, зубочистки и даже ватные палочки с большей вероятностью причинят вред, чем нет.
Удаление камня на миндалинах
Обычные методы, которые медицинский работник может использовать для удаления камней миндалин, включают орошение физиологическим раствором, выскабливание (использование кюретки для извлечения камня) или удаление камня вручную стерильным тампоном.
Другим методом лечения скрытых миндалин является криптолиз с помощью углекислотного лазера. Это процедура в офисе, при которой лазерный луч используется для абляции (удаления) карманов в миндалинах.
Вам дадут местный анестетик, чтобы предотвратить боль во время процедуры, которая обычно занимает около 20 минут. Лазер работает как очистка лука. Тем самым он обнажает склеп и позволяет удалить камень миндалин.
После процедуры вас попросят использовать безрецептурные анальгетики и полоскать горло местными анестетиками для снятия боли, а также полоскать горло антибиотиком для предотвращения инфекции.
Операция по тонзиллэктомии
Последний вариант лечения скрытых миндалин – удаление миндалин. Удаление миндалин эффективно практически в 100% случаев, но операция имеет риски, которые необходимо учитывать.
Тонзиллэктомия обычно рекомендуется только в том случае, если ваши симптомы не поддаются более консервативному лечению или усугубляются апноэ во сне, хроническим стрептококком или другими хроническими состояниями, поражающими горло.
Кнопка и заглушка для трахеостомии – My Shepherd Connection
Введение
Кнопка трахеостомии, также известная как кнопка трахеи, представляет собой разновидность искусственного дыхательного пути.Часто это последний шаг в вашей программе отлучения от дыхательных путей. Он вставляется в отверстие горла, где раньше находилась трахеологическая трубка. Это поможет сохранить дыхательные пути открытыми, если вам понадобится помощь со слизистыми или возникнут другие проблемы с дыханием.
Кнопка дренажа изготовлена из пластика. Он короткий, достаточно длинный, чтобы покрыть расстояние от кожи до внутренней части стенки трахеи.
Имеет внешнюю заглушку, которая может полностью перекрыть «пуговицу» дыхательных путей и позволить вам нормально дышать, разговаривать и кашлять самостоятельно.
Цель состоит в том, чтобы кнопка была подключена постоянно или как можно дольше.
Ваш врач решит, как скоро его можно будет удалить, исходя из вашего дыхания, звуков в груди и того, сколько часов в день ваша заглушка остается на месте.
Уход за кнопкой Trach
Очищайте кожу вокруг кнопки не реже одного раза в день. Следите за тем, чтобы область была чистой и сухой, и всегда мойте руки, прежде чем нажимать кнопку. Пейте много жидкости, чтобы слизистая была тонкой, и если у вас возникнут вопросы, обратитесь к врачу.
Очистите кнопку трахеи следующим образом:
- Смешайте раствор, состоящий из 1 части физиологического раствора и 1 части перекиси водорода в небольшой чистой миске.
- Вымыть руки.
- Наденьте чистые перчатки.
- Окуните аппликаторы с ватными наконечниками (например, ватные палочки) в раствор. Используя аппликаторы с пропитанным ватным наконечником, протрите вокруг кнопки трахеи широкими движениями в одном направлении.
- Используйте один аппликатор на один проход, а затем выбросьте.
- Осмотрите кожу всей области шеи и горла.
- Обратите внимание на покраснение или язвочки.
- Немедленно сообщите о проблемах с кожей своему врачу (в обычные рабочие часы).
Отсасывание с помощью кнопки Trach
Если вы не можете очистить дыхательные пути при кашле, вы можете отсосать или использовать экссуфлятор. К кнопке необходимо будет прикрепить адаптер, чтобы можно было надежно подсоединить сумку Амбу или инсуффлятор.(См. Урок по отсасыванию и / или отсасыванию для получения дополнительной информации.)
Проблемы с кнопкой Trach
Что делать, если кнопка выпадет?
Если кнопка выпадает, сохраняйте спокойствие. Позвоните в службу 911 или в местные службы экстренной помощи.
Что делать, если есть проблемы с дыханием?
Любое из следующего может означать, что есть проблемы с дыханием:
- Мелкое или учащенное дыхание
- Затруднения при разговоре
- Кукание от кнопки трахеи
Если возникают проблемы с дыханием, выполните следующие действия:
Шаг 1 : Отключите кнопку.
Шаг 2 : Положите ладонь на кнопку открытия и нащупайте воздух. Если воздух не движется …
Шаг 3: Загляните внутрь кнопки, чтобы убедиться, что что-то блокирует трубку.
Шаг 4: Всасывание (дополнительную информацию см. В разделе «Всасывание»).
Шаг 5: Если это не помогает, продолжайте делать дополнительные вдохи через мешок Амбу.
Шаг 6: Позвоните в службу 911 за помощью.
Пробка трахеи
Пробка трахеи назначается вашим врачом, чтобы помочь вам отказаться от искусственного дыхания. Заглушка закрывает отверстие трахейной трубки в горле и позволяет дышать через нос. Подключение к розетке также поможет усилить звучание вашего голоса.
Если ваши легкие необходимо очистить от секрета, когда эндотрахеальная трубка закупорена, попробуйте откашлять секреты или попросите кого-нибудь помочь вам от кашля с помощью метода вспомогательного кашля, который лучше всего подходит для вас.
Если вы не можете очистить легкие, вам придется отсосать. Если вам нужно отсосать легкие, снимите пробку трахеи и всегда вставляйте внутреннюю канюлю для отсасывания. После отсасывания удалите внутреннюю канюлю и снова закройте трахею.
Симптомы и лечение бронхоэктаза – Болезни и состояния
Поражение легких, связанное с бронхоэктазами, необратимо, но лечение может помочь предотвратить ухудшение состояния.
В большинстве случаев лечение включает комбинацию лекарств, упражнений, которым вы можете научиться, и устройств, которые помогают очистить дыхательные пути. Хирургия бронхоэктазов проводится редко.
Есть ряд вещей, которые вы можете сделать, чтобы облегчить симптомы бронхоэктаза и остановить ухудшение состояния, в том числе:
Упражнения
Существует ряд упражнений, известных как методы очистки дыхательных путей, которые могут помочь удалить слизь из легких. Это часто помогает уменьшить кашель и одышку у людей с бронхоэктазами.
Вас могут направить к физиотерапевту, который научит вас этим техникам.
Активный цикл дыхательных техник (АКВТ)
Наиболее широко используемая техника в Великобритании называется методиками активного цикла дыхания (ACBT).
ACBT включает в себя повторение цикла, состоящего из нескольких различных шагов. К ним относятся период нормального дыхания с последующими глубокими вдохами, чтобы разжижить слизь и усилить ее; затем вы откашляете слизь. Затем цикл повторяется от 20 до 30 минут.
Не пытайтесь выполнить ACBT, если вас не обучил этим действиям физиотерапевт, прошедший соответствующую подготовку, поскольку неправильное выполнение техник может повредить ваши легкие.
Если в остальном у вас хорошее здоровье, вам, вероятно, потребуется выполнять ACBT только один или два раза в день. Если у вас развивается легочная инфекция, вам может потребоваться более частое выполнение АКБТ.
Постуральный дренаж
Изменение положения также может облегчить удаление слизи из легких.Это называется постуральным дренажом.
Каждая техника может включать в себя несколько сложных шагов, но большинство техник подразумевает, что вы наклоняетесь или ложитесь, в то время как физиотерапевт или опекун руками вибрируют определенные участки ваших легких, когда вы проходите серию «пыхтения» и кашля.
Устройства
Существует также ряд портативных устройств, которые могут помочь удалить слизь из легких.
Хотя эти устройства выглядят по-разному, большинство из них работают одинаково.Как правило, они используют комбинацию вибрации и давления воздуха, чтобы облегчить откашливание слизи.
Примеры этих устройств: флаттер, корнет RC и Acapella.
Однако эти устройства не всегда доступны в NHS, поэтому вам, возможно, придется заплатить за них самостоятельно. Обычно они стоят от 45 до 60 фунтов стерлингов.
Лекарства
В некоторых случаях могут быть прописаны лекарства, облегчающие дыхание или очищающие легкие. Это обсуждается ниже.
Лекарства в небулайзере
Иногда можно рекомендовать лекарство, вдыхаемое через небулайзер, чтобы облегчить вам очистку легких.
Небулайзеры– это устройства, состоящие из лицевой маски или мундштука, камеры для превращения лекарства в мелкодисперсный туман и компрессора для закачки лекарства в легкие.
С помощью небулайзера можно вводить ряд различных лекарств, включая растворы соленой воды. Эти лекарства помогают уменьшить толщину мокроты, чтобы ее было легче откашлять.При необходимости можно использовать небулайзеры для введения антибиотиков (см. Ниже).
Однако, хотя лекарства, используемые с небулайзером, могут быть предоставлены по рецепту, само небулайзерное устройство не всегда доступно в NHS. В некоторых регионах местная респираторная служба может предоставить устройство бесплатно, но если это невозможно, вам, возможно, придется заплатить за устройство.
Бронходилататоры
Если у вас особенно серьезное обострение симптомов, вам могут назначить бронходилатирующие препараты на краткосрочной основе.
Бронходилататоры – это ингаляционные препараты, которые помогают облегчить дыхание, расслабляя мышцы легких. Примеры этого типа лекарств включают бета2-адренергические агонисты, холинолитики и теофиллин.
Антибиотики
Если вы испытываете ухудшение симптомов из-за бактериальной инфекции (известное как «инфекционное обострение»), вам нужно будет лечить антибиотиками.
Будет взят образец мокроты, чтобы определить, какой тип бактерий вызывает инфекцию, хотя сначала вас будут лечить антибиотиком, который, как известно, эффективен против ряда различных бактерий (антибиотик широкого спектра действия), потому что он может принимать антибиотики. несколько дней на получение результатов теста.
В зависимости от результатов теста вам могут назначить другой антибиотик или, в некоторых случаях, комбинацию антибиотиков, которая, как известно, эффективна против конкретных бактерий, вызывающих инфекцию.
Если вы достаточно хорошо себя чувствуете, чтобы лечиться дома, вам, вероятно, пропишут две-три таблетки антибиотика в день в течение 10-14 дней. Важно закончить курс, даже если вы почувствуете себя лучше, так как преждевременное прекращение курса может привести к быстрому рецидиву инфекции.
Если ваши симптомы более серьезны (см. Подробное описание симптомов бронхоэктаза), возможно, вам потребуется госпитализация и лечение с помощью инъекций антибиотиков.
Профилактическое лечение
Если у вас три или более инфекционных обострения в течение одного года или ваши симптомы во время инфекционного обострения были особенно серьезными, вам может быть рекомендован длительный прием антибиотиков. Это может помочь предотвратить дальнейшие инфекции и дать вашим легким шанс выздороветь.
Это может включать прием таблеток антибиотиков с низкими дозами для минимизации риска побочных эффектов или использование небулайзера с антибиотиками (дополнительную информацию о небулайзерах см. Выше).
Использование антибиотиков таким образом увеличивает риск того, что один или несколько типов бактерий разовьют устойчивость к антибиотику. Поэтому вас могут попросить регулярно сдавать образцы мокроты для проверки на сопротивление. Если бактерии действительно проявляют признаки развития резистентности, возможно, вам необходимо заменить антибиотик.
Хирургия
Операция обычно рекомендуется только тогда, когда бронхоэктатическая болезнь поражает только один участок легкого, симптомы не поддаются лечению и у вас нет основного состояния, которое могло бы вызвать рецидив бронхоэктазов.

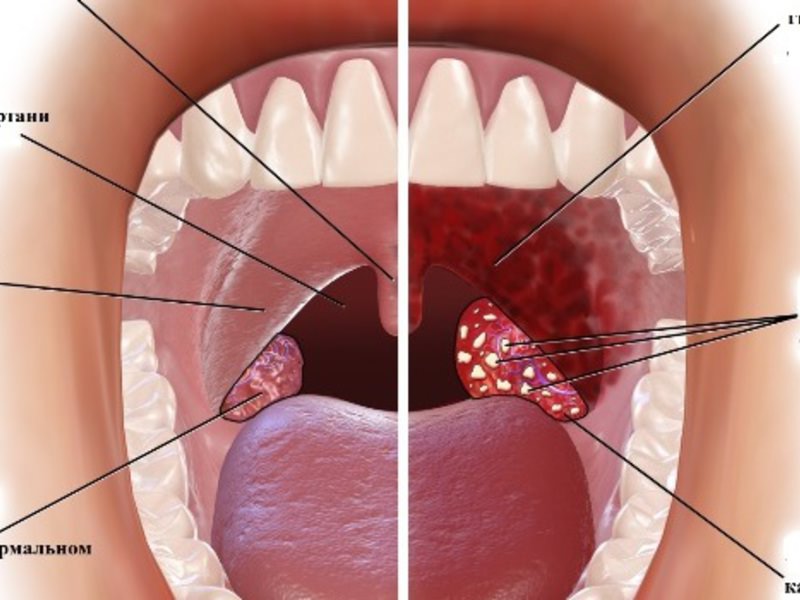 Вымывание казеозных пробок бывает механическое (при помощи шприца) и вакуумное. По последним данным, вакуумная аспирация хороша только на первом этапе. Она вытягивает все пробки. Однако через некоторое время лакуны миндалин «разбиваются». В результате, в будущем пробки образуются еще больше и чаще. Механическое промывание лакуны не «разбивает». Курс длится от 3 до 5 процедур. Предпочтительно делать его после результата мазка на микрофлору.
Вымывание казеозных пробок бывает механическое (при помощи шприца) и вакуумное. По последним данным, вакуумная аспирация хороша только на первом этапе. Она вытягивает все пробки. Однако через некоторое время лакуны миндалин «разбиваются». В результате, в будущем пробки образуются еще больше и чаще. Механическое промывание лакуны не «разбивает». Курс длится от 3 до 5 процедур. Предпочтительно делать его после результата мазка на микрофлору.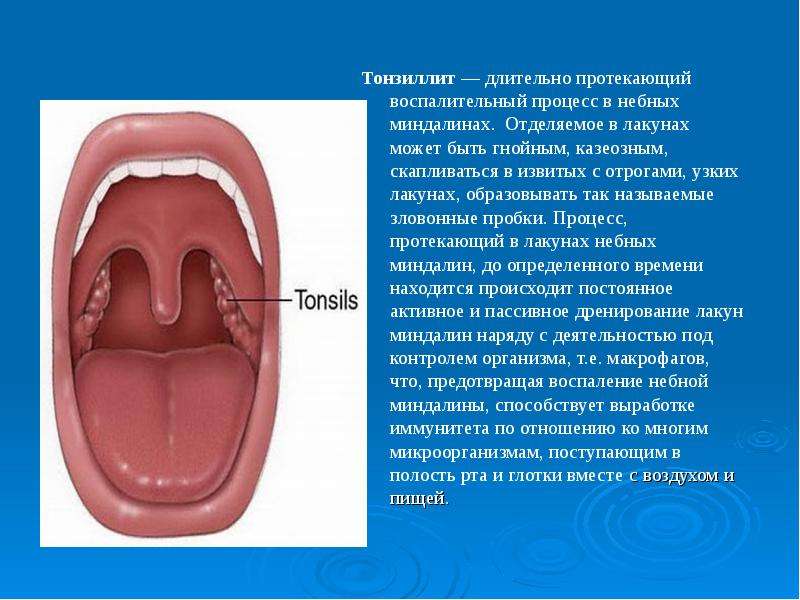
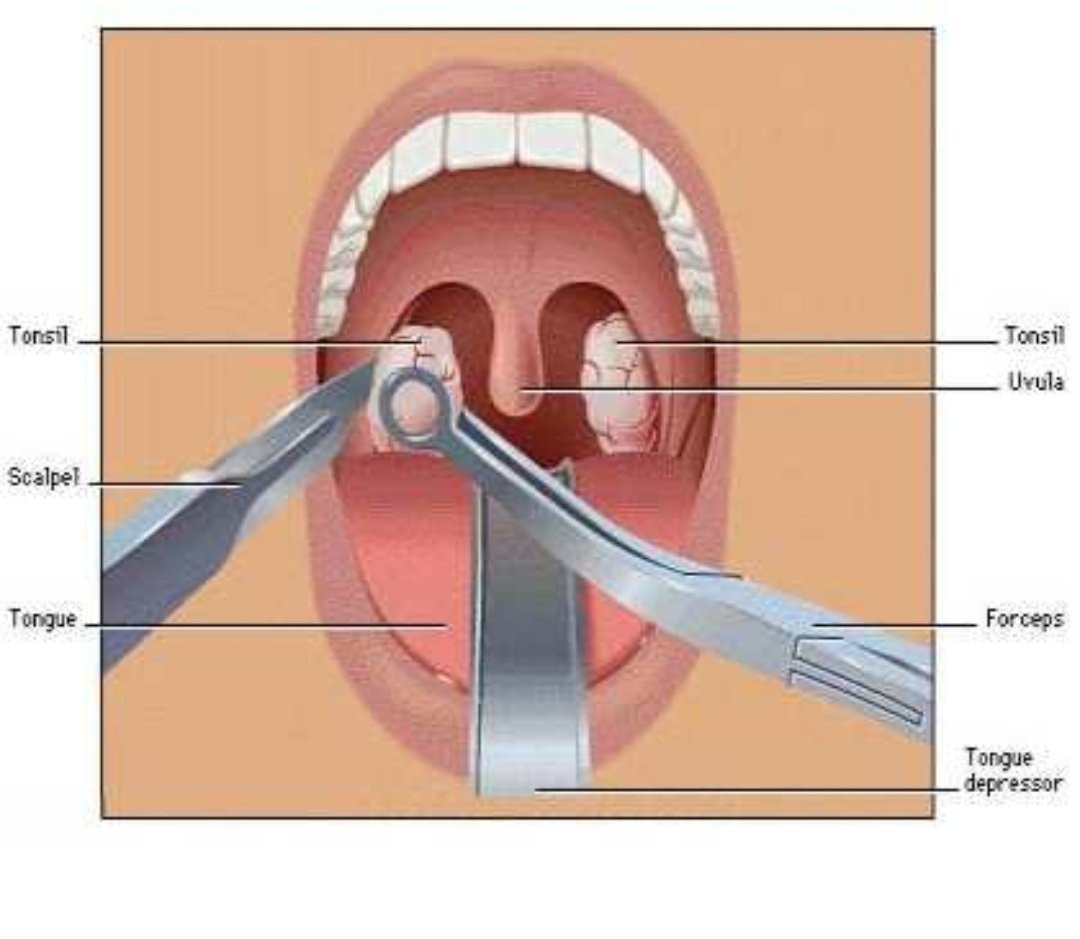 Такие промывания особенно эффективны при аллергическом рините и хроническом синусите.
Такие промывания особенно эффективны при аллергическом рините и хроническом синусите.