Симптомы и лечение пневмонии у грудничка
Записаться к врачу Вызов педиатра на домПневмония относится к первому десятку опасных заболеваний, приводящих к летальному исходу. Воспаление легких у новорожденных протекает особо тяжело и опасно, потому что неокрепший детский иммунитет не в силах справиться с этим недугом. Пневмония является воспалением легочной ткани. Зачастую она носит инфекционный характер. При этом важны степень поражения и размер пораженного участка легкого – это могут быть небольшие очаги, целые доли или все легкое.
Воспаление легких у грудничка зачастую протекает в средней или тяжелой форме. Такая особенность обусловлена слабостью иммунной системы организма.
Самым опасным считается возраст ребенка до 5 лет, дети, переступив этот порог, начинают легче переносить заболевание. До наступления критического возраста велика вероятность смерти (до 40%) от пневмонии у новорожденных, невзирая на всеобщее распространение антибиотиков.
Причины заболевания
Пневмония у грудничка развивается под воздействием роста патогенной микрофлоры в организме грудного ребенка. Причины пневмонии у новорожденных носят инфекционный характер, она вызывается несколькими возбудителями:
- стафилококком, стрептококком, пневмококком;
- грибами кандиды;
- вирусом герпеса или цитамегаловируса;
- микоплазмой и хламидиями;
- кишечной или гемофильной палочкой.
Прежде чем ставить диагноз и назначать лечение, необходимо выяснить способ заражения:
- внутриутробная инфекция появляется в результате тяжелого течения беременности. Заражение происходит через плаценту. При этом необходимо оценить промежуток времени от заражения плода до родов. Чем он больше, тем сложнее лечение пневмонии у новорожденного ребенка. В этом случае первые симптомы пневмонии у грудничка видны сразу;
- прохождение через зараженные пути в момент рождения – в этом случае симптомы пневмонии у грудничка появляются через 2-3 дня.
 Проведение операции кесарева сечения не дает гарантии невозможности заражения;
Проведение операции кесарева сечения не дает гарантии невозможности заражения; - в первые дни своей жизни.
Причины пневмонии у новорожденных делятся на следующие группы:
- внешние – вирусы и бактерии, попавшие в дыхательные пути после рождения, неблагоприятные условия жизни, переохлаждение или перегрев;
- родовые травмы – удушье, попадание околоплодных вод в дыхательную систему;
- дефекты внутриутробного развития – недошенность, недоразвитость каких-либо органов или тканей;
- неправильное лечение респираторных заболеваний, приведшее к осложнениям.
Основные проявления
Признаки пневмонии у новорожденного:
- повышенная температура тела. Возможны два варианта течения болезни: очень высокая температура, не поддающаяся снижению, либо температура на отметке 37,5°С, держащаяся длительное время;
- сухой кашель может приступами мучить малыша либо держаться более 7 дней;
- тяжелое дыхание с признаками одышки – невозможно сделать глубокий вдох ввиду наличия болей в грудной клетке;
- бледность кожных покровов – синеющий носогубный треугольник или синевато-сероватый оттенок кожи на теле малыша;
- поведенческие особенности – вялость и слабость, длительный и частый сон или его отсутствие, капризы, потеря аппетита и мучительная жажда.

При воспалении легких у грудничка симптомы не всегда имеют выраженные черты, довольно часто первые моменты развития болезни происходят бессимптомно. Если причина воспаление легких у новорожденных кроется в недошенности, то это гарантирует протекание болезни в тяжелой форме.
При пневмонии у новорожденных особенно важно правильно и оперативно поставить диагноз, что позволит избежать тяжелых последствий после пневмонии у новорожденных.
Обращение к врачу
При малейших подозрениях на пневмонию надо обращаться к педиатру, чтобы поделиться своими наблюдениями. Наличие признаков пневмонии у новорожденных является показанием к госпитализации в стационар. Потому что провести полное обследование и поставить грамотный и оперативный диагноз возможно только в условиях стационара.
Лечение пневмонии у грудничка проводится только в круглосуточном стационаре под постоянным наблюдением врачей. В стационаре ребенок находится вместе с матерью.
В АО «Медицина» (клиника академика Ройтберга) ведут прием высококвалифицированные педиатры с опытом работы свыше 15 лет.
Диагностика
Правильную диагностику воспаления легких у новорожденных может провести только врач.
Диагностика пневмонии у грудничка производится следующими методами:
- осмотр слизистых оболочек и кожных покровов, замер температуры тела;
- прослушивание легких с целью наличия хрипов и жесткости дыхания;
- инструментальные исследования:
- общий анализ крови на предмет повышения показателей СОЭ и лейкоцитов, указывающих на наличие воспаления;
- биохимия крови проводится для определения возбудителя;
- посев мокроты проводится для определения чувствительности возбудителя к медикаментам;
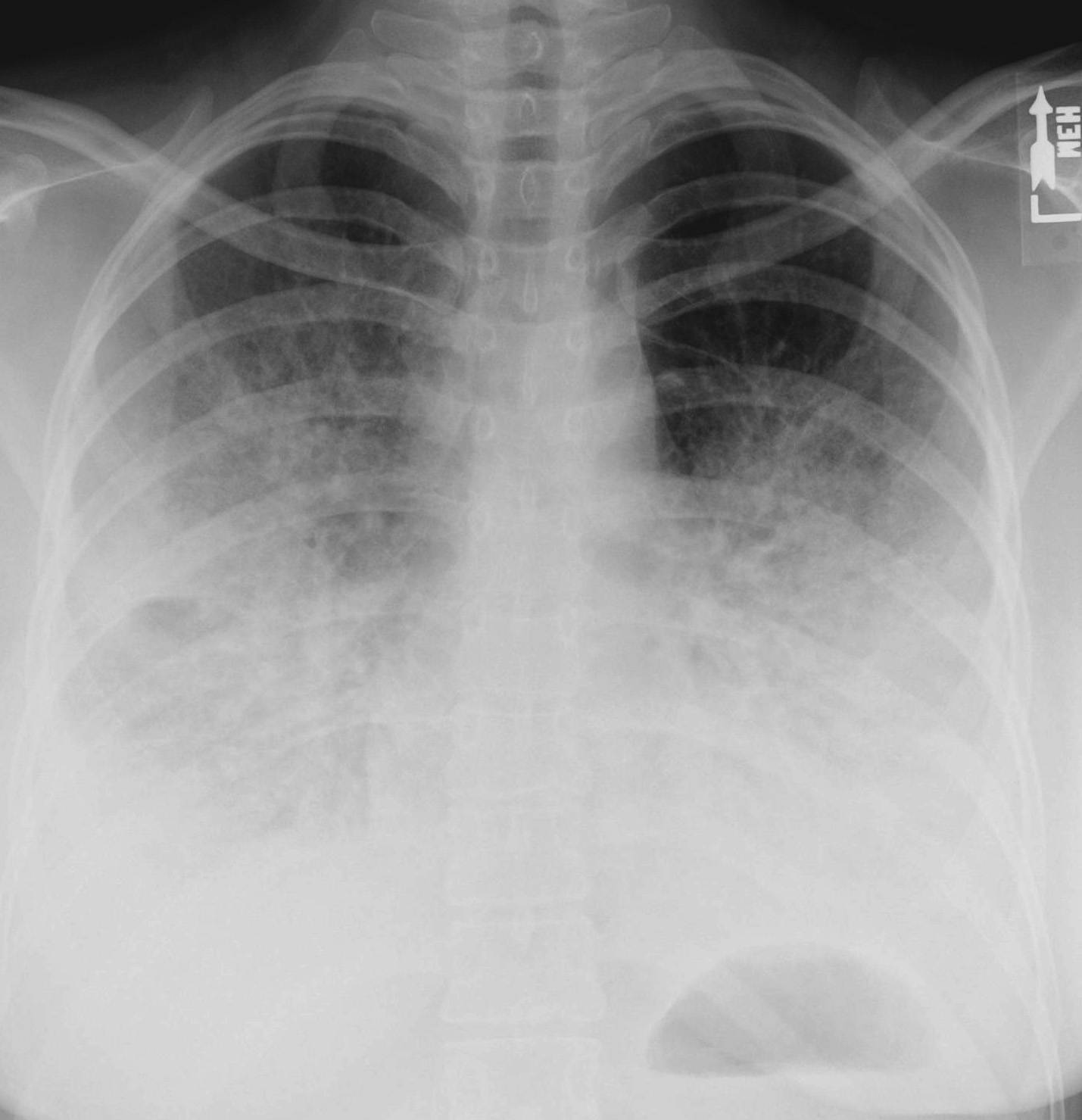
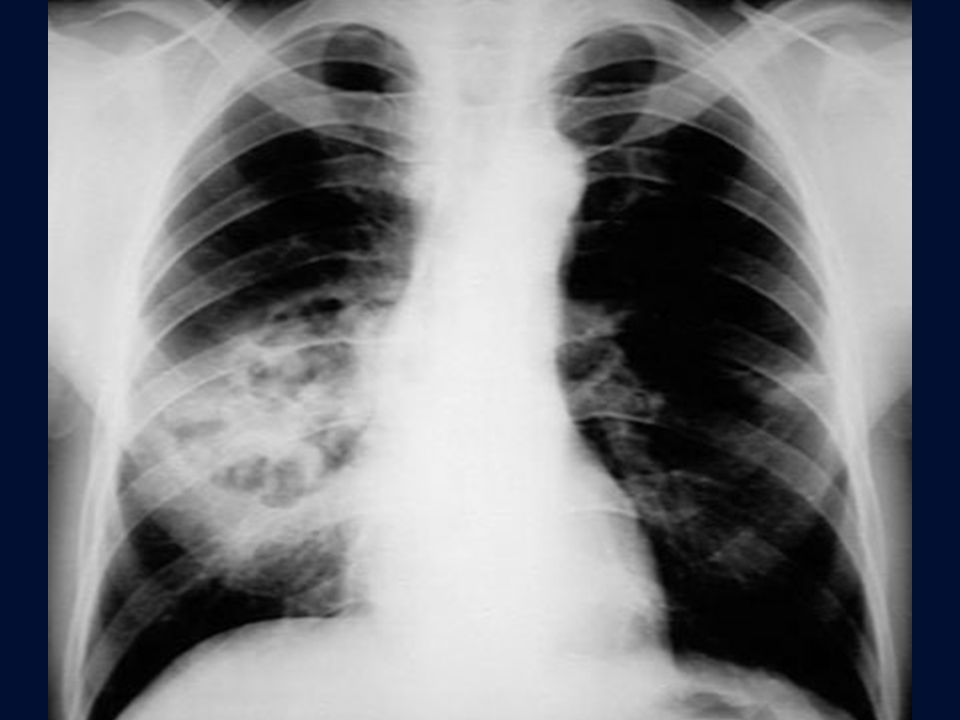
- рентгенография показывает воспаленные участки и степень их поражения.

Разновидности заболевания
Выделяют несколько классификационных признаков пневмонии у грудного ребенка:
- по возбудителям заболевания бывает вирусная, грибковая и бактериальная пневмония, которая требует лечения антибиотиками;
- по степени поражения тканей в легких выделяют очаговую (небольшие участки), тотальную (одно целое легкое) и двустороннюю (сразу оба легких), при этом процесс от очаговой до двусторонней развивается очень быстро;
- по способу заражения выделяют внутриутробную, приобретенную, аспирационную (попадание околоплодных вод в дыхательную систему ребенка) и родовую (прохождение зараженных родовых путей).
Тип заболевания определяется с целью выбора соответствующего лечения.
Принципы лечения
При постановке диагноза пневмония у новорожденного лечение должно начаться как можно скорее. От того, насколько оперативно начать лечение, напрямую зависит прогноз выздоровления. Терапия пневмонии легких у новорожденных носит комплексный характер и включает следующие мероприятия:
- прием антибиотиков – на первый случай назначается препарат широкого спектра действия, после получения результатов биохимии крови антибиотик может быть заменен на другой.
 Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам;
Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам; - прием лекарственных средств, направленных на восстановление микрофлоры кишечника, с целью предотвращения развития дисбактериоза;
- иммуномодуляторы и витаминные комплексы назначаются в качестве поддерживающих препаратов после основного лечения;
- внутривенные вливания физраствора назначаются при тяжелых формах течения болезни для снижения интоксикации организма;
- муколитики для улучшения отхождения мокроты;
- жаропонижающие средства практически не приносят облегчения, принимаются с целью удерживания роста температуры тела;
- массаж грудной клетки вибрационным методом для лучшего отхождения мокроты;
- физиотерапия в основном представлена ингаляциями, начинает применяться после снятия острой формы болезни;
- в случаях тяжелого течения болезни могут быть назначены гормональные препараты;
- при кислородном голодании рекомендуется применение кислородной маски.

Лечение воспаления легких у малыша народными способами и рецептами недопустимо. При лечении важно полноценно и круглосуточно ухаживать за маленьким пациентом, как можно чаще поить, избегать перегревания и переохлаждения. В среднем лечение длится 10-15 дней.
Профилактика
Самым распространенным возбудителем пневмонии является пневмококк, поэтому в качестве профилактики выступает вакцинация. Она проводится в 2, 4 и 6 месяцев с последующей ревакцинацией в полтора года. Вакцинация на дает стопроцентной гарантии отсутствия воспаления легких у ребенка, но она позволяет протекать заболеванию в легкой форме. Попутно пневмококковая вакцина оберегает малыша от бактериального отита, менингита, тонзиллита. От остальных бактериальных и вирусных возбудителей детки первого года жизни тоже прививаются.
Прочие меры профилактики воспаления легких у младенцев:
- избегать заболевания гриппом и другими респираторными заболеваниями вирусной природы на протяжении первого года жизни;
- стараться сохранять лактацию для грудных деток хотя бы до 1 года;
- прогулки на свежем воздухе;
- гигиена помещения, в котором живет ребенок, ежедневные проветривания и регулярная влажная уборка помогают поддерживать оптимальный температурный режим и влажность воздуха;
- своевременное и полное лечение насморка и кашля у ребенка, а также регулярные визиты к педиатру;
- наблюдение беременной женщины в женской консультации сводит к минимуму риск развития внутриутробной пневмонии;
- тщательный уход за малышом, заболевшим ОРВИ, обильное теплое питье, покой и адекватная терапия.

Родители в состоянии оградить своего ребенка от заболевания пневмонией в грудном возрасте, находясь в домашних условиях.
Осложнения
Последствия пневмонии у новорожденных достаточно серьезные, так как отсутствие оперативно полученного лечения приводит к летальному исходу. При современном уровне развития медицины процент детской смертности от воспаления легких составляет 40%. При наличии своевременного лечения пневмонии у новорождённых прогноз благоприятный.
Последствия после пневмонии у новорожденных почти всегда выражаются в остаточных явлениях и патологиях. Среди осложнений от воспаления легких у малышей выделяют следующие:
- длительный затяжной кашель;
- отит;
- менингит обусловлен наличием возбудителя пневмококка;
- плеврит развивается от повреждения плевры;
- сепсис легких;
- хроническая пневмония – это недолеченная форма заболевания, при которой каждое простудное заболевание будет приводить к воспалению легких;
- спадение легкого;
- бронхолегочная дисплозия развивается у недошенных детей;
- полиорганная недостаточность;
- неврологические дефекты проявляются в случае наличия удушья (асфиксии).

При пневмонии у новорожденного последствия в виде осложнений чаще появляются в случаях запоздалого лечения, недошенности ребенка или его слабости.
Помните, любую болезнь легче предотвратить или начать вовремя лечить, чем потом бороться с осложнениями.
Как записаться к врачу
Чтобы вызвать педиатра на дом или записаться на прием, необходимо обратиться в клинику. Записаться можно через онлайн-форму на сайте, по телефону +7 (495) 995-00-33 или при личном визите в клинику по адресу: Москва, 2-й Тверской-Ямской переулок, д.10, станция метро Маяковская. Кроме того, в клинике работает круглосуточный стационар и скорая помощь.
Статьи
20 Окт 2020
Анорексия у подростковВ современном обществе
анорексия стала одной из глобальных проблем среди подростков, особенно
среди девочек. По мнению экспертов, легкая форма расстройства имее. ..
..
15 Апр 2020
Коронавирус у детей2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за неск…
13 Мар 2020
Энтерит у детейВоспаление, протекающее в тонкой кишке, называется энтеритом у детей.
12 Мар 2020
Глаукома у детей: причины, методы леченияГлаукома у детей – это целая группа болезней глаза, характерными особенностями которой являются повышение внутриглазного давления и дефекты зрения, развивающиеся на фоне данного…
Услуги
Диспансеризация
Пневмония у ребенка — симптомы, лечение, причины
Пневмония среди всей легочной патологии у детей раннего возраста составляет почти 80%. Даже с учетом внедрения прогрессирующих технологий в медицине — открытием антибиотиков, усовершенствованными методами диагностики и лечения — до сих пор это заболевание входит в десятку самых частых причин смерти. По статистическим данным в различных регионах нашей страны заболеваемость пневмонией у детей составляет 0,4- 1,7%.
Даже с учетом внедрения прогрессирующих технологий в медицине — открытием антибиотиков, усовершенствованными методами диагностики и лечения — до сих пор это заболевание входит в десятку самых частых причин смерти. По статистическим данным в различных регионах нашей страны заболеваемость пневмонией у детей составляет 0,4- 1,7%.
Содержание:
Когда и почему может возникнуть пневмония у ребенка?
Легкие в организме человека выполняют несколько важнейших функций. Основная функция легких – это газообмен между альвеолами и каппилярами, которые их окутывают.
Проще говоря, кислород из воздуха в альвеоле транспортируется в кровь, а из крови углекислый газ попадает в альвеолу.
Также они регулируют температуру тела, регулируют свертываемость крови, являются одним из фильтров в организме, способствуют очищению, выводу токсинов, продуктов распада, возникающих при различных травмах, инфекционных воспалительных процессах. И при возникновении пищевого отравления, ожога, перелома, оперативных вмешательств, при любой серьезной травме или заболевании, происходит общее снижение иммунитета, легким сложнее справляться с нагрузкой по фильтрации токсинов.
Вот почему очень часто после перенесенных или на фоне травм или отравлений у ребенка возникает пневмония.
Чаще всего возбудителем заболевания являются болезнетворные бактерии — пневмококки, стрептококки и стафилококки, а также в последнее время регистрируются случаи развития воспаления легких от таких возбудителей, как патогенные грибы, легионелла (обычно после пребывания в аэропортах с искусственной вентиляцией), микоплазма, хламидии, которые не редко бывают смешанными, ассоциированными.
Пневмония у ребенка, как самостоятельное заболевание, которое возникает после серьезного, сильного, длительного переохлаждения, бывает крайне редко, поскольку родители стараются не допускать таких ситуаций.
Как правило, у большинства детей воспаление легких возникает не как первичное заболевание, а как осложнение после ОРВИ или гриппа, реже других болезней.
Почему это происходит?
Многие из нас полагают, что острые вирусные респираторные заболевания в последние десятилетия стали более агрессивными, опасными своими осложнениями. Возможно, это связано с тем, что и вирусы, и инфекции стали более устойчивыми к антибиотикам и противовирусным препаратам, поэтому так тяжело протекают они у детей и вызывают осложнения.
Возможно, это связано с тем, что и вирусы, и инфекции стали более устойчивыми к антибиотикам и противовирусным препаратам, поэтому так тяжело протекают они у детей и вызывают осложнения.
Одним из факторов повышения заболеваемости пневмонией у детей в последние годы стало общее слабое здоровье у подрастающего поколения — сколько детей на сегодняшний день рождается с врожденными патологиями, пороками развития, поражениями ЦНС.
Особенно тяжелое течение пневмонии бывает у недоношенных или новорожденных малышей, когда заболевание развивается на фоне внутриутробной инфекции при недостаточно сформированной, не зрелой дыхательной системе.
При врожденных пневмониях не редко возбудителями являются вирус простого герпеса, цитомегаловирус, микоплазмы, а при инфицировании при родах — хламидии, стрептококки группы В, условно патогенные грибы, кишечная палочка, клебсиеллы, анаэробная флора, при заражении госпитальными инфекциями, пневмония начинается на 6 день или через 2 недели после рождения.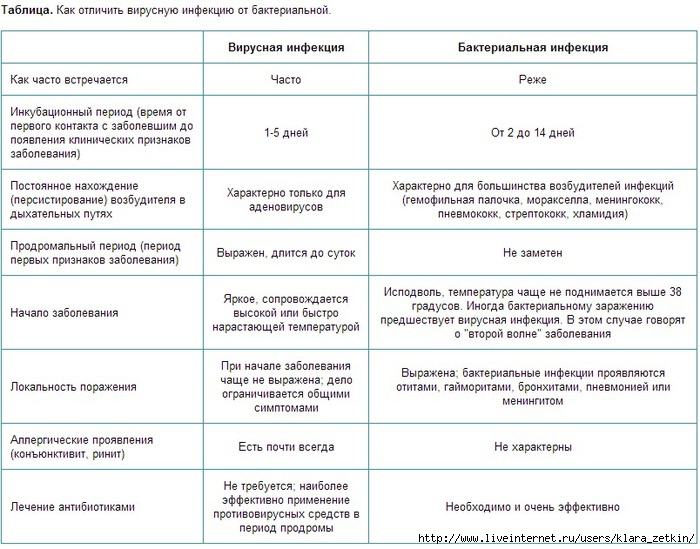
Естественно, что пневмония чаще всего бывает в холодное время, когда и так организм подвергается сезонной перестройке с тепла на холод и наоборот, возникают перегрузки для иммунитета, в это время ощущается недостаток естественных витаминов в продуктах, перепады температур, сырая, морозная, ветреная погода способствуют переохлаждению детей и их инфицированию.
К тому же, если ребенок страдает какими-либо хроническими заболеваниями — тонзиллитом, аденоиды у детей, синуситом, дистрофией, рахитом (см. рахит у грудничка), сердечно- сосудистым заболеванием, любые тяжелые хронические патологии, такие как врожденные поражения центральной нервной системы, пороки развития, иммунодефицитные состояния — значительно повышают риск развития пневмонии, отягощают ее течение.
Тяжесть заболевания зависят от:
- Обширности процесса (очаговая, очагово-сливная, сегментраная, долевая, интерстициальная пневмония).
- Возраста ребенка, чем младше малыш, тем уже и тоньше дыхательные пути, тем менее интенсивный газообмен в организме ребенка и тяжелее течение пневмонии.

- Места, где и по какой причине возникла пневмония:
— внебольничная: чаще всего имеют более легкое течение
— госпитальная: более тяжелое, поскольку воз.можно заражение бактериями, устойчивым к антибиотикам
— аспирационная: при попадании в дыхательные пути инородных предметов, смеси или молока.
Важнейшую роль при этом играет общее состояния здоровья ребенка, то есть его иммунитет.
Неправильное лечение гриппа и ОРВИ может привести к пневмонии у ребенка
Когда ребенок заболел обычной простудой, ОРВИ, гриппом — воспалительный процесс локализуется только в носоглотке, трахее и гортани.
При слабом иммунном ответе, а также если, возбудитель весьма активный и агрессивный, а лечение у ребенка проводится неправильно, процесс размножения бактерий опускается с верхних дыхательных путей на бронхи, тогда может возникнуть бронхит. Далее, воспаление может затрагивать и легочные ткани, вызывая пневмонию.
Что происходит в организме ребенка при вирусном заболевании?
У большинства взрослых и детей в носоглотке всегда присутствуют различные условно-патогенные микроорганизмы — стрептококки, стафилококки, не причиняя вреда для здоровья, поскольку местный иммунитет сдерживает их рост.
Однако, любое острое респираторное заболевание приводит к активному их размножению и при правильном действии родителей во время болезни ребенка, иммунитет не допускает их интенсивного роста.
Что не следует предпринимать во время ОРВИ у ребенка, чтобы не возникли осложнения:
Нельзя использовать противокашлевые средства.
Кашель — это естественный рефлекс, помогающий организму очистить трахею, бронхи и легкие от слизи, бактерий, токсинов. Если для лечения ребенка, с целью снижения интенсивности сухого кашля, использовать противокашлевые средства, влияющие на кашлевой центр в головном мозге, такие как Стоптусин, Бронхолитин, Либексин, Пакселадин, то может произойти скопление мокроты и бактерий в нижних дыхательных путях, что в конечном счете приводит к воспалению легких.
Нельзя проводить никакой профилактической терапии антибиотиками при простуде, при вирусной инфекции .
Против вируса антибиотики бессильны, а с условно-патогенными бактериями должен справиться иммунитет, и только при возникновении осложнений по назначению врача показано их использование.
То же касается использования различных назальных сосудосуживающих средств, их применение способствует более скорому проникновению вируса в нижние дыхательные пути, поэтому Галазолин, Нафтизин, Санорин использовать при вирусной инфекции не безопасно.
Обильное питье — одним из самых эффективных методов снятия интоксикации, разжижения мокроты и быстрого очищения дыхательных путей служит обильное питье, даже если ребенок отказывается пить, родителям стоит быть весьма настойчивыми.
Если не настаивать на том, чтобы ребенок выпивал достаточно большого количества жидкости, к тому же в комнате будет сухой воздух — это будет способствовать высушиванию слизистой, что может привести к более длительному течению заболевания или осложнению — бронхиту или пневмонии.
Постоянное проветривание, отсутствие ковров и ковровых покрытий, ежедневная влажная уборка комнаты, в которой находится ребенок, увлажнение и очищение воздуха с помощью увлажнителя и воздухоочистителя помогут быстрее справиться с вирусом и не дать развиться пневмонии. Поскольку чистый, прохладный, влажный воздух способствует разжижению мокроты, быстрому выведению токсинов с потом, кашлем, влажным дыханием, что позволяет быстрее поправится ребенку.
Острый бронхит и бронхиолит — отличия от пневмонии
При ОРВИ обычно следующие симптомы:
- Высокая температура в первые 2-3 дня заболевания (см. жаропонижающие средства для детей)
- Головная боль, озноб, интоксикация, слабость
- Катар верхних дыхательных путей, насморк, кашель, чиханье, боль в горле (бывает не всегда).
При остром бронхите на фоне орви, могут быть следующие симптомы:
- Незначительное повышение температуры тела, обычно до 38С.
- Сначала кашель сухой, затем он становиться влажным, одышки нет, в отличие от воспаления легких.
- Дыхание становится жестким, с обеих сторон возникают разнокалиберные рассеянные хрипы, которые изменяются или исчезают после кашля.
- На рентгенограмме определяется усиление легочного рисунка, структурность корней легких снижается.
- Локальные изменения в легких отсутствуют.
Бронхиолит бывает чаще всего у детей до года:
- Отличие бронхиолита от пневмонии можно определить только при рентгенологическом обследовании, на основании отсутствия локальных изменений в легких. По клинической картине острые симптомы интоксикации и нарастание дыхательной недостаточности, появление одышки — очень напоминают пневмонию.
- При бронхиолите дыхание у ребенка ослаблено, одышка с участием вспомогательной мускулатуры, носогубный треугольник становиться синеватого оттенка, возможен общий цианоз, выраженная легочно-сердечная недостаточность. При прослушивании определяется коробочный звук, масса рассеянных мелкопузырчатых хрипов.
Признаки пневмонии у ребенка
При высокой активности возбудителя инфекции, или при слабом иммунном ответе организма на него, когда даже самые эффективные профилактические лечебные мероприятия не купируют воспалительный процесс и состояние ребенка ухудшается, родители могут по некоторым симптомам догадаться, что ребенок нуждается в более серьезном лечении и срочном осмотре врача.
При этом, ни в коем случае не стоит начинать лечение каким-либо народным методом. Если это действительно пневмония, это не только не поможет, но может ухудшиться состояние и будет упущено время для адекватного обследования и лечения.
Симптомы пневмонии у ребенка 2 — 3 лет и старше
Как определить внимательным родителям при простудном или вирусном заболевании, что стоит срочно вызвать врача и заподозрить пневмонию у ребенка?
Симптомы, которые требуют проведения рентгенологической диагностики:
- После орви, гриппа в течение 3-5 дней нет улучшения состояния или после незначительного улучшения снова появляется скачек температуры и усиление интоксикации, кашля.
- Отсутствие аппетита, вялость ребенка, нарушение сна, капризность сохраняются в течении недели после начала болезни.
- Главным симптомом болезни остается сильный кашель.
- Температура тела не высокая, но у ребенка одышка. При этом количество вдохов в минуту у ребенка увеличивается, норма вдохов в минуту у детей в возрасте 1-3 лет 25-30 вдохов, у детей 4-6 лет — норма 25 вдохов в минуту, если ребенок находится в расслабленном спокойном состоянии. При пневмонии количество вдохов становится больше этих цифр.
- При прочих симптомах вирусной инфекции — кашле, температуре, насморке наблюдается выраженная бледность кожных покровов.
- Если температура высокая держится более 4 дней и при этом не эффективны жаропонижающие средства, такие как Парацетамол, Эффералган, Панадол, Тайленол.
Симптомы пневмонии у грудных детей, ребенка до года
Начало заболевания мама может заметить по изменению поведения малыша. Если ребенок постоянно хочет спать, становиться вялым, апатичным или наоборот, много капризничает, плачет, отказывается от еды, при этом может незначительно повышаться температура — маме следует срочно обратиться к педиатру.
Температура тела
На первом году жизни пневмония у ребенка, симптомом которой принято считать высокую, не сбиваемую температуру, отличается тем, что в этом возрасте она бывает не высокой, не достигает 37,5 или даже 37,1-37,3.
При этом температура не является показателем тяжести состояния.
Первые симптомы пневмонии у грудного ребенка
Это беспричинное беспокойство, вялость, снижение аппетита, малыш отказывается от груди, сон становится беспокойным, коротким, появляется жидкий стул, может быть рвота или срыгивания, насморк и приступообразный кашель, усиливающийся во время плача или кормления ребенка.
Дыхание ребенка
Боль в грудной клетке при дыхании и кашле.
Мокрота — при влажном кашле выделяется гнойная или слизисто-гнойная мокрота (желтого или зеленого цвета).
Одышка или увеличение числа дыхательных движений у маленьких детей — яркий признак пневмонии у ребенка. Одышка у грудничков может сопровождаться киванием головы в такт дыхания, а также малыш раздувает щеки и вытягивает губы, иногда появляются пенистые выделения изо рта и носа.
Симптомом воспаления легких считается превышение нормы количества вдохов в минуту:
- У детей до 2 месяцев — норма до 50 вдохов в минуту, свыше 60 считается высокой частотой.
- У детей после 2 месяцев до года норма 25 -40 вдохов, если 50 и более, то это превышение нормы.
- У детишек старше одного года количество вдохов более 40 считается одышкой.
Изменяется рельеф кожи при дыхании
Внимательные родители также могут заметить втяжение кожи при дыхании, чаще с одной стороны больного легкого.
Чтобы это заметить, следует раздеть малыша и понаблюдать за кожей между ребрами, она втягивается при дыхании. При обширных поражениях может быть отставание одной стороны легкого при глубоком дыхании.
Иногда можно заметить периодические остановки дыхания, нарушение ритма, глубины, частоты дыхания и стремление ребенка лежать на одном боку.
Цианоз носогубного треугольника
Это важнейший симптом пневмонии, когда появляется посинение кожи между губами и носиком малыша. Особенно этот признак ярко выражен, когда ребенок сосет грудь.
При сильной дыхательной недостаточности небольшое посинение может быть не только на лице, но и на теле.
Хламидийная, микоплазменная пневмония у ребенка
Среди пневмоний, возбудителями которых являются не банальные бактерии, а различные атипичные представители выделяют микоплазменную и хламидийную пневмонию.
У детей симптомы таких воспалений легких несколько отличаются от протекания обычной пневмонии. Иногда они характеризуются скрытым вялотекущим течением.
Признаки атипичной пневмонии у ребенка могут быть следующими:
- Начало заболевания характеризуется резким подъемом температуры тела до 39,5С, затем формируется стойкая субфебрильная температура -37,2-37,5 или даже происходит нормализация температуры.
- Также возможно начало заболевания с обычных признаков ОРВИ — чиханье, першение в горле, сильный насморк.
- Упорный сухой изнуряющий кашель, одышка же может быть не постоянной. Такой кашель обычно бывает при остром бронхите, а не пневмонии, что усложняет установление диагноза.
- При прослушивании врачу чаще всего представляются скудные данные: редкие разнокалиберные хрипы, легочный перкуторный звук. Поэтому по характеру хрипов врачу тяжело определить атипичную пневмонию, поскольку нет традиционных признаков, что значительно усложняет диагностику.
- В анализ крови при атипичной пневмонии может не быть значительных изменений. Но обычно отмечается увеличенная СОЭ, нейтрофильный лейкоцитоз, сочетание с анемией, лейкопенией, эозинофилией.
- На рентгене грудной клетки выявляется выраженное усиление легочного рисунка, неоднородная очаговая инфильтрация легочных полей.
- И хламидии, и микоплазмы имеют особенность длительно существовать в эпителиальных клетках бронхов и легких, поэтому чаще всего пневмония носит затяжной рецидивирующий характер.
- Лечение атипичной пневмонии у ребенка осуществляется макролидами (азитромицин, джозамицин, кларитромицин), поскольку возбудители к ним наиболее чувствительность (к тетрациклинам и фторхинолонам тоже, но они детям противопоказаны).
Показания к госпитализации
Решение о том, где производить лечение ребенка с пневмонией — в стационаре или дома, принимает врач, при этом он учитывает несколько факторов:
Тяжесть состояния и наличие осложнений — дыхательной недостаточности, плеврита, острые нарушения сознания, сердечная недостаточность, падения АД, абсцесс легкого, эмпиема плевры, инфекционно-токсический шок, сепсис.
Поражение нескольких долей легкого. Лечение очаговой пневмонии у ребенка в домашних условиях вполне возможно, но при крупозной пневмонии лечение лучше производить в условиях стационара.
Социальные показания – плохие бытовые условия, невозможность выполнения ухода и предписаний врача.
Возраст ребенка — если заболел грудной ребенок, это является основанием для госпитализации, поскольку пневмония у грудничка представляет серьезную угрозу для жизни. Если развилась пневмония у ребенка до 3 лет, лечение зависит от тяжести состояния и чаще всего врачи настаивают на госпитализации. Детям постарше возможно проводить лечение дома при условии, что пневмония не тяжелого характера.
Общее состояние здоровья — при наличии хронических заболеваний, ослабленном общем здоровье ребенка, вне зависимости от возраста, врач может настаивать на госпитализации.
Лечение пневмонии у ребенка
Основу терапии воспаления легких составляют антибиотики. Во времена, когда в арсенале врачей не было антибиотиков при бронхите и воспалении легких, очень частой причиной смерти взрослых и детей была пневмония, поэтому ни в коем случае нельзя отказываться от их применения, никакие народные средства при воспалении легких не эффективны.
От родителей требуется четко выполнять все рекомендации врача, осуществление правильного ухода за ребенком, соблюдение питьевого режима, питания:
Прием антибиотиков обязательно следует осуществлять строго по времени, если назначен прием препарата 2 раза в день, это значит, что между приемами следует перерыв в 12 часов, если 3 раза в день, то перерыв 8 часов. Назначаются антибиотики — пенициллины, цефалоспорины 7 дней, макролиды (азитромицин, джозамицин, кларитромицин) — 5 дней. Эффективность препарата оценивается в течение 72 часов — улучшение аппетита, снижение температуры, одышки.
Жаропонижающие средства применяются если температура выше 39С, у грудных детей выше 38С. Сначала лечения антибиотиками жаропонижающие не назначаются, поскольку затрудняется оценка эффективности терапии. Следует помнить, что во время высокой температуры в организме вырабатывается максимальное количество антител против возбудителя болезни, поэтому если ребенок может переносить температуру 38С, лучше ее не сбивать. Так организм быстрее справиться с микробом, вызвавшем воспаление легких у малыша. Если у ребенка был хоть один эпизод фебрильных судорог, температуру следует сбивать уже при 37,5С.
Питание ребенка при пневмонии — отсутствие аппетита у детей во время болезни считается естественным и отказ ребенка от приема пищи объясняется повышенной нагрузкой на печень при борьбе с инфекцией, поэтому насильно кормить ребенка нельзя. По-возможности следует готовить для больного легкую пищу, исключить любые готовые химизированные продукты, жареные и жирные, стараться кормить ребенка простой, легкоусвояемой пищей — каши, супчики на слабом бульоне, паровые котлеты из нежирного мяса, отварной картофель, различные овощи, фрукты.
Оральная гидратация — в воду, натуральные свежевыжатые разбавленные соки — морковный, яблочный, слабозаваренный чай с малиной, настой шиповника добавляется водно-электролитные растворы (Регидрон и пр).
Проветривание, ежедневная влажная уборка, использование увлажнителей воздуха — облегчают состояние малыша, а любовь и забота родителей творит чудеса.
Никакие общеукрепляющие (синтетические витамины), антигистаминные, иммуномодулирующие средства не применяются, поскольку часто приводят к побочным эффектам и не улучшают течение и исход пневмонии.
Прием антибиотиков при пневмонии у ребенка (неосложненная) обычно не превышает 7 дней (макролиды 5 дней), и если соблюдать постельный режим, выполнять все рекомендации врача, при отсутствии осложнений, ребенок быстро выздоравливает, но в течение месяца еще будут наблюдаться остаточные явления в виде кашля, незначительной слабости.
При атипичной пневмонии лечение может затянуться. П
ри лечении антибиотиками в организме нарушается микрофлора кишечника, поэтому врач назначает пробиотики — РиоФлора Иммуно, Аципол, Бифиформ, Бифидумбактерин, Нормобакт, Лактобактерин.
Для вывода токсинов после окончания терапии врач может назначить сорбенты, такие как Полисорб, Энтеросгель, Фильтрум.
При эффективности лечения на общий режим и прогулки можно переводить ребенка с 6-10-го дня болезни, закаливание возобновлять через 2-3 недели.
При нетяжелом течении пневмонии большие физические нагрузки (спорт) разрешены спустя 6 недель, при осложненной спустя 12 недель.
Источник: http://zdravotvet.ru/
Пневмония у детей: диагностика и лечение | #08/08
Успехи медицины ощутимы, пожалуй, больше всего в лечении пневмонии у детей— одного из самых частых, серьезных, потенциально угрожающих жизни заболеваний, которое среди причин смерти ушло с первого места далеко в середину и даже в конец списка. Но это не меняет серьезного отношения к пневмонии, поскольку хороший ее прогноз зависит от своевременности диагноза и правильности лечебной тактики.
Прежде всего— что есть пневмония. В России с 1980 г. пневмония определяется как «острое инфекционное заболевание легочной паренхимы, диагностируемое по синдрому дыхательных расстройств и/или физикальным данным при наличии очаговых или инфильтративных изменений на рентгенограмме». Это не значит, что без рентгенограммы нельзя ставить диагноз пневмонии. Однако указанные изменения являются «золотым стандартом», поскольку позволяют дифференцировать пневмонию — преимущественно бактериальное заболевание — от чисто вирусных поражений нижних дыхательных путей (бронхитов и бронхиолитов), что, в частности, доказывается их успешным лечением без антибиотиков.
Диагностика
Для пневмонии типично наличие кашля, нередки и другие признаки острого респираторного заболевания (ОРЗ), а также, в большинство случаев, температура >38°С (исключение— атипичные формы в первые месяцы жизни), без лечения она держится 3 дня и дольше, тогда как при бронхитах обычно температура <38°С или она в течение 1–3 дней снижается до этого уровня.
Первая задача в диагностике— выявить у ребенка с признаками ОРЗ поражение нижних дыхательных путей, для них характерно наличие хотя бы одного из следующих признаков, легко распознаваемых при осмотре ребенка:
-
учащение или затруднение (обструкция) дыхания, втяжения податливых мест грудной клетки;
-
укорочение перкуторного звука;
-
наличие хрипов.
Вторая задача— отличить пневмонию от бронхита— преимущественно вирусного поражения нижних дыхательных путей. Важный симптом пневмонии— учащение дыхания, оно наблюдается тем чаще, чем обширнее поражение легких и чем меньше ребенок. Однако этот признак значим только при отсутствии симптомов обструкции, которая характерна для крупа и бронхитов, в т.ч. обструктивного. Следующие параметры частоты дыхания (в 1 мин.), по данным ВОЗ, характерны для пневмонии: ≥60 у детей 0–2 мес, ≥50— 2–12 мес, ≥40— 1–4 лет. Бронхиальная обструкция с высокой вероятностью исключает типичную (вызванную пневмококками, гемофильной палочкой, стрептококками) внебольничную пневмонию и встречается лишь при атипичных формах и внутрибольничном заражении.
Укорочение перкуторного звука характерно для пневмонии, но оно встречается лишь в половине случаев, так что его отсутствие не исключает пневмонии. Это же относится и к локализованным над местом поражения мелкопузырчатым или крепитирующим хрипам и ослабленному и/или бронхиальному дыханию— их выявление позволяет поставить диагноз пневмонии, но их отсутствие этот диагноз не исключает. У половины всех больных с типичной пневмонией в остром периоде хрипы отсутствуют. С другой стороны, хрипы, равномерно выслушиваемые в обоих легких, как и обструкция, характерны для бронхитов, но не для пневмонии: сухие хрипы обнаруживаются только у 10%, а рассеянные влажные— у 25% больных, чаще всего они асимметричны (в основном, при атипичных формах).
Поскольку диагноз пневмонии по указанным выше физикальным данным удается поставить менее чем в половине случаев, следует использовать алгоритм, созданный на основании предложенных ВОЗ признаков (рис.). Он позволяет выявить больных, у которых при рентгеновском исследовании с высокой вероятностью будут обнаружены пневмонические изменения; в отсутствие рентгена вполне оправдана их антибактериальная терапия.
Алгоритм освобождает педиатра от необходимости ставить диагноз при недостатке информации. Он позволяет снизить гипердиагностику пневмонии и сократить число необоснованных рентгеновских снимков и назначений антибиотиков; его чувствительность— 94%, а специфичность— 95%.
В какой степени помогают диагностике лабораторные данные? Лейкоцитоз 10–15·109/л наблюдается в первые дни у половины больных пневмонией, но также и у трети больных с ОРЗ, крупом, острым бронхитом. Так что сам по себе он не говорит о бактериальной инфекции и не требует назначения антибиотиков. Но и число лейкоцитов ниже 10·109/л не исключает пневмонии, оно характерно для пневмоний, вызванных гемофильной палочкой и микоплазмой, а также нередко наблюдается при кокковой пневмонии в первые дни болезни. Цифры лейкоцитоза выше 15·109/л (и/или абсолютное число нейтрофилов ≥10·109/л и/или палочкоядерных форм ≥ 1,5·109/л) делают диагноз пневмонии весьма вероятным. Это же относится и к повышению СОЭ выше 30 мм/ч, более низкие цифры не исключают пневмонию, но они нередки и при бронхитах.
Из дополнительных маркеров бактериальной инфекции в диагностике помогает С-реактивный белок (СРБ), уровни которого >30 мг/л, а также уровни прокальцитонина >2 нг/мл позволяют на 90% исключить вирусную инфекцию. Но низкие уровни этих маркеров могут наблюдаться при пневмониях, чаще атипичных, так что их отрицательная прогностическая ценность в отношении диагноза пневмонии недостаточна.
Классификация
Наиболее важным классификационным признаком пневмонии является место ее возникновения— внебольничные и внутрибольничные пневмонии резко отличаются по этиологии и, следовательно, требуют разных терапевтических подходов. Внебольничные пневмонии возникают у ребенка в обычных условиях его жизни, внутрибольничные— через 72 ч пребывания в стационаре или в течение 72 ч после выписки оттуда. Отдельно классифицируют пневмонии новорожденных, к внутриутробным относят пневмонии, развившиеся в первые 72 ч жизни ребенка. Различают также пневмонии, ассоциированные с искусственной вентиляцией легких (ИВЛ) (ранние— первые 72 ч и поздние) и пневмонии у лиц с иммунодефицитными состояниями.
Практически важно различать типичные пневмонии, вызванные кокковой или бактериальной флорой, они выглядят на рентгенограмме как легочные очаги или инфильтраты достаточно гомогенного вида с четкими контурами; клинически это больные с фебрильной лихорадкой, часто токсичные, нередко с локальными необильными хрипами и притуплением перкуторного звука. Атипичные пневмонии, обусловленные микоплазмой, хламидиями и, редко, пневмоцистами, выглядят как негомогенные инфильтраты без четких границ или диссеминированные очаги; их отличает обилие мелкопузырчатых влажных хрипов, крепитации с двух сторон, обычно асимметричные с преобладанием над пневмоническим фокусом. Характерно отсутствие токсикоза, хотя температурная реакция может быть выраженной, как при микоплазмозе, или отсутствовать (у детей 1–6 мес с хламидиозом).
Тяжесть пневмонии обусловливается токсикозом, легочно-сердечной недостаточностью, наличием осложнений (плеврит, инфекционно-токсический шок, очагово-сливная форма чревата легочной деструкцией). При адекватном лечении большинство неосложненных пневмоний рассасывается за 2–4 недели, осложненные— за 1–2 месяца; затяжное течение диагностируется при отсутствии обратной динамики в сроки от 1,5 до 6 месяцев.
Этиология пневмоний
Расшифровывается с большим трудом, поскольку требует выделения возбудителя из в норме стерильных сред; поэтому лечение пневмонии начинают эмпирически исходя из данных о частоте той или иной этиологии в данном возрасте при соответствующей клинической картине (см. ниже). Обнаружение пневмотропной (пневмококки, гемофильная палочка, стрепто- и стафилококки) или кишечной флоры, а также вирусов, микоплазм, хламидий, грибков, пневмоцист в мокроте не говорит о их роли как возбудителя, т.к. их носительство скорее правило, чем исключение. Нарастание титров антител к пневмотропным возбудителям имеет относительное значение, так как часто наблюдается при любом ОРЗ (поликлональная активация иммунной системы). Более надежно выявление в крови антител класса IgM к микоплазме и Chlamydia trachomatis, в меньшей степени к C. pneumoniae. Приводимые ниже данные о бактериальной этиологии пневмоний у детей разного возраста основаны на исследованиях по выявлению возбудителя или его антигена в пунктатах легкого и плевральной полости, антител к хламидиям и микоплазме, пневмококковых иммунных комплексов.
Новорожденные. Этиологический спектр пневмоний во многом зависит от характера инфицирования (табл. 1). Нередко пневмонии имеют септическое происхождение. Респираторные вирусы могут вызывать инфекцию только верхних дыхательных путей или бронхит, однако она часто осложняется бактериальной пневмонией либо появлением в легких ателектазов и участков вздутия, что также соответствует критериям пневмонии.
Дети 1–6 месяцев. В этом возрасте часто наблюдается два вида пневмоний. Для вызываемых C. trachomatis пневмоний характерно постепенное начало без температуры, кашель стокатто, тахипноэ, мелкопузырчатые хрипы, отсутствие обструкции, лейкоцитоз (часто >30·109/л) и эозинофилия (>5%), на снимках— множество мелких очажков (как при милиарном туберкулезе). В анамнезе— влагалищные выделения у матери и конъюнктивит на первом месяце жизни. Стафилококковые пневмонии вне стационара возникают редко— у детей первых месяцев жизни и иммунодефицитных, чаще имеет место внутрибольничные заболевания, обусловленными штаммами, резистентными к пенициллину, а часто— и к метициллину. При аэрогенном заражении в легких возникают сливные очаги со склонностью к некрозу, при сепсисе— очаг в интерстиции с последующим формированием абсцессов. Характерен лейкоцитоз >25·109/л. Аспирационная пневмония может проявляться как острая, с токсикозом, высокой температурой, одышкой или как малосимптомная с картиной бронхита. Бактериальный процесс обусловлен кишечной флорой, часто полирезистентной (Proteus spp., K.pneumoniae, Р.aeruginosa), а также анаэробами. Ее локализация— правая, реже левая верхняя доля; в фазе обратного развития она имеет вид негомогенной тени, часто с вогнутой нижней границей. Разрешение пневмонии длительное. Диагноз подтверждает выявление дисфагии (наблюдение за кормлением!), рентгеноконтрастное исследование пищевода позволяет выявить рефлюкс и аномалии пищевоа.
Внебольничные пневмонии в первые недели жизни обычно возникают при заражении от старшего ребенка в семье и вызываются кокковой или бактериальной флорой. В этом возрасте обычны пневмонии, обусловленные иммунодефицитом, муковисцидозом, так что всех детей с пневмонией следует обследовать в этом направлени.
В возрасте 6 месяцев— 5 лет основная масса пневмоний типичные, они вызываются пневмококками, 5–10%— гемофильной палочкой типа b; лишь 10–15%— микоплазмой и C.pneumoniae. Пневмококковая пневмония может протекать как неосложненная с умеренным токсикозом, но в этом возрасте она часто сопровождается образованием крупных очагов с последующей деструкцией и образованием внутрилегочных полостей, часто сопровождается плевритом. Типичная крупозная пневмония свойственна подросткам. Пневмония, вызыванная гемофильной палочкой типа b, встречается практически только до 5-летнего возраста, она сопровождается гомогенным инфильтратом с плевритом и деструкцией. Заподозрить ее помогает невысокий лейкоцитоз и СОЭ, геморрагический экссудат. Стрептококковая пневмония, вызванная гемолитическим стрептококком группы А, развивается лимфогенно из очага в зеве— чаще у детей 2–7 лет. Характерен выраженный интерстициальный компонент с очагами в обоих легких (часто с полостями), плевритом. Клиническая картина с бурным началом неотличима от таковой при пневмококковой пневонии.
Дети и подростки 5–17 лет. В этом возрасте пневмококк остается практически единственным возбудителем типичных пневмоний, которые составляют лишь 40–60% всех пневмоний, тогда как остальные пневмонии— атипичные, вызываются микоплазмой и хламидиями. M. pneumoniae вызывает до 45% всех пневмоний у подростков. Характерны: кашель, масса мелкопузырчатых хрипов, чаще асимметричных, покраснение конъюнктив при скудных катаральных симптомах, негомогенный инфильтрат, нормальное число лейкоцитов и несильно повышенная СОЭ; температура выше 39°С обычно сочетается с нетяжелым состоянием, что часто ведет к позднему (на 9–12-й день) обращению. C.pneumoniае в этом возрасте вызывает 15–25% пневмоний, иногда она сочетается с фарингитом и шейным лимфаденитом; характерны лихорадка, развитие бронхоспазма. Изменения крови не характерны. Без лечения течет длительно. Диагностические критерии не разработаны, в пользу этой этиологии говорят антитела класса IgM (микро-ИФА) в титре 1:8 и выше, IgG— 1:512 и выше или 4-кратное нарастание их титра.
Осложнения пневмоний. Пневмококки ряда серотипов, стафилококки, H.influenzae типа b, БГСА, клебсиеллы, синегнойная палочка, серрации вызывают синпневмонический гнойный плеврит и рано нагнаивающиеся инфильтраты с полостями деструкции в легких. Снижение иммунного ответа (первичный иммунодефицит, недоношенность, тяжелая гипотрофия) или эффективности очищения бронхов (муковисцидоз, инородное тело, аспирация пищи и др.) утяжеляют процесс. До опорожнения гнойника нагноение сопровождается стойкой лихорадкой и нейтрофильным лейкоцитозом, оно часто сочетается с серозно-фибринозным метапневмоническим плевритом, имеющим иммунопатологическую природу; для него характерны 5–7-дневная лихорадка, повышение СОЭ на 2-й неделе болезни.
Дыхательная недостаточность характерна для диссеминированных процессов (пневмоцистоз, хламидиоз у детей 0–6 мес). Токсические осложнения (нарушения со стороны ЦНС, сердца, микроциркуляции, кислотно-щелочного состояния, диссеминированного внутрисосудистого свертывания (ДВС)) зависят от тяжести процесса и адекватности терапии. Их следует отличать от компенсаторных сдвигов (гиперкоагуляция, олигурия, снижение объема циркулирующей крови менее чем на 25%, уровня гемоглобина и сывороточного железа, компенсированный ацидоз), коррекция которых нецелесообразна и может быть опасной.
Тактика назначения антибактериальных препаратов при пневмонии должна учитывать вероятную этиологию болезни. Хотя утверждения ряда авторов о невозможности точного определения этологии пневмонии по клинико-рентгенологическим данным справедливы, тем не менее, у постели больного педиатр в большинстве случаев может очертить круг вероятных возбудителей (по крайней мере, «типичных» и «атипичных») и назначить препарат соответствующего спектра. Эффективность препарата оценивается по снижению температуры ниже 38°С через 24–36 часов лечения (при осложненных формах— через 2–3 дня при улучшении состояния и местного статуса).
Новорожденные (табл. 2). Для эмпирического лечения пневмоний, возникших в первые 3 дня после родов (в т. ч на ИВЛ) используют ампициллин (или амоксициллин/клавуланат) в комбинации с аминогликозидом или цефалоспорином III поколения. Возникшие в более поздние сроки нозокомиальные пневмонии требуют введения в комбинации с цефалоспоринами аминогликозидов, ванкомицина, а при высеве псевдомонад— цефтазидима, цефоперазона или имипенема/циластатина.
Дети 1–6 месяцев жизни. Препараты выбора при атипичных пневмониях (чаще всего хламидийной)— макролиды. Азитромицин эффективен как в дозе 10 мг/кг/сут курсом 5 дней, так и в виде 1 дозы 30 мг/кг. С учетом опасности пилоростеноза у детей 0–2 месяцев при использовании эритромицина и азитромицина обосновано применение 16-членных макролидов (мидекамицин 50 мг/кг/сут, джозамицин 30–50 мг/кг/сут, спирамицин 150 000 МЕ/кг/сут) с менее выраженным прокинетическим действием; длительность курса— 7–10 дней. Поскольку сходная клиническая картина у пневмоцистоза, при неэффективности макролидов уместно ввести ко-тримоксазол (10–15 мг/кг/сут по триметоприму). При типичных пневмониях удобна стартовая терапия в/в амоксициллином/клавуланатом (90 мг/кг/сут), в/в или в/м цефуроксимом (50 мг/кг/сут), цефотаксимом (100 мг/кг/сут) или цефтриаксоном (80 мг/кг/сут) для подавления как вероятной грамотрицательной флоры, так и пневмококков.
Дети старше 6 мес (табл. 3). При тяжелой, в т.ч. осложненной, пневмонии антибиотик вводят парентерально и срочно госпитализируют больного; используют, в основном, бета-лактамные препараты, при наступлении эффекта их заменяют на оральные. О тяжести говорит наличие у больного хотя бы одного из следующих симптомов, независимо от уровня температуры:
-
втяжение межреберий в отсутствие обструкции;
-
стонущее (кряхтящее) дыхание, акроцианоз;
-
токсикоз (больной вид, отказ от еды и питья, сонливость, нарушение сознания, резкая бледность при повышенной температуре).
При неосложненной внебольничной пневмонии— в отсутствие указанных выше признаков тяжести— и при сомнении в диагнозе у нетяжелых больных начало терапии можно отложить до рентгенологического подтверждения. Используют оральные препараты, их выбор определяется характером пневмонии. При признаках типичной пневмонии назначают бета-лактамные препараты, при атипичной— макролиды. В сомнительных случаях оценивают эффект лечения через 24–36 часов и, при необходимости, меняют препарат либо, при невозможности оценки, назначают 2 препарата разных групп сразу. Достижение эффекта от назначения макролидов не обязательно указывает на атипичный характер пневмонии, поскольку они действуют (хотя и не во всех случаях) на пневмококки. Длительность лечения неосложненных форм— 5–7 дней (2–3 дня после падения температуры). При пневмоцистозе (частом у ВИЧ-инфицированных) используют ко-тримоксазол в дозе 20 мг/кг/сут (расчет по триметоприму).
Из препаратов для приема внутрь на сегодняшний день особый интерес представляют антибиотики, выпускающиеся в лекарственной форме Солютаб— так называемые диспергируемые таблетки. К ним относят Флемоксин (амоксициллин), Флемоклав (амоксициллин/клавуланат), Вильпрафен (джозамицин) и Юнидокс (доксициклин). Антибиотики в форме Солютаб позволяют выбрать удобный для каждого пациента способ приема (их можно принимать целиком, либо растворять в воде), обеспечивают наиболее высокую биодоступность среди аналогов, выпускающихся в твердой лекарственной форме, они гораздо проще суспензий в приготовлении и хранении. Применение амоксициллина/клавуланата в форме Солютаб позволяет значительно сократить частоту диареи, характерной для данной группы антибиотиков.
При выборе препарата для лечения внутрибольничных пневмоний (табл. 4) следует учитывать предыдущую терапию; оптимально лечение по бактериологическим данным. Фторхинолоны используют у лиц >18 лет, у детей— только по жизненным показаниям. При анаэробных процессах используют амоксициллин/клавуланат, метронидазол, при грибковых— флуконазол.
Другие виды терапии. В остром периоде дети практически не едят; появление аппетита— признак улучшения. Витамины вводят при неправильном питании до болезни.
Соблюдение питьевого режима (1 л/сут и более), оральная гидратация обязательны. Внутривенное введение жидкости в большинстве случаев не показано, при необходимости введения в вену препаратов общий объем жидкости не должен превышать 20–30 мл/кг/сут; инфузии кристаллоидов более 50–80 мл/кг/сут чреваты развитием отека легких 2 типа.
У больных с массивным инфильтратом, гнойным плевритом (цитоз >5 000), гиперлейкоцитозом оправдано введение антипротеаз (Контрикал, Гордокс) для профилактики деструкции— но только в первые 2–3 дня болезни В случае развития ДВС-синдрома (обычно в сочетании с нарушением микроциркуляции— мраморность кожи, холодные конечности при высокой температуре) показано назначение гепарина в/в или п/к (200–400 ЕД/кг/сут в 4 приема), Реополиглюкина— 15–20 мл/кг/сутки, бикарбоната, стероидов. Инфекционно-токсический шок требует введения вазотонических средств (Адреналин, Мезатон), стероидов, борьбы с ДВС-синдромом. Эффективен плазмоферез. Внутрилегочные полости после опорожнения обычно закрываются, к дренированию напряженных полостей по Мональди либо окклюзии приводящего бронха в настоящее время приходится прибегать редко.
Лечение дисфагий у грудных детей с аспирационной пневмонией предусматривает подбор позиции кормления, густоты пищи, отверстия соски. При неуспехе этих мер— кормление через зонд или гастростому, устранение гастроэзофагального рефлюкса. Антибиотики назначают в остром периоде (защищенные пенициллины, цефалоспорины II–III поколения с аминогликозидами), вне обострения, даже при обилии мокроты и хрипов, их не вводят. Гиперсекрецию слизи снижают противогистаминными препаратами курсами до 2 недель.
Синпневмонический плеврит специальных назначений не требует, внутриплевральное введение антибиотиков нецелесообразно, дренирования требует сдавление легкого (редко) и быстрое накопление экссудата после 1–2 повторных пункций (неэффективность антибиотика). Метапневмонический плеврит усиления антибактериальной терапии не требует, при сохранении температурных волн— нестероидные противовоспалительные препараты (ибупрофен, диклофенак), стероиды (преднизолон 1 мг/кг/сут) 2–5 дней. Дренирование не показано, рассасыванию фибрина способствует лечебная физкультура.
Многочисленные рекомендации по так называемой патогенетической терапии пневмонии— иммуномодуляторов, «дезинтоксикационных», «стимулирующих», «общеукрепляющих» средств не основаны на доказательствах и не улучшают исход пневмонии, лишь удорожая лечение и создавая риск осложнений. Введение белковых препаратов оправдано при гипопротеинемии, эритроцитарной массы— при падении уровня гемоглобина <50 г/л, железа— при сохранении анемии в периоде реконвалесценции. Физиотерапевтические процедуры на грудную клетку (ионофорез, СВЧ и т.д.), в т.ч. в периоде репарации, неэффективны.
По вопросам литературы обращайтесь в редакацию.
Таблица 2. Антибиотики при пневмонии новорожденных.
Таблица 3. Выбор стартого препарата при внебольничной пневмонии.
Таблица 4. Антибиотики при внутрибольничной пневмонии.
В. К. Таточенко, доктор медицинских наук, профессор
НЦЗД РАМН, Москва
Туберкулез у детей: симптомы, причины, когда обратиться к врачу, лечение
1. В чем разница между туберкулезной инфекцией и туберкулезной болезнью?2. Признаки и симптомы.
3. Когда обратиться к врачу.
4. Лечение.
5. Ключевые моменты для запоминания.
6. Распространенные вопросы от родителей.
Туберкулез – это заболевание, вызываемое бактериями Mycobacterium tuberculosis. В 70% случаев туберкулез поражает легкие, но он также может поражать и другие части тела, такие как лимфатические узлы, мозг, почки или позвоночник. У детей более распространен туберкулез, который поражает несколько частей тела, также у детей туберкулез обычно более серьезный.
Туберкулез очень распространен в некоторых государствах. Туберкулез распространяется по воздуху, но его нелегко подхватить. Наиболее подвержены риску заболевания туберкулезом люди с ослабленной иммунной системой.
Туберкулез можно удачно лечить, пройдя курс антибиотиков.
В чем разница между туберкулезной инфекцией и туберкулезной болезнью?
У людей может быть туберкулезная инфекция, но они не обязательно заболевают туберкулезом.
1. Туберкулезная инфекция
У людей с туберкулезной инфекцией в организме есть туберкулезные бактерии, но их иммунная система достаточно сильна, чтобы сдерживать бактерии и препятствовать их распространению. Это означает, что бактерии могут оставаться неактивными в течение многих лет.
Люди с туберкулезной инфекцией не имеют симптомов туберкулеза и не чувствуют себя больными. Они не заразны.
Существует риск, что бактерии туберкулеза станут активными на более поздней стадии и станут причиной заболевания туберкулезом, особенно у людей с плохой иммунной системой.
2. Туберкулезная болезнь
При заболевании туберкулезом организм уже недостаточно силен, чтобы держать бактерии под контролем.
Бактерии распространяются и вызывают симптомы туберкулеза.
У детей с туберкулезной инфекцией больше шансов заболеть реальным туберкулезом, поскольку их иммунная система не так развита, как иммунная система взрослого.
Люди с туберкулезом в легких или в горле способны заражать других, кашляя и выделяя бактерии в воздух; однако дети с туберкулезом обычно не заразны.
Признаки и симптомы
Если у вашего ребенка туберкулез, у него может быть жар, усталость, потливость в ночное время и потеря веса. Если у него туберкулез легких, у вашего ребенка будет кашель и боль в груди.
Симптомы туберкулеза в других частях тела зависят от зоны поражения. Симптомы могут быть самыми разными. У некоторых детей с туберкулезом нет никаких симптомов.
3. Когда обратиться к врачу?
Если ваш ребенок контактировал с кем-то, кто болен туберкулезом, или вы подозреваете у него туберкулез, обратитесь к своему терапевту. Врач назначит некоторые анализы, чтобы определить, не заразился ли ваш ребенок туберкулезом:
- Тест Манту (туберкулиновая кожная проба): Манту проводится, чтобы определить, не подвергался ли ребенок воздействию бактерий ТБ. Небольшое количество жидкости впрыскивается в кожу через царапину. Врач через два-три дня посмотрит на кожную пробу, чтобы увидеть, была ли реакция (отек на коже).
- Квантифероновый тест: этот анализ крови измеряет, как иммунитет реагирует на бактерии, вызывающие туберкулез.
4. Лечение туберкулеза и туберкулезной инфекции
Как туберкулезную инфекцию, так и туберкулезную болезнь лечат антибиотиками. Антибиотики, используемые для лечения туберкулеза, включают изониазид, рифампицин, пиразинамид и этембутол.
Туберкулезная инфекция. Если у вашего ребенка туберкулезная инфекция, он должен принимать антибиотики не менее шести месяцев, чтобы убить бактерии и предотвратить заболевание туберкулезом. Обычно нужен только один тип антибиотика.Заболевание туберкулезом: лечение часто проводится с использованием четырех различных типов антибиотиков, которые необходимо принимать вместе в течение двух месяцев, а затем используется 2 антибиотика (обычно изониазид и рифампицин) на протяжении следующих четырех месяцев. Заболевание туберкулезом вне легких может потребовать более длительных курсов антибиотиков .
Побочные эффекты при леченииИногда антибиотики, используемые для лечения туберкулеза, могут вызывать побочные эффекты. Побочные эффекты реже встречаются у детей, чем у взрослых. Они могут быть такими:
- Ваш ребенок может чувствовать себя плохо и потерять аппетит.
- Антибиотики могут поражать печень, но это очень редко встречается у детей.
- Рифампицин может перекрасить жидкости организма (например, мочу, слезы, слюну) в оранжевый цвет, но это безвредно для организма и исчезнет, когда курс рифампицина закончится.
- Этамбутол может вызвать проблемы со зрением, и детям, принимающим этот антибиотик, могут потребоваться регулярные проверки зрения. Хотя этот побочный эффект встречается очень редко, если вы беспокоитесь о зрении вашего ребенка, вы должны немедленно сообщить об этом своему врачу или медсестре.
- Туберкулезные антибиотики могут влиять на любые другие лекарства, которые принимает ваш ребенок. Это следует обсудить с врачом или фармацевтом.
Когда принимать антибиотики
- Изониазид и рифампицин работают лучше всего натощак. Эти таблетки следует принимать за 30–45 минут до еды, желательно перед завтраком.
- Пиразинамид и этамбутол лучше всего действуют при приеме пищи или после еды.
5. Ключевые моменты для запоминания
- Туберкулезная инфекция означает, что у вашего ребенка есть бактерии туберкулеза в организме, но они неактивны и у вашего ребенка не будет симптомов.
- При заболевании туберкулезом организм больше не держит бактерии туберкулеза под контролем, и вашему ребенку становится плохо.
- Преимущественно туберкулез поражает легкие, но также может влиять на лимфатические узлы, мозг, позвоночник и т. д.
-
Туберкулез можно успешно лечить. Ребенок с туберкулезом, возможно, должен принимать антибиотики в течение шести месяцев или дольше.
6. Распространенные вопросы от родителей
1. Если у моего ребенка нет симптомов, но у него туберкулезная инфекция, как я узнаю, что он инфицирован? Нужно ли ему лечение, если у него нет симптомов?
Существуют простые тесты (включая рентген грудной клетки и кожный тест), которые покажут, инфицирован ли ваш ребенок. Вы можете обсудить это с вашим лечащим врачом. Даже без симптомов важно, чтобы ваш ребенок прошел курс лечения.
2. Будет ли туберкулез повреждать легкие моего ребенка?
Туберкулез может поражать многие различные системы организма. Степень повреждения будет зависеть от тяжести заболевания в любой конкретной системе, включая легкие.
Точный диагноз и метод лечения может назначить только лечащий врач. Запишитесь на консультацию в одну из наших поликлиник – консультация бесплатна – мы успешно лечим туберкулез у детей!
Для консультации выберете удобный для Вас филиал и запишитесь прямо на сайте:
«Она коварна». Воронежский пульмонолог – об отличиях коронавирусной пневмонии от «обычной». Последние свежие новости Воронежа и области
Пневмония – главное осложнение новой коронавирусной инфекции. С марта 2020 года всех больных пневмонией начали дополнительно обследовать на коронавирус.
О признаках и течении внебольничной пневмонии, а также ее отличиях от осложнения COVID-19, корреспонденту РИА «Воронеж» рассказала главный пульмонолог департамента здравоохранения Воронежской области Наталья Костина.
Как проходит болезнь?
– Внебольничная пневмония – это воспалительный процесс верхних дыхательных путей, вызываемый реагентом. Чаще всего это бактерии, иногда вирус. Имеет достаточно привычную симптоматику, хотя может протекать со стертой картиной, когда пациент ощущает мало симптомов. Классическая пневмония протекает с жалобами на кашель, пациента беспокоит тяжесть в грудной клетке, он жалуется на субфебрильную (37,1–38 градусов) и фебрильную (38–39 градусов) температуру, – сообщила Наталья Костина.
Если заболевание выявлено максимально рано, когда патогены только попали в организм и начали запускать воспалительные процессы, пациенту назначают антибактериальную или противовирусную терапию. При грамотном лечении воспалительный процесс проходит достаточно быстро и осложнений не возникает.
Как отметила Наталья Костина, течение заболевания во многом зависит от того, какой возбудитель вызвал пневмонию: есть патогены достаточно легкие, они дают небольшие пневмонии. К легким и классическим возбудителям относятся пневмококк, стафилококк и вирусы гриппа.
– Не вовремя полученная терапия – это практически полная гарантия того, что заболевание начнет прогрессировать. Симптомы зависят от двух моментов: первый – непосредственное воздействие патогена, быстро размножающегося в легочной ткани, а второй – собственная воспалительная реакция организма, иммунный ответ, – пояснила специалист.
У некоторых заболевание может пройти самостоятельно, но это случается нечасто.
Какими бывают осложнения пневмонии?
Наиболее часто встречающиеся – гнойные осложнения. Например, если пневмония бактериальная или вирусно-бактериальная, со скоплением гноя в плевральных областях, то происходит развал легочных тканей и образование абсцессов. Лечение проходит очень тяжело и бывает достаточно долгим.
– Начинаются внелегочные осложнения: поражения сердца (миокардиты), сепсис, и реакция патогена распространяется по всему организму. Таких пациентов тяжело лечить, множество из них попадает в реанимационное отделение, – рассказала Наталья Костина.
Кто в зоне риска?
Дети и пожилые люди. У детей, особенно у младших возрастных групп, еще не сформирован иммунный ответ, а у пожилых пациентов он снижен и продолжает снижаться пропорционально возрасту.
Помимо возраста на течение процесса влияют сопутствующие заболевания: пациенты, которые имеют серьезную сердечную патологию, патологию почек, онкозаболевание. В группе риска также люди с диабетом: у них крайне слабый иммунный ответ, и позднее обращение за медпомощью может привести к осложнениям и даже к фатальному исходу.
Можно ли лечиться дома?
В основном больные пневмонией подлежат госпитализации, если легочные ткани поражены больше, чем на один сегмент. Лечиться амбулаторно можно, если поражение легких фрагментарное или малого объема или организм молодой и нет критичных моментов.
– Существует определенный набор признаков, по которым мы определяем, нужна ли госпитализация. Ложиться в стационар нужно, когда требуется вводить лекарства внутривенно или необходима высокодозная терапия, когда пациент нуждается в круглосуточном наблюдении. Если пациента лечат амбулаторно, это не значит, что ему назначили терапию и бросили его. Как правило, дается 72 часа для наблюдений. Пациента отслеживают и, если через три-четыре дня у него не наступает улучшения, могут госпитализировать, – пояснила Наталья Костина.
Какова статистика по заболеванию пневмонией в регионе?
Существует статистика по заболеваемости внебольничной пневмонией по амбулаторному и стационарному этапам.
– Очень многие заболевания на амбулаторном этапе «слышатся» как пневмония. Когда к врачу общей практики приходит пациент, проводится первичный скрининг. Допустим, у обратившегося есть маленькая температура, врач слышит зону влажных хрипов и пишет донесение о том, что, на его взгляд, у пациента имеется пневмония. Его отправляют на рентгенологическое обследование. Выясняется, что пациент страдает хронической недостаточностью и у него формируется так называемый застой в легочной ткани с небольшим респираторным синдромом, и диагноз «пневмония» снимается, – привела пример Наталья Костина.
По данным статистической формы №14, количество госпитализированных пациентов с пневмониями за первый квартал 2020 года по сравнению с аналогичным периодом 2019-го уменьшилось. В 2019 году в больницу с пневмонией попали 2 тыс. 839 человек, а в 2020-м – 2 тыс. 701. За первый квартал 2020 года умерли 67 заболевших, а за аналогичный период 2019 года – 69. При этом, как сообщила пресс-служба департамента здравоохранения Воронежской области, с середины апреля отмечается рост количества пациентов с внебольничными пневмониями.
О росте внебольничной пневмонии на амбулаторном этапе сообщило регуправление Роспотребнадзора. Показатель в первом квартале 2020 года увеличился на 18% – до 3 тыс. 256.
Чем отличается КТ «классической» пневмонии от коронавирусной?
Компьютерную томографию сейчас делают пациентам при наличии двух из трех критериев: температура выше 38 градусов, жалобы на кашель и заложенность грудной клетки, одышка. Для каждой пневмонии характерен свой возбудитель – в зависимости от этого болезнь будет иметь характерное клиническое проявление и на рентгене.
– Не всегда коронавирусная инфекция, особенно когда она протекает на фоне иных заболеваний, настолько четко детерминирует. Тем не менее мы можем говорить, что она имеет свою картину. Как правило, это выглядит как шаровидные фильтраты из матового стекла, которые имеют тенденцию располагаться близко к плевре, – добавила специалист.В случае если пневмония вызвана вирусом гриппа, «зоны матового стекла» тоже присутствуют, но у них нет такого четкого контура, а начинаются они с нижних отделов.
Бактериальные пневмонии имеют совсем другую КТ-картину: это плотные перибронхиальные инфильтрации, они далеки от матового стекла.
В чем опасность коронавирусной пневмонии?
По словам главного пульмонолога воронежского облздрава, коронавирусная пневмония отличается от других «коварством»: изначально у человека могут быть маленькие респираторные жалобы – боль в горле, кашель, невысокая температура и ничего больше. Признанных лекарств от коронавируса в мире пока нет. Большая часть пациентов выздоравливает без назначения каких-то особенных противовирусных препаратов.
– Однако у части пациентов с шестых-седьмых суток от начала заболевания может начаться резкое ухудшение. Оно может быть настолько резким, что пациент попадет в реанимацию за сутки. И вот начало ухудшения нужно ловить, – отметила медик.
При этом она отметила:
– Мы сейчас наблюдаем часть пациентов, у которых коронавирусная пневмония достаточно благоприятно рассасывается и исчезает. Такие пациенты испытывают минимальную клиническую симптоматику.
Заметили ошибку? Выделите ее мышью и нажмите Ctrl+Enter
Признаки коронавируса у детей: симптомы и лечение
2020 год ознаменовался пандемией нового коронавируса SARS-CoV-2. Свое шествие по планете он начал с рыбного рынка в китайском городе Ухань в конце ноября 2019 года, охватив за несколько месяцев весь мир. В некоторых странах ситуация развивается по сложному сценарию: врачи не успевают оказывать помощь всем заболевшим. В числе жертв вируса оказались и дети: в Бельгии умерла 12-летняя девочка, а в США – младенец.
Коронавирус SARS-CoV-2 вызывает у взрослых и детей заболевание, получившее официальное название COVID-19. Оно может протекать по-разному: от совершенно бессимптомного процесса до тяжелейшей пневмонии. У молодых людей чаще всего отмечается легкая форма, однако болезнь усугубляется, если имеются хронические недуги (диабет, сердечно-сосудистые патологии, онкология, астма). Тем не менее статистика свидетельствует, что от COVID-19 умирали и молодые, ничем ранее не болевшие люди. И медики пока не могут ответить на вопрос, почему организм этих пациентов не справился с болезнью.
Вакцинация от коронавируса
АО «Медицина» (Клиника академика Ройтберга) проводит вакцинацию от коронавирусной инфекции (COVID-19). Вы можете пройти процедуру в комфортных условиях. Услуга доступна всем гражданам РФ.
Коронавирусы
Сегодня ученым известно около 40 видов коронавирусов. Большинство из них не представляют серьезной опасности для человека. Они вызывают ОРВИ, причем чаще всего симптомы проходят за несколько дней без особых последствий для здоровья. Однако в 2002 году ситуация изменилась. В Китае началась вспышка нового, ранее неизвестного коронавируса SARS-CoV, который провоцировал атипичную пневмонию. Позже, в 2015 году, на Ближнем Востоке появился коронавирус MERS-CoV, который также большей частью вызывал вирусную пневмонию. Тогда пандемии удалось избежать, потому что возбудители не отличались особой контагиозностью. Но новый коронавирус SARS-CoV-2 оказался очень заразным. Выяснилось, что его белковые образования в форме шипа захватывают клетки человека в 4 раза интенсивнее, чем другие виды SARS. Это значит, что при попадании в дыхательные пути вирус наверняка там закрепится и спровоцирует заболевание.
Однако в целом дети легче переносят заражение коронавирусом в сравнении с взрослым населением. На данный момент в разных странах число заболевших ребятишек было разным, однако оно не превышало 2-3%.
Симптомы COVID-19 у детей
У большинства инфицированных коронавирусом детей заболевание напоминает легкую простуду со стандартным набором характерных симптомов. Среди них:
-
насморк;
-
першение, боль в горле;
-
сухой кашель, одышка;
-
повышенная температура, лихорадка;
-
ломота в теле, головная боль;
-
отсутствие аппетита;
-
тошнота;
-
диарея (реже).
Заболевание развивается на 3-4-й день с момента инфицирования. Температура при коронавирусе у детей может быть невысокой, хотя у некоторых она может резко повышаться до критической отметки. Сложно однозначно сказать, что является первым признаком коронавируса у детей, потому что у одних все начинается с сухого кашля, у других – с першения в горле, а у третьих – с заложенности носа. У многих детей болезнь не проявляется вообще, однако они являются носителями возбудителя и представляют опасность для окружающих. Ученые пока не дают ответа на вопрос, почему эти дети не болеют коронавирусом. Среди взрослых вирусоносительство встречается также, однако в гораздо меньшей степени.
Заболевание у детей, как и у взрослых, может проявляться в трех основных клинических формах:
-
легкая острая респираторная вирусная инфекция;
-
пневмония в легкой форме без угрозы жизни;
-
тяжелая пневмония с острым респираторным дистресс-синдромом.
Гораздо реже наблюдается развитие гастроэнтероколита. В особо сложных случаях на фоне инфекции может развиться сепсис и септический шок.
Особенности COVID-19 у детей
Статистика гласит, что у 50 % детей, заболевших COVID-19, не отмечалось ярко выраженных симптомов. Температура была субфебрильной или же не повышалась вообще, кашель был несильным, одышки не наблюдалось, пневмония не развивалась. У 39% детей симптоматика была умеренно тяжелой. Им диагностировали воспаление легких, но серьезных проблем с дыханием не было. У 4% детей симптомов не было вообще. Однако у 6% детей болезнь имела тяжелый характер, некоторые из них находились в критическом состоянии, развивалась тяжелейшая пневмония, отказывали органы. В отдельных случаях у таких пациентов были сопутствующие заболевания, однако некоторые из них до этого были совершенно здоровы.
Особенно опасным коронавирус является для детей первого года жизни, потому что иммунная система малышей в принципе еще очень слабая, она не может противостоять большинству бактерий и вирусов. В грудном возрасте возможно одновременное заражение сразу несколькими вирусами, проникающими в организм респираторным путем, а также присоединение бактериальной инфекции.
Диагностика коронавируса у детей
Коронавирусная инфекция у детей диагностируется по итогам лабораторного исследования. Применяют два вида тестов:
Первый менее эффективен, потому что направлен на выявление антител к вирусу (иммуноглобулинов), а они появляются на 5-7-й день с начала болезни. То есть на начальном этапе инфекция может быть не обнаружена.
Второй тест – полимеразная цепная реакция – дает более точный результат. Его выполняют только в лабораторных условиях на специальном оборудовании.
Детям могут назначать дополнительные лабораторные исследования мочи и крови для контроля общего состояния, если болезнь приобретает более тяжелый характер, а также для своевременного выявления бактериальной инфекции, которая может присоединиться к вирусной. В случае развития острого бронхита и пневмонии рекомендуется компьютерная томография. Традиционное рентгенографическое исследование легких при вирусной пневмонии не всегда показывает реальную картину, потому что пневмония в этом случае имеет диффузный характер. Если при бактериальном воспалении легких наблюдаются плотные концентрированные очаги поражения легочной ткани, хорошо просматривающиеся на рентгенографическом снимке, то при COVID-19 имеют место множественные очаги поражения разных участков легких. Чем их больше, тем тяжелее протекает пневмония.
Лечение COVID-19 у детей
После лабораторного подтверждения диагноза COVID-19 за ребенком ведется наблюдение. Обычно госпитализация не требуется, ведь большинство детей переносят болезнь легко. Препаратов, специально предназначенных для лечения данной инфекции, пока не существует, терапия имеет симптоматический характер. Применяются жаропонижающие средства для нормализации температуры, рекомендуется обильное питье, отдых и сбалансированное питание. Родители ребенка все это время должны находиться в тесном контакте с врачом. Госпитализация показана, если у ребенка долгое время держится высокая температура, усиливается кашель, возникает одышка, резко ухудшается общее состояние, что может свидетельствовать о развитии пневмонии.
При неблагоприятном течении болезни возможно развитие острого респираторного дистресс-синдрома. В этом случае применяется кислородная терапия, предполагающая механическую вентиляцию легких. В еще более сложных случаях используется экстракорпоральная мембранная оксигенация. Это комплексный и дорогостоящий метод поддержки пациентов с острой дыхательной недостаточностью.
Во многих странах медики пытаются использовать для лечения COVID-19 уже известные фармацевтические средства, эффективные при борьбе с другими болезнями. В их число входят препараты, применяемые при терапии малярии и ревматоидного артрита. Они показали неплохой результат в лабораторных тестах, однако к ним есть много вопросов в плане побочных эффектов.
Однако все эти подходы являются экспериментальными и пока не имеют достаточной доказательной базы. Их назначение оправдано только в случае реальной угрозы жизни.
БЦЖ и SARS-CoV-2
Группа ученых из Нью-Йорка обнаружила связь между вакцинацией БЦЖ и низкой смертностью от COVID-19. Позже их поддержали эпидемиологи из Университета Техаса, опиравшиеся на статистику 178 стран. Они утверждают, что количество инфицированных на душу населения в странах, где БЦЖ-вакцинация является обязательной, примерно в 10 раз меньше, а число жертв – в 20 раз меньше.
Вакцина БЦЖ была разработана в 1921 году, и до сих пор она считается эффективным средством профилактики туберкулеза. Интересно, что задолго до появления коронавируса датские ученые Петер Ааби и Кристина Стабелл Бенн заявили: БЦЖ дает защиту от многих инфекций, способствуя укреплению иммунитета в целом. Они считают, что люди после вакцинации БЦЖ становятся на 30% более стойкими ко всем вирусам, бактериям и грибкам. Однако это утверждение пока еще только гипотеза, не имеющая достаточной доказательной базы. В любом случае БЦЖ делать нужно – в первую очередь для того, чтобы организм ребенка научился бороться с туберкулезной палочкой.
Вакцин против коронавирусов пока нет. Единственными эффективными методами профилактики являются следующие:
-
ограничение социальных контактов;
-
личная гигиена (частое мытье рук, использование санитайзеров).
Родителям следует сделать все возможное, чтобы ребенок не заболел, даже с учетом того, что COVID-19 у большинства малышей протекает легко. Ведь вирус до конца не изучен, неизвестно, какие последствия он может оставить после себя.
[11] Можно сделать справочно на серой подложке
Карта распространения коронавируса в России
Нервная система младенца
Проблема детского здоровья всегда являлась одной из главных в системе государственных приоритетов. Многогранность ее состоит не только в рождении здорового ребенка, но и создание благоприятных условий для его роста и развития. Большое значение придается разработке системы профилактики и лечения больных детей, в том числе детей с врожденной патологией.
В связи с этим особое внимание уделяется нарушениям, возникающим в антенатальном и перинатальном периодах развития. Необходимо отметить, что значительно расширились технические возможности диагностической медицины (в том числе ДНК – диагностика), методы визуализации плода, в связи с чем стала возможной ранняя диагностика заболеваний и пороков развития. Патология раннего детского возраста и особенно новорожденных представляет повышенную сложность для диагностического процесса. В большей степени это относится к неврологическому обследованию. В этом возрасте на первый план выступают общие симптомы, связанные с незрелостью центральной нервной системы. Морфологическая незрелость центральной нервной системы проявляется особенностью ее функционирования, что характеризуется недифференцированностью ответа на различные раздражители, отсутствием стабильности неврологических реакций и их быстрой истощаемостью.
При оценке полученных данных необходимо учитывать состояние матери как в период беременности, так и в процессе родов.
Нарушения в здоровье матери могут привести к угнетению общего состояния ребенка, ослаблению двигательной активности, угнетению или ослаблению условных или безусловных рефлексов.
Состояние новорожденного может значительно изменяться при внутриутробной задержке развития. Кроме того, при осмотре ребенка необходимо учитывать состояние окружающей обстановки: освещенность, шум, температуру воздуха в помещении и др. Для окончательной постановки диагноза проводится неоднократное обследование, так как неврологические симптомы, выявляемые в первый раз, могут исчезнуть при повторном осмотре, или, симптомы, расцененные в первый раз как легкие признаки нарушения ЦНС, в последующим могут стать более значимыми. Оценка неврологического статуса детей первого года жизни, в том числе и новорожденных, имеет ряд особенностей. Так, отмечается преобладание общих реакций вне зависимости от характера раздражающих факторов, а некоторые симптомы, расцениваемые у более старших детей и взрослых как безусловно патологические, у новорожденных и детей грудного возраста являются нормой, отражая степень зрелости определенных структур нервной системы и этапы функционального морфогенеза. Обследование начинают с визуального наблюдения за ребенком. Обращают внимание на положение головы, туловища, конечностей. Оценивают спонтанные движения рук и ног, определяют позу ребенка, анализируют объем активных и пассивных движений. У новорожденного ребенка руки и ноги находятся в постоянном движении. Спонтанная двигательная активность и крик усиливаются перед кормлением и ослабевают после него. Новорожденный хорошо сосет и глотает.
При церебральных нарушениях отмечается резкое снижение спонтанной двигательной активности. Резко снижены или отсутствуют сосательные и глотательные рефлексы. Низкоамплитудный высокочастотный тремор подбородка, ручек при крике или возбужденном состоянии новорожденного относится к физиологическим проявлениям. Новорожденный доношенный ребенок и младенец первых месяцев жизни удерживает преимущественно флексорную позу конечностей, т.е. тонус мышц в сгибателях конечностей преобладает над тонусом в разгибателях, причем тонус в руках выше, чем в ногах и он симметричен. Изменения мышечного тонуса проявляется мышечной гипотонией, дистонией, гипертонией.
Мышечная гипотония – один из наиболее часто обнаруживаемых синдромов у новорожденных детей. Она может быть выражена с рождения и носить диффузный или ограниченный характер в зависимости от характера патологического процесса. Встречается при: врожденных формах нервно-мышечных заболеваний, асфиксии, внутричерепной и спинальной родовой травме, поражении периферической нервной системы, хромосомных синдромах, наследственных нарушениях обмена веществ, а также у недоношенных. Поскольку мышечная гипотония часто сочетается с другими неврологическими нарушениями (судороги, гидроцефалия, парезы черепных нервов и др.), последние могут модифицировать характер задержки развития. Следует также отметить, что качество самого синдрома мышечной гипотонии и его влияние на задержку развития будут варьировать в зависимости от заболевания. Дети с пониженной возбудимостью, с синдромом гипотонуса вяло сосут, часто срыгивают.
Синдром мышечной гипертонии характеризуется увеличением сопротивления пассивным движениям, ограничением спонтанной и произвольной двигательной активности. При синдроме мышечной гипертонии следует приложить определенные усилия, чтобы раскрыть кулачки или разогнуть конечности. Причем дети достаточно часто реагируют на это плачем. Синдром гипертонуса встречается при: повышении внутричерепного давления, гнойном менингите, билиарной энцефалопатии, внутриутробной инфекции с поражением ЦНС, после внутричерепного кровоизлияния. У детей с гипертонусом часто возникают трудности с кормлением, так как некоординированы акты сосания и глотания. Отмечаются срыгивания и аэрофагии. Однако надо заметить, что физиологическая гипертония отмечается у детей первых месяцев жизни. Она возникает вследствие отсутствия угнетающего влияния пирамидной системы на спинномозговые рефлекторые дуги. Но, если по мере взросления грудного ребенка, отмечается нарастание мышечной гипертонии и появление односторонних симптомов, то это должно насторожить в плане возможного развития ДЦП. Синдром двигательных расстройств у новорожденных детей может сопровождаться мышечной дистонией (состояние сменяющихся тонусов – мышечная гипотония чередуется мышечной гипертонией). Дистония – проходящее повышение мышечного тонуса то в сгибателях, то в разгибателя. В покое у этих детей при пассивных движениях выражена общая мышечная дистония. При попытке выполнить какое-либо движение, при положительных или эмоциональных реакциях мышечный тонус резко нарастает. Такие состояния называются дистоническими атаками. Синдром легкой преходящей мышечной дистонии не оказывает существенного влияния на возрастное моторное развитие ребенка. Оценить состояние мышечного тонуса может только врач, педиатр и невропатолог, поэтому родители должны помнить, что своевременное обращение к врачу, динамическое наблюдение ребенка специалистами, в срок проведенные необходимые обследования, и выполнение назначений лечащего врача, способны предотвратить развитие каких-либо серьезных нарушений со стороны ЦНС. При оценке неврологического статуса у детей после исследования мышечного тонуса необходимо произвести осмотр головы, измерение ее окружности и сопоставления ее размеров с размерами груди.
Гидроцефалия характеризуется увеличением размеров головы, что связано с расширением желудочковых систем мозга и субарохноидальных пространств за счет избыточного количества цереброспинальной жидкости.
Макроцефалия – увеличение размеров головы, сопровождающееся увеличением массы и размеров головного мозга. Может быть врожденным пороком развития мозга, встречается у детей с фамакозами, болезнями накопления, может быть семейной особенностью. Микроцефалия- уменьшение размеров головы в следствие малых размеров мозга. Врожденная микроцефалия наблюдается при генетических заболеваниях, встречается при перенесенной внутриутробной нейроинфекции, алкогольной фетопатиии, пороках развития мозга и других заболеваниях.
Микрокрания – уменьшение размеров головы вследствие замедленного роста костей черепа и быстрой их оссификацией, с ранним закрытием швов и родничков. Нередко микрокрания является наследственно-конституциональной особенностью. Краниостеноз – врожденный порок развития черепа, который ведет к формированию неправильной формы головы с изменением ее размеров, характеризуется сращением швов, нарушение роста отдельных костей черепа. Краниостеноз обнаруживается уже на первом году жизни и проявляется различными деформациями черепа – башенный, ладьевидный, треугольный и т.д. Очень важно оценивать состояние родничков. При рождении определяется передний (большой) и задний (малый) роднички. Размеры родничка индивидуальны и колеблются от 1 до 3 см. Закрывается большой родничок, как правило, к 1,5 годам. Задержка закрытия родничка может быть связана с высоким внутричерепным давлением, особенностями онтогенеза черепа. Обращают внимание также на наличие гематом, отечности тканей головы, состояние подкожной венозной сети. Нередко у детей первых суток жизни при пальпации обнаруживается отек мягких тканей головы (родовая опухоль), который не ограничен одной костью и отражает физиологическую травму кожи и подкожной клетчатки в родах.
Кефалогематома – кровоизлияние под надкостницу, которое всегда расположено в пределах одной кости. Большие кефалогематомы удаляют, малые рассасываются сами.
Расширенная подкожная венозная сетка на голове свидетельствует о повышенном внутричерепном давлении как за счет ликворного компонента, так и за счет нарушений венозного оттока. Наличие или отсутствие выше перечисленных симптомов может оценить только врач (педиатр или невропатолог), после тщательного осмотра. В случае найденных им изменений, ребенку, возможно, будет назначено необходимое обследование (НСГ, ЭЭГ, доплероисследование сосудов головного мозга и др.), а также лечение. После общего осмотра новорожденного ребенка, оценки его сознания, двигательной активности, мышечного тонуса, состояние костей черепа и мягких тканей головы педиатр и невропатолог оценивают состояние черепно-мозговых нервов, безусловные и сухожильные рефлексы. О состоянии черепно-мозговых нервов у новорожденного можно судить по особенностям его мимики, крику, акту сосания и глотания, реакции на звук. Особое внимание уделяют органу зрения, так как внешние изменения глаз в ряде случаев позволяют заподозрить наличие врожденного или наследственного заболевания, гипоксического или травматического повреждения ЦНС. Врачи-специалисты (педиатр, невролог, офтальмолог) при оценке органа зрения обращают внимание на размеры и симметричность глазных щелей, состояние радужки, наличие кровоизлияния, на форму зрачка, наличие экзофтальма, нистагма, птоза и косоглазия. Состояние более глубоких структур глаза (хрусталика, стекловидного тела, сетчатки) может оценить только врач-офтальмолог. Поэтому, так важно, чтобы уже на первом месяце жизни ребенок был осмотрен не только педиатром и неврологом, но и врачом-офтальмологом.
Таким образом, чтобы вовремя диагностировать и в дальнейшем предотвратить серьезные нарушения со стороны центральной нервной системы, родителями должны соблюдаться ряд правил:
- Обязательная диспансеризация – это консультации педиатра (в течение первого месяца жизни 4 раза в месяц), далее ежемесячно и регулярные осмотры невролога: в 1 месяц, 3 месяца и в год; если возникает в том необходимость, то чаще. Консультации офтальмолога в 1 месяц, 3 месяца и в 1 год, если возникает в том необходимость, то чаще. Проведение скрининг исследования центральной нервной системы (нейросонографии) и проведение других исследований, если есть к этому показания. Неукоснительное соблюдение назначений врачей, наблюдающих ребенка.
- Рациональное вскармливание.
- Соблюдение санитарно-гигиенического режима.
- Физическое воспитание (массаж, гимнастика, закаливание).
Пневмония – HealthyChildren.org
Слово пневмония означает « инфекция легких. » Хотя пневмония была чрезвычайно опасной в прошлых поколениях, сегодня большинство детей могут легко вылечиться от нее, если им будет оказана надлежащая медицинская помощь.
Большинство случаев пневмонии возникает после вирусной инфекции верхних дыхательных путей. Пневмония также может быть вызвана бактериальными инфекциями. Кроме того, если вирусная инфекция достаточно раздражает дыхательные пути или ослабляет иммунную систему ребенка, бактерии могут начать расти в легких, добавляя вторую инфекцию к исходной.
Некоторые дети, чья иммунная защита или легкие ослаблены другими заболеваниями, такими как муковисцидоз, астма или рак может с большей вероятностью развить пневмонию. Дети, чьи дыхательные пути или легкие имеют другие аномалии, могут иметь более высокий риск.
Поскольку большинство форм пневмонии связано с вирусными или бактериальными инфекциями, которые передаются от человека к человеку, они наиболее распространены осенью, зимой и ранней весной, когда дети проводят больше времени в помещении в тесном контакте с другими.На вероятность развития пневмонии у ребенка не влияет то, как она одета, или температура воздуха в холодные дни.
Признаки и симптомы пневмонии у детей
Как и многие другие инфекции, пневмония обычно вызывает лихорадка, которая, в свою очередь, может вызвать потоотделение, озноб, покраснение кожи и общий дискомфорт. Ребенок также может потерять аппетит и казаться менее энергичным, чем обычно. Младенцы и малыши могут казаться бледными и вялыми и плакать чаще, чем обычно.
Лечение пневмонии
Когда пневмония вызвана вирусом, обычно нет специального лечения, кроме отдыха и обычных мер по контролю температуры.Препараты для подавления кашля, содержащие кодеин или декстрометорфан, не следует использовать, потому что кашель помогает избавиться от чрезмерных выделений, вызванных инфекцией. Вирусная пневмония обычно проходит через несколько дней, хотя кашель может сохраняться в течение нескольких недель.
Поскольку часто трудно определить, вызвана ли пневмония вирусом или бактериями, ваш педиатр может назначить антибиотик. Все антибиотики следует принимать в течение всего предписанного курса и в определенной рекомендованной дозировке.У вас может возникнуть соблазн прервать их раньше, но не следует этого делать – некоторые бактерии могут остаться, и инфекция может вернуться, если не будет завершен весь курс.
Профилактика: вакцина против пневмонии
Вашему ребенку можно сделать прививку пневмококковые инфекции, бактериальная причина пневмонии. Американская академия педиатрии рекомендует, чтобы все дети, начиная с 2-месячного возраста, прошли эту иммунизацию (называемую пневмококковый конъюгат или PCV13).Серию доз необходимо вводить в возрасте 2, 4, 6 и от 12 до 15 месяцев одновременно с тем, как дети получают другие детские вакцины.
Если ваш ребенок не получил первые дозы в рекомендованное время, поговорите со своим педиатром о графике наверстывания. Одну дозу PCV13 следует давать всем здоровым детям в возрасте от 2 до 5 лет, которые ранее не получали рекомендуемые дозы до 2 лет, и детям в возрасте от 2 до 18 лет с определенными сопутствующими заболеваниями, которые ранее не получали получил дозу PCV13.
Другая пневмококковая вакцина (пневмококковый полисахарид или PPV23) также рекомендуется для детей старшего возраста (от 2 до 5 лет), которые имеют высокий риск развития инвазивной пневмококковой инфекции. К ним относятся дети с:
Также рекомендуется детям, принимающим лекарства или страдающим заболеваниями, ослабляющими их иммунную систему. Некоторым детям с определенными сопутствующими заболеваниями может потребоваться вторая доза пневмококковой вакцины, введенная по крайней мере через 8 недель.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Пневмония у детей | Детская больница Колорадо
Как лечится пневмония?
В большинстве случаев детям с бактериальной пневмонией назначают пероральные антибиотики, и они могут оставаться дома, чтобы отдохнуть и выздороветь.Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней.
Пневмонию, вызванную вирусом гриппа, можно лечить противовирусными препаратами в течение первых 2–3 дней появления симптомов. От других вирусов, вызывающих пневмонию, лекарств нет. В этих случаях используются поддерживающие меры, такие как поддержание водного баланса вашего ребенка, контроль любой температуры и лечение хрипов или потребности в кислороде, пока организм не сможет самостоятельно преодолеть инфекцию.
Если ваш врач прописал антибиотики, давайте лекарство по графику в течение указанного времени. Это поможет вашему ребенку быстрее выздороветь и снизит вероятность распространения инфекции на других членов семьи. При хрипе врач может порекомендовать небулайзер или ингалятор.
Проконсультируйтесь с врачом, прежде чем принимать лекарства, отпускаемые без рецепта, для лечения кашля вашего ребенка, потому что подавители кашля не позволяют легким выводить слизь, что может быть бесполезным при пневмонии.Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев или детей старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев. Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Дети могут быть госпитализированы для лечения, если у них пневмония:
- Им нужен дополнительный кислород
- У них легочные инфекции, которые могли распространиться в кровоток
- У них хронические заболевания, влияющие на иммунную систему
- У них такая сильная рвота, что они не могут принимать лекарство через рот или обезвожены
Как предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин.Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее распространенными бактериальными причинами пневмонии. Детей следует вакцинировать от коклюша, также называемого коклюшем, начиная с 2-месячного возраста.
Ежегодные вакцины против вируса гриппа также рекомендуются для профилактики пневмонии. Дети с хроническими респираторными заболеваниями также могут получить дополнительную иммунизацию против Streptococcus pneumoniae для дальнейшей профилактики пневмонии.Теперь доступны противовирусные препараты, которые могут использоваться для лечения некоторых типов вирусной пневмонии или для облегчения симптомов.
Почему выбирают Детский Колорадо для лечения пневмонии вашего ребенка?
МиссияChildren’s Colorado Breathing Institute – предоставить всестороннюю клиническую помощь и консультации детям с распространенными и сложными проблемами дыхания. Наши специалисты и оборудование готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку.
Как региональный медицинский центр, Институт дыхания обеспечивает профессиональное образование и продвижение знаний посредством исследований. Наши врачи ответственны за открытия в легочной медицине, в том числе за первое использование вдыхаемого оксида азота (iNO) для лечения недоношенного ребенка с дыхательной недостаточностью.
Новейшие диагностические тесты доступны как для младенцев, так и для детей старшего возраста, а опытный штат педиатров, включая врачей, медсестер, диетологов, социальных работников и респираторных терапевтов, позволяет семьям извлечь пользу из командного подхода к лечению нарушений дыхания.Наш совместный подход к лечению дыхания и легких включает и поощряет участие семьи.
Признаки детской пневмонии | Ada
Что такое детская пневмония?
Пневмония – это воспаление в одном или обоих легких, которое почти всегда вызывается вирусной или бактериальной инфекцией. Воспаление нарушает способность организма доставлять кислород и удалять углекислый газ из крови. У человека больше шансов заболеть пневмонией в детстве, известной как детская пневмония, чем во взрослом возрасте.
Симптомы детской пневмонии зависят от причины инфекции и ряда других факторов, включая возраст и общее состояние здоровья ребенка. Учащенное дыхание, высокая температура и кашель – три наиболее распространенных признака этого состояния.
Пневмония у новорожденных и очень маленьких детей, скорее всего, вызвана вирусной, а не бактериальной инфекцией. Возможные вирусные причины пневмонии включают респираторно-синцитиальный вирус или инфекцию гриппа. Бактериальные инфекции все чаще встречаются у детей школьного возраста и подростков.Наиболее частой бактериальной причиной пневмонии является тип бактерии, известный как Streptococcus pneumoniae, но есть несколько других бактериальных инфекций, которые также могут вызывать пневмонию.
Диагноз обычно основывается на медицинском осмотре и нескольких других тестах, которые могут включать анализы крови и рентген.
Прогноз при детской пневмонии в целом хороший. Бактериальную инфекцию часто можно лечить антибиотиками, такими как амоксициллин. Вирусная пневмония обычно проходит сама по себе, без приема лекарств.Однако родителям и опекунам следует проявлять бдительность, поскольку у детей часто бывает трудно обнаружить это заболевание. Большинство смертей от детской пневмонии происходит из-за основных заболеваний, таких как болезни сердца.
Вакцинация против бактериальной инфекции – лучший способ предотвратить распространение детской пневмонии. Дети старше шести месяцев также могут получить пользу от вакцины против гриппа.
Симптомы
Симптомы детской пневмонии зависят от ряда факторов, в частности от возраста пораженного ребенка, а также от того, является ли причина инфекции бактериальной или вирусной.
Симптомы у новорожденных
Новорожденные и младенцы в возрасте до месяца – единственная возрастная группа, которая редко кашляет как прямое следствие пневмонии. Наиболее частые симптомы – раздражительность и неправильное питание. Ребенок этого возраста также может отображать:
- Аномально учащенное дыхание
- Одышка
- Хрюкающие звуки
Симптомы у детей старше месяца
Когда ребенку больше месяца, наиболее заметным симптомом пневмонии, вероятно, будет кашель.Все симптомы, которые влияют на новорожденных, возможно, также будут присутствовать, хотя кряхтение становится реже, когда ребенок становится старше. Другие симптомы пневмонии, наблюдаемые у детей этого возраста, включают:
- Застой, ощущение, что грудь переполнена или забита
- Свистящее или тяжелое дыхание
- Лихорадка, особенно при пневмонии, вызванной бактериальной инфекцией
Малыши и дошкольники
Лихорадка и кашель – самые частые симптомы у детей старше года.Другие типичные симптомы включают:
- Аномально учащенное дыхание
- Перегрузка
- Рвота, особенно после кашля
Дети старшего возраста
Лихорадка и кашель остаются наиболее частыми признаками пневмонии у детей школьного возраста. Также они могут жаловаться на следующие симптомы:
- Боль в груди
- Усталость
- Неопределенная боль в животе
Другие возможные симптомы пневмонии в этом возрасте включают:
- Рвота
- Диарея
- Боль в горле
- Боль в ухе
Если вы беспокоитесь о том, что ваш ребенок или ребенок, которого вы знаете, могут проявлять признаки детской пневмонии или другого заболевания, вы можете получить бесплатную оценку симптомов, загрузив приложение Ada.
Причины детской пневмонии
Пневмония – это воспаление воздушных мешков, также известных как альвеолы, в легких, обычно вызванное инфекцией, которая заставляет их заполняться жидкостью или гноем.
Это воспаление нарушает способность легких дышать и правильно снабжать организм кислородом, вызывая многие из описанных выше симптомов.
Пневмония почти всегда вызывается бактериями или вирусом. У детей младше школьного возраста вирусная инфекция является наиболее частой причиной.Дети школьного возраста и молодые подростки более склонны к развитию бактериальной инфекции.
Возможные вирусные инфекции
К вирусным инфекциям, которые могут вызвать детскую пневмонию, относятся:
- Респираторно-синцитиальный вирус (RSV), который является наиболее частой вирусной причиной
- Грипп
- Вирус парагриппа, вызывающий также круп
И реже:
Возможные бактериальные инфекции
Наиболее частой бактериальной причиной детской пневмонии являются бактерии Streptococcus pneumoniae.Эта бактерия часто переносится под носом у здоровых людей, не причиняя никакого вреда, но может перерасти в пневмонию, если бактерия распространяется на людей с уязвимой иммунной системой, таких как дети и пожилые люди.
Другой возможной бактериальной причиной является Mycoplasma pneumoniae, которая обычно вызывает более легкую форму заболевания, известную как ходячая пневмония или атипичная пневмония. Ходячую пневмонию иногда путают с простудой и обычно не требуют постельного режима.Однако в некоторых случаях симптомы заражения Mycoplasma pneumoniae будут столь же серьезными, как и симптомы, вызванные другими типами бактерий.
Несколько других типов бактерий могут вызывать пневмонию у детей, в том числе стрептококк группы B и золотистый стафилококк.
Другие возможные причины
В редких случаях у ребенка может быть другая причина пневмонии. К ним относятся другие потенциальные инфекционные причины, такие как:
- Аспирационная пневмония, когда пища, слюна или желудочная кислота попадают в легкие
- Вдыхание грибов, например, из почвы
Существуют также неинфекционные причины, такие как вдыхание вредных веществ и химикатов.
Подробнее о различных типах пневмонии »
Диагностика пневмонии у детей
Первым шагом в диагностике детской пневмонии обычно является медицинский осмотр, когда врач оценивает симптомы ребенка. Обычно измеряется их температура, и врач выслушивает их грудную клетку с помощью стетоскопа.
Особая проблема – выяснить, имеет ли пневмония бактериальное или вирусное происхождение. Врач может задать вопросы о недавних поездках и проверить их историю вакцинации.
Рентген грудной клетки иногда используется для подтверждения диагноза или для поиска любых осложнений, вызванных пневмонией в области легких. В последние годы был достигнут обнадеживающий прогресс в использовании ультразвука, сканирования, которое использует звуковые волны для получения изображения внутренней части тела для диагностики пневмонии. В какой-то момент в будущем ультразвук может заменить рентгеновское обследование.
Другие возможные тесты включают:
- Анализ крови может помочь определить наличие инфекции, степень ее распространения и, возможно, причину
- Анализ мокроты, при котором образец слюны или мокроты исследуется в лаборатории.Это может подтвердить, что определенный тип бактерий вызывает пневмонию.
- Пульсоксиметрия – тест для измерения уровня кислорода в крови
- Бронхоскопия, при которой трубка с камерой и светом, прикрепленным к концу, вводится в легкие, чтобы врач мог заглянуть внутрь. Это редко и обычно используется только в сложных случаях пневмонии
Лечение
Лечение детской пневмонии зависит от возраста и состояния здоровья ребенка, а также от причины инфекции.В большинстве случаев, особенно у детей школьного возраста, пневмонию можно лечить дома. Детям с бактериальными инфекциями обычно назначают антибиотики, тогда как вирусные инфекции обычно проходят сами по себе без необходимости в дополнительных лекарствах.
Иногда ребенка нужно госпитализировать для лечения. Решение о госпитализации обычно основывается на таких факторах, как:
- Дыхательная способность ребенка
- Возраст ребенка
- Риск осложнений из-за типа пневмонии или любых сопутствующих заболеваний, которые могут быть у ребенка
- Уровень кислорода в крови
- Наличие любых необычных симптомов, например измененного психического состояния
Госпитализация обычно включает в себя дополнительную кислородную терапию пострадавшему ребенку, наблюдение за его состоянием и лечение антибиотиками.Также может потребоваться устранение любых осложнений.
Лекарства от пневмонии
Детям, которые лечатся дома от бактериальной пневмонии, обычно назначают антибиотик амоксициллин, который может быть в таблетках или в жидкой форме. Если это не поможет, врач может порекомендовать альтернативные антибиотики.
Макролидные антибиотики, такие как азитромицин, могут быть рекомендованы, если предполагается, что ребенок страдает атипичной пневмонией.
Антибиотики, применяемые в больнице, обычно отличаются от тех, которые рекомендуются для домашнего применения.Врач основывает лечение антибиотиками на нескольких факторах, например, был ли ребенок иммунизирован. В больнице антибиотики можно вводить непосредственно в кровоток с помощью внутривенной капельницы.
Антибиотики не подходят для лечения детей с вирусными инфекциями. Однако, если пневмония была вызвана инфекцией гриппа, противовирусная терапия может использоваться для борьбы с распространением болезни.
У ребенка симптомы лихорадки можно облегчить с помощью ацетаминофена, независимо от того, находятся ли они в больнице или проходят лечение дома.
Советы по уходу в домашних условиях
Если врач решит, что ребенка следует лечить дома, его опекун должен предпринять следующие шаги:
- Поддерживайте их водный баланс, предлагая много жидкости.
- Если при кашле у ребенка выделяется слизь, поощряйте выплевывание мокроты, чтобы очистить эфир. Если ребенок слишком мал, чтобы понять, то взрослый должен положить ребенка себе на колени и похлопать его по спине, когда возникают приступы кашля
- Снимите боль в груди с помощью грелки или теплого компресса на область груди
Если у ребенка губы или ногти голубоватые или серые, это может указывать на то, что он не получает достаточно кислорода. Это знак того, что следует связаться с медицинскими работниками.
Осложнения
Подавляющее большинство детей, заболевших пневмонией, выздоравливают без каких-либо длительных трудностей. Однако есть некоторые потенциальные осложнения, в том числе:
Плевральный выпот, , который представляет собой скопление жидкости между слоями плевры, мембраны, покрывающей легкое. Он также известен как вода для легких. Эта жидкость иногда может инфицировать и вызвать более опасное состояние, известное как эмпиема.Эмпиему можно лечить путем слива лишней жидкости из организма.
Абсцессы легких, представляют собой заполненные гноем полости, которые могут появляться в легких. Их часто можно лечить антибиотиками.
Сепсис возникает, когда инфекция попадает в кровоток, вызывая опасную реакцию организма. В наиболее серьезных случаях сепсис потенциально может привести к полиорганной недостаточности
Пневмоторакс – медицинский термин для обозначения коллапса легкого. Это когда воздух попадает в пространство вокруг легких человека, что может повлиять на способность легких оставаться надутыми.
Профилактика
Центры по контролю и профилактике заболеваний (CDC) рекомендуют в США две вакцины для защиты от бактерий Streptococcus pneumoniae, наиболее частой причины бактериальной пневмонии. Он также может вызывать ряд других заболеваний, включая бронхит и менингит. Заболевания, вызванные инфицированием бактериями Streptococcus pneumoniae, известны как пневмококковые заболевания.
Вакцина PCV13 рекомендуется для всех детей в возрасте до двух лет. Защищает от 13 наиболее распространенных штаммов пневмококковых бактерий. Первая прививка должна быть сделана в возрасте двух месяцев, следующие две – в четыре и шесть месяцев. Последняя ревакцинация должна быть сделана, когда ребенку будет от 12 до 15 месяцев. Для детей старше этого возраста обычно достаточно одного укола.
Вакцина PPSV23 рекомендуется детям старше двух лет, у которых есть определенные заболевания , такие как лейкемия или хронические сердечно-сосудистые заболевания.PPSV23 защищает от 23 видов пневмококковых бактерий. Детям с этими заболеваниями обычно требуется две дозы PPSV23.
Побочные эффекты возникают редко. Считается, что аллергические реакции на вакцину возникают только в одном случае из миллиона. Тем не менее, следует сообщить врачу, если у человека возникла аллергическая реакция на какую-либо другую вакцину. Прием вакцины обычно следует отложить, если ребенок почувствует себя плохо, но врач сможет посоветовать это.
Внедрение вакцины против Streptococcus pneumoniae в U.С. совпал со значительным снижением заболеваемости пневмококками у детей в возрасте до пяти лет.
Вакцинация против гриппа
Одной из потенциальных вирусных причин пневмонии является инфекция гриппа, также известная как грипп. Вакцинация против гриппа не может остановить всех детей от заражения гриппом, но это лучшее средство защиты от инфекции.
CDC рекомендует всем детям старше шести месяцев делать прививку от гриппа один раз в год до конца октября.Новая вакцинация необходима каждый год, потому что конкретные вирусы гриппа, распространяющиеся среди населения, со временем меняются.
Младенцы младше шести месяцев слишком малы для вакцинации. Лучший способ защитить их от гриппа – это сделать вакцинацию всем вокруг.
Часто задаваемые вопросы
Q: Детский бронхит против пневмонии: в чем разница?
A: Бронхит – это инфекция и последующее воспаление бронхов, по которым воздух поступает в легкие и из них.20]
Эти два состояния вызывают очень похожие симптомы, и их бывает трудно отличить друг от друга. Однако ребенка с подозрением на бронхит или пневмонию следует отвезти к врачу, который сможет помочь с диагностикой. Вы также можете получить бесплатную оценку симптомов, загрузив приложение Ada.
Подробнее об остром бронхите »
В: Заразна ли детская пневмония?
A: Бактерии и вирусы, которые обычно вызывают пневмонию, могут передаваться от человека к человеку.Лучший способ предотвратить развитие этого заболевания у ребенка – это сделать ему надлежащую вакцинацию.
Также полезно соблюдать правила гигиены, например, регулярно мыть руки и прикрывать руки при кашле и чихании.
В: Когда следует лечить ребенка в больницу с пневмонией?
A: Врач обычно звонит, чтобы узнать, нужна ли ребенку госпитализация, на основании ряда факторов, в том числе того, насколько хорошо ребенок дышит и сколько ему лет.
Подробнее о госпитализации и других видах лечения пневмонии »
Другие названия пневмонии у детей
- Инфекция легких у детей
- Пневмония детская
- Пневмония младенческая
Детская пневмония: все, что вам нужно знать
Многие люди ассоциируют пневмонию с пожилыми людьми, но на самом деле это самый распространенный инфекционный убийца детей во всем мире. Ежегодно он уносит жизни более 800 000 детей в возрасте до пяти лет, в том числе более 153 000 новорожденных, которые особенно уязвимы для инфекции.Это означает, что каждые 39 секунд от пневмонии умирает ребенок, и почти все эти смерти можно предотвратить.
Каждые 39 секунд от пневмонии умирает ребенок. Почти все эти смерти можно предотвратить
Что вызывает пневмонию?
Пневмония – это острая респираторная инфекция легких. У него нет единственной причины – он может развиться из-за бактерий, вирусов или грибков в воздухе. Когда ребенок инфицирован, его легкие наполняются жидкостью, и ему становится трудно дышать.Дети с незрелой иммунной системой (например, новорожденные) или ослабленной – например, недоеданием или такими заболеваниями, как ВИЧ – более уязвимы к пневмонии.
Каковы симптомы пневмонии?
Поскольку пневмония – это инфекция легких, наиболее частыми симптомами являются кашель, затрудненное дыхание и лихорадка. Дети с пневмонией обычно испытывают учащенное дыхание, или их нижняя часть грудной клетки может втягиваться или втягиваться при вдохе (у здорового человека грудная клетка расширяется при вдохе).
Заразна ли пневмония?
Пневмония заразна и может передаваться воздушно-капельным путем (кашель или чихание). Он также может передаваться через другие жидкости, например кровь во время родов, или через загрязненные поверхности.
Как диагностируют пневмонию у детей?
Медицинские работники могут диагностировать пневмонию с помощью медицинского осмотра, в том числе проверки аномального дыхания и прослушивания легких ребенка. Иногда они могут использовать рентген грудной клетки или анализы крови для диагностики.
В странах без сильных систем здравоохранения (т.е. мало врачей, отсутствие доступа к рентгенограммам грудной клетки и лабораториям) медицинские работники часто полагаются на диагностику пневмонии, подсчитывая количество вдохов, которые ребенок делает в минуту. Например, 5-месячный ребенок, который делает 50 вдохов в минуту, будет дышать слишком быстро и у него может быть пневмония. Количество вдохов для «быстрого дыхания» зависит от возраста ребенка – у детей младшего возраста обычно более высокая частота дыхания, чем у детей старшего возраста.
Как лечить пневмонию?
Лечение пневмонии зависит от типа пневмонии. В развивающихся странах большое количество случаев пневмонии вызывается бактериями, и их можно лечить с помощью недорогих антибиотиков. Однако только треть детей с пневмонией получают необходимые им антибиотики из-за отсутствия доступа к качественной медицинской помощи. Другими причинами пневмонии являются вирусы или микобактерии (например, вызывающие туберкулез), требующие другого лечения.В частности, часто не диагностируется туберкулез.
Детям с тяжелой пневмонией часто требуется кислород, потому что воспаление их легких препятствует поступлению достаточного количества кислорода в кровоток. Однако во многих странах без сильных систем здравоохранения кислород доступен только в медицинских учреждениях и больницах более высокого уровня.
Можно ли предотвратить пневмонию?
Пневмонию можно предотвратить, в первую очередь, путем усиления защитных мер, таких как адекватное питание, а также за счет снижения таких факторов риска, как загрязнение воздуха (которое делает легкие более уязвимыми для инфекции) и соблюдения надлежащих правил гигиены.Исследования показали, что улучшенное мытье рук с мылом снижает риск пневмонии до 50 процентов за счет снижения воздействия бактерий.
Исследования показывают, что улучшенное мытье рук с мылом снижает риск пневмонии до 50%
Есть ли вакцина от пневмонии?
Пневмонию, вызванную бактериями, легко предотвратить с помощью вакцин. Однако в 2018 году 71 миллион детей не получили трех рекомендованных доз первичной вакцины для профилактики пневмонии (ПКВ).Новая вакцина от одной из основных вирусных причин пневмонии находится в стадии разработки.
Где больше всего детей умирает от пневмонии?
Страны с наибольшим количеством смертей от детской пневмонии сконцентрированы в Африке к югу от Сахары и в Азии, включая Демократическую Республику Конго, Эфиопию, Индию, Нигерию и Пакистан. В совокупности на эти пять стран приходится более половины всех случаев смерти детей в возрасте до пяти лет от пневмонии.
Детская смертность от пневмонии сконцентрирована в беднейших странах мира.В этих странах больше всего страдают дети из наиболее обездоленных и маргинализованных групп. Они часто имеют ограниченный доступ или вообще не имеют доступа к основным медицинским услугам и с большей вероятностью страдают от других угроз здоровью, таких как недоедание, инфекционные заболевания и загрязненный воздух. Они часто живут в нестабильных или гуманитарных условиях, где часто возрастают факторы риска и рушатся системы здравоохранения.
Около 50% смертей от детской пневмонии связано с загрязнением воздуха
Как загрязнение воздуха влияет на пневмонию?
Загрязнение воздуха может значительно увеличить риск респираторных инфекций, включая пневмонию.Около половины случаев смерти от пневмонии у детей связано с загрязнением воздуха.
Загрязнение атмосферного воздуха представляет опасность для детей, особенно с учетом растущих темпов урбанизации в странах с высоким бременем пневмонии. Но загрязнение воздуха внутри помещений, вызванное нечистым топливом для приготовления пищи и отопления, представляет собой более серьезную глобальную угрозу. Загрязнение помещений является причиной 62% случаев смерти детей от пневмонии, связанных с загрязнением воздуха.
Что нужно для остановки пневмонии?
Что необходимо, так это ответные меры, которые уменьшат факторы риска, защитят иммунную систему детей и обеспечат доступ к высококачественной медицинской помощи, бесплатной в месте использования, с хорошо подготовленными и оснащенными медицинскими работниками для всех детей.
Профилактика пневмонии возможна, если новорожденные и маленькие дети получают грудное вскармливание на раннем этапе, вакцинируются, имеют доступ к чистой воде, полноценному питанию и ограничивают воздействие загрязнения воздуха.
Для лечения пневмонии медицинские работники должны находиться в пределах досягаемости семей, иметь надлежащую подготовку, лекарства и диагностические инструменты.
Как профилактика, так и лечение требуют сильной первичной медико-санитарной помощи, а также вовлеченных и уполномоченных сообществ. Но в мире только 68% детей с симптомами пневмонии обращаются к врачу.
Каждые 39 секунд от пневмонии умирает ребенок. Сейчас необходимы срочные действия, чтобы положить конец этим предотвратимым смертельным случаям. Медицинские работники, которые обучены и оснащены для профилактики и лечения пневмонии, могут изменить течение болезни и помочь сохранить жизнь каждому ребенку.
Прочтите: Право каждого ребенка на выживание: Программа по прекращению смертей от пневмонии
Пневмония у детей – медицинские условия
Помощь при пневмонии в Rush
Диагностика
Педиатр вашего ребенка сначала проведет медицинский осмотр.Это будет включать в себя прослушивание легких вашего ребенка на предмет необычных звуков, таких как потрескивание или свистящее дыхание, когда ваш ребенок дышит.
Ваш педиатр может назначить следующие тесты, чтобы помочь диагностировать проблему вашего ребенка:
- Рентген грудной клетки может показать воспаление в легких.
- Анализ крови , например общий анализ крови, может показать, активно ли иммунная система вашего ребенка борется с инфекцией.
- Посев мокроты исследует образец слюны или мокроты от кашля, чтобы выяснить, какой микроб вызывает инфекцию.
Лечение на дому
Большинство детей могут поправиться дома с помощью лекарств:
- Антибиотики эффективны, если пневмония вашего ребенка вызвана бактериями. Состояние вашего ребенка должно улучшиться через несколько дней после начала приема рецепта.
- Противовирусные препараты могут помочь вашему ребенку быстрее выздороветь, если пневмония вашего ребенка вызвана вирусом. Вирусная пневмония часто имеет более легкие симптомы, но для улучшения симптомов может потребоваться больше времени – от одной до трех недель.
- Безрецептурные обезболивающие могут снизить температуру вашего ребенка и уменьшить боль, например головную или болезненность при кашле.
Не давайте ребенку средства от кашля. Он не дает легким очищаться от слизи, что может продлить инфекцию.
Вашему ребенку также необходимо пить много жидкости. Это предотвращает обезвоживание и помогает организму вашего ребенка вывести инфекцию.
Госпитализация
Детям с тяжелыми симптомами может потребоваться выздоровление от пневмонии в больнице.Кроме того, детям, которые часто болеют пневмонией или имеют хронические проблемы, повышающие риск осложнений, могут быть полезны уход и наблюдение в условиях больницы.
Если у вашего ребенка есть следующие проблемы, ваш педиатр может порекомендовать госпитализацию:
- Ребенку с серьезными проблемами дыхания может потребоваться кислородная терапия. Эта процедура увеличивает количество кислорода, получаемого легкими вашего ребенка и затем доставляемого в кровь.
- Ребенку, которого рвет или который не может есть или пить, может потребоваться внутривенное введение жидкости и лекарства.
- Ребенку, инфекция которого распространилась в кровоток, может потребоваться внутривенное введение антибиотиков.
Профилактика
Существует ряд вакцин для профилактики пневмонии у детей. Если вы будете следовать графику плановой вакцинации вашего педиатра, ваш ребенок получит следующие прививки, защищающие от пневмонии:
- Вакцина против Haemophilus influenzae типа b (Hib) защищает от бактерий, вызывающих пневмонию и менингит.
- Вакцина DTaP предотвращает коклюш (коклюш), который может вызвать пневмонию.
- Вакцина против пневмококковой пневмонии защищает вашего ребенка от общей причины бактериальной пневмонии. Второй тип пневмококковой вакцины обеспечивает дополнительную защиту детям с хроническими заболеваниями.
- Вакцина против гриппа – это ежегодная прививка для профилактики гриппа. Поскольку многие люди заболевают пневмонией после гриппа, это также предотвращает пневмонию.
Пневмония у младенцев | Бэбицентр
Признаки и симптомы пневмонии у младенцев
Пневмония может поразить в любое время, но обычно она проявляется зимой и весной, часто после простуды или другой инфекции верхних дыхательных путей.
Кашель и жар – два основных симптома пневмонии.
Другие симптомы могут включать:
- Слабость
- Рвота
- Диарея
- Потеря аппетита
- Проблемы с дыханием или учащенное, затрудненное дыхание
- Голубоватый или серый цвет кожи, губ или ногтей
Потому что ваш ребенок не может сказать вам, что беспокоит ее, также обратите внимание на такие признаки, как бледность, потеря энергии и плач больше, чем обычно.
Насколько серьезна пневмония у младенцев?
Это может быть серьезно. Некоторые случаи пневмонии протекают в легкой форме, но могут быть и тяжелыми.
Немедленно позвоните своему врачу , если вы подозреваете, что у вашего ребенка пневмония, особенно если у нее температура выше 102 градусов по Фаренгейту (или более 100,4 градусов по Фаренгейту, если вашему ребенку меньше 6 месяцев), или если у него учащенное или затрудненное дыхание.
Позвоните в службу 911, если ваш ребенок делает более 60 вдохов в минуту или синеет вокруг рта.Есть ли у некоторых детей больший риск заболеть пневмонией?
Да. Пневмония чаще встречается в:
- Недоношенные дети
- Дети с астмой
- Дети с хроническими заболеваниями и ослабленной иммунной системой
- Дети младшего возраста, окруженные пассивным курением
Что вызывает пневмонию у младенцев?
Пневмония – это общий термин, обозначающий инфекцию легких. Это может быть вызвано множеством различных типов бактерий и вирусов.(Иногда пневмония также может быть вызвана грибами.)
Младенцы и дети младшего возраста могут заразиться пневмонией, например, от респираторно-синцитиального вируса (RSV), а младенцы могут заразиться от стрептококка группы B (GBS), приобретенного при рождении или во время родов. У более старшего ребенка или ребенка пневмония может развиться в результате других бактериальных или вирусных инфекций.
Бактериальная пневмония
Дети с бактериальной пневмонией обычно имеют внезапные симптомы – высокую температуру, учащенное дыхание и кашель.Они не хотят есть и кажутся очень больными.
У них могут быть проблемы с дыханием (обратите внимание на расширяющиеся ноздри или грудь, провисающую при дыхании), учащенный пульс и синеватые губы или ногти. Они могут казаться слабыми, иметь рвоту или понос. Менее распространенные симптомы включают боль в животе и ригидность шеи.
Streptococcus pneumoniae является обычной причиной, но другие бактерии (например, Staphylococcus aureus или Mycoplasma pneumoniae) также могут вызывать пневмонию.
Вирусная пневмония
Этот тип пневмонии обычно начинается с простуды, но симптомы постепенно ухудшаются. У детей может подниматься температура до 101,5 градусов по Фаренгейту или выше, с ухудшением кашля, хрипами и учащенным дыханием. Слабость, рвота или диарея также могут быть симптомом.
Вирусная пневмония обычно менее серьезна, чем бактериальная, и не может развиться в нее, но она может сделать детей более восприимчивыми к бактериальной форме болезни.
Вирусы пневмонии включают:
Как диагностируется пневмония?
Во время офисного осмотра врач:
- Наблюдает, как ребенок дышит.
- Слушает ее легкие с помощью стетоскопа.
Врач выслушивает приглушенные звуки дыхания или другие аномальные шумы. Поскольку у ребенка с пневмонией некоторые воздушные мешочки в легких заполнены жидкостью, он может быстро дышать, чтобы получить больше кислорода.
Если врач считает, что у вашего ребенка пневмония, он может:
- Заказать рентген грудной клетки
- Запросить анализ крови
- Сделайте мазок из носа ребенка для проверки на вирусы, такие как RSV или грипп
- Используйте пульсоксиметр, чтобы убедиться, что ваш ребенок получает достаточно кислорода.Оксиметр – это простое устройство, которое крепится к пальцу для измерения насыщения кислородом.
Как лечить пневмонию?
Лечение пневмонии зависит от типа инфекции, которой болен ваш ребенок.
При бактериальной пневмонии :
- Врачи назначают антибиотики.
- Если вашему ребенку необходимо лечить бактериальную пневмонию в больнице, ему могут вводить жидкости и антибиотики через капельницу. Медсестры могут регулярно отсасывать ей нос и следить за уровнем кислорода в крови с помощью оксиметра.Ей также могут надеть носовую кислородную трубку или маску, чтобы облегчить дыхание.
При вирусной пневмонии:
- Лечение может быть ограничено покоем и жидкостями, поскольку вирусная пневмония не реагирует на антибиотики.
Лечение пневмонии у новорожденных в домашних условиях
Хотя вы всегда должны консультироваться с врачом, если подозреваете, что у вашего ребенка пневмония, есть шаги, которые вы можете предпринять, чтобы помочь своему ребенку выздороветь, в том числе:
- Держите вашего ребенка гидратированным. Получение достаточного количества жидкости жизненно важно для борьбы с обезвоживанием из-за учащенного дыхания и лихорадки, которые часто являются побочным эффектом пневмонии.
- Запустите увлажнитель с прохладным туманом , чтобы очистить легкие вашего ребенка и облегчить дыхание.
- Обезболивают. Если она лихорадит и чувствует дискомфорт, вы можете дать ей правильную дозу парацетамола или (если ей 6 месяцев и старше) ибупрофена. (Средства от кашля не рекомендуются, потому что кашель помогает очистить выделения слизи, вызванные инфекцией.)
Сколько времени нужно ребенку, чтобы переболеть пневмонией?
Самая неосложненная пневмония проходит через неделю, хотя кашель может длиться неделями.
Если вашему ребенку дали антибиотик от бактериальной пневмонии, продолжайте давать ему его в течение полного курса лечения. Даже если в течение нескольких дней ей станет лучше, инфекция может вернуться, если не будет завершен полный курс лечения антибиотиками.
Что я могу сделать, чтобы предотвратить заражение моего ребенка пневмонией?
Чтобы повысить шансы вашего ребенка остаться свободным от пневмонии:
Своевременно обновляйте вакцинацию. Вакцины против Hib, DTaP, MMR, гриппа (для детей в возрасте от 6 месяцев), ветряной оспы и пневмококка могут помочь предотвратить пневмонию. Обратитесь к врачу за советом, если ваш ребенок пропустил прививки. Смотрите нашу полную статью о рекомендуемых вакцинациях.
Соблюдайте правила личной гигиены. Часто мойте руки и руки ребенка, чтобы предотвратить распространение микробов. Не позволяйте ребенку делиться чашками или посудой. Регулярно мойте все места, к которым могут прикасаться микробы, например телефон, игрушки, дверные ручки и дверные ручки холодильника.
Сделайте свой дом свободным от табачного дыма. Если вы или ваш партнер курите, курите на улице и попросите гостей сделать то же самое. А еще лучше спросите своего врача о поиске программы, которая поможет вам бросить курить. Исследования показали, что дети, которые живут вокруг сигаретного дыма, даже в течение короткого периода времени, чаще болеют и более восприимчивы к пневмонии, инфекциям верхних дыхательных путей, астме и ушным инфекциям.
Пневмония у младенцев и детей
Когда ваш малыш заболевает пневмонией, естественно беспокоиться.К счастью, при правильном лечении эта болезнь больше не так опасна, как во времена ваших бабушек и дедушек. Сейчас большинство младенцев полностью выздоравливают.
Так что же такое пневмония? И на какие признаки нужно обращать внимание? Читайте дальше, чтобы узнать все о различных типах пневмонии, вариантах лечения младенцев и о том, как вы можете помочь предотвратить заражение вашего ребенка пневмонией.
Что такое пневмония?
Пневмония – это инфекция грудной клетки, из-за которой вашему ребенку становится трудно или неудобно дышать.Он воспаляет воздушные мешочки (известные как альвеолы) в легких, и это может затруднить им выполнение своей работы по переносу кислорода в кровь.
В более тяжелых случаях некоторые альвеолы могут быть заблокированы жидкостями, образующимися, когда организм вашего малыша борется с инфекцией.
Каковы признаки пневмонии?
Важно как можно скорее распознать симптомы пневмонии, чтобы вашему ребенку без промедления могли поставить диагноз и лечить.
Немедленно позвоните своему врачу, если вы подозреваете, что у вашего ребенка пневмония.Вот некоторые возможные признаки пневмонии у вашего ребенка:
Кашель, особенно в сочетании с другими описанными здесь симптомами
Лихорадка
Потливость, озноб, покраснение кожи
Бледность
Учащенное или затрудненное дыхание
Втягивание грудной клетки вокруг ребер и грудины при дыхании
Свистящее дыхание
Расширение ноздрей
Больше плача, чем обычно
Потеря аппетита
Отсутствие энергии, вялость
Боль в груди, особенно при кашле или глубоком дыхании
Голубоватые губы или ногти (признак пониженного содержания кислорода в кровотоке).
Причины и диагностика пневмонии
Пневмония обычно вызывается вирусом или бактериями, а в гораздо более редких случаях – грибками или паразитами.
Иногда играет роль комбинация разных микробов. Например, иммунная система вашего ребенка может быть ослаблена вирусом, что облегчает распространение бактериальной инфекции.
Двумя наиболее распространенными типами пневмонии у младенцев являются:
Вирусная пневмония. Это форма пневмонии, наиболее часто встречающаяся у младенцев. Он развивается, когда вирусная инфекция верхних дыхательных путей, например, простуда или грипп, распространяется дальше в грудную клетку. Признаки вирусной пневмонии могут проявляться постепенно, иногда они менее серьезны, чем признаки бактериальной пневмонии.
Бактериальная пневмония. Инфекции легких также могут быть вызваны бактериями. При этом типе пневмонии симптомы могут появляться без предупреждения и часто начинаются с внезапной высокой температуры и учащенного дыхания.
Только ваш лечащий врач может определить причину пневмонии вашего малыша, поэтому важно как можно скорее проверять любые возможные симптомы.
Пневмония обычно диагностируется на основании медицинского осмотра, но также могут потребоваться рентгеновские снимки или анализы крови, чтобы собрать больше информации о состоянии вашего малыша.
Лечение пневмонии
Крайне важно, чтобы ваш малыш как можно скорее осмотрел медицинский работник, поскольку разные типы пневмонии могут нуждаться в разных формах лечения.
В большинстве случаев лечение пневмонии будет проходить у вас дома. Однако некоторым младенцам может потребоваться лечение в больнице.
Бактериальную пневмонию необходимо лечить антибиотиками, в то время как пневмония, вызванная вирусом, часто проходит через несколько дней без какого-либо лечения (кроме большого количества отдыха и жидкости, а также лекарств от лихорадки, рекомендованных вашим врачом).
Поскольку вашему лечащему врачу не всегда легко определить причину пневмонии у вашего ребенка, если есть какие-либо сомнения, он может прописать антибиотик на всякий случай.
Всегда следуйте инструкциям врача, давая ребенку антибиотики или любые другие лекарства, и убедитесь, что он прошел полный курс лечения антибиотиками. Не останавливайтесь рано только потому, что ей кажется лучше.
Не давайте ребенку средства от кашля, такие как лекарства, содержащие кодеин или декстрометорфан, если у него пневмония, поскольку кашель фактически помогает вашему ребенку изгнать любую жидкость, вызванную инфекцией.
Убедитесь, что ваш ребенок много отдыхает и не имеет достаточного количества жидкости.Внимательно следите за состоянием вашего малыша и вернитесь на следующий осмотр, если заметите какие-либо признаки того, что инфекция может ухудшаться или распространяться.
Когда возвращаться к своему лечащему врачу
Предупреждающие признаки обострения пневмонии могут включать:
Лихорадка, которая держится более нескольких дней, даже при приеме антибиотиков
Проблемы с дыханием
Признаки инфекции в других частях тела, например ригидность шеи, покраснение или опухание суставов или рвота.
Как долго длится пневмония?
Время, необходимое вашему малышу, чтобы почувствовать себя лучше, может зависеть от многих факторов, включая тип пневмонии и степень тяжести инфекции.
Пневмония может пройти через одну или две недели при правильном лечении, хотя кашель может сохраняться еще на несколько недель. Однако имейте в виду, что полное выздоровление от пневмонии может занять больше времени в более тяжелых случаях.
Заразна ли пневмония?
Хотя пневмония сама по себе обычно не заразна, вирусы и бактерии, вызывающие пневмонию, могут передаваться от человека к человеку.
Инфекция, вызывающая пневмонию, иногда передается при кашле и чихании.
Совместное использование стаканов или посуды – еще один способ распространения микробов, поэтому не позволяйте никому – особенно младенцам или детям – пить из чашки или бутылочки вашего ребенка, есть из его тарелки или пользоваться его ложкой. Точно так же не позволяйте своему ребенку пользоваться чужой утварью.
Распространенный миф о том, что пневмония может быть вызвана воздействием холодного воздуха или недостаточной теплой одеждой, правда, что подобные инфекции чаще встречаются в более холодное время года.Настоящая причина в том, что дети часто находятся в помещении и большую часть времени близко друг к другу в более прохладные месяцы осени, зимы и ранней весны, что увеличивает риск распространения инфекций.
Как предотвратить пневмонию у вашего ребенка
Возможно, вы не сможете полностью исключить возможность заражения вашего ребенка пневмонией, но есть много вещей, которые вы можете сделать, чтобы снизить риск.
Вот несколько идей, как вы можете помочь предотвратить заражение вашего ребенка пневмонией:
Убедитесь, что вашему ребенку сделана пневмококковая вакцина. Вашему ребенку можно сделать прививку от пневмококковых инфекций, которые являются частой причиной бактериальной пневмонии. Эксперты рекомендуют вводить эту вакцину всем младенцам в возрасте до 2 лет.
Убедитесь, что вашему ребенку сделаны прививки от детских болезней высокого риска. Многие болезни, которые могут вызвать вирусную пневмонию, уже регулярно вакцинируются. К ним относятся различные типы гриппа, кори, коклюша и ветрянки. Вот почему так важно соблюдать рекомендованный график вакцинации вашего ребенка.Новорожденным и младенцам еще не сделали все прививки, поэтому будьте особенно осторожны, чтобы они не контактировали с людьми, которые могут быть инфицированы этими или любыми другими заболеваниями.
Держите ребенка подальше от людей, которые могут быть больны. Держитесь подальше от взрослых и младенцев, у которых есть признаки инфекции верхних дыхательных путей – например, если у них насморк или заложенность носа, кашель или боль в горле.
Убедитесь, что все члены семьи и лица, осуществляющие уход, регулярно моют руки. Важным способом снижения риска пневмонии у ребенка является соблюдение гигиенических привычек. Прежде всего, это означает частое мытье рук – и следить за тем, чтобы все остальные в вашей семье тоже делали это, – потому что люди часто прикасаются к своим глазам, рту и носу, даже не замечая этого.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как узнать, что у моего ребенка пневмония? Лихорадка, затрудненное дыхание, кашель, отсутствие аппетита или энергии могут быть признаками пневмонии.Немедленно позвоните своему врачу, если заметите какой-либо из этих симптомов.
- Сколько времени нужно, чтобы ребенок переболел пневмонией?
Пневмония может пройти через неделю или две, хотя тяжелые случаи могут длиться дольше.
- Как я могу лечить пневмонию моего ребенка дома?
Только ваш лечащий врач может определить, какое лечение необходимо. В дополнение к любым лекарствам, которые прописывает врач вашему ребенку, вам необходимо следить за тем, чтобы он много отдыхал и оставался гидратированным.
Болезнь – одна из тех проблем, с которыми вы должны время от времени сталкиваться как родитель, но, конечно, все еще естественно беспокоиться о том, что делать, если ваш ребенок заболеет таким заболеванием, как пневмония.

 Проведение операции кесарева сечения не дает гарантии невозможности заражения;
Проведение операции кесарева сечения не дает гарантии невозможности заражения;

 Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам;
Внутримышечное введение лекарственного средства более эффективно. Отсутствие облегчения спустя 2 суток говорит о неверном выборе антибиотика. Для грудных детей предпочтение отдается препаратам пенициллиновой группы. Однако стоит отметить, что заражение пневмонией в условиях роддома труднее всего поддается лечению по причине крайней устойчивости возбудителя к лекарственным средствам;