Антибиотики при кашле у детей: в каких случаях применять
Мне не раз встречались родители, которые любой чих и кашель у своего чада сразу без разбора начинают лечить антибиотиками. Как правило, доводы о целесообразности столь серьезного лечения на них мало действуют, и в результате именно такие «залеченные» любящими мамами детки, как правило, чаще своих сверстников болеют, и в целом их физическое развитие оставляет желать лучшего.
Ответ на этот вопрос каждый раз в каждом конкретном случае будет разным.
Детский кашель может иметь и бактериальную природу, т.е. может быть вызван болезнетворными бактериями, и вирусное происхождение.
Микроорганизмы — вредители начинают успешно размножаться при благоприятных для себя условиях:
- У ребенка снижен иммунитет, например, наличием вирусной инфекции в самом разгаре или недавно перенесенной болезнью.
- Ребенок переохладился.
Применение антибиотиков для лечения ребенка в ряде случаев вполне оправданно, но не всегда является необходимостью.
Чтобы четко представлять себе ситуации, в которых антибиотики необходимы, родителям нужно научиться «узнавать врага в лицо». Если стремительно поднялась высокая температура (39 и выше), появился насморк и кашель, заболели голова и почти все мышцы — это вирусная инфекция (ОРЗ, ОРВИ, грипп).
С вирусами антибиотики справляться не умеют в принципе, а потому прием антибактериальных препаратов при таком кашле не лечит, а больше калечит малыша – ведь полный набор побочных явлений от антибиотика, а также неприятных последствий (молочница, понос, рвота) крохе гарантированы.
- Антибиотики также не рекомендуются, если кашель вызван аллергической реакцией, в том числе и если это кашель, появившийся после курсового приема антибиотиков.
- Антибиотики не понадобятся и не помогут, если кашель вызван механическим повреждением органов дыхания.
- Если симптомы проявляют себя постепенно, медленно, температура в районе 38 градусов держится уже более трех дней, у ребенка заметная одышка, признаки интоксикации, вялость и сонливость – это бактериальное заболевание.

При этом кашель может носить различный характер:
- Сухой кашель
- Влажный кашель
Если кашель у ребенка не проходит более трех недель – его принято считать затяжным. А если малыш кашляет уже три месяца – это хронический кашель.
Сам по себе кашель – вовсе не болезнь, а отдельный симптом целого ряда заболеваний. Поэтому лечить только кашель антибиотиками – нет смысла.
Кашель в качестве защитной функции организма (а это безусловный рефлекс) может сохраняться еще долго после выздоровления, он обычно всегда проходит самым последним. Однако если он держится при отсутствии других жалоб и симптомов уже 2,5-3 недели, стоит показать ребенка врачу. Возможно, малышу потребуется лечение антибиотиками.
Антибиотики при кашле врач пропишет, если у малыша будет установлен один из следующих диагнозов:
- Пневмония. При воспалении легких кашель обычно длительный, практически постоянный, мокрый, надсадный.
- Ангина. При этом заболевании кашель может быть и сухим, и влажным.
- Бронхит. В этом случае малыша может изводить сухой удушающий кашель или влажный затяжной.
- Трахеит (гнойный). Поначалу при заболевании у ребенка наблюдается сухой кашель, преимущественно по ночам. Через несколько дней он становится влажным с отделением мокроты с примесью гноя.
- Плеврит. При этом заболевании кашель у ребенка сухой и непродуктивный.
- Туберкулез. При туберкулезе кашель бывает разным и зависит от стадии и формы болезни. При милиарной форме – он сухой, но с обильным отделением мокроты. При деструктивной форме – глухой и болезненный.
- Коклюш. Это заболевание обычно сопровождаются изнуряющим длительным кашлем судорожного характера. Часто наблюдается так называемый «лающий» кашель или («тюлений лай»).
Лучше всего, если перед выбором препарата доктор получит результаты бактериологического исследования мокроты и мазка из гортани и носа ребенка. Тогда специалист будет наверняка знать, какие бактерии стали причиной недуга, и какой антибиотик против них «выставить на линию огня».
Тогда специалист будет наверняка знать, какие бактерии стали причиной недуга, и какой антибиотик против них «выставить на линию огня».
Но анализ такого плана делают не везде, и лаборантам требуется много времени, чтобы отчитаться о результатах – от 10 до 14 суток. Этих двух недель, как мы понимаем, нет ни у заболевшего ребенка, ни у его обеспокоенных родителей, ни у врача.
Поэтому доктора стараются назначать детям при кашле антибиотики широкого спектра действия нового поколения.
Для лечения кашля обычно выбирают монотерапию – то есть применяют какой-то один, обычно относительно слабый, антибиотик.
Если в течение 4-5 дней улучшения не наступит, врач поменяет препарат на более сильнодействующий и эффективный.
Более сильный антибиотик (например, из группы цефалоспоринов) врач назначит и в том случае, если ребенок недавно уже лечился антибиотиками более слабого действия (например, пенициллиновыми).
Малышам от рождения до 3-4 лет будет рекомендован антибиотик в форме суспензии, которую в народе ошибочно называют «сиропом» или в каплях. Детям от 5 до 10 лет можно давать лекарство в таблетках, а подростки могут принимать назначенный врачом препарат в капсулах.
Для всех возрастов при тяжелом течении заболевания антибиотики могут быть назначены в форме инъекций – внутримышечных или внутривенных уколов.
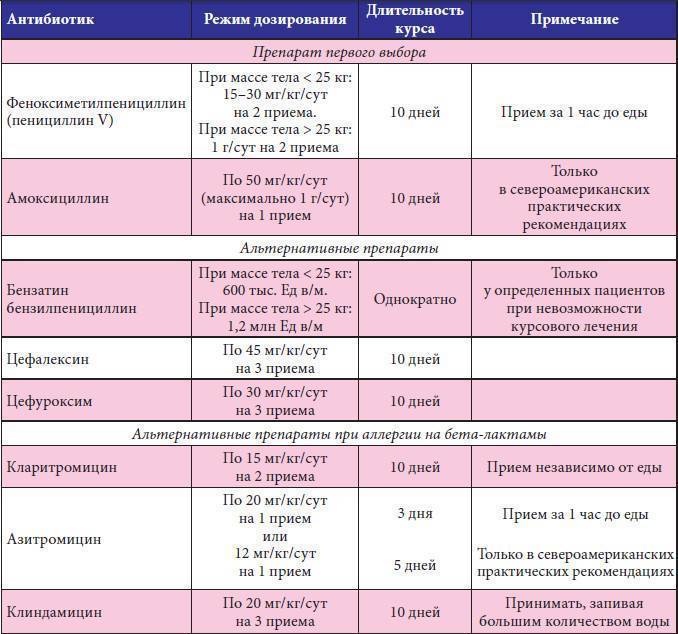
Список антибиотиков, чаще всего назначаемых детям при кашле:
Довольно эффективным лечением детского кашля являются ингаляции с антибиотиками. При таком способе приема лекарства значительно снижается негативное воздействие сильных антибактериальных препаратов на организм ребенка.
Антибиотики, которые доставляются «точно по адресу» туда, где они нужнее всего – в дыхательные пути – быстрее справляются с бактериями, меньше влияют на микрофлору кишечника и желудка, а потому дисбактериоз, если и возникнет, будет не столь выраженным.
При этом болезнь удастся победить скорее.
Если кашель у ребенка не вызван туберкулезом или очень тяжелой формой пневмонии, доктор может согласиться на ингаляторное лечение. При условии, что у вас дома имеется небулайзер.
Делать ингаляции с антибиотиками «бабушкиными» способами (над паром, вареной картошкой или отваром трав), добавляя туда антибиотик, не стоит.
Это не принесет нужного результата и может быть чревато ожогами органов дыхания.
Специальный прибор — ингалятор ультразвуком или направленным потоком воздуха, если это компрессорный небулайзер, превращает лекарственный раствор в аэрозоль с негорячими микроскопическими частицами медицинского препарата.
Эту воздушную смесь ребенок сможет вдыхать через трубочку или специальную маску. Для малышей оптимален вариант ингалятора с маской, для детей постарше – с трубкой. Для лечения антибиотиками лучше выбирать компрессорный ингалятор.
Ультразвуковой больше подходит для фитотерапии и распыления противокашлевых средств.
Легкий кашель можно вылечить ингаляциями с физраствором соли (0,9%). Эффективно поможет и курс ингаляций с целебной минеральной водой («Ессентуки», «Боржоми»).
Если у ребенка при сильном кашле диагноз довольной серьезный, то одновременно с основным лечением антибиотиками (в форме таблеток, суспензии или в уколах) врач может назначить ингаляции с муколитиками, которые обеспечивают разжижение мокроты и быстрейшее ее отведение из организма. В качестве таких средств могут быть предписаны раствор для ингаляций «Амбробене», раствор для небулайзеров «Лазолван», раствор для ингаляций «Амброгексал».
Если принято решение лечить кашель у ребенка антибиотиками при помощи ингалятора, родителям стоит ознакомиться с названиями препаратов, которые могут быть назначены.
Этот антибактериальный препарат, который быстро и довольно эффективно уничтожает стафилококки, стрептококки, и также гноеродные бактерии. Для ингаляций он выпускается в форме специального раствора.
Для ингаляций он выпускается в форме специального раствора.
Еще недавно «Диоксидин» детям старались не назначать из-за того, что препарат считается довольно «тяжелым» для растущего организма. Однако с 2013 года этот антибиотик начали использовать для ингаляций.
Так что, если доктор назначил вашему малышу ингаляции с «Диоксидином» не паникуйте!
У малышей младше вдыхание препарата может вызвать отеки и ожоги слизистых оболочек.
Это один из самых недорогих препаратов. Раствор 0,5% следует разводить физраствором в соотношении 1:2. Раствор 1% разводят для ингаляции физраствором в соотношении 1: 4. Готовый к применению раствор положено хранить в холодильнике, не более 10-11 часов.
Детям до 6 лет длительность процедуры не должна превышать 1 минуты. Ребятам до 12 лет можно вдыхать пары не больше 2 минут. Лучше придерживаться схемы двухкратного суточного применения с промежутками в 12 часов. Применять «Диокседин» при лечении кашля у ребенка следует исключительно по назначению врача!
Этот антибиотик считается очень мощным. В виде раствора для ингаляций он не продается, придется воспользоваться флаконами с сухой смесью для инъекций. Флакон 1мл. разбавляют 5 мл воды для инъекций. Полученный раствор следует очень тщательно размешать, взболтать, чтоб не осталось осадка на донышке.
Помните, что вдыхать аэрозоль из этого раствора через небулайзер можно не более 5 минут. Чем младше ребенок, тем меньше времени на процедуру ему потребуется.
Ингаляции с этим антибиотиком -аминогликозидом хорошо помогают детям при бронхите, коклюше и пневмонии. Правда, не рекомендуются совсем маленьким пациентам. Для разведения раствора берутся флаконы с сухим веществом по 0,5г или 1г.
Содержимое флакона нужно растворить в воде для инъекций в соотношении 4 мл жидкости на 1 г. препарата. Готовить раствор следует непосредственно перед применением.
Есть несколько простых, но важных правил, которые нужно соблюдать при проведении ребенку ингаляций с антибиотиками при кашле.
- Если ребенку назначили ингаляции с антибиотиками, а кроме них ингаляции с муколитическими или противовоспалительными препаратами, то делать процедуры нужно в строгой последовательности – сначала муколитики, потом противовоспалительные препараты и последними – антибиотики. Смешивать препараты разных групп в одном ингаляторе категорически запрещается!
- Проводить ингаляцию ребенку можно не ранее, чем через 1 час после приема пищи.
- После ингаляции в течении полутора часов нельзя пить отхаркивающие средства и полоскать горло.
- Постарайтесь обеспечить ребенку тишину и спокойную обстановку, чтобы во время процедуры его ничто не отвлекало и не пугало.
- Длительность курса лечения должен определять только врач! Даже если ребенку стало легче, и кашель уменьшился, прекращаться ингаляции нельзя.
Очень подробно иб ингаляции рассказывает доктор Комаровский:
- Антибиотик в любой форме должен приниматься через равные временные отрезки между разовыми приемами. Если препарат прописан дважды в сутки – принимайте через 12 часов, если 3 раза в день – через 8.
- Если вашему малышу назначили антибиотики при кашле, позаботьтесь о постоянном притоке свежего, достаточно увлажненного воздуха в помещение. Это поможет ребенку выздоравливать быстрее.
- Эффективность антибиотика при лечении кашля стоит оценить через 72 часа после начала его приема. Если не видно никаких улучшений в состоянии малыша, вам этот препарат, скорее всего, не подходит. Не отменяйте лекарство самостоятельно, сделать это должен врач с заменой на другой антибактериальный препарат.
- Продолжительность приема антибиотиков следует соблюдать с высокой точностью. Обычно, курс лечения антибактериальными препаратами составляет от 5 дней, и может быть максимальным – 14 дней.
- Чтобы избежать негативных воздействий на микрофлору кишечника во время лечения антибиотиками, попросите вашего врача назначить вам пребиотики и пробиотики в целях профилактики дисбактериоза.

- Внимательно ознакомьтесь с инструкцией к препарату. Какие-то лекарства должны приниматься до еды, а некоторые – после. Эти требования тоже нужно неукоснительно соблюдать.
- Следите за сроком годности лекарств. Просроченные антибиотики наносят сокрушительный удар по печени и почкам малыша, и могут привести к весьма печальным последствиям.
Если педиатр посчитал, что антибиотики при кашле вашему ребенку не требуются, и малыш в состоянии сам справиться с проблемой, вы можете облегчить его состояние с помощью различных способов.
Однако, прислушиваясь к советам соседок и мамочек с женских форумов, будьте бдительны! Не все методы хороши. К примеру, полоскание горла с солью и содой – вреда не принесет, но смазывание горла раствором люголя – это давно устаревший метод, который современные педиатры стараются не назначать.
Известный доктор Евгений Комаровский считает, что те огромные дозы йода, которые получает ребенок при обработке ему горла раствором люголя, способны нанести невероятный вред его щитовидной железе и вызвать йодное отравление.
Мнение доктора Комаровского о лечении детского кашля можно узнать тут:
Народный способ лечения кашля маслом облепихи, при котором этим средством смазывают горло и полость рта, вполне оправдан, поскольку облепиха- отличный природный «антибиотик», и довольно эффективно уничтожает микроорганизмы на слизистых оболочках.
А вот к прогреванию грудной клетки с солью специалисты советуют относиться с большой осторожностью – при некоторых заболеваниях органов дыхания, сопровождающихся кашлем, прогревание противопоказано.
Кроме того, физиотерапевтические методы нельзя проводить детям при сильном кашле на фоне высокой температуры.
Обильное теплое питье – это как раз то самое, что требуется кашляющему ребенку. Старый проверенный веками чай с малиной, молоко с содой, теплая медовая вода с лимоном – лучшее подручное средство для облегчения отхождения мокроты.
Несколько интересных фактов о детском кашле, замеченных педиатрами:
- В возрасте до 10-11 лет кашель чаще бывает у мальчиков, чем у девочек.
- У детей ясельного возраста кашель нередко бывает поведенческим, т.е. так организм и психика вполне здорового ребенка адаптируются к новым стрессовым условиям –посещению садика.
- По наблюдениям педиатров, чаще всего аллергический кашель наблюдается у детей, в квартирах которых живут птички. Не кошки, не собачки, а именно пернатые.
Антибиотики при кашле у детей: в каких случаях необходимы
Проблема лечения кашля очень актуальна в наше время. Но этот симптом имеет множество проблем, с которыми нужно бороться. В этой статье мы рассмотрим основные причины его возникновения и узнаем, как правильно их лечить. Также важно знать, какие лекарства нужно применять при том или ином виде заболевания.
На сегодняшнее время существует проблема неконтролированного приема антибиотиков. Их покупают без рецепта по своему желанию и дают ребенку, иногда просто в целях профилактики. Но следует знать, что антибиотики, принятые без необходимости, не предупредят болезнь, а наоборот, могут ослабить иммунитет ребенка. Поэтому важно знать, когда и какие лекарства нужно принимать.
Причины возникновения
Кашель – это защитная реакция организма на образование слизи в дыхательных путях. Она появляется в результате воспаления, которое возникает при попадании в верхние дыхательные пути вирусов, бактерий, грибков, аллергенов и т. д.
Слизистая оболочка дыхательных путей вырабатывает особый защитный секрет – слизь или мокроту. Этот секрет обволакивает слизистую, не давая микробам проникнуть через нее. Тем временем, мышцы верхних дыхательных путей сокращаются и вызывают кашель, который освобождает дыхательную систему от нежелательной избыточной мокроты.
Вместе со слизью выходят и микробы, таким образом, организм очищается и оздоравливается.
Если мокрота очень густая или сухая, возникает сухой кашель, при котором ребенок не может откашляться. Но кашель сам по себе нельзя назвать заболеванием, он является лишь симптомом какой-то определенной болезни. Поэтому нужно лечить именно причину его возникновения.
Но кашель сам по себе нельзя назвать заболеванием, он является лишь симптомом какой-то определенной болезни. Поэтому нужно лечить именно причину его возникновения.
Вирусная инфекция
Кашель может быть симптомом ОРВИ, что расшифровывается, как острое вирусное респираторное заболевание. Причиной ОРВИ являются вирусы. Во время болезни температура тела может повышаться от 37 градусов и выше.
При ОРВИ почти всегда наблюдается насморк. Как утверждают некоторые специалисты, именно насморк является отличительным симптомом вируса, при бактериальных инфекциях его не бывает.
Самочувствие ребенка меняется в зависимости от тяжести инфекции.
При легких формах у малыша может быть нормальная температура, он будет с удовольствием играть и резвиться, а единственным дискомфортом для него будет насморк.
При более тяжелых формах может подняться высокая температура, появиться озноб или ломота в мышцах.
Бактериальная инфекция
При бактериальной инфекции болезнь проявляется более агрессивно. Быстро повышается температура (иногда более 39 градусов), ребенок чувствует головную боль, усталость и слабость.
Иногда при сильном воспалительном процессе малыш может не ощущать боль в горле или дыхательных путях. В таком случае, заболевание выдает только температура. Поэтому, если вы заметили у своего ребенка резкое повышение температуры тела, без насморка, сопровождаемое только кашлем, сразу же обратитесь к врачу, чтобы не запускать болезнь.
Аллергия
Симптом аллергического кашля возникает после контакта с аллергенами. Это может быть шерсть животных, пыльца растений, частички моющего средства или порошка и т. д.
Этот симптом не сопровождается ни температурой, ни ломотой, ни другими признаками простуды. Его обычными спутниками являются чихание, насморк, слезливость, першение и зуд.
В некоторых случаях наблюдается затрудненное дыхание.
Лечение кашля
Важно! Есть мнение, что первым делом при любом простудном заболевании нужно согреть и укутать ребенка. Это не так. Конечно, малыш должен находиться в тепле, но ни в коем случае не в сухом, душном помещении.
Сухой воздух сушит слизистую носа и дыхательных путей, отсюда могут возникнуть осложнения. Идеальная температура воздуха в комнате больного должна составлять около 18-20 градусов, а сам воздух должен быть достаточно влажным (около 50-60%).
Оденьте ребенка так, чтобы ему было тепло, но, в то же время, чтобы он не потел и не перегревался.
Кашель бывает продуктивным или, выражаясь бытовым языком, мокрым. В таком случае явно слышится, как отходит слизь.
Также встречается непродуктивный, то есть сухой кашель. Он носит неприятный надрывный характер и доставляет дискомфорт малышу.
- При сухом кашле нужно разредить мокроту, чтобы она могла легко выйти из дыхательных путей. При легкой форме сухого кашля, вызванного вирусами, нужно применять всем известные профилактические меры. То есть проветривать помещение, чаще делать влажную уборку, пользоваться увлажнителем воздуха и гулять с ребенком на свежем воздухе. Также очень важным пунктом разжижения мокроты является обильное и теплое питье. Исследование ученых доказали, что при обильном питье разжижается кровь, а вместе с ней и мокрота.
- Иногда этот симптом нужно лечить с помощью лекарств, их, при надобности, назначает педиатр. Эти препараты не относятся к антибиотикам, они разжижают мокроту и помогают сделать отхаркивание более легким.
- Продуктивный кашель при вирусной инфекции не требует медикаментозного лечения. Но необходимо соблюдать те же профилактические меры, что и при сухом.
Лечится ли это заболевание антибиотиками
Для начала нужно разобраться, что же такое антибиотики. Это вещества, которые убивают или препятствуют размножению микроорганизмов, в данном случае – бактерий, вызывающих заболевания. Само название этих веществ дословно переводится «против жизни», поэтому антибиотики не действуют на вирусы, ведь они не относятся к микроорганизмам.
Само название этих веществ дословно переводится «против жизни», поэтому антибиотики не действуют на вирусы, ведь они не относятся к микроорганизмам.
- В каком случае назначают антибиотики при сильном сухом кашле у детей? Если он вызван бактериями, применение антибиотиков обязательно, если же он вызван вирусами, то эти медикаменты могут только навредить. Они не принесут никакой пользы, но при этом будут подавлять полезные микроорганизмы, находящиеся в пищеварительной системе. И тем самым снижать иммунитет ребенка, который во многом зависит именно от слаженной работы кишечника и желудка.
- При кашле и насморке антибиотики для детей не назначаются. Как уже было сказано, это признак вирусной инфекции, на которую эти медикаменты не действуют. Но иногда бывает, что вирус помог бактериям проникнуть в ослабленный детский организм. Поэтому происходят так называемые бактериальные осложнения. Их должен диагностировать педиатр.
- У детей без температуры при кашле антибиотики также не назначаются. Температура – это одно из обязательных проявлений бактериальной инфекции. Если ее нет, значит, болезнь не носит бактериальный характер.
- При кашле и температуре антибиотик для детей назначается в том случае, если выявлен именно бактериальный характер заболевания.
Виды антибиотиков
Пенициллины
Самые известные препараты этой группы – амоксициллин и ампициллин. Детям часто прописывают амоксил в таблетках. Он имеет достаточно широкую область применения и используется при лечении инфекций дыхательных путей.
Цефаллоспорины
Эти препараты зарекомендовали себя с хорошей стороны. Их также применяют для лечения воспаления дыхательных путей, а также ангины и многих других заболеваний. Основными лекарствами на основе цефаллоспорина являются цефтриаксон, цефотаксим, цефоперазон, цефтибутен.
Иногда при кашле для детей назначают антибиотики в виде суспензии. Такой препарат называется цефикс, он выпускается в виде порошка и разводится в домашних условиях холодной кипяченой водой. Этот препарат, как правило, назначают маленьким детям.
Такой препарат называется цефикс, он выпускается в виде порошка и разводится в домашних условиях холодной кипяченой водой. Этот препарат, как правило, назначают маленьким детям.
Цефтриаксон производится также в виде порошка, но его используют для внутримышечных инъекций вместе с новокаином или лидокаином. Это достаточно болезненные уколы, поэтому многие родители предпочитают другую форму препарата.
Тетрациклины
Самыми известными препаратами этой группы являются тетрациклин и доксициклин. Они показаны при пневмонии, хроническом бронхите и множестве бактериальных заболеваний. Эти лекарства нельзя применять детям до 8 лет.
Макролиды
Препараты азитромицин и эритромицин показаны при различных инфекциях дыхательных путей, пневмонии, бронхите и т. д.
Рекомендации
- Антибиотики для ребенка нельзя назначать самостоятельно.
- Какой антибиотик лучше дать ребенку при кашле, должен советовать только педиатр.
- Не прерывайте курс лечения, если ребенок начал пить лекарства. Иначе бактерии выработают иммунитет к этому виду препаратов, и в следующий раз они не помогут.
- При высокой температуре и плохом самочувствии ребенка воздержитесь от прогулок. В этом случае нужен постельный режим.
- При насморке промывайте ребенку нос солевым раствором. Пользуйтесь каплями только в случае сильно забитого носика и не дольше, чем три дня подряд.
Правила приема лекарств
При назначении того или иного препарата, педиатр обычно выписывает рецепт, в котором подробно указывает, как и когда принимать лекарство. Иногда врач может выписать треть или четверть таблетки, это зависит от возраста и веса ребенка. Поэтому тщательно делите таблетку на нужное количество частей и давайте ребенку в точности так, как назначил врач.
При приеме антибиотиков также есть важное правило. Старайтесь, чтобы интервал между приемом лекарств был одинаковым. Это также связано с возможной адаптацией бактерий и последующему их противостоянию лекарственным препаратам.
Многие антибиотики принимают вне зависимости от приема пищи. А вот касаемо питья есть определенные правила. Нельзя запивать лекарства чаем, молоком, газировкой или цитрусовым соком. Лучше всего запить стаканом чистой негазированной воды.
Видео о применении антибиотиков при кашле у детей
Рекомендуем к просмотру. В этом видео известный педиатр расскажет о том, как правильно лечить различные виды этого недуга. Также вы узнаете о механизме и причинах его возникновения.
Предлагаем нашим читателям просмотреть несколько статей на похожие темы. Вы узнаете, можно ли применять —антибиотики при гриппе у детей—. Как правильно использовать —антибиотики при ангине у детей—. Как нужно использовать такой препарат, как —зиннат—, и для чего его применяют. А также, как повлияют на растущий организм —антибиотики при бронхите у детей—.
Советы наших читателей для нас очень важны. Расскажите, сколько лет вашему ребенку? Как вы боретесь с недугом в случае появления кашля? Какие лекарства принимаете и что делаете, чтобы не заболеть? Считаете вы нужным использование антибиотиков для лечения кашля? Если вы пользовались такими препаратами, поделитесь опытом и своими впечатлениями.
Антибиотики при кашле у детей
Для лечения кашля могут использоваться различные препараты. Чаще всего кашель лечат с помощью сиропов и муколитических лекарств. Однако в некоторых случаях врач может назначить прием антибиотиков.
Но как правильно пить эти лекарства? Какие эффективные таблетки против кашля у детей существуют? И каких правил нужно придерживаться во время приема этих лекарств? Ниже вы узнаете ответы на эти вопросы.
Нужно ли детский кашель лечить антибиотиками
Кашель у ребенка может появиться по различным причинам. Но использовать антибиотики имеет смысл, если кашель был вызван бактериальной инфекцией.
Также следует понимать, что антибиотики являются очень мощными лекарствами, которые наносят серьезный урон организму, поэтому применять такие таблетки нужно только в случае сильного кашля, который не проходит более 2 недель.
Использование антибиотиков для лечения кашля противопоказано в следующих случаях:
- Если ребенок болен вирусной или грибковой инфекцией. Следует понимать, что антибиотики могут убивать только бактериальные микроорганизмы, а бороться с вирусами и грибками они не могут. Антибиотики не используются для лечения ангины, гриппа, ларингита, тонзиллита и так далее.
- Если кашель вызван аллергией. Кашель может появиться также из-за аллергии, а лечить аллергию нужно с помощью антигистаминных препаратов.
- Также антибиотики нельзя использовать для лечения кашля, если он появился вследствие механического повреждения органов дыхания.
В каких случаях нужны антибиотики
Давайте узнаем, какие болезни лечат при помощи антибиотиков:
- Пневмония. При пневмонии кашель появляется из-за воспаления легких.
- Ангина. При ангине появление кашля вызвано тем, что в горле образуется мокрота, которая затрудняет дыхание.
- Бронхит. В таком случае кашель появляется из-за воспаления бронхов.
- Туберкулез. При туберкулезе происходит медленное разрушение органов дыхание, что со временем приводит к появлению кашля.
- Также применение антибиотиков может быть оправдано при коклюше, гнойном трахеите, плеврите и так далее.
Какие антибиотики может назначить врач
Назначением того или иного антибиотика для лечения кашля должен заниматься врач. Чтобы подобрать нужное лекарство, врач может провести дополнительную диагностику. Чаще всего для лечения детей и взрослых используются такие разновидности антибиотиков:
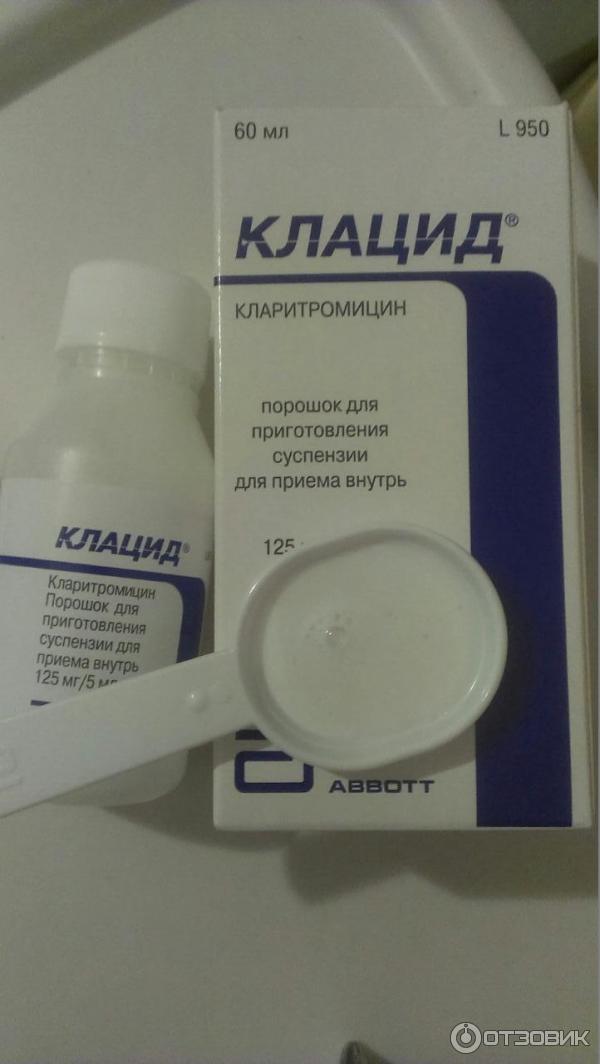
- Макролиды. Отличаются низкой токсичностью для организма человека, поэтому их чаще всего назначают для лечения бактериальных инфекций. Детям разрешены к применению следующие макролиды — Сумамед, Азитромицин, Клацид и другие.
- Цефалоспорины. Эффективны только лишь против стафилококков, стрептококков и некоторых других микроорганизмов. Являются достаточно токсичными, поэтому использовать их нужно только в случае крайней необходимости.
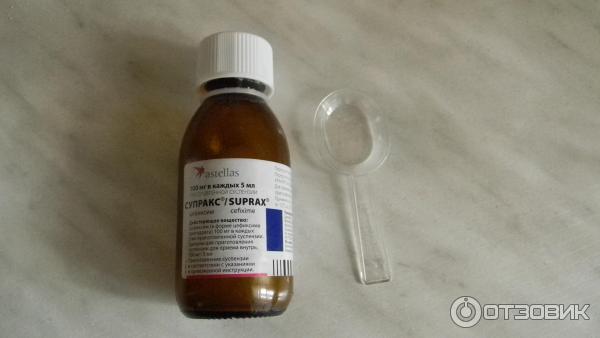
 Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее.
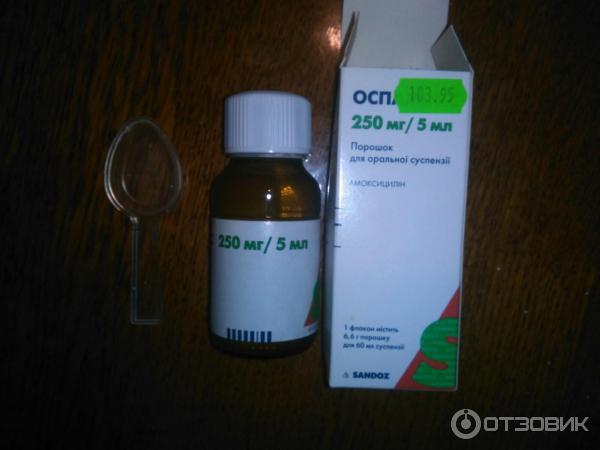
Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее. - Пенициллины. Эффективны против почти всех вредоносных бактерий, а токсичность этих лекарств достаточно низкая. Пенициллины идеально подойдут для лечения кашля у детей. Примеры лекарств для детей – Амоксициллин, Амоксиклав, Флемоксин и так далее.
- Фторхинолоны. Фторхинолоны отличаются очень высокой эффективностью против почти всех бактерий, однако эти лекарства используются достаточно редко из-за того, что они очень токсичны (например, применение фторхинолонов может вызвать повреждение костно-хрящевых тканей). Детям эти лекарства назначают очень редко. Примеры лекарств — Ципрофлоксацин, Эноксацин, Таривид и другие.
- Тетрациклины. Эти лекарства запрещено принимать детям из-за очень высокой токсичности.
Антибиотики для ингаляций
Для лечения кашля врач может назначить применение ингаляций с антибиотиками. Для проведения ингаляций обычно используются специальные ингаляторы и небулайзеры. Главным преимуществом такого метода лечения является то, что антибиотики попадает непосредственно в очаг воспаления.
Дело в том, что при пероральном приеме лекарств антибиотики очень часто уничтожают полезную микрофлору кишечника, что может плохо повлиять на здоровье человека.
Для проведения ингаляций с помощью небулайзера препарат растворяется в воде и заправляется в аппарат; после этого растворенное лекарство нагревается, а больной потом вдыхает лечебный пар.
Ниже мы рассмотрим три антибиотика, которые используются для лечения кашля с помощью ингаляций.
Диоксидин
Обычно диоксидин используется для лечения кашля, который появился вследствие поражения организмам стафилококками, стрептококками и гноеродными бактериями.
Долгое время считалось, что это лекарство является очень токсичным, поэтому диоксидин был противопоказан детям.
Однако около 10 лет назад было проведено множество исследований, которые показали, что этот антибиотик не слишком опасен, поэтому его можно назначать детям. Обычно это лекарство выпускается в форме раствора для проведения ингаляций.
Обычно это лекарство выпускается в форме раствора для проведения ингаляций.
Лечение с помощью диоксидина выглядит так:
- Если для лечения используется 0,5% раствор диоксидина, то для лечения разведите это лекарство физраствором в пропорции 1 к 2.
- Если для лечения используется 1% раствор диоксидина, то для лечения разведите это лекарство физраствором в пропорции 1 к 4.
- Разведенное физраствором лекарство можно хранить в холодильнике не более 12 часов.
- Если ребенку менее 6 лет, то длительность ингаляционных процедур должна составлять 1 минуту; если ребенку более 6 лет — 1-2 минуты.
Цефтриаксон
Цефтриаксон является очень мощным лекарством; используется он для лечения кашля у детей, если у ребенка есть высокая температура, рвота, слабость и другие расстройства. Форма выпуска цефтриаксона — порошок для ингаляций.
Чтобы приготовить лекарство, врач разводит порошок водой для инъекций в пропорции 1 к 5. Полученный раствор необходимо хорошо перемешать, чтобы лекарство растворилось. Готовить такое лекарство нужно перед каждой ингаляцией.
Длительность одного лечебного сеанса — 1-2 минуты.
Стрептомицин
Стрептомицин обычно используется для лечения такие болезней, как коклюш, бронхит и пневмония. Это лекарство запрещено принимать детям в возрасте до 3 лет.
Форма выпуска стрептомицина — сухой порошок для приготовления инъекций. Для лечения кашля с помощью стрептомицина нужно развести порошок водой для инъекций в концентрации 1 к 4.
Готовить раствор нужно каждый раз перед применением. Длительность одного лечебного сеанса — 2-3 минуты.
Правила приема антибиотиков при детском кашле
Врачи советуют при приеме таблеток придерживаться следующих правил:
- Подбором таблеток должен заниматься лечащий врач. Самостоятельно назначать антибиотики себе или своему ребенку запрещено.
- Таблетки нужно принимать через равные промежутки времени.
 Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов.
Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов. - Нельзя менять график приема лекарств. Если ваш ребенок принимает препараты более 5 дней, а видимых улучшений не наблюдается, то необходимо дополнительно проконсультироваться со своим лечащим врачом, но самостоятельно отменять прием антибиотиков нельзя! Возможна и другая ситуация: ребенку назначили пить лекарства в течение 2 недель, но кашель прошел на 3 день приема — в таком случае также нужно проконсультироваться с врачом, а самостоятельно отменять прием таблеток запрещено.
- Обязательно обратите внимание на срок годности и дату выпуска таблеток. Не давайте ребенку просроченные антибиотики, поскольку такие лекарства могут нанести вред печени и почкам.
Что делать, если антибиотики при кашле не назначены
Если у вашего ребенка наблюдается кашель, то необходимо посетить врача. Если врач не назначит применение антибиотиков, то самостоятельно покупать антибиотики нельзя. Напомним, что антибиотики являются очень токсичными препаратами, которые влияют работу печени и почек. Также при частом применении таблеток у ребенка может появиться резистентность.
Заключение
Теперь вы знаете о том, как лечить кашель с помощью антибиотиков. Подведем итоги. Кашель может появиться у ребенка по различным причинам.
Если кашель вызван бактериальной инфекцией, а сам кашель не проходит более 2 недель, то врач может назначить применение антибиотиков. С помощью таких лекарств можно лечить пневмонию, бронхит, ангину и так далее.
Применять тот или иной антибиотик нужно по назначению врача; назначать то или иное лекарство самостоятельно запрещено.
Видео — Какой антибиотик лучше
Антибиотики при кашле у детей Ссылка на основную публикацию
Антибиотики для детей при кашле — главное не навредить
Нам становится тяжелее вдвойне, когда болеет маленький сын или дочка. Сильный кашель порой не дает покоя ни днем, ни ночью.
Что делать в таких случаях, как помочь своему малышу? Можно ли применять антибиотики при кашле у детей раннего возраста? Как правило, современные родители – люди образованные и осведомленные.
На сегодняшний день они «вооружены» данными медицинской литературы, однако основную информацию все же черпают из Интернета, которую мы здесь и приводим.
Нужно ли детский кашель лечить антибиотиками
Очень часто кашель является следствием таких заболеваний как ОРЗ, ОРВИ. Эти инфекции имеют вирусную природу, и лечить их надо противовирусными препаратами в комплексе с противовоспалительной терапией.
Антибиотики при кашле у детей в этом случае будут не только бесполезны, но и вредны. Во-первых, их прием создаст лишнюю нагрузку на ослабленный детский организм, в основном – на печень.
Во-вторых, он уничтожит всю полезную микрофлору кишечника, в результате придется нормализовать еще и функцию желудочно-кишечного тракта (бороться с запорами или поносами).
Другое дело, если на фоне ОРВИ кашель длится более двух недель и к тому же еще появилась гнойная мокрота (зеленого цвета), держится температура фебрильная или субфебрильная – тогда явно не обойтись без назначения антибиотиков.
Важно! При появлении мокроты гнойного характера следует думать о бактериальной природе заболевания или присоединении ее в процессе болезни. В этом случае целесообразно назначение антибактериальных средств.
Общие правила и принципы приема антибиотиков при детском кашле
Родители должны для себя усвоить одну очень важную аксиому — детский антибиотик при кашле ребенку должен определить специалист! Когда налицо симптомы интоксикации, педиатр посещает малыша на дому, осматривает его, оценивает состояние. При необходимости рекомендует стационарное лечение (в случае нарастания симптомов заболевания с присоединением одышки, повышением температуры и выраженной общей слабости).
Давая своему малышу антибиотики, не следует отступать от нескольких несложных правил, приведенных ниже:
- Поить малыша лекарством следует в четко обозначенное время, которое рекомендовано педиатром.

- Строго соблюдать дозировки препаратов в зависимости от возраста и веса.
- Учитывать возможность аллергической реакции на антибиотик. Если таковая наблюдалась ранее, обязательно сообщить об этом врачу. При необходимости он назначит тест на переносимость (чувствительность).
- Помимо антибиотикотерапии, будет назначено комплексное лечение, которое также будет включать средства, предотвращающие дисбактериоз (пробиотики и пребиотики), другие противовоспалительные и антигистаминные (противоаллергические) препараты.
- Категорически не рекомендуется сокращать сроки лечения. Если малышу стало легче спустя шесть суток, а курс терапии рассчитан на десять, то необходимо принимать лекарства положенное количество дней. В противном случае болезнь может возвратиться, и лечение будет затруднено (предстоит подбор новых препаратов).
Внимание! В процессе амбулаторного лечения при отсутствии положительного эффекта в течение двух суток следует сообщить об этом своему педиатру. Возможно, потребуется заменить лекарственный препарат на другой антибиотик либо провести дообследование малыша.
Правильный подбор лекарственного средства ребенку
Некоторые родители придерживаются мнения, что применять любые антибиотики маленьким детям категорически нельзя, они принесут только вред. Это ошибка, причем в ряде случаев непростительная. Без антибактериальной терапии нельзя вылечить такие грозные заболевания, как пневмония или даже туберкулез (как ни прискорбно, он поражает и детей, без специфической терапии здесь не обойтись).
И, напротив, при малейшем появлении кашля заботливые мамы порой стараются вылечить ребенка наиболее действенными (на их взгляд) антибиотиками. Это тоже неверно, так как заболевание может иметь иную, не бактериальную природу. Например, вирусную. В этом случае такая терапия также не принесет эффекта.
Список лекарств от кашля велик, но идеальным вариантом для определения оптимального антибактериального средства в лабораторных условиях проводится микробиологическое исследование мокроты с определением возбудителя и чувствительности его к ряду препаратов.
Однако для этого нужно время, а лечить бронхит или ОРВИ надо сейчас же. Поэтому обычно подбираются стандартные схемы лечения с учетом возраста и массы тела ребенка.
Если в течение двух суток не наблюдается улучшения и малыш продолжает так же кашлять, препарат заменяется.
Список антибиотиков для детей при кашле
При выборе препаратов следует учитывать противопоказания к применению антибактериальных средств, особенно если это дети до года. Следует знать, что лекарственные средства тетрациклиновой группы и аминогликозиды дают серьезные побочные эффекты и не рекомендованы к применению совсем маленьким пациентам.
Доксициклин, Миноциклин, Тетрациклин нарушают процесс формирования зубной эмали, а представители фторхинолонов (Офлоксацин, Пефлоксацин) препятствуют нормальному развитию хрящевой ткани у малышей. Что касается Левомицетина, то он угнетает кроветворение, становясь «виновником» апластической анемии.
Далее приводится перечень некоторых наиболее часто применяемых антибиотиков от сильного кашля для детей с учетом возраста. Возможно использование в форме таблеток и суспензий.
Амоксициллин. Наиболее часто применяемый и недорогой медикамент, дающий минимум побочных действий. Выпускается в гранулах для приготовления сиропа. Содержимое растворяется в кипяченой воде, употребляется в дозировках, строго назначенных врачом.
Это лекарственное средство является основным компонентом таких медикаментов, как Солютаб, Флемоксин, Аугментин, Амоксиклав. Можно принимать при влажном и сухом кашле. Для детей младше двух лет, при затяжном симптоме, применяются дозы 20 мг/кг три раза в день.
Аугментин. Препарат для детей выпускается в порошке для получения суспензии. Действующие вещества: помимо амоксициллина, содержит клавулоновую кислоту.
Такой антибиотик лучше давать ребенку, начиная с трех месяцев. Обладает несколько более сильным действием, нежели предыдущее лекарство, так как содержит в своем составе больше действующих компонентов.
Однако и дает больше побочных эффектов.
Зинацеф (Зиннат), относится к цефалоспоринам. Следует назначать детям в инъекциях при тяжелых формах пневмоний, других респираторных заболеваний с бактериальной инфекцией. Принимать по назначению врача, в основном в стационарах.
Супракс, является сильным антибиотиком, содержащим цефиксим. Выпускается в гранулах для приготовления суспензии для детей.
Позволяет лечить осложненные инфекции уха, горла и носа, длительно протекающие бронхиты.
Этот антибиотик для детей назначается при кашле и температуре в случаях, когда другие, более «слабые» средства, не дают эффекта. Запрещается назначать малышам до шести месяцев.
Цефтриаксон, относится к цефалоспоринам, довольно часто применяется при осложненных инфекциях дыхательных путей. Выпускается в растворе для инъекций, вводится внутримышечно в строго определенных дозировках. Курс лечения – не менее 4 – 5 дней в зависимости от тяжести состояния.
Важно! При отсутствии прямых показаний применять такой сильный препарат крохе не рекомендуется.
Сумамед Форте, сильнодействующий препарат, содержащий в своем составе азитромицин.
Применяется как при сильном, «лающем» кашле, так и при мокром, с отделением гнойной мокроты. Выпускается в порошке, из которого готовится суспензия для приема внутрь.
Пить такое лекарство рекомендуется один раз в день в строго указанных дозировках.
Родители должны знать — помимо лечебного действия, у этих препаратов, как и у всех медикаментов, имеются побочные действия. Поэтому необходимо учитывать ряд индивидуальных особенностей данного конкретного ребенка при выборе лечения.
Негативный эффект может проявиться тошнотой, рвотой, расстройствами пищеварения (поносы, запоры), дисбактериозами, аллергиями в виде кожных высыпаний и т. д.
В более сложных ситуациях может наблюдаться общая реакция организма, требующая немедленной медицинской помощи (во избежание таковой, необходимо проведение специальной пробы на переносимость).
Для справки! Наиболее удобная форма антибиотика для детей – сиропы. Они обладают приятным сладковатым вкусом с фруктовыми наполнителями, легко и с удовольствием принимаются малышами.
Таблетки чаще используются у деток старшего возраста: их можно применять с четырех лет, запивая небольшим количеством воды.
Для удобства, некоторые мамы такое лекарство в раздробленном виде разбавляют небольшим количеством сладкого чая, компота или сиропа домашнего приготовления. В таком виде ребенок примет лекарство, не капризничая.
Заключение
Любое заболевание у ребенка является для родителей проблемой. Тем более, если оно сопровождается кашлем с мокротой и длится уже около месяца. Конечно, такое состояние малыша — не норма, и требует лечения. А при присоединении к этому симптому еще температурной реакции и гнойной мокроты, следует подумать о назначении антибактериальной терапии, подбирать которую должен специалист.
Минздрав Британии посоветовал лечить кашель медом вместо антибиотиков
Автор фото, Getty Images
Британский минздрав выпустил новые рекомендации, в которых советует лечить кашель медом или простыми лекарствами, доступными без рецепта.
К помощи антибиотиков прибегать не стоит, потому что от кашля они помогают редко, отмечает ведомство. И вообще, кашель скорее всего пройдет сам через две-три недели.
Новые рекомендация министерства – это попытка бороться с проблемой перепотребления антибиотиков.
Применение лекарств без веской причины приводит к появлению “супербактерий” – устойчивых к существующим препаратам инфекций, которые впоследствии тяжело лечить.
Проблема эпических масштабов
В народе при кашле и больном горле двано принято пить горячие напитки с медом, в которые можно добавить лимон или имбирь.
Эффективность такого лечения подтверждают сразу две авторитетных организации: Национальный институт здоровья и клинического совершенствования (NICE) и Общественное здоровье Англии (PHE).
По их словам, помогут и обычные сиропы от кашля. Специалисты из этих организаций советуют попробовать эти средства, прежде чем записываться на прием к врачу.
Автор фото, Getty Images
К тому же они указывают, что большинство видов кашля вызвано вирусами, с которыми антибиотики все равно не справятся, так что нужно просто подождать, пока действие вируса ослабнет.
И все же, несмотря на все эти рекомендации, статистика показывает, что 48% врачей прописывают антибиотики от кашля и бронхита.
“А ведь резистентность к антибиотикам – это огромная проблема, и нам необходимо начать действовать немедленно, чтобы снизить употребление антибиотиков, – утверждает заместитель директора PHE, доктор Сьюзен Хопкинс. – Наши новые рекомендации призваны поддержать врачей, которые не спешат выписывать антибиотики, и вселить в пациентов уверенность в том, что врачи лишь желают им добра”.
Проверьте симптомы
Разумеется, в рекомендациях допускается, что применение антибиотиков может быть необходимо в случае, если кашель сопровождается более серьезным заболеванием или если имеется риск дальнейших осложнений для людей с хроническими заболеваниями или ослабленным иммунитетом.
Мед также не рекомендуется детям в возрасте до года, поскольку он может содержать бактерии, способные вызвать младенческий ботулизм.
В любом случае, “если кашель усиливается, а не проходит, или человеку становится хуже, и он начинает задыхаться, ему следует обратиться к своему лечащему врачу”, советует семейный врач доктор Тереза Люис.
Принимают ли антибиотики во Франции до сих пор “автоматически”?
Первый из трех репортажей об устойчивости к противомикробным препаратам посвящен проводимой во Франции кампании, которая была представлена в качестве примера изменения подходов к назначению антибиотиков.
 Но, как видно из репортажа Гэри Хамфрейза (Gary Humphreys), через 10 лет после того, как началась эта кампания, Франция все еще является одним из самых крупных потребителей антибиотиков в Европе и развитие тенденций идет не в том направлении.
Но, как видно из репортажа Гэри Хамфрейза (Gary Humphreys), через 10 лет после того, как началась эта кампания, Франция все еще является одним из самых крупных потребителей антибиотиков в Европе и развитие тенденций идет не в том направлении.
Д-р Пеьр Фэйн (Pierre Fayn) вспоминает о воздействии французской кампании национального медицинского страхования 2002 года, направленной на более целенаправленное использование антибиотиков, на детей из Клеон д’Андран, глухой деревушки в департаменте Дром на юго-востоке Франции. “Я начинал объяснять родителям, почему нет необходимости лечить простуду у их ребенка антибиотиками, а ребенок при этом восклицал: “Потому что “антибиотики не принимают автоматически”. Дети знали эту рекламную фразу”, – усмехается он.
Эта фраза – “Антибиотики не принимают автоматически” – в действительности была названием кампании, к проведению которой приступили в 2002 году с целью уменьшения числа назначений антибиотиков во Франции на 25% за пятилетний период. В частности, кампания была направлена на лечение вирусных респираторных инфекций у детей, на которые приходилось 40% выписываемых рецептов. Начиная с 2002 года кампанию проводили каждую зиму на протяжении эпидемического сезона вирусных респираторных инфекций. Эта кампания была составной частью более широкой правительственной инициативы, развернутой в 2001 году под названием “Сохраним антибиотики действенными”. Это был комплексный план, включающий распространение среди специалистов здравоохранения руководящих принципов по проведению экспресс-тестов для выявления антигена стрептококка и соответствующего лечения, а также индивидуальное консультирование врачей на уровне первичной медико-санитарной помощи.
В 2002 году, когда была начата кампания, во Франции, потреблявшей антибиотики больше, чем какая-либо другая европейская страна, назревала проблема развития устойчивости к противомикробным препаратам, особенно в отношении Streptococcus pneumoniae с множественной лекарственной устойчивостью – бактерии, колонизирующей носоглотку и способной вызывать целый ряд проблем – от легких инфекций уха до представляющей угрозу для жизни пневмонии, особенно опасной для детей раннего возраста и пожилых людей. С самого момента создания антибиотиков было известно, что их ненадлежащее использование приводит к развитию бактериальной устойчивости, а чрезмерное использование антибиотиков лишь усиливает этот риск. Широкое распространение устойчивости к противомикробным препаратам повышает угрозу того, что мир останется без эффективных антибиотиков, а пациенты будут умирать от инфекций, считавшихся ранее банальными и легко излечимыми. Всемирная организация здравоохранения посвящает следующий Всемирный день здоровья, который будет отмечаться 7 апреля 2011 года, повышению осведомленности в отношении этой проблемы.
С самого момента создания антибиотиков было известно, что их ненадлежащее использование приводит к развитию бактериальной устойчивости, а чрезмерное использование антибиотиков лишь усиливает этот риск. Широкое распространение устойчивости к противомикробным препаратам повышает угрозу того, что мир останется без эффективных антибиотиков, а пациенты будут умирать от инфекций, считавшихся ранее банальными и легко излечимыми. Всемирная организация здравоохранения посвящает следующий Всемирный день здоровья, который будет отмечаться 7 апреля 2011 года, повышению осведомленности в отношении этой проблемы.
Courtesy of CNAM.
Франция входит в число 22 стран с высоким уровнем дохода, принимавших меры по уменьшению масштабов использования антибиотиков на протяжении 1990-2007 годов. Эти меры были оценены в исследовании д-ра Бенедикта Хаттнера (Benedikt Huttner) и его коллег, результаты которого опубликованы в журнале “Ланцет” в январе 2010 года. Согласно этим результатам, официально оцененные кампании, подобно французской кампании, привели к уменьшению масштабов использования антибиотиков среди амбулаторных пациентов, “по меньшей мере, в странах с высоким уровнем назначения антибиотиков”.
По результатам исследования, опубликованным в журнале PLoS Medicine в июне 2009 года, французская кампания превзошла ожидания и привела к уменьшению числа назначений антибиотиков на 26,5% за первые пять лет. Но несмотря на то, что Франция не была первой страной, достигшей такие значительные результаты – так, например, ежегодные кампании СМИ в Бельгии привели к уменьшению числа назначений антибиотиков на 36% за 1999-2000 и 2006-2007 годы, – французскую кампанию часто берут за модель.
Профессор Бенуа Шлеммер (Benoit Schlemmer), председатель учрежденного Правительством комитета “Сохраним антибиотики действенными”, считает, что через 9 лет после начала французской кампании при ее бесспорных достижениях то, как французы назначают и потребляют антибиотики, продолжает вызывать беспокойство. Прежде всего, Франция продолжает занимать одно из первых мест в таблице рейтингов по потреблению антибиотиков в Европе после таких стран со сверхвысоким уровнем назначения антибиотиков, как Греция и Кипр, хоть Шлеммер и говорит, что таблицы рейтингов его мало интересуют. “Важно то, что мы назначаем на 50% больше антибиотиков, чем, в среднем, в Европе. Половина выписываемых во Франции [антибиотиков] бессмысленна”. И ситуация не улучшается. В действительности, говорит Шлеммер, за период 2008-2009 гг. число назначений антибиотиков для взрослых людей возросло на 4%, а если сравнивать зимние сезоны, то число назначений возросло еще больше – более чем на 10%.
Прежде всего, Франция продолжает занимать одно из первых мест в таблице рейтингов по потреблению антибиотиков в Европе после таких стран со сверхвысоким уровнем назначения антибиотиков, как Греция и Кипр, хоть Шлеммер и говорит, что таблицы рейтингов его мало интересуют. “Важно то, что мы назначаем на 50% больше антибиотиков, чем, в среднем, в Европе. Половина выписываемых во Франции [антибиотиков] бессмысленна”. И ситуация не улучшается. В действительности, говорит Шлеммер, за период 2008-2009 гг. число назначений антибиотиков для взрослых людей возросло на 4%, а если сравнивать зимние сезоны, то число назначений возросло еще больше – более чем на 10%.
Что же делается неправильно? Одним из объяснений может быть то, как оплачиваются французские врачи. Доход д-ра Фэйна зависит от количества принимаемых им пациентов, поэтому, подобно другим французским врачам общего профиля, он заинтересован в привлечении пациентов и проведении как можно более кратковременных консультаций. “Время – деньги, и правда заключается в том, что быстрее выписать антибиотик, чем потратить полчаса на объяснение пациенту того, почему в действительности он не нуждается в нем,” – говорит Шлеммер.
А с другой стороны, говорить пациентам, чтобы они возвращались домой и приходили в случае ухудшения симптомов, тоже непросто. “Скорее всего, людям больше не придется приходить”, – говорит Фэйн. Некоторые врачи готовы занять такую позицию. “Я говорю [моим пациентам], что, “если вы уже сами поставили диагноз и назначили лечение, то я вам не нужен, – говорит д-р Альбан Пинэ (Alban Pinay), еще один врач общего профиля из селения Ля Бежюд де Мазенк, расположенного в нескольких километрах от Клеон д’Андран. – Я протягиваю им свои рецептурные бланки и говорю: “Держите и заполняйте их сами”. Д-р Пинэ утверждает, что кампания повысила общественную осведомленность в отношении проблемы устойчивости и упростила аргументацию, но при этом признает, что некоторые пациенты не хотят соглашаться с этими доводами и просто обращаются к другому врачу, готовому предоставить им то, что они хотят.
Конечно же, эта проблема существует не только во Франции. “Такова человеческая натура, – говорит профессор Джон Конли (John Conly) из Центра по вопросам устойчивости к противомикробным препаратам при Университете Калгари, Канада, и бывший председатель Исполнительного совета Канадского комитета по вопросам устойчивости к противомикробным препаратам. – Врачи поддаются давлению со стороны пациентов по ряду причин, одной из которых в зависимости от системы здравоохранения является опасение потерять своих пациентов”.
Врачи и пациенты, опрашиваемые для этой статьи, согласны в том, что, как правило, врачи приходят к своего рода компромиссу: они выписывают требуемый антибиотик, но просят пациента повременить с его приемом и посмотреть, не улучшится ли состояние само по себе. Лоран Депра (Laurent Depraz), 40-летний отец двоих маленьких детей, часто страдающих от инфекций ушей и кашля, говорит, что их педиатр из Парижа обычно берет у них мазки со слизистой оболочки рта, прежде чем назначать антибиотики. “Но даже если в данный момент антибиотики и не требуются, педиатр все равно выписывает рецепт с тем, чтобы использовать их через три дня в случае, если симптомы не пройдут”, – говорит он. “Такая позиция проблематична, – говорит Шлеммер. – Рассуждения о том, что “это может не помочь пациенту, но и не повредит ему”, являются своего рода интеллектуальной ленью”.
Но это повредит пациенту в длительной перспективе, так как чрезмерное использование антибиотиков приводит к развитию устойчивых бактерий, и рано или поздно этот же пациент может подвергнуться воздействию бактерии, от которой просто не будет действенного лечения. Одним из решений этой проблемы во Франции может стать изменение подхода к оплате врачей. Но, как считает Шлеммер, это очень щекотливый вопрос, к обсуждению которого французские врачи не расположены. “Мы информировали Министерство здравоохранения о возможных путях для обеспечения заинтересованности врачей в уменьшении числа назначений антибиотиков, но никакое решение до сих пор не принято, – говорит он. – Лично я не уверен, что это многое изменит. Это вопрос культуры, и на изменение отношения уйдет 10, а возможно и 20 лет, но если мы не сделаем этого, нас ждет катастрофа”.
– Лично я не уверен, что это многое изменит. Это вопрос культуры, и на изменение отношения уйдет 10, а возможно и 20 лет, но если мы не сделаем этого, нас ждет катастрофа”.
Препараты от кашля в амбулаторной практике педиатра | Ключников С.О.
По данным ВОЗ, ежегодно острыми респираторными вирусными инфекциями болеет каждый третий житель планеты. В России регистрируется 27,3–41,2 млн. случаев ОРВИ. Например, по данным за период с января по август 2010 г. в России зарегистрировано 18 186278 случаев ОРВИ, при этом среди детей – 12 219811 случаев. В США число заболевших гриппом составляет около 30 млн. человек в год.
Уже исходя из приведенной статистики становится очевидным, что участковым врачам, в том числе педиатрам, прежде всего приходится решать вопросы лечения и профилактики именно данной группы заболеваний. Значимым с практических позиций является риск развития различных осложнений ОВРИ. К их числу в первую очередь необходимо отнести:• Пневмонию и синусит, развитие которых, например, при риновирусной инфекции наблюдается до 85% случаев
• Стенозирующий ларинготрахеит
• Средний отит
• Обострение бронхиальной астмы
• Пиелонефрит
Сложность ситуации усугубляется еще и многочисленностью возбудителей (более 300 вирусов), что исключает возможность создания и реализации специфической иммунопрофилактики всей группы ОРВИ и обусловливает неполноценность специфического иммунитета к возбудителям респираторных инфекций, способствуя многократному развитию заболеваний одной и той же этиологии. При этом постоянная антигенная изменчивость вирусов гриппа создает и возможность несоответствия штаммового состава гриппозных вакцин реально циркулирующим вирусам.
Данные обстоятельства вынуждают врачей применять весь арсенал средств симптоматической терапии. И, действительно, что же мы сегодня лечим при ОРВИ? Как правило, это три «состояния»: лихорадка, насморк и кашель. Не секрет, что количество лекарственных и нелекарственных средств, которые в невероятных объемах применяются на практике, исчисляется сотнями.
 Некоторые аспекты этой проблемы мы уже обсуждали [1, 2]. Например, на основании анализа записей в амбулаторных картах было показано, что по частоте назначений самыми востребованными являются 3 группы препаратов – антибиотики, антигистаминные препараты и иммуномодулирующие средства. Результаты проведенного нами анализа записей в амбулаторных картах показали, что из общего числа детей первого года жизни каждому пятому из них (20,5%) назначались антибактериальные препараты. К 3–летнему возрасту число детей, получающих антибиотики, увеличивается до 28% и достигает уже 79,2% к 7 годам. При этом среднее число курсов антибактериальных препаратов варьировало от 2,0 до 3,2 на одного ребенка.
Некоторые аспекты этой проблемы мы уже обсуждали [1, 2]. Например, на основании анализа записей в амбулаторных картах было показано, что по частоте назначений самыми востребованными являются 3 группы препаратов – антибиотики, антигистаминные препараты и иммуномодулирующие средства. Результаты проведенного нами анализа записей в амбулаторных картах показали, что из общего числа детей первого года жизни каждому пятому из них (20,5%) назначались антибактериальные препараты. К 3–летнему возрасту число детей, получающих антибиотики, увеличивается до 28% и достигает уже 79,2% к 7 годам. При этом среднее число курсов антибактериальных препаратов варьировало от 2,0 до 3,2 на одного ребенка.Достаточно сложным представляется и вопрос о назначении антигистаминных препаратов. По данным проведенного анализа, число детей первого года жизни, в лечении которых использовались эти средства, составило 40,9%, к трем годам – 56% и достигает 70,8% к семи годам. В среднем число курсов антигистаминных препаратов варьировало от 1,6 до 3,2 на одного ребенка. При этом не представляется возможным найти каких–либо иных обоснований для назначения антигистаминных препаратов, кроме как лечение ОРВИ. Так, у детей в возрасте от 1 года до 3 лет хлорпирамин назначался в 61% случаев, клемастин – в 26%, в группе детей до 7 лет хлорпирамин назначался уже в 100% случаев, а клемастин – только в 19%. В то же время именно для данной группы ЛС достаточно хорошо известны негативные эффекты, возникающие при их применении у детей, в частности, сонливость, чувство усталости, сухость во рту, тошнота, запоры, возможны также повышение аппетита и увеличение массы тела [3, 4].
Особого внимания заслуживает обнаруженный нами факт популярности разнообразных иммуномодулирующих средств, превышающей таковую у антибиотиков и антигистаминных препаратов. Безусловно, вызывает определенные сомнения целесообразность столь широкого применения иммуномодулирующих средств, особенно у детей первого года жизни – 47,7%. Необходимо подчеркнуть, что дети первого года жизни имеют незрелую, только формирующуюся иммунную систему, которая испытывает колоссальную антигенную нагрузку, и при этом в каждом втором случае подвергаются дополнительно активной «модуляции».
 Анализ медицинской документации наводит на мысль, что педиатры назначают данные препараты вообще без каких–либо обоснований, «на всякий случай», или, что значительно чаще, для лечения острых проявлений ОРВИ. Достаточно детально изученные особенности реакций иммунной системы на антигенную, в частности, вирусную агрессию, свидетельствуют, как минимум, о неэффективности модуляции или стимуляции организма иммунотропными средствами в острый период респираторного заболевания, поскольку ощутимые изменения ответа могут выявляться только к 14–21–му дню от начала воздействия.
Анализ медицинской документации наводит на мысль, что педиатры назначают данные препараты вообще без каких–либо обоснований, «на всякий случай», или, что значительно чаще, для лечения острых проявлений ОРВИ. Достаточно детально изученные особенности реакций иммунной системы на антигенную, в частности, вирусную агрессию, свидетельствуют, как минимум, о неэффективности модуляции или стимуляции организма иммунотропными средствами в острый период респираторного заболевания, поскольку ощутимые изменения ответа могут выявляться только к 14–21–му дню от начала воздействия. К 3–летнему возрасту число детей, получивших иммуномодулирующие препараты, увеличивается до 64% и достигает к 7 годам 66,7%. При этом среднее число курсов иммуномодулирующих препаратов варьировало в анализируемых группах от 1,3 до 3,0 на одного ребенка.
Обсуждая вопросы лекарственной «нагрузки» необходимо принимать во внимание и многочисленные факты использования для лечения детей гомеопатических средств и фитопрепаратов, суммарно отмеченные в амбулаторных картах у 46,5% детей (т.е. практически у каждого второго ребенка). Здесь уместно напомнить, что сегодня отсутствуют не только убедительные данные доказательной медицины об эффективности большинства из этих средств, но практически не изучены вопросы взаимовлияния и взаимодействия столь принципиально отличных друг от друга категорий препаратов. При этом активно тиражируемая «безопасность» гомеопатических средств способствует бесконтрольности их использования даже при развитии острых заболеваний у детей.
В 2010 году мы провели работу, итогом которой стал анализ применяемых лекарственных препаратов у детей при развитии кашля. Все использовавшиеся препараты были разделены самими родителями на основные и дополнительные. В результате выявлено, что в 80% случаев, когда среди клинических проявлений ОРВИ отмечался кашель, применялись противокашлевые и/или муколитические (или секретолитики) средства. Во второй по частоте назначений группе оказалась гипотермические препараты и иммуномодуляторы – по 53%.
 Следующими по частоте применения были антибактериальные препараты – 50%, что лишний раз подтверждает чрезмерное увлечение педиатрами именно этими ЛС, хотя многократно заявлялось о нецелесообразности использования антибиотиков при лечении неосложненных форм ОРВИ.
Следующими по частоте применения были антибактериальные препараты – 50%, что лишний раз подтверждает чрезмерное увлечение педиатрами именно этими ЛС, хотя многократно заявлялось о нецелесообразности использования антибиотиков при лечении неосложненных форм ОРВИ.Интересная информация получена при анализе так называемой «дополнительной» группы. Оказалось, что к их числу родители относят антигистаминные средства – 53%, препараты для коррекции дисбиотических нарушений – 50% (точно такое же количество случаев, как и при приеме антибиотиков), витаминно–минеральные комплексы – 40% и снова иммуномодуляторы – 29%. Невольно возникает вопрос: какие и сколько же суммарно получает ребенок из числа основных и дополнительных препаратов при лечении кашля? Оказалось, что даже чаще, чем все вместе взятые противокашлевые и муколитические средства, при кашле у детей используются иммуномодуляторы – в 82% случаев.
Такое положение дел свидетельствует о необходимости не только совершенствования педиатрической амбулаторной службы, но и принципиального улучшения знаний и использования врачами новейших достижений медицинской науки.
Напомним, что если при продуктивном кашле целесообразно использование муколитиков и отхаркивающих препаратов, то при лечении ребенка с сухим кашлем требуется иной подход. При повышенной чувствительности дыхательных путей кашель теряет свою защитную функцию и не только не способствует выздоровлению, но и приводит к развитию осложнений. При сухом, интенсивном, мучительном кашле, нарушающем качество жизни пациента, показано симптоматическое лечение, то есть назначение противокашлевых средств. Выбор такового средства должен проводиться индивидуально с учетом механизма действия, противокашлевой активности препарата, риска возникновения побочных эффектов, наличия сопутствующей патологии и возможных противопоказаний.
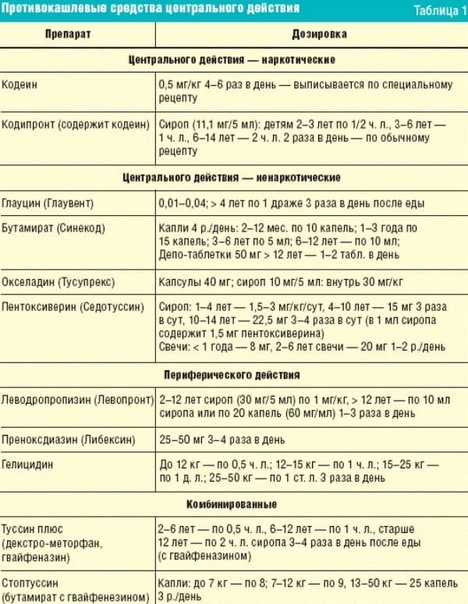
Противокашлевые препараты отличаются по локализации своего действия – периферической или центральной. Чтобы снять приступ сухого раздражающего кашля, необходимо воздействовать на кашлевой центр, который находится в продолговатом мозге.
 Наркотические противокашлевые препараты обладают выраженным противокашлевым эффектом, но имеют низкий профиль безопасности, т.к. характеризуются серьезными побочными явлениями: вызывают привыкание, угнетают дыхательный центр и могут уменьшать дыхательный объем. Негативными эффектами опиатов являются также возможность замедления моторики кишечника и возникновения запоров, сонливость, нарушение когнитивных функций. С учетом перечисленных эффектов наркотические препараты центрального действия крайне редко применяются у детей. Ненаркотические противокашлевые препараты центрального действия лишены указанных побочных эффектов, при этом эффективность современных средств из этой группы не уступает наркотическим препаратам.
Наркотические противокашлевые препараты обладают выраженным противокашлевым эффектом, но имеют низкий профиль безопасности, т.к. характеризуются серьезными побочными явлениями: вызывают привыкание, угнетают дыхательный центр и могут уменьшать дыхательный объем. Негативными эффектами опиатов являются также возможность замедления моторики кишечника и возникновения запоров, сонливость, нарушение когнитивных функций. С учетом перечисленных эффектов наркотические препараты центрального действия крайне редко применяются у детей. Ненаркотические противокашлевые препараты центрального действия лишены указанных побочных эффектов, при этом эффективность современных средств из этой группы не уступает наркотическим препаратам. К противокашлевым лекарственным средствам центрального действия относят наркотические (коделак, кодтерпин и др.) и ненаркотические препараты (бутамирата цитрат (Синекод), окселадин, глауцин декстрометорфан и др.). Ненаркотические противокашлевые лекарственные средства не уступают по эффективности кодеин–содержащим препаратам и при этом не оказывают угнетающего влияния на дыхательный центр, не вызывают привыкания. Среди ненаркотических противокашлевых препаратов следует выделить бутамират (Синекод).
Установлено, кроме того, что Синекод обладает отхаркивающим, умеренным бронходилатирующим и противовоспалительным действием, улучшает показатели спирометрии, снижая сопротивление дыхательных путей, а также насыщение крови кислородом. После приема внутрь бутамират быстро и полностью всасывается из желудочно–кишечного тракта, при этом его максимальная концентрация в плазме достигается примерно через 1,5 часа. При повторном назначении препарата концентрация в крови остается линейной, то есть не происходит накопления активного вещества. Кроме того, стоит отметить такое немаловажное свойство Синекода, нехарактерное для наркотических противокашлевых средств, как быстрое наступление максимального эффекта препарата: по данным нескольких клинических исследований уже через 2 часа после однократного применения Синекода наступает максимальный противокашлевый эффект, и полностью подавляется сухой кашель у 75–86% пациентов [6].
 Кроме того, стоит отметить, что длительный прием препарата Синекод не влияет на функцию внешнего дыхания, а при хронических воспалительных заболеваниях верхних дыхательных путей может значительно улучшать спирометрические показатели [7].
Кроме того, стоит отметить, что длительный прием препарата Синекод не влияет на функцию внешнего дыхания, а при хронических воспалительных заболеваниях верхних дыхательных путей может значительно улучшать спирометрические показатели [7].Среди хорошо известных свойств данного препарата наряду с высокой клинической эффективностью важно отметить безопасность применения. Именно данная характеристика препарата – «безопасность» была убедительно доказана при использовании у детей, начиная с 2–месячного возраста.
Среди редких побочных проявлений, которые не превышают 1%, были отмечены: со стороны центральной нервной системы – головокружение, проходящее после снижения дозы препарата; со стороны желудочно–кишечного тракта – тошнота и диарея; аллергические реакции: возможны кожная сыпь и зуд.
К показаниям по применению препарата Синекода относятся: сухой кашель, коклюш, подавление кашля при хирургических вмешательствах и бронхоскопии, подавление кашля в пред– и послеоперационном периоде.
Для педиатров важное значение имеет удобная форма выпуска препарата. Так, Синекод выпускается для детей в виде капель для приема внутрь и в виде сиропа [8]. Режим дозирования Синекода зависит от возраста ребенка. При этом Синекод в виде раствора–капель назначают: детям от 2 мес до 1 года – по 10 кап 4 раза в сутки; детям от 1 года до 3 лет – по 15 кап 4 раза в сутки; детям 3 лет и старше – по 25 кап 4 раза в сутки. При использовании Синекода в виде сиропа рекомендуют следующие дозировки: детям 3–6 лет – по 5 мл 3 раза в сутки; детям 6–12 лет – по 10 мл 3 раза в сутки; детям 12 лет и старше – по 15 мл 3 раза в сутки. Препарат назначают перед едой. Особо следует подчеркнуть, что при соблюдении рекомендуемых режимов дозирования Синекод характеризуется хорошей переносимостью и высоким профилем безопасности.
Литература
1. Ключников С.О., Барсукова М.В., Суюндукова А.С., Дубович Е.Г. «Лекарственная нагрузка» у детей в амбулаторных условиях. Матер. объединенного форума детских врачей. г. Орел. Вестник РГМУ, №4 (63), 2008, стр. 182.
г. Орел. Вестник РГМУ, №4 (63), 2008, стр. 182.
2. Ключников С.О., Барсукова М.В., Кантимирова Е.А., Нечаева Н.Л. Часто болеющие дети. Лекции по педиатрии. Иммунология. Том 9, РГМУ, стр. 127–144. 2010.
3. Малахов А.Б., Волков И.К., Малахова–Капанадзе М.А. Антигистаминные препараты и их место в терапии аллергических заболеваний. Справочник поликлинического врача, 2007, № 1.
4. Пампура А.Н., Кожевников С.А. Антигистаминные препараты в лечении аллергических заболеваний у детей. Вестник педиатрической фармакологии и нутрициологии. 2008, №1, стр. 7–12.
5. Козлов И.Г. Ренессанс иммуностимулирующей терапии. Вестник педиатрической фармакологии и нутрициологии. 2008, №2, стр. 4–13.
6. Materazzi F., Capano P., D’Urso B., Visco A.: Note terapeutiche sul butamirato citrato. Gazz. med. ital. 143,4, 229–232. 1984.
7. Santos A. and Nacpil N. (1994) Comparative clinical evaluation of the antitussive activity of butamirate citrate versus dextromethorphan. Manilla (Philippines): Lung Center of the Philippines.
8. Государственный реестр лекарственных средств. – М.: МЗ РФ, 2010.
.
Бронхит без антибиотиков (детский)
Бронхит – это воспаление и опухоль слизистой оболочки легких. Часто это вызвано инфекцией. Симптомы включают сухой отрывистый кашель, который усиливается ночью. При кашле может выделяться желто-зеленая слизь. Ваш ребенок может также дышать учащенно, может казаться одышкой или хрипом. У него может подняться температура. Другие симптомы могут включать усталость, дискомфорт в груди и озноб.
Бронхит чаще всего вызывается вирусом верхних дыхательных путей.Бронхит, вызванный вирусом, не лечится антибиотиками. Вместо этого могут быть назначены лекарства для облегчения симптомов. Симптомы могут длиться до 2 недель, хотя кашель может длиться намного дольше.
Уход на дому
При уходе за ребенком дома соблюдайте следующие правила:
Лечащий врач вашего ребенка может прописать лекарства от кашля, боли или лихорадки.
 Вам могут посоветовать использовать капли для носа с соленой водой (солевым раствором), чтобы облегчить дыхание. Используйте их перед тем, как ваш ребенок ест или спит.Вашему ребенку могут назначить бронходилататор. Это помогает дышать. Он может поступать в виде спрея, ингалятора или вводиться в виде ингаляционного раствора с помощью устройства, называемого небулайзером. Пусть ваш ребенок будет принимать лекарство точно в указанное время. Следуйте всем инструкциям по введению этих лекарств вашему ребенку.
Вам могут посоветовать использовать капли для носа с соленой водой (солевым раствором), чтобы облегчить дыхание. Используйте их перед тем, как ваш ребенок ест или спит.Вашему ребенку могут назначить бронходилататор. Это помогает дышать. Он может поступать в виде спрея, ингалятора или вводиться в виде ингаляционного раствора с помощью устройства, называемого небулайзером. Пусть ваш ребенок будет принимать лекарство точно в указанное время. Следуйте всем инструкциям по введению этих лекарств вашему ребенку.Вы можете использовать лекарства, отпускаемые без рецепта, в соответствии с указаниями в зависимости от возраста и веса при лихорадке или дискомфорте. Если у вашего ребенка хроническое заболевание печени или почек, проконсультируйтесь с лечащим врачом, прежде чем принимать эти лекарства.Также поговорите с врачом, если у вашего ребенка была язва желудка или пищеварительное кровотечение. Никогда не давайте аспирин лицам моложе 18 лет, страдающим вирусной инфекцией или лихорадкой. Это может вызвать серьезное повреждение печени или головного мозга. Не давайте ребенку какие-либо другие лекарства, не посоветовавшись предварительно с лечащим врачом.
Не давайте ребенку младше 6 лет лекарства от кашля или простуды, если это не скажет поставщик. Они не помогают маленьким детям и могут вызвать серьезные побочные эффекты.
Тщательно мойте руки теплой водой с мылом до и после ухода за ребенком. Это поможет предотвратить распространение инфекции.
Дайте ребенку достаточно времени для отдыха. При этой болезни часто возникают проблемы со сном.
Дети от 1 года: Пусть ваш ребенок спит в слегка вертикальном положении. Это поможет облегчить дыхание. По возможности слегка приподнимите изголовье кровати. Или приподнимите голову и верхнюю часть тела вашего старшего ребенка с помощью дополнительных подушек.Поговорите со своим лечащим врачом о том, как далеко можно поднять голову вашего ребенка.

Младенцы младше 12 месяцев: Никогда не используйте подушки и не укладывайте ребенка спать на живот или бок. Младенцы младше 12 месяцев должны спать на плоской поверхности спины. Не используйте для сна автомобильные кресла, коляски, качели, детские переноски и детские стропы. Если ваш ребенок засыпает в одном из них, как можно скорее переместите его на плоскую твердую поверхность.
Помогите старшему ребенку правильно высморкаться.Лечащий врач вашего ребенка может порекомендовать солевые капли для носа, которые помогут разжижить и удалить выделения из носа. Солевые капли в нос отпускаются без рецепта. Вы также можете использовать 1/4 чайной ложки поваренной соли, хорошо перемешанной с 1 стаканом воды. Вы можете закапать по 2–3 капли физиологического раствора в каждую ноздрю перед тем, как дать ребенку высморкаться. Всегда мойте руки после прикосновения к использованным тканям.
Для детей младшего возраста: отсасывание слизи из носа с помощью физиологических капель для носа и небольшого шприца с грушей.Поговорите с лечащим врачом или фармацевтом вашего ребенка, если вы не знаете, как пользоваться шприцем с грушей. Всегда мойте руки после использования шприца с грушей или прикосновения к использованным тканям.
Чтобы предотвратить обезвоживание и помочь ослабить секрецию легких у детей ясельного и старшего возраста, попросите вашего ребенка пить много жидкости. Дети могут предпочесть холодные напитки, замороженные десерты или ледяное мороженое. Им также может понравиться теплый суп или напитки с лимоном и медом. Не давайте мед детям младше 1 года.
Чтобы предотвратить обезвоживание и ослабить секрецию легких у младенцев до 1 года, попросите ребенка пить много жидкости. При необходимости используйте капельницу, чтобы дать ребенку небольшое количество грудного молока, смеси или раствора для пероральной регидратации.
 Давайте 1-2 чайные ложки каждые 10-15 минут. Ребенок может кормиться только короткое время. Если вы кормите грудью, сцеживайте и храните молоко, чтобы использовать его позже. Давайте ребенку раствор для пероральной регидратации между кормлениями.Его можно приобрести в продуктовых магазинах и аптеках без рецепта.
Давайте 1-2 чайные ложки каждые 10-15 минут. Ребенок может кормиться только короткое время. Если вы кормите грудью, сцеживайте и храните молоко, чтобы использовать его позже. Давайте ребенку раствор для пероральной регидратации между кормлениями.Его можно приобрести в продуктовых магазинах и аптеках без рецепта.Чтобы облегчить дыхание во время сна, используйте увлажнитель с прохладным туманом в спальне ребенка. Ежедневно очищайте и сушите увлажнитель, чтобы предотвратить рост бактерий и плесени. Не используйте испаритель с горячей водой. Это может вызвать ожоги. Вашему ребенку может быть удобнее сидеть в душной до 10 минут.
Не подпускайте ребенка к сигаретному дыму. Табачный дым может ухудшить симптомы у вашего ребенка.
Последующее наблюдение
Последующее наблюдение у лечащего врача вашего ребенка или в соответствии с рекомендациями.
Когда обращаться за медицинской помощью
У обычно здорового ребенка сразу же звоните лечащему врачу вашего ребенка в случае возникновения любого из следующих событий:
Лихорадка (см. Раздел «Лихорадка и дети» ниже)
Симптомы не исчезают. улучшение через 1-2 недели или ухудшение
Дыхание не проходит через несколько дней.
Ваш ребенок теряет аппетит или плохо ест.
У вашего ребенка проявляются признаки обезвоживания, такие как сухость во рту, плач без слез или меньше мочеиспускания, чем обычно.
Позвоните
911Позвоните 911 в случае возникновения любого из этих событий:
Усиление затрудненного дыхания или усиление хрипов
Сильная сонливость или проблемы с пробуждением
Путаница
потеря сознания
Кашляет кровью
Лихорадка и дети
С помощью цифрового термометра проверьте температуру вашего ребенка. Не используйте ртутный термометр. Цифровые термометры бывают разных видов и применений. К ним относятся:
Не используйте ртутный термометр. Цифровые термометры бывают разных видов и применений. К ним относятся:
Ректальный. Для детей младше 3 лет ректальная температура является наиболее точной.
Лоб (височный). Работает для детей от 3 месяцев и старше. Если у ребенка младше 3 месяцев есть признаки болезни, их можно использовать для первого прохода. Врач может подтвердить ректальную температуру.
Ухо (барабанное). Температура в ушах точна после 6 месяцев, но не раньше.
Подмышечная (подмышечная). Это наименее надежный, но его можно использовать для первого прохода, чтобы проверить ребенка любого возраста с признаками болезни. Врач может подтвердить ректальную температуру.
Рот (оральный). Не используйте термометр во рту ребенка, пока ему не исполнится 4 года.
Осторожно пользуйтесь ректальным термометром.Следуйте инструкциям производителя продукта для правильного использования. Вставьте аккуратно. Пометьте его и убедитесь, что он не используется во рту. Он может передавать микробы через стул. Если вы чувствуете себя плохо с ректальным термометром, спросите у врача, какой тип использовать вместо него. Когда вы разговариваете с любым врачом о лихорадке вашего ребенка, сообщите ему или ей, какой тип вы использовали.
Ниже приведены инструкции, позволяющие узнать, есть ли у вашего маленького ребенка лихорадка. Лечащий врач вашего ребенка может дать вам другие номера для вашего ребенка.Следуйте конкретным инструкциям вашего провайдера.
Показания лихорадки для ребенка в возрасте до 3 месяцев:
Показания лихорадки для ребенка в возрасте от 3 месяцев до 36 месяцев (3 года):
Ректально, лоб или ухо: 102 ° F (38,9 ° C) или выше
Подмышечная впадина: 101 ° F (38,3 ° C) или выше
В этих случаях звоните врачу:
Повторяющаяся температура 104 ° F (40 ° C) или выше у ребенка любого возраста
Лихорадка 100 лет.
 4 ° F (38 ° C) или выше у ребенка младше 3 месяцев
4 ° F (38 ° C) или выше у ребенка младше 3 месяцевЛихорадка, которая длится более 24 часов у ребенка младше 2 лет
Лихорадка, которая длится 3 дня у ребенка в возрасте 2 лет и старше
Дорогие родители, почему вы должны ПРЕКРАТИТЬ давать своим детям антибиотики и попробовать эти природные средства.
Родителям трудно видеть своего ребенка в непогоду. Вы пробуете все возможные способы избавить их от боли и дискомфорта.Большинство родителей сразу же направляются к врачу, где детям прописывают антибиотики. Для непосвященных антибиотики от простуды и гриппа делают вашего ребенка склонным к долгосрочным проблемам и ослабляют иммунную систему. Обсудим подробнее, почему нельзя давать детям антибиотики от простуды и гриппа.Как работают антибиотики?
Дети любого возраста болеют простудой, ангиной и вирусами. Как родители, мы идем к врачу, наполовину ожидая, что нашему ребенку пропишут антибиотик, который многие из нас считают обязательным для борьбы с такими инфекциями.Но имейте в виду! Если вы застряли с врачом, который прописывает антибиотики при всех проблемах, связанных с простудой и гриппом, он подвергает риску здоровье вашего ребенка.
Хотя антибиотики в значительной степени помогают и также необходимы в некоторых случаях, но не в обычных случаях простуды и гриппа. Два типа микробов, которые могут вызвать заболевание, – это вирусы и бактерии. Оба они могут иметь похожие симптомы, но способы их размножения и распространения болезни различаются.
Бактерии: В нашем организме уже присутствует так много бактерий, которые помогают нам.Но некоторые бактерии вторгаются в наш организм и мешают нормальному функционированию организма. Антибиотики убивают эти бактерии и останавливают их размножение.
Вирус: Вирусы не живы и не могут существовать сами по себе. Они существуют в теле только тогда, когда вторгаются в другие живые клетки. Это частицы, содержащие генетический материал, обернутый белковой оболочкой.
Это частицы, содержащие генетический материал, обернутый белковой оболочкой.
Иммунная система организма может бороться с ними даже до того, как они вызовут какое-либо заболевание, но некоторым нужно время, например, вирус простуды.И антибиотики на них не действуют.
Проблемы, вызванные антибиотиками
Антибиотики могут вызывать такие проблемы, как аллергические реакции, побочные эффекты и устойчивость к антибиотикам. Расскажем подробнее о каждом из них.
Аллергическая реакция: 5 из 100 детей страдают аллергией на антибиотики. На них могут появиться опухшие, зудящие и красные рубцы. Если в процессе приема антибиотиков у ребенка появятся высыпания, немедленно обратитесь к врачу.
Другие побочные эффекты: 1 из 10 детей может испытывать такие побочные эффекты, как тошнота, рвота, боль в животе и диарея при употреблении антибиотиков. Помимо уничтожения вредных бактерий, антибиотики убивают и полезные бактерии, которые могут привести к таким проблемам.
Устойчивость к антибиотикам: Если антибиотики используются в течение многих лет, они становятся неэффективными в уничтожении некоторых бактерий, что делает ребенка устойчивым к антибиотикам. В некоторых таких случаях для лечения проблемы назначают более сильные антибиотики.Это одна из основных причин, почему врачи стали осторожнее назначать антибиотики до тех пор, пока они действительно не потребуются.
Когда вашему ребенку действительно нужен антибиотик?
Мы не пытаемся сказать, что антибиотики – это плохо, и их следует избегать любой ценой. В некоторых случаях они необходимы, а также могут спасти жизни. В некоторых случаях детям нужны антибиотики – симптомы включают кашель, который продолжается более 14 дней, бактериальная пневмония или колоссальный кашель, высокая температура с зеленовато-желтыми выделениями из носа, диагнозы стрептококковой ангины, ушных инфекций, ИМП и инфекции мочевого пузыря. .
.
Дети, принимающие антибиотики, должны соблюдать осторожность в своем питании
Антибиотики убивают бактерии, вызывающие инфекцию, но вместе с тем убивают и полезные микробы, необходимые организму для поглощения основных питательных веществ, включая витамин К и витамины группы В. Врачи говорят, что важно вернуть утраченные питательные вещества с помощью поливитаминов или богатой питательными веществами пищи.
Чтобы получить максимальную пользу, убедитесь, что ваш ребенок потребляет полную дозу предписанного антибиотика.
Домашние средства от простуды и гриппа
Горчичное масло с зубчиками чеснока: Нагрейте горчичное масло (не кипятите), добавьте 2-3 зубчика чеснока и аджавайн. Втирайте это в ступни, спину и грудь вашего ребенка.
Имбирно-медовый сок: Натереть имбирь и вынуть его сок. Смешайте сок с медом и дайте ребенку.
Сохраняйте в комнате уют: Используйте увлажнители, чтобы воздух в комнате оставался влажным, что устранит заложенность носа и груди.
Дайте им дополнительную жидкость: Заставьте их пить много воды, чтобы предотвратить обезвоживание. Он также разжижает выделения из носа и выводит их наружу.
Полоскание горла: Заставьте полоскать горло солью и теплой водой.
Советы по сокращению назначения антибиотиков вашему ребенку
– Обеспечьте им полноценную, богатую питательными веществами диету.
– Приучите детей мыть руки после школы, игры и перед едой.
– Дайте им пищевые добавки (обратитесь к врачу)
– Поддерживайте здоровье кишечника, давая им ферментированную пищу и ферментированные волокна.
При участии диетолога Шреи
Пневмония
Пневмония – это форма острой респираторной инфекции, поражающей легкие. Легкие состоят из небольших мешочков, называемых альвеолами, которые наполняются воздухом, когда здоровый человек дышит. Когда у человека пневмония, альвеолы наполнены гноем и жидкостью, что делает дыхание болезненным и ограничивает поступление кислорода.
Легкие состоят из небольших мешочков, называемых альвеолами, которые наполняются воздухом, когда здоровый человек дышит. Когда у человека пневмония, альвеолы наполнены гноем и жидкостью, что делает дыхание болезненным и ограничивает поступление кислорода.
Пневмония – самая распространенная инфекционная причина смерти детей во всем мире. В 2017 году от пневмонии погибло 808 694 ребенка в возрасте до 5 лет, что составляет 15% всех случаев смерти детей в возрасте до пяти лет. Пневмония поражает детей и семьи повсюду, но наиболее распространена в Южной Азии и странах Африки к югу от Сахары. Детей можно защитить от пневмонии, ее можно предотвратить с помощью простых вмешательств и лечить с помощью недорогих, низкотехнологичных лекарств и ухода.
Причины
Пневмония вызывается рядом инфекционных агентов, включая вирусы, бактерии и грибки.Наиболее распространены:
- Streptococcus pneumoniae – наиболее частая причина бактериальной пневмонии у детей;
- Haemophilus influenzae тип b (Hib) – вторая по частоте причина бактериальной пневмонии;
- респираторно-синцитиальный вирус – наиболее частая вирусная причина пневмонии;
- у младенцев, инфицированных ВИЧ, Pneumocystis jiroveci – одна из наиболее частых причин пневмонии, на которую приходится не менее четверти всех случаев смерти от пневмонии у ВИЧ-инфицированных младенцев.
Трансмиссия
Пневмония может передаваться разными путями. Вирусы и бактерии, которые обычно встречаются в носу или горле ребенка, могут заразить легкие при вдыхании. Они также могут передаваться воздушно-капельным путем при кашле или чихании. Кроме того, пневмония может передаваться через кровь, особенно во время и вскоре после рождения. Необходимо провести дополнительные исследования различных патогенов, вызывающих пневмонию, и путей их передачи, поскольку это имеет решающее значение для лечения и профилактики.
Представление функций
Проявления вирусной и бактериальной пневмонии схожи. Однако симптомы вирусной пневмонии могут быть более многочисленными, чем симптомы бактериальной пневмонии. У детей младше 5 лет, у которых наблюдается кашель и / или затрудненное дыхание, с лихорадкой или без нее, пневмония диагностируется по наличию учащенного дыхания или втягивания нижней части грудной клетки, когда грудная клетка втягивается или втягивается во время вдоха (у здорового человека). человека, при вдохе грудь расширяется).Свистящее дыхание чаще встречается при вирусных инфекциях.
Очень тяжелобольные младенцы могут быть не в состоянии есть или пить, а также могут испытывать потерю сознания, переохлаждение и судороги.
Факторы риска
В то время как большинство здоровых детей могут бороться с инфекцией с помощью своей естественной защиты, дети с ослабленной иммунной системой подвергаются более высокому риску развития пневмонии. Иммунная система ребенка может быть ослаблена из-за недоедания или недоедания, особенно у младенцев, которые не находятся на исключительно грудном вскармливании.
Существующие ранее заболевания, такие как симптоматическая ВИЧ-инфекция и корь, также повышают риск заражения ребенка пневмонией.
Следующие факторы окружающей среды также повышают восприимчивость ребенка к пневмонии:
- Загрязнение воздуха в помещениях, вызванное приготовлением пищи и обогревом с использованием топлива из биомассы (например, древесины или навоза)
- проживающих в многолюдных домах
- курение родителей.
Лечение
Пневмонию нужно лечить антибиотиками.Антибиотик выбора – диспергируемые таблетки амоксициллина. В большинстве случаев пневмонии требуются пероральные антибиотики, которые часто назначают в поликлинике. Эти случаи также могут быть диагностированы и вылечены недорогими пероральными антибиотиками на уровне сообщества обученными работниками здравоохранения.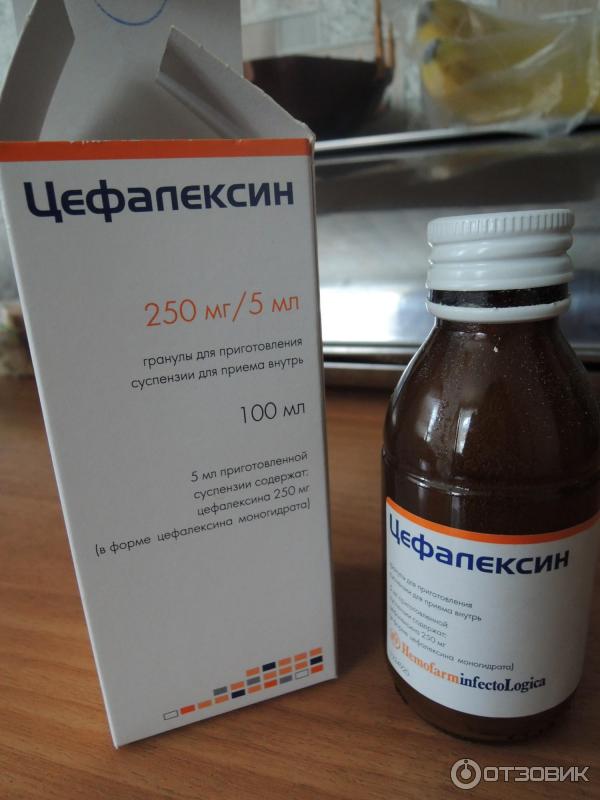 Госпитализация рекомендуется только в тяжелых случаях пневмонии.
Госпитализация рекомендуется только в тяжелых случаях пневмонии.
Профилактика
Профилактика пневмонии у детей – важный компонент стратегии снижения детской смертности.Иммунизация против Hib, пневмококка, кори и коклюша (коклюша) является наиболее эффективным способом предотвращения пневмонии.
Адекватное питание является ключом к улучшению естественной защиты детей, начиная с исключительно грудного вскармливания в течение первых 6 месяцев жизни. Помимо того, что он эффективно предотвращает пневмонию, он также помогает сократить продолжительность болезни, если ребенок действительно заболеет.
Устранение факторов окружающей среды, таких как загрязнение воздуха в помещениях (например, путем обеспечения доступными чистыми домашними печами) и поощрение хорошей гигиены в переполненных домах, также снижает количество детей, заболевших пневмонией.
Детям, инфицированным ВИЧ, ежедневно назначают антибиотик котримоксазол, чтобы снизить риск заражения пневмонией.
Хозяйственные затраты
Стоимость лечения антибиотиками всех детей, больных пневмонией, в 66 странах с отсчетом времени до 2015 года для выживания матерей, новорожденных и детей оценивается примерно в 109 миллионов долларов США в год. В стоимость входят антибиотики и диагностика для лечения пневмонии.
Ответ ВОЗ
Комплексный Глобальный план действий ВОЗ и ЮНИСЕФ по пневмонии и диарее (GAPPD) направлен на ускорение борьбы с пневмонией с помощью комбинации мероприятий по защите, профилактике и лечению пневмонии у детей с действиями по:
- защитить детей от пневмонии, включая содействие исключительно грудному вскармливанию и адекватному прикорму;
- предотвратить пневмонию с помощью вакцинации, мытья рук с мылом, снижения загрязнения воздуха в домашних условиях, профилактики ВИЧ и профилактики котримоксазолом для ВИЧ-инфицированных и подвергшихся воздействию детей детей;
- лечить пневмонию, уделяя особое внимание тому, чтобы каждый больной ребенок имел доступ к нужному виду помощи – будь то медицинский работник на уровне общины или в медицинском учреждении, если болезнь тяжелая, – и мог получить антибиотики и кислород, необходимый им для выздоровления;
Ряд стран, включая Бангладеш, Индию, Кению, Уганду и Замбию, разработали районные, государственные и национальные планы по активизации действий по борьбе с пневмонией и диареей. Многие другие включили конкретные меры по борьбе с диареей и пневмонией в свои национальные стратегии по охране здоровья детей и выживанию детей. Для многих стран повестка дня в области развития после достижения Целей развития тысячелетия прямо включала прекращение предотвратимой диареи и смертности от пневмонии в качестве приоритетного действия.
Многие другие включили конкретные меры по борьбе с диареей и пневмонией в свои национальные стратегии по охране здоровья детей и выживанию детей. Для многих стран повестка дня в области развития после достижения Целей развития тысячелетия прямо включала прекращение предотвратимой диареи и смертности от пневмонии в качестве приоритетного действия.
Пневмония у детей | Детская больница Колорадо
Как лечится пневмония?
В большинстве случаев детям с бактериальной пневмонией назначают пероральные антибиотики, и они могут оставаться дома, чтобы отдохнуть и выздороветь.Тип используемого антибиотика зависит от типа пневмонии. В некоторых случаях другие члены семьи могут лечиться с помощью лекарств для предотвращения болезней.
Пневмонию, вызванную вирусом гриппа, можно лечить противовирусными препаратами в течение первых 2 или 3 дней появления симптомов. От других вирусов, вызывающих пневмонию, лекарств нет. В этих случаях используются поддерживающие меры, такие как поддержание водного баланса вашего ребенка, контроль любой температуры и лечение хрипов или потребности в кислороде, пока организм не сможет самостоятельно преодолеть инфекцию.
Если ваш врач прописал антибиотики, давайте лекарство по графику в течение указанного времени. Это поможет вашему ребенку быстрее выздороветь и снизит вероятность распространения инфекции на других членов семьи. При хрипе врач может порекомендовать использовать небулайзер или ингалятор.
Проконсультируйтесь с врачом, прежде чем принимать лекарства, отпускаемые без рецепта, для лечения кашля вашего ребенка, потому что подавители кашля не позволяют легким выводить слизь, что может быть бесполезным при пневмонии.Детям младше 6 лет не рекомендуются отпускаемые без рецепта лекарства от кашля и простуды. Измеряйте температуру вашего ребенка по крайней мере один раз каждое утро и каждый вечер и звоните врачу, если она превышает 102ºF (38,9ºC) у младенцев старшего возраста или выше 100,4ºF (38ºC) у младенцев в возрасте до 6 месяцев. Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Проверьте губы и ногти вашего ребенка, чтобы убедиться, что они розовые и розовые, а не голубоватые или серые, что является признаком того, что легкие не получают достаточно кислорода.
Дети могут быть госпитализированы для лечения, если у них пневмония:
- Им нужен дополнительный кислород
- У них легочные инфекции, которые могли попасть в кровоток
- У них хронические заболевания, влияющие на иммунную систему
- У них такая сильная рвота, что они не могут принимать лекарство через рот или обезвожены
Как предотвратить пневмонию?
Некоторые виды пневмонии можно предотвратить с помощью вакцин.Американская академия педиатрии рекомендует, чтобы младенцы и дети получали плановую иммунизацию против Streptococcus pneumoniae и Haemophilus influenza , которые являются двумя наиболее частыми бактериальными причинами пневмонии. Детей следует вакцинировать от коклюша, также называемого коклюшем, начиная с 2-месячного возраста.
Ежегодные вакцины против вируса гриппа также рекомендуются для профилактики пневмонии. Дети с хроническими респираторными заболеваниями также могут получить дополнительную иммунизацию против Streptococcus pneumoniae для дальнейшей профилактики пневмонии.Теперь доступны противовирусные препараты, которые могут использоваться для лечения некоторых типов вирусной пневмонии или для облегчения симптомов.
Почему выбирают Детский Колорадо для лечения пневмонии вашего ребенка?
МиссияChildren’s Colorado Breathing Institute – предоставить всестороннюю клиническую помощь и консультации детям с распространенными и сложными проблемами дыхания. Наши специалисты и учреждения готовы диагностировать и лечить детей с пневмонией. Наш междисциплинарный подход означает, что мы будем общаться о лечении с лечащим врачом вашего ребенка и любыми другими специалистами, которые могут понадобиться вашему ребенку.
Являясь региональным медицинским центром, Институт дыхания обеспечивает профессиональное образование и продвижение знаний посредством исследований. Наши врачи ответственны за открытия в легочной медицине, в том числе за первое использование вдыхаемого оксида азота (iNO) для лечения недоношенного ребенка с дыхательной недостаточностью.
Наши врачи ответственны за открытия в легочной медицине, в том числе за первое использование вдыхаемого оксида азота (iNO) для лечения недоношенного ребенка с дыхательной недостаточностью.
Новейшие диагностические тесты доступны как для младенцев, так и для детей старшего возраста, а опытный штат педиатров, включая врачей, медсестер, диетологов, социальных работников и респираторных терапевтов, позволяет семьям извлечь пользу из командного подхода к лечению нарушений дыхания.Наш совместный подход к лечению дыхания и легких включает и поощряет участие семьи.
Сезон простуды и гриппа – нужны ли вашему ребенку антибиотики?
Это то время года – ваши дети приходят домой из школы или из внеклассных занятий и проявляют признаки или жалуются на боль в горле, кашель и / или насморк. Нужны ли антибиотики? Ответ может вас удивить!
Вирусы против бактериальных инфекцийЧтобы лучше понять, нужны ли вашему ребенку антибиотики, полезно знать разницу между вирусами и бактериями, которые являются двумя основными типами микробов, вызывающих болезни.Хотя некоторые бактерии и вирусы вызывают заболевания с похожими симптомами, способы размножения этих двух организмов и распространения болезней различны.
Антибиотики борются с бактериями, а не с вирусами.
- Бактерии – это живые организмы, существующие в виде отдельных клеток. Они могут жить во всех типах окружающей среды, от сильного холода до сильной жары. Они повсюду и не причиняют никакого вреда. В некоторых случаях они действительно могут быть полезны, например, когда они живут в вашем кишечнике и помогают переваривать пищу.Бактерии, которые являются вредными, вызывают болезни, вторгаясь в части тела, размножаясь и вмешиваясь в нормальную работу вашего тела.
При бактериальной инфекции необходимы антибиотики. Они убивают живые бактерии, останавливая их рост и размножение.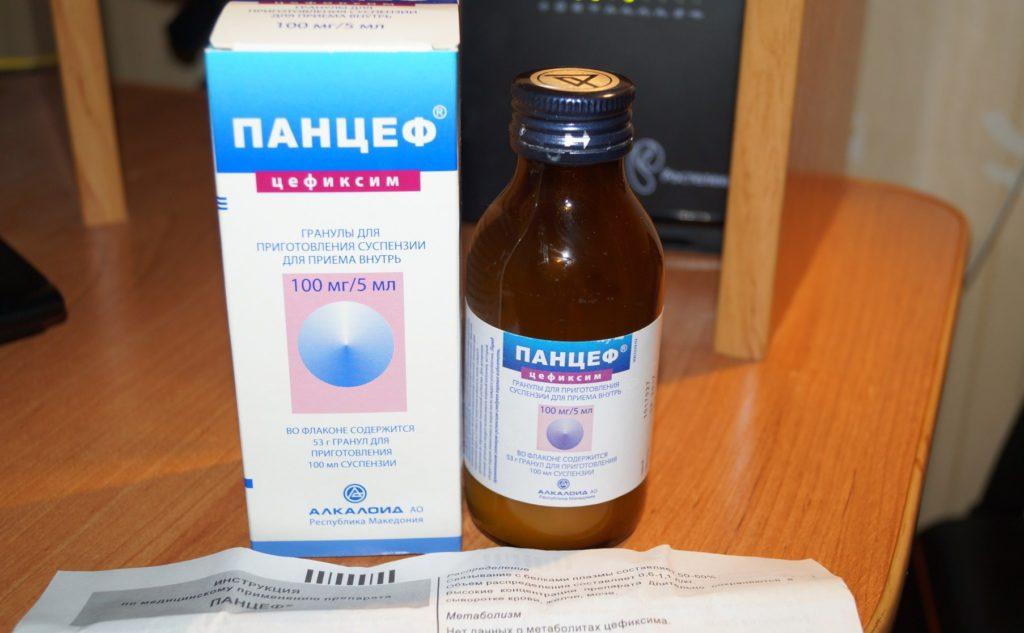
Примеры бактериальных инфекций:
- Стрептококковая ангина
- Инфекция мочевыводящих путей
- Ухо пловца
- MRSA
- Вирусы даже меньше бактерий и не могут существовать сами по себе.Поскольку для воспроизводства им нужны живые хозяева, такие как вы или ваши дети, они не считаются живыми. Если нет ничего живого, к чему можно было бы прикрепиться, вирус не выжил бы. Иммунная система вашего организма может бороться с некоторыми вирусами до того, как они вызовут болезнь, но другие (например, эти отвратительные зимние простуды) просто должны идти своим чередом.
Примеры вирусных инфекций:
- Грипп
- Простуда
- Бронхит
- Мононуклеоз
- Болезни рук, стопы и рта
В некоторых случаях бывает трудно определить, какие симптомы у ребенка вызывают бактерии или вирус.Многие заболевания, такие как пневмония, ушная инфекция, розовый глаз и диарея, могут быть вызваны бактериями или вирусами. Ваш лечащий врач обсудит с вами лечение, если у вашего ребенка одно из этих заболеваний.
Плюсы и минусы антибиотиковАнтибиотики – одно из величайших достижений медицины. Но по данным Центров по контролю и профилактике заболеваний (CDC), каждый год в США в кабинетах врачей, отделениях неотложной помощи и больничных клиниках выписывается 47 миллионов ненужных рецептов на антибиотики.
Когда вы или ваши дети часто или ненадлежащим образом применяете антибиотики, это может привести к изменению бактерий или других микробов, поэтому антибиотики не будут бороться с ними. Это называется бактериальной устойчивостью или устойчивостью к антибиотикам. Когда у вас разовьется эта устойчивость, этим бактериям потребуются более высокие дозы лекарств или более сильные антибиотики. Из-за чрезмерного использования некоторые бактерии стали устойчивыми даже к самым мощным антибиотикам, доступным сегодня.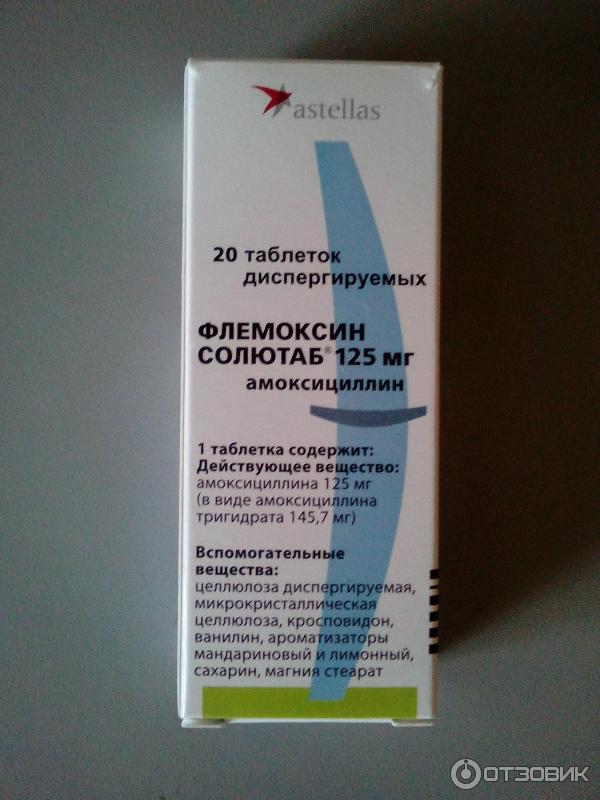
Помимо устойчивости к антибиотикам, чрезмерное употребление антибиотиков может привести к другим проблемам.Антибиотики могут убить полезные бактерии, которые помогают поддерживать здоровье вашего тела. У вашего ребенка может развиться диарея из-за отсутствия полезных бактерий, которые помогают правильно переваривать пищу. В некоторых случаях вредные бактерии, такие как Clostridium difficile (или C diff), могут разрастаться и вызывать инфекции.
Родители должны помнить, что принимают антибиотики от вирусных инфекций, таких как простуда, грипп, боль в горле и бронхит:
- Не вылечит инфекцию
- Не помешает другим людям заболеть
- Не поможет ни вам, ни вашему ребенку почувствовать себя лучше
- Может вызывать ненужные побочные эффекты
- Может способствовать развитию устойчивости к антибиотикам
Кроме того, когда дети принимают антибиотики, у них возникает риск побочных эффектов, таких как расстройство желудка, диарея или даже аллергическая реакция.Чтобы бороться с устойчивостью к антибиотикам и избежать негативных реакций, мы должны использовать их только при необходимости и, если необходимо, использовать их правильно.
Если ваш врач определит, что у вашего ребенка бактериальная инфекция, и пропишет антибиотики, вот несколько полезных советов:
- Убедитесь, что ваш ребенок не пропускает и не пропускает дозы.
- Вашему ребенку не следует прекращать прием антибиотиков раньше, чем по указанию врача.
- Не оставляйте антибиотики на случай, если вы или ваш ребенок в следующий раз заболеете.
- Никогда не давайте ребенку антибиотики, прописанные вам или кому-либо еще. Возможно, антибиотик не подходит для их болезни или может быть неправильной дозой. Если они примут неправильное лекарство, это может отложить лечение и позволить бактериям расти.
Облегчение симптомов – вероятно, лучшее лечение, если у вашего ребенка вирус. Ваши дети почувствуют облегчение, если сделают следующее:
Ваши дети почувствуют облегчение, если сделают следующее:
- Отдыхайте дополнительно
- Пейте много жидкости
- Используйте испаритель с охлаждающим туманом или солевой назальный спрей для облегчения заложенности.
- Успокойте горло колотым льдом, фруктовым мороженым или леденцами.(Помните – детям младше 5 лет нельзя использовать леденцы для горла.)
- Используйте мед для облегчения кашля. Спросите у врача, сколько давать. (Не давайте мед младенцу до одного года.)
Если вашему ребенку поставлен диагноз гриппа, ему могут назначить рецептурные противовирусные препараты.
Профилактика бактерий и вирусовРасскажите своим детям о простых шагах, которые они могут предпринять, чтобы предотвратить распространение инфекций. Поощряйте их мыть руки, убедитесь, что они прошли курс иммунизации и вакцинации, а если они заболели, не ходите в школу дома.
Эта статья изначально была опубликована в The News Journal
Узнать больше
Опасность использования антибиотиков (KidsHealth.org)
Инфекции мочевыводящих путей у детей
Дети могут страдать почечным поражением из-за рецидивирующей инфекции мочевыводящих путей (ИМП), которая не была своевременно диагностирована или впоследствии не обследована. Осложнения ИМП включают поражение почек (почек) и гипертензию (высокое кровяное давление). Младенцы и маленькие дети подвергаются наибольшему риску повреждения почек.Самая высокая частота основных патологий мочевыводящих путей, таких как пузырно-мочеточниковый рефлюкс, также наблюдается в этой молодой возрастной группе. Своевременно распознавая ИМП и правильно лечив их, врач сводит к минимуму риск повреждения почек.
Американская академия педиатрии недавно разработала практическое руководство по диагностике, лечению и оценке ИМП у младенцев и детей младшего возраста от 2 месяцев до 2 лет. В руководстве рекомендуется обследовать любого маленького ребенка с необъяснимой лихорадкой на ИМП. У младенцев с ИМП часто наблюдаются неспецифические признаки и симптомы, такие как раздражительность, рвота, диарея и задержка развития. Следовательно, врач должен поддерживать высокий индекс подозрений для диагностики ИМП. Мочу для посева необходимо собрать до начала приема антибиотиков.
У младенцев с ИМП часто наблюдаются неспецифические признаки и симптомы, такие как раздражительность, рвота, диарея и задержка развития. Следовательно, врач должен поддерживать высокий индекс подозрений для диагностики ИМП. Мочу для посева необходимо собрать до начала приема антибиотиков.
Разумный способ собрать мочу у ребенка с подозрением на ИМП – это приложить мешок к промежности. Однако собранная из мешка моча часто содержит загрязнения, и поэтому взятый из мешка образец мочи не помогает в диагностике ИМП.Конечно, если общий анализ мочи в норме, маловероятно, что у ребенка ИМП.
Анализ мочи, собранный в пакете, позволяющий предположить ИМП, требует применения более инвазивного метода получения мочи, за исключением, возможно, обрезанных мальчиков старше одного года. Моча, полученная путем аспирации надлобкового пузыря, менее всего подвержена загрязнению. На втором месте – трансуретральная катетеризация мочевого пузыря. Посев мочи необходим для диагностики ИМП. У ребенка, который выглядит достаточно больным, чтобы требовать немедленного приема антибиотиков, перед началом приема антибиотиков следует выполнить один из инвазивных методов взятия мочи для посева.
Цели лечения ИМП включают устранение инфекции, профилактику уросепсиса и уменьшение повреждения почек. Первоначальное лечение парентеральными антибиотиками рекомендуется тем детям, которые выглядят токсичными, обезвоженными или не могут продолжать прием внутрь. Для детей, которые не выглядят больными, первоначальные пероральные антибиотики обычно включают амоксициллин, сульфонамидсодержащий противомикробный препарат или цефалоспорин. Если ожидаемый клинический ответ не получен после двух дней антимикробной терапии, ребенка следует повторно обследовать с помощью другого посева мочи.Адекватное лечение длится от семи до 14 дней. Однако продолжение приема антибиотиков в профилактических дозах должно продолжаться до тех пор, пока ребенок не пройдет визуализационные исследования.
Визуализация мочевыводящих путей рекомендуется каждому младенцу или маленькому ребенку с лихорадкой (лихорадкой) после первой ИМП.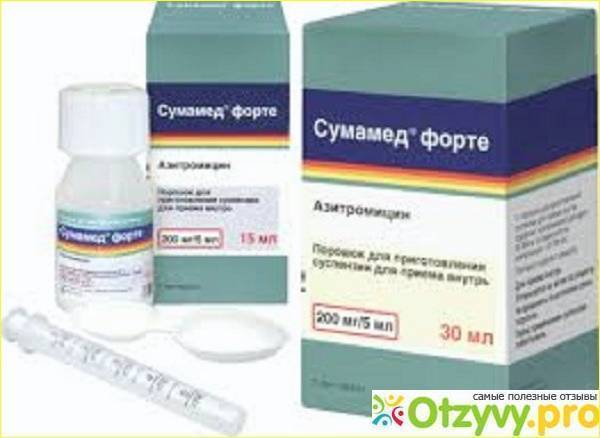 Визуализация включает ультразвуковое исследование почек и мочевого пузыря и цистоуретрограмму мочеиспускания, которая представляет собой рентгеновское обследование мочевого пузыря и уретры, которое проводится во время опорожнения мочевого пузыря. УЗИ почек может выявить гидронефроз, аномалии дупликации, камни или аномалии стенки мочевого пузыря, и его следует проводить как можно раньше.Цистограмма может быть получена путем введения контрастного вещества при рентгеноскопии или путем введения радионуклида. Радионуклидная цистография имеет преимущество в снижении радиации, в то время как цистоуретрограмма с контрастным опорожнением имеет то преимущество, что обеспечивает лучшую анатомическую детализацию, что может помочь обнаружить аномалии мочевого пузыря / уретры. Любой метод должен включать фазу мочеиспускания, поскольку рефлюкс является наиболее вероятной аномалией, которая может быть обнаружена и может возникнуть только при опорожнении. Цистограмму необходимо получить, когда ребенок будет избавлен от инфекции.
Визуализация включает ультразвуковое исследование почек и мочевого пузыря и цистоуретрограмму мочеиспускания, которая представляет собой рентгеновское обследование мочевого пузыря и уретры, которое проводится во время опорожнения мочевого пузыря. УЗИ почек может выявить гидронефроз, аномалии дупликации, камни или аномалии стенки мочевого пузыря, и его следует проводить как можно раньше.Цистограмма может быть получена путем введения контрастного вещества при рентгеноскопии или путем введения радионуклида. Радионуклидная цистография имеет преимущество в снижении радиации, в то время как цистоуретрограмма с контрастным опорожнением имеет то преимущество, что обеспечивает лучшую анатомическую детализацию, что может помочь обнаружить аномалии мочевого пузыря / уретры. Любой метод должен включать фазу мочеиспускания, поскольку рефлюкс является наиболее вероятной аномалией, которая может быть обнаружена и может возникнуть только при опорожнении. Цистограмму необходимо получить, когда ребенок будет избавлен от инфекции.
Это руководство призывает к быстрой диагностике, лечению и поддержанию профилактических доз антибиотиков до получения изображений у всех маленьких детей после их первой ИМП. Соблюдение рекомендаций должно снизить частоту поражения почек от ИМП.
Признаки и симптомы инфекции мочевыводящих путей включают:
- Лихорадка
- Боли в животе
- Рвота (рвота)
- Плохой аппетит (не голоден)
- Боль с мочеиспусканием (писанием)
- Боль в спине или в спине
- Боль с CIC
- Ребенок мокнет чаще между CIC
- Мутная моча с запахом; кровь или слизь в моче
- Болезненность кожи
- Проблемы с установкой катетера для CIC
- Низкий диурез (небольшое мочеиспускание)
Если у вашего ребенка есть какие-либо из этих признаков или симптомов, его моча должна быть проверена на наличие инфекции.Ваш детский уролог должен знать обо всех инфекциях.
Исследование мочи под микроскопом покажет, есть ли в моче бактерии, лейкоциты или эритроциты. Лейкоциты и эритроциты в моче могут означать наличие инфекции. Посев мочи обычно делается, если под микроскопом моча выглядит инфицированной. Для посева мочи помещают часть мочи в специальную посуду и проверяют, не растут ли какие-либо бактерии.
Лейкоциты и эритроциты в моче могут означать наличие инфекции. Посев мочи обычно делается, если под микроскопом моча выглядит инфицированной. Для посева мочи помещают часть мочи в специальную посуду и проверяют, не растут ли какие-либо бактерии.
Если вашему ребенку проводят катетеризацию, наличие бактерий в моче не всегда означает наличие инфекции.Если только бактерии не вызывают симптомы, их не нужно лечить. Исключение составляют бактерии в моче у ребенка с пузырно-мочеточниковым рефлюксом (моча поднимается обратно к почкам). Если у вашего ребенка рефлюкс, бактерии в моче могут привести к серьезной инфекции и требуют лечения.
Для профилактики инфекций мочевыводящих путей:
- Пейте много воды. Лучше всего вода, но также могут быть полезны жидкости с большим количеством воды, например фруктовые соки.
- Часто катетеризуйте, используя хорошую чистую технику.Очистка мочевого пузыря от мочи поможет предотвратить инфекции.
- Предотвратить запоры. Большое количество фекалий в прямой кишке препятствует опорожнению мочевого пузыря и способствует росту многих бактерий.
- Хорошая программа кишечника очень важна. Избегайте попадания экскрементов на половые органы, чтобы бактерии не вызывали инфекцию. Всегда протирайте спереди назад.
- Тщательно и как можно скорее вылечите травмы кишечника.
Ваш детский уролог должен знать обо всех инфекциях.Может потребоваться дополнительное тестирование. Могут потребоваться изменения в лекарствах вашего ребенка или программе CIC.
Последняя редакция: апрель 2011 г.
Рецидивирующая пневмония у детей – детские пульмонологи
Рецидивирующая пневмония у детей – это заболевание, состоящее из повторяющихся или частых эпизодов пневмонии. Прежде чем обсуждать причины и лечение рецидивирующей пневмонии у детей, важно понять, как пневмония развивается.
Пневмония у детей
Пневмония – это общий термин, обозначающий инфекции легких, вызывающие воспаление воздушных мешков. Бактерии, грибки, паразиты или, чаще всего, вирусы могут вызывать пневмонию у детей. Пневмония обычно начинается после простуды, гриппа или инфекции верхних дыхательных путей. У большинства здоровых детей пневмония проходит через 2 или 3 недели, но в некоторых случаях дети сильно заболевают и требуют госпитализации. Для детей с ослабленной иммунной системой или другими заболеваниями пневмония может быть очень серьезным заболеванием.
Бактерии, грибки, паразиты или, чаще всего, вирусы могут вызывать пневмонию у детей. Пневмония обычно начинается после простуды, гриппа или инфекции верхних дыхательных путей. У большинства здоровых детей пневмония проходит через 2 или 3 недели, но в некоторых случаях дети сильно заболевают и требуют госпитализации. Для детей с ослабленной иммунной системой или другими заболеваниями пневмония может быть очень серьезным заболеванием.
Причины пневмонии у детей
Пневмония у детей обычно начинается после инфекции верхних дыхательных путей, простуды или гриппа и может быть вызвана любым из следующих факторов:
- Вирусы: Те же вирусы, которые вызывают простуду и грипп, могут вызывать пневмонию.Вирусы – самая частая причина пневмонии у детей до 5 лет. В общем, вирусная пневмония протекает в легкой форме, но может стать серьезной. Вирусы включают аденовирус, риновирус, вирус гриппа, респираторно-синцитиальный вирус (RSV), метапневмовирус человека, вирус парагриппа.
- Бактерии: Бактерии могут вызывать пневмонию после простуды или гриппа или сами по себе. Стрептококковая пневмония – наиболее частая бактериальная причина пневмонии в США.
- Грибки: Пневмония, вызванная грибами, чаще встречается у детей с ослабленной иммунной системой или у детей, которые вдыхали большое количество организмов.
Симптомы пневмонии у детей
Симптомы пневмонии у детей сильно различаются и зависят от возраста ребенка, общего состояния здоровья, причины инфекции, типа пневмонии и даже расположения пневмонии в легких. Например, если пневмония вызвана бактериями, серьезные симптомы могут проявиться быстро. Когда причиной является вирус, симптомы пневмонии обычно развиваются более постепенно. Более легкие симптомы пневмонии у детей похожи на простуду или грипп и включают:
- Жар
- Озноб
- Кашель
- Усталость
- Тошнота или рвота
- Сбивчивое дыхание
Факторы риска детской пневмонии
- Детский возраст до 2 лет
- Хроническое заболевание
- Астма
- Ослабленная иммунная система: дети, перенесшие трансплантацию органов, инфицированные ВИЧ, прошли курс химиотерапии или длительное лечение стероидами.

- Госпитализация
Осложнения пневмонии у детей
- Затруднение дыхания : Пневмония у детей с хроническими заболеваниями легких, такими как астма, может затруднить дыхание ребенка и усвоение достаточного количества кислорода.
- Накопление жидкости вокруг легких ( плевральный выпот) : Пневмония может вызвать накопление жидкости в пространстве между тканевой оболочкой легких и грудной полостью (плеврой).Жидкость потенциально может быть инфицирована, и ее необходимо откачать хирургическим путем или через дренажную трубку.
- Бактерии в кровотоке (бактериемия ): Бактерии из легких могут попасть в кровоток и распространить инфекцию на другие органы.
- Абсцесс легкого : Когда в полости легких образуется гной, он известен как абсцесс легкого и требует антибиотиков, а иногда и дренирования.
Рецидивирующая пневмония у детей
Пневмония может быть серьезным заболеванием, рецидивирующая пневмония – тревожным и потенциально опасным заболеванием у детей.Рецидивирующая пневмония определяется как 2 или более эпизода пневмонии в год или 3 эпизода, когда-либо разделенных бессимптомным периодом в месяц или четким рентгеновским снимком грудной клетки. Рецидивирующая пневмония у детей обычно имеет первопричины.
Основные причины рецидивирующей пневмонии у детей
Большинство детей с правильно идентифицированной рецидивирующей пневмонией имеют известный предрасполагающий фактор. Некоторые из этих факторов и основных заболеваний включают:
- Аспирационный синдром был наиболее частой первопричиной у детей с рецидивирующей пневмонией.
- Легочные аномалии и структурные аномалии
- Иммунные нарушения и иммунологические аномалии
- Врожденные пороки сердца
- Гастроэзофагеальный рефлюкс (ГЭРБ)
- Серповидно-клеточная анемия
- Астма
- Гиперсекреторная астма : избыточное производство бронхиального секрета
- Бронхоэктазы : Причины бронхоэктазов включают муковисцидоз, первичную цилиарную дискинезию, иммунодефицит, задержку инородного тела и рецидивирующую аспирацию.

Диагностика пневмонии и хронической пневмонии у детей
Пульсоксиметрические измерения кислорода
Если после прослушивания легких вашего ребенка с помощью стетоскопа подозревается пневмония, ваш врач, скорее всего, назначит некоторые из следующих легочных тестов:
- Рентген грудной клетки: Наличие пневмонии и расположение пневмонии в легких можно увидеть на рентгеновском снимке.
- Анализ крови: Анализ крови может определить наличие инфекции и иногда указать причину пневмонии.
- Анализ мокроты: Этот анализ также может помочь определить причину, взяв образец жидкости из слизистой оболочки (мокроты).
- Пульсоксиметрия: Если у вашего ребенка затрудненное дыхание, этот тест можно использовать, чтобы определить, получает ли ребенок достаточно кислорода.
Лечение рецидивирующей пневмонии у детей
Тип лечения зависит от причины пневмонии, тяжести инфекции и возраста ребенка.Лекарства, отпускаемые по рецепту и без рецепта, обычно являются наиболее эффективным методом лечения.
- Антибиотики: Антибиотики – это лекарства, которые лечат инфекции и используются для лечения бактериальной пневмонии.
- Лекарства, отпускаемые без рецепта: Лекарства, такие как ибупрофен (Адвил) и ацетаминофен (Тайленол), используются для снижения температуры у ребенка.
- Госпитализация: Детям может потребоваться госпитализация для более интенсивного лечения, если у них высокая температура, учащенное дыхание, затрудненное дыхание, низкая температура, повторное обезвоживание, младше 2 месяцев.
Лечение рецидивирующей пневмонии обычно направлено на лечение самой пневмонии, поскольку симптомы и осложнения вызывают непосредственное беспокойство у детей. Лечение обычно проводится по тому же курсу, что и при единичных эпизодах пневмонии с помощью лекарств.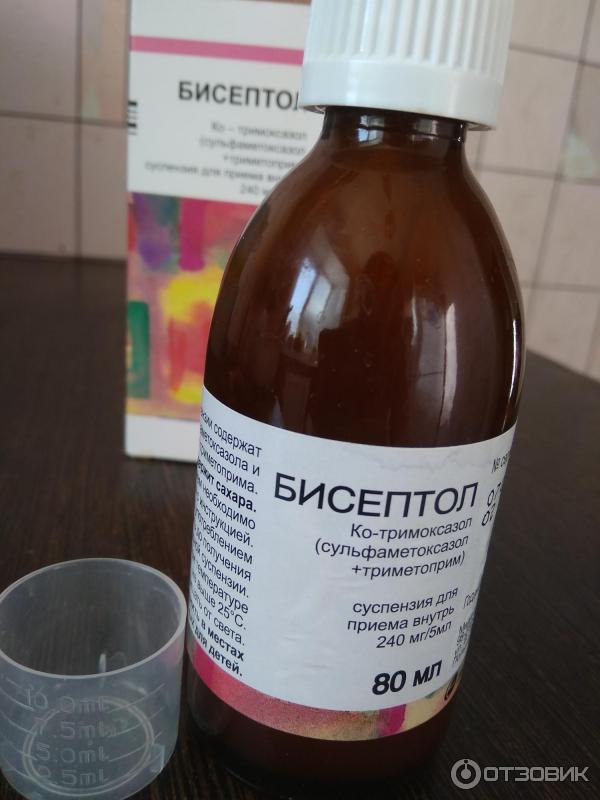


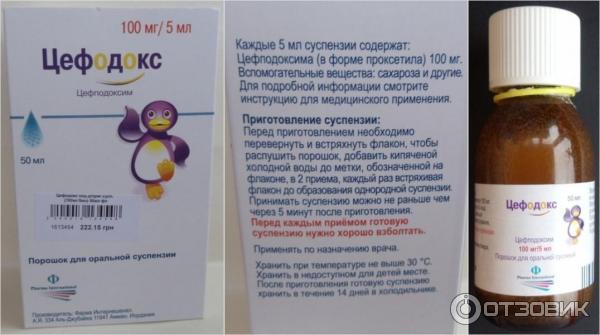
 Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее.
Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее. Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов.
Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов. Вам могут посоветовать использовать капли для носа с соленой водой (солевым раствором), чтобы облегчить дыхание. Используйте их перед тем, как ваш ребенок ест или спит.Вашему ребенку могут назначить бронходилататор. Это помогает дышать. Он может поступать в виде спрея, ингалятора или вводиться в виде ингаляционного раствора с помощью устройства, называемого небулайзером. Пусть ваш ребенок будет принимать лекарство точно в указанное время. Следуйте всем инструкциям по введению этих лекарств вашему ребенку.
Вам могут посоветовать использовать капли для носа с соленой водой (солевым раствором), чтобы облегчить дыхание. Используйте их перед тем, как ваш ребенок ест или спит.Вашему ребенку могут назначить бронходилататор. Это помогает дышать. Он может поступать в виде спрея, ингалятора или вводиться в виде ингаляционного раствора с помощью устройства, называемого небулайзером. Пусть ваш ребенок будет принимать лекарство точно в указанное время. Следуйте всем инструкциям по введению этих лекарств вашему ребенку.
 Давайте 1-2 чайные ложки каждые 10-15 минут. Ребенок может кормиться только короткое время. Если вы кормите грудью, сцеживайте и храните молоко, чтобы использовать его позже. Давайте ребенку раствор для пероральной регидратации между кормлениями.Его можно приобрести в продуктовых магазинах и аптеках без рецепта.
Давайте 1-2 чайные ложки каждые 10-15 минут. Ребенок может кормиться только короткое время. Если вы кормите грудью, сцеживайте и храните молоко, чтобы использовать его позже. Давайте ребенку раствор для пероральной регидратации между кормлениями.Его можно приобрести в продуктовых магазинах и аптеках без рецепта.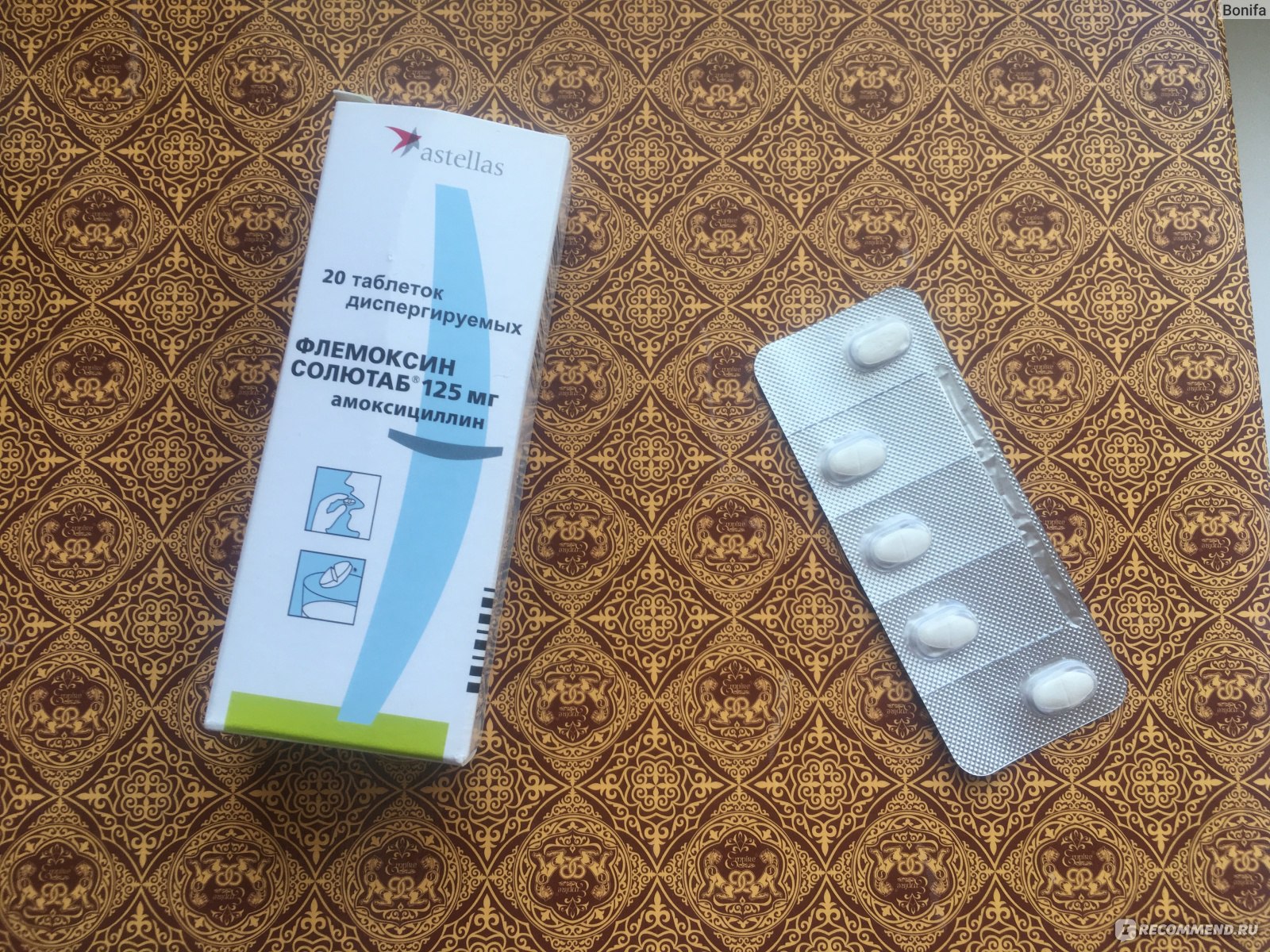 4 ° F (38 ° C) или выше у ребенка младше 3 месяцев
4 ° F (38 ° C) или выше у ребенка младше 3 месяцев