причины, симптомы, диагностика и лечение, прогноз
Тимома – гетерогенная группа новообразований, различных по гистогенезу и степени зрелости, берущих начало из эпителиальной ткани вилочковой железы. Варианты клинического течения тимомы могут быть различны: от бессимптомного до выраженного (компрессионный, болевой, миастенический, интоксикационный синдром). Топографо-анатомический и этиологический диагноз устанавливается с помощью лучевых методов (рентгенография, КТ средостения), трансторакальной пункции, медиастиноскопии, исследования биоптата. Лечение хирургическое: удаление тимомы вместе с вилочковой железой и жировой клетчаткой переднего средостения, дополненное по показаниям химиолучевой терапией.
Общие сведения
Тимома – органоспецифическая опухоль средостения, происходящая из клеточных элементов мозгового и коркового вещества тимуса. Термин «тимома» был введен в употребление в 1900 году исследователями Grandhomme и Scminke для обозначения различных опухолей вилочковой железы. Тимомы составляют 10-20% всех новообразований медиастинального пространства. В 65-70% случаев тимомы имеют доброкачественное течение; инвазивный рост с прорастанием плевры и перикарда отмечается у 30% пациентов, отдаленное метастазирование – у 5%. Несколько чаще тимомы развиваются у женщин, болеют преимущественно лица 40-60 лет. На детский возраст приходится менее 8% опухолей тимуса.
Причины формирования опухолей вилочковой железы неизвестны. Предполагается, что тимомы могут иметь эмбриональное происхождение, быть связаны с нарушением синтеза тимопоэтина или иммунного гомеостаза. Факторами, провоцирующими рост и развитие опухоли, могут служить инфекционные заболевания, радиационное воздействие, травмы средостения. Замечено, что тимомы часто сочетаются с различными эндокринными и аутоиммунными синдромами (миастенией, дерматомиозитом, СКВ, диффузным токсическим зобом, синдромом Иценко-Кушинга и др.).
Тимома
Строение и функции вилочковой железы
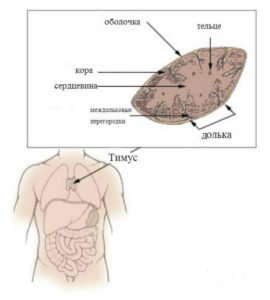
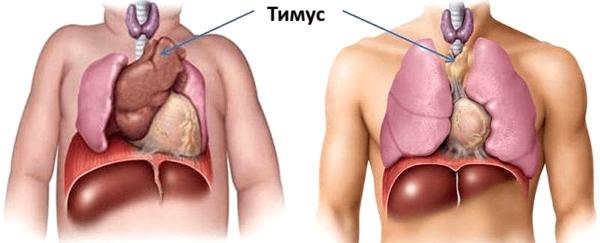
Вилочковая железа, или тимус располагается в нижней части шеи и переднем отделе верхнего средостения. Орган образован двумя асимметричными долями – правой и левой. В свою очередь, каждая доля представлена множеством долек, состоящих из коркового и мозгового вещества и заключенных в соединительнотканную строму. В вилочковой железе различают два типа ткани – эпителиальную и лимфоидную. Эпителиальные клетки секретируют тимические гормоны (тимулин, a-, b-тимозины, тимопоэтины и пр.), лимфоидная ткань состоит из Т-лимфоцитов различной степени зрелости и функциональной активности.
Таким образом, вилочковая железа одновременно является железой внутренней секреции и органом иммунитета, обеспечивающим взаимодействие эндокринной и иммунной систем. После 20 лет тимус подвергается возрастной инволюции; после 50 лет паренхима тимуса на 90% замещается жировой и соединительной тканью, сохраняясь в виде отдельных островков, лежащих в клетчатке средостения.
Классификация тимом
В онкологии различают три типа тимом: доброкачественную, злокачественную тимому 1-го типа (с признаками атипии, но относительно доброкачественным течением) и злокачественную тимому 2-го типа (с инвазивным ростом).
-
- Тимома типа А (медуллярная) составляет 4–7% доброкачественных опухолей вилочковой железы. В зависимости от строения может быть солидной и веретеноклеточной-крупноклеточной, практически всегда имеет капсулу. Прогноз благоприятный, 15-летняя выживаемость составляет 100%.
- Тимома типа АВ (кортико-медуллярная) встречается у 28–34% пациентов. Сочетает в себе очаги кортикальной и медуллярной дифференцировки. Имеет удовлетворительный прогноз; 15-летняя выживаемость – более 90%.
- Тимома типа В1 (преимущественно кортикальная) встречается в 9–20% случаев. Часто имеет выраженную лимфоцитарную инфильтрацию. Более чем у половины пациентов сопровождается миастеническим синдромом. Прогноз удовлетворительный; 20-летняя выживаемость – более 90%.
- Злокачественная тимома 1-го типа (20-25% случаев) представляет собой одиночный или множественные дольчатые узлы без четкой капсулы. Размер опухоли чаще не превышает 4-5 см, однако иногда встречаются новообразования больших размеров. Отличается инвазивным ростом в пределах железы. В гистологическом отношении представлена кортикальной тимомой (тип В2) и высокодифференцированной карциномой.
- Тимома типа В2 (кортикальная) составляет около 20–36% тимом. Гистологические разновидности вариабельны: темноклеточная, светлоклеточная, водянисто-клеточная и др. В большинстве случаев протекает с миастенией. Прогностически менее благоприятна: 20 лет живут менее 60% больных.
- Тимома типа В3 (эпителиальная) развивается у 10–14% пациентов. Часто обладает гормональной активностью. Прогноз хуже, чем при кортикальной разновидности; 20-летняя выживаемость менее 40%.
- Злокачественная тимома 2-го типа (рак тимуса, тимома типа C) составляет до 5% всех наблюдений. Отличается выраженным инвазивным ростом, высокой метастатической активностью (дает метастазы в плевру, легкие, перикард, печень, кости, надпочечники). Выделяют 6 гистологических типов рака тимуса: плоскоклеточный, веретеноклеточный, светлоклеточный, лимфоэпителиальный, недифференцированный, мукоэпидермоидный.
В зависимости от удельного веса лимфоидного компонента в тимоме дифференцируют лимфоидные (более 2/3 всех клеток опухоли представлено Т-лимфоцитами), лимфоэпителиальные (Т-лимфоциты составляют от 2/3 до 1/3 клеток) и эпителиальные тимомы (Т-лимфоцитами представлено менее 1/3 всех клеток).
Основываясь на степени инвазивного роста, выделяют 4 стадии тимомы:
- I стадия – инкапсулированная тимома без прорастания жировой клетчатки средостения
- II стадия – прорастание элементов опухоли в медиастинальную клетчатку
- III стадия – инвазия плевры, легкого, перикарда, крупных сосудов
- IV стадия – наличие имплантационных, гематогенных или лимфогенных метастазов.
Симптомы тимомы
Клинические проявления и течение тимомы зависит от ее типа, гормональной активности, размеров. Более чем в половине случаев опухоль развивается латентно и обнаруживается во время профилактического рентгенологического исследования.
Инвазивные тимомы вызывают компрессионный медиастинальный синдром, который сопровождается болями за грудиной, сухим кашлем, одышкой. Сдавление трахеи и крупных бронхов проявляется стридором, цианозом, дыхательной недостаточностью. При синдроме компрессии верхней полой вены возникает одутловатость лица, синюшность верхней половины туловища, набухание шейных вен. Давление растущей опухоли на нервные узлы обусловливает развитие синдрома Горнера, осиплость голоса, элевацию купола диафрагмы. Сдавливание пищевода сопровождается расстройством глотания – дисфагией.
По различным данным, от 10 до 40% тимом сочетаются с миастеническим синдромом. Больные отмечают снижение мышечной силы, быструю утомляемость, слабость мимических мышц, двоение в глазах, поперхивание, нарушения голоса. В тяжелых случаях может развиться миастенический криз, требующий перехода к ИВЛ и зондовому питанию.
В поздних стадиях злокачественной тимомы появляются признаки раковой интоксикации: лихорадка, анорексия, снижение массы тела. Нередко тимоме сопутствуют различные гематологические и иммунодефицитные синдромы: апластическая анемия, тромбоцитопеническая пурпура, гипогаммаглобулинемия.
Диагностика
Диагностика тимомы проводится торакальными хирургами с привлечением онкологов, рентгенологов, эндокринологов, неврологов. При клиническом осмотре может выявляться расширение вен грудной клетки, выбухание грудины в проекции опухоли; увеличение шейных, надключичных, подключичных лимфоузлов; признаки компрессионного синдрома и миастении. Физикальное исследование обнаруживает расширение границ средостения, тахикардию, свистящие хрипы.
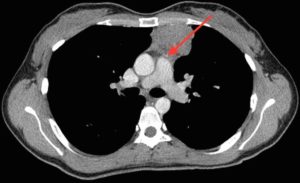
На рентгенограмме грудной клетки тимома имеет вид объемного образования неправильной формы, расположенного в переднем средостении. КТ грудной клетки значительно расширяет объем информации, полученный при первичной рентгендиагностике и в ряде случаев позволяет поставить морфологический диагноз. Уточнение локализации и взаимоотношения новообразования с соседними органами при КТ средостения позволяет в дальнейшем выполнить трансторакальную пункцию опухоли средостения, что чрезвычайно важно для гистологического подтверждения диагноза и верификации гистологического типа тимомы.
Для визуального исследования средостения и выполнения прямой биопсии проводится диагностическая медиастиноскопия, парастернальная торакотомия или торакоскопия. Диагноз миастении уточняется с помощью электромиографии с введением антихолинэстеразных препаратов. Дифференциально-диагностические мероприятия позволяют исключить другие объемные процессы в средостении: загрудинный зоб, дермоидные кисты и тератомы средостения.
Лечение тимом
Лечение опухолей вилочковой железы проводится в отделениях торакальной хирургии и онкологии. Хирургический метод является основным в лечении тимомы, поскольку только тимэктомия обеспечивает удовлетворительные отдаленные результаты. При доброкачественных тимомах оперативное вмешательство заключается в удалении опухоли вместе с вилочковой железой (тимомтимэктомия), жировой клетчаткой и лимфатическими узлами средостения. Такой объем резекции диктуется высоким риском рецидива опухоли и миастении. Операция выполняется из срединного стернотомического доступа.
При злокачественных новообразованиях тимуса операция может дополняться резекцией легкого, перикарда, магистральных сосудов, диафрагмального нерва. Послеоперационная лучевая терапия показана при II и III стадиях тимомы. Кроме этого, облучение является ведущим методом лечения неоперабельных злокачественных тимом IV стадии. В настоящее время большее значение в лечении инвазивных тимом получает трехэтапное лечение, включающее неоадъювантную химиотерапию, резекцию опухоли и лучевую терапию.
В послеоперационном периоде у больных, перенесших тимэктомию, может случиться миастенический криз, который требует проведения интенсивной терапии, трахеостомии, ИВЛ, длительного назначения антихолинэстеразных препаратов.
Отдаленные результаты лечения доброкачественных тимом хорошие. После удаления опухоли исчезают или значительно уменьшаются симптомы миастении. У больных злокачественной тимомой, прооперированных на ранних стадиях, 5-летняя выживаемость достигает 90%, на III стадии – 60-70%. Неоперабельные формы онкологического заболевания имеют плохой прогноз с летальностью 90% в течение ближайших 5 лет.
симптомы, лечение и прогноз, что это за болезнь, тимома средостения и вилочковой железы

Тимома — это общее название для группы опухолей вилочковой железы (тимуса). Чаще всего они носят доброкачественный характер. На долю злокачественных опухолей приходится около 30% тимом. Выраженность клинической картины может быть самой разной, от бессимптомного течения до выраженной миастении и симптомов компрессии органов средостения.
Вилочковая железа частично находится в нижней части шеи, частично — в верхней части средостения. В органе выделяют два типа тканей — эпителиальную (железистую), которая отвечает за синтез тимических гормонов, и лимфоидную, которая представлена Т-лимфоцитами различной степени зрелости.
Таким образом, тимус является уникальным органом, который с одной стороны является железой внутренней секреции, а с другой — органом иммунной системы. В норме вилочковая железа проявляет активность в детском возрасте, играет роль депо Т-лимфоцитов и координирует работу эндокринной и иммунной систем. По мере взросления, тимус замещается жировой тканью. И у людей старше 50 лет сохраняется только 10% активных клеток.
Причины возникновения тимомы
Причины возникновения тимомы неизвестны. Предполагается, что в этом процессе могут принимать участие следующие факторы:
- Нарушения в эмбриональном периоде развития.
- Нарушение синтеза тимопоэтина.
- Нарушение иммунных механизмов.
- Инфекционные заболевания.
- Воздействие ионизирующего излучения.
- Травматические повреждения органов средостения.
- Некоторые аутоиммунные и эндокринные патологии: синдром Иценко-Кушинга, диффузный токсический зоб, миастения и др.
Виды тимомы
Единой классификации тимом на сегодняшний день нет, ввиду большого разнообразия опухолей, развивающихся в вилочковой железе. В 1999 году ВОЗ предложила морфологическую классификацию, в основе которой лежит соотношение лимфоцитарных и эпителиальных клеток. По этой классификации выделяют 6 видов опухоли:
- Тимома типа А — опухолевая ткань представлена дифференцированными клетками без признаков атипии, практически всегда отграничена от окружающих тканей капсулой. Клетки веретенообразные или овальные. Это благоприятный, доброкачественный вариант тимомы, 15-летняя выживаемость при которой составляет 100%.
- Тимома типа АВ морфологически схожа с типом А, но имеются единичные очаги патологических лимфоцитов.
- Тимома типа В — в опухолевой ткани преобладают дендритные и эпителиоидные клетки. Тип В будет разделяться в зависимости от соотношения эпителиальных и лимфоидных клеток, а также от выраженности их атипизма.
- Тимома типа В1 (преимущественно кортикальный тип). По структуре напоминает кортикальный слой вилочковой железы, очаговыми вкраплениями медуллярных клеток.
- Тимома типа В2 (кортикальный тип). В ткани опухоли имеются эпителиальные клетки с признаками атипии и везикулами в ядре.
- Тимома типа В 3 (эпителиальный тип). Опухоль представлена атипичными эпителиальными клетками. Некоторые авторы расценивают ее как высокодифференцированный рак вилочковой железы.
- Тимома типа С — рак тимуса. Представлен разнообразными гистологическими типами рака — светлоклеточный, плоскоклеточный, веретеноклеточный и др. Склонен к агрессивному течению, прорастает в соседние органы, дает метастазы в печень, кости и лимфатические узлы.
Тимомы типа А, АВ и В1 относят к доброкачественным новообразованиям тимуса, тип В2 и В3 — это злокачественные тимомы с относительно благоприятным течением, когда при своевременном обращении возможно полное излечение и 20-летняя продолжительность жизни составляет 40-60%. Тип С называют карциномой тимуса 2-го типа. Как мы уже говорили, это агрессивная опухоль, склонная к быстрому росту и метастазированию.
Стадии тимомы
Для характеристики распространения тимомы применяется классификация Masaoka-Koga. В ее основу положена оценка вовлеченности тканей и органов средостения, а также наличие лимфогенных и гематогенных метастазов.
- 1-2 стадия тимомы — опухоль прорастает за пределы своей капсулы, затрагивает плевру и клетчатку средостения.
- 3 стадия тимомы — опухоль прорастает в перикард, затрагивает легкое или магистральные сосуды, находящиеся в средостении.
- 4А стадия — имеется опухолевая диссеминация по плевре или перикарду.
- 4В стадия — имеются лимфогенные или гематогенные метастазы.
Диагностика тимомы
Заподозрить наличие опухоли можно по характерным клиническим симптомам, после чего пациент направляется на диагностические исследования. Рентген грудной клетки является неспецифическим методом диагностики и позволяет только увидеть расширение тени средостения.
 Компьютерная томография с контрастированием — более информативный метод. Он позволяет получить информацию о наличии новообразования, определить его злокачественность, и даже дифференцировать его природу — отличить тимому от лимфомы и др. МРТ не является рутинным методом диагностики тимом, но может использоваться по показаниям, например, при наличии у пациента аллергии на йодсодержащий контраст, применяемый при КТ.
Компьютерная томография с контрастированием — более информативный метод. Он позволяет получить информацию о наличии новообразования, определить его злокачественность, и даже дифференцировать его природу — отличить тимому от лимфомы и др. МРТ не является рутинным методом диагностики тимом, но может использоваться по показаниям, например, при наличии у пациента аллергии на йодсодержащий контраст, применяемый при КТ.
Окончательный диагноз выставляется после морфологического изучения опухолевой ткани. Как правило, ее получают после радикальной операции. Если это невозможно, рассматривают вариант проведения биопсии. Для этого может использоваться толстоигольная или хирургическая биопсия, которая проводится во время лапароскопических операций. Морфологическая верификация необходима для подбора оптимального метода лечения.
Симптомы злокачественного новообразования вилочковой железы
Какое-то время злокачественная опухоль вилочковой железы может протекать бессимптомно. На данном этапе обнаруживается случайно, при проведении обзорной рентгенографии грудной клетки или флюорографии. По мере развития процесса, будет возникать и нарастать неспецифическая симптоматика, которая связана с локальным воздействием опухоли на органы груди и средостения:
- Кашель.
- Боль в области груди.
- Одышка. Она может быть результатом компрессии органов дыхания, или миастенического синдрома, при котором наблюдается слабость мышц из-за нарушений нейромышечных связей.
- Синдром верхней полой вены — нарушение венозного оттока от головы и плечевого пояса из-за компрессии верхней полой вены. Проявляется цианозом кожи и отечностью верхней половины тела, а также расширением вен.
- Нарушение иммунной системы. Тимус является органом, в котором проходят определенные стадии своего развития Т-лимфоциты. При опухолевых процессах происходит нарушение их дифференцировки, что чревато развитием иммунодефицитов или аутоиммунных заболеваний. Самым частым из них является миастения — нарушение нервно-мышечной проводимости, развивающейся из-за воздействия антител на рецепторы ацетилхолина. При этом возникает мышечная слабость и патологическая утомляемость. Миастения характерна для типа лимфом В1-В3 и С.
- Аплазия костного мозга.
- Повышение температуры тела и ночные поты. Эти симптомы затрудняют дифдиагностику, поскольку более характерны для лимфом.
- На поздних стадиях присоединяется канцерогенная интоксикация: общая слабость, потеря аппетита, снижение массы тела.
Лечение тимомы
Лечение доброкачественной тимомы и злокачественной тимомы 1-2 стадии подразумевает хирургическое удаление вилочковой железы. Операция может быть выполнена в следующем объеме:
- Тотальное удаление тимуса вместе с окружающей жировой клетчаткой и лимфатическими узлами.
- Расширенное удаление тимуса — помимо вышеперечисленного объема, проводится еще резекция плевры и полное удаление переднестернальной жировой клетчатки.
При местно-распространенных злокачественных тимомах есть вероятность невозможности проведения радикального вмешательства, поэтому лечение рекомендуют начинать с адъювантной терапии. Обычно используется индукционная химиолучевая терапия с препаратами: циклофосфамидом, доксорубицином и цисплатином.

Объем операции будет зависеть от того, какие органы вовлечены в процесс. Может потребоваться резекция легочной ткани, перикарда, протезирование крупных кровеносных сосудов. Такие операции проводятся только на базе специализированных центров, в которых созданы условия для обширных вмешательств на органах грудной клетки. Для уменьшения развития рецидивов проводят послеоперационную лучевую терапию. При неоперабельных опухолях, ключевым методом лечения является химиолучевая терапия.
Последствия удаления тимомы
У пациентов, перенесших удаление вилочковой железы, есть риск развития миастенического криза — грозного состояния, при котором нарушается нервно-мышечная проводимость, из-за чего развивается сильная слабость мышц, сопровождающаяся параличами, нарушением дыхания и глотания. В тяжелых случаях возможен летальный исход. Для лечения пациентов применяется искусственная вентиляция легких и антихолинэстеразные препараты длительными курсами.
Прогнозы выживаемости
Прогнозы зависят от гистологического вида тимомы. При доброкачественных тимомах результаты лечения благоприятны, например, при типе В1 20-летняя выживаемость составляет около 90%. У пациентов со злокачественными вариантами тимомы прогноз будет зависеть от стадии распространения опухоли. При 2 стадии 5-летний рубеж переживают около 90% больных, при 3 стадии до 70% и при неоперабельных опухолях только 10%.
Тимома: симптомы, лечение, прогноз | Компетентно о здоровье на iLive
Как и причины, патогенез тимомы пока остается загадкой, но исследователи не теряют надежды ее разгадать и рассматривают различные версии, включая УФ-облучение и радиацию.
Тимусом продуцируются Т-лимфоциты, обеспечивается их миграция в периферические лимфоидные органы, а также индуцируется выработка антител В-лимфоцитами. Кроме того, данный лимфоидно-железистый орган секретирует гормоны, которые регулируют дифференцировку лимфоцитов и сложные взаимодействия Т-клеток в тимусе и тканях других органов.
Тимома относится к эпителиальным опухолям и растет медленно – с пролиферацией нормальных или видоизмененных медуллярных эпителиальных клеток (схожих с нормальными). Специалисты отмечают, что эпителиальные клетки, из которых состоит злокачественная тимома, могут не иметь типичных признаков злокачественности, что определяет цитологические особенности данной опухоли. И ее злокачественное поведение, наблюдаемое в 30-40% случаев, заключается в инвазии в окружающие органы и структуры.
Анализ связи тимомы с другими заболеваниями показал, что практически все они имеют аутоиммунный характер, что может свидетельствовать о нарушениях толерантности иммунокомпетентных клеток и формировании стойкой аутоиммунной реакции (клеточной аутореактивности). Наиболее частое связанное состояние (у трети пациентов) – миастения при тимоме. Myasthenia gravis связана с наличием аутоантител к ацетилхолиновым рецепторам нервно-мышечных синапсов или к ферменту мышечной тирозинкиназе.
Также установлена корреляция опухолей данного типа с такими одновременно протекающими аутоиммунными заболеваниями, как: полимиозит и дерматомиозит, системная красная волчанка, аплазия эритроцитов (у половины пациентов), гипогаммаглобулинемия (у 10% пациентов), буллезные дерматозы (пузырчатка), пернициозная или мегалобластная анемия (болезнь Аддисона), неспецифический язвенный колит, болезнь Кушинга, склеродермия, диффузный токсический зоб, тиреоидит Хашимото, неспецифический аортоартериит (синдром Такаясу), синдром Шегрена, гиперпаратиреоидизм (избыток паратиреоидного гормона), болезнь Симмондса (пангипопитуитаризм), синдром Гуда (комбинированный В- и Т-клеточный имммунодефицит).
что это такое, симптомы, лечение и прогноз
 Тимома – опухоль вилочковой железы. Она бывает как доброкачественной, так и злокачественной. Со временем опухоль разрастается за пределы тимуса – в средостение – анатомическое пространство в средних отделах грудной клетки. Увеличение тимомы вызывает сдавливание окружающих органов. Миастения – болезнь, характеризующая быструю утомляемость мышц, часто провоцирует развитие опухоли.
Тимома – опухоль вилочковой железы. Она бывает как доброкачественной, так и злокачественной. Со временем опухоль разрастается за пределы тимуса – в средостение – анатомическое пространство в средних отделах грудной клетки. Увеличение тимомы вызывает сдавливание окружающих органов. Миастения – болезнь, характеризующая быструю утомляемость мышц, часто провоцирует развитие опухоли.
Тимус (вилочковая железа) – это орган, в котором происходит формирование лимфоцитов, клеток иммунной системы. Функция органа – выработка гормонов. Заболевания вилочковой железы чаще всего врождённые, но их могут спровоцировать вредные факторы и хронические инфекции.
Особенности опухоли
Чаще всего заболевание диагностируют у пожилых людей. Риск поражения тимуса у мужчин и женщин равнозначный. Только 8% случаев приходится на детский возраст. В основном, опухоль доброкачественная. Тимома с признаками злокачественности выявляется в 1/3 случаев.
Вилочковая железа вырабатывает гормоны внутренней секреции. Для детей тимус – координатор эндокринной и иммунной систем. С возрастом работа органа ослабевает. Он уменьшается в размерах и постепенно заменяется жировой тканью. В пожилом возрасте первоначальные клетки железы встречаются редкими островками. Жировая ткань – благоприятная среда для разрастания тимомы. Поэтому заболеванию подвержены пожилые люди.
Ведущие клиники в Израиле
 Злокачественная тимома имеет способность разрастаться в окружающие органы и образовываться повторно после удаления. Эти признаки иногда характерны и для доброкачественных образований.
Злокачественная тимома имеет способность разрастаться в окружающие органы и образовываться повторно после удаления. Эти признаки иногда характерны и для доброкачественных образований.
В международной классификации болезней тимома имеет код Мкб-10.
Причины возникновения
Точные причины опухоли не установлены.
Исследования подтверждают, что опухоль провоцируют неблагоприятные факторы и патологии:
- Хронические вирусные инфекции;
- Ионизирующее излучение;
- Плохая экология;
- Повреждение переднего средостения;
- Аутоиммунные заболевания, чаще всего миастения.
Источник роста тимомы – эпителий органа, который выстилает слизистую оболочку тимуса. Им может стать и лимфоидная ткань.
Типы тимомы
 Доброкачественная опухоль растёт медленно и не доставляет дискомфорта пациенту, пока не увеличится до размеров, при котором происходит сдавливание органов в грудной клетке. Если игнорировать неприятные ощущения и вовремя не лечиться, происходит перерождение клеток органа, что приводит к запуску злокачественного процесса. Тимома переходит в стадию раковой опухоли. При этом её рост ускоряется.
Доброкачественная опухоль растёт медленно и не доставляет дискомфорта пациенту, пока не увеличится до размеров, при котором происходит сдавливание органов в грудной клетке. Если игнорировать неприятные ощущения и вовремя не лечиться, происходит перерождение клеток органа, что приводит к запуску злокачественного процесса. Тимома переходит в стадию раковой опухоли. При этом её рост ускоряется.
Типы тимомы выделяют исходя из структуры опухоли и степени её распространения.
- Доброкачественная тимома. Её размер не более 5 см. Опухоль со всех сторон окружена капсулой. Отличается медленным ростом и безболезненным течением. Не выходит за пределы тимуса. Разделённая жировая ткань вилочковой железы образует особый вид тимомы – тимолипому.
- Злокачественная тимома. Как и при доброкачественном типе, опухоль имеет небольшой размер, не разрастается за пределы органа. Иногда происходит отклонение от нормы, вызванное избыточной выработкой гормонов. Такой дисбаланс провоцирует разрастание в другие органы. Опухоль переходит в тимому средостения.
- Карцинома тимуса 2-го типа. Опухоль характеризуется быстрым ростом. Она разрушает органы средостения, на ранней стадии раковые клетки «заселяют» слизистые оболочки грудной клетки, лимфоузлы, соседние органы. Карцинома тимуса характеризуется тяжелым течением, плохим самочувствием пациента.
Видео — Тимома
Стадии опухоли
Новообразование вилочковой железы чаще всего доброкачественного типа. Тимома растет в пределах капсулы. На этой стадии функции соседних органов и систем сохраняются с незначительными отклонениями от нормы. По мере роста образование деформирует грудную клетку, сдавливает жизненно важные органы. В 1 из 5 случаев обнаруживают признаки злокачественности опухоли.
Развитие тимомы проходит 4 стадии.
- Опухоль локализуется в оболочке вилочковой железы.
- Патологические клетки заселяют ткани переднего средостения.
- Опухоль разрастается в пространство, окружающее легкие.
- Вовлечение в злокачественный процесс органов и систем, расположенных в грудной клетке.
 Симптомы
Симптомы
Клинические проявления зависят от стадии заболевания, размера опухоли, степени вовлечения других органов в процесс.
На ранней стадии, когда у опухоли доброкачественный характер, больной может не подозревать о недуге. Обнаруживают такое новообразование при осмотре у специалиста, если он отправляет на рентген грудной клетки по поводу патологии соседних органов. Бессимптомный период длится годами. Его продолжительность зависит от сопротивляемости организма, от состояния здоровья в целом.
Переход в злокачественную стадию характеризуется активным ростом тимомы. На этом этапе больной отмечает:
- Неприятные ощущения в груди;
- Затруднительное дыхание;
- Ощущение постороннего тела в тимусе;
- Боль в нижнем отделе шеи;
- Трудности при глотании.
Признак разрастания тимомы за пределы вилочковой железы – появление синдрома верхней полой вены. Нарушается кровообращение.
 В результате этого у пациента возникают симптомы:
В результате этого у пациента возникают симптомы:
- Отечность лица и шеи;
- Увеличение вен на шее;
- Синюшная окраска кожи и слизистых оболочек;
- Боли в груди;
- Шум в ушах;
- Снижение слуха и остроты зрения;
- Головокружения.
Сдавливание нервных окончаний вызывает боль, которая чувствуется со стороны опухоли. Причем она отдает в руку, шею, лопатки. Также у больного нарушается процесс терморегуляции.
Явные признаки разрастания тимомы – визуальные изменения глаз:
- Опущение век;
- Сужение зрачка;
- Западения глаза со стороны локализации новообразования.
Если в процесс задействованы нервные окончания гортани, у больного меняется тембр голоса вплоть до осиплости. В тяжелых случаях голос теряется совсем.
Специфический признак тимомы – миастения. Заболевание зачастую диагностируют совместно с опухолью. Для него характерны признаки:
- Слабость мышц, диафрагмы;
- Слабость дыхательной мускулатуры.
Хотите получить смету на лечение?
Получите смету на лечение* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную смету на лечение.
Миастения характеризуется быстрой утомляемостью при ходьбе. Со временем слабеют мимические мышцы лица. Самое тяжелое проявление болезни – невозможность сделать вдох – миастенический криз. Это критическое состояние. Больной попадает в реанимацию. Ему требуется искусственная вентиляция легких. В противном случае больной умирает.
 Тимус у детей и взрослых
Тимус у детей и взрослыхПредрасположенность к миастении и тимоме есть у людей с аутоиммунными заболеваниями. Например, волчанка, сахарный диабет, диффузный токсический зоб. Чаще всего болезни такого типа являются наследственными. Они хронические и приводят к необратимым изменениям.
Последняя стадия миомы – рак. Патогенные клетки начинают распространяться в другие органы и системы.
При карциноме появляются симптомы интоксикации:
- Большая потеря в весе;
- Лихорадка;
- Повышенное потоотделение;
- Пропадает аппетит.
Клетки опухоли заселяют плевру, перикарду, диафрагму. Затем попадают в лимфоузлы. В редких случаях метастазы появляются в костях.
Диагностика
При подозрении на тимому, пациента направляют на обследование.
- Консультация онколога, эндокринолога, хирурга.
- Общий и биохимический анализ крови.
- Рентген. Исследование позволяет оценить размер тимомы, ее расположение к другим органам. Без рентгенографии невозможно обнаружить опухоль.
- Компьютерная диагностика. Если требуется, после этого исследования проводят пункцию новообразования – прокол с целью изучения характера опухоли.
- Биопсия. Её проводят в случае вовлечения в процесс лимфатических узлов.
- Электромиография – показана при миастении.
Лечение тимомы
После полного обследования врач анализирует результаты и назначает терапию. Метод лечения выбирают исходя из степени распространения опухоли.
 Самый эффективный способ – удаление новообразования. Положительные результаты операции ожидают только на ранней стадии тимомы. Пока опухоль находится в капсуле, она имеет четкие границы. Это позволяет удалить опухоль полностью и максимально снизить риск повторного разрастания (рецидива). Во время операции удаляется та часть тимуса, в которой находится опухоль.
Самый эффективный способ – удаление новообразования. Положительные результаты операции ожидают только на ранней стадии тимомы. Пока опухоль находится в капсуле, она имеет четкие границы. Это позволяет удалить опухоль полностью и максимально снизить риск повторного разрастания (рецидива). Во время операции удаляется та часть тимуса, в которой находится опухоль.
Если игнорировать тимому, возрастает риск врастания образования в ткани соседних органов. При врастании хирургическое вмешательство отрицательно сказывается на функционировании окружающих органов, сосудов, нервных сплетений.
Злокачественная тимома требует операции, которая охватывает не только вилочковую железу, но и пораженные участки окружающих органов. После удаления опухоли больной проходит реабилитацию в онкодиспансере.
Последствия удаления опухоли зависят от стадии, на которой провели операцию. Если опухоль доброкачественная, хирургическое вмешательство лечит её. Болезненные симптомы исчезают или уменьшаются. Риск рецидивов минимален.
Помимо операции, тимому лечат консервативными методами.
- Химиотерапия. Её проводят перед удалением новообразования, чтобы уменьшить размеры.
- Лучевая терапия (облучение). Метод используют при 2 и 3 стадиях тимомы. На 4 стадии химиотерапия показана как основной способ лечения
В запущенных случаях операцию не проводят. Единственная мера – лучевая терапия. Облучение частично уменьшает опухоль, что сокращает давление на сосуды, сердце и нервные пучки.
Последствия удаления тимомы
После операции бывают осложнения. Среди последствий самым опасным является миастенический криз, который может закончиться летальным исходом.
Прогноз и выживаемость
При лечении доброкачественных опухолей прогноз благоприятный. Когда появляются первичные признаки злокачественной тимомы, удаление продлевает жизнь больного на 5 лет в 90% случаев. Третья стадия снижает этот показатель до 70%. При карциноме 2-го типа 90% пациентов умирает, потому что операцию на этой стадии болезни не проводят.
Чем раньше пациент начинает лечение, тем больше шансов выжить.
симптомы болезни, профилактика и лечение Тимомы, причины заболевания и его диагностика на EUROLAB
Что такое Тимома –
Клеточные элементы мозгового и коркового слоев, равно как и строма, могут стать источником различных опухолей. Эти опухоли, по данным большинства авторов, чаще располагаются в передневерхнем средостении и известны под названием тимом.
Термин «тимома», предложенный Грандхоуммом еще в 1900 г., объединяет все виды опухолей вилочковой железы и применяется и в настоящее время.
Опухоли вилочковой железы – тимомы – встречаются у лиц всех возрастных групп, одинаково часто как у мужчин, так и у женщин, у детей значительно реже (около 8%). Наиболее часто тимомы встречаются у больных миатенией в зрелом и пожилом возрасте. По строению различают: эпителиоидную тимому (эпидермоидную, веретеноклеточную, лимфоэпителиальную, гранулематозную) и лимфоидную тимомы.
Большинство тимом относится к лимфоэпителиомам. В ряде случаев опухоль вилочковой железы состоит из элементов тимуса и жировой ткани – так называемая липотимома, образование которой обычно протекает бессимптомно.
Патогенез (что происходит?) во время Тимомы:
Опухоль обычно небольших размеров, покрыта капсулой, относительно доброкачественная. Однако понятие «доброкачественная тимома» весьма условно, так как в ряде случаев те опухоли, которые при гистологическом исследовании расцениваются как доброкачественные, нередко имеют тенденцию к инфильтративному росту, метастазированию и дают рецидивы после их удаления.
Доброкачественные тимомы длительное время могут протекать бессимптомно, достигая иногда значительных размеров. При этом отмечаются признаки сдавливания органов средостения (ощущение сдавливания, одышка, сердцебиение, набухание шейных вен, цианоз лица). У детей они могут вызвать деформацию грудной клетки – выбухание грудины. Злокачественная тимома составляет около 20-30%. Злокачественные опухоли вилочковой железы характеризуются бурным инфильтративным ростом, ранним и обширным метастазированием. Метастазирует в ближайшие лимфатические узлы и отдаленные органы (реже).
При любом гистологическом типе строения опухоли в толще ее нередко встречаются очаги некроза, кровоизлияния с последующим кистообразованием, фиброзом.
У 10-50% больных с тимомами и задержкой инволюции тимуса выявляются симптомы миастении.
Симптомы Тимомы:
Клиническая картина тимом весьма разнообразна. Около 50% случаев образования опухолей протекает бессимптомно и выявляется во время профилактических рентгенологических исследований или проявляется симптомами сдавливания органов переднего средостения.
При значительном сдавливании появляется чувство стеснения за грудиной, неприятные ощущения и боли, одышка, набухание шейных вен, одутловатость и синюшная окраска лица. Особенно выражены респираторные нарушения у детей вследствие сдавливания относительно узкой податливой трахеи.
Наиболее часто тимомы сочетаются с миастенией, реже – с агаммаглобулинемией, арегенераторной анемией, синдромом Иценко-Кушинга.
В течении болезни можно выделить бессимптомный период и период выраженных клинических проявлений. Длительность бессимптомного периода зависит от локализации и размеров новообразования, его характера (злокачественное, доброкачественное), скорости роста, взаимоотношений с органами и образованиями средостения. Очень часто новообразование длительное время развивается бессимптомно, и его случайно обнаруживают при профилактическом рентгенологическом исследовании грудной клетки.
Клинические признаки новообразований состоят из:
- симптомов сдавливания или прорастания опухоли в соседние органы и ткани;
- общих проявлений заболевания;
- специфических симптомов, характерных для различных новообразований.
Наиболее частыми симптомами являются боли, возникающие вследствие сдавливания или прорастания опухоли в нервные стволы или нервные сплетения, что возможно как при доброкачественных, так и при злокачественных новообразованиях. Боли, как правило, неинтенсивные, локализующиеся на стороне поражения, и нередко иррадиируют в плечо, шею, межлопаточную область. Боли с левосторонней локализацией часто похожи на боли при стенокардии. При возникновении болей в костях следует предполагать наличие метастазов. Сдавливание или прорастание опухолью пограничного симпатического ствола обусловливает возникновение синдрома, характеризующегося опущением верхнего века, расширением зрачка и западением глазного яблока на стороне поражения, нарушением потоотделения, изменением местной температуры и дермографизма. Поражение возвратного гортанного нерва проявляется осиплостью голоса, диафрагмального нерва – высоким стоянием купола диафрагмы. Сдавливание спинного мозга ведет к расстройствам функции спинного мозга.
Проявлением компрессионного синдрома является и сдавливание крупных венозных стволов, и в первую очередь верхней полой вены (синдром верхней полой вены). Он проявляется нарушением оттока венозной крови от головы и верхней половины туловища: у больных появляются шум и тяжесть в голове, усиливающиеся в наклонном положении; боли в груди, одышка, отечность и синюшность лица, верхней половины туловища, набухание вен шеи и грудной клетки. Центральное венозное давление повышается до 300-400 мм вод. ст. При сдавливании трахеи и крупных бронхов возникают кашель и одышка. Сдавливание пищевода может вызвать дисфагию – нарушение прохождения пищи.
На поздних стадиях развития новообразований возникают: общая слабость, повышение температуры тела, потливость, похудание, которые характерны для злокачественных опухолей. У некоторых больных наблюдаются проявления нарушений, связанных с интоксикацией организма продуктами, выделяемыми растущими опухолями. К ним относится артралгический синдром, напоминающий ревматоидный полиартрит; боли и припухлость суставов, отеки мягких тканей конечностей, нарастание частоты сердечных сокращений, нарушение сердечного ритма.
Таким образом, клинические признаки новообразований тимуса весьма многообразны, однако они проявляются в поздних стадиях развития заболевания и не всегда позволяют установить точный этиологический и топографо-анатомический диагноз. Важным для диагностики являются данные рентгенологических и инструментальных методов, особенно для распознавания ранних стадий заболевания.
Диагностика Тимомы:
Синдромы, сопутствующие тимоме, заставляют начать целенаправленное исследование для обнаружения тимомы, поэтому опухоли раньше выявляются и имеют сравнительно небольшие размеры. Бессимптомно развивающиеся опухоли вилочковой железы достигают значительно больших размеров к моменту обнаружения или появления симптомов сдавления органов средостения. Опухоли размером 3 см в диаметре и меньше выявляются с помощью компьютерной томографии. Быстрое увеличение опухоли при динамическом наблюдении, неровные нечеткие контуры указывают на злокачественный ее характер.
Основным методом диагностики новообразований является рентгенологический. Применение комплексного рентгенологического исследования позволяет в большинстве случаев определить локализацию патологического образования – средостение или соседние органы и ткани (легкие, диафрагма, грудная стенка) и распространенность процесса.
К рентгенологическим методам обследования больного с новообразованием тимуса относятся: рентгеноскопия, рентгенография и томография грудной клетки, контрастное исследование пищевода.
Рентгеноскопия дает возможность выявить патологическую тень, составить представление о ее локализации, форме, размерах, подвижности, интенсивности, контурах, установить отсутствие или наличие пульсации ее стенок. В ряде случаев можно судить о связи выявленной тени с расположенными рядом органами.
Для уточнения полученных при рентгеноскопии данных производят рентгенографию. При этом уточняют структуру затемнения,его контуры, отношение новообразования к соседним органам и тканям. Контрастирование пищевода помогает оценить его состояние, определить степень смещения или прорастания опухолью.
При наличии увеличенных лимфатических узлов надключичных областей проводят их биопсию, что позволяет определить их метастатическое поражение или установить системное заболевание. При наличии компрессионного синдрома производят измерение центрального венозного давления.
Больным с новообразованиями выполняют общий и биохимический анализ крови. При подозрении на эхинококкоз показано определение реакции латексагглютинации с эхинококковым антигеном. Изменения морфологического состава периферической крови обнаруживаются, главным образом, при злокачественных опухолях (анемия, лейкоцитоз, лимфопения, повышенная скорость оседания эритроцитов), воспалительных и системных заболеваниях. При сочетании опухоли с аутоиммунными заболеваниями повышается титр аутоантител против различных антигенов.
Рентгенсемиотика опухолей и кист вилочковой железы. Рентгенологическая семиотика. В прямой проекции по правому или левому Контуру срединной тени выявляется неправильной формы полуовальная тень средней или высокой интенсивности. Уровень расположения этой тени различен, но чаще это верхний или средний отдел срединной тени. Структура затемнения однородна, очертания его обычно бугристые, крупноволнистые, реже гладкие.
Как и при других образованиях, расположенных в непосредственной близости к сердцу и магистральным сосудам, тень тимомы обладает передаточной пульсацией. Исследование в боковой проекции позволяет определить, что затемнение располагается спереди и примыкает к тени грудины. Иногда есть необходимость провести послойную томографию. Особенно демонстративна рентгенологическая картина при пневмомедиастинуме.
Четкие очертания опухоли и отграниченность ее от соседних органов и тканей дают основание предположить доброкачественный вариант тимомы. Злокачественный вариант опухоли вилочковой железы проявляется обычно двусторонним расширением срединной тени с нечеткими бугристыми очертаниями и быстрым увеличением на фоне заметного ухудшения общего состояния больных.
Дифференциальная диагностика. От загрудинного зоба тимома отличается отсутствием связи с областью шеи и наличием отчетливо выявляемой верхней границы; тень опухоли не смещается кверху при глотании.
От дермоидов и тератоидов, располагающихся в этом же отделе средостения, тимому отличают бугристые очертания. Для тератодермоидов типично наличие ровных очертаний и правильной овоидной формы, что для тимомы исключение.
Лечение Тимомы:
Основным методом лечения больных с опухолями вилочковой железы является хирургический – удаление вилочковой железы с опухолью. И чем раньше будет выполнено хирургическое вмешательство, тем лучше, так как нередко опухоль имеет инвазивный рост, вовлекая в процесс жизненно важные органы, из-за чего опухоль оказывается нерезектабельной. При операции по поводу тимомы необходимо удалять не только опухоль, но и обязательно – всю вилочковую железу и, если возможно, всю жировую клетчатку переднего средостения.
В противном случае может быть рецидив опухоли и рецидив миастении. Операции выполняются трансстернальным доступом, который позволяет произвести хорошую ревизию и удалить опухоль, вилочковую железу и прилежащую жировую клетчатку переднего средостения. Если при гистологическом исследовании опухоль оказывается злокачественной, после операции больного (после снятия с раны операционных швов) необходимо перевести в специализированное онкологическое учреждение для химио-и лучевого лечения.
Ранний послеоперационный период у больных миастенией с опухолью вилочковой железы протекает тяжелее, чем у больных с гиперплазией железистой ткани.
Чаще наблюдается миастенический криз, требующий многодневной искусственной вентиляции легких, трахеотомии, интенсивной терапии, включая современные методы детоксикации и др.
Лучевая терапия вилочковой железы до операции проводится больным пожилого возраста с сопутствующими заболеваниями, так как риск операции у них слишком высок. В дальнейшем, может быть, некоторым из них при улучшении общего состояния удастся выполнить радикальную операцию. Большинству же в оперативном лечении приходится отказывать.
Определенный лечебный эффект оказывают ингибиторы холинэстеразы: галантамин (по 1 мл 1%-ного водного раствора), прозерин (по 1 мл 0,05%-ного раствора). Глюкокортикоиды дают временный эффект.
К каким докторам следует обращаться если у Вас Тимома:
Онколог
Эндокринолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Тимомы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Онкологические заболевания:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.лечение, прогноз, удаление и симптомы
Тимус находится вверху грудной клетки. Железа имеет 2 доли, которые вырабатывают Т-лимфоциты и гормоны. Вилочковая железа важна для детей, поскольку тимус налаживает гормональные функции и иммунитет. Во взрослом возрасте организм перестает нуждаться в железе и орган атрофируется.
Тимома – это новообразование, поражающее эпителиальный слой вилочковой железы и лимфоидную ткань. Патология может быть злокачественной или доброкачественной.
Тимома средостения диагностируется среди заболеваний данной области в 20% случаев, треть которых представлена раковыми опухолями. Доброкачественные патологии способны малигнизировать, прорастать в соседние органы и распространять метастазы.
Опухоль тимуса обычно встречается у взрослых людей старше 40 лет. Если у человека присутствует миастения, шанс развития тимомы увеличивается. Заболевание одинаково поражает представителей мужского и женского пола. У детей патология встречается в 8% очагов переднего средостения. Раковая форма тимомы чаще диагностируется у мужчин старше 20 лет.
Злокачественная опухоль средостения по МКБ-10 обозначена кодом С38.1.
Этиология заболевания
При тимоме происходит поражение верхнего отдела переднего средостения. На вид опухоль плотная, бугристая, с включениями кист, кровоизлияний и некрозов.
Для доброкачественной патологии характерно медленное развитие и невыраженные симптомы. Неприятные ощущения возникают при достижении узлом крупного размера и влияния на любой соседний орган.
Первичная злокачественна тимома или перерождённая доброкачественная быстро растёт, может занять всю область между плеврой. Опухоль способна покидать капсулу вилочковой железы и внедряться в соседние ткани. Здоровые клетки разрушаются, происходит сдавливание и нарушение функций прилежащих органов. Метастазы развиваются в лимфатической системе и распространяются в отдалённые участки тела.

Опухоль тимома
Истинные причины возникновения тимомы неизвестны. Врачи сопоставляют развитие новообразования с некоторыми негативными факторами:
- Хронические инфекционные заболевания;
- ВИЧ;
- Длительное воздействие высоких доз радиации на человека;
- Аутоиммунные патологии;
- Гормональные нарушения;
- Миастения.
Основа роста новообразования – лимфоэпителиальная ткань. Гистология и степень злокачественности выделяют 3 типа опухоли:
- Доброкачественную;
- 1-й тип злокачественной опухоли;
- 2-й тип злокачественного узла – карцинома.
Тело доброкачественного узла находится в капсуле, не превышает 5 см. Новообразование бывает медуллярным (А), смешанным (АВ) и преимущественно кортикальным (В1):
- Тип А представлен солидным или веретеноклеточным-крупноклеточным строением внутри капсулы. Выживаемость в течение 15 лет – 100%.
- При опухоли АВ очаги состоят из кортикальных и медуллярных клеток. Прогноз жизни на 15-летний период положительный у 90% пациентов.
- Для новообразования типа В1 характерна выраженная инфильтрация лимфоцитами. Болезнь развивается вместе с миастеническим синдромом у половины больных. Выживаемость высокая.
Злокачественные новообразования типа 1 представлены единичными или несколькими дольчатыми узлами. Капсула нечёткая. Диаметр опухоли достигает 5 см, иногда больше. Характерна инвазия всего тимуса.
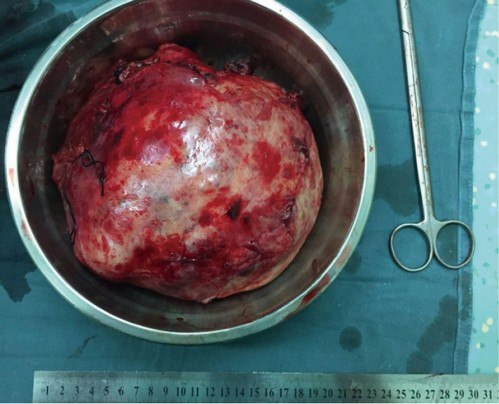

Гигантская удалённая тимома
При микроскопическом исследовании повреждённой ткани определяется кортикальная тимома (В2) и высокодифференцированная карцинома.
- Кортикальный тип В2 имеет различный состав: тёмноклеточный, светлоклеточный, водянисто-клеточный. Болезнь развивается на фоне миастении. В течение 20 лет выживают 60% пациентов.
- Эпителиальная опухоль типа В3 отличается повышенной активностью гормонов. Больные выживают в 40% случаев.
Карцинома тимуса встречается в 5% тимом. Инвазия происходит во все соседние органы. Рак средостения бывает недифференцированным, плоскоклеточным, тёмноклеточным, лимфоэпителиальным, веретеноклеточным, светлоклеточным и мукоэпидермоидным.
Также тимома бывает микронодулярная, метапластическая и склерозирующая.
Классификация заболевания по TNM:
- На I стадии патология не распространяется дальше капсулы. Признаки поражения регионарных лимфоузлов и отдельных органов отсутствуют.
- Стадия IВ характеризуется прорастанием тимомы в прекапсулярную область. Метастазирование не происходит.
- На II стадии поражена прекапсулярная соединительная ткань. Вторичные очаги не выявлены.
- Для III стадии очаг может находиться в капсуле или выходить за её пределы в прекапсулярную ткань, или инфильтрируется группа органов и тканей грудной клетки. Метастазы возникают в медиастинальных лимфоузлах.
- При IV степени развития тимомы происходит поражение плевры и перикарда. Метастазы распространяются по всем лимфатическим узлам и возникают отдельные очаги в любом органе тела.
Если опухоль диагностирована на первых двух этапах развития, лечение даёт положительный результат. На 3-й стадии тимома плохо реагирует на манипуляции, однако шанс на выздоровление остаётся. При 4-й стадии опухоль обычно неоперабельная и больному назначают симптоматическое лечение.


Симптоматическая картина
Симптомы заболевания различны для типов опухолей, размеров очага и степеней поражения отдельных тканей. Для новообразований маленького размера характерно скрытое течение болезни. Узлы обнаруживаются случайно, когда грудина просвечивается на рентгене при других заболеваниях. Латентный период длится долго. Время развития зависит от клеточного состава опухоли.
Клиника злокачественных узлов характеризуется быстрым развитием болезни и выраженными симптомами. Гиперплазия поражённых тканей провоцирует нарушения в работе других органов. Больной испытывает:
- Одышку;
- Ощущение постороннего предмета в груди;
- Боли при кашле;
- Невозможность вдохнуть полной грудью;
- Давление на часть пищевода затрудняет проглатывание пищи.
Объёмные новообразования сдавливают верхнюю полую вену. Полноценный отток венозной крови невозможен, поэтому пациент отмечает:
- Отечность верхней части тела;
- Одутловатость лица;
- Расширение и уплотнение вен шеи;
- Синий оттенок кожных покровов;
- Боли при кашле и глубоком вдохе;
- Шум в голове.
Болезненные ощущения возникают со стороны расположения узла и распространяются в руку. Часто патологию принимают за сердечные нарушения при боли в левой руке. Отмечается обильное потоотделение и нарушение терморегуляции. Возможно развитие птоза и нарушение зрительных функций.
Если поражен гортанный нерв, возникают отклонения в голосе вплоть до полного исчезновения. Давление на нервные корешки позвоночника проявляется онемением участков тела и снижением двигательных функций.
Ослабление дыхательных мышц, туловища и диафрагмы вызвано производимыми тимусом антителами. Нарушения характерны для пациентов с аутоиммунными патологиями. Развивается миастения. Больные ощущают:
- Мышечную слабость;
- Першение в груди;
- Утомляемость при любой физической нагрузке, даже при ходьбе;
- Мышцы лица не выражают эмоций;
- При развитии миастенического криза больной не может самостоятельно дышать.
Рак на поздних этапах развитиях проявляется общими симптомами интоксикации:
- Снижение массы тела;
- Повышение температуры;
- Тошнота и рвота;
- Повышенная потливость;
- Отвращение к пище;
- Боли и ломота в теле;
- Отёк конечностей;
- Кровотечения;
- Аритмия.
Диагностические исследования
Тимома может не проявляться достаточно долго. Обычно начальные стадии выявляются при диагностике других болезней. К примеру, при исследовании состояния щитовидной железы пациент сдает ряд анализов. На наличие злокачественного процесса в области средостения указывает повышенный уровень паратгормона.


Чтобы уточнить диагноз, врач должен располагать результатами следующих анализов:
- Лабораторный анализ крови. При тимоме повышается скорость оседания эритроцитов (СОЭ), снижается гемоглобин, увеличиваются лейкоциты, и усиливается свертываемость крови.
- Анализ на гепатит В и сифилис.
- Выявление группы крови и резус-фактора.
- Общий анализ мочи.
Обязательно проводят инструментальную диагностику:
- Для выявления отклонений в структуре вилочковой железы проводят флюорографию и двухпроекционный рентген. Рентгенологическая картина показывает объёмное новообразование с неправильными контурами.
- КТ органов грудной клетки детализирует опухоль по морфологическому признаку. На КТ уточняется локализация узла и его взаимодействие с прилежащими органами.
- Биопсия опухоли проводится трансторакально для уточнения природы новообразования.
- Дифференциальная диагностика определяет степень злокачественности опухолевых клеток.
- Эхопризнаки вторичных очагов в лимфоузлах и других органах уточняются на УЗИ.
Окончательный диагноз определяется только после комплексного исследования.
Принципы лечения
Основное лечение проводится оперативным путём. Операция на начальных стадиях необходима для предотвращения врастания тимомы в окружающие ткани. Хирурги проводят удаление капсулы опухоли и тела тимуса.
Восстановление после удаления длительное, болезненное и с высокими рисками осложнений, т.к. доступ к опухоли получают через продольное рассечение грудины.
Если диагностирован рак, операцию сопровождают химиотерапия и лучевое облучение.
После вмешательства возможно развитие миастенического криза. Симптомы снимаются в условиях реанимации. Стабилизированному больному необходима интенсивная реабилитация.
Тимома хорошо реагирует на лечение, поэтому пациенты входят в стойкую ремиссию и при начальных стадиях заболевания выживают 90 человек из 100.
Выберите город, желаемую дату, нажмите кнопку “найти” и запишитесь на приём без очереди:
что это, лечение, прогноз, симптомы
Когда люди сталкиваются с тимомами, что это такое им полностью сможет объяснить только квалифицированный врач. Эти опухоли образуются из эпителиальных тканей вилочковой железы. Симптоматика данного заболевания может некоторое время не проявляться вообще, а может и наоборот выражаться общей интоксикацией или сильными болями, нарушением сердечного ритма.
Клинические проявления разнообразны. Часто тимомы встречаются с миастенией, и реже с другими эндокринными и аутоиммунными синдромами. Чтобы полностью разобраться с характером этого заболевания, стоит ознакомиться с причинами его возникновения, способами лечения и возможными осложнениями.


Что такое тимома
В онкологии тимома — опухоль орагноспецифического средостения, которая вырастает из клеток головного мозга и железы верхнего средостения известной под названием тимус (вилочковая железа). Тимус относится к органам переднего средостения, он вырабатывает гормоны внутренней секреции. Такие образования в грудной области имеют тенденцию к инфильтративному росту и метастазированию. Среди всех видов опухолевидных образований в медиастинальном пространстве, тимомы встречаются в 10-20% случаев.
Большая часть случаев характеризуется доброкачественным развитием опухоли. Для 30% пациентов с этой болезнью рост опухоли может быть инвазивным, с возможным прорастанием в область легких, перикарда и плевры. На рентгене при этом будут присутствовать тени, и однородная структура затемнения, а при прослушивании легких больных появляются шумы. Метастазирование выявляют только в 5% случаев тимомы. В группу повышенного риска попадают люди от 40 до 60 лет, причем болезнь чаще встречается у женской половины населения.
Причины заболевания
Несмотря на постоянные исследования, выявить точные причины новообразований вилочковой железы (тимом) пока не удалось, но есть предположения, что эти опухоли могут быть эмбрионального происхождения, или появляться из-за синтеза иммунного гомеостаза либо тимопоэтина. К факторам, способным спровоцировать рост новообразования относят:
- инфекционные болезни;
- травматизм средостения;
- радиоактивное облучение.
Статистические данные указывают на то, что тимомы встречаются нередко с наличием аутоиммунных синдромов, например миастенией, реже с агаммаглобулинемией арегенераторной.
Классификация
Тимома средостения в онкологии имеет 3 основные группы:
- Доброкачественные;
- Злокачественные тимомы 1-го типа;
- Злокачественные тимомы 2-го типа.
Доброкачественная — в 70% процентах случаев это опухоли тимуса, имеют вид узла с диаметром, не превышающим 5 см. Основываясь на гистогенезе, эта группа разделяется на медуллярную тимому (тип A), смешанную (AB) и кортикальную (B1).
- Тип A — медуллярная тимома вилочковой железы, которая встречается в 7% случаев доброкачественных новообразований тимуса. Опухоль почти всегда имеет капсулу. Исходя из строения, бывает солидной и веретеноклеточной-крупноклеточной. Для пациентов с этой опухолью прогноз относительно благоприятный — пятилетняя выживаемость наблюдается практически в 100% случаев.
- Тип AB — это кортико-медуллярная тимома, которая диагностируется в 34% больных. Она может иметь очаги меддулярной и кортикальной дифференцировки. Прогноз для пациентов в большинстве случаев благоприятный — пятилетняя выживаемость наблюдается в 90% случаев.
- Тим B1 — обычно, это кортикальные тимомы B1, наблюдаемые в 20% случаев. Характеризуются выраженной инфильтрацией в лимфатическую систему. В половине случаев комбинируются с миастеническим синдромом. Пятилетняя выживаемость до 90% пациентов.
Злокачественную тимому 1-го типа диагностируют в 25% случаев. Внешне опухолевые образования могут быть как одиночным, так и множественными узлами, не имеющими капсулы. Размеры новообразования достигают не более 5 см, но иногда встречаются исключения, когда наблюдаются внушительные размеры опухоли.
Тип B2 — кортикальная опухоль, наблюдаемая в 36% заболеваний тимом. Может быть темноклеточной, светлоклеточной, водянисто-клеточной и т.д. Чаще сочетается с миастенией. Прогноз для пациентов составляет 60% с 5-летней выживаемостью.
Тип B3 — эпителиальная тимома, диагностируемая у 14% больных. Характеризуется гормональной активностью. Только для 40% пациентов пятилетняя выживаемость.
Злокачественная тимома 2-го типа — это тимома типа C (рак тимуса). Наблюдается заболевание всего у 5% пациентов. Характеризуется инвазивным ростом со склонностью к метастазированию. Обычно метастазы поражают легкие, плевру, надпочечники, печень и кости.
Стадии
Исходя из степени инвазивности, тимомы имеют 4 стадии:
- I стадия — опухоль не прорастает во всю жировую клетчатку переднего средостения;
- II стадия — элементы опухоли 2 степени прорастают в медиальную клетчатку;
- III стадия — наблюдается инвазия крупных сосудов, а также перикарда, плевры и легких;
- IV стадия — образуется имплантационное, гематогенное или лимфогенное метастазирование.
Лечение таких опухолей зависит непосредственно от стадии развития, группы и типа новообразования. Чем раньше было проведено точное диагностирование, тем больше вероятность благоприятного прогноза для пациентов.
Симптомы
Развитие и клинические признаки тимомы полностью зависят от ее типа, размеров опухоли и ее гормональной активности. Чаще наблюдается латентное развитие новообразования, когда опухоль развивается бессимптомно и выявляется во время профилактических осмотров с проведением рентгенологического исследования грудной клетки.
При развитии инвазивных тимом, симптомы взрослых и детей ничем не отличаются. Часто образуется медиастинальный синдром, с характерными болями в тканях легких, диафрагме и грудной клетки. В случае поражения органов переднего средостения при значительном их сдавливании появляется дыхательная недостаточность, цианоз и стридором. В случае проявления компрессионного синдрома верхней полой вены у пациентов наблюдается одутловатость лица, верхняя половина туловища становится синюшного цвета, и набухают вены на шее. Также характеризуется нарушением потоотделения.
Если растущая опухоль вызывает сдавливание крупных нервных узлов, у больных можно наблюдать осиплость голоса и элевацию купола диафрагмы. Вследствие давления на пищевод пациентам трудно проглатывать пищу, возникает дисфагия. Исследование пищевода и рентгеноскопия дает представление о состоянии нервов.


Проявления тимомы характеризуются повышенной утомляемостью, слабостью в мышечных тканях, нарушением голоса, першением в горле и двоением в глазах. В случае запущенной формы тимомы, у больных возникает симптоматика, которая характерна для злокачественной опухоли:
- анорексия;
- уменьшение общей массы тела;
- лихорадка.
Часто вместе с тимомой возникают разные гематологически и иммунодефицитные расстройства, например, апластическая анемия, гипогаммаглобулинемия или тромбоцитопеническая пурпура. Данные нарушения могут стать причиной смерти без лечения поэтому необходима срочная консультация врача при выявлении любых похожих признаков.
Диагностика
Для проведения точной диагностики тимомы, необходимо привлечение различных специалистов в узких направлениях:
- торакальные хирурги;
- рентгенологи;
- эндокринологи;
- неврологи;
- онкологи.
Во время осмотра пациента доктор может обнаружить:
- расширение вен в области грудной клетки;
- выбухание грудины;
- увеличение лимфоузлов в области шеи, а также надключичной и подключичной областях;
- признаки миастении и синдрома компрессии полой вены.
Также специалист во время физикального обследования может выявить увеличение границ средостения, хрипы и тахикардию, так как нередко патология дает осложнения на легкие и сердце.


Пациенту могут быть предложены несколько дополнительных методов обследования:
- рентгенография — на рентгеновских снимках тимома выглядит как объемное образование с неправильной формой, которое располагается посередине средостения;
- компьютерная томография (КТ) — позволяет получить больше информации о строении опухоли и поставить морфологический диагноз;
- биопсия — может быть назначена для визуального исследования области средостения;
- электромиография — необходима для подтверждения синдрома миастении.
В случае подозрений на компрессию полой вены, для подтверждения синдрома производят измерения центрального венозного давления. Лечение тимомы во многом зависит от ее типа, характера, размера новообразования, стадии роста и взаимоотношения с органами средостения.
Методы лечения
При диагностировании тимомы используется комплекс методик терапии, включая современные методы детоксикации. Главным способом терапии является хирургическая операция. Все манипуляции во время лечения проводятся исключительно в отделениях онкологии и торакальной хирургии. Хирургическое вмешательство является основным методом терапии тимомы. Так как только посредством тимэктомии можно обеспечить благоприятные отдаленные результаты.
Если выявлено доброкачественное новообразование тимомы, операция подразумевает удаление новообразования вместе с тимусом, жировой клетчаткой, лимфоузлами и другими образованиями средостения. Иссечение такого объема тканей объясняется большой вероятностью рецидива новообразования и миастении. Операция вып
Тимома и другие опухоли тимуса
Тимус – это небольшой орган, расположенный под грудиной в грудной клетке, который функционирует как часть лимфатической системы, сети организма для транспортировки борющихся с инфекцией белых кровяных телец (лимфоцитов) по всему телу.
Он производит Т-лимфоциты и побуждает В-лимфоциты вырабатывать антитела, которые борются с бактериями. Тимус наиболее активен в детстве, достигает максимальных размеров в период полового созревания и постепенно сокращается в зрелом возрасте.
Типы опухолей тимуса
Опухоли вилочковой железы встречаются редко и составляют менее одного процента всех раковых заболеваний. Есть три типа.
Тимома
Около 90 процентов опухолей вилочковой железы – это тимомы. Эти опухоли начинаются в клетках, выстилающих тимус, и имеют тенденцию к медленному росту. Они редко распространяются за пределы вилочковой железы. Однако бывают ситуации, когда тимомы агрессивны и распространяются на соседние органы грудной клетки или слизистую оболочку легкого (плевру).
Около 500 американцев ежегодно диагностируют тимому, большинство из них в возрасте от 40 до 60 лет. Во многих случаях врачи обнаруживают опухоль при лечении человека от другого заболевания.
Например, аутоиммунное заболевание миастения встречается у трети людей с тимомами. При этой болезни нервные импульсы не передаются мышцам должным образом, что может привести к сильной мышечной слабости. Это часто влияет на мышцы, которые контролируют движение глаз и век, выражение лица и глотание.
Примерно каждый десятый человек с тимомой страдает формой анемии, известной как аплазия эритроцитов или гипогаммаглобулинемия. Этот дефицит гамма-глобулинов, борющихся с иммунитетом, увеличивает восприимчивость к инфекциям.
Карцинома тимуса
Считается, что каждая десятая опухоль тимуса является карциномой тимуса. Карциномы тимуса могут расти быстрее, чем тимомы, и иногда могут распространяться за пределы тимуса. Эти опухоли иногда требуют комбинации различных методов лечения, таких как химиотерапия или лучевая терапия, в дополнение к хирургическому вмешательству.
Карциноиды тимуса
Карциноиды тимуса – это редкие и медленно растущие раковые образования, также известные как нейроэндокринные опухоли. Чаще они возникают в пищеварительном тракте и легких, но в редких случаях могут также появляться в вилочковой железе. Они возникают чаще у мужчин, чем у женщин, и с большей вероятностью, чем тимомы, распространяются или рецидивируют.
Синдром редкой генетической патологии множественной эндокринной неоплазии (МЭН) иногда связан с карциноидами тимуса, поскольку он может побуждать паращитовидные железы, гипофиз и поджелудочную железу вырабатывать слишком много гормонов.
Симптомы
Многие люди не испытывают никаких симптомов опухолей вилочковой железы, и обнаруживается, что они болеют только в результате тестирования на другие состояния. Когда симптомы присутствуют, они могут включать постоянный кашель, мышечную слабость, давление или боль в груди или затрудненное дыхание.
Иногда, когда у человека карциноид тимуса, организм может вырабатывать слишком много вещества под названием АКТГ, которое заставляет надпочечники вырабатывать избыток кортизола и других гормонов, что приводит к увеличению веса, мышечной слабости, диабету, увеличению волос на теле и на лице. , а также тонкая или потемневшая кожа (синдром Кушинга).
.Определение тимомы по Медицинскому словарю
Тимома
Определение
Тимомы являются наиболее распространенной опухолью вилочковой железы.
Описание
Тимус расположен в верхней части грудной клетки чуть ниже шеи. Это небольшой орган, который производит определенные типы белых кровяных телец до рождения и в детстве. Эти белые кровяные клетки называются лимфоцитами и являются важной частью иммунной системы организма. После выхода из тимуса лимфоциты попадают в лимфатические узлы, где помогают бороться с инфекциями.Вилочковая железа становится меньше во взрослом возрасте и постепенно замещается жировой тканью.
Тимомы, хотя и встречаются редко, являются наиболее распространенным типом рака тимуса. Они возникают из эпителиальных клеток тимуса, которые составляют покрытие тимуса. Тимомы часто содержат лимфоциты, которые не являются злокачественными. Тимомы классифицируются как неинвазивные (ранее называемые «доброкачественными») или инвазивные (ранее называемые «злокачественными»). Неинвазивные тимомы – это те, в которых опухоль инкапсулирована и легко удаляется.Инвазивные тимомы распространились на близлежащие структуры (например, легкие), и их трудно удалить. Примерно от 30% до 40% тимом относятся к инвазивному типу.Тимома одинаково поражает мужчин и женщин. Обычно его диагностируют в возрасте от 40 до 60 лет. Тимомы у детей встречаются редко.
Причины и симптомы
Причина тимомы неизвестна. Рак возникает, когда нарушаются нормальные механизмы, контролирующие рост клеток, в результате чего клетки непрерывно растут, не останавливаясь.Это вызвано повреждением ДНК в клетке.
Примерно у 40% пациентов с диагнозом тимома симптомы отсутствуют. Симптомы у оставшихся 60% пациентов вызваны давлением увеличенного тимуса на трахею (трахею) или кровеносные сосуды или паранеопластическими синдромами. Паранеопластические синдромы – это совокупность симптомов у онкологических больных, которые нельзя объяснить опухолью. Семьдесят один процент тимом связаны с паранеопластическими синдромами. Наиболее распространенными синдромами, связанными с тимомой, являются аплазия чистых эритроцитов (с аномально низким уровнем эритроцитов), миастения (мышечное заболевание) и гипогаммаглобулинемия (с аномально низким уровнем антител).Эти состояния представляют собой аутоиммунные заболевания – те, при которых организм атакует определенные нормальные клетки тела.Симптомы тимомы могут включать:
- одышку
- отек лица
- кашляет
- боль в груди
- мышечная слабость (особенно в глазах, шее и груди, вызывающая проблемы со зрением, глотанием и дыханием)
- слабость
- головокружение
- одышка
- усталость
Диагноз
Врач проведет полный медицинский осмотр.Он или она может почувствовать ощущение полноты в нижней части шеи. Могут быть выполнены обычные анализы крови. Визуализирующие исследования необходимы, потому что симптомы тимомы могут быть вызваны многими другими заболеваниями. Тимомы могут быть идентифицированы с помощью рентгена грудной клетки, магнитно-резонансной томографии и компьютерной томографии. Может быть выполнена биопсия, при которой небольшой образец опухоли удаляется и исследуется под микроскопом. Однако из-за риска «посева» раковых клеток биопсия обычно не выполняется.Есть несколько различных методов биопсии тимомы. Для медиастиноскопии через небольшой разрез в нижней части шеи пропускают камеру с подсветкой в виде палочки (эндоскоп) и специальные инструменты. Хирург видит опухоль на мониторе и может вырезать небольшие образцы для микроскопического анализа. Медиастиноскопия проводится под общим наркозом. В качестве альтернативы будет проведена пункционная биопсия, при которой длинная игла вводится через кожу в опухоль. При биопсии с тонкой иглой используется тонкая игла, а при биопсии с большим стержнем – более широкая.Игольная биопсия может выполняться в сочетании с компьютерной томографией. Пациентам с затрудненным дыханием может быть сделана бронхоскопия для исследования дыхательной трубы. Эндоскоп, в данном случае бронхоскоп, вводится через рот в дыхательное горло. Врач будет искать опухоли и может выполнить биопсию.Лечение
Клиническая стадия
Существует более одного типа системы стадирования тимомы; но система Масаока, хирургическая система стадирования, разработанная в 1981 году, используется наиболее часто.Тимома подразделяется на четыре стадии (I, II, III и IV), которые могут быть далее подразделены (A и B) в зависимости от распространения раковой ткани. Система стадирования Масаока следующая:
- Стадия I. Тимома полностью лежит в тимусе.
- Этап II. Тимома распространилась из вилочковой железы и вторглась во внешний слой легкого (плевру) или близлежащую жировую ткань.
- III этап. Тимома распространилась на другие соседние ткани верхней части грудной клетки, включая внешний слой сердца (перикард), легкие или основные кровеносные сосуды сердца.
- Stage IVA. Тимома распространилась по перикарду и / или плевре.
- Стадия IVB. Тимома распространилась на органы в других частях тела.
В 1999 г. Всемирная организация здравоохранения (ВОЗ) приняла новую систему классификации опухолей тимуса. Эта система представляет собой гистологическую классификацию, что означает, что она основана на микроскопических характеристиках клеток, составляющих опухоль. В системе классификации ВОЗ тимомы классифицируются по типам A, AB, B1, B2, B3 и C в зависимости от степени тяжести.
Лечение тимомы зависит от стадии рака и общего состояния здоровья пациента. Поскольку тимомы встречаются очень редко, определенных планов лечения нет. Варианты лечения включают хирургическое вмешательство, лучевую терапию и / или химиотерапию. Предпочтительным методом лечения является хирургическое удаление опухоли. Операция часто является единственным методом лечения опухолей I стадии. Лечение тимомы часто облегчает симптомы, вызванные паранеопластическими синдромами.Лечение, которое призвано помочь первичному лечению, называется адъювантной терапией.Например, химиотерапия может использоваться вместе с хирургическим вмешательством для лечения тимомы. Тимомы II, III и IV стадий часто лечат хирургическим путем и некоторой формой адъювантной терапии.
Хирургия
Тимому можно лечить путем хирургического удаления (резекции) опухоли и части близлежащих здоровых тканей. Удаление всей вилочковой железы называется тимэктомией. Операция на вилочковой железе обычно проводится через грудную стенку путем вскрытия грудной кости (грудины). Эта процедура называется срединной стернотомией.Когда полное удаление опухоли невозможно, хирург удаляет как можно большую часть опухоли (операция по удалению опухоли, субтотальная резекция). В этих случаях, если опухоль распространилась, операция может включать удаление таких других тканей, как плевра, перикард, кровеносные сосуды сердца, легких и нервов.
Лучевая терапия
Лучевая терапия использует высокоэнергетическое излучение рентгеновских лучей и гамма-лучей для уничтожения раковых клеток. Излучение, производимое устройством, находящимся вне тела, называется внешней лучевой терапией.Лучевая терапия часто используется в качестве адъювантной терапии после операции, чтобы уменьшить вероятность рецидива рака. Радиация может использоваться для уничтожения раковых клеток в случаях, когда опухоль была удалена только частично. Его можно использовать перед операцией, чтобы уменьшить большую опухоль. Лучевая терапия не очень эффективна при использовании отдельно, хотя ее можно использовать отдельно, когда пациент слишком болен, чтобы выдержать операцию.
Кожа в обработанной области может покраснеть и стать сухой, и на восстановление нормального состояния может уйти до года.Облучение грудной клетки может повредить легкие, вызывая одышку и другие проблемы с дыханием. Кроме того, трубка, проходящая между ртом и желудком (пищевод), может быть раздражена радиацией, вызывая затруднения при глотании. Усталость, расстройство желудка, диарея и тошнота также являются частыми жалобами пациентов, получающих лучевую терапию. Большинство побочных эффектов проходят через две-три недели после окончания лучевой терапии.Химиотерапия
Химиотерапия использует противораковые препараты для уничтожения раковых клеток.Препараты вводятся внутрь (перорально) или внутривенно. Они попадают в кровоток и могут перемещаться во все части тела. Перед операцией по уменьшению опухоли может быть назначена химиотерапия, которая называется неоадъювантной терапией. Клетки тимомы очень чувствительны к противоопухолевым препаратам, особенно цисплатину, доксорубицину и ифосфамиду. Как правило, назначают комбинацию лекарств, потому что она более эффективна, чем одно лекарство при лечении рака. Кортикостероиды также используются для лечения тимомы. Побочные эффекты химиотерапии значительны и включают расстройство желудка, рвоту, потерю аппетита, выпадение волос (алопецию), язвы во рту и усталость.У женщин могут наблюдаться язвы во влагалище, изменения менструального цикла и преждевременная менопауза. Также повышается вероятность заражения.Альтернативное лечение
Хотя альтернативные и дополнительные методы лечения используются многими онкологическими больными, существует очень мало контролируемых исследований эффективности таких методов лечения. Техники разум-тело, такие как молитва, биологическая обратная связь, визуализация, медитация и йога, не показали никакого эффекта в уменьшении рака; но они могут уменьшить стресс и уменьшить некоторые побочные эффекты лечения рака.Герсона, макробиотическая, ортомолекулярная и канцерогенная терапия – неэффективные методы лечения рака.Клинические исследования сульфата гидразина показали, что он не влияет на рак и даже ухудшает здоровье и самочувствие испытуемых. Одно клиническое исследование препарата амигдалин (лаэтрил) показало, что он не влияет на рак. Лаэтрил может быть токсичным и стал причиной смерти. Акулий хрящ был изучен как средство лечения рака и в настоящее время изучается FDA в клинических испытаниях. Хотя результаты неоднозначны, клинические исследования показывают, что мелатонин может увеличить продолжительность и качество жизни онкологических больных.
Селен в безопасных дозах может замедлить прогрессирование рака. Лабораторные исследования и исследования на животных показывают, что куркумин, активный ингредиент куркумы, обладает противораковой активностью. Согласно лабораторным исследованиям и исследованиям на животных, грибы майтаке могут укреплять иммунную систему. Результаты лабораторных исследований свидетельствуют о том, что омела обладает противораковыми свойствами; Однако клинических исследований не проводилось.
Прогноз
Пятилетняя выживаемость тимом составляет 96% для стадии I, 86% для стадии II, 69% для стадии III и 50% для стадии IV.Тщательное (радикальное) хирургическое вмешательство увеличивает выживаемость. Почти у 15% пациентов с тимомой развивается второй рак.
Тимомы редко распространяются (метастазируют) за пределы грудной полости. Метастазы обычно ограничиваются плеврой. Инвазивные тимомы склонны к рецидивам даже через 10-15 лет после операции. Частота рецидивов резко снижается, а пятилетняя выживаемость резко увеличивается у пациентов, получающих адъювантную лучевую терапию.
Профилактика
Из-за отсутствия известных факторов риска развития тимомы не существует и профилактических мер.Однако может быть связь между раком тимуса и облучением грудной клетки.
Ресурсы
Книги
Брюсс, Кэтрин, Солтер, Кристинг и Эсмеральда Галан, редакторы. Руководство Американского онкологического общества по дополнительным и альтернативным методам лечения рака . Атланта: Американское онкологическое общество, 2000.
Кэмерон, Роберт, Лерер, Патрик и Чарльз Томас. «Новообразования средостения». В Рак: принципы и практика онкологии , под редакцией Винсента ДеВита, Хеллмана, Сэмюэля и Стивена Розенберга.Филадельфия: Липпинкотт Уильямс и Уилкинс, 2001, стр. 1019-36.
Периодические издания
Джакконе, Джузеппе. «Лечение тимомы и тимического рака». Анналы онкологии 11, Дополнение 3 (2000): 245-6.
Muller-Hermelink, H., and A. Marx. «Тимома». Current Opinion in Oncology 12 (сентябрь 2000 г.): 426-33.
Томас, Чарльз, Райт, Кэмерон и Патрик Лерер. «Тимома: современное состояние». Журнал клинической онкологии 17 (июль 1999 г.): 2280-89.
Организации
Американское онкологическое общество. 1599 Clifton Road NE, Атланта, Джорджия 30329. (800) ACS-2345. http://www.cancer.org .
Научно-исследовательский институт рака, Национальная штаб-квартира. 681 Fifth Ave., New York, NY 10022. (800) 992-2623. http://www.cancerresearch.org .
Национальные институты здравоохранения. Национальный институт рака. 9000 Rockville Pike, Bethesda, MD 20982. Служба информации о раке: (800) 4-CANCER. http: //cancernet.nci.nih.gov .
Ключевые термины
Адъювантная терапия – Лечение, предназначенное для оказания помощи первичному лечению. Адъювантными методами лечения рака тимуса являются лучевая терапия и химиотерапия. Инвазивный – описательный термин для тимомы, распространившейся за пределы внешней стенки вилочковой железы. Лимфоцит – Тип лейкоцитов, обнаруженных в тимусе. Неоадъювантная терапия – Лучевая терапия или химиотерапия, используемые для уменьшения опухоли перед хирургическим удалением опухоли. Паранеопластический синдром – Набор симптомов, связанных с раком, но не вызванных непосредственно раком. Плевра – Наружное покрытие легких.Медицинская энциклопедия Гейла. Copyright 2008 The Gale Group, Inc. Все права защищены.
.Анемия у детей – причины, симптомы и лечение
Перейти к:
Около 7% нашего веса составляет кровь. До 45% крови состоит из красных кровяных телец (1).
Нам нужны красные кровяные тельца (эритроциты), чтобы транспортировать кислород и антитела, борющиеся с инфекциями, в разные части тела. Эритроциты также регулируют температуру тела и помогают крови переносить отходы в почки и печень, тем самым очищая и фильтруя кровь. Когда организму не хватает эритроцитов для выполнения этих функций, это приводит к состоянию, называемому анемией.
MomJunction расскажет вам все, что вам нужно знать о детской анемии, ее симптомах, диагностике и вариантах лечения.
Причины анемии у детей
В идеале у ребенка должно быть от 3,9 до 5,3 миллиона эритроцитов на микролитр крови (2). Идеальное количество эритроцитов варьируется от одного ребенка к другому, в зависимости от возраста ребенка. Ваш ребенок может страдать анемией, если он:
- Имеет низкую выработку эритроцитов. Часто это результат неправильного питания и дефицита железа.Это состояние называется железодефицитной анемией.
- Имеет основное заболевание или наследственное заболевание крови, такое как серповидноклеточная анемия, которая приводит к чрезмерному разрушению красных кровяных телец.
- Потерял много крови из-за травмы или длительной кровопотери низкой степени тяжести, например, с калом. У девочек это также могло произойти из-за обильного менструального кровотечения.
- Дети младшего возраста (в возрасте до трех лет), которые пьют много коровьего молока без другой питательной пищи, также могут заболеть анемией (3).
Небольшое кровотечение не вызывает анемии. Тем не менее, вы не должны исключать анемию, не проверив сначала симптомы.
Вернуться к началу
[Прочитать: Лучшие питательные продукты для детей ]
Типы анемии
Существуют разные типы анемии у детей, в зависимости от того, что ее вызывает. Это:
- Мегалобластная анемия или макроцитарная анемия, которая вызвана дефицитом витамина B-12
- Гемолитическая анемия , наследственное состояние, которое развивается, когда организм производит поврежденные эритроциты
- Серповидно-клеточная анемия, то есть аномального гемоглобина (красных кровяных телец), искаженных или серповидных.Эти поврежденные клетки нежные и могут легко разорваться. Это наследственное заболевание
- Талассемия или анемия Кули также является наследственным заболеванием, из-за которого в организме вырабатываются аномальные эритроциты. Талассемия может быть альфа или бета, которая может быть большой или незначительной (4).
- Хроническая анемия или анемия хронического состояния обычно наблюдается у людей с хроническими заболеваниями, включающими воспаление.
- Когда костный мозг не может производить достаточно красных и белых кровяных телец, это приводит к апластической анемии у детей.
Симптомы различных анемий схожи:
Вернуться к началу
Симптомы анемии
Общие симптомы анемии у детей включают:
- Сильное истощение
- Раздражительность
- Головокружение
- Головная боль
- Легкая слабость
- Учащенное сердцебиение
- Одышка
- Тяга к необычным продуктам, таким как мел
- Потеря аппетита
- Болезненный или опухший язык
[Читать: Iron Rich Foods For Kids ]
Признаки, которые могут указывать на анемию у Ваш ребенок:
- Бледная кожа
- Бледные белки глаз, иногда с оттенком синего
- Хрупкие ногти
- Проблемы с заживлением тканей или ран
- Задержка роста и развития
Детям с анемией не нужно обязательно есть все вышеперечисленные симптомы.Правильный медицинский диагноз – единственный способ убедиться, что у ребенка анемия.
Вернуться к началу
Как диагностируется анемия?
Диагностика анемии в первую очередь заключается в физикальном обследовании ребенка с последующим общим анализом крови (CBC). Общий анализ крови дает подробный отчет о количестве красных и белых кровяных телец в организме. В дополнение к этому практикующий врач может также предложить следующие анализы крови и диагностику.
- Исследование мазка крови , которое включает наблюдение за эритроцитами для определения причины анемии
- Тесты на железо , чтобы определить, есть ли у ребенка дефицит железа
- Электрофорез гемоглобина, который может обнаружить аномалии эритроцитов и диагностируют серповидно-клеточную анемию и талассемию
- Аспирация костного мозга позволяет врачам понять активность костного мозга и может способствовать диагностике апластической анемии.Биопсия клеток костного мозга также может помочь в обнаружении любой формы лейкемии, которая могла повлиять на этот орган.
- Число ретикулоцитов предназначено для определения числа молодых эритроцитов. Это делается для того, чтобы увидеть, в норме ли выработка эритроцитов в организме.
По результатам диагностических исследований определяется курс лечения анемии.
Вернуться к началу
[Прочитать: Преимущества витамина B для детей ]
Лечение анемии для детей
Лечение анемии у детей зависит от диагноза, возраста ребенка, истории болезни и общего состояния здоровья ребенок и его или ее переносимость определенных лекарств (5).Варианты лечения включают:
- Добавки железа или B-12 в случае железодефицитной анемии и макроцитарной анемии.
- Измените рацион, включив в него продукты, богатые железом или витамином B-12.
- Если анемия вызвана инфекцией или каким-либо заболеванием, лечение инфекции или состояния поможет излечить анемию.
- Переливание крови может потребоваться для лечения некоторых форм хронической анемии.
- Использование лекарств для лечения селезенки.В некоторых случаях может потребоваться удаление селезенки.
- Лекарства также могут быть назначены для борьбы с инфекцией костного мозга или для стимуляции костного мозга для производства большего количества клеток крови.
Трансплантация костного мозга может быть рекомендована в тяжелых случаях апластической анемии.
Вернуться к началу
Как предотвратить пищевую анемию?
Нутриционной анемии или анемии, не вызванной наследственным заболеванием крови, можно избежать, приняв несколько мер предосторожности, например:
- Обеспечение ребенку здоровой диеты, включающей продукты, богатые железом, такие как зеленые овощи, желтые фрукты и т. Д. овощи, помидоры, яичные желтки, красное мясо, обогащенные злаки и злаки.
- Ограничение потребления коровьего молока детьми младше одного года может защитить их от возможного дефицита железа в будущем (6).
- B-12-дефицитную анемию также можно предотвратить, если в рацион ребенка входят продукты, богатые витамином B-12.
- Добавьте цитрусовые в рацион, чтобы повысить уровень усвоения железа у ребенка. Это особенно полезно, если источником железа для вашего ребенка является растение.
Наследственные анемии, такие как серповидноклеточная анемия, талассемия или гемолитическая анемия, предотвратить невозможно.
Вернуться к началу
[Прочитать: Витамин C для детей ]
Домашние средства от анемии
Здоровая диета, богатая минералами и витаминами, может предотвратить или минимизировать вероятность развития анемии у ребенка. Эти натуральные домашние средства будут полезны, если ваш ребенок страдает анемией и лечится от нее.
- Свекла полезна для детей, особенно подростков, страдающих анемией (7). Смешайте среднюю свеклу с морковью и сладким картофелем и давайте сок ребенку один раз в день.
- Шпинат и другие зеленые овощи и фрукты богаты железом (8). Поэтому, если у ребенка железодефицитная анемия, может помочь чашка или две шпинатного супа каждый день.
- Меласса Blackstrap богата железом, витамином B и минералами. Ложка черной патоки в стакане теплой воды может значительно улучшить уровень железа у ребенка.
- Финики богаты витамином С и могут улучшить уровень усвоения железа организмом.Замочите две финики на ночь в стакане молока. Дайте ребенку выпить молока и съесть финики натощак.
- Бананы богаты железом и могут повышать выработку эритроцитов в организме. Они также богаты магнием и поддерживают синтез гемоглобина в организме.
- Яблоки, богатые витамином С, также улучшают усвоение железа в организме.
- Высокое содержание железа в пажитнике помогает поддерживать уровень железа в организме, тем самым способствуя выработке гемоглобина.
- Красное мясо – самый богатый и самый быстрый источник железа. Вегетарианская пища богата железом, но ее трудно усваивать из-за присутствия фитатов. уровень железа в организме. Использование пробиотиков поможет вашему ребенку поддерживать чистоту кишечника, что, в свою очередь, позволяет организму лучше усваивать питательные вещества.
[Читать: Потеря аппетита у детей ]
Если диета вашего ребенка недостаточна для обеспечения достаточного питания, рассмотрите возможность приема добавок, но только после консультации с врачом.
Есть какие-нибудь советы по обращению с детьми с анемией? Поделитесь ими с другими родителями здесь.
Рекомендуемые статьи:
.Гемофилия у детей | Johns Hopkins Medicine
Что такое гемофилия?
Гемофилия – это наследственное нарушение свертывания крови. Дети с гемофилией не могут остановить кровотечение, потому что у них недостаточно фактора свертывания крови. Факторы свертывания необходимы для свертывания крови. Сгустки крови для предотвращения чрезмерного кровотечения.
Существует множество факторов свертывания крови, участвующих в образовании сгустков, останавливающих кровотечение. Два общих фактора, влияющих на свертываемость крови, – это фактор VIII и фактор IX.
Насколько серьезна гемофилия у вашего ребенка, зависит от уровня факторов свертывания крови в его или ее крови.
К 3 основным формам гемофилии относятся:
Гемофилия A . Это вызвано недостатком фактора свертывания крови VIII. Примерно 9 из 10 человек с гемофилией имеют болезнь типа А. Это также называется классической гемофилией или дефицитом фактора VIII.
Гемофилия B . Это вызвано дефицитом фактора IX.Это также называется рождественской болезнью или дефицитом фактора IX.
Гемофилия C . Некоторые врачи используют этот термин для обозначения отсутствия фактора свертывания XI.
Что вызывает гемофилию у детей?
Гемофилия типов A и B является наследственным заболеванием. Они передаются от родителей к детям через ген на Х-хромосоме. У женщин две X-хромосомы, а у мужчин – одна X и одна Y-хромосома.
Женщина-носитель имеет ген гемофилии на одной из Х-хромосом.Когда женщина-носитель гемофилии беременна, вероятность того, что ген гемофилии передается ребенку, составляет 50/50.
Если ген передается сыну, он заболеет.
Если ген передается дочери, она будет носителем.
Если отец болен гемофилией, но мать не несет гена гемофилии, то ни один из сыновей не будет болен гемофилией, но все дочери будут носителями.
Примерно у одной трети детей с гемофилией семейный анамнез этого заболевания отсутствует. В этих случаях считается, что заболевание может быть связано с новым дефектом гена.
Носители гена гемофилии часто имеют нормальный уровень факторов свертывания крови, но могут:
Гемофилия С обычно не вызывает проблем, но у людей может быть усиление кровотечения после операции.
Каковы симптомы гемофилии?
Самый частый симптом этого заболевания – сильное неконтролируемое кровотечение.
Тяжесть гемофилии зависит от количества факторов свертывания крови в крови. Те, кто страдает гемофилией, уровень которой превышает 5% (100% – средний показатель для здоровых детей), чаще всего имеют кровотечение только после серьезных операций или удаления зубов. Этим детям может быть даже не поставлен диагноз до тех пор, пока не появятся кровотечения в результате операции.
Тяжелая гемофилия – это когда фактор VIII или IX ниже 1%. У этих детей может возникнуть кровотечение даже при минимальной повседневной активности.Кровотечение также может возникнуть из-за неизвестной травмы. Кровотечение чаще всего возникает в суставах и в голове.
Симптомы вашего ребенка также могут включать:
Ушиб. Синяки могут возникнуть даже в результате небольших несчастных случаев. Это может привести к сильному скоплению крови под кожей, вызывающему отек (гематому). По этой причине большинству детей ставится диагноз в возрасте от 12 до 18 месяцев. Это когда ребенок более активен.
Легко кровоточит. Склонность к кровотечению из носа, рта и десен при незначительной травме. Кровотечение при чистке зубов или при стоматологической работе часто указывает на гемофилию.
Кровотечение в сустав. Гемартроз (кровотечение в сустав), если его не лечить, может вызывать боль, неподвижность и деформацию. Это наиболее частый источник осложнений, связанных с кровотечением при гемофилии. Эти совместные кровотечения могут приводить к хроническим болезненным заболеваниям, артриту, деформации и хроническим повреждениям.
Кровотечение в мышцах. Кровотечение в мышцы может вызвать отек, боль и покраснение. Отек из-за чрезмерного количества крови в этих областях может увеличить давление на ткани и нервы в этой области. Это может привести к необратимым повреждениям и деформации.
Кровотечение в мозг в результате травмы или спонтанно. Кровотечение в результате травмы или спонтанное кровотечение в головном мозге является наиболее частой причиной смерти детей с гемофилией и наиболее серьезным кровотечением.Кровотечение в головном мозге или вокруг него может возникнуть даже в результате небольшой шишки на голове или падения. Небольшие кровотечения в головном мозге могут привести к слепоте, умственной отсталости, различным неврологическим расстройствам. Это может привести к летальному исходу, если его не обнаружить и сразу же не лечить.
Другие источники кровотечения. Кровь, обнаруженная в моче или кале, также может сигнализировать о гемофилии.
Симптомы гемофилии могут быть похожи на другие проблемы. Всегда уточняйте диагноз у лечащего врача.
Как диагностируется гемофилия у детей?
Он диагностирует гемофилию на основании вашего семейного анамнеза, истории болезни вашего ребенка и медицинского осмотра. Анализы крови включают:
Общий анализ крови. В общем анализе крови проверяются красные и белые кровяные тельца, клетки свертывания крови (тромбоциты) и иногда молодые эритроциты (ретикулоциты). Он включает гемоглобин и гематокрит, а также более подробную информацию о красных кровяных тельцах.
Факторы свертывания. Для проверки уровней каждого фактора свертывания крови.
Время кровотечения. Для проверки скорости свертывания крови.
Генетическое или ДНК-тестирование . Чтобы проверить наличие аномальных генов.
Как лечится гемофилия?
Лечащий врач вашего ребенка направит вас к гематологу, специалисту по заболеваниям крови.Лечащий врач вашего ребенка подберет лучшее лечение на основе:
Сколько лет вашему ребенку
Его или ее общее состояние здоровья и история болезни
Насколько он болен
Насколько хорошо ваш ребенок может переносить определенные лекарства, процедуры или методы лечения
Ожидаемый срок действия состояния
Ваше мнение или предпочтение
Лечение зависит от типа и тяжести гемофилии.Лечение гемофилии направлено на предотвращение кровотечений (в основном, головных и суставных). Лечение может включать:
Кровотечение в суставе может потребовать хирургического вмешательства или иммобилизации. Вашему ребенку может потребоваться реабилитация пораженного сустава. Это может включать физиотерапию и упражнения для укрепления мышц вокруг этой области.
Переливание крови может потребоваться, если произошла большая кровопотеря. Это когда вашему ребенку сдают кровь.
Самостоятельно вводимый фактор VIII или IX может позволить ребенку с гемофилией вести почти нормальный образ жизни.
Какие осложнения гемофилии?
Осложнения гемофилии включают:
Кровотечение в суставах или мышцах
Воспаление слизистой оболочки сустава
Долговременные проблемы с суставами
Очень серьезные опухолевидные увеличения мышц и костей
Выработка антител против факторов свертывания
Инфекции при переливании (ВИЧ и гепатиты B и C больше не передаются через донорскую кровь)
Как лечить гемофилию?
При тщательном лечении многие дети с гемофилией могут жить относительно здоровой жизнью с нормальной продолжительностью жизни.
Лечение гемофилии вашего ребенка может включать:
Принимать участие в деятельности и упражнениях, но избегать тех, которые могут причинить травму. К ним относятся футбол, регби, борьба, мотокросс и катание на лыжах.
Получение специальной медицинской помощи перед операцией, включая стоматологическую помощь. Врач вашего ребенка может посоветовать инфузии, замещающие фактор. Они повышают уровень свертывания крови у ребенка перед процедурами. Ваш ребенок также может получать инфузии заместительного фактора определенного фактора во время и после процедуры.Они поддерживают уровень фактора свертывания крови и улучшают заживление и предотвращают кровотечение после процедуры.
Предотвращение проблем с зубами и деснами с помощью надлежащей гигиены зубов.
Иммунизация проводится под кожу, а не в мышцу, чтобы предотвратить кровотечение в мышцах.
Избегайте аспирина и других нестероидных противовоспалительных препаратов (НПВП).
Ношение медицинского удостоверения личности (ID) в экстренных случаях.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Когда вам следует позвонить, будет зависеть от того, насколько тяжелое состояние вашего ребенка и какое лечение он или она получает. Поскольку гемофилия – это хроническое заболевание, поговорите с лечащим врачом вашего ребенка о том, когда вам следует позвонить или получить медицинскую помощь для вашего ребенка.
Позвоните лечащему врачу вашего ребенка, если ваш ребенок:
Основные сведения о гемофилии у детей
Гемофилия – это наследственное нарушение свертываемости крови.Это вызывает у пораженного ребенка низкий уровень факторов свертывания крови.
Самый частый симптом гемофилии – усиленное неконтролируемое кровотечение.
Введение фактора VIII или IX может позволить ребенку с гемофилией вести почти нормальный образ жизни.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
Перед визитом запишите вопросы, на которые хотите получить ответы.
Во время посещения запишите названия новых лекарств, методов лечения или тестов, а также все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел, и у вас есть вопросы или вам нужен совет.

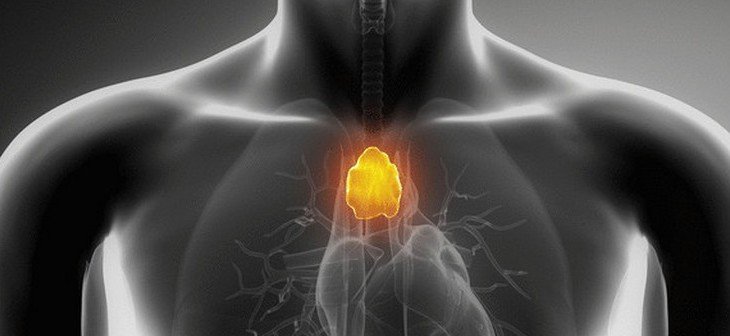 Симптомы
Симптомы