Стеноз гортани – помощь при приступе, признаки, стадии и как лечить у ребенка или взрослого
Сегодня при своевременной диагностике можно предупредить, вылечить практически любую болезнь. Диагноз стеноза гортани ставят при частичном или полном сужении просвета гортани, что приводит к затруднительному дыханию у взрослого или ребенка, вследствие которого врачом назначается лечение. Существует всего две стадии болезни: хроническая и острая. При остром течении болезни необходимо сразу же обратиться за помощью к специалисту. Отказ от лечения может привести к серьезной угрозе для жизни человека.
Что такое стеноз гортани
Диагноз Стеноз – это процесс сужения гортани, который может привести к затрудненному прохождению воздуха. Болезнь делится на два типа по характеру развития: острый и хронический. К причинам заболевания острого стеноза можно отнести, как воспалительные болезни горла, так и физические травмы. Патологическое сужение гортани может возникнуть из-за:
- аллергической реакции;
- инфекционного заболевания;
- попадания инородного тела в горло, после чего оно может отечь;
- из-за опухолевого процесса;
- ОРВИ;
- ложного крупа.


Заболевание имеет следующие разновидности: рубцовый стеноз, стеноз внегрудных отделов дыхательных путей и т.д. Например, рубцовый тип является осложнением инфекционных болезней (абсцесса, волчанка и т.д.), травм (ожоги, тупые травмы, ранения), которые провоцируют рубцовую обструкцию гортани и развитие синдрома хронической недостаточности дыхательной функции гортани. Иногда причиной рубцового стеноза может стать хирургическое вмешательство.
Симптомы
Основные симптомы болезни зависят от стадии заболевания. Температура в большинстве случаев может отсутствовать. Само заболевание врачи делят на 4 стадии, при которых отмечаются такие признаки стеноза:
- Стадия компенсации. На этой стадии становятся заметны такие симптомы, как выпадения паузы между вдохом и выдохом, вдох становится длиннее, число дыханий становится редким, голос начинает хрипеть, появляется шум на вдохе, снижается частота сердечных сокращений.
- Стадия субкомпенсации. В период данной стадии наблюдаются такие симптомы: признаки гипоксии, одышка усиливается, при вдохе заметны втяжение межреберных промежутков, яремной, надключичной и подключичной ямок, слизистая и кожа приобретают синюшный оттенок, больной ведет себя беспокойно, появляется холодный пот, дыхание становится чаще, усиливается шум.
- Стадия удушья или асфиксии. Сердечная деятельность падает, дыхание редкое и прерывистое (напоминает синдром Чейн-Стокса), кожа становится бледно-серой, зрачки широкие. Это последняя стадия стеноза, при которой больной становится вялым, не проявляет активность, теряет сознание, дыхание останавливается, глаза выпучиваются (экзофтальм), происходит непроизвольное мочеиспускание и отхождение каловых масс. Пульс нитевидный, сердечная деятельность падает, наступает летальный исход.
Острый стеноз
Как правило, острый стеноз у детей формируется в течение одного месяца. Его симптомы возникают внезапно, из-за чего компенсаторные механизмы не успевают сформироваться. Организм не способен так быстро адаптироваться к затрудненному дыханию и недостатку кислорода, в результате страдают все его процессы и функции. Если быстро не обратиться за помощью, болезнь может спровоцировать летальный исход больного.


Хронический
Разные формы заболевания проявляются по-своему. Для хронического течения болезни характерно медленное развитие симптомов, на которые родители не всегда обращают внимание. За время постепенного появления признаков болезни человеческий организм адаптируется к нарушениям дыхания и недостатку воздуха. Причиной хронической формы могут стать: рубцовое сужение трахеи, опухолевые процессы, развитие гранулемы, нарушение иннервации щели гортани.
Симптомы у детей
Основные симптомы болезни у ребенка протекают подобно общим признакам. Болезнь делиться на четыре стадии с аналогичными характеристиками для взрослых и детей:
Стеноз 1 степени у ребенка:
- в дыхании слышен шум при вдохе;
- укороченная пауза между вдохом и выдохом;
- умеренное втяжение податливых мест в области грудной клетки;
- небольшой цианоз носогубного треугольника;
- расширение ноздрей;
- голос осипший;
- может возникнуть гнойное воспаление, ларингит катаральный;
- просвет гортани сужен на ¼ – ⅓.
Стеноз второй стадии:
- ребенок капризничает, может быть вялым;
- шумы в дыхании;
- раздувание крыльев носа;
- шейные мышцы напряжены;
- гортань двигается синхронно с выдохом и вдохом;
- кожа влажная, розоватая или бледная;
- при вдохе наблюдается тахикардия;
- сужение гортани на ½.


Стеноз у детей третьей стадии:
- тяжелое состояние;
- апатия, беспокойство, страх;
- одышка с удлиненным вдохом с шумом;
- втяжение надключичной и надгрудной ямок;
- выпадение паузы между вдохом и выдохом;
- цианоз носогубного треугольника, кончиков пальцев, губ;
- кожа бледная, холодный пот;
- сужение гортани почти на ⅔.
Стеноз у детей четвертой стадии:
- тяжелое состояние;
- кожа бледно-серая;
- цианоз;
- температура снижена;
- зрачки широкие;
- судороги;
- непроизвольное мочеиспускание, отхождение кала;
- дыхание частое, прерывистое;
- нитевидный пульс;
- падение сердечно-сосудистой деятельности;
- может произойти остановка сердца, дыхания;
- сужение гортани больше, чем на ⅔.
Причины
Острое сужение гортани не относится к отдельному виду заболевания, а считается симптомокомплексом, который возникает как осложнение разных патологических явлений. Самые главные причины возникновения патологии – инфекционные болезни:
- корь;
- малярия;
- скарлатина;
- тиф;
- сифилис;
- туберкулез;
- грипп и т.д.


К местным экзогенным причинам возникновения можно отнести: инородные тела гортани, механические и химические травмы гортани, огнестрельные ранения, медицинские манипуляции. К местным эндогенным факторам, из-за которых болезнь может развиваться, относят:
- врожденные пороки;
- воспалительные процессы;
- опухоли;
- рак;
- парезы гортани;
- проблемы с щитовидной железой.
Классификация
Заболевание может длиться как: острое, подострое, затяжное, осложненное. Далее оно делится на четыре стадии: компенсированный стеноз, субкомпенсированный, декомпенсированный, асфиксия. По расположению воспалительного процесса различают такие разновидности болезни, как:
- эпиглоттит;
- надскладочный ларингит;
- подскладочный ларингит;
- ларинготрахеит;
- ларинготрахеобронхит.
Стеноз можно классифицировать по характеру воспаления. Выделяют следующие формы заболевания по мере развития патологии:
- катаральную;
- фибринозную;
- гнойную;
- язвенно-некротическую;
- геморрагическую;
- герпетическую;
- смешанную.
Диагностика
С помощью анамнеза, клинической картины болезни и осмотра, можно провести общую диагностику патологии. Врач должен в деталях выяснить симптомы, время, обстоятельства, при которых они возникают, динамику развития болезни, ее характер. Первое на что обращают внимание при осмотре: затрудненное дыхание, втяжение определенных мест в области грудной клетки, изменения в голосе, кашель, цианоз.


Первая помощь
Как только возникли первые симптомы, родители должны немедленно оказать первую помощь ребенку, при этом стоит вызвать бригаду скорой помощи. Даже если человек помог больному справиться с приступом и все симптомы прошли, стоит дождаться приезда специалистов. До прибытия скорой помощи нужно использовать следующие методы:
- Устроить больного полулежа, постараться прекратить панику, которой может сопровождаться приступ стеноза.
- Надавить ложкой на корень языка.
- Сделать ингаляцию физраствором, минеральной водой или дать подышать паром у крана с горячей водой.
- Растереть икры ног, можно сделать ванночку с горячей водой – пропарить ноги. Это поможет сделать отток крови от верхней части тела.
- Дать больному антигистаминное средство.
- В очень тяжелом состоянии нужно провести ингаляцию с глюкокортикостероидом (Гидрокортизон, Пульмикорт) или сделать укол Преднизолона.
Лечение
Терапия при стенозе проходит успешно при первой и второй стадии заболевания. Врач назначает медикаменты, в некоторых случаях необходимо применять терапию по определенной системе и под наблюдением специалиста на стационаре. Примерный перечень лечения состоит из:
- глюкокортикостероидов, десенсибилизирующих, антигистаминных лекарств в уколах, позже они принимаются в виде таблеток;
- антибактериальных препаратов в инъекциях, если присутствует инфекционный компонент;
- НПВП при высокой температуре;
- введения противодифтерийных сывороток;
- применения седативных препаратов, если существует проблема в виде тревожных состояний пациента.
При третьей стадии болезни проводят госпитализацию или переводят пациента в реанимацию. Врачи назначают прямую ларингоскопию с последующей назотрахеальной интубацией, пребывание в парокислородной палатке до купирования дыхательной недостаточности, продолжают терапию, показанную при второй стадии. При четвертой стадии патологического процесса предпринимаются реанимационные мероприятия.
Лечение заболевания в условиях стационара
При первых двух стадиях заболевания проводится лечение на стационаре. Проводится дегидратационная терапия при отеке, назначают антигистаминные средства, кортикостероидные препараты. При наличии воспалительных процессов, назначается массивная антибиотикотерапия, противовоспалительные средства. При таких заболеваниях как дифтерия, необходимо вводить специфическую сыворотку.
Осложнения
При хроническом стенозе могут быть отмечены застойные явления – мокроты, которые провоцируют частые бронхиты и пневмонии. У больных с трахеостомой поступающий воздух не проходит этапы возможного согревания, очистки, что может сопровождать трахеиты и трахеобронхиты. Все заболевания дыхательных путей на фоне хронического стеноза будут протекать в сложных, затяжных формах. Может образоваться легочная гипертензия и легочное сердце.


Прогноз
Если обратиться за помощью на начальной стадии заболевания, тщательно следить за общим здоровьем ребенка, прогноз будет благоприятным. При своевременном лечении и выполнении всех рекомендаций, здоровье больного можно быстро восстановить. Если обратиться за помощью при остром стенозе горла, прогноз развития болезни зависит от квалификации медицинского персонала и оснащенности больницы. Ни в коем случае нельзя запускать болезнь, так как четвертая стадия грозит летальным исходом, особенно для маленького ребенка.
Профилактика
Для предупреждения заболевания необходимо поддерживать здоровый образ жизни. Профилактика заключается в соблюдении основных рекомендаций, которые описаны ниже:
- соблюдать меры осторожности при приеме лекарственных препаратов, которые могут вызвать аллергическую реакцию и привести к затрудненному дыханию;
- обеспечить максимальное отсутствие аллергенов в жизни человека, который предрасположен стенозу;
- избегать травм гортани, вдыхания горячих или опасных паров;
- если была сделана операция (трахеотомия), необходимо регулярно осматриваться у ЛОРа.
Видео
Тайны здоровья: Стеноз Смотреть видео
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:Стеноз гортани у детей: неотложная помощь и доврачебная при приступе
Такое заболевание, как стеноз гортани, представляет собой немалую опасность из-за тяжелых последствий, к которым потенциально может привести. Этим заболеванием страдают чаще всего дети, однако, не застрахованы и взрослые. Стеноз проявляет себя как невозможность нормально дышать из-за сужения просвета гортани.
Заболеванию характерны приступы удушья (асфиксии), которые могут угрожать даже жизни. Поэтому необходимо знать, как с помощью простых методов и приемов можно оказать заболевшему неотложную доврачебную помощь. В статье рассмотрим именно этот вопрос, и выясним, как оказывать первую помощь при стенозе детям и взрослым.
Немного о заболевании


Стеноз гортани, как уже говорилось — это сужение в большей или меньшей степени просвета дыхательного горла. В результате этого кислород в легкие поступает с затруднением, а если просвет сузится совсем, то помочь дышать больному сможет только хирургическая операция.
Во время приступов больной тяжело дышит, может сильно напрягать шейные мышцы, краснеть. Заболевание опасно еще тем, что снижение уровня кислорода (гипоксия) повышает концентрацию углекислого газа в крови.
Есть тревожная статистика, что стеноз гортани приводит к детской смертности в 1-5% всех случаев, а если болезнь достигла стадии декомпенсации — то в 33% случаев.
Но если начать лечение вовремя, то подобного печального исхода вполне можно избежать. Стеноз на первой-второй стадии хорошо поддается медикаментозной терапии. Самое главное — пролечить заболевание полностью, чтобы оно не перетекло в хроническую форму. В последнем случае стеноз будет неуклонно медленно прогрессировать. Что интересно, со временем организм сможет приспособиться к постоянному недостатку кислорода, и научится жить в режиме его дефицита. Однако, как уже говорилось, болезнь все равно будет прогрессировать, поэтому лечение необходимо. 

Необходимость обладать навыками неотложной помощи при стенозе обусловлена тем, что приступы, особенно при хроническом заболевании, могут проявляться регулярно. А если у ребенка врожденное сужение гортани, то подобными приступами он может страдать и вовсе при каждом простудном заболевании.
Причины
Выясним, какие факторы и предпосылки вызывают столь тяжелое состояние.
Стеноз может появиться в результате воспалительного заболевания, поразившего органы дыхания. Воспаление может развиться из-за:
Различные инфекции тоже могут стать «прародителями» стеноза гортани. К ним относятся:
- скарлатина;
- малярия;
- тиф;
- сифилис;
- туберкулез и прочие заболевания.
На видео- стеноз гортани у ребенка:
Аллергическая реакция в виде отека гортани — распространенная причина недуга. По ссылке читайте, что делать, если отекает гортань.
Попадание инородного тела тоже может привести к стенозу.
Опухоли гортани, в том числе и доброкачественные, могут являться причиной, вызывающей стеноз. Если при сбоях в гормональной системе увеличилась щитовидка, это тоже может послужить причиной приступов удушья.
Проблемы с пищеводом и гортанью, трахеей могут стать источником воспалительного процесса, приводящего к стенозу.
Различные травмы, в том числе и в результате неосторожных действий хирурга при операции, иногда становятся причиной сужения просвета в гортани. Травму также можно получить и бытовым способом или ожогом.
Врожденный узкий проход в гортани часто становится непосредственной причиной хронического стеноза.
Если человек склонен к аллергии, он в группе риска. Зачастую именно аллергия провоцирует приступ асфиксии. А если в горле имеются гнойники, как бывает, к примеру, при воспалении гланд, они могут стать источником заражения и попадания инфекции, слизи в гортань.
А вот чем лечить горло если пропал голос и какие средства самые эффективные, поможет понять данная статья.
Что делать, когда болит горло и пропал голос и какие средства стоит использовать, поможет понять содержание данной статьи.
А вот что делать, когда горло болит и голос охрип, очень подробно рассказывается в данной статье: https://prolor.ru/g/lechenie/oxripshij-golos-chto-delat.html
Также будет интересно узнать о том, чем лечить и какие средства использовать, когда болит горло и носоглотка, поможет понять данная статья.
Симптомы приступа


Как именно выражает себя острый приступ стеноза гортани.
Инспираторная одышка — наиболее характерный признак. Дыхание нерегулярное, нарушается ритм сердечного биения. Лицо покрывается потом, губы бледнеют.
После стадии возбуждения, если помощь еще не была оказана, у больного наступает вялость, апатия. Кожа становится бледной.
При самом тяжелом развитии ситуации зрачки расширяются, появляются судороги. Во время судорог часто происходит непроизвольное опорожнение кишечника и мочевого пузыря. Если и тут не помочь больному, возможен паралич дыхательных органов, после которого – смерть.
Неотложная помощь ребенку


Необходимо обратить внимание на то, что при этом заболевании любой «чих» у ребенка, любое его покашливание должно вызывать настороженность, и готовность немедленно позвонить в скорую. От начала кашля до удушающего приступа могут пройти буквально считанные минуты, поэтому родителям в данном случае не расслабиться. Какие меры можно предпринять до приезда медиков, чтобы помочь ребенку во время приступа удушья.
Нужно успокоить ребенка, совсем маленького — взять на руки. Открыть немедленно окно или форточку, впустив побольше свежего воздуха. Это действие поможет облегчить дыхание ребенка, и одновременно увлажнит воздух в помещении.
Снимите с малыша тугую, давящую одежду. Проследите, чтобы он не был сильно закутан. Ложечкой нажмите на корень его языка, чтобы облегчить дыхание.
Сделайте ингаляцию с применением физраствора или щелочной минералки. Внимание: не стоит пользоваться для проведения этой процедуры кастрюлькой с горячей водой: велика опасность ожога дыхательных путей. Лучше всего подойдет специальный ингалятор небулайзер. При отсутствии последнего можно просто подышать в ванной над паром из крана с льющейся из него горячей водой. Также читайте, при каком заболевании вам помогут ингаляции с нафтизином.
Сделайте растирание ножек ребенка, особое внимание уделив икрам. Можно также сделать ножную ванночку с теплой (ближе к горячей) водой. Это средство поможет обеспечить отток крови от верней части тела к нижней.
Дайте малышу антигистаминный препарат. Очень часто приступ удушья имеет аллергическую природу, поэтому данное средство не будет лишним. Если ситуация тяжелая, можно сделать ингаляцию со стероидным препаратом — Пульмикортом (по ссылке описаны ингаляции с Пульмикортом детям) или Гидрокортизоном. Укол Преднизолона тоже поможет.


Укол Преднизолона
Лечение
После снятия первых симптомов необходимо проводить терапевтические мероприятия по купированию признаков стеноза гортани. Если у ребенка острый приступ удушья, его в обязательном порядке госпитализируют. Основная цель лечения — полностью устранить приступы удушья, не допустить появления гипоксии.
Первые мероприятия по борьбе со стенозом гортани врачи проводят сразу дома или в машине скорой помощи по пути в стационар. 

Какие лекарства используются для медикаментозной терапии:
- глюкокортикостероиды;
- противовоспалительные;
- антигистаминные;
- антивирусные;
- препараты на гормональной основе.
Если ребенок проявляет сильное беспокойство, иногда ему вводят легкие седативные препараты.
Если случай запущенный, проводится оперативное вмешательство, в процессе которого в горло ребенка вставляется трубка, через которую он будет временно дышать. Иногда только таким методом, который называется интубация, можно спасти жизнь.
Помещение ребенка в стационар происходит в большинстве случаев: там он будет под круглосуточным присмотром врачей, будет посещать физиопроцедуры, принимать препараты для ликвидации отечности и купирования симптомов стеноза. Если врач скорой помощи советует госпитализацию, ни в коем случае не отказывайтесь, решив, что малышу спокойнее и лучше будет дома. В больнице он практически гарантированно выздоровеет, тогда как на домашнем лечении вероятны неприятные последствия, или лечение может затянуться.
Неотложная помощь взрослым
Оказание первой помощи при асфиксии у взрослых похоже на «детский» вариант. Наши рекомендации ниже.
Первым делом, если наблюдаете возникновения приступа удушья у взрослого человека, необходимо также вызвать скорую помощь. С этим заболеванием шутить нельзя, так как заканчиваются подобные приступы порой очень печально.
Откройте окно, и тщательно проветрите помещение. Но важно, чтобы заболевший не попал под струю холодного воздуха. Если в доме есть увлажнитель воздуха, включите его. Иногда слишком сухой воздух в помещении может спровоцировать возникновение приступа.
Взрослому отлично может помочь горячая ножная ванночка. Теплый компресс на горле тоже поспособствует «утихомириванию» приступа асфиксии.
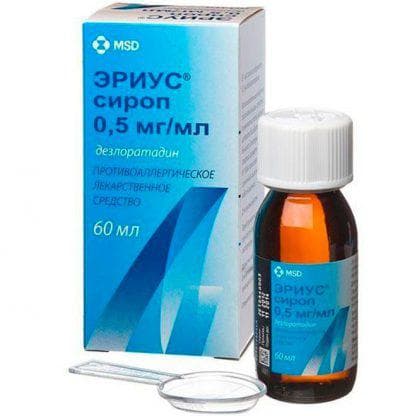
Обязательно нужно дать больному антигистаминное средство. Подойдут следующие:
- Эриус;


Эриус
- Зодак;


Зодак
- Кларитин.


Кларитин
Давайте больше пить. Жидкость для питья должна быть теплой. При мучительном лающем кашле поможет ингаляция. При процедуре должны использоваться щелочные растворы. Если нет специальных физрастворов, можно воспользоваться щелочной минеральной водой или пищевой содой. Нафтизин тоже можно добавить в раствор для ингаляций: данное средство обладает выраженным сосудосуживающим эффектом. 

Если случай стеноза тяжелый, можно дать препарат на гормональной основе — к примеру, Преднизолон (а вот как стоит использовать Преднизолон при ларингите у детей, поможет понять данная информация).
Это средство быстро устранит отечность слизистой и спазмы мышц гортани. За неимением Преднизолона вводят Димедрол (Также будет интересно узнать о том, как происходит использование порошка от простуды с Димедролом) или Дипразин, оказывающие схожее воздействие.
Почему возникает воспаление задней стенки горла и какими средствами можно от этого избавиться, поможет понять данная статья.
А вот как стоит полоскать горло содой и солью и насколько этот рецепт эффективен, поможет понять данная статья.
Также будет интересно узнать о том, как полоскать горло Мирамистином при ангине.
Рекомендации по профилактике
Исключите контакты с заболевшими простудными заболеваниями людьми. И не посещайте мест, где можно с легкостью подхватить инфекцию. На работе во время эпидемии можно пользоваться маской, которая защитит от множества вредоносных бацилл.
Обеспечьте полноценное питание себе и ребенку. Важно, чтобы в рацион входили продукты, богатые витаминами и полезными минералами. Важно не употреблять в пищу продукты, вызывающие аллергию: очень часто стеноз имеет аллергическую природу. Закаляйтесь сами, и приучайте к здоровому образу жизни малыша. 

Если знаете, что у кого-то из домочадцев стеноз, в аптечке обязательно должен появится препарат Преднизолон. Иногда счет идет на минуты, и порой от сделанного вовремя укола может зависеть и жизнь человека. Особенно быстро острый приступ стеноза развивается у детей. Однако следует вводить это лекарство, только если случай действительно тяжелый: при невыраженных симптомах можно дождаться прибытия врачей, оказывая более легкую помощь.
Мы рассмотрели особенности оказания неотложной помощи при стенозе гортани. Теперь вы знаете, как справиться с приступом удушья, возникшем из-за этой болезни у ребенка и у взрослого человека. Не запускайте болезнь, проводите терапевтические мероприятия под контролем врача, и оказывать неотложную помощь, скорее всего, не придется.
что это, симптомы и лечение, неотложная помощь, причины и степени
В детской медицинской практике существует ряд патологических состояний, которые требуют проведения неотложной медицинской помощи. К одной из таких патологий относится стеноз гортани.
Что это такое?
Сильное сужение гортани и называется стенозом. Это патологическое состояние может возникнуть в любом возрасте. Обычно развитие заболевания происходит стремительно. К развитию стеноза могут приводить самые разнообразные причины. Наиболее опасна данная патология у новорожденных малышей и грудничков.
Гортань — это орган, который отвечает за появление голоса. Активное участие в этом принимают голосовые связки, которые расположены внутри данного анатомического элемента. Сужение или стеноз голосовой щели, которая в норме имеется в гортани, и приводит к появлению у ребенка опасных симптомов дыхательных нарушений.
Некоторые врачи используют также и другие термины, обозначающие данное патологическое состояние у малышей. Они называют такое сужение также стенозирующим ларинготрахеитом или острым стенозом гортани. Данные термины во многом объясняют суть и механизм развития неблагоприятных симптомов у малыша.
Малыши имеют несколько функциональных и анатомических особенностей развития их организма. Это объясняет механизм развития патологического сужения голосовой щели.
Слизистые оболочки, выстилающие дыхательные органы, хорошо кровоснабжаются и тесно связаны с лимфоидными образованиями. Это приводит к тому, что любая попавшая в организм инфекция способна приводить к развитию сильного сужения голосовой щели.
Обилие лимфоидной ткани в подслизистом пространстве голосового аппарата способствует развитию у заболевшего малыша сильного отека и набухания поврежденных тканей.
Особенно опасны такие проявления у малышей в возрасте 2-6 месяцев жизни. В этом случае течение заболевания может быть крайне неблагоприятным. Без оказания своевременной медицинской помощи малыш может даже умереть.
Гортань у детей имеет довольно маленький размер и по форме напоминает «воронку». Расположение голосовых связок у малышей совсем не такое, как у взрослых. У них они находятся несколько выше.
Диаметр голосовой щели у малышей также несколько меньше. Это способствует тому, что стеноз гортани у них развивается намного быстрее и опасен развитием самых опасных осложнений.
В течение своего развития заболевание может последовательно распространяться на несколько рядом расположенных анатомических элементов. Процесс начинается с голосовой щели. Затем он переходит на подголосовое пространство и переднюю стенку гортани. В этом случае врачи говорят о протяженном патологическом сужении. Вовлечение в патологический процесс задней стенки органа приводит к развитию заднего стеноза.
Если повреждаются ткани гортани по кругу, то такой клинический вариант заболевания называется круговым сужением. В этом случае течение заболевания уже заметно ухудшается.
Огромный процесс вызывает развитие тотального стеноза. Это состояние является крайне опасным, так как приводит к развитию моментальной острой дыхательной недостаточности. Без оказания медицинской помощи такая патология может привести даже к летальному исходу.
Причины
К развитию патологического сужения голосовой щели могут приводить самые разнообразные причины. Воздействие их может разным по длительности, в некоторых случаях достаточно лишь короткого и интенсивного воздействия.
Степень выраженности неблагоприятных симптомов во многом зависит от исходной причины, которая привела к развитию данного патологического состояния у ребенка. Самые частые причины появления стеноза у малыша — инфекционные патологии. К их развитию могут приводить самые различные бактерии и вирусы.
Стеноз становится довольно частым осложнением острого ларингита. Это патологическое состояние, как правило, вызывается у детей стафилококковой или стрептококковой флорой. Гораздо реже к появлению неблагоприятных симптомов ларингита приводят вирусные инфекции.
К развитию патологического сужения голосовой щели у малышей довольно часто приводят парагрипп, скарлатина, дифтерия, грипп, сыпной тиф и другие инфекционные патологии. Эти заболевания также опасны развитием выраженного интоксикационного синдрома, который проявляется повышением температуры тела у ребенка и развитием сильной общей слабости.
Травматическое повреждение гортани также может привести к развитию у крохи опасных симптомов острой дыхательной недостаточности. Такому патологическому состоянию у новорожденных деток способствуют неправильно проведенные роды.
Операции на щитовидной железе могут вызвать у малыша опасные осложнения, проявляющиеся развитием сильного патологического сужения голосовой щели.
У самых маленьких пациентов причиной стеноза гортани также довольно часто становится попадание инородных предметов в дыхательные пути. Закрыть просвет бронха у ребенка может даже маленькая деталька игрушки, которую малыш вертит в руках.
Такая особенность обусловлена у малышей довольно узким просветом бронхов. Попавший в дыхательные пути предмет может привести к асфиксии – выраженному сужению гортани и полному прекращению дыхания. В этом случае требуется оказание неотложной медицинской помощи для того, чтобы спасти жизнь ребенка.
Врожденные болезни трахеи также могут привести к развитию у ребенка сильного сужения голосовой щели. В этом случае неблагоприятные клинические признаки стеноза появляются уже новорожденных малышей уже в первые часы после рождения.
Как правило, лечение выраженных анатомических дефектов строения гортани проводится только с помощью проведения хирургических операций. Решение о необходимости проведения операции принимает оперирующий детский отоларинголог.
Аллергии также могут проявиться у ребенка развитием выраженного стеноза гортани. В большинстве случаев к этому состоянию приводит попадание аллергенов воздушно-капельным путем.
Пищевые и химические вещества становятся частой причиной развития выраженного сужения голосовой щели у ребенка. Для улучшения дыхания в этом случае требуется полное исключение попадания аллергенов в детский организм и назначение антигистаминных или гормональных препаратов. Аллергические патологии, по статистике, чаще всего развиваются у малышей в возрасте 5-12 лет.
Гнойные образования, которые появляются в области шеи, могут переходить также на внутренние участки гортани, вызывая тем самым там сильное воспаление. Это приводит к тому, что у ребенка сужается просвет голосовой щели и существенно нарушается дыхание. Течение гнойных заболеваний, как правило, достаточно тяжелое и протекает с развитием самых неблагоприятных симптомов.
В некоторых случаях для устранения гнойников на шее требуется проведение хирургического лечения.
Виды
В своей практике врачи пользуются самыми различными классификациями, которые включают в себя огромное многообразие разных клинических вариантов болезни.
По времени появления неблагоприятных симптомов все стенозы могут быть острыми и хроническими. Впервые возникшее сужение голосовой щели у малыша в результате воздействия различных причин называется острым. Обычно его течение наиболее опасное и довольно часто осложняется развитием острой дыхательной недостаточности.
О подостром процессе говорят в том случае, если неблагоприятные симптомы сохраняются на протяжении 1-3 месяца. Прогноз течения данного клинического вида заболевания, как правило, более благоприятный. При назначении правильного лечения все симптомы обычно полностью исчезают. В некоторых случаях может произойти хронизация воспалительного процесса.
Если патологическое сужение голосовой щели у малыша сохраняется более трех месяцев, то в этом случае врачи говорят уже о хроническом процессе. Обычно этот клинический вариант болезни появляется у малышей, имеющих какие-то врожденные аномалии строения дыхательных путей.
Вторичная патология, которая способствует сохранению суженного просвета голосовой щели, также может приводить к развитию у ребенка хронического варианта стеноза гортани.
Детские отоларингологи выделяют также несколько клинических форм заболевания. Каждая из них имеет свои особенности в развитии и степени проявления неблагоприятных симптомов.
В своей практике врачи используют самые разнообразные таблицы, в которых внесены основные особенности развития каждой формы данного патологического состояния.
С учетом причины, которая привела к появлению сужения голосовой щели, все стенозы могут быть разделены на следующие группы:
- Паралитические. Возникают у малышей несколько чаще, чем у взрослых. Как правило, развиваются у деток, перенесших операцию на щитовидной железе или в области других образований на шее. Патологическое сужение в этом случае возникает вследствие повреждения голосового нерва при проведении хирургического лечения.
У некоторых малышей может развиться постинтубационный стеноз, который возникает после неправильно проведенной интубации трахеи.
- Рубцовые. Могут возникать как после травматических воздействий, так и после проведенных на шее операций. Травматическое повреждение слизистых оболочек во время проведения хирургических разрезов приводит к тому, что образуется много рубцовой ткани. Такие рубцы стягивают голосовую щель, что способствует изменению ее диаметра. Длительно текущие инфекционные заболевания также могут привести к развитию у ребенка рубцовых изменений.
- Опухолевые. Являются крайне неблагоприятным вариантом развития заболевания. Сужение голосовой щели в этом случае развивается вследствие разрастания опухолевой ткани. Сильный папилломатоз гортани также является провоцирующей причиной развития крупных новообразований, которые во время своего роста вызывают изменение просвета голосовой щели.
- Аллергические. Проявляются у малышей, имеющих индивидуальную чувствительность к развитию аллергии. Спровоцировать стеноз гортани могут самые разнообразные аллергены. К наиболее частым у детей относятся: укусы различных насекомых, вдыхание пыльцы растений, некоторые химические вещества и продукты питания.
Симптомы
Выраженность клинических признаков патологического сужения голосовой щели может быть самым разным. Это зависит от многих исходных факторов:
- возраста ребенка;
- наличие у него сопутствующих хронических заболеваний;
- причина, которая привела к сужению гортани.
Интенсивность симптомов усиливается по мере сужения просвета голосовой щели. Так, врачи выделяют несколько стадий развития данного патологического состояния:
- 1 степень. При сужении 1 степени у малыша нарушается дыхание. Этот клинический вариант болезни также называется компенсированным, так как имеет весьма хороший прогноз. В этой стадии заболевания у малыша нарушается голосообразование. Голос ребенка становится более хриплым.
- 2 степень. Сужение 2 степени сопровождается уже более яркими неблагоприятными симптомами. Этот вариант болезни называется субкомпенсированным. Малыш становится чрезмерно возбужденным, чаще дышит, его кожные покровы приобретают ярко-красную окраску. Дыхательные движения в этом случае становятся хорошо видными со стороны.
У малыша «западают» некоторые участки грудной клетки, которые расположены между ребрами.
- 3 степень. Самый неблагоприятный вариант развития данного патологического состояния — сужение 3 степени. Это форма болезни называется также декомпенсированной. В таком состоянии ребенок может быть как крайне возбужден, так и полностью заторможенным. Кожные покровы начинают сильно бледнеть, а область носогубного треугольника и губы приобретают синий оттенок. В наиболее тяжелых случаях ребенок может даже полностью потерять сознание.
Асфиксия
Самая крайняя стадия развития заболевания называется асфиксией. Это наиболее опасное состояние, особенно для малышей. Характеризуется данное патология полным прекращением дыхания. В отсутствии поступления кислорода клеточки головного мозга начинают гибнуть.
Если не оказать экстренной помощи, то малыш может умереть от острой дыхательной и сердечной недостаточности.
Неотложная помощь
Родителям следует помнить, что появление у ребенка признаков нарушения дыхания является экстренным показанием для того, чтобы вызвать неотложную скорую помощь. Это необходимо сделать прежде, чем предпринимать какие-либо попытки и действия, чтобы быстро снять возникший приступ.
После звонка в «скорую» родителям следует прежде всего стоит постараться успокоиться и ни в коем случае не паниковать! «Холодный» разум — это необходимое условие для оказания помощи своему малышу в такой сложной ситуации.
Во время ожидания врача постарайтесь успокоить кроху. Для этого можете взять ребенка на руки. Постоянно наблюдайте за состоянием своего малыша. Откройте все форточки и двери в детском помещении, чтобы обеспечить приток свежего воздуха и кислорода в комнату. В холодное время года оденьте на ребенка теплую кофточку и штанишки, чтобы его не простудить.
Первая помощь со стороны родителей заключается лишь в проведении не специфических действий, которые будут направлены на некоторое улучшение самочувствия ребенка.
Малышам, у которых стеноз гортани развился по причине выраженных инфекционных заболеваний, протекающих с высокой температурой, можно дать жаропонижающие и противовоспалительные препараты. Такая доврачебная помощь применяется только при стойком фебрилитете.
Для уменьшения отека дыхательных путей и улучшения дыхания используются антигистаминные средства. К таким средствам относятся: «Кларитин», «Супрастин», «Лоратадин», «Зиртек» и многие другие. Используются они обычно на протяжении 5-7 дней. Более длительное использование препаратов обязательно обсуждается с лечащим врачом.
Лечение
Терапия стеноза гортани проводится только лечащим врачом. В большинстве случаев данное патологическое состояние лечится в стационарных условиях. Для этого применяется целый комплекс различных лекарственных средств.
При более тяжелом течении заболевания малыша госпитализируют в отделение интенсивной терапии и реанимации. Если причиной патологического сужения голосовой щели стала бактериальная инфекция, то в схему лечения обязательно вносятся антибактериальные средства, обладающие широким спектром действия.
Кратность использования, суточную дозировку, способ введения и длительность курса проводимой антибиотикотерапии выбирает лечащий врач.
При некоторых хронических формах стеноза для улучшения дыхания заболевшим малышам проводятся специальные ингаляции. Для этого, как правило, используются щелочные препараты или изотонический раствор натрия хлорида. Количество необходимых процедур может быть самым разным. Обычно для достижения положительного эффекта проводится 12-15 ингаляций.
При тяжелом течении стеноза гортани положительным эффектом обладают глюкокортикостероиды. Дозировка дексаметазона подбирается индивидуально с учетом возраста и веса заболевшего малыша.
При более легком течении могут назначаться гормональные средства в виде ингаляций и аэрозолей. «Пульмикорт» позволяет улучшить показатели внешнего дыхания и способствует улучшению общего самочувствия ребенка.
Во время острого периода заболевания всем заболевшим малышам рекомендуется соблюдать специальную диету. Основа такого лечебного питания — кисломолочные продукты, а также овощи и фрукты. Все блюда готовятся на пару, запекаются или отвариваются. Жирные и трудно перевариваемые продукты из детского меню при этом полностью исключаются.
После острого периода болезни проводится комплекс реабилитационных мероприятий. Он необходим для ликвидации остаточных симптомов и улучшения общего самочувствия малыша.
Походы в соляную пещеру, различные физиотерапевтические процедуры и закаливание — это отличные методы восстановить дыхание и укрепить иммунитет малыша.
Дополнительную информацию, касающуюся этого вопроса, вы можете узнать в следующем видео.
Что такое стеноз гортани, или Как справиться с бедой? | Красота и здоровье
Я помню свой безумный испуг, когда однажды ночью проснулась и увидела, как моя дочь сидит около нашей с мужем кровати на полу и задыхается. Она не могла позвать нас, потому что у таких деток в момент приступа пропадает голос. И если бы мы не оказали вовремя помощь… Вот тогда я первый раз в жизни возблагодарила Господа за то, что я врач.
Стенозирующий ларинготрахеит — это заболевание, развивающееся преимущественно у детей дошкольного возраста и сопровождающееся постепенно прогрессирующим приступом удушья, лающим кашлем, высокой температурой.
Заболевание вызывается, как правило, вирусами, и развивается постепенно, в течение нескольких дней. Сначала ребенок заболевает, на первый взгляд, обычной простудой. Примерно через двое суток у малыша появляется осиплость голоса. Потом присоединяется «лающий» кашель — грубый, с металлическим оттенком, похожий на лай собаки. Уверяю вас, что услышав такой кашель один раз, вы ни с чем его не перепутаете.
Если правильно лечиться на этой стадии заболевания, ничего страшного не произойдет. Обязательно вызовите врача, давайте малышу обильное питье, жаропонижающие при повышении температуры, растирайте ему ножки и грудь. Наверняка педиатр назначит вам «Эреспал» — это препарат, ликвидирующий стеноз гортани, расслабляющий дыхательную мускулатуру и вызывающий отхождение мокроты и облегчение дыхания.
Если же вы пропустите вышеописанную стадию заболевания, у малыша может развиться стеноз. Как узнать о приближении стеноза? Малыш становится беспокойным, даже напуганным. Голос хриплый, малыш постоянно плачет. Стеноз практически всегда развивается ночью.
Ребенок начинает тяжело дышать, причем затруднения у него возникают на вдохе — так называемая инспираторная одышка. Часто малыш занимает в постели вынужденное положение — садится и опирается на чуть вытянутые вперед руки. Цвет лица меняется, кожа становится бледной с синеватым оттенком. Это говорит о том, что организму не хватает кислорода.
Что делать в такой ситуации? В первую очередь вы звоните «03». Я вас уверяю, что если вы скажете диспетчеру, что у вашего ребенка стеноз гортани, машина «Скорой помощи» приедет очень быстро. На такие звонки машину высылают в первую очередь, снимая «Скорую» даже с вызова на сердечный приступ или крупную аварию.
В это время вы пытаетесь создать малышу режим повышенной влажности, это поможет ему дышать. Открываете в ванной кран с горячей водой, хватаете ребенка на руки и бежите с ним туда. Пар может помочь вашему малышу задышать самостоятельно. Парите ножки — только не в кипятке. Это называется отвлекающей терапией и часто помогает. Если у вас есть дома преднизолон или дексаметазон, и вы видите, что ваш малыш действительно задыхается, и вы просто не уверены, что дождетесь врачей — не бойтесь, колите! Целую ампулу ребенку старше года, пол-ампулы ребенку до года. Мы с мужем так и спасли доченьку в свое время, у нас был преднизолон.
Обязательно езжайте в больницу, если вам предлагают врачи. Таких деток кладут на первый день в реанимацию, и пусть вас это не пугает. Зато с малышом будет все в порядке. Самое главное — не паниковать. Вам может быть очень страшно, но вы обязаны собраться и помочь вашему ребенку.
Дай Бог, чтобы мои советы вам никогда не понадобились, но, как говорится, кто предупрежден, тот вооружен.
Здоровья вам и вашим детям!
Острый стеноз гортани – причины, симптомы, диагностика и лечение
Острый стеноз гортани — возникающее в течение короткого промежутка времени сужение гортани, приводящее к нарушению поступления воздуха в дыхательные пути. Проявления острого стеноза гортани зависят от степени сужения голосовой щели. Основными симптомами являются инспираторная одышка, изменение голоса, шумное дыхание, бледность и цианоз кожных покровов. Диагностика острого стеноза основана на его характерной клинической картине, дополнительно может проводиться ларингоскопия, трахеобронхоскопия, КТ гортани, бакпосев мазков из зева и пр. Лечение первых стадий острого стеноза гортани возможно медикаментозными методами с применением антигистаминных, кортикостероидных, дегидратационных, противовоспалительных и антибактериальных препаратов. В случае значительного сужения голосовой щели показана срочная трахеостомия.
Общие сведения
Быстрое развитие острого стеноза гортани не оставляет времени для реализации защитных механизмов, которые срабатывают при хроническом стенозе гортани. В связи с этим нарастающая гипоксия (кислородная недостаточность) и гиперкапния (избыточное содержание углекислого газа в крови) приводят к тяжелым расстройствам в работе жизненно важных органов и систем, вплоть до их полного паралича, приводящего к смерти больного.
Острый стеноз гортани может иметь обратимый характер и достаточно быстро поддаваться проводимому лечению. В тех случаях, когда причина острого стеноза гортани не может быть устранена, после спасения пациента путем трахеостомии стеноз переходит в хроническую форму. С другой стороны, постепенно нарастающий хронический стеноз может в итоге привести к возникновению острого стеноза гортани.
Острый стеноз гортани
Причины острого стеноза гортани
Острый стеноз гортани — это не отдельное заболевание, а симптомокомплекс, возникающий как осложнение различных патологических состояний. Среди его причин выделяют местные и общие факторы. Общими факторами возникновения острого стеноза гортани чаще всего являются инфекционные заболевания: корь, малярия, скарлатина, брюшной и сыпной тиф, сифилис, туберкулез и др.
Местные этиологические факторы острого стеноза гортани подразделяют на экзогенные и эндогенные. К местным экзогенным факторам относятся: инородные тела гортани, ее механические и химические травмы, огнестрельные ранения, медицинские манипуляции (интубация трахеи, бронхоскопия, гастроскопия). В роли местных эндогенных факторов могут выступать врожденные пороки гортани; воспалительные процессы гортани и трахеи: ларингит, гортанная ангина, трахеит, истинный и ложный круп; объемные процессы: доброкачественные опухоли и рак гортани; двусторонние парезы гортани; патологические изменения соседствующих с гортанью структур: заглоточный абсцесс, опухоли средостения, доброкачественные опухоли и рак пищевода, увеличение щитовидной железы (аутоиммунный тиреоидит, йододефицитные заболевания, опухоли щитовидной железы, диффузный токсический зоб).
Многообразие заболеваний, при которых может наблюдаться острый стеноз гортани, обуславливает широкий круг узкоспециализированных областей медицины, занимающихся его диагностикой и купированием. К ним относятся: отоларингология, реаниматология, аллергология, пульмонология, онкология.
Симптомы острого стеноза гортани
Острый стеноз гортани проявляется шумным дыханием, изменением голоса по типу охриплости или осиплости, инспираторной отдышкой, при которой пациенту трудно сделать вдох. Инспираторная одышка сопровождается втяжением межреберий и западением яремных ямок на вдохе. Выраженность одышки и проявленность других симптомы острого стеноза гортани зависят от его стадии.
Стадия компенсации острого стеноза гортани характеризуется отсутствием инспираторной одышки в состоянии покоя и ее появлением при ходьбе и другой физической нагрузке. Эта стадия возникает при сужении голосовой щели до 6-5 мм. Изменения газового состава крови, происходящие в следствие недостаточного поступления кислорода и избыточного накопления углекислоты, приводят к активации дыхательного центра. В результате дыхание пациента становится более глубоким и частым, сокращаются паузы между вдохом и выдохом.
Стадия субкомпенсации острого стеноза гортани развивается при сужении голосовой щели до 4-5 мм. В этой стадии инспираторная одышка наблюдается в покое, дыхание сопровождается участием вспомогательной дыхательной мускулатуры, на вдохе наблюдается раздувание крыльев носа. Отмечается шумное дыхание, бледность лица и кожных покровов, беспокойное поведение пациента.
Стадия декомпенсации острого стеноза гортани. Просвет голосовой щели сужается до 2-3 мм. Работа дыхательных мышц напряжена до предела. Пациент дышит часто, но не глубоко. Для облегчения дыхательных движений он занимает полусидячее положение с упором на руки. Наблюдается цианоз лица и ногтевых фаланг, хриплый голос, повышенное потоотделение, тахикардия.
Асфиксия (терминальная стадия). Имеет место прерывистое свистящее дыхание по типу Чейна-Стокса, нитевидный пульс, резкое падение артериального давления, бледно-серый цвет кожи. Голосовая щель сужена до 0-1 мм. Постепенно происходит увеличение пауз между дыхательными актами вплоть до их полного прекращения. Пациент теряет сознание и, при отсутствии неотложной помощи, погибает.
Диагностика острого стеноза гортани
Лечение острого стеноза гортани
Лечебные мероприятия при остром стенозе гортани зависят от его степени и причины. Их целью является безотлагательное снятие или хотя бы уменьшение симптомов удушья и дыхательной недостаточности. Оказать первую помощь пациенту с острым стенозом гортани должен не только отоларинголог, но и любой врач, находящийся рядом.
Компенсированный и субкомпенсированный острый стеноз гортани подлежат медикаментозной терапии, для проведения которой пациента госпитализируют в стационар. Наличие воспалительных заболеваний дыхательного тракта является показанием к антибиотикотерапии и назначению противовоспалительных препаратов. При отечности гортани применяют антигистаминные и кортикостероидные препараты, обладающие противоотечным эффектом; проводят дегидратационную терапию. Если диагностирована дифтерия, то необходимо введение противодифтерийной сыворотки или анатоксина. При обнаружении инородных тел в гортани производят их удаление.
Важно ограничить двигательную активность пациента, обеспечить ему доступ свежего и достаточно увлажненного воздуха. Эмоциональное состояние пациента, его беспокойство, усугубляет нарушения дыхания, что особенно заметно у детей. Поэтому необходимо успокоить больного, для чего могут применяться седативные и психотропные препараты. Для контроля за степенью гипоксии в ходе лечения осуществляют мониторинг кислотно-основного состояния крови (КОС) и ее газового состава.
Декомпенсированный острый стеноз гортани является показанием для неотложной трахеостомии. Операция заключается в создании отверстия в передней стенки трахеи и введении в него специальной трубки, через которую в дальнейшем происходит поступление воздуха в дыхательные пути. В педиатрической практике иногда применяется назотрахеальная интубация, при которой специальная трубка через нос вводится в трахею. Однако такой способ дыхания может применяться не дольше 3 дней, поскольку длительное пребывание трубки в дыхательных путях вызывает некроз слизистой в местах соприкосновения с трубкой.
Стеноз гортани у детей – причины, симптомы, диагностика и лечение
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Ложный круп. Острый ларингит. Стеноз гортани. Если ребёнок задыхается, что делать и как срочно?
Я пишу эту статью не как врач, но как мама двух детей, у каждого из которых приступы этого «ложного крупа» были много раз. Не меньше десятка раз у каждого, это точно. Поэтому опыта, увы, набралось достаточно.
Ложный круп — это не научный термин, этими словами обозначают острый стенозирующий ларинготрахеит (острый обструктивный ларингит). Вот здесь по ссылке подробное описание: http://neotloga-ru.blogspot.ru/2013/02/blog-post_368.html
Но сухими научными словами бывает не всегда понятно, и проходит мимо внимания родителей. Почему важно вовремя это заметить и определить? Потому что в случае развития этого состояния у маленького ребёнка есть реальная угроза задохнуться.
Как это происходит? На фоне инфекции (возможен вариант как вирусной, так и бактериальной) стенки горлышка внутри воспаляются, отекают, и в какой-то момент возникает спазм. Именно из-за сочетания отека, спазма, а иногда еще и слизи (простите уж, что так «неаппетитно» пишу) может случиться так, что весь просвет горла закроется — и ребёнок не сможет вдохнуть. А сколько человек может жить, не дыша? Чем ребёнок меньше, тем это опаснее.
Состояние возникает обычно внезапно. Но оно проходит несколько стадий (см. подробнее по ссылке). И если заметить опасные признаки на первой стадии и вовремя правильно среагировать, можно избежать осложнений.
Какие это стадии?
I степень (компенсированный стеноз). Состояние средней тяжести, сознание ясное. Ребёнок беспокоен, периодически возникает инспираторная одышка, лающий кашель. Отмечают осиплость голоса. Кожные покровы обычной окраски. ЧСС превышает возрастную норму на 5—10%.
II степень (субкомпенсированный стеноз). Состояние тяжёлое, ребёнок возбуждён. Стридорозное дыхание, грубый лающий кашель, инспираторная одышка с втяжением яремной ямки и других уступчивых мест грудной клетки. Сиплый голос. Бледность и цианоз кожи и слизистых оболочек. ЧСС превышает возрастную норму на 10—15%.
III степень (декомпенсированный стеноз). Состояние тяжёлое. Ребёнок возбужден или заторможен, сознание спутанное. Резкая инспираторная одышка с участием вспомогательной мускулатуры, укороченный выдох. Кожа и слизистые оболочки бледные, землистой окраски, акроцианоз, холодный пот. Симптомы недостаточности кровообращения: мраморность кожи, ЧСС превышает норму более чем на 15%. Глухость сердечных тонов, частый аритмичный пульс, увеличение печени.
IV степень (асфиксия). Состояние крайне тяжёлое, сознание отсутствует, зрачки расширены, часто появляются судороги. Дыхание поверхностное. Кожные покровы цианотичны. Грозным признаком служит брадикардия, которая предшествует остановке сердца.
Итак, что же делать и как срочно?
1. Если вы видите явные признаки ложного крупа (изменившийся голос, затруднение дыхания, лающий кашель) — сразу вызывайте скорую. Однозначно. Особенно если такой приступ у ребёнка при вас впервые, и вы толком не знаете, что делать. Это важно сделать вовремя, потому что скорой ещё нужно доехать до вас. В Москве скорая приезжала за 15-30 минут (лучше при вызове сказать, что вы замечаете у ребёнка признаки развития «ложного крупа» — тогда они стараются приехать быстро и учитывают, что взять). Скорее всего, предложат госпитализацию. Если состояние опасное — ехать в больницу надо обязательно. Первые разы я ездила, потом научилась, что делать, и чаще всего снимала обострения дома сама, иногда минимальными средствами. Когда были основания для беспокойства — вызывала скорую. Здесь лучше перестраховаться. Ни разу не сказали, что «вызвали зря», почти всегда предлагали госпитализацию. Часто при правильных действиях дома за 5-10-15 минут приступ снимался и мы никуда не ехали, оставляли только актив неотложке. Но всю ночь тогда надо бдить, следить за дыханием ребёнка, если «сипит» — быстро действовать. Желательно при этом не мешая малышу спать. Сон важен для выздоровления.
2. Можно дать ребёнку антигистаминное средство. Напоминаю, я не врач, и надо посоветоваться с врачом о том, нужны ли в таком случае антигистаминные именно этому ребёнку. Но каждый раз, когда к нам приезжала скорая, нас спрашивали, успели ли мы дать средство от аллергии и какое. Старшему я давала супрастин. Это хотя и более старый препарат, и со своими побочными эффектами, но он именно сыну помогал хорошо и быстро. У сына был в раннем детстве высокий уровень эозинофилов в крови. Дочка младше, вообще не аллергик, эозинофилы в норме. Но приступы «ложного крупа» тоже бывали. Ей давала в минимальной дозировке препараты более мягкого действия — именно в начале приступа.
3. Успокоиться. Дать опору ребёнку. Показать, что рядом взрослый, который ЗНАЕТ, что делать! Не пугать ребёнка своими страхами. От страха может усилиться спазм, а именно это опасно. Чётко, уверенно, но быстро и обязательно делайте самое нужное. Если не знаете, что самое нужное, или растерялись — см. пункт 1 (вызывайте скорую). Успокоиться, взять себя в руки — очень важно.
4. Организовать ребёнку возможность дышать — свежим, но тёплым и влажным воздухом. Желательно проветривать, но если зима и мороз, лучше окна открывать в другой комнате (не переохладить горлышко на вдохе). Хорошо действуют ингаляции (компрессорный небулайзер + минералка), но если у вас такое впервые, и ингалятора нет, иногда советуют включить горячую воду в ванной, высыпать в ванну соды, и сидеть с ребёнком там до приезда скорой. Некоторые так и делают, нам такой вариант не подошел — вода в кране не всегда была достаточно горячей, чтобы быстро сделать влажным помещение. Постепенно научились дышать даже над тарелкой с содой и кипятком (накрыть ребёнка пелёнкой, пледом, одеялом или чем-то, сделав такую «палатку»). Выбирать нужно тот способ, который реально быстро организовать, и который меньше пугает или напрягает ребёнка. Главная цель — обеспечить влажный теплый воздух. Но при этом нужно учитывать температуру тела ребёнка. При высокой температуре горячие ингаляции делать нельзя! Однако свежий, влажный, не холодный воздух — все равно нужен.
Со временем мы стали использовать баллончики с кислородом (хранили дома в запасе). Помогало. Потом мы купили кислородный концентратор и давали дышать этим насыщенным кислородом воздухом ребёнку. И через пару раз «как-то само прошло». Не могу утверждать, что помог именно кислород (нигде в рекомендациях этого не видела, это моё было решение, пришло в голову после того, как в один из случаев госпитализации дочки я увидела, насколько лучше ей становится в «кислородной палатке»). Может, просто «переросли» дети. Но вреда от кислорода в умеренных количествах точно не будет, а гипоксия для мозга очень вредна.
5. Да щелочи, Нет кислоте. В больнице рекомендуют делать ингаляции с минералкой (Ессентуки 4 или 17). Важно, чтобы это было что-то щелочное. В крайнем случае, вот даже кипяток с содой (см. пункт 4). Можно тёплое щелочное питье. Нельзя чай с лимоном, компот из смородины или т. п. — от кислого состояние может ухудшиться.
6. Отвлекайте внимание ребёнка до приезда скорой. Можно во время ингаляции читать сказку, можно играть с ним во что-то. Нельзя пугать и тем более при нём обсуждать степень опасности состояния.
7. Любые лекарства — только после консультации врача и/или с учётом личного опыта. Не давайте муколитики и другие «откашливающие» до консультации врача. Что-то может вызвать аллергию и усилить приступ, что-то может увеличить количество слизи. Подбор лекарств зависит от ситуации очень сильно. Многие сайты рекомендуют ингаляции с пульмикортом. Тоже осторожно. У нас одному ребёнку помогало, другому совсем нет, помогало другое. Вообще, до приезда врача лучше не давать лекарств, кроме антигистаминного. Если нос заложен и сильный отёк, в больницах капают в нос сосудосуживающее. Как экстренный вариант — может быть, но его нельзя применять долго. Поскольку весь приступ — реакция на вирус, я (после совета с врачом) мазала детям в носу вифероновой мазью (противовирусное как раз). Нам это помогало и от насморка, и от отёка гораздо лучше, чем сосудосуживающее. Но всё индивидуально, консультируйтесь с врачом.
Главная рекомендация: не надо бояться, но лучше знать, что это такое, и уметь «мобилизоваться», быть внимательными и быстро действовать. Тогда есть шанс, что приступ «ложного крупа» снимется на первой стадии и пройдёт почти незаметным. Щелочные ингаляции, кислород, спокойствие родителей и пусть даже антигистаминное средство — это гораздо лучше, чем гормональные лекарства, уколы и госпитализация.
Что такое стеноз позвоночного канала?
Стеноз позвоночного канала возникает, когда одно или несколько костных отверстий (отверстий) в позвоночнике начинают сужаться и уменьшать пространство для нервов. Этот процесс может происходить в позвоночном канале (где спинной мозг проходит по центру) и / или в межпозвонковых отверстиях, где спинномозговые нервы выходят из позвоночного канала. В зависимости от местоположения и степени сужения со временем спинной нерв или спинной мозг может сдавиться и вызвать боль, покалывание, онемение и / или слабость.
СохранитьСтеноз позвоночного канала чаще встречается в поясничном (нижнем) отделе позвоночника. Смотреть: Видео о стенозе поясничного отдела позвоночника
объявление
Признаки и симптомы стеноза позвоночного канала
Стеноз позвоночного канала может сильно отличаться от человека к человеку. Признаки и симптомы могут включать одно или несколько из следующих:
- Боль. Боль может быть тупой и ограничиваться шеей или поясницей, или это может быть боль, подобная электричеству, которая распространяется в руку (-и) или ногу (-и).Боль может меняться со временем, возможно, усиливаясь во время определенных занятий. Иногда боль больше похожа на ощущение покалывания иголками.
- Онемение. Может наблюдаться снижение чувствительности или полное онемение в руке, ноге и / или других частях тела.
- Слабость. Могут наблюдаться снижение силы или проблемы с координацией в руке, ноге и / или других частях тела. Сильная компрессия спинного мозга или конского хвоста (нервные корешки, проходящие ниже спинного мозга) может привести к дисфункции кишечника и / или мочевого пузыря.
Стеноз позвоночного канала не всегда вызывает боль. В редких случаях онемение или слабость могут сопровождаться небольшой болью или отсутствием боли.
Общие причины
Стеноз позвоночного канала обычно вызывается одним или несколькими из следующих факторов:
- Остеоартроз позвоночника. Когда гладкий хрящ, покрывающий фасеточные суставы (которые соединяют спинки соседних позвонков), начинает разрушаться, кости начинают тереться друг о друга, что может привести к образованию аномального роста костей, называемого остеофитами или костными шпорами.Возникающее в результате воспаление и образование остеофитов могут способствовать сужению отверстий. (Подобный процесс отвечает за остеоартрит, ведущий к увеличению суставов кисти.)
См. Остеоартрит позвоночника
- Дегенеративная болезнь диска. Когда диски теряют гидратацию и начинают уплощаться, межпозвонковые отверстия также начинают сужаться. Выпуклость диска также может начать продавливаться в позвоночный канал. Дегенерация диска также может оказывать большее давление на фасеточные суставы и ускорять их дегенерацию.
См. Что такое дегенеративная болезнь диска?
- Утолщение или коробление связок. Связки позвоночного канала могут окостеневать (утолщаться и превращаться в костную ткань) и посягать на спинной мозг или близлежащие спинномозговые нервы. Некоторые связки также могут стать более восприимчивыми к сгибанию позвоночного канала по мере прогрессирования дегенерации позвоночника.
Другие факторы также могут способствовать стенозу позвоночника, например, деформация позвоночника или разрастание кист.
Течение стеноза позвоночного канала
Сужение отверстий в позвоночнике обычно развивается с течением времени как часть процесса старения.Хотя стеноз позвоночного канала обычно возникает у людей в возрасте 50 лет и старше, он также может развиться раньше из-за травмы или от рождения (врожденные факторы). 1 , 2
Стеноз позвоночного канала может со временем ухудшиться, но скорость прогрессирования непостоянна и не всегда может вызывать признаки или симптомы. 3 В то время как некоторые люди могут испытывать прогрессирующее ухудшение симптомов, другие могут обнаружить, что их симптомы облегчаются с помощью физиотерапии, лекарств, короткого периода отдыха или других нехирургических методов лечения. 4
Когда неврологический дефицит, такой как онемение или слабость, продолжает ухудшаться, несмотря на покой и нехирургическое лечение, может потребоваться хирургическое вмешательство. При стенозе позвоночника обычно рекомендуется хирургическое вмешательство, когда визуализация и другие диагностические методы показывают, что признаки и симптомы могут быть уменьшены путем декомпрессии спинномозгового нерва и / или спинного мозга. Прежде чем выбрать операцию по поводу стеноза позвоночника, важно обсудить с хирургом потенциальные риски и другие варианты лечения.
Узнайте, когда обращаться к хирургу при стенозе позвоночника
объявление
При серьезном стенозе позвоночника
Неврологический дефицит – например, из-за радикулопатии, миелопатии и / или синдрома конского хвоста – может развиться, когда стеноз позвоночного канала становится тяжелым. Если спинной нерв или спинной мозг сдавлен достаточно долго, может возникнуть необратимое онемение и / или паралич. Важно немедленно обратиться за медицинской помощью при любом онемении или слабости, которые распространяются на руку (-и) или ногу (-и), или при любых проблемах с координацией или контролем кишечника / мочевого пузыря.
Список литературы
- 1.Стеноз позвоночного канала: у кого он? Национальный институт артрита, скелетно-мышечных и кожных заболеваний, веб-сайт Национального института здоровья. https://www.niams.nih.gov/health-topics/spinal-stenosis. Проверено 23 сентября 2019 г.
- 2. Стеноз позвоночного канала. Веб-сайт Фонда артрита. https://www.arthritis.org/about-arthritis/types/spinal-stenosis/. По состоянию на 23 сентября 2019 г.
- 3.Маджид К. Патофизиология, клинические проявления, естественная история и обзор испытаний SPORT.Семинары по хирургии позвоночника. 2013; 25 (4): 228-33. DOI: 10.1053 / j.semss.2013.05.002.
- 4.Melancia JL, Франсиско AF, Antunes JL. Стеноз позвоночного канала. Неврологические аспекты системных заболеваний Часть I. 2014; 541-9. DOI: 10.1016 / b978-0-7020-4086-3.00035-7.
Стеноз сонной артерии, заболевание сонной артерии
Обзор
Стеноз сонной артерии – это сужение сонных артерий, двух основных артерий, которые переносят богатую кислородом кровь от сердца к мозгу. Стеноз сонной артерии, также называемый болезнью сонной артерии, вызывается накоплением бляшки (атеросклероз) внутри стенки артерии, что снижает приток крови к мозгу. Лечение направлено на снижение риска инсульта за счет контроля или удаления образования зубного налета и предотвращения образования тромбов.
Кровоснабжение головного мозга
Чтобы понять стеноз сонной артерии, полезно понять кровеносную систему головы и шеи (см. Анатомия головного мозга). Сонная артерия начинается от аорты в грудной клетке как общая сонная артерия и проходит через шею к голове. Положите руки по обе стороны шеи и почувствуйте пульс на сонных артериях. Возле гортани общая сонная артерия делится на внешнюю и внутреннюю сонную артерии.Наружные сонные артерии снабжают кровью лицо и кожу головы. Внутренние сонные артерии снабжают мозг кровью. Наиболее частым местом скопления атеросклеротических бляшек является бифуркация сонной артерии (рис. 1), где общая сонная артерия разделяется на внутреннюю и внешнюю сонную артерии.
Рисунок 1. Общая сонная артерия делится на внутреннюю и внешнюю сонную артерии. Бифуркация (зеленый кружок) – наиболее частое место скопления налета.Что такое стеноз сонной артерии?
Стеноз сонной артерии – это прогрессирующее сужение сонных артерий в процессе, называемом атеросклерозом.Нормальные здоровые артерии гибкие и имеют гладкие внутренние стенки. С возрастом гипертония и небольшие травмы стенки кровеносных сосудов могут привести к образованию налета. Зубной налет – это липкое вещество, состоящее из жира, холестерина, кальция и другого волокнистого материала. Со временем бляшки на внутренней стенке артерии могут образовывать большую массу, которая сужает просвет, внутренний диаметр артерии. Атеросклероз также заставляет артерии становиться жесткими, и этот процесс часто называют «затвердеванием артерий».«
Рисунок 2. A. Атеросклеротическая бляшка сужает диаметр артерии, уменьшая кровоток.B. Неровная поверхность стенки артерии может вызвать образование сгустка, который блокирует сосуд или отрывается, перемещается вниз по потоку и блокирует сосуд меньшего размера.
Существует три фактора, по которым стеноз сонной артерии увеличивает риск инсульта:
- Отложения бляшек могут расти все больше и больше, сильно сужая артерию и уменьшая приток крови к мозгу.Зубной налет может в конечном итоге полностью заблокировать (закупорить) артерию (рис. 2А).
- Отложения зубного налета могут сделать стенку артерии шероховатой и деформировать ее, вызывая образование тромбов и блокируя приток крови к мозгу (рис. 2B).
- Отложения зубного налета могут разорваться и оторваться, перемещаясь вниз по течению, чтобы застрять в более мелкой артерии и блокировать кровоток к мозгу.
Какие симптомы?
У большинства людей со стенозом сонной артерии симптомы отсутствуют до тех пор, пока артерия не станет сильно суженной или не образуется тромб.Симптомы, скорее всего, впервые появятся при мини-инсульте, также известном как транзиторная ишемическая атака (ТИА). ТИА возникают, когда приток крови к мозгу временно прерывается, а затем восстанавливается. Симптомы обычно длятся пару минут, а затем полностью исчезают, и человек приходит в норму. TIA не следует игнорировать; они являются предупреждением о том, что надвигается ишемический инсульт и необратимая травма головного мозга. Симптомы ТИА или ишемического инсульта могут включать слабость или онемение в руке или ноге, трудности с речью, опущенное лицо, проблемы со зрением или паралич одной стороны тела.Если у вас или у вашего близкого появятся эти симптомы, вам следует немедленно позвонить в службу 911.
Каковы причины?
Атеросклероз – основная причина заболевания сонной артерии. Это может начаться в раннем взрослом возрасте, но обычно для появления симптомов требуются десятилетия. У некоторых людей быстро прогрессирует атеросклероз в возрасте тридцати лет, у других – в возрасте пятидесяти или шестидесяти лет. Атеросклероз начинается с повреждения внутренней стенки артерии, вызванного высоким кровяным давлением, диабетом, курением и высоким содержанием холестерина – особенно «плохого» холестерина или липопротеинов низкой плотности (ЛПНП).Другие факторы риска включают ожирение, болезнь коронарной артерии, семейный анамнез стеноза сонной артерии и пожилой возраст.
Реже аневризма сонной артерии и фиброзно-мышечная дисплазия могут вызывать стеноз сонной артерии.
Люди с сердечными заболеваниями имеют повышенный риск развития стеноза сонной артерии. Как правило, сонные артерии заболевают на несколько лет позже коронарных артерий.
Кто пострадал?
У пожилых людей чаще наблюдается стеноз сонной артерии.До 75 лет мужчины подвергаются большему риску, чем женщины. У человека с высоким уровнем холестерина, высокого кровяного давления и курения в восемь раз больше шансов заболеть атеросклерозом, чем у человека без этих факторов риска. Ежегодно в США происходит более 500 000 новых инсультов, и, по оценкам, стеноз сонной артерии является причиной от 20 до 30% из них.
Как диагноз поставлен?
Ваш врач узнает как можно больше о ваших симптомах, текущих и предыдущих медицинских проблемах, текущих лекарствах и семейном анамнезе.Он или она проведет медицинский осмотр. Врач может прослушать сонную артерию с помощью стетоскопа, чтобы обнаружить свистящий шум, называемый «шумом». Шум может быть признаком турбулентного кровотока, вызванного атеросклерозом. Один или несколько диагностических тестов выполняются для обнаружения сужения сонных артерий. Стеноз сонной артерии диагностируется с помощью ультразвуковой допплерографии шеи, КТ-ангиограммы (КТА) шеи, магнитно-резонансной ангиографии (МРА) или церебральной ангиограммы.
Визуализация также может выявить признаки множественных мелких инсультов.Врачи могут диагностировать стеноз сонной артерии, если тесты показывают снижение кровотока в одной или обеих сонных артериях. Вас могут направить на консультацию к нейрохирургу.
Рис. 3. Допплерография сонной артерии, показывающая суженный просвет артерии.Рисунок 4. Ангиограмма сонной артерии, показывающая сужение сосуда, вызванное атеросклеротической бляшкой (красная стрелка).
- Допплерография – это неинвазивный тест, который использует отраженные звуковые волны для оценки кровотока через сосуд (рис. 3). Ультразвуковой зонд помещают на шею над сонными артериями.Этот тест покажет, сколько крови течет через артерию и в какой степени артерия сужена (т. Е. 100%, 80%, 70% и т. Д.).
- Компьютерная томография-ангиография, или КТ-ангиограмма, представляет собой неинвазивный рентгеновский снимок, который обеспечивает подробные изображения анатомических структур головного мозга. Он включает введение контрастного вещества в кровоток, чтобы были видны артерии головного мозга. Этот тип теста обеспечивает лучшее изображение как кровеносных сосудов (с помощью ангиографии), так и мягких тканей (с помощью КТ).Это позволяет врачам увидеть суженную артерию и определить, насколько она сужена.
- Магнитно-резонансная ангиография (МРА) шеи аналогична КТ-ангиограмме. Контрастный краситель вводится через капельницу для освещения кровеносных сосудов шеи.
- Церебральная ангиограмма – это минимально инвазивный тест, в котором используются рентгеновские лучи и контрастное вещество, вводимое в артерии через катетер в паху. Это позволяет врачам визуализировать все артерии в головном мозге (рис.4).
Какие методы лечения доступны?
Цель лечения – снизить риск инсульта. Варианты лечения различаются в зависимости от тяжести сужения артерии и наличия у вас симптомов, похожих на инсульт.
Лекарства
Людей, у которых нет симптомов или у которых стеноз сонной артерии низкой степени тяжести менее 50%, обычно лечат лекарствами [1,3].Люди, у которых есть заболевание, повышающее риск хирургического вмешательства, также могут лечиться с помощью лекарств. Лекарства включают:
- Антитромбоцитарные препараты (аспирин, тиклопидин, клопидогрель) разжижают кровь и предотвращают свертывание в суженных артериях, что облегчает прохождение крови.
- Статины, снижающие холестерин помогают уменьшить образование бляшек при атеросклерозе.Статины могут снизить уровень «плохого» холестерина ЛПНП в среднем на 25-30% в сочетании с диетой с низким содержанием жиров и холестерина.
- Антигипертензивные препараты (диуретики, ингибиторы АПФ, блокаторы ангиотензина, бета-блокаторы, блокаторы кальциевых каналов и т. Д.) Помогают контролировать и регулировать артериальное давление. Поскольку высокое кровяное давление является основным риском инсульта, рекомендуется регулярно проверять кровяное давление.
Хирургия
Хирургическое лечение обычно рекомендуется пациентам, перенесшим один или несколько ТИА или инсультов и имеющих стеноз сонной артерии от умеренной до высокой степени [2,3].Целью хирургического вмешательства является предотвращение инсульта путем удаления или уменьшения образования бляшек и увеличения просвета артерии, чтобы обеспечить больший приток крови к мозгу.
- Каротидная эндартерэктомия – открытая операция по удалению зубного налета. На шее делается кожный разрез и располагается сонная артерия. Временные зажимы накладываются поперек артерии выше и ниже области стеноза, чтобы остановить кровоток. В это время сонная артерия на другой стороне шеи переносит кровоток в мозг.Хирург делает разрез в артерии над заблокированным участком. Налет снимается и удаляется (рис. 5). Затем артерию закрывают крошечными швами и снимают зажимы, чтобы обеспечить приток крови к мозгу.
Рис. 5. Каротидная эндартерэктомия – это операция по удалению зубного налета из области сонной артерии, где разветвляются внутренняя и внешняя сонные артерии.Каротидная эндартерэктомия обычно показана пациентам, у которых были симптомы (инсульт или ТИА) и блокада более 50%.Он также рекомендуется пациентам, у которых нет симптомов и блокировка превышает 60%. У пациентов с умеренной блокадой от 50 до 69% хирургическое вмешательство снижает риск инсульта на 6,5% за пятилетний период. Среди пациентов с высокой степенью блокады более 70% риск инсульта снижается на 80% [2]. Польза от эндартерэктомии для пациентов со стенозом 50% и менее не перевешивает риски операции.
- Каротидная ангиопластика / стентирование – это минимально инвазивная эндоваскулярная процедура, которая сжимает бляшку и расширяет просвет артерии.Он выполняется во время ангиограммы в рентгенологическом кабинете. Гибкий катетер вводится в бедренную артерию в паху. Он направляется через кровоток мимо сердца в сонную артерию. Затем небольшой катетер с надувным баллоном на конце помещается поперек бляшки (рис. 6). Баллон открывается, чтобы расширить артерию и прижать бляшку к стенке артерии. Затем баллон сдувается и удаляется. Наконец, саморасширяющаяся сетчатая трубка, называемая стентом, помещается поверх бляшки, удерживая артерию открытой.
Ангиопластика / стентирование обычно показано отдельным пациентам, у которых: 1) стеноз сонной артерии средней или высокой степени превышает 70%; 2) есть другие заболевания, повышающие риск хирургических осложнений; 3) рецидивирующий стеноз; или 4) имеют стеноз, вызванный предшествующей лучевой терапией [3].
Рис. 6. Во время ангиопластики катетер с баллончиком помещается в суженный сосуд. Баллон надувается, сжимая бляшку и открывая артерию.Баллон удаляют, и поверх бляшки помещают саморасширяющийся сетчатый стент, чтобы удерживать артерию открытой. Стент остается в артерии навсегда.- Шунтирование сонной артерии – это операция, которая перенаправляет кровоток вокруг области, заблокированной бляшками. Часть артерии или вены берут из другого места на теле, обычно из подкожной вены на ноге или локтевой или лучевой артерии руки. Трансплантат сосуда подключается выше и ниже закупорки, так что кровоток перенаправляется (обходится) через трансплантат.Шунтирование обычно используется только тогда, когда сонная артерия заблокирована на 100% (окклюзия сонной артерии).
Клинические испытания
Клинические испытания – это научные исследования, в ходе которых новые методы лечения – лекарства, средства диагностики, процедуры и другие методы лечения – тестируются на людях, чтобы убедиться, что они безопасны и эффективны. Постоянно проводятся исследования по повышению уровня медицинского обслуживания. Информацию о текущих клинических испытаниях, включая право на участие, протокол и места проведения, можно найти в Интернете.Исследования могут спонсироваться Национальными институтами здравоохранения (см. Clinictrials.gov), а также частными промышленными и фармацевтическими компаниями (см. Www.centerwatch.com).
Восстановление и профилактика
В зависимости от ваших факторов риска ваш врач может попросить вас бросить курить, ограничить употребление алкоголя, поддерживать хороший контроль уровня сахара в крови (если у вас диабет), регулярно проверять уровень холестерина и принимать лекарства в соответствии с предписаниями.
Важно помнить, что стеноз сонной артерии – прогрессирующее заболевание.Если не лечить стеноз сонной артерии, частота инсультов составляет 13% в год [3] у людей с симптомами и 2,2% в год [1] у людей без симптомов. Не игнорируйте ранние предупреждающие знаки!
После каротидной эндартерэктомии рестеноз может развиться менее чем через два года и обычно не имеет симптомов. Эти отросшие бляшки можно лечить с помощью ангиопластики и стентирования. Бляшки могут со временем регрессировать, и вмешательство проводится при стенозе более 80%. Через два года рестеноз чаще связан с прогрессированием атеросклеротического заболевания.Как правило, повторная операция или стентирование рекомендуется при симптоматическом рестенозе или стенозе более 80%.
Источники и ссылки
Если у вас возникнут дополнительные вопросы, свяжитесь с Mayfield Brain & Spine по телефону 800-325-7787 или 513-221-1100.
Источники
- Исполнительный комитет по исследованию бессимптомного атеросклероза сонных артерий. Эндартерэктомия при бессимптомном стенозе сонной артерии.JAMA 273: 1421-28, 1995
- Barnett HJ, et al. Преимущества каротидной эндартерэктомии у пациентов с симптоматическим стенозом средней или тяжелой степени. Североамериканские участники исследования симптоматической каротидной эндартерэктомии. N Engl J Med 339 (20): 1415-25, 1998
- Hobson RW 2nd, et al .; Общество сосудистой хирургии. Управление атеросклеротической болезнью сонной артерии: руководство по клинической практике Общества сосудистой хирургии. J Vasc Surg 48 (2): 480-6, 2008
Ссылки
www.StrokeAssociation.org
www.vascular.org
www.americanheart.org
ангиопластика: эндоваскулярная процедура с использованием катетера с баллонным наконечником для увеличения сужения артерии.
атеросклероз: заболевание артериальных кровеносных сосудов, при котором стенки артерий утолщаются и становятся твердыми бляшками. Бляшки состоят из холестерина и других липидов, воспалительных клеток и отложений кальция; также называется «затвердение артерий».«
холестерин : жироподобное вещество, вырабатываемое организмом человека и потребляемое в продуктах животного происхождения. Холестерин используется для образования клеточных мембран и выработки гормонов и витамина D. Высокий уровень холестерина способствует развитию атеросклероза.
эндартерэктомия : хирургическая процедура, при которой удаляется материал, закупоривающий сонную артерию, тем самым восстанавливается нормальный кровоток в головной мозг и предотвращается инсульт.
фиброзно-мышечная дисплазия: аномальный рост клеток в стенках артерий, вызывающий сужение и появление «нити бус»; обычно поражаются артерии почек и головного мозга.
геморрагический инсульт : инсульт, вызванный разрывом кровеносного сосуда в головном мозге.
ишемический инсульт: инсульт, вызванный прерыванием или блокировкой притока богатой кислородом крови к определенной области мозга; вызвано сгустком крови, атеросклерозом, вазоспазмом или пониженным кровяным давлением.
Холестерин ЛПНП: Холестерин липопротеинов низкой плотности является основной молекулой холестерина. Высокий уровень ЛПНП, прозванного «плохим» холестерином, увеличивает риск атеросклероза.
люмен : внутренний диаметр кровеносного сосуда или полого органа.
окклюзия : закупорка или закрытие прохода или сосуда.
стент : трубчатое устройство, которое вставляется в сосуд или проход, чтобы держать его открытым.
транзиторная ишемическая атака (ТИА): «мини» инсульт, вызванный, когда приток крови к мозгу временно прерывается, а затем восстанавливается; не вызывает необратимого повреждения мозга.
обновлено> 4.2018 отзыв о
> Эндрю Рингер, MD, Mayfield Clinic
Стеноз аорты – канал лучшего здоровья
О стенозе аорты
Стеноз аорты – это аномальное сужение аортального клапана, которое ограничивает поток крови из нижней левой камеры сердца (левого желудочка) в аорту.
Аортальный клапан открывается, когда сердце сокращается и перекачивает насыщенную кислородом кровь из левого желудочка в аорту, главную артерию тела. Если этот клапан сужен, это означает, что сердце больше не может эффективно перекачивать кровь – ему нужно больше работать, чтобы перекачивать кровь по вашему телу.Это также создает повышенное кровяное давление в левом желудочке.
В ответ на дополнительную нагрузку мышца левого желудочка утолщается (концентрическая гипертрофия), и сама камера в конечном итоге может раздуваться.
Без лечения возможна смерть от застойной сердечной недостаточности
Симптомы стеноза аорты
Стеноз аорты может протекать бессимптомно (бессимптомно) в течение многих лет. У людей, рожденных с аномалиями клапана, иногда может развиваться стеноз аорты, который часто диагностируется в подростковом возрасте.
Симптомы могут появиться позже, после десятилетий постепенного прогрессирующего сужения аортального клапана. Начало симптомов может быть постепенным или внезапным и может включать:
- одышка
- Проблемы с дыханием, усугубляющиеся физической нагрузкой
- Ночной кашель в постели
- обморок
- учащенное сердцебиение
- Боли в груди, от сердца (стенокардия)
- усталость
- проблемы со зрением.
Причины стеноза аорты
Некоторые из причин стеноза аорты включают:
- врожденные аномалии клапана – некоторые люди рождаются с аномалиями аортального клапана. Со временем эти отклонения могут привести к сужению клапана
- Ревматический порок сердца – заболевание, при котором аортальный клапан может рубцеваться и сужаться его отверстие
- отложения кальция – накопление кальция может сделать аортальный клапан жестким и нарушить его нормальное функционирование.Это наиболее частая причина стеноза аорты у людей в возрасте 70 лет и старше.
Осложнения стеноза аорты
Стеноз аорты может быть серьезным и потенциально опасным для жизни заболеванием. Некоторые из возможных осложнений включают:
- отек легких (жидкость в легких) – обратное давление крови внутри сердца изменяет давление в кровеносных сосудах легких. Это вызывает скопление жидкости и затруднение дыхания
- кардиомегалия (увеличенное сердце) – без лечения левый желудочек может утолщаться и увеличиваться.Это снижает способность желудочка перекачивать кровь
- сердечная недостаточность – стеноз аорты нарушает работу левой стороны сердца, но в тяжелых случаях он также может повлиять на правую часть сердца
- Аритмия сердца – нерегулярное сердцебиение. Некоторые аритмии в желудочках могут быть опасными для жизни и нуждаться в неотложном лечении, например, «фибрилляция желудочков», когда желудочки сокращаются до дрожи, а не биения.
Диагностика стеноза аорты
Стеноз аорты диагностируется с помощью ряда тестов, в том числе:
- медицинский осмотр, включая прослушивание сердца с помощью стетоскопа
- рентген грудной клетки
- Электрокардиограмма (ЭКГ) для отслеживания частоты сердечных сокращений и выявления любых необычных ритмов, а также для оценки утолщения левого желудочка
- эхокардиограмма (ультразвуковое сканирование) сердца для оценки функционирования аортального клапана и левого желудочка
- катетеризация сердца (тонкая трубка вставляется в кровеносный сосуд паха или запястья и продвигается к сердцу).Это может включать левую вентрикулографию, которая включает использование красителя, чтобы сердце было более четко видно на рентгеновском снимке
- коронарная ангиограмма для оценки наличия ишемической болезни сердца в дополнение к признанной болезни аортального клапана.
Лечение стеноза аорты
Лечение стеноза аорты может включать:
- мониторинг – для бессимптомных или легких случаев
- госпитализация – от средней до тяжелой
- моделей образа жизни, таких как поддержание физической активности, избегая тяжелых физических упражнений, контроль веса и отказ от курения
- процедур или операций по замене или ремонту клапана.
Хирургические вмешательства при стенозе аорты
Существуют три основных хирургических процедуры для лечения стеноза аорты:
- Замена аортального клапана
- Транскатетерная имплантация аортального клапана (TAVI)
- баллонная вальвулопластика.
Замена аортального клапана
Если аортальный клапан слишком поврежден для ремонта, его можно заменить хирургическим путем на искусственный или тканевый клапан. Это называется заменой аортального клапана.Иногда может использоваться собственный легочный клапан человека. Это известно как легочный аутотрансплантат или операция Росс.
Транскатетерная имплантация аортального клапана (TAVI)
TAVI – это процедура, при которой устанавливается новый клапан без операции на открытом сердце. Это также может быть известно как транскатетерная замена аортального клапана (TAVR). TAVI или TAVR обычно подходят только пожилым людям, у которых слишком высокий риск для традиционной хирургической замены.
Баллонная вальвулопластика
При выполнении баллонной вальвулопластики катетер вводится в кровеносный сосуд в паховой области и продвигается до сердца.Кончик катетера помещается внутрь аортального клапана, а затем надувается баллон. Это помогает растянуть и расширить клапан и улучшить приток крови к аорте.
Затем баллон сдувается, а затем он и катетер удаляются.
Баллонная вальвулопластика не излечивает заболевание, и в дальнейшем может потребоваться хирургическое лечение. Эта процедура обычно используется в качестве временной меры или для облегчения симптомов, когда другие варианты недоступны.
Куда обратиться за помощью
Контент-партнер
Эта страница была подготовлена после консультаций и одобрена: Фонд Сердца
Последнее обновление: Сентябрь 2020
Контент на этом веб-сайте предоставляется только в информационных целях.Информация о терапии, услуге, продукте или лечении никоим образом не поддерживает и не поддерживает такую терапию, услугу, продукт или лечение и не предназначена для замены совета вашего врача или другого зарегистрированного медицинского работника. Информация и материалы, содержащиеся на этом веб-сайте, не предназначены для использования в качестве исчерпывающего руководства по всем аспектам терапии, продукта или лечения, описанных на веб-сайте. Всем пользователям рекомендуется всегда обращаться за советом к зарегистрированному специалисту в области здравоохранения для постановки диагноза и ответов на свои медицинские вопросы, а также для выяснения того, подходит ли конкретная терапия, услуга, продукт или лечение, описанные на веб-сайте, в их обстоятельствах.Штат Виктория и Департамент здравоохранения и социальных служб не несут ответственности за использование любыми пользователями материалов, содержащихся на этом веб-сайте.
.