| Аддисонический криз | Снижение или прекращение секреции гормонов надпочечников. Наблюдаются судороги, боли в животе, потеря аппетита, рвота, тошнота, запах ацетона изо рта, низкое артериальное давление, бессилие. |
| Аденома щитовидной железы | Доброкачественное новообразование в ткани органа. Характеризуется снижением массы тела, потливостью, тахикардией, слабостью. |
| Акромегалия | Патологическое увеличение отдельных частей тела, связанное с избыточной секрецией гормона роста. Недуг провоцирует опухоль передней доли гипофиза. |
| Болезнь Иценко-Кушинга | Нейроэндокринное расстройство, возникающее в результате поражения гипоталамо-гипофизарной системы, избыточной секреции АКГТ (адренокортикотропного гормона), вторичной гиперфункции надпочечников. Ожирение, нарушение половой функции, сахарный диабет, остеопороз – основные симптомы патологии. |
| Гигантизм | Патологическая высокорослость, вызванная избыточным количеством гормона роста (соматотропина), который вырабатывает передняя доля гипофиза. |
| Гиперинсулинизм (гипогликемия) | (гипогликемия) Патология характеризуется высоким содержанием в крови инсулина и снижением уровня глюкозы. Состояние вызвано дисфункцией поджелудочной железы проявляется в виде головокружений, слабости, тремора, повышенного аппетита. |
| Гипертиреоз (тиреотоксикоз) | Повышенная секреторная функция щитовидной (высокая концентрация тиреоидных гормонов Т3 и Т4). Вызывает ускорение метаболизма («пожар обмена веществ»). |
| Гипогонадизм | Клинический синдром, который связан с недостаточной секреторной деятельностью половых желез и нарушением синтеза половых гормонов. Состояние сопровождается недоразвитием половых органов, вторичных половых признаков, нарушением метаболизма. |
| Гипоталамический синдром | Комплекс нарушений эндокринных, обменных, вегетативных, связанных с дисфункцией гипоталамуса. Патология характеризуется увеличением массы тела, перепадами настроения, нарушением менструального цикла, повышенным аппетитом и жаждой. |
| Гипотиреоз | Патология, связанная с недостаточной функцией щитовидной железы. Замедляется обмен веществ, выражены слабость, сонливость, замедление речи, увеличение массы тела. |
| Гипофизарный нанизм | Недостаток соматотропина, связанный с дисфункцией передней доли гипофиза, врожденным дефицитом гормона роста. Заболевание характеризуется аномальной низкорослостью (карликовостью), малое физическое развитие. |
| Диффузный эутиреоидный зоб | Разрастание ткани щитовидной железы без нарушения ее функций. При значительном увеличении в размерах имеет место косметический дефект, ощущение давления в области шеи. |
| Йододефицитные заболевания щитовидной железы | Недостаток йода нарушает синтез гормонов Т3 и Т4. Щитовидная железа увеличивается в размерах, увеличивается масса тела, наблюдается ухудшение памяти, развивается хроническая усталость. |
| Несахарный диабет («мочеизнурение) | Развивается при недостатке антидиуретического гормона (АДГ) или резистентности к нему почек. Выделяется большое количество мочи, развивается неутолимая жажда Выделяется большое количество мочи, развивается неутолимая жажда |
| Ожирение | Заболевание развивается из-за нарушения баланса между поступлением и расходом энергии. Масса тела увеличивается более чем на 20 кг. Патологическое формирование жировых отложений связано с нарушением гипоталамо-гипофизарной регуляции пищевого поведения. |
| Пролактинома | Гормонально активная опухоль гипофиза. Продуцирует большое количество пролактина. Избыток гормона проявляется в чрезмерном образовании грудного молока, сбоем менструального цикла у женщин, нарушением половой функции у мужчин. |
| Сахарный диабет | Нарушение обмена веществ, связанное с дефицитом инсулина и увеличением концентрации глюкозы. Характеризуется сильной жаждой, повышенным аппетитом, слабостью, головокружением, плохой регенерацией тканей. |
| Тиреоидит | Воспаление ткани щитовидной железы. Проявляется давлением, болью в области шеи, затруднением глотания, осиплостью голосаю. |
| Феохромоцитома | Опухоль мозгового вещества надпочечников, секретирует большое количество катехоламинов. Проявляется повышенным артериальным давлением и гипертоническими кризами. |
| Эндокринное бесплодие | Комплекс гормональных нарушений, которые приводят к отсутствию овуляции у женщин и снижению качества спермы у мужчин. Его вызывают дисфункции щитовидной, половых желез, гипоталамуса, гипофиза. |
Нарушения и заболевания эндокринной системы: список болезней, причины, симптомы
Заболевания ЖКТАвтор Admin На чтение 12 мин. Просмотров 9.4k. Опубликовано
Эндокринная система подразумевает под собой совокупность желез внутренней секреции, которые отвечают за образование гормонов в организме человека. В свою очередь гормоны воздействуют на состояние клеток и внутренних органов, тем самым регулируя их нормальную жизнедеятельность. Эндокринную систему можно разделить на 2 типа, это – гландулярную и диффузную систему. Именно эти 2 типа эндокринной системы формируют железу внутренней секреции. В свою очередь после попадания в кровь, гормоны проникают во все органы.
Именно эти 2 типа эндокринной системы формируют железу внутренней секреции. В свою очередь после попадания в кровь, гормоны проникают во все органы.
Также существует 2 вида желез внутренней секреции – эндокринные и смешанные железы.
Эндокринные железы включают в себя:
- эпифиз – часть эндокринной системы. Эпифиз располагается в головном мозге. Нарушение работы эпифиза приводит к возникновению сахарного диабета, депрессии и образованию опухолей;
- ядра головного мозга – участвуют в общем контроле всей эндокринной системы. Сбои в работе ядер головного мозга могут привести к нарушениям целостной работы всего организма;
- гипофиз – мозговой придаток, его основной функцией является выделение гормона, который несет ответственность за рост человека, а также обеспечение полноценной работы нервной системы. Нарушения работы гипофиза приводят к ожирению, истощению организма, замедлению процесса роста, прекращению развития половых желез;
- щитовидную железу.
 Эта железа находится на шее. Гормоны, выделяемые щитовидной железой, отвечают за создание иммунитета организма и влияют на нервную систему. Малое количество гормонов выделяемых щитовидной железой, влечет за собой нарушения в работе пищеварительного тракта, дистрофию, чрезмерную потливость, нервные и психические расстройства;
Эта железа находится на шее. Гормоны, выделяемые щитовидной железой, отвечают за создание иммунитета организма и влияют на нервную систему. Малое количество гормонов выделяемых щитовидной железой, влечет за собой нарушения в работе пищеварительного тракта, дистрофию, чрезмерную потливость, нервные и психические расстройства; - надпочечную железу – отвечает за выработку адреналина и норадреналина. Повышенная концентрация гормонов выделяемых надпочечниками приводит к образованию злокачественных опухолей и раннему половому созреванию. Недостаточная работа надпочечной железы приводит к потемнению и сильной пигментации кожи, отрицательно сказывается на иммунной системе организма и повышает количество сахара в крови.
К смешанным железам относят:
- яичники (клетки женских половых органов) и яички (клетки мужских половых органов) – выделяют гормоны под названием эстроген, прогесте
Болезни желез внутренней секреции
Эндокринная система рассеяна по всему телу.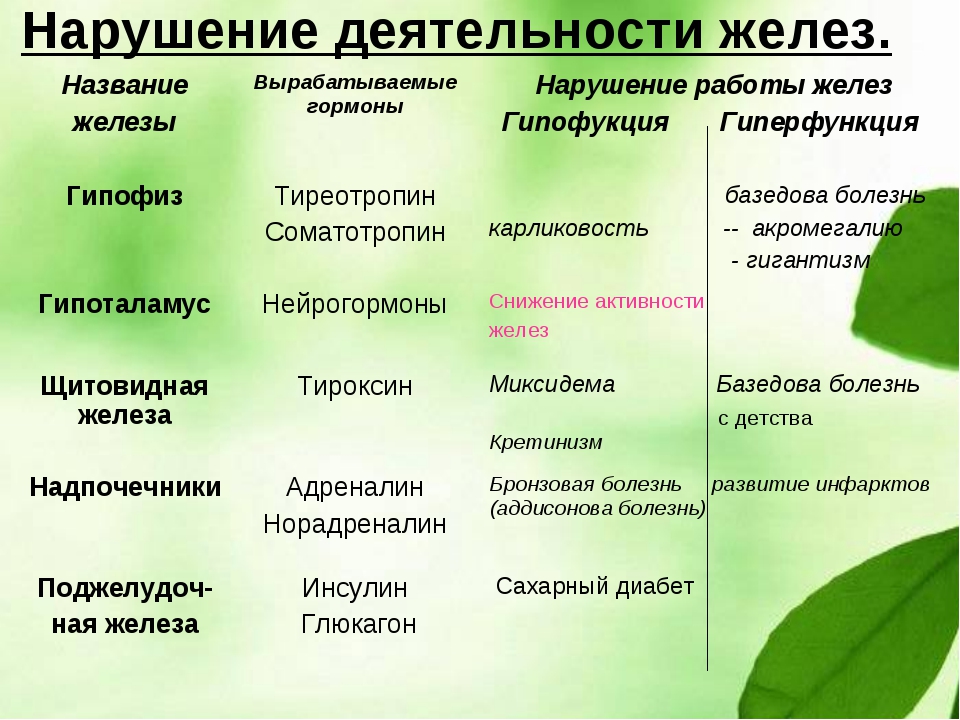 Ее главная функция связана с регуляцией гомеостаза. Эндокринная регуляция обеспечивается гипоталамусом, гипофизом и эндокринными железами.
Ее главная функция связана с регуляцией гомеостаза. Эндокринная регуляция обеспечивается гипоталамусом, гипофизом и эндокринными железами.
Система отрицательной и положительной обратной связи обеспечивает действие отдельных эндокринных органов, а также взаимодействие эндокринных желез, гипоталамуса и гипофиза. Нарушение равновесия между этими системами и обратной связи ведет к увеличению или снижению секреции различных гормонов и, таким образом, к развитию клинических синдромов, или эндокринопатий, и заболеваний.
К развитию болезней желез внутренней секреции ведут не только дисбаланс их регуляции, но и их повреждение.
ГИПОТАЛАМУС
И ГИПОФИЗГипоталамус является частью головного мозга и служит центром регуляции деятельности эндокринной и нервной систем. Он интегрирует сигналы, инициированные внутри организма и под воздействием окружающей среды. Гипоталамус секретирует различные возбуждающие и тормозящие факторы, которые вызывают специфические гормональные ответы гипофиза. Важнейшими гипоталамическими гормонами являются: I) тиротропин-рилизинг-гормон, стимулирующий выброс тиротропина гипофизом; 2) кортикотропин-рилизинг-гормон, вызывающий выделение адренокортикотропина; 3) пролактин — тормозящий гормон, снижающий выброс пролактина.
Важнейшими гипоталамическими гормонами являются: I) тиротропин-рилизинг-гормон, стимулирующий выброс тиротропина гипофизом; 2) кортикотропин-рилизинг-гормон, вызывающий выделение адренокортикотропина; 3) пролактин — тормозящий гормон, снижающий выброс пролактина.
В гипоталамусе могут возникать травматические повреждения, воспаление и гамартомы, что приводит к нарушению баланса системы обратной связи, контролирующей гипофиз.
Гипофиз
Аденогипофиз составляет 90 % гипофиза и выделяет группу тропных гормонов, воздействующих на эндокринные железы (щитовидную железу, надпочечники, половые железы), рост и лактацию.
Гиперсекреция тропных гормонов гипофизом почти всегда является следствием развития опухоли, обычно аденомы. Чаще всего аденомы продуцируют несколько гормонов одновременно. Однако выделены три синдрома, связанные с гиперсекрецией одного гормона.
Гиперпродукция гормона роста приводит к ускорению роста тела и частичному изменению внешнего вида больного. В детском возрасте гиперпродукция гормона роста приводит к гигантизму, а у взрослых — к акромегалии. Акромегалия проявляется огрубением лица, увеличением рук и ног, утолщением губ. Так как гормон роста влияет на развитие толерантности к глюкозе, у больных нередко развивается сахарный диабет.
В детском возрасте гиперпродукция гормона роста приводит к гигантизму, а у взрослых — к акромегалии. Акромегалия проявляется огрубением лица, увеличением рук и ног, утолщением губ. Так как гормон роста влияет на развитие толерантности к глюкозе, у больных нередко развивается сахарный диабет.
Гигантизм, или акромегалия, наблюдается при эозинофиль-ной аденоме аденогипофиза.
Гиперпролактинемия проявляется повышением уровня пролактина в сыворотке крови и галактореей. Женщины страдают бесплодием и вторичной аменореей (синдром аменореи—галак-тореи). Этот симптомокомплекс обнаруживается у молодых женщин вслед за прекращением приема оральных контрацептивов после длительного их использования. В аденогипофизе при ги-перпролактинемии обнаруживаются аденомы.
Гиперкортицизм (см. Гиперкортизолизм).
Гипофункция аденогипофиза (пангипопитуитаризм) сопровождается снижением выброса тропных гормонов. Отсутствие стимуляции органов-мишеней приводит к развитию гипотирои-дизма, гипогонадизма и гипоадренализма (летаргия, бесплодие, чувствительность к инфекции).
Причинами повреждения гипофиза могут быть опухоли, как аденомы, вызывающие сдавление железы, так и метастазы, опухоли соседних структур, кровоизлияния, особенно во время родов (синдром Шихана), облучение области гипофиза, гранулематоз-ные заболевания, особенно саркоидоз.
Опухолями аденогипофиза практически всегда являются аденомы; карциномы очень редки.
Функционирующие аденомы обычно моноклональные и вызывают гиперсекрецию одного гормона. Нефункционирующие аденомы встречаются реже, могут сдавливать железу и вызывать пангипопитуитаризм.
Для выявления предшественников гормонов используют им-муногистохическую технику.
Нейрогипофиз pacположен рядом или сразу за адено-гипофизом.
В отличие от гормонпродуцирующего аденогипофиза нейрогипофиз накапливает и выделяет два гипоталамических гормона: окситоцин, который стимулирует сокращение матки и вызывает начало лактации, и вазопрессин (антидиуретический гормон, АДГ), поддерживающий осмолярность сыворотки крови.
Дефицит вазопрессина вызывает развитие несахарного диабета, который проявляется полиурией. Основными причинами дефицита вазопрессина служат сдавление и разрушение нейроги-пофиза опухолями, облучение, кровоизлияния при травмах и хирургических вмешательствах.
Недостаточная секреция антидиуретического гормона, обусловленная дисфункцией гипофиза, может быть связана с травмой, инфекцией и приемом некоторых препаратов (цикло-фосфамид, винкристин). Большинство других случаев связано с эктопической секрецией АДГ неэндокринными опухолями.
ЩИТОВИДНАЯ ЖЕЛЕЗА
Зобы. Под термином “зоб” понимают увеличение щитовидной железы, вызванное врожденными нарушениями биосинтеза тиреоидного гормона, дефицитом йода в пище, зобогенными веществами. В зависимости от причины, его вызывающей, зоб может быть эутиреоидным, гипотиреоидным или гипертиреоид-ным.
Врожденный дефект синтеза тиреоидного гормона встречается редко и приводит к развитию врожденного зоба. Когда развивается недостаточность тиреоидного гормона, гипофиз усиливает секрецию тиротропина. Последний стимулирует фолликулярный эпителий щитовидной железы, который в дальнейшем подвергается гиперплазии.
Когда развивается недостаточность тиреоидного гормона, гипофиз усиливает секрецию тиротропина. Последний стимулирует фолликулярный эпителий щитовидной железы, который в дальнейшем подвергается гиперплазии.
Дефицит йода также вызывает уменьшение концентрации тиреоидного гормона, увеличение секреции тиротропина и гиперплазию щитовидной железы. Профилактика дефицита йода обеспечивается приемом в пищу йодированной поваренной соли. Однако в некоторых регионах мира, обычно удаленных от моря, у 50 % населения встречается эндемический зоб.
Зобогенные вещества (некоторые лекарства и пищевые продукты) влияют на продукцию тиреоидного гормона и таким образом вызывают развитие зоба.
Нетоксический узловой зоб представляет собой увеличение щитовидной железы, обусловленное повторной или непрерывной гиперплазией в ответ на дефицит тиреоидного гормона.
Комбинация узловатости, местной гиперплазии и дистрофических изменений составляют сущность узлового зоба.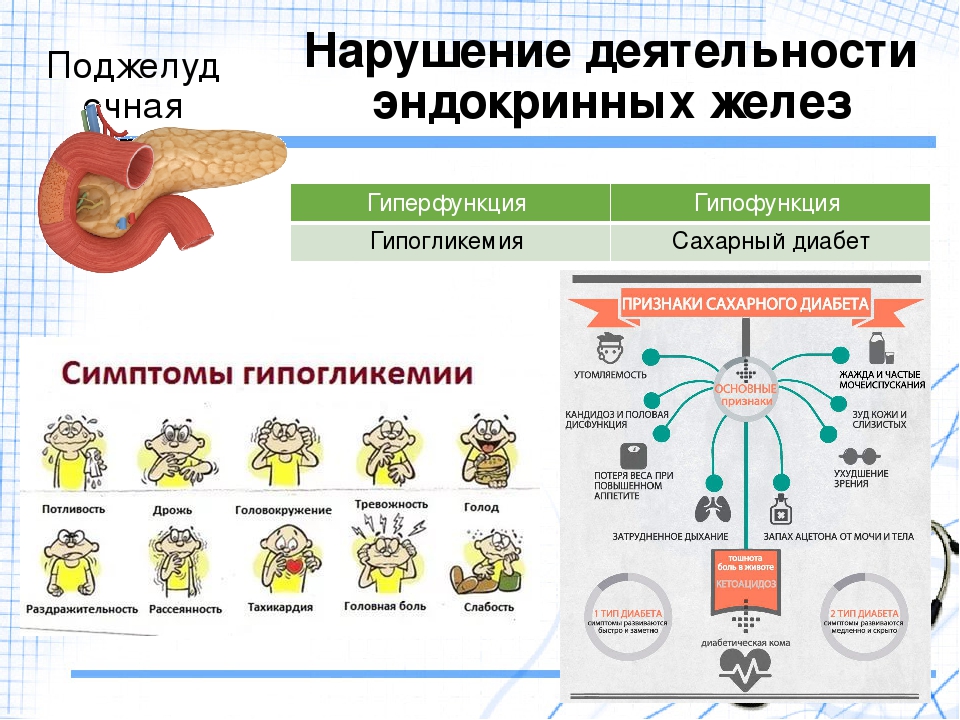
При нетоксическом узловом зобе щитовидная железа может достигать гигантских размеров (масса 250 г и более), распространяясь за грудиной, и вызывать затруднение дыхания. Хотя при узловом зобе поражается вся щитовидная железа, узлы могут располагаться асимметрично, либо один узел может доминировать, симулируя опухоль.
Диффузный токсический зоб — наиболее распространенное заболевание, сопровождающееся гипертиреоидизмом. Кроме того, гипертиреоидизм бывает при функционирующих аденомах или карциномах щитовидной железы, опухолях гипофиза, секре-тирующих тиротропин, и хориокарциномах, выделяющих тиро-тропинподобные вещества.
Патогенез диффузного токсического зоба неизвестен, хотя и предполагают, что роль пусковых играют иммунные механизмы. Повышение активности щитовидной железы связывают с появлением тироидстимулирующих иммуноглобулинов.
Чаще всего заболевают молодые женщины, у которых появляются нервозность, тахикардия, потливость, потеря массы тела. Нередко развивается экзофтальм. Уровень тиротропина низкий или он не определяется вовсе.
Нередко развивается экзофтальм. Уровень тиротропина низкий или он не определяется вовсе.
Для диффузного токсического зоба характерно симметричное в 2—4 раза увеличение щитовидной железы. Микроскопически наблюдается диффузная, выраженная гиперплазия фолликулярного эпителия. Фолликулы мелкие и содержат жидкий коллоид. Фолликулярные клетки высокие, с увеличенными ядрами, образуют сосочковые разрастания внутри фолликула. В строме железы увеличено количество сосудов, она пронизана лимфоцитар-ным инфильтратом.
Тиреоидиты. Различают острый, подострый и хронический тиреоидиты.
Острый гнойный тиреоидит развивается вследствие бактериального инфицирования щитовидной железы, встречается в молодом и старческом возрасте и характеризуется гнойным воспалением ткани железы.
Подострый (гранулематозный) тиреоидит составляет до 20 % всех заболеваний щитовидной железы. Этиология его неизвестна. Предполагают вирусную природу заболевания.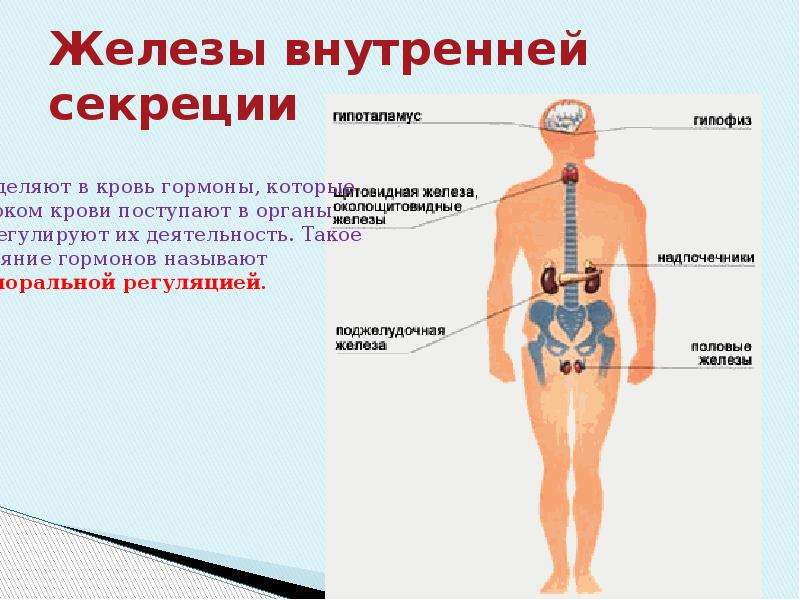 Характеризуется болезненным набуханием щитовидной железы, гипоти-реоидизмом. Выздоровление наступает через 1—3 мес.
Характеризуется болезненным набуханием щитовидной железы, гипоти-реоидизмом. Выздоровление наступает через 1—3 мес.
Щитовидная железа слегка увеличена в размерах. Пораженные участки плотные на ощупь, их границы плохо определяются, напоминают карциному.
Микроскопически фолликулярный эпителий дистрофичен, наблюдается истечение коллоида из поврежденных фолликулов, с которым связывают развитие гранулематозного воспаления. Деструкция щитовидной железы приводит к гипотироидизму. Регенерация фолликулов обычно начинается с краев наиболее поврежденных участков.
Хронический тиреоидит (тиреоидит Хашимото; struma lym-phomatosa; аутоиммунный тиреоидит) является основной причиной гипотироидизма и служит классическим примером аутоиммунного заболевания. У больных и их близких родственников обнаружены циркулирующие антитела к тиреоглобулину, компонентам тиреоидных клеток и поверхностным рецепторам. Больные и их родственники могут страдать также и другими заболеваниями аутоиммунного происхождения, включая иные эндокринные заболевания.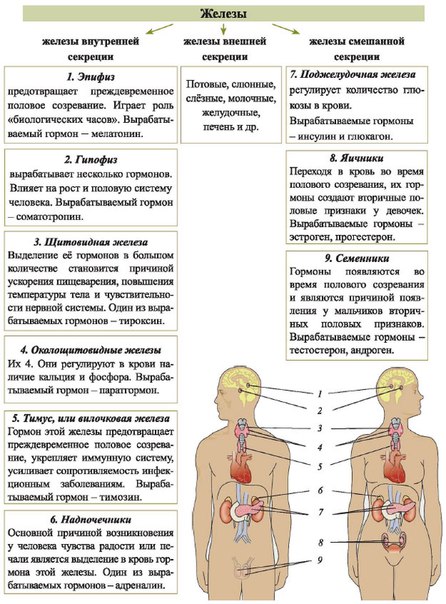
Больные при этом заболевании могут быть эутиреоидными, но чаще — гипотиреоидными. Гипотиреоидные микседематоз-ные) больные страдают сонливостью, чувствительны к холоду, медлительны. У них выявляются утолщение кожи, брадикардия, низкая температура тела.
Щитовидная железа плотной консистенции, в 2—4 раза увеличена в размерах по сравнению с нормой, на разрезе имеет подчеркнутую дольчатость. В финальной стадии развития тиреоиди-та Хашимото щитовидная железа уменьшается в размерах и склерозируется. Одновременно клинически развивается идиопа-тическая микседема.
Микроскопически фолликулы мелкие и атрофичные. Коллоида в них мало или нет вовсе. Характерна оксифильная метаплазия фолликулярного эпителия. Наблюдается инфильтрация стро-мы железы лимфоцитами и плазматическими клетками с формированием зародышевых центров.
Струма Риделя (болезнь Риделя) характеризуется атрофией железы, вызванной пролиферацией соединительной ткани. Соче-танные фиброзирующие процессы, происходящие в забрюшин-ном пространстве, глазницах и средостении, заставляют думать о том, что струма Риделя относится к “системным коллагенозам”.
Щитовидная железа сдавливает окружающие органы, что может приводить к затруднению дыхания.
Щитовидная железа по плотности напоминает дерево или даже железо, плотно связана с окружающими структурами.
Опухоли щитовидной железы. Доброкачественные опухоли щитовидной железы. Происходят из фолликулярного эпителия и поэтому относятся к фолликулярным аденомам. Опухоли обычно представлены единичными узелками.
Карциномы щитовидной железы. Папиллярная аденокарцинома — наиболее распространенный вид рака и составляет 70—80 % всех злокачественных новообразований щитовидной железы. Около 50 % больных папиллярной аденокар-циномой моложе 40 лет, остальные — старше 60 лет. Чаще болеют женщины.
Мелкие опухоли, так называемые склерозирующие, или оккультные, карциномы, напоминают крошечные рубцы. Крупные опухоли имеют болезненные, хорошо очерченные края, некоторые из них частично инкапсулированы. Характерно образование кист. Иногда развиваются выраженный фиброз и кальциноз.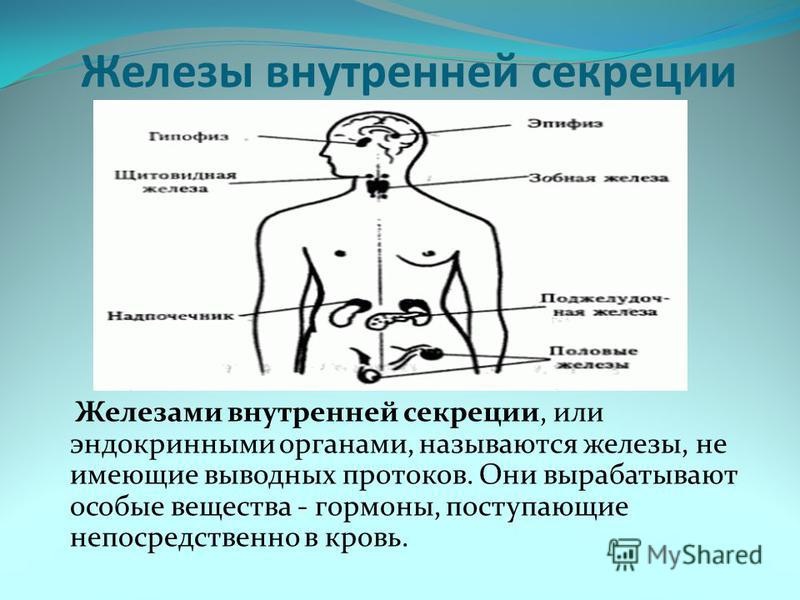 Около 40 % папиллярных карцином содержат пластинчатые известковые округлые структуры, так называемые псаммомные тельца. Многие папиллярные карциномы имеют признаки фолликулярной дифференцировки. В этих случаях опухоль нередко называют смешанной папиллярной и фолликулярной карциномой.
Около 40 % папиллярных карцином содержат пластинчатые известковые округлые структуры, так называемые псаммомные тельца. Многие папиллярные карциномы имеют признаки фолликулярной дифференцировки. В этих случаях опухоль нередко называют смешанной папиллярной и фолликулярной карциномой.
Распространенность лимфогенных метастазов зависит от количества фокусов опухоли в ткани щитовидной железы. Считается, что в момент постановки диагноза у 50 % больных уже есть метастазы в шейных лимфатических узлах.
Папиллярные карциномы характеризуются исключительно медленным ростом. Десятилетний период переживают около 95 % больных.
Фолликулярная карцинома составляет примерно 10 % всех случаев рака щитовидной железы. Чаще болеют взрослые женщины. Опухоль растет в форме узелка. Характерны гематогенные метастазы в мозг, кости и легкие.
Некоторые фолликулярные карциномы практически неотличимы от фолликулярных аденом. Микроскопически некоторые опухоли имеют солидный вид с фрагментами фолликулов, другие представлены фолликулами, которые практически невозможно отличить от таковых в нормальной ткани щитовидной железы. Прогноз зависит от распространенности метастазов.
Прогноз зависит от распространенности метастазов.
Медуллярная карцинома составляет 5—10 % всех случаев рака щитовидной железы и происходит из парафолликулярных (С) клеток. Медуллярная карцинома может быть как семейным, так и спорадическим заболеванием. При семейных формах медуллярная карцинома является компонентом множественной эндокринной неоплазии, причем бывает мультифокальной и двусторонней. Опухоль развивается из верхнебоковых двух третей щитовидной железы, где наблюдается наибольшая концентрация этих клеток. Чаще всего опухоль встречается у больных старше 40 лет.
Парафолликулярные клетки в норме секретируют кальцито-нин, поэтому содержание кальцитонина в сыворотке крови является диагностическим и прогностическим признаком.
Опухоль представлена хорошо отграниченным от окружающих тканей серовато-белым, желтоватым или желто-коричневым новообразованием. Опухолевые клетки расположены в виде скоплений, разделенных амилоидсодержащей стромой.
Медуллярная карцинома метастазирует как лимфогенным, так и гематогенным путем.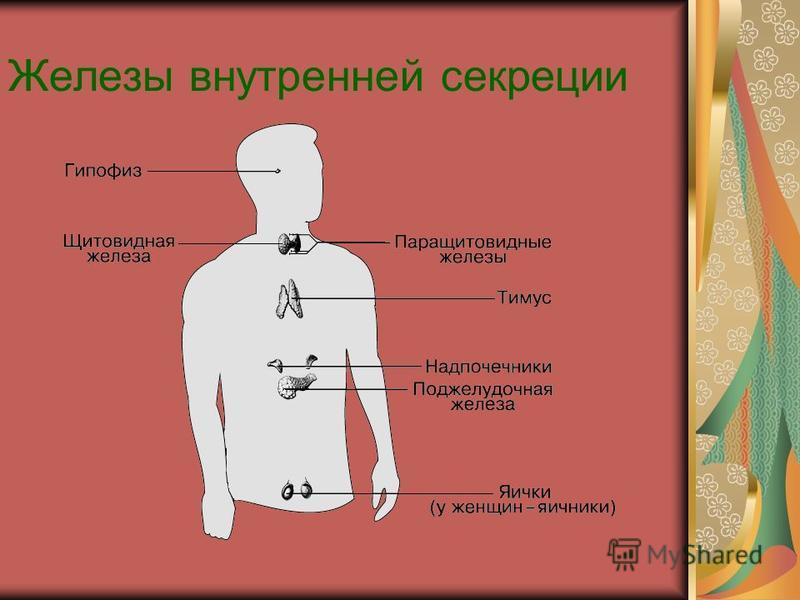 Прогноз не столь благоприятен, как при папиллярной и фолликулярной карциномах, но лучше, чем при недифференцированной карциноме: 5-летний период переживают около 50 % больных.
Прогноз не столь благоприятен, как при папиллярной и фолликулярной карциномах, но лучше, чем при недифференцированной карциноме: 5-летний период переживают около 50 % больных.
Анапластическая (недифференцированная) аденокарцинома составляет 3—5 % карцином щитовидной железы. Это быстро растущая и одна из наиболее злокачественных опухолей.
Анапластическая карцинома развивается исключительно у лиц старше 60 лет. Более 50 % больных имеют в анамнезе длительную историю зоба, аденомы, папиллярной или фолликулярной карциномы.
Опухоль представляет собой быстро растущее образование, которое может сдавливать трахею, вызывать изъязвление кожных покровов. Она прорастает в соседние участки щитовидной железы и другие структуры шеи. Опухолевые клетки крупных, часто гигантских размеров, для них характерен полиморфизм.
Прогноз неблагоприятен. Смерть больных наступает чере 1—2 года.
ОКОЛОЩИТОВИДНЫЕ ЖЕЛЕЗЫ
Большинство людей имеют 4 околощитовидные железы, которые обычно располагаются около верхних и нижних полюсов щитовидной железы и имеют массу 120—150 мг. Редко встречается интратироидальная, ретроэкзофагальная и интратимусная эктопия околощитовидных желез.
Редко встречается интратироидальная, ретроэкзофагальная и интратимусная эктопия околощитовидных желез.
Паратироидный гормон (паратгормон, ПТГ) вместе с витамином D и кальцитонином играет важную роль в обмене кальция.
С функцией околощитовидных желез связано развитие таких синдромов, как гиперкальциемия и гипокальциемия.
Гиперкальциемия — ведущий признак гиперпаратиреоидиз-ма. Гиперкальциемия может быть обусловлена и другими причинами, например злокачественными опухолями (миелома), интоксикацией (витамином D) и др.
Симптомы заболевания появляются при уровне паратгормо-на в сыворотке крови выше 9—10 мг/дл. У больных развиваются гастроэнтерологические, мышечно-скелетные, сердечно-сосудистые, нервно-психические и мочевые симптомы.
Гипокальциемия встречается значительно реже, чем гиперкальциемия, и может быть обусловлена не только дефицитом па-ратгормона, но и неспособностью тканей-мишеней на него реагировать (псевдогипопаратиреоидизм).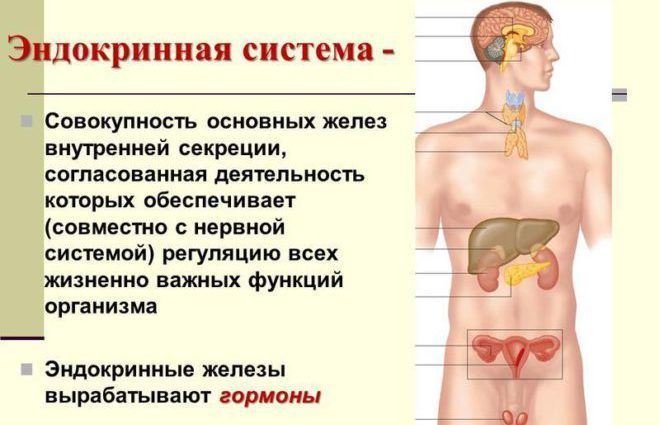 Другими причинами гипо-кальциемии могут быть дефицит витамина D, болезни почек, панкреатит.
Другими причинами гипо-кальциемии могут быть дефицит витамина D, болезни почек, панкреатит.
Выраженность синдрома зависит от степени и продолжительности гипокальциемии. Тяжелая гипокальциемия вызывает тетанию.
Среди заболеваний околощитовидных желез особое место занимает первичный гиперпаратиреоидизм. Он возникает спорадически, реже в семейных формах, главным образом как компонент синдрома множественной эндокринной неоплазии.
У 40—80 % больных обнаруживаются паратиреоидные, чаще солидные аденомы, а у 10—15 % — первичная гиперплазия. Гиперплазия и аденомы обычно захватывают главные клетки. Нередко бывает трудно выявить различия между аденомой и гиперплазией. Приблизительно в 1 % случаев первичного гиперпарати-реоидизма обнаруживается карцинома околощитовидных желез.
Вторичный гиперпаратиреоидизм чаще связан с почечными заболеваниями (пересадка почек) и реже — с синдромом нарушенного всасывания.
В околощитовидных железах наблюдается гиперплазия главных и светлых клеток.
Патогенез заболевания связывают с неспособностью организма больных, страдающих почечной недостаточностью, синтезировать активный витамин D, вследствие чего развивается гипокальциемия.
Гипопаратиреоидизм обычно имеет ятрогенное происхождение и возникает после операций на щитовидной железе (удаление околощитовидных желез), лечения радиоактивным йодом. Реже гипопаратиреоидизм бывает семейным, идиопатическим (аутоиммунным), вызванным метастазами или выпадением железа (при болезнях накопления) в околощитовидные железы.
ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА
Панкреатические островки (островки Лангерганса) разбросаны по всей поджелудочной железе, но больше всего их в ее дис-тальной части (хвост поджелудочной железы). Эти клеточные массы округлой формы содержат несколько типов эндокринных клеток. Бета-клетки продуцируют инсулин, альфа-клетки — глюкагон, а различные другие типы клеток — соматостатин, ва-зоактивный интестинальный полипептид и другие гормоны.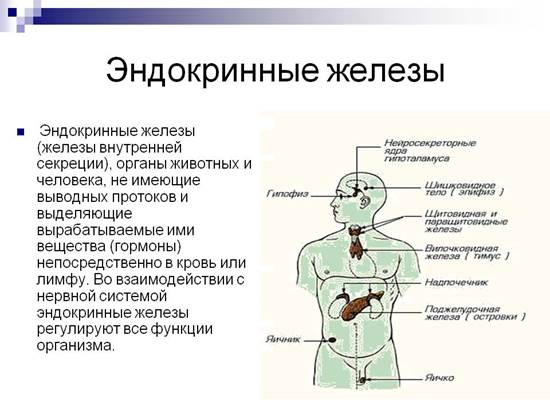 Точно определить, какой тип клеток какой гормон синтезирует, очень трудно и возможно лишь с помощью иммуногистохимиче-ских методов, которые выявляют гормон непосредственно в клетке.
Точно определить, какой тип клеток какой гормон синтезирует, очень трудно и возможно лишь с помощью иммуногистохимиче-ских методов, которые выявляют гормон непосредственно в клетке.
Сахарный диабет. Характеризуется нечувствительностью клеток-мишеней к инсулину, что приводит к неадекватной секреции инсулина, изменениям сосудов (диабетическая ангиопатия) и нейропатии (диабетическая нейропатия) (схема 46).
Различают два основных типа сахарного диабета: инсулинза-висимый и инсулиннезависимый.
Инсулинзависимый сахарный диабет (ювенильный, тип I) составляет около 20 % случаев сахарного диабета. Он часто начинается в возрасте 15 лет и характеризуется внезапным началом, похуданием, необходимостью инъекций инсулина для предотвращения кетоацидоза, трудностями в поддержании нормального уровня глюкозы в крови, более тесной, чем у сахарного диабета И типа, связью с антигенами гистосовместимости. Начало заболевания может быть спровоцировано вирусными инфекциями.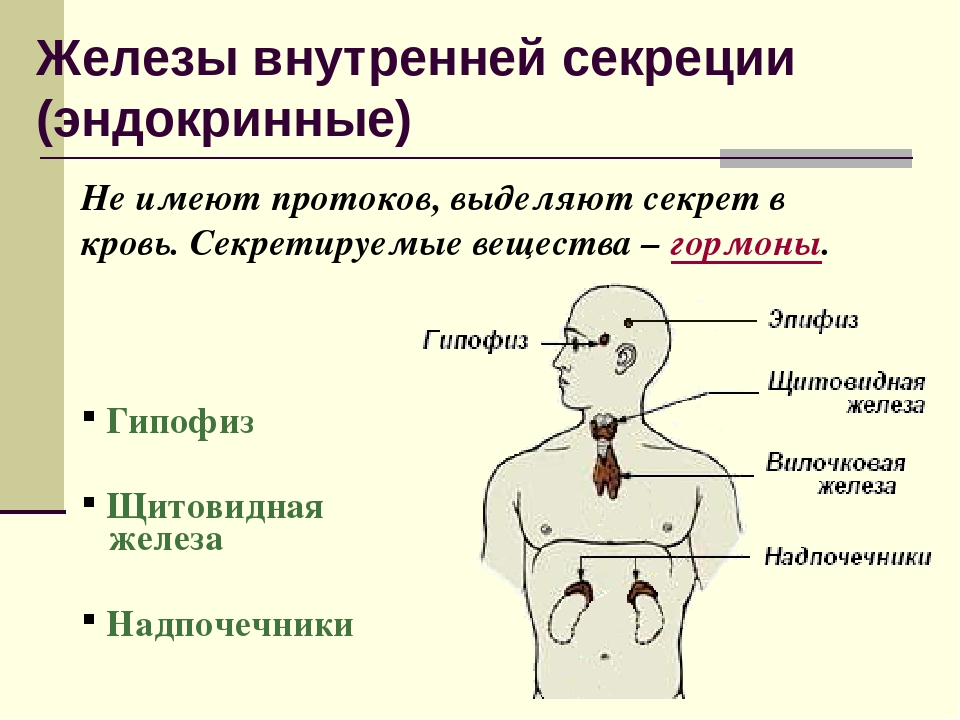 В результате аутоиммунизации появляются антитела к бета-клеткам поджелудочной железы.
В результате аутоиммунизации появляются антитела к бета-клеткам поджелудочной железы.
Инсулиннезависимый сахарный диабет (сахарный диабет взрослых, тип II) составляет 80 % случаев сахарного диабета. Больные нуждаются в лечении инсулином для компенсации симптомов заболевания, но не по жизненным показаниям. При этом типе сахарного диабета основной проблемой является доставка эндогенного инсулина или резистентность к нему, но не его синтез.
Классическими симптомами сахарного диабета являются по-лиурия, полидипсия и полифагия с парадоксальным снижением массы тела. При утрате контроля за уровнем глюкозы в крови может развиться кетоацидоз.
Основными висцеральными проявлениями сахарного диабета являются периферическая и автономная нейропатия (снижение чувствительности, импотенция, постуральная гипотензия, запор и диарея) и сосудистые изменения (диабетическая макро- и мик-роангиопатия). Диабетическая микроангиопатия проявляется поражением (плазморея, гиалиноз) мелких артерий и капилляров мышц, кожи, сетчатки (ретинопатия), почек (гломерулонефрит, гломерулосклероз) и других органов. В панкреатических островках обнаруживаются гиалиноз, фиброз и лимфоидная инфильтрация микрососудов. Макроангиопатия представлена атеросклерозом с поражением венечных, мозговых, почечных артерий и артерий нижних конечностей.
В панкреатических островках обнаруживаются гиалиноз, фиброз и лимфоидная инфильтрация микрососудов. Макроангиопатия представлена атеросклерозом с поражением венечных, мозговых, почечных артерий и артерий нижних конечностей.
Осложнения сахарного диабета чаще представлены инфекционными заболеваниями и воспалительными процессами (туберкулез, кандидоз, пневмония, пиелонефрит и др.).
Опухоли из клеток панкреатических островков Лангерганса. Относительно редки и могут быть доброкачественными и злокачественными, функционирующими и нефункционирующими.
Доброкачественные нефункционирующие аденомы из клеток панкреатических островков обычно никак не проявляют себя клинически и могут быть находкой на вскрытии.
Инсулинпродуцирующая опухоль (инсулинома) происходит из бета-клеток панкреатических островков и чаще всего располагается в дистальных двух третях поджелудочной железы, но может обнаруживаться и в головке поджелудочной железы, а также может быть эктопирована, например, в стенку двенадцатиперстной кишки. Инсулиномы продуцируют большие количества инсулина. Развивается гипогликемия, которая сопровождается головокружением, слабостью, эксцентричным поведением и комой.
Инсулиномы продуцируют большие количества инсулина. Развивается гипогликемия, которая сопровождается головокружением, слабостью, эксцентричным поведением и комой.
Около 90 % инсулином доброкачественные. Большинство инсулином представляют собой солитарные опухоли, однако приблизительно 5 % больных страдают синдромом множественной эндокринной неоплазии.
Признаками озлокачествления опухоли служат прорастание капсулы и стенок сосудов, появление многочисленных митозов и метастазы в регионарные лимфатические узлы и печень.
Гастринпродуцирующая опухоль (гастринома) обнаруживается обычно в поджелудочной железе или стенке двенадцатиперстной кишки. Эта опухоль вызывает развитие синдрома (болезни) Золлингера—Эллисона. Гастрин, продуцируемый опухолью, вызывает гиперплазию париетальных клеток желудка и стимулирует их деятельность, в результате чего продукция соляной кислоты увеличивается в 10—20 раз по сравнению с нормой. У больных развиваются не поддающиеся лечению множественные с атипичной локализацией пептические язвы.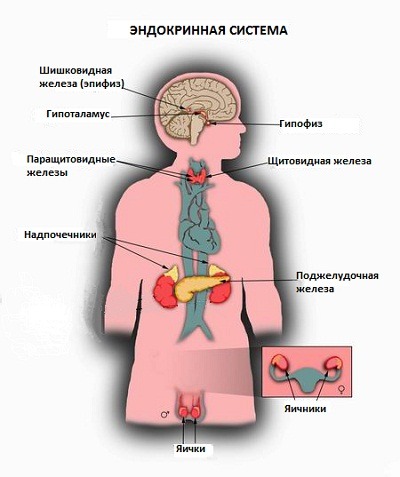
60—70 % гастрином злокачественные, около 30 % — доброкачественные. У 5—10 % больных наблюдается синдром множественной эндокринной неоплазии. Микроскопически гастриномы похожи на инсулиномы.
ВИПома (випома) — опухоль, растущая из клеток, продуцирующих вазоактивный интестинальный полипептид (ВИП). Его избыток в организме вызывает синдром, известный как панкреатическая холера (синдром Вернера—Моррисона, синдром водной диареи, синдром гипокалиемии и ахлоргидрии — WDHA-син-дром). Тяжелые электролитные нарушения, которые вызывает эта опухоль, могут оказаться смертельными. Около 80 % ВИПом классифицируются как злокачественные.
Глюкагонома растет из альфа-клеток панкреатических островков и вызывает развитие необычного синдрома, для которого характерно развитие сахарного диабета, некротизирующих изменений в коже, стоматита и анемии. Большинство этих опухолей злокачественные.
Карциномы из нефункционирующих клеток панкреатических островков не продуцируют гормоны и ведут себя как адено-карциномы.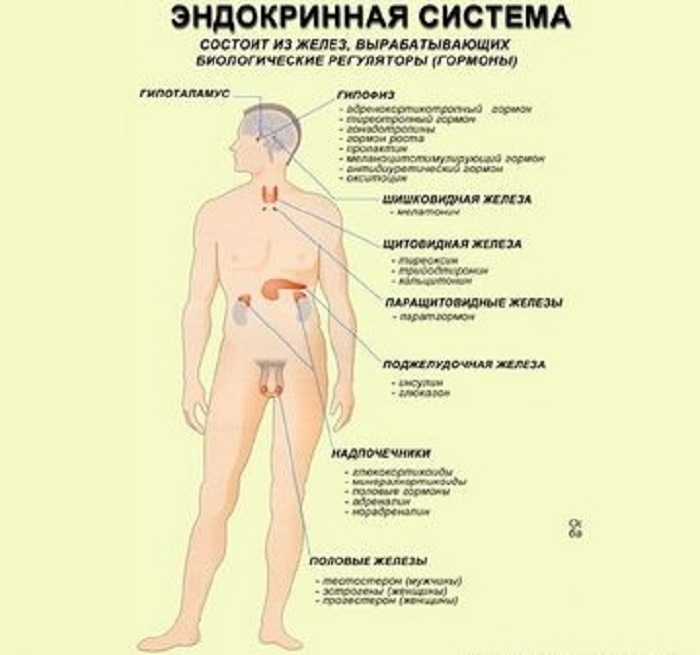 Они могут метастазировать в печень.
Они могут метастазировать в печень.
НАДПОЧЕЧНИКИ
Корковое вещество и мозговое вещество надпочечников имеют разное происхождение и продуцируют разные гормоны.
Корковое вещество надпочечников происходит из мезодер-мальных клеток и имеет три зоны, в которых вырабатываются стероидные гормоны. Внешняя зона (zona glomeruloza) продуцирует минералокортикоиды (альдостерон), промежуточная зона (zona fasciculata) — глюкокортикоиды (кортизол), внутренняя зона (zona reticularis) — андрогены и прогестины.
Мозговое вещество, которое окружено корковым веществом, происходит из эктодермальных клеток нервного гребня. Хромаффинные клетки мозгового вещества продуцируют эпи-нефрин и другие катехоламины. Клетки, подобные хромаффин-ным, встречаются и в других местах, например в параганглиях.
Болезни с преимущественным поражением коркового вещества надпочечников. Гиперкортизолизм (синдром Кушинга) в зависимости от механизма развития делят на две группы: АКТГ-за-висимый и АКТГ-независимый.
АКТГ-зависимый синдром Кушинга развивается при введении больших доз АКТГ или его синтетического аналога (ятро-генные причины) в связи с гиперсскрецией АКТГ гипофизом и развитием двусторонней гиперплазии коркового вещества надпочечников (чаще называют болезнью Кушинга), а также при развитии злокачественных и доброкачественных опухолей, секрети-рующих АКТГ, вне эндокринной системы.
Синдром Кушинга развивается также при введении больших доз кортикостероидов (ятрогенные причины) и развитии аденомы или аденокарциномы коркового вещества надпочечников.
Характерны ведущие клинические проявления: ожирение по верхнему типу (лицо и туловище), появление стрий, развитие стероидного сахарного диабета, гипертензии, иммунологических изменений, сопровождающихся повышенной чувствительностью организма к инфекции, истончение кожи, остеопороз.
При АКТГ-зависимых причинах развития синдрома Кушинга наблюдается двусторонняя гиперплазия коркового вещества надпочечников с расширением zona reticularis.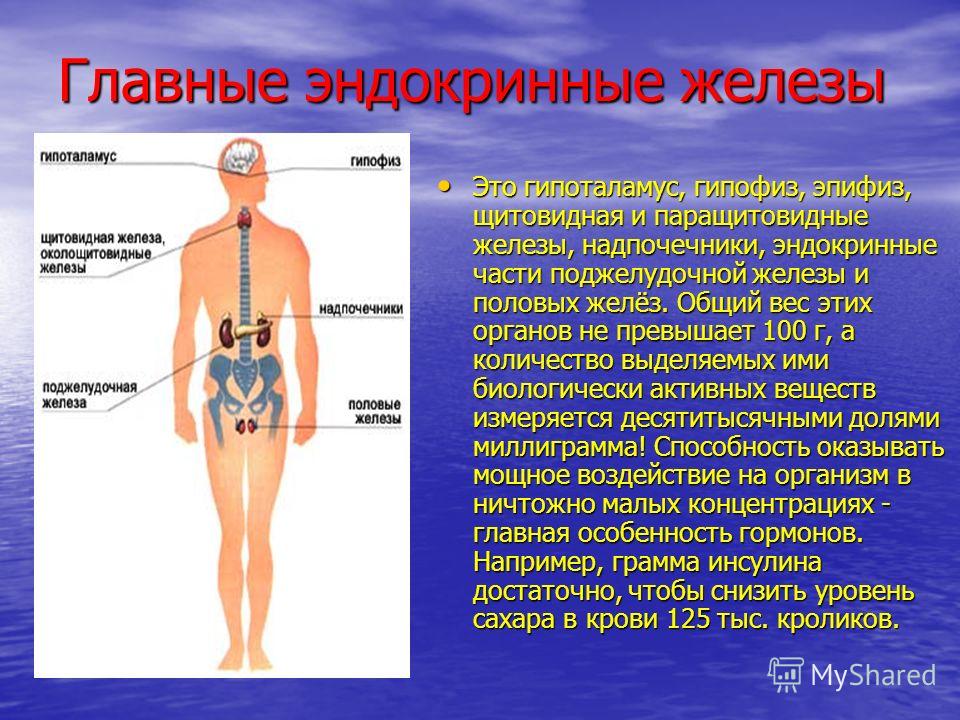
В 10 % случаев синдром Кушинга развивается в связи с аденомами коркового вещества надпочечников. Эти опухоли чаще (80 % случаев) встречаются у женщин. Карцинома вещества надпочечников также может быть причиной синдрома Кушинга (10% наблюдений у взрослых), чаще всего у детей.
Злокачественность опухолей надпочечников невозможно определить с помощью обычных критериев — митотическая активность и характер роста по отношению к окружающим тканям. Обычно карциномы ведут себя как доброкачественные опухоли, поэтому основным критерием злокачественности является наличие метастазов.
При наличии функционирующей аденомы или карциномы контралатеральный надпочечник атрофируется.
Вещества, подобные в функциональном и иммунологическом отношениях, могут секретироваться и неэндокринными опухолями, обычно мелкоклеточной карциномой легкого (до 60 % случаев).
Большинство опухолей, вызывающих развитие эктопического АКТГ-синдрома, являются быстро растущими злокачественными опухолями.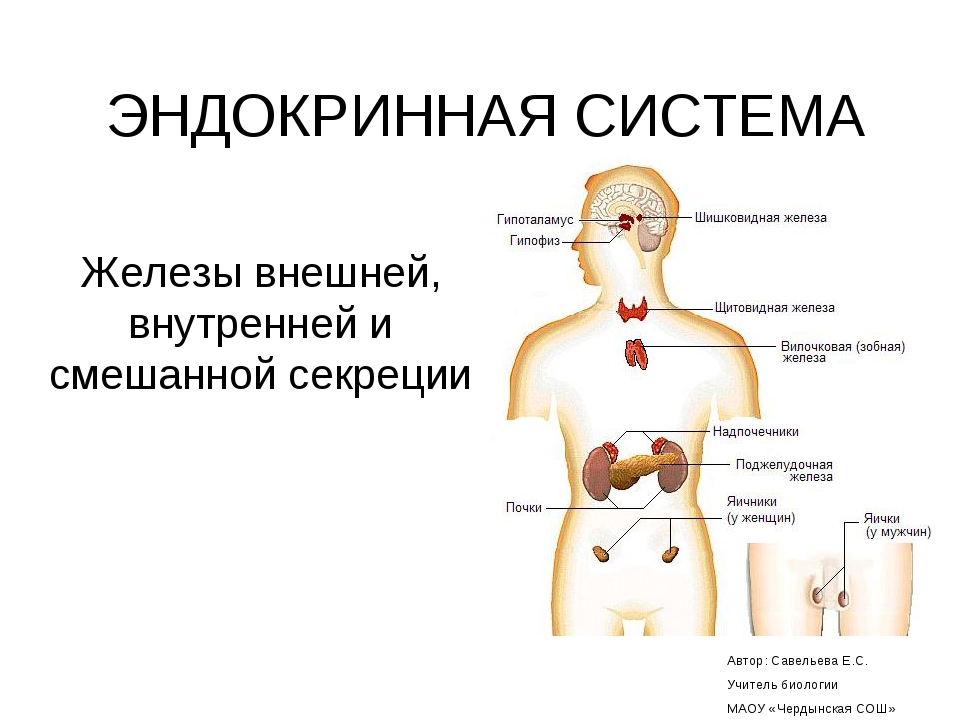
Гиперальдостеронизм (первичный альдостеронизм, синдром Конна) обусловлен повреждением надпочечника и развивается приблизительно в 1/3 случаев гиперфункции его коркового вещества (коры). Увеличение продукции альдостерона вызывает задержку натрия, увеличение общего объема плазмы крови, повышение артериального давления и торможение секреции ренина.
Большинство больных с первичным альдостеронизмом — женщины в возрасте 30—50 лет, страдающие гипертензией.
При синдроме Конна чаще всего обнаруживается единичная доброкачественная аденома надпочечника. Опухоль окружена капсулой, золотисто-желтая на разрезе. Преобладают светлые клетки с липидными включениями, похожие на клетки zona fasci-
culata.
При вторичном альдостеронизме увеличение продукции альдостерона обусловлено экстраадреналовыми причинами, главным образом почечной гипертензией и отеками, и связано с гиперсекрецией ренина.
Адреногенитальные синдромы. Врожденная гиперплазия надпочечников развивается в результате гиперпродукции АКТГ и наследуется по аутосомно-рецессивному типу.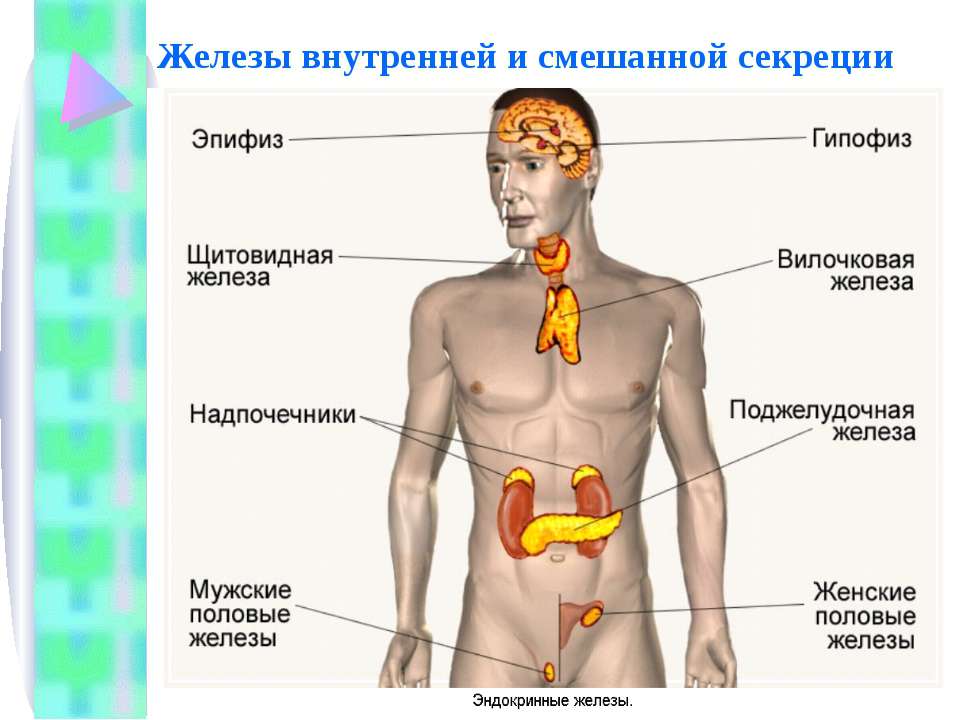 Сопровождается увеличением концентрации надпочечниковых андрогенов, приводящим к вирилизации. Обычно признаки заболевания можно обнаружить при рождении ребенка. Наблюдается гиперплазия коркового вещества надпочечников, клетки его эозинофильны, с нежно-зернистой цитоплазмой. У взрослых над-почечниковый вирилизм может быть обусловлен гиперплазией, аденомой или карциномой надпочечников.
Сопровождается увеличением концентрации надпочечниковых андрогенов, приводящим к вирилизации. Обычно признаки заболевания можно обнаружить при рождении ребенка. Наблюдается гиперплазия коркового вещества надпочечников, клетки его эозинофильны, с нежно-зернистой цитоплазмой. У взрослых над-почечниковый вирилизм может быть обусловлен гиперплазией, аденомой или карциномой надпочечников.
Недостаточность коркового вещества надпочечников. Первичная недостаточность (аддисонова болезнь), развивается вследствие разрушения коркового вещества надпочечников.
Около 60 % случаев первичной недостаточности коры надпочечников считают идиопатическими, возможно, аутоиммунного происхождения. Аутоиммунное происхождение подтверждается обнаружением антиадреналовых аутоантител. Аддисонова болезнь нередко течет параллельно с типичными аутоиммунными заболеваниями: хроническим микроцитарным тиреоидитом (синдром Шмидта), пернициозной анемией, идиопатическим гипопа-ратиреоидизмом и недостаточностью половых желез (с антиова-риальными антителами).
До недавнего времени около 50 % случаев аддисоновой болезни было связано с туберкулезным поражением надпочечников. Среди других причин аддисоновой болезни называют метастатические опухоли, амилоидоз, кровоизлияния, артериальные эмболии, грибковые заболевания.
При идиопатической аддисоновой болезни корковое вещество надпочечников утрачивает свое трехслойное строение. Клетки сохраняются в виде островков, окруженных фиброзной тканью, пронизанной лимфоидным инфильтратом.
Вторичная недостаточность обусловлена снижением секреции АКТГ, которое может быть вызвано дисфункцией гипофиза или гипоталамуса либо кортикостероидной терапией.
Острая надпочечниковая недостаточность (адреналовый криз) — быстропрогрессирующий синдром, который клинически протекает как шок. Может развиться при септицемии, особенно менингококкемии (синдром Уотерхауза—Фридериксена).
Хроническая надпочечниковая недостаточность может варьировать от полного прекращения продукции гормонов до сохранения у железы небольших резервных возможностей. Проявляется похуданием, пигментацией кожных покровов, гипотензи-ей, облысением, дисменореей.
Проявляется похуданием, пигментацией кожных покровов, гипотензи-ей, облысением, дисменореей.
Болезни с преимущественным поражением мозгового вещества надпочечников. Феохромоцитома — опухоль из хромаф-финных клеток, вызывающая развитие артериальной гипертен-зии.
Около 90 % феохромоцитом встречается в мозговом веществе надпочечников, примерно 10 % из них — злокачественные. Двустороннее поражение встречается крайне редко. Феохромо-цитомы могут быть единственным проявлением эндокринной патологии либо развиваются при синдроме множественной эндокринной неоплазии.
Около 10 % феохромоцитом экстраадреналовые и встречаются в тканях, происходящих из нервного гребня.
Катехоламины, выделяемые феохромоцитомой в кровоток, вызывают пароксизмальную или устойчивую артериальную ги-пертензию, сердечные аритмии, головную боль. Если опухоль не лечить, могут произойти кровоизлияние в мозг, развиваться сердечная недостаточность с отеком легких или фибрилляция желудочков.
Феохромоцитомы обычно имеют четкие границы, на разрезе серо-коричневого цвета, диаметром 1—4 см и более. Опухоль состоит из гнездных скоплений крупных клеток с водянистой цитоплазмой. Нередко видны атипичные и множественные ядра.
Гиперплазия мозгового вещества надпочечников (двусторонняя или односторонняя) вызывает симптомы, сходные с таковыми при феохромоцитоме.
Нейробластома — наиболее часто встречается в виде солидной опухоли в надпочечниках. Она составляет 7—14 % всех злокачественных опухолей у детей и 15—50 % — у новорожденных. Чаще бывает у лиц мужского пола. Кроме мозгового вещества надпочечников, возникает в шейных, грудных и брюшных симпатических ганглиях. Основой для распознавания опухоли служит увеличение содержания катехоламинов в моче больных (80 % случаев).
Нейробластома обычно окружена псевдокапсулой узловатого вида сероватого цвета на разрезе. Нередки участки некроза, кровоизлияний и обызвествления. Типичная нейробластома состоит из большого количества клеток, местами формирующих розетки.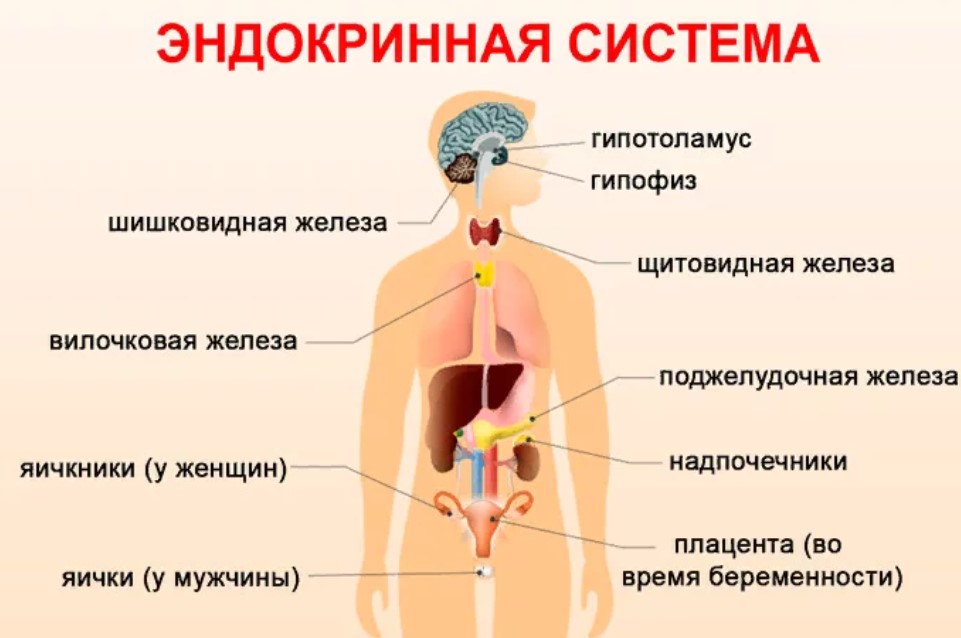 Нередко находят многочисленные митозы. Патогномо-ничный признак опухоли — наличие розеток и нейрофибрилл.
Нередко находят многочисленные митозы. Патогномо-ничный признак опухоли — наличие розеток и нейрофибрилл.
Синдром множественной эндокринной неоплазии — чаще всего семейный, генетически обусловленный (аутосомно-доми-нантный тип наследования), включающий несколько комплексов, характеризующихся новообразованиями (доброкачественными и злокачественными), гиперплазией одной или более эндокринных желез.
Различают три типа синдрома множественной эндокринной неоплазии. Для I типа характерно развитие опухолей околощитовидных желез, опухолей из клеток островков Лангерганса поджелудочной железы (синдром Золлингера—Эллисона, инсулиномы, множественные опухоли или диффузная гиперплазия), аденомы гипофиза, аденом коркового вещества надпочечников, аденом щитовидной железы, карциноидов. При II типе встречаются аденомы или аденоматозная гиперплазия околощитовидных желез, медуллярная карцинома щитовидной железы, карциноиды, фео-хромоцитома. Для III типа характерны гиперплазия околощитовидных желез, медуллярная карцинома щитовидной железы, феохромоцитома, множественные невромы желудочно-кишечного тракта, меланоз, миопатия.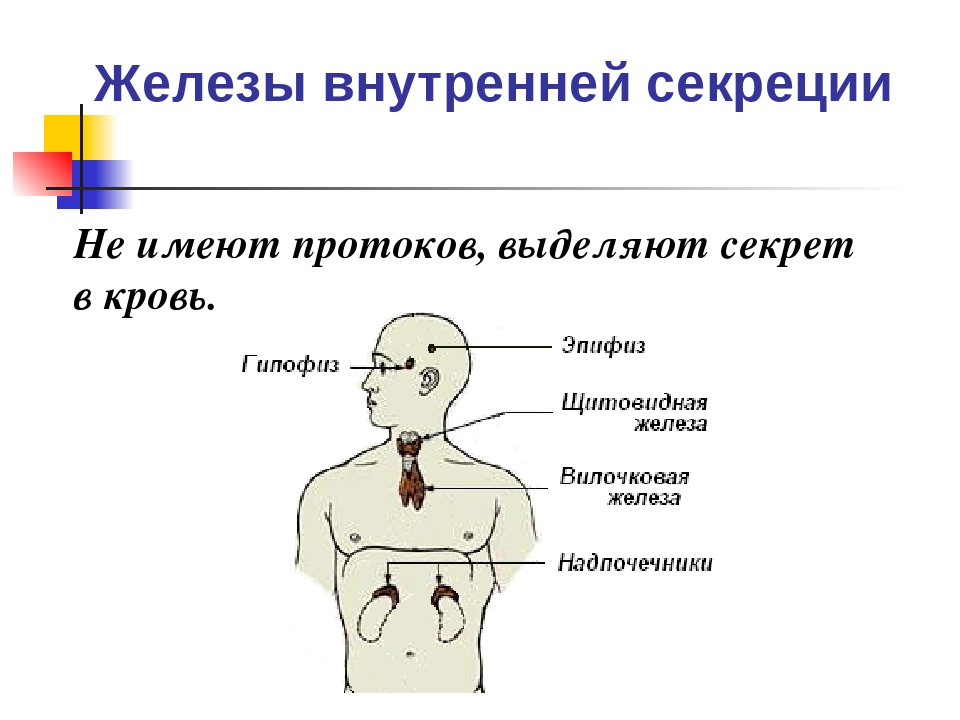
Железы внутренней секреции человека | Анатомия Желез внутренней секреции, строение, функции, картинки на EUROLAB
Железами внутренней секреции, или эндокринными органами, называются железы, не имеющие выводных протоков. Они вырабатывают особые вещества – гормоны, поступающие непосредственно в кровь.
Гормоны – органические вещества различной химической природы: пептидные и белковые (к белковым гормонам относятся инсулин, соматотропин, пролактин и др), производные аминокислот (адреналин, норадреналин, тироксин, трииодтиронин), стероидные (гормоны половых желез и коры надпочечников). Гормоны обладают высокой биологической активностью (поэтому вырабатываются в чрезвычайно малых дозах), специфичностью действия, дистантным воздействием, т. е. влияют на органы и ткани, расположенные вдали от места образования гормонов. Поступая в кровь, они разносятся по всему организму и осуществляют гуморальную регуляцию функций органов и тканей, изменяя их деятельность, возбуждая или тормозя их работу.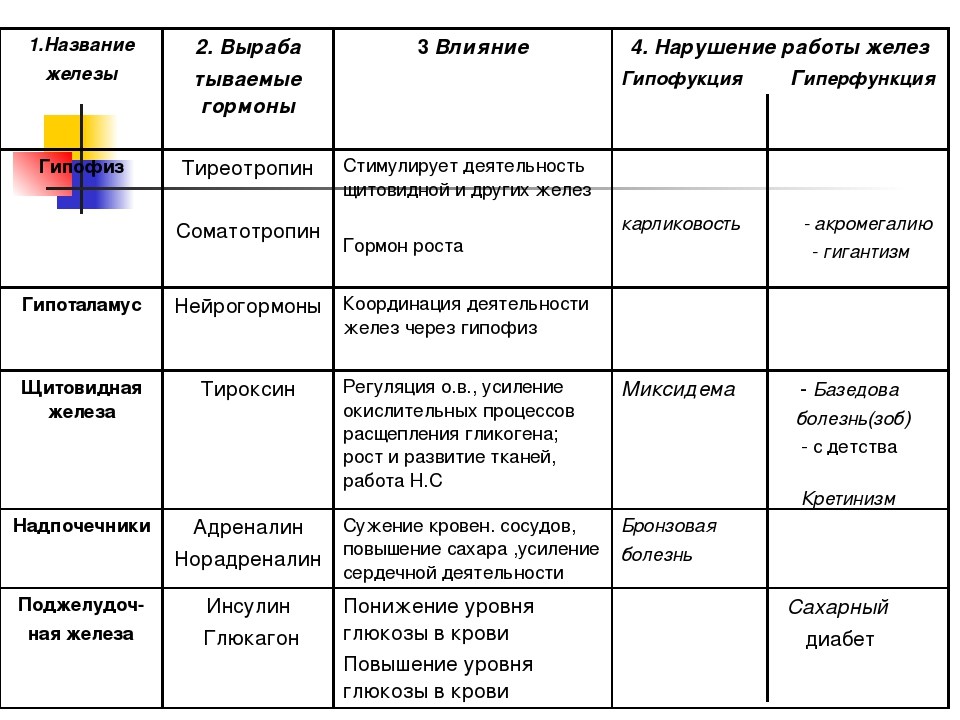 Действие гормонов основано на стимуляции или угнетении каталитической функции некоторых ферментов, а также воздействии на их биосинтез путем активации или угнетения соответствующих генов.
Действие гормонов основано на стимуляции или угнетении каталитической функции некоторых ферментов, а также воздействии на их биосинтез путем активации или угнетения соответствующих генов.
Деятельность желез внутренней секреции играет основную роль в регуляции длительно протекающих процессов: обмена веществ, роста, умственного, физического и полового развития, приспособления организма к меняющимся условиям внешней и внутренней среды, обеспечении постоянства важнейших физиологических показателей (гомеостаза), а также в реакциях организма на стресс. При нарушении деятельности желез внутренней секреции возникают заболевания, называемые эндокринными. Нарушения могут быть связаны либо с усиленной (по сравнению с нормой) деятельностью железы – гиперфункцией, при которой образуется и выделяется в кровь увеличенное количество гормона, либо с пониженной деятельностью железы – гипофункцией, сопровождаемой обратным результатом.
Внутрисекреторная деятельность важнейших эндокринных желез. К важнейшим железам внутренней секреции относятся щитовидная, надпочечники, поджелудочная, половые, гипофиз. Эндокринной функцией обладает и гипоталамус (подбугровая область промежуточного мозга). Поджелудочная железа и половые железы являются железами смешанной секреции, так как кроме гормонов они вырабатывают секреты, поступающие по выводным протокам, т. е. выполняют функции и желез внешней секреции.
Щитовидная железа (масса 16-23 г) расположена по бокам трахеи чуть ниже щитовидного хряща гортани. Гормоны Щитовидной железы (тироксин и трииодтиронин) в своем составе имеют йод, поступление которого с водой и пищей является необходимым условием ее нормального функционирования.
Гормоны щитовидной железы регулируют обмен веществ, усиливают окислительные процессы в клетках и расщепление гликогена в печени, влияют на рост, развитие и дифференцировку тканей, а также на деятельность нервной системы. При гиперфункции железы развивается базедова болезнь. Ее основные признаки: разрастание ткани железы (зоб), пучеглазие, учащенное сердцебиение, повышенная возбудимость нервной системы, повышение обмена веществ, потеря веса. Гипофункция железы у взрослого человека приводит к развитию микседемы (слизистый отек), проявляющейся в снижении обмена веществ и температуры тела, увеличении массы тела, отечности и одутловатости лица, нарушении психики. Гипофункция железы в детском возрасте вызывает задержку роста и развитие карликовости, а также резкое отставание умственного развития (кретинизм).
При гиперфункции железы развивается базедова болезнь. Ее основные признаки: разрастание ткани железы (зоб), пучеглазие, учащенное сердцебиение, повышенная возбудимость нервной системы, повышение обмена веществ, потеря веса. Гипофункция железы у взрослого человека приводит к развитию микседемы (слизистый отек), проявляющейся в снижении обмена веществ и температуры тела, увеличении массы тела, отечности и одутловатости лица, нарушении психики. Гипофункция железы в детском возрасте вызывает задержку роста и развитие карликовости, а также резкое отставание умственного развития (кретинизм).
Надпочечники (масса 12 г) – парные железы, прилегающие к верхним полюсам почек. Как и почки, надпочечники имеют два слоя: наружный – корковый, и внутренний – мозговой, являющиеся самостоятельными секреторными органами, вырабатывающими разные гормоны с различным характером действия. Клетками коркового слоя синтезируются гормоны, регулирующие минеральный, углеводный, белковый и жировой обмен. Так, при их участии регулируется уровень натрия и калия в крови, поддерживается определенная концентрация глюкозы в крови, увеличивается образование и отложение гликогена в печени и мышцах. Последние две функции надпочечники выполняют совместно с гормонами поджелудочной железы.
При гипофункции коркового слоя надпочечников развивается бронзовая, или Аддисонова, болезнь. Ее признаки: бронзовый оттенок кожи, мышечная слабость, повышенная утомляемость, понижение иммунитета. Мозговым слоем надпочечников вырабатываются гормоны адреналин и норадреналин. Они выделяются при сильных эмоциях – гневе, испуге, боли, опасности. Поступление этих гормонов в кровь вызывает учащенное сердцебиение, сужение кровеносных сосудов (кроме сосудов сердца и головного мозга), повышение артериального давления, усиление расщепления гликогена в клетках печени и мышц до глюкозы, угнетение перистальтики кишечника, расслабление мускулатуры бронхов, повышение возбудимости рецепторов сетчатки, слухового и вестибулярного аппаратов. В результате происходит перестройка функций организма в условиях действия чрезвычайных раздражителей и мобилизация сил организма для перенесения стрессовых ситуаций.
Поджелудочная железа имеет особые островковые клетки, которые вырабатывают гормоны инсулин и глюкагон, регулирующие углеводный обмен в организме. Так, инсулин увеличивает потребление глюкозы клетками, способствует превращению глюкозы в гликоген, уменьшая, таким образом, количество сахара в крови. Благодаря действию инсулина содержание глюкозы в крови поддерживается на постоянном уровне, благоприятном для протекания процессов жизнедеятельности. При недостаточном образовании инсулина уровень глюкозы в крови повышается, что приводит к развитию болезни сахарный диабет. Не использованный организмом сахар выводится с мочой. Больные пьют много воды, худеют. Для лечения этого заболевания необходимо вводить инсулин. Другой гормон поджелудочной железы – глюкагон -является антагонистом инсулина и оказывает противоположное действие, т. е. усиливает расщепление гликогена до глюкозы, повышая ее содержание в крови.
Важнейшей железой эндокринной системы организма человека является гипофиз, или нижний придаток мозга (масса 0,5 г). В нем образуются гормоны, стимулирующие функции других эндокринных желез. В гипофизе выделяют три доли: переднюю, среднюю и заднюю, – и каждая из них вырабатывает разные гормоны. Так, в передней доле гипофиза вырабатываются гормоны, стимулирующие синтез и секрецию гормонов щитовидной железы (тиреотропин), надпочечников (кортикотропин), половых желез (гонадотропин), а также гормон роста (соматотропин).
При недостаточной секреции соматотропина у ребенка тормозится рост и развивается заболевание гипофизарная карликовость (рост взрослого человека не превышает 130 см). При избытке гормона, наоборот, развивается гигантизм. Повышенная секреция соматотропина у взрослого вызывает болезнь акромегалию, при которой разрастаются отдельные части тела – язык, нос, кисти рук. Гормоны задней доли гипофиза усиливают обратное всасывание воды в почечных канальцах, уменьшая мочеотделение (антидиуретический гормон), усиливают сокращения гладких мышц матки (окситоцин).
Половые железы – семенники, или яички, у мужчин и яичники у женщин – относятся к железам смешанной секреции. Семенники вырабатывают гормоны андрогены, а яичники – эстрогены. Они стимулируют развитие органов размножения, созревание половых клеток и формирование вторичных половых признаков, т. е. особенностей строения скелета, развития мускулатуры, распределения волосяного покрова и подкожного жира, строения гортани, тембра голоса и др. у мужчин и женщин. Влияние половых гормонов на формообразовательные процессы особенно наглядно проявляется у животных при удалении половых желез (кастрацин) или их пересадке. Внешнесекреторная функция яичников и семенников заключается в образовании и выведении по половым протокам яйцеклеток и сперматозоидов соответственно.
Гипоталамус. Функционирование желез внутренней секреции, в совокупности образующих эндокринную систему, осуществляется в тесном взаимодействии друг с другом и взаимосвязи с нервной системой. Вся информация из внешней и внутренней среды организма человека поступает в соответствующие зоны коры больших полушарий и другие отделы мозга, где осуществляется ее переработка и анализ. От них информационные сигналы передаются в гипоталамус – подбугровую зону промежуточного мозга, и в ответ на них он вырабатывает регуляторные гормоны, поступающие в гипофиз и через него оказывающие свое регулирующее воздействие на деятельность желез внутренней секреции. Таким образом, гипоталамус выполняет координирующую и регулирующую функции в деятельности эндокринной системы человека.
Эндокринология – симптомы и лечение
Аденома гипофизаАденома гипофиза (pituitaryadenoma) – это доброкачественная опухоль, которая происходит из клеток передней доли гипофиза. Она может протекать бессимптомно или иметь выраженные проявления: от головных болей до клинических проявлений гормональных нарушений.
Аденома паращитовидной железыАденома паращитовидной железы — это доброкачественная опухоль на одной из паращитовидных желёз. Аденома паращитовидной железы заставляет поражённую железу выделять больше паратгормона, чем в нормальном состоянии. Это нарушает баланс кальция и фосфора, в результате в крови повышается кальций и снижается фосфор.
Аденома щитовидной железыАденома щитовидной железы — доброкачественная, часто бессимптомная опухоль, расположенная в щитовидной железе.
Аутоиммунный тиреоидитХронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения.
Болезнь Иценко — КушингаБолезнь Иценко — Кушинга — тяжёлое многосистемное заболевание, возникающее в результате гиперсекреции гормонов коры надпочечников, признаками которого являются ожирение, растяжки на коже, мышечная слабость и другие симптомы.
Гестационный сахарный диабетГестационный сахарный диабет — это нарушение углеводного обмена, которое развилось во время беременности. При этом на момент зачатия уровень глюкозы в крови будущей мамы был в номре. Данный вид сахарного диабета может возникнуть при любой беременности, особенно многоплодной и наступившей в результате ЭКО. Он повышает риск развития сахарного диабета 2-го типа и ожирения как у матери, так и у ребёнка. Предотвратить развитие гестационного сахарного диабета можно с помощью диеты и физической активности.
ГиперальдостеронизмГиперальдостеронизм — это синдром, при котором кора надпочечников вырабатывает повышенное количество гормона альдостерона. Он сопровождается развитием артериальной гипертензии, которая крайне плохо поддаётся медикаментозной коррекции и приводит к ранним и серьёзным осложнениям: инсульту, инфаркту миокарда, фибрилляции предсердий, внезапной сердечной смерти и др.
ГиперпаратиреозГиперпаратиреоз — это эндокринное заболевание, развивающееся при чрезмерном выделении паратиреоидного гормона. Оно проявляется многосимптомным поражением различных органов и систем и приводит к значительному снижению качества жизни и увеличению риска преждевременной смерти.
ГиперпролактинемияГиперпролактинемия — это увеличение уровня пролактина в крови.
ГипопаратиреозГипопаратиреоз — это заболевание, возникающее из-за недостаточной секреции паращитовидными железами паратиреоидного гормона или нечувствительностью тканей организма к его действию. Данное состояние сопровождается снижением содержания кальция в крови, что проявляется судорогами, болями в костях, мышцах и нарушением ритма сердца.
ГипопитуитаризмГипопитуитаризм (гипоталамо-гипофизарная недостаточность) — эндокринное заболевание, обусловленное полным выпадением или снижением секреции одного или более гормонов передней доли гипофиза. Сопровождается ослаблением деятельности периферических эндокринных желёз: надпочечников, щитовидной железы, половых желёз.
Гипотиреоз — это заболевание эндокринной системы, возникающее из-за длительно низкого уровня тиреоидных гормонов, вырабатываемых щитовидной железой. Симптомы крайне обманчивы, разнообразны и не всегда заметны. Если гипотиреоз долго не лечить, то может возникнуть гипотиреоидная кома.
Диабетическая стопаДиабетическая стопа — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. Вовремя начатое лечение заболевания может предотвратить образование гангрены и последующей ампутации конечности.
Диабет несахарныйНесахарный диабет — это заболевание, при котором почки перестают концентрировать жидкость (всасывать её и возвращать обратно в кровоток). Болезнь сопровождается выделением большого объёма мочи, разведённой и пресной.
Зоб диффузный токсический (Базедова болезнь)Диффузный токсический зоб — это аутоиммунное поражение щитовидной железы.
Узловой зоб — множественные заболевания щитовидной железы, представленные в виде объёмных образований, различных как по происхождению и размеру, так и по составу, способные привести к параличу голосовых связок.
Киста щитовидной железыКиста щитовидной железы — это полое образование, содержащее жидкость, которое является разновидностью узла щитовидной железы. Чаще всего кисты являются доброкачественными и бессимптомными. Иногда при больших размерах могут доставлять дискомфорт в области шеи, нарушать глотание, вызывать ощущение кома в горле. Возможно как медикаментозное, так и оперативное лечение.
Кома диабетическаяДиабетическая кома — это опасное состояние, которое возникает при резком снижении или повышении уровня глюкозы в крови. Его причиной может быть неправильное введение и хранение инсулина, острые воспалительные реакции и др. Если пациенту вовремя не оказать помощь, кома может привести к летальному исходу.
Морбидное ожирениеОжирение является одной из величайших проблем общественного здравоохранения в XXI веке.
Надпочечниковая недостаточность (гипокортицизм)Надпочечниковая недостаточность — это тяжёлое эндокринное заболевание, при котором в организме не хватает гормонов коры надпочечников. Оно развивается постепенно в течение многих месяцев или даже лет, ухудшает самочувствие, маскируется под синдром хронической усталости и другие серьёзные болезни. Если своевременно не поставить диагноз и не провести лечение, то у людей с хронической надпочечниковой недостаточностью может развиться аддисонический криз — состояние, угрожающее жизни.
Ожирение — хроническое заболевание, которое характеризуется патологическим увеличением массы тела за счет жировой ткани. Согласно данным ВОЗ, в 2009 г. в мире около 2,1 миллиарда человек имели избыточную массу тела или ожирение, при этом в России среди людей с таким диагнозом 51,7% женщин и 46,5% мужчин.
Опухоль надпочечникаОпухоль надпочечников — это патологический рост ткани надпочечников, в составе которой возникли изменившиеся клетки, ставшие атипичными в плане дифференцировки, характера роста и продукции гормонов. Пик заболеваемости приходится на 30-40 лет.
Остеопороз — это наиболее распространённое метаболическое заболевание костей, которое проявляется прогрессирующим снижением плотности и нарушением структуры костной ткани и может привести к переломами при минимальной травме. Часто он протекает бессимптомно, поэтому заболевание удаётся обнаружить только после обращения к врачу в связи с переломом.
Сахарный диабет 1 типаСахарный диабет 1 типа (инсулинозависимый диабет, ювенильный диабет) — это аутоиммунное заболевание эндокринной системы, которое характеризуется хронически повышенным уровнем глюкозы в крови в результате недостаточного производства гормона инсулина. В основе развития сахарного диабета 1 типа лежит нарушение работы бета-клеток поджелудочной железы вследствие аутоиммунной реакции и наследственной предрасположенности, что приводит к абсолютной инсулиновой недостаточности.
Сахарный диабет 2 типаСахарный диабет II типа — тяжёлое хроническое эндокринное заболевание поджелудочной железы, при котором наблюдается дефицит секреции инсулина и повышенное содержание глюкозы в крови.
Синдром Конна (первичный гиперальдостеронизм)Синдром Конна — это гормональное расстройство, при котором слишком высокий уровень гормона альдостерона приводит к повышению артериального давления. Причиной избытка гормона являются болезни надпочечников. Поэтому артериальную гипертонию при этом синдроме можно полностью вылечить с помощью операции.
Тиреоидит де КервенаПодострый тиреоидит (тиреоидит де Кервена) — это воспалительное заболевание щитовидной железы, вызванное вирусной инфекцией. Подострый тиреоидит встречается у людей в возрасте от 30 до 60 лет. Чаще болеют женщины, что связано с наследственным фактором. Причиной подострого тиреоидита обычно являются вирусные заболевания.
Тиреоидит острыйОстрый тиреоидит — это воспаление ткани щитовидной железы, которое характеризуется острым началом и сопровождается подъёмом температуры тела до 38-40 °C, ознобом, острой болью в области передней поверхности шеи, отёком, чувством давления в области шеи и осиплостью голоса.
Тиреотоксикоз (гипертиреоз)Тиреотоксикоз — гиперметаболический процесс, вызванный избытком тиреоидных гормонов в организме и их токсическим воздействием на различные органы и ткани. Характеризуется увеличением щитовидной железы и поражением других систем и органов. Чаще возникает у людей в возрасте 20-45 лет.
ФеохромоцитомаФеохромоцитома — гормонально активная опухоль, которая локализуется преимущественно в клетках симпато-адреналовой системы и секретирует большое количество катехоламинов.
20 Болезни желез внутренней секреции
БОЛЕЗНИ ЖЕЛЕЗ ВНУТРЕННЕЙ СЕКРЕЦИИ.
Составила доцент Матвеенко М.Е.
Эндокринным заболеванием можно назвать такое, при котором патология эндокринной железы составляет сущность болезни. Эндокринные заболевания обладают рядом особенностей:
1.Для них характерно плюригландулярное поражение, т.е. при заболевании любой эндокринной железы к этому процессу присоединяются патологические изменения в других эндокринных железах, так как все органы эндокринной системы связаны между собой функционально, и между ними существуют тесные заместительные связи.
2.Эндокринные заболевания не бывают только эндокринными. Это нейро-эндокринно-иммунные заболевания, т.к. синтез и секреция гормонов регулируются нервной системой, либо непосредственно, либо через выделение других гормонов и гуморальных факторов. В гипоталамусе концентрируются нейроны, выделяющие в кровь портальной системы гипофиза в ответ на приходящие извне импульсы особые рилизинг-гормоны, стимулируя или тормозя выделение гипофизарных гормонов. С иммунной системой эндокринная связана через вилочковую железу. С другой стороны изменения иммунного статуса, например, наличие аутоантител ведет в некоторых случаях к недостаточности эндокринных желез.
3.Эндокринная система путем гормональной регуляции поддерживает гомеостаз организма, поэтому при эндокринных заболеваниях нарушается взаимосвязь между жировым, белковым, минеральным и водным обменами. При этом в различных органах и тканях появляются морфологические изменения, выражающиеся в дистрофических, атрофических, гиперпластических, склеротических, диспластических и неопластических процессах. В самой эндокринной системе преобладают две группы патологических процессов: гиперпластические, которые выражаются, как правило, гиперфункцией, и дистрофические, атрофические и склеротические, которые выражаются гипофункцией желез внутренней секреции.
Болезни гипоталамуса и гипофиза.
Гипоталамус – высший вегетативный центр, координирующий функции различных систем. Он представляет собой скопление нервных клеток, которые трансформируют разнообразные нервные сигналы, поступающие извне, в гуморальные путем выработки рилизинг-гормонов. Гипоталамические гормоны могут активировать или угнетать выделение тропных гормонов. При появлении в гипоталамусе патологических процессов, таких как травматические повреждения, воспаление или
2
гамартом, нарушаются связи, регулирующие функцию гипофиза и других эндокринных желез.
Гипофиз состоит из двух долей: передней (аденогипофиз) и задней (нейрогипофиз). Аденогипофиз вырабатывает тропные гормоны, воздействующие на эндокринные железы-мишени (щитовидную железу, надпочечники, половые железы), а также гормоны, контролирующие рост и лактацию. Врожденные пороки развития, такие как выраженная гипоплазия или аплазия гипофиза, несовместимы с жизнью. Описанные в литературе удвоения гипофиза сочетаются с тяжелыми пороками ЦНС. Встречаются гипофизарные кисты, которые располагаются между передней долей и средней частью гипофиза. При их значительном увеличении гипофиз атрофируется, что сопровождается хронической гипофизарной недостаточностью.
Из опухолей гипофиза наиболее важное место занимают аденомы, которые часто встречаются у пожилых людей (рис.1). Аденомы почти всегда вызывают гиперсекрецию тропных гормонов, т.е. являются гормонально активными (соматотропная – из эозинофильных клеток гипофиза, пролактинотропная – из хромофобных или эозинофильных клеток и др.)(рис.2). Однако аденомы могут быть и гормонально неактивными (мелкоклеточная недифференцированная и оксифильная онкоцитома).
Рис.1 Микроаденома передней доли гипофиза: такая аденома встречается у взрослых пациентов в 5% случаев. Редко бывает гормонально активной.
Аденомы могут озлокачествляться, приобретая инвазивный рост, прорастая капсулу органа. Опухоли гипофиза, в том числе доброкачественные, в случае значительного увеличения оказывают давление на перекрест зрительных нервов, вызывая вначале сужение полей зрения, а затем потерю зрения. Чаще всего аденомы вырабатывают несколько гормонов одновременно, но возможна преимущественная продукция одного гормона.
3
Рис.2 Аденома гипофиза состоит из небольших круглых клеток с четкими ядрами и умеренно базофильной цитоплазмой. В центре видны сосуды.
С гиперфункцией гормона роста связаны три синдрома: гигантизм, акромегалия и сахарный диабет. Гигантизм (свыше 190 см у девушек и 200 см у мужчин) возникает у детей и подростков с незакончившимся физиологическим ростом. Рост костей и патологические изменения в них, по мнению одних исследователей, связаны с высокой функциональной активностью остеобластов, по мнению других, с особой реактивностью эпифизарных хрящей к СТГ. После окостенения эпифизарных хрящей гигантизм переходит в акромегалию. Ведущим признаком акромегалии является рост тела в ширину за счет периостального увеличения костей скелета и размеров внутренних органов, что сочетается с нарушением обмена веществ. Заболевание развивается у взрослых. У больных гигантизмом и акромегалией обнаруживается спланхномегалия (увеличение размеров внутренних органов в 2–4 раза), обусловленная гипертрофией паренхиматозных структур и избыточным ростом фиброзной ткани. Так как гормон роста оказывает влияние на толерантность к глюкозе, у больных с гиперпродукцией гормона роста развивается сахарный диабет. Как правило, у них снижена половая функция, и они быстро стареют.
При повышении уровня в сыворотке крови другого гормона гипофиза – пролактина возникает синдром аменореи – галактореи, для которого характерно бесплодие, вторичная аменореи и галакторея. Этот синдром может появляться у молодых женщин после приема оральных контрацептивов. При гиперпролактинемии в гипофизе обнаруживаются аденомы.
Гипофункция аденогипофиза (пангипопитуитаризм) ведет к снижению продукции тропных гормонов, что вызывает различные сочетания эндокринных и обменных нарушений. При абсолютном или относительном дефиците СТГ, развивается гипофизарный нанизм (карликовость), проявляющийся малым ростом при сохранении пропорциональности телосложения.
4
Большинство форм гипофизарного нанизма относится к генетическим заболеваниям. Другую группу больных нанизмом (приобретенным) составляют пациенты с различными видами органической патологии ЦНС, которые возникли внутриутробно или в раннем детском возрасте. Морфологическими причинами, вызывающими эту патологию, являются гипоплазия гипофиза, дистрофические изменения в нем, кистозная дегенерация, атрофия вследствие сдавления опухолью, травматические повреждения гипоталамо-гипофизарной области, инфекционные заболевания и токсические повреждения.
При рождении гипофизарные карлики имеют нормальные размеры и массу тела, но с второго-третьего года жизни рост замедляется. Взрослые карлики сохраняют детские пропорции тела. У них отмечается предрасположенность к гипогликемии (преобладание инсулинового эффекта при отсутствии ингибирующего действия СТГ), есть признаки гипогонадизма (дефицит гонадотропинов), гипотиреоидизма (при подавлении секреции ТТГ), гипокортицизма (выпадение АКТГ), утомляемость, гипотония, плохая переносимость стресса, гиперхолестеринемия и т.д.
При морфологических исследованиях находят, что у таких больных щитовидная железа и половые железы гипоплазированы, в надпочечниках
– гипоплазия пучковой и сетчатой зон при относительной сохранности клубочковой. У мальчиков отмечается крипторхизм, отстают в развитии наружные половые органы, не развивается половое оволосение в пубертатном периоде. У девочек не развиты матка и придатки, не развиваются молочные железы, отсутствует менструация.
Нейрогипофиз накапливает и выделяет два гормона: окситоцин, который стимулирует сокращение матки и вызывает лактацию, и вазопрессин (антидиуретический гормон), поддерживающий нормальную осмолярность сыворотки крови путем резорбции воды в дистальных канальцах почечного нефрона. Дефицит вазопрессина снижает реабсорбцию жидкости в дистальном отделе почечного нефрона и способствует выделению большого количества гипоосмолярной неконцентрированной мочи. Это характерно для центрального несахарного диабета в отличие от периферического, при котором синтезируется достаточное количество вазопрессина, но снижена или отсутствует чувствительность к гормону рецепторов почечных канальцев.
Причиной центрального несахарного диабета могут быть воспалительные, дегенеративные, травматические, опухолевые и другие поражения различных участков гипоталамо-нейрогипофизарной системы. Среди острых и хронических инфекций, вызывающих перечисленные морфологические изменения наиболее часто встречается грипп с его нейротропным действием. Заболевание может возникать после черепномозговой и психической травм. Причиной несахарного диабета у детей может быть родовая травма. Симптоматический несахарный диабет вызывается первичными и метастатическими опухолями гипоталамуса и
5
гипофиза. Метастазируют в гипофиз чаще всего рак молочной и щитовидной желез и бронхов.
Вместе с тем у значительно числа больных (60–70%) этиология заболевания остается неизвестной – идиопатический несахарный диабет. По данным последних лет идиопатический несахарный диабет часто связан с аутоиммунными заболеваниями и органоспецифическими антителами к вазопрессинсекретирующим и реже окситоцинсекретирующим клеткам. При этом в нейросекреторных органах обнаруживается лимфоидная инфильтрация с формированием лимфоидных фолликулов и замещением паренхимы этих органов лимфоидной тканью.
Сахарный диабет.
Сахарный диабет имеет наибольший удельный вес среди заболеваний эндокринной системы. В настоящее время около 2% населения земного шара больны сахарным диабетом, что связано с относительной или абсолютной недостаточностью инсулина.
Сахарный диабет может быть спонтанный (спонтанный – возникающий без внешнего воздействия), вторичный (при заболеваниях поджелудочной железы, эндокринных органов, генетических синдромах), диабет беременных, латентный. Как самостоятельное заболевание рассматривают лишь спонтанный диабет, который делят на инсулинзависимый (I тип)(рис.3, 4) и инсулиннезависимый диабет (II тип)(рис.5).
Рис.3 Нормальный островок Лангерганса: содержит альфа-клетки, секретирующие глюкагон, бетта-клетки, выделяющие инсулин и дельта-клетки – соматостатин.
Этиологические факторы:
1.Генетически обусловленное изменение количества и функции бетаклеток, ведущее к снижению синтеза инсулина, продукции аномального инсулина, к нарушению превращения проинсулина в инсулин.
6
2.Факторы внешней среды – вирусы, аутоиммунные заболевания, характер питания (ожирение), повышение активности адренергической нервной системы.
Рис.4 Островок Лангерганса у пациента с диабетом I типа. Присутсвие лимфоидной инфильтрации в ткани островка подтверждает аутоиммунный механизм заболевания.
Рис.5 Островок Лангерганса у пациента с диабетом II типа. Гиалиноз островка сопровождается гибелью эндокринных клеток, количество которых резко уменьшено.
Среди факторов риска для диабета I типа, возникающего, в основном, у молодых людей (пик заболеваемости приходится в 10–12 лет) необходимо отметить вирусную инфекцию (эндемический паротит, краснуху, Коксаки-инфекцию, вирусный гепатит), генетическую предрасположенность, аутоиммунизацию при заболеваниях, протекающих с появлением антител к субклеточным компонентам.
Для диабета II типа, наиболее часто встречающегося у пожилых людей, характерно появление обменных антиинсулярных факторов и снижение рецепторной активности бета-клеток.
Недостаток инсулина вызывает нарушение синтеза гликогена, повышается содержание глюкозы в крови (гипергликемия), появляется глюкоза в моче (глюкозурия), т.к. максимальная концентрация глюкозы в крови, при которой она реабсорбируется почками полностью составляет
7
10–11 ммоль на литр. Кроме этого снижается почечный порог выведения глюкозы, в результате нарушения реабсорбции и превращения в эпителии канальцев в глюкозо-6-фосфат.
В связи с усиленным распадом жиров и белков и появлением недоокисленных продуктов их распада возникают гиперлипидемия (холестеринемия), ацетонеия и кетонемия. Гиперкетонемия способствует возникновению ацидоза и вызывает интоксикацию организма.
Макроскопически поджелудочная железа часто уменьшена в размерах, склерозирована с участками ожирения (липоматоза). Островки гиалинизированы и склерозированы, могут быть подвергнуты кистозному перерождению.
Печень увеличена, в клетках наблюдается жировая дистрофия, нет гликогена в цитоплазме гепатоцитов, но в ядрах этих клеток определяется гликоген, который придает им светлый тон (“дырявые ядра”).
Диабетическая макроангиопатия проявляется атеросклерозом крупных сосудов (эластического и мышечно-эластического типов). Диабетическая микроангиопатия поражает микроциркуляторное русло, при этом наблюдается:
1.Плазморрагическое пропитывание стенки сосуда с повреждением базальной мембраны эндотелия.
2.Пролиферация эндотелия и перителия.
3.Завершается процесс склерозом и гиалинозом стенки сосудов,
появляется характерный для сахарного диабета – липогиалин. Повреждения сосудистой стенки являются “расплатой”
микроциркуляторного русла за попытку вывести недоокисленные продукты за пределы сосудистой стенки. Микроангиопатия при диабете имеет генерализованный характер: мирососуды повреждаются в почках, сетчатке глаз, скелетных мышцах, коже, слизистых оболочках, поджелудочной железе, головном мозге, периферической нервной системе.
В почках микроангиопатия проявляется диабетическим гломерулонефритом и гломерулосклерозом. В основе лежит пролиферация мезангиальных клеток и образование ими большого количества мембраноподобного вещества в ответ на отложение в мезангиуме мукополисахаридов. Диабетический гломерулосклероз (синдром Киммельстила – Уилсона) клинически проявляется отеками, протеинурией, артериальной гипертензией, высокой гипергликемией с прекращением глюкозурии. Кроме пролиферативных изменений могут быть экссудативные, которые проявляются образованием “фибриновых шапочек” на капиллярах клубочков и “капсульной капли”. В канальцах наибольшие изменения определяются в узком сегменте нефрона, где происходит полимеризация глюкозы в гликоген (гликогеновая инфильтрация эпителия).
Для диабетической ангиопатии характерны:липогранулемы в сосудах легких, инфильтарция липидами гистио-макрофагальный системы (селезенка, лимфатические узлы, печень) и кожи (ксантоматоз).
8
Диабетическая нейропатия включает следующие клинические синдромы: радикулопатию, мононейропатию, полинейропатию, амиотрофию, вегетативную нейропатию и энцефалопатию, которые обусловлены демиелинизацией осевых цилиндров в задних корешках и столбах спинного мозга и дегенеративными изменениями нейронов.
Наиболее часто встречающиеся осложнения сахарного диабета: диабетическая кома, гангрена конечности, инфаркт миокарда, слепота в результате микро- и макроангиопатии, диабетическая нефропатия (почечная недостаточность, которая может быть острой при папиллонекрозе и хронической при гломерулосклерозе), инфекции (пиодермия, фурункулез, сепсис, обострение туберкулеза). Указанные осложнения часто являются причинами смерти.
Нередкой патологией является аденома поджелудочной железы, построенная из островковых клеток, которая может вызвать синдром Цоллингера-Эллисона (рис.6).
Рис.6 Аденома из клеток островков Лангерганса отделена капсулой от нормальной ткани железы. Справа видны неизмененные островки.
Болезни щитовидной железы.
Основные заболевания – зоб (струма), тиреоидиты и опухоли.
Зоб – патологическое увеличение щитовидной железы. Оно может быть диффузное или в виде узла. В зависимости от функциональных и клинических особенностей, а также от причин возникновения различают эндемический зоб, спорадический зоб, диффузный токсический зоб (базедова болезнь).
Эндемический зоб развивается у лиц, проживающих на территории, где мало йода в питьевой воде. Щитовидная железа при этом увеличивается в размерах за счет гиперплазии фолликулов, но функциональные способности ее снижены. Если зоб появляется в детском возрасте, то отмечается умственное недоразвитие – кретинизм.
По гистологическим признакам различают коллоидный зоб, часто узловой, плотный. При этом меняется гистологическое строение
9
щитовидной железы: происходит увеличение содержания коллоида в фолликулах и полиморфизм фолликулов,что говорят о микроили макрофолликулярном зобе, который может быть с пролиферацией фолликулярного эпителия.
При значительном разрастании фолликулярного эпителия, но малом количестве коллоида, т.е. при увеличении за счет паренхимы говорят о паренхиматозном зобе. В таком зобе может быть полное отсутствие коллоида в железе, при этом микроскопически видны солидные структуры.
Спорадический зоб возникает у жителей неэндемических районов. Значительного влияния на организм не оказывает, если нет сильного разрастания. В некоторых случаях он может стать основной для базедовой болезни.
Базедова болезнь (диффузный токсический зоб) возникает чаще у женщин после нервно-психических травм. Считают, что при этом активируется гипоталамус и симпатико-адреналовая система. Это приводит к усиленному образованию гормонов щитовидной железы. У больных появляется триада клинических симптомов: зоб, пучеглазие (экзофтальм), тахикардия. Больные худеют, нарушается деятельность нервной системы и мышц, обусловленная дефицитом АТФ, истощением в мышцах запаса гликогена. Тахикардия связана с активизацией симпатоадреналовой системы.
Характерные морфологические признаки тиреотоксикоза выявляются в щитовидной железе. Она увеличена в размерах (в 3–4 раза больше, чем нормальная). Железа плотной консистенции, богата сосудами. При большом содержании коллоида цвет у среза желтый, при малом – серый, полупрозрачный. При микроскопии видны фолликулы различной величины и формы, с коллоидом и без него. Эпителий фолликулов высокий, цилиндрический, клетки, надвигаясь друг на друга, образуют выступы (подушки Сандерсона). Строма железы хорошо выражена, часто инфильтрирована лимфоцитами, образующими скопления и фолликулы.
Со стороны внутренних органов наиболее значительные изменения наблюдаются в сердце (тиреотоксическое сердце). Макроскопически наблюдается гипертрофия левого желудочка. При микроскопии виден внутриклеточный отек кардиомиоцитов, диффузная жировая инфильтрация миокарда, очаги некроза в мышечных волокнах. Перечисленные процессы связаны с тем, что тиреоидные гормоны повышают потребность тканей в кислороде, которого не хватает из-за разобщения процессов окислительного фосфорилирования, что создает условия для кислородного голодания тканей. В исходе заболевания наблюдается кардиосклероз.
В печени определяется серозный отек, который может перейти в фиброз (тиреотоксический фиброз печени). В промежуточном и продолговатом мозге – дистрофические изменения нервных клеток.
Часто отмечается гиперплазия лимфоидной ткани в тимусе, лимфатических узлах и селезенке.
10
Смерть может наступить от острой надпочечниковой недостаточности во время операции по поводу удаления зоба, без операции – от сердечной недостаточности.
Тиреоидиты.
Среди них наибольшее значение имеют тиреодит Хасимото – истинный аутоиммунный зоб, при котором появляются аутоантитела к микросомальному антигену, поверхностным антигенам тиреоцитов, тиреоглобулину. В структуре тиреоидной патологии заболеваемость аутоиммунным тиреоидитом составляет 20–40% среди взрослого населения Белоруссии.
Факторы, предрасполагающие к развитию этого тиреоидита, можно разделить на генетические и средовые. К последним относятся: избыточное (более 1 мг в сутки) применение йода, вирусные и бактериальные инфекции (способствуют аутоиммунизации организма), повышенная тиреотропная стимуляция (усиливает синтез тиреопероксидазы и тиреоглобулина, а также способствует выходу в кровь повышенного количества тиреоглобулина и образованию антитиреоидных антител), радиация, нарастающая общая аллергизация населения.
Микроскопически железа инфильтрирована лимфоцитами, в ней образуются лимфатические фолликулы (рис.7). Со временем паренхима железы погибает и замещается соединительной тканью.
Рис.7 Тиреоидит Хашимото: справа виден лимфоидный фолликул со светлым реактивным реактивным центром.
Тиреодит Риделя характеризуется первичным разрастанием соединительной ткани, сопровождающимся гибелью паренхимы. Иногда соединительная ткань разрастается за пределы железы, имитируя злокачественную опухоль.
Опухоли щитовидной железы.
Аденома щитовидной железы может быть фолликулярная из А и В клеток (рис.8) и солидная из С клеток.
Об эндокринной системе – эндокринные железы и гормоны
Основы эндокринной системы
- Эндокринная система состоит из сети желез.
- Эти железы выделяют гормоны, регулирующие многие функции организма, включая рост и обмен веществ.
- Эндокринные заболевания распространены и обычно возникают, когда железы вырабатывают неправильное количество гормонов.
Проще говоря, эндокринная система – это сеть желез, которые выделяют химические вещества, называемые гормонами, чтобы помочь вашему организму нормально функционировать.Гормоны – это химические сигналы, которые координируют ряд функций организма.
Эндокринная система регулирует определенные внутренние процессы. (Примечание: эндокринный не следует путать с экзокринным . Экзокринные железы, такие как потовые и слюнные железы, секретируются наружу и внутрь через протоки. Железы внутренней секреции выделяют гормоны изнутри, используя кровоток.)
Эндокринная система помогает контролировать следующие процессы и системы:
- Рост и развитие
- Гомеостаз (внутренний баланс систем организма)
- Обмен веществ (энергетические уровни тела)
- Репродукция
- Ответ на раздражители (стресс и / или травма)
Эндокринная сеть
Эндокринная система выполняет эти задачи через сеть желез, которые представляют собой небольшие, но очень важные органы, производящие, хранящие и секретирующие гормоны.
Железы эндокринной системы:
Эти железы вырабатывают разные типы гормонов, которые вызывают специфический ответ в других клетках, тканях и / или органах, расположенных по всему телу. Гормоны достигают этих далеких целей с помощью кровотока. Как и нервная система, эндокринная система является одним из основных коммуникаторов вашего тела. Но вместо того, чтобы использовать нервы для передачи информации, эндокринная система использует кровеносные сосуды для доставки гормонов к клеткам.
Эндокринные болезни
Чтобы все работало гладко (то есть ваше тело функционировало должным образом), определенные процессы должны работать правильно:
- Эндокринные железы должны выделять правильное количество гормонов (если они выделяют слишком много или слишком мало, это называется гормональным дисбалансом).
- Ваше тело также нуждается в сильном кровоснабжении для транспортировки гормонов по всему телу.
- В ткани-мишени должно быть достаточное количество рецепторов (где гормоны прикрепляются и выполняют свою работу).
- Эти мишени должны уметь адекватно реагировать на гормональный сигнал. Модель здесь будет похожа на первичный гипотиреоз , где гипофиз производит ТТГ, ТТГ переносится через кровоток в щитовидную железу, щитовидная железа имеет соответствующие рецепторы, но по какой-либо причине она не может эффективно производить или секретировать щитовидную железу. гормон.
Эндокринные заболевания распространены и случаются, даже если один из этапов процесса не работает должным образом.Если у вас есть эндокринное заболевание или расстройство, вы можете проконсультироваться со специалистом, известным как эндокринолог, который эффективно диагностирует и поможет вылечить ваше состояние.
Обновлено: 18.02.16
Обзор гипоталамуса
Типы и симптомы эндокринных заболеваний (железы и гормоны)
Гормоны – это химические посредники, которые переносятся по всему телу. Это помогает координировать и регулировать различные процессы.Эти химические вещества производятся и выделяются железами. Вместе эти железы и гормоны составляют эндокринную систему. Он подвержен различным заболеваниям, которые могут прямо или косвенно повлиять на железу.
Это некоторые из эндокринных желез, расположенных по всему телу. Важно не допускать, чтобы железы внутренней секреции выделяли гормоны непосредственно в кровоток. Его не следует путать с экзокринными железами, которые выделяют секреты, такие как ферменты, в полость тела.
Например, слюнные железы – это экзокринные железы.Поджелудочная железа является эндокринным и экзокринным компонентом. Что касается экзокринной функции, он выделяет пищеварительные ферменты в тонкий кишечник. В рамках своей эндокринной функции он выделяет гормоны, такие как инсулин, в кровоток.
Подробнее о списке сальников.
Голова
- Гипофиз (основание головного мозга)
- Шишковидная железа (глубоко в центре мозга)
- Гипоталамус (основание мозга над гипофизом)
Шея
- Щитовидная железа (передняя часть шеи)
- Паращитовидные железы (шея за щитовидной железой)
Живот
- Поджелудочная железа (верхняя часть живота)
- Надпочечники (верхние бока каждой почки)
Таз и промежность
- Яичники (женские)
- Яичники (мужские)
Признаки и симптомы эндокринных заболеваний обычно не проявляются в области железы.Это связано с тем, что гормоны, выделяемые этими железами, могут перемещаться через кровоток и могут иметь наиболее выраженный эффект в других частях тела или в других частях тела.
Общие эндокринные симптомы
При нарушении работы эндокринных желез или некотором нарушении уровня гормонов может возникнуть множество различных признаков или симптомов. Некоторые из этих признаков и симптомов специфичны для пораженной железы и гормона. Например, густой рост волос на лице у женщин может быть признаком высокого уровня тестостерона.
Другие признаки и симптомы могут быть не такими специфическими. Эти симптомы носят общий характер и могут возникать при многих различных эндокринных заболеваниях. Поэтому трудно выделить конкретную железу и диагностировать тип эндокринного заболевания только по симптомам. Например, увеличение веса может наблюдаться при гипотиреозе (недостаточная активность щитовидной железы) и синдроме Кушинга (дисфункция надпочечников).
Увеличение веса
Увеличение веса наблюдается при многих эндокринных заболеваниях. Однако увеличение веса у большинства людей связано с высоким потреблением калорий и малоподвижным образом жизни.Эндокринные заболевания не следует сразу рассматривать как причину увеличения веса до тех пор, пока не будут исключены факторы питания и образа жизни, а также если соответствующие диагностические тесты могут подтвердить эндокринное заболевание.
- Гипотиреоз – одна из наиболее частых эндокринных причин увеличения веса. Щитовидная железа вырабатывает гормоны щитовидной железы, которые регулируют скорость обмена веществ в организме. Снижение скорости метаболизма в результате гипотиреоза может способствовать увеличению веса.
- Расстройства яичников , такие как синдром поликистозных яичников (СПКЯ), также могут способствовать увеличению веса, поскольку дисбаланс эстрогена и прогестерона способствует накоплению жира, особенно в таких областях, как грудь, нижняя часть живота, ягодицы и верхняя часть бедер.
- Синдром Кушинга является результатом любого состояния, которое вызывает избыток глюкокортикоидов. Синдром Кушинга может возникать из-за избытка экзогенных c
Железы внутренней секреции и их гормоны
начало содержанияЧтение за 1 минуту
В гормональной системе (называемой в медицинской терминологии эндокринной системой) есть различные железы, которые выделяют разные гормоны.Это способ, которым одна часть тела (железа) приказывает другой части тела (целевой клетке) сделать что-то важное. Эндокринные железы влияют на воспроизводство, обмен веществ, рост и многие другие функции.
Ниже приведен список основных желез (их расположение см. На диаграмме), некоторые из вырабатываемых ими гормонов и их влияние на организм.
Гипоталамус
- основные гормоны – антидиуретический гормон (АДГ), окситоцин и различные гормоны, стимулирующие гипофиз
- воздействий – нервная и гормональная системы
Гипофиз
- основные гормоны – лютеинизирующий гормон (ЛГ), фолликулостимулирующий гормон (ФСГ), пролактин, гормон роста, тиреотропный гормон (ТТГ), окситоцин, антидиуретический гормон (АДГ), адренокортикотрофный гормон (АКТГ)
- влияний – размножение, рост, роды, грудное вскармливание, гормональная регуляция
Шишковидная железа
Щитовидная железа
- основных гормонов – трийодтиронин (Т3), тироксин (Т4), кальцитонин
- влияние – обмен веществ, здоровье костей
Паращитовидная железа
- основные гормоны – гормон паращитовидной железы
- влияний – регулирование кальция и витамина D
Надпочечники
Поджелудочная железа
- основные гормоны – инсулин, глюкагон, соматостатин
- влияний – контроль сахара в крови
Яичники (только у женщин)
- основные гормоны – эстроген, прогестерон
- влияний – женские характеристики
Семенники (только мужчины)
- основных гормонов – тестостерон
- влияний – мужские характеристики
Узнайте больше о гормональной системе.
Узнайте больше о разработке и обеспечении качества контента healthdirect.
Последний раз отзыв: ноябрь 2018 г.
| Эндокринная железа / источник гормона | Гормон | Орган или ткань-мишень | Основная функция – контроль: – |
| Гипоталамус | Многочисленные факторы освобождения | Гипофиз | Высвобождение гормонов гипофизом |
| Передний гипофиз (аденогипофиз) | ACTH (адренокортикотропный гормон) | Кора надпочечников | Секреция кортизола |
| ФШ (фолликулостимулирующий гормон) | Яичники / семенники (канальцы) | Рост фолликула яичника, эстроген секреция / сперматогенез | |
| левый (лютеинизирующий гормон) | Яичники / семенники (клетки Лейдига) | Овуляция, лютеинизация фолликула / секреция тестостерона | |
| GH (гормон роста) | Все ткани | Рост; углевод, белок и жировой обмен | |
| ТШ (тиреотропный гормон) | Щитовидная железа | Секреция тироксина | |
| Пролактин | Молочная железа | Секреция молока (стимулирует) | |
| Задний гипофиз (нейрогипофиз) | ADH (антидиуретический гормон) | Канальцы почек Гладкая мышца артериол | Выделение воды Артериальное давление |
| Окситоцин | Гладкая мышца матки Молочная железа | Сокращения матки Разлив молока | |
| Шишковидная железа | Мелатонин | Ткани разные | Циркадный ритм; репродукция |
| Щитовидная железа | Тироксин (T4) Трийодтиронин (T3) | Большинство тканей | Скорость метаболизма; рост и развитие |
| Кальцитонин | Кость | Кальций и фосфат плазмы (понижает) | |
| Паращитовидные железы | PTH (гормон паращитовидной железы) | Кость, почки, кишечник | Кальций и фосфат в плазме (повышает) |
| Тимус (регресс в зрелом возрасте) | Тимопоэтин | Т-лимфоциты в крови | Иммунные ответы |
| Поджелудочная железа (островковые клетки) | Инсулин (из бета-ячеек) | Большинство тканей, особенно мышцы и печень | утилизация глюкозы; глюкоза крови (понижает) |
| глюкагон (из альфа-ячеек) | Преимущественно печень | Уровень глюкозы в крови (повышается) | |
| Слизистая оболочка кишечника | Гастрин | Желудок | Секреция кислоты |
| Секретин | Поджелудочная железа | Пищеварительный секрет | |
| Холецистокинин | Желчный пузырь | Выделение желчи | |
| Соматостатин | Кишечник | Кислота и кишечные выделения (подавляет) | |
| Мозговое вещество надпочечника | Адреналин Норадреналин | Все ткани | Метаболизм; частота сердечных сокращений и отдача; реакция на стресс и упражнения |
| Кора надпочечников | Кортизол Кортикостерон | Все ткани | Метаболизм; реакция на стресс и упражнение |
| Альдостерон | Преимущественно почки | Баланс натрия, калия и pH | |
| Почки | Ренин (преобразованный в ангиотензин-II) | Гладкая мышца кровеносных сосудов Кора надпочечников | Артериальное давление Секреция альдостерона |
| Яичники | Эстрогены | Репродуктивные органы | Репродуктивное развитие; также влияет на эструс |
| Прогестерон (из желтого тела) | Матка | Состояние матки | |
| Матка | Простагландин (PGF2?) | Желтое тело | Распад желтого тела (лютеолиз) |
| Плацента (у беременной кобылы) | Прогестерон и эстрогены | Желтое тело | Ведение беременности |
| ЭКГ (хорионический гонадотропин лошади, PMSG) | Яичники | Ведение беременности | |
| Релаксин | Матка Шейка матки, связки таза | Сокращение матки (подавляет) Повышение растяжимости | |
| Тесты | Тестостерон | Репродуктивные органы | Репродуктивное развитие; также влияет на поведение |

 Эта железа находится на шее. Гормоны, выделяемые щитовидной железой, отвечают за создание иммунитета организма и влияют на нервную систему. Малое количество гормонов выделяемых щитовидной железой, влечет за собой нарушения в работе пищеварительного тракта, дистрофию, чрезмерную потливость, нервные и психические расстройства;
Эта железа находится на шее. Гормоны, выделяемые щитовидной железой, отвечают за создание иммунитета организма и влияют на нервную систему. Малое количество гормонов выделяемых щитовидной железой, влечет за собой нарушения в работе пищеварительного тракта, дистрофию, чрезмерную потливость, нервные и психические расстройства;