Лечение стафилококка у грудных детей, как лечить стафилококк у ребенка
Лечение стафилококка у детей
Стафилококковая инфекция представляет собой бактериальное заболевание, которое характеризуется распространением гнойного процесса в тканях и органах, поражаемых микроорганизмами. Среди прочих инфекций такая патология встречается наиболее часто. Объясняется это тем, что бактерии стафилококки чрезвычайно распространены в природе и способны вызывать десятки различных заболеваний, которые могут представлять серьезную опасность для новорожденного или грудного ребенка.
Опасные виды стафилококков
Стафилококки – это целый род микробов. На сегодняшний день насчитывают 27 видов, но только 3 из них представляют опасность для человека и могут спровоцировать ту или иную болезнь. Среди них: сапрофитный, эпидермальный и золотистый стафилококки. Серьезную опасность для новорожденных представляет последний вид микроба, который в процессе своей жизнедеятельности выделяет сильнейший токсин эксфолиатин.
Причины стафилококковой инфекции
Источником инфекции может стать больной человек или бактерионоситель. Для ребенка она опасна при условии пониженного иммунитета, т.к. в норме существуют бактерии, которые способны сдерживать стафилококк, не давая ему развиваться. Как только такой баланс нарушается, бактерия начинает размножаться, приводя к серьезным проблемам со здоровьем. Инфицирование может произойти контактным путем (простые прикосновения, кормление грудью), пищевым (через еду или нестерильную посуду) или воздушно-капельным (например, в больнице или роддоме).
Заболевания, вызываемые стафилококком
Стафилококк у грудных детей может вызывать как легкие, так и тяжелые формы различных заболеваний. Среди самых серьезных последствий – пневмония и сепсис. Кроме этого бактерия способна спровоцировать развитие следующих болезней:
- органы дыхания: ринит, тонзиллит, фарингит, бронхит, трахеит, плеврит;
- кости и суставы: артрит, остеомиелит;
- ЦНС: абсцесс мозга, менингит;
- мочевыводящие пути: очаговый нефрит, пиелонефрит, пиелит, цистит;
- сердечно-сосудистая система: флебит, перикардит, эндокардит;
- кожа: пиодермия, карбункулы, фурункулы, фолликулиты;
- ЖКТ: дисбактериоз и др.

Симптомы инфекции
Проявления стафилококковой инфекции разнообразны и зависят от заболевания, вызванного микробом. Среди общих симптомов можно выделить субфебрильную или высокую температуру, понос, рвоту, появление воспалений на коже, напоминающих ожоги. При наличии подобных признаков стоит немедленно обратиться в больницу для проведения тестов на наличие стафилококков в организме.
Лечение стафилококковой инфекции
Лечение стафилококка у детей – достаточно трудная задача, к которой нужно подходить комплексно. Среди основных методов выделяют следующие.
Прием лекарственных препаратов. Такое лечение стафилококка у грудных детей заключается в использовании антибиотиков и других противомикробных препаратов (например, препараты бактериофагов, активные в отношении бактерий рода стафилококк: Бактериофаг стафилококковый, Пиобакетриофаг поливалентный очищенный, Секстафаг®, Интести-бактериофаг, Пиобактериофаг комплексный). Препараты бактериофагов назначаются врачом после предварительного определения фагочувствительности.
Препараты бактериофагов назначаются врачом после предварительного определения фагочувствительности.
Прием витаминов и растительных препаратов. Такое лечение назначается с целью укрепления иммунитета, что помогает в борьбе с инфекцией, а также снижает риск возникновения рецидивов.
Хирургические методы. К такому виду лечения прибегают в случае серьезных гнойных форм инфекции для удаления абсцессов и фурункулов.
Переливание крови. Лечить стафилококк можно и таким методом. Во время процедуры забранная из вены ребенка кровь вводится обратно внутримышечно, что помогает стимулировать иммунитет.
Не пытайтесь самостоятельно вылечить стафилококк. Обязательно обратитесь к врачу!
Уточнить все возникшие вопросы о бактериофагах Вы можете, задав вопрос нашему специалисту на сайте.
Лечение золотистого стафилококка в Томске: адреса, цены, отзывы
Лариса Федоровна является врачом от Бога! Моя семья наблюдается и лечится у нее уже много лет. Она помогает даже тогда, когда узкие специалисты не могут до конца помочь. Всегда приветливая, отзывчивая и настойчивая в плане нахождения причины недомогания. Не назначает лишнего, а только действительно то, что необходимо. Я вижу, как она переживает за пациентов. Если что-то действительно серьезное, то периодически звонит и уточняет как проходит лечение — это очень успокаивает. Спасибо большое, Доктор, за наше здоровье!!!
Она помогает даже тогда, когда узкие специалисты не могут до конца помочь. Всегда приветливая, отзывчивая и настойчивая в плане нахождения причины недомогания. Не назначает лишнего, а только действительно то, что необходимо. Я вижу, как она переживает за пациентов. Если что-то действительно серьезное, то периодически звонит и уточняет как проходит лечение — это очень успокаивает. Спасибо большое, Доктор, за наше здоровье!!!Лариса, 20.
Сергей, 25.03.2020
Мне очень повезло, что я попала на прием к Ларисе Федоровне, она смогла разобраться в моей сложной ситуации, профессионально и внимательно. Назначила необходимое лечение, мне уже стало значительно легче.Елена Сергеевна, 10.03.2020
Хочу поздравить с наступающим Новым Годом нашего семейного спасателя -нашего Доктора Десятову Ларису Федоровну. Всех Вам благ, терпения, оптимизма, здоровья Вам и Вашим близким. Спасибо за Ваш самоотверженный труд , за доброе отношение к людям, за высокий профессионализм! Счастья Вам и успехов!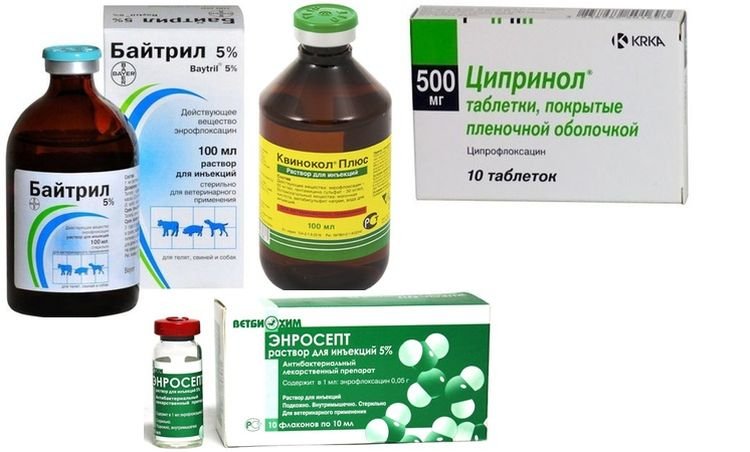 2019 Очень довольна приемом у Ларисы Федоровны. Врач думающий, понимающий, профессионал своего дела. И при этом очень чуткая и с искренним желанием помочь.
Спасибо за Ваши рекомендации и помощь!
2019 Очень довольна приемом у Ларисы Федоровны. Врач думающий, понимающий, профессионал своего дела. И при этом очень чуткая и с искренним желанием помочь.
Спасибо за Ваши рекомендации и помощь!Ольга Федоровна, 03.12.2019
Замечательный доктор. Очень внимательная и грамотная. Анализирует все анализы и предыдущие обследования. Очень мне помогла. Спасибо большое.Елена Владимировна, 15.08.2019
Зашла написать отзыв, и полностью согласна с предыдущим. Десятова Лариса Федоровна-супер доктор!! Понимающая, грамотная, ответила на все мои вопросы, была поражена глубиной знаний доктора по смежным специальностям. Самое главное, вышла от Ларисы Федоровны с уверенностью, что вместе мы победим мою болезнь. Так и будет!Ангелина Евгеньевна, 09.07.2019
Довольна ли я? Да, безусловно! Рекомендую другим? Да, конечно! Вышла после приема прекрасного доктора Ларисы Федоровны Десятовой, и будто крылья за спиной выросли! Доктор встретила с доброжелательной улыбкой, все спокойно и внимательно выслушала, посмотрела все ранее сданные анализы и очень тщательно провела осмотр.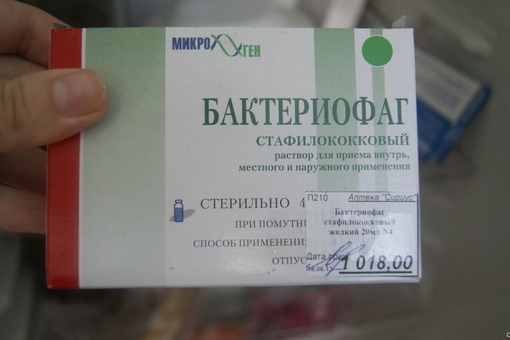 Настоящий доктор! Все подробно объяснила, в том числе и смысл назначенного лечения. Вот такие и должны быть доктора!
Настоящий доктор! Все подробно объяснила, в том числе и смысл назначенного лечения. Вот такие и должны быть доктора!Светлана ивановна, 02.07.2019
Хочу оставить отзыв о прекрасном человеке с большой душой и высококлассном специалисте — Десятова Лариса Фёдоровна. Замечательный, высококвалифицированный и компетентный доктор! Большой практический опыт, профессионализм! Лариса Фёдоровна разъяснила всё, успокоила, ободрила, что очень важно для пациента, разложила всё по полочкам, соблюдая вежливость и уважение. Огромная благодарность! Спасибо Вам огромное, дай Бог Вам и вашим близким крепкого здоровья и счастья!!!Ирина , 22.05.2019
«Страшный зверь» стафилококк / «Мой кроха и я»
Сентябрь 2010Наталия Рубина; консультанты: Ирина Перрэн, заведующая педиатрическим отделением Европейского Медицинского Центра; Наталья Таран, неонатолог, к. м. н., научный I сотрудник научно-консультативного отделения 1 НИИ Питания РАМН
м. н., научный I сотрудник научно-консультативного отделения 1 НИИ Питания РАМН
Сразу после рождения малыш сталкивается с очень опасным врагом – золотистым стафилококком. Как распознать стафилококковую инфекцию и, по возможности, избежать её?
История одной мамы
На 12-й день после выписки из роддома Олеся обнаружила, что у её маленькой дочки опухли и стали гноиться глазки, а на попке появились покраснения. При этом малышка не переставая плакала. Участковый врач осмотрела девочку и предположила, что покраснения на её коже – результат погрешностей в питании мамы. Олеся села на жесточайшую диету. Однако ещё через две недели вокруг рта у ребёнка появились какие-то высыпания, кожа начала отчаянно шелушиться, а у самой Олеси появились трещины на сосках, грудь стала твёрдой и очень болезненной, подскочила температура.
В детской поликлинике ей предложили сдать грудное молоко на анализ. Через пару дней стали известны его результаты – в молоке обнаружен эпидермальный и золотистый стафилококк. Участковый врач настаивала на прекращении грудного вскармливания и назначила смесь. В течение месяца Олеся и её дочь принимали антибиотики. При этом она продолжала сцеживать молоко, не давая его ребёнку. За этот месяц малышке стало заметно лучше, и отпала необходимость давать ей лекарства. Второй анализ молока показал наличие в нём только эпидермального стафилококка, но врач всё равно настаивала на отмене грудного вскармливания. Тогда Олеся решила обратиться за консультацией к другому доктору, и тот заверил её, что наличие в молоке любой разновидности стафилококка не опасно для ребёнка. Когда Олесиной дочке исполнилось 2 месяца, она уже снова питалась исключительно маминым молоком.
Участковый врач настаивала на прекращении грудного вскармливания и назначила смесь. В течение месяца Олеся и её дочь принимали антибиотики. При этом она продолжала сцеживать молоко, не давая его ребёнку. За этот месяц малышке стало заметно лучше, и отпала необходимость давать ей лекарства. Второй анализ молока показал наличие в нём только эпидермального стафилококка, но врач всё равно настаивала на отмене грудного вскармливания. Тогда Олеся решила обратиться за консультацией к другому доктору, и тот заверил её, что наличие в молоке любой разновидности стафилококка не опасно для ребёнка. Когда Олесиной дочке исполнилось 2 месяца, она уже снова питалась исключительно маминым молоком.
Прокомментировать эту ситуацию мы попросили неонатолога Наталью Таран: «Скорее всего, девочка заразилась стафилококковой инфекцией ещё в роддоме, и после выписки болезнь перешла в активную форму. А уже от ребёнка через трещины на сосках заразилась и мама. Те высыпания на коже, которые участковый врач приняла за результат неправильного питания мамы, скорее всего, были также вызваны стафилококковой инфекцией. При этом странно, что врач не уделила никакого внимания симптомам конъюнктивита. Ведь он тоже может быть вызван стафилококком. Гнойное отделяемое из глаз нужно было сдать на анализ, чтобы выявить возбудителя. Зато врач явно переусердствовала, отменив грудное вскармливание. Если мама получает антибиотики против стафилококковой инфекции, то с молоком лечение против болезни получает и ребёнок. Грудное вскармливание отменяется в единственном случае – если у мамы гнойный мастит. Но молоко с гнойным отделяемым ребёнок не станет пить и сам. Хорошо, что мама не растерялась и, почувствовав сомнение, обратилась за дополнительной консультацией к другому специалисту».
При этом странно, что врач не уделила никакого внимания симптомам конъюнктивита. Ведь он тоже может быть вызван стафилококком. Гнойное отделяемое из глаз нужно было сдать на анализ, чтобы выявить возбудителя. Зато врач явно переусердствовала, отменив грудное вскармливание. Если мама получает антибиотики против стафилококковой инфекции, то с молоком лечение против болезни получает и ребёнок. Грудное вскармливание отменяется в единственном случае – если у мамы гнойный мастит. Но молоко с гнойным отделяемым ребёнок не станет пить и сам. Хорошо, что мама не растерялась и, почувствовав сомнение, обратилась за дополнительной консультацией к другому специалисту».
Стафилококки – это целый род бактерий. На сегодня известно множество видов стафилококка, многие из которых живут на коже и слизистых оболочках человека, а также в кишечнике. Большинство стафилококков абсолютно безвредны, вызывать болезни могут только три представителя этого семейства – эпидермальный, сапрофитный и золотистый стафилококки. Причём последний – самый опасный. Организм здорового человека с лёгкостью справляется со стафилококком. Однако если по каким-то причинам снижается иммунитет, стафилококк идёт в атаку, вызывая различные заболевания. Этот микроб также может проникнуть в организм там, где нарушена целостность кожи (у роженицы, к примеру, через трещины на сосках, а у новорождённого – через пупочную ранку).
Причём последний – самый опасный. Организм здорового человека с лёгкостью справляется со стафилококком. Однако если по каким-то причинам снижается иммунитет, стафилококк идёт в атаку, вызывая различные заболевания. Этот микроб также может проникнуть в организм там, где нарушена целостность кожи (у роженицы, к примеру, через трещины на сосках, а у новорождённого – через пупочную ранку).
Знакомство со стафилококком возможно сразу же после рождения – младенец может получить эту бактерию, проходя через родовые пути или же с кожи мамы, как только она впервые приложит его к груди. Большинство детей легко справляется с микробом, но у недоношенных малышей и тех, кто родился со сниженным иммунитетом вследствие осложнений во время беременности, стафилококк может вызвать различные заболевания.
Симптомы
И у детей, и у взрослых различают раннюю и позднюю форму стафилококковой инфекции. Ранняя проявляется в течение нескольких часов после попадания бактерии в организм, болезнь при этом начинается остро и тяжело – резко повышается температура, могут начаться понос, рвота, ребёнок становится вялым, теряет аппетит. Что характерно, у младенцев с таких симптомов начинаются все инфекции. Поэтому даже не пытайтесь ставить диагноз самостоятельно, а при появлении первых признаков заболевания обращайтесь к врачу. Поздняя форма стафилококковой инфекции проявляется через 3-5 дней. Как правило, инфекция в первую очередь поражает кожу и, если вовремя не начать лечение, может пойти глубже, поражая внутренние органы, и даже вызвать сепсис.
Что характерно, у младенцев с таких симптомов начинаются все инфекции. Поэтому даже не пытайтесь ставить диагноз самостоятельно, а при появлении первых признаков заболевания обращайтесь к врачу. Поздняя форма стафилококковой инфекции проявляется через 3-5 дней. Как правило, инфекция в первую очередь поражает кожу и, если вовремя не начать лечение, может пойти глубже, поражая внутренние органы, и даже вызвать сепсис.
Однако в некоторых случаях болезнь протекает и бессимптомно или с незначительными гнойничковыми поражениями кожи. Так что, если вы заметили на коже ребёнка какие-либо высыпания, не спешите списывать их на погрешности в вашем питании или потницу, – покажите их врачу. Если доктор заподозрит, что они имеют инфекционный характер, он назначит необходимые анализы, чтобы выявить возбудителя. Как правило, в таких случаях делаются соскобы с кожи и общий анализ крови, который покажет, болен ли ребёнок.
Бессимптомное носительство у взрослого крайне опасно для окружающих – ведь человек не знает, что он болен, и не предпринимает никаких мер, являясь при этом источником инфекции. В то же время в организме заболевшего человека количество стафилококка резко возрастает, а его патогенные свойства усиливаются. Поскольку стафилококковая инфекция передаётся контактным путём, то заразиться ей можно, просто прикоснувшись к больному.
В то же время в организме заболевшего человека количество стафилококка резко возрастает, а его патогенные свойства усиливаются. Поскольку стафилококковая инфекция передаётся контактным путём, то заразиться ей можно, просто прикоснувшись к больному.
«В организме ребёнка, иммунитет которого ослаблен в силу определённых причин, нарушается баланс полезных и вредных бактерий, и золотистый стафилококк может начать активно размножаться, – говорит педиатр Европейского Медицинского Центра Ирина Перрэн. – Но хочу особо отметить: даже если в анализах обнаружен стафилококк, но клинической картины заболевания нет (ребёнок хорошо себя чувствует, прибавляет в весе), то никакого медикаментозного лечения не требуется. Лечат пациента, а не анализы.
Бить тревогу нужно, если у ребёнка есть признаки бактериальной инфекции: повышенная температура, потеря аппетита, снижение прибавки веса, появление гнойничков на коже, воспаление околопупочного кольца, понос и т. д. В таком случае следует незамедлительно обратиться к врачу, который назначит необходимое лечение».
КАК ПРОЯВЛЯЕТСЯ СТАФИЛОКОККОВАЯ ИНФЕКЦИЯ?
Стафилококковая инфекция вызывает у новорождённых множество самых различных заболеваний. Все они крайне опасны, поэтому при обнаружении первых симптомов обратитесь к врачу.
ЭНТЕРИТ (ЭНТЕРОКОЛИТ)
Признаки болезни
Частый (до 15 раз в сутки) кашицеобразный, слизистый, водянистый ступ, ребёнок плачет, часто срыгивает, его животик вздут. Может подняться высокая температура и начаться рвота. Последнее особенно опасно для младенцев, поскольку приводит к быстрому обезвоживанию организма.
Лечение
Необходима госпитализация. Как только вы заметили первые симптомы, как можно скорее вызывайте врача. А пока доктор едет, восполняйте дефицит жидкости в организме ребёнка – каждые 10 минут давайте ему столовую ложку воды.
Народные средства – их можно использовать только параллельно с лечением в больнице или после выписки.
- Настой цветов календулы: 1 ч.
 л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями.
л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями. - Настой цветов ромашки аптечной: 1 ст. л. сухих цветов залить стаканом кипятка, кипятить 5 минут, настаивать 4 часа, процедить. Давать по 1 ч. л. после кормления.
ИНФЕКЦИОННЫЙ КОНЬЮНКТИВИТ
Признаки болезни
Ребёнок плачет, его глаза покраснели, опухли и слезятся, из них выделяется гной, образуются жёлто-зелёные корки. После сна ресницы склеены гноем так, что малыш с трудом открывает глазки.
Лечение
Назначает врач. Необходимо сдать выделения из глаз в лабораторию на анализ, чтобы выявить возбудителя заболевания и правильно подобрать антибиотик.
Народные средства
- Протирать веки младенца грудным молоком.
 Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
- Протирать глаза ребёнка ватными тампонами, смоченными в чайной заварке (крепкий раствор чёрного чая).
- Прокипятите одну чайную ложку мёда в стакане воды в течение 2 минут. Когда медовая вода остынет, из неё делают примочки на глаза 2 раза в день по 20 минут. Эту же воду капают в глаза по 2-3 капли 2 раза вдень.
- Одну чайную ложку цветков календулы залить стаканом кипятка, настаивать 30-40 минут, затем тщательно процедить. Полученным раствором несколько раз в день промывать глазки ребёнка.
Признаки болезни
На коже (в нижней части живота, в складках шеи, на спине) образуется множество пузырьков с мутным содержимым. Кожа в этих местах отёчная, покрасневшая.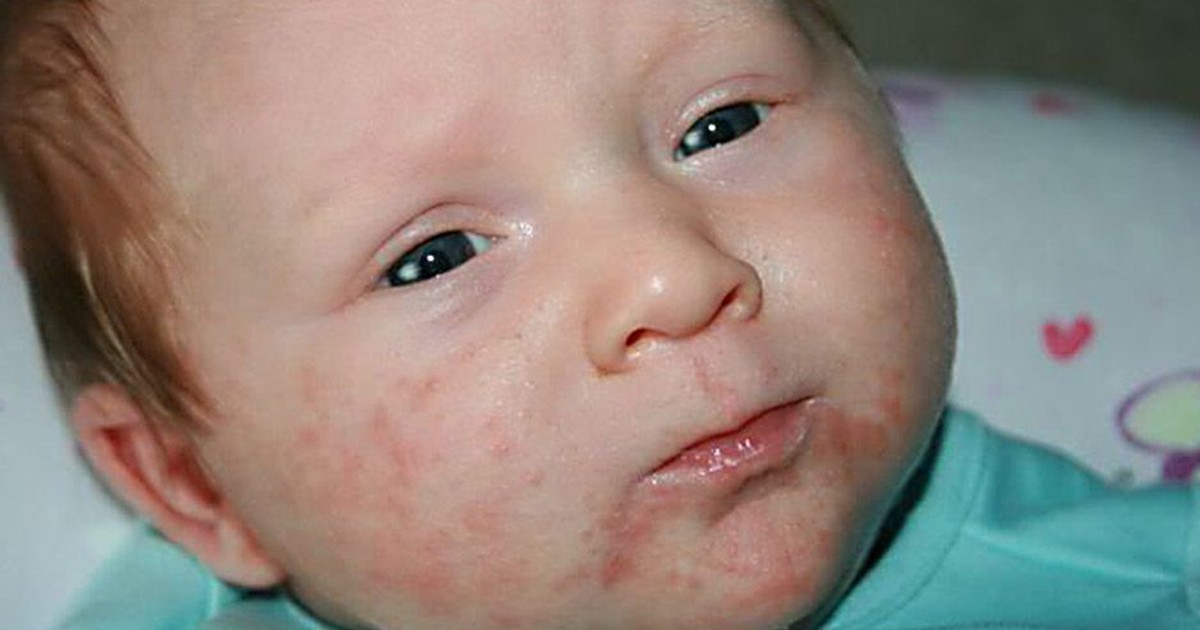 Ребёнок вялый, отказывается от еды.
Ребёнок вялый, отказывается от еды.
Лечение
Лекарства назначает только врач. Как правило, это курс антибиотиков.
Народные средства
- Протирать пузыри ваткой, смоченной в камфорном масле (до 4-5 раз в день).
Признаки болезни
На коже появляются багрово-красные гнойнички, которые вскрываются с выделением жёлто-зелёного гноя. У ребёнка поднимается температура, он вялый или, наоборот, капризный.
Лечение
При первых признаках заболевания обратитесь к врачу.
СЕПСИС
По течению болезни различают септицемию и септикопиемию. Септицемия начинается бурно с развития желтухи, быстрой потери массы тела, тахикардии. Ребёнок беспокойный, у него могут начаться судороги. Септикопиемия начинается с появления гнойничков на коже, иногда развиваются абсцессы. При пупочном сепсисе пупочная ранка воспаляется, кожа вокруг отёчная, красная.
Лечение
Лечение назначает врач. Как правило, это антибиотики широкого спектра, стимулирующая терапия – переливание крови, введение плазмы, витамины.
Нона Овсепян, врач-консультант Независимой лаборатории «ИНВИТРО
Для того чтобы определить наличие стафилококка, а также других вредных бактерий в грудном молоке, необходимо сделать посев молока на микрофлору и золотистый стафилококк с определением чувствительности к антибиотикам. Для анализа грудное молоко сцеживают в стерильную пробирку или баночку (вы можете приобрести их в аптеке или лаборатории). Перед сцеживанием руки и молочные железы необходимо обработать мылом, ареолы сосков вытереть 70%-ным спиртом (каждая грудь обрабатывается отдельным тампоном).
Первая порция (5-10 мл) анализа не используется, сцеживается в отдельную посуду, а вторая (10 мл) – в стерильную посуду для анализа. Молоко из левой и правой груди смешивать нельзя, надо собирать в отдельные контейнеры. Для точного результата анализа между сцеживанием молока и доставкой его лабораторию должно пройти не более 3-х часов.
Для точного результата анализа между сцеживанием молока и доставкой его лабораторию должно пройти не более 3-х часов.
Параллельно с определением количества и качества бактерий в молоке исследуется их устойчивость к антибиотикам и бактериофагам, это необходимо для правильного подбора препарата для лечения стафилококковой инфекции.
При подозрении на стафилококковую инфекцию у новорождённого необходимо исследование кала на патогенную и условно-патогенную микрофлору. Материалом для этого анализа служит кал после естественной дефекации, который нужно собрать в одноразовый контейнер и как можно быстрее (в течение 3-х часов) доставить в лабораторию. Для того, чтобы результаты были достовернее, рекомендуется провести 2-3 кратное исследование с интервалов 1-2 дня.
Золотистый стафилококк может быть причиной развития бронхитов, пневмонии и ряда других воспалительных заболеваний дыхательной системы. В такой ситуации берётся посев с зева и носа с целью выявления золотистого стафилококка. Сдают этот анализ все пациенты, в том числе самые маленькие, строго натощак, а взрослые перед этим анализом не должны чистить зубы (поскольку может искажаться истинная картина).
Сдают этот анализ все пациенты, в том числе самые маленькие, строго натощак, а взрослые перед этим анализом не должны чистить зубы (поскольку может искажаться истинная картина).
Посев берётся с помощью специального зонда, который затем помещается в специальную среду для роста бактерий.
При конъюнктивите материал для анализа желательно брать утром до умывания. При наличии обильного гнойного отделяемого используют стерильный тампон. Гной собирают с внутренней поверхности нижнего века движением от наружного к внутреннему углу глазной щели. При этом веки нужно придерживать руками, чтобы при моргании ресницы не касались тампона. Если гной в небольшом количестве, то предварительно тампон смачивают дистиллированной водой.
При кожных заболеваниях, вызванных стафилококком, необходимо брать кожный соскоб или исследовать отделяемое из раны на наличие золотистого стафилококка. Для этого следует обработать кожу вокруг раны антисептиком или ватным тампоном, смоченным 70%-ным этиловым спиртом.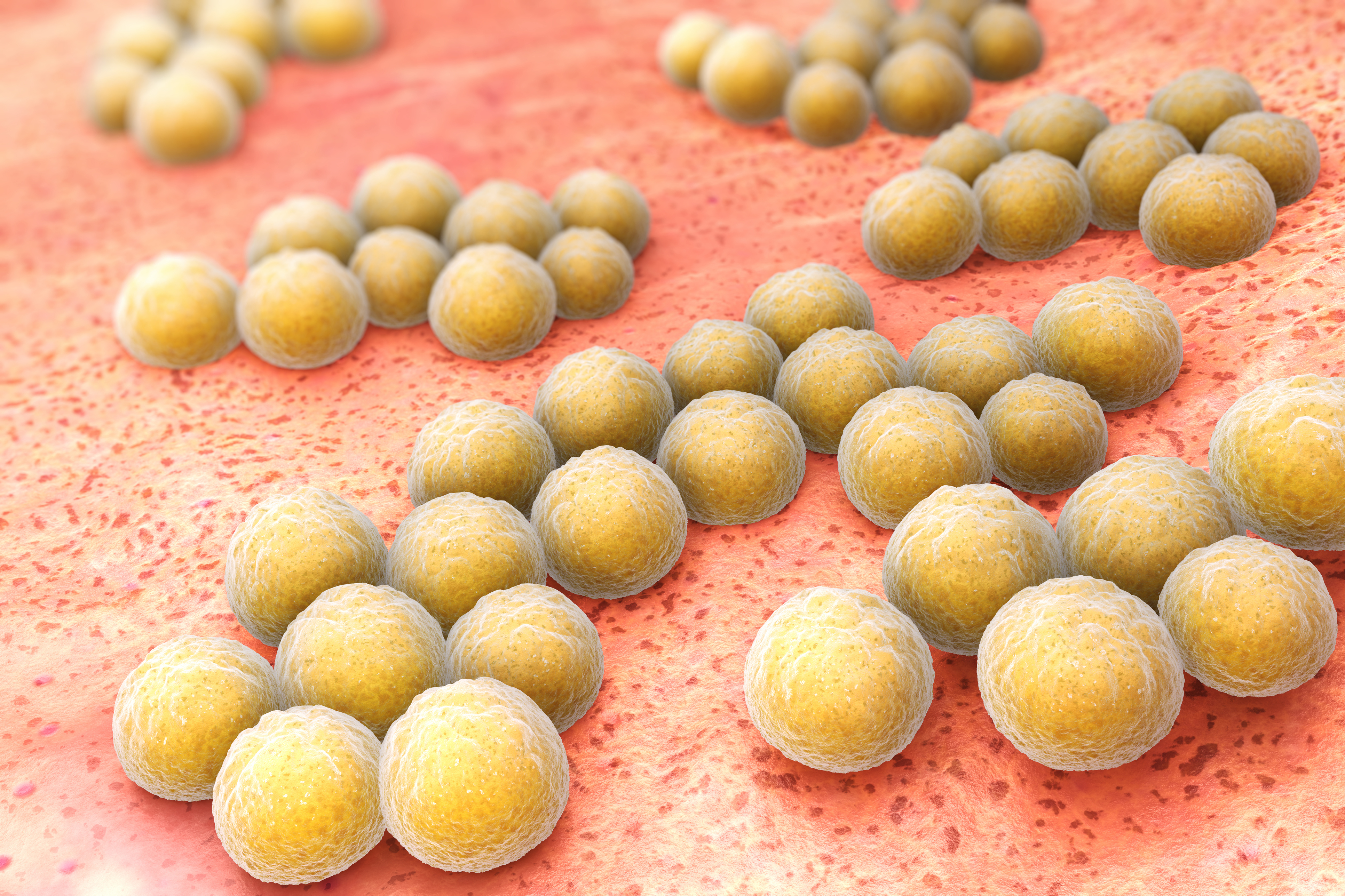 Стерильной марлевой салфеткой удаляют некротические (омертвевшие) массы и гной, затем с помощью специального ватного тампона берут отделяемое из раны.
Стерильной марлевой салфеткой удаляют некротические (омертвевшие) массы и гной, затем с помощью специального ватного тампона берут отделяемое из раны.
«Больничная» инфекция
Стафилококковую инфекцию называют больничной или роддомовской. У пациентов этих заведений иммунитет, как правило, ослаблен, и стафилококк на этом фоне идёт в атаку. Однако, чтобы инфекция приобрела массовый характер, у неё должен быть очаг – больной человек. Им может быть кто-то из персонала, одна из рожениц или заболевший ребёнок. Механизм передачи инфекции прост – через руки. К примеру, носитель инфекции – медсестра в роддоме. У неё есть небольшие гнойнички на коже, которым она не придала должного значения. Перепеленав или обработав новорождённого без одноразовых перчаток, эта медсестра тут же заражает его. Или же если болен ребёнок, а медсестра взяла его на руки, то заражается уже она. И может передать инфекцию следующему младенцу, с которым будет контактировать.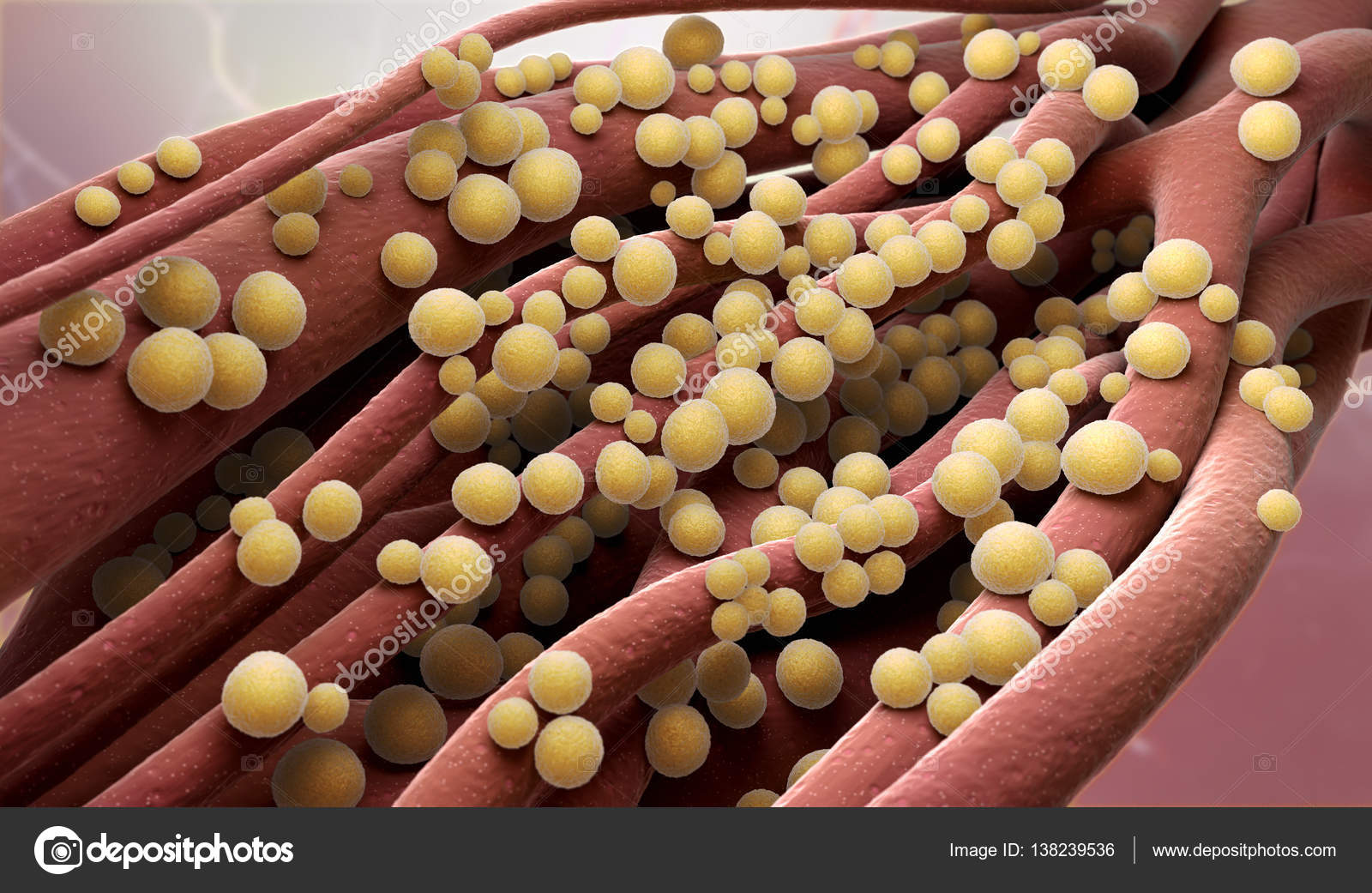
Для предотвращения вспышек инфекции с рук медперсонала, с мебели и оборудования регулярно делаются смывы – эпидемиологическая служба обрабатывает их специальным раствором, а потом исследует его на наличие различных бактерий, попутно выясняя степень их патогенности. С той же целью роддома два раза в год закрываются на мойку (и, естественно, это делается внепланово сразу же, как только обнаружена инфекция). При этом все поверхности, включая потолок, обрабатываются дезинфицирующими растворами, которые уничтожают бактерии стафилококка. Поэтому выбирая роддом, поинтересуйтесь, когда в последний раз он закрывался на мойку. Если это было несколько месяцев назад, может быть, имеет смысл обратиться в другой роддом.
Молоко безвредно?
Главные «ворота» для стафилококковой инфекции у женщины – трещины на сосках. Поэтому как только они появились, их нужно сразу обработать анилиновыми растворами, к которым стафилококк очень чувствителен, – зелёнка, фукорцин или метиленовый синий. Кормить ребёнка грудью при этом надо, используя специальные накладки на соски (в том числе для облегчения болезненных ощущений). Не стоит мыть молочные железы с мылом перед каждым кормлением, вполне достаточно принимать душ два раза в день. Частое мытье сушит кожу, а это в свою очередь способствует появлению новых трещин на сосках, куда может проникнуть инфекция.
Кормить ребёнка грудью при этом надо, используя специальные накладки на соски (в том числе для облегчения болезненных ощущений). Не стоит мыть молочные железы с мылом перед каждым кормлением, вполне достаточно принимать душ два раза в день. Частое мытье сушит кожу, а это в свою очередь способствует появлению новых трещин на сосках, куда может проникнуть инфекция.
Если трещина резко болезненная, воспалённая, вокруг неё появилось уплотнение, а из груди выделяется гной, то, возможно, мы имеем дело со стафилококковой инфекцией. В этом случае врач может порекомендовать сдать грудное молоко на анализ. Однако если у вас просто появились трещины – это ещё не повод бежать с молоком на анализ. Для этого должны быть симптомы воспаления (резкая пульсирующая боль в груди и гнойное отделяемое). В любом случае, стоит прийти на осмотр к врачу, который определит, что с вами, и поможет быстрее справиться с трещинами.
Если в анализе молока обнаружен эпидермальный стафилококк, скорее всего, анализ был сдан неправильно, и микроб попал туда с кожи. Если же в молоке обнаружен золотистый стафилококк, то с большой вероятностью можно утверждать, что он есть и в крови у женщины. А это уже серьезная ситуация, которая бессимптомно протекать не может, – налицо должны быть проявления бактериальной инфекции (высокая температура, слабость).
Если же в молоке обнаружен золотистый стафилококк, то с большой вероятностью можно утверждать, что он есть и в крови у женщины. А это уже серьезная ситуация, которая бессимптомно протекать не может, – налицо должны быть проявления бактериальной инфекции (высокая температура, слабость).
Но важно помнить, что наличие любой разновидности стафилококка в молоке (если при этом у женщины нет гнойного мастита) – не повод прекращать грудное вскармливание. Женщине в таком случае нужно будет пройти курс лечения антибиотиками, разрешёнными во время лактации, которые, попадая с грудным молоком к ребёнку, одновременно защищают его от инфекции.
Лечение
Ставить диагноз, а тем более назначать лечение при стафилококковой инфекции должен только врач. Как правило, назначаются антибиотики пенициллинового ряда и бактериофаги (микроорганизмы, избирательно поражающие бактериальные клетки).
Самая распространённая ошибка мам – это самолечение. Как только у вас или ребёнка появились гнойничковые высыпания на коже, высокая температура, понос или рвота, потеря аппетита – сразу же обращайтесь к врачу.
Самая же большая ошибка врачей – это переоценка тяжести ситуации. Если вы считаете, что ваш доктор перестраховывается, например, отменяя грудное вскармливание, не поленитесь обратиться за дополнительной консультацией к другому специалисту.
ВОПРОС ОТ ПОСЕТИТЕЛЬНИЦЫ САЙТА WWW.KROKHA.RU
У ребёнка обнаружен в кале золотистый стафилококк, при этом есть симптомы обычного дисбактериоза (небольшое нарушение стула, срыгивание, лёгкое беспокойство). Надо ли лечить стафилококк? И что в таком случае делать вообще?
НАТАЛЬЯ ТАРАН: Стафилококк не вызывает дисбактериоза. Причина появления стафилококка в анализе, скорее всего, в том, что он (анализ) был неправильно собран, и микроб попал туда с кожи. Так что в первую очередь такой анализ надо пересдать (см. выше). А затем искать и устранять причину дисбактериоза.
ПРОФИЛАКТИКА СТАФИЛОКОККОВОЙ ИНФЕКЦИИ У НОВОРОЖДЁННЫХ
Как можно быстрее выписывайтесь из родильного дома с ребёнком домой, естественно, если врачи не возражают. Во время пребывания в роддоме, если есть такая возможность, находитесь в одноместной палате и совместно с ребёнком.
Во время пребывания в роддоме, если есть такая возможность, находитесь в одноместной палате и совместно с ребёнком.
Обязательно мойте руки перед кормлением и процедурами по уходу за малышом. Если у вас на руках есть порезы, царапины, то обработайте их фукорцином или зелёнкой. Ну а если на вашей коже появились гнойнички, воспалённые места, то обязательно покажите их доктору. Пока не будет выяснена их причина, за ребёнком лучше ухаживать папе или бабушке.
Внимательно наблюдайте за своим ребёнком. Подъём температуры, вялость, отказ от еды, «беспричинный» плач, высыпания на коже, понос – все это должно насторожить вас и побудить вызвать врача.
Обязательно просите всех родственников, врачей из поликлиники, которые хотят подойти и взять на руки новорождённого, тщательно вымыть руки с мылом. Выделите для них отдельное полотенце. Не стесняйтесь отказать людям, чьё здоровье внушает вам опасение.
Закаливайте малыша с первых дней жизни (см. статью в № 5 журнала «Мой кроха и Я» за 2010 г. ), чтобы у него был хороший иммунитет.
), чтобы у него был хороший иммунитет.
Ученые раскрыли, почему стафилоккок больше не лечится антибиотиками
https://ria.ru/20200408/1569747118.html
Ученые раскрыли, почему стафилоккок больше не лечится антибиотиками
Ученые раскрыли, почему стафилоккок больше не лечится антибиотиками
Российские ученые совместно с коллегами из Германии и Франции расшифровали один из механизмов устойчивости к антибиотикам золотистого стафилококка, который… РИА Новости, 08.04.2020
2020-04-08T14:08
2020-04-08T14:08
2020-04-08T14:08
наука
биология
здоровье
гренобль
открытия – риа наука
казанский (приволжский) федеральный университет
российская академия наук
франция
германия
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn23.img.ria.ru/images/38377/19/383771982_0:47:800:497_1920x0_80_0_0_1ac0db23967ce7152d268cebc7381bc8.jpg
МОСКВА, 8 апр — РИА Новости. Российские ученые совместно с коллегами из Германии и Франции расшифровали один из механизмов устойчивости к антибиотикам золотистого стафилококка, который является причиной многих инфекционных заболеваний. Результаты исследований опубликованы в журнале Nature Communications. Работа стала результатом пятилетнего сотрудничества между Казанским федеральным университетом (КФУ), Институтом белка РАН, Штутгартского университета в Германии и Института генетики и молекулярной и клеточной биологии в Страсбурге (Франция). В 2016 году команда первой полностью описала структуру рибосомы Staphylococcus aureus и сравнила ее с другими организмами. Сейчас же учеными раскрыт один из механизмов стрессоустойчивости этих опасных бактерий, что, по мнению авторов, будет способствовать поиску новых эффективных антибиотиков.”Рибосома — это самый большой рибонуклеиновый комплекс в клетке, и он состоит из двух субъединиц: большой и малой. Малая субъединица отвечает за прочтение генетического кода, а функция большой субъединицы заключается в обеспечении протекания реакции образования пептидной связи в растущей цепи белка”, — приводятся в пресс-релизе КФУ слова одного из авторов исследования Константина Усачева, руководитель Лаборатории структурной биологии Института фундаментальной медицины и биологии КФУ, доцент кафедры медицинской физики Института физики КФУ.
Российские ученые совместно с коллегами из Германии и Франции расшифровали один из механизмов устойчивости к антибиотикам золотистого стафилококка, который является причиной многих инфекционных заболеваний. Результаты исследований опубликованы в журнале Nature Communications. Работа стала результатом пятилетнего сотрудничества между Казанским федеральным университетом (КФУ), Институтом белка РАН, Штутгартского университета в Германии и Института генетики и молекулярной и клеточной биологии в Страсбурге (Франция). В 2016 году команда первой полностью описала структуру рибосомы Staphylococcus aureus и сравнила ее с другими организмами. Сейчас же учеными раскрыт один из механизмов стрессоустойчивости этих опасных бактерий, что, по мнению авторов, будет способствовать поиску новых эффективных антибиотиков.”Рибосома — это самый большой рибонуклеиновый комплекс в клетке, и он состоит из двух субъединиц: большой и малой. Малая субъединица отвечает за прочтение генетического кода, а функция большой субъединицы заключается в обеспечении протекания реакции образования пептидной связи в растущей цепи белка”, — приводятся в пресс-релизе КФУ слова одного из авторов исследования Константина Усачева, руководитель Лаборатории структурной биологии Института фундаментальной медицины и биологии КФУ, доцент кафедры медицинской физики Института физики КФУ. Ученые описали механизм выживания клеток бактерий во время стресса, когда они переходят в режим энергосбережения, чтобы переждать неблагоприятные условия.”В нашей статье с помощью методов криоэлектронной микроскопии и рентгеноструктурного анализа мы смогли показать механизм связывания с рибосомой белка RsfS (Ribosome silencing factor S), который защищает золотистый стафилококк от стрессов — антибиотиков, повышенной температуры, иммунитета хозяина”, — говорит Усачев.Долгое время исследователям не удавалось получить в высоком разрешении структуру комплекса бактериальных рибосом с белком RsfS, чтобы понять детали механизма его действия. Одной из проблем была высокая токсичность данного белка для клеток бактерий кишечной палочки E.coli — организма, используемого для получения белков в лабораторных условиях.”Дело в том, что RsfS, останавливающий синтез белков у золотистого стафилококка, способен останавливать этот процесс и у других бактерий. Это приводило к получению очень малого количества образца белка, недостаточного для проведения структурных исследований, — рассказывает ученый.
Ученые описали механизм выживания клеток бактерий во время стресса, когда они переходят в режим энергосбережения, чтобы переждать неблагоприятные условия.”В нашей статье с помощью методов криоэлектронной микроскопии и рентгеноструктурного анализа мы смогли показать механизм связывания с рибосомой белка RsfS (Ribosome silencing factor S), который защищает золотистый стафилококк от стрессов — антибиотиков, повышенной температуры, иммунитета хозяина”, — говорит Усачев.Долгое время исследователям не удавалось получить в высоком разрешении структуру комплекса бактериальных рибосом с белком RsfS, чтобы понять детали механизма его действия. Одной из проблем была высокая токсичность данного белка для клеток бактерий кишечной палочки E.coli — организма, используемого для получения белков в лабораторных условиях.”Дело в том, что RsfS, останавливающий синтез белков у золотистого стафилококка, способен останавливать этот процесс и у других бактерий. Это приводило к получению очень малого количества образца белка, недостаточного для проведения структурных исследований, — рассказывает ученый. — Тогда нам пришла идея выделить данный белок одновременно с его мишенью в структуре рибосомы стафилококка – белком L14, входящим в состав большой субъединицы. Выяснилось, что если выделять обе компоненты одновременно, то ни будут стабильными в растворе. Нам удалось получить кристаллы этих белков и решить структуру методом рентгеноструктурного анализа сначала со средним разрешением с помощью имеющегося в нашей лаборатории нового монокристального дифрактометра, а затем с высоким разрешением — на синхротроне ESRF в Гренобле во Франции”.Далее ученым потребовалось изучить детали процесса взаимодействия белка RsfS с рибосомой золотистого стафилококка, что было сделано с помощью метода криоэлектронной микроскопии.”К сожалению, микроскопа, позволяющего решать структуры с высоким разрешением этим методом, в нашем распоряжении не было, но тут нашими исследованиями заинтересовалась французская фармацевтическая компания NovAliX и предложила свой микроскоп для тестирования начальных образцов”, — поясняет Усачев.
— Тогда нам пришла идея выделить данный белок одновременно с его мишенью в структуре рибосомы стафилококка – белком L14, входящим в состав большой субъединицы. Выяснилось, что если выделять обе компоненты одновременно, то ни будут стабильными в растворе. Нам удалось получить кристаллы этих белков и решить структуру методом рентгеноструктурного анализа сначала со средним разрешением с помощью имеющегося в нашей лаборатории нового монокристального дифрактометра, а затем с высоким разрешением — на синхротроне ESRF в Гренобле во Франции”.Далее ученым потребовалось изучить детали процесса взаимодействия белка RsfS с рибосомой золотистого стафилококка, что было сделано с помощью метода криоэлектронной микроскопии.”К сожалению, микроскопа, позволяющего решать структуры с высоким разрешением этим методом, в нашем распоряжении не было, но тут нашими исследованиями заинтересовалась французская фармацевтическая компания NovAliX и предложила свой микроскоп для тестирования начальных образцов”, — поясняет Усачев.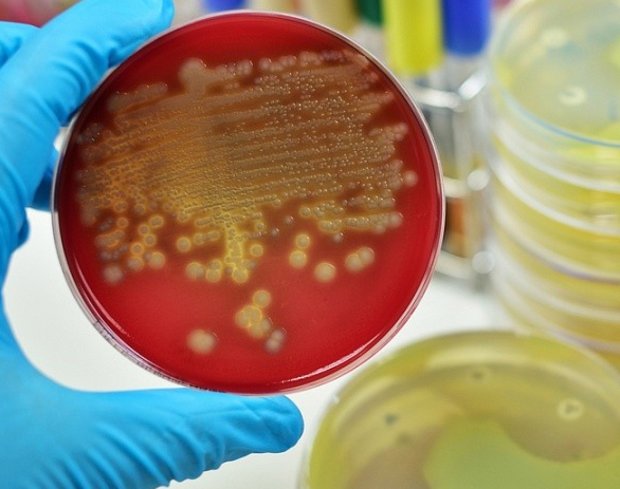 В результате, комбинируя данные криоэлектронной микроскопии с полученными ранее данными рентгеноструктурного анализа, авторам удалось детально показать молекулярный механизм действия белка RsfS на рибосомы золотистого стафилококка.Сейчас ученые заняты поиском и изучением белков, управляющих работой рибосомы патогена. Для этого они используют методы генетики, биохимии, молекулярной биологии и биофизики. По словам исследователей, это необходимо, чтобы создать фармацевтические препараты, которые смогут победить штаммы патогенных бактерий, в том числе золотистый стафилококк, устойчивые ко всем существующим на данный момент антибиотикам.
В результате, комбинируя данные криоэлектронной микроскопии с полученными ранее данными рентгеноструктурного анализа, авторам удалось детально показать молекулярный механизм действия белка RsfS на рибосомы золотистого стафилококка.Сейчас ученые заняты поиском и изучением белков, управляющих работой рибосомы патогена. Для этого они используют методы генетики, биохимии, молекулярной биологии и биофизики. По словам исследователей, это необходимо, чтобы создать фармацевтические препараты, которые смогут победить штаммы патогенных бактерий, в том числе золотистый стафилококк, устойчивые ко всем существующим на данный момент антибиотикам.
https://ria.ru/20191007/1559404455.html
https://ria.ru/20191125/1561561348.html
гренобль
франция
германия
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2020
РИА Новости
internet-group@rian. ru
ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn23.img.ria.ru/images/38377/19/383771982_38:0:763:544_1920x0_80_0_0_1f872f582f4af6fff009a6e9c5941d43.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
биология, здоровье, гренобль, открытия – риа наука, казанский (приволжский) федеральный университет, российская академия наук, франция, германия
МОСКВА, 8 апр — РИА Новости. Российские ученые совместно с коллегами из Германии и Франции расшифровали один из механизмов устойчивости к антибиотикам золотистого стафилококка, который является причиной многих инфекционных заболеваний. Результаты исследований опубликованы в журнале Nature Communications. Работа стала результатом пятилетнего сотрудничества между Казанским федеральным университетом (КФУ), Институтом белка РАН, Штутгартского университета в Германии и Института генетики и молекулярной и клеточной биологии в Страсбурге (Франция). В 2016 году команда первой полностью описала структуру рибосомы Staphylococcus aureus и сравнила ее с другими организмами. Сейчас же учеными раскрыт один из механизмов стрессоустойчивости этих опасных бактерий, что, по мнению авторов, будет способствовать поиску новых эффективных антибиотиков.
Российские ученые совместно с коллегами из Германии и Франции расшифровали один из механизмов устойчивости к антибиотикам золотистого стафилококка, который является причиной многих инфекционных заболеваний. Результаты исследований опубликованы в журнале Nature Communications. Работа стала результатом пятилетнего сотрудничества между Казанским федеральным университетом (КФУ), Институтом белка РАН, Штутгартского университета в Германии и Института генетики и молекулярной и клеточной биологии в Страсбурге (Франция). В 2016 году команда первой полностью описала структуру рибосомы Staphylococcus aureus и сравнила ее с другими организмами. Сейчас же учеными раскрыт один из механизмов стрессоустойчивости этих опасных бактерий, что, по мнению авторов, будет способствовать поиску новых эффективных антибиотиков.“Рибосома — это самый большой рибонуклеиновый комплекс в клетке, и он состоит из двух субъединиц: большой и малой. Малая субъединица отвечает за прочтение генетического кода, а функция большой субъединицы заключается в обеспечении протекания реакции образования пептидной связи в растущей цепи белка”, — приводятся в пресс-релизе КФУ слова одного из авторов исследования Константина Усачева, руководитель Лаборатории структурной биологии Института фундаментальной медицины и биологии КФУ, доцент кафедры медицинской физики Института физики КФУ.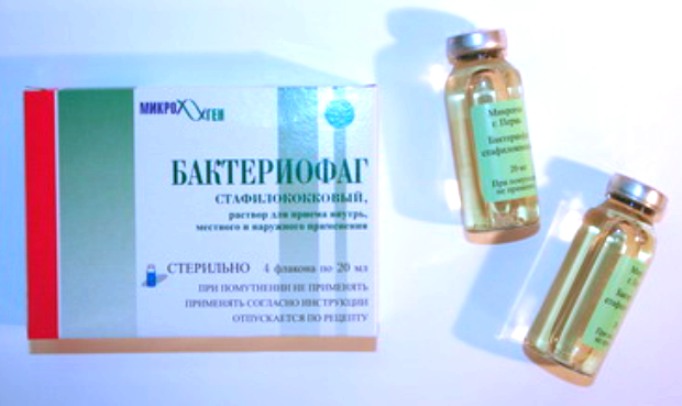
Ученые описали механизм выживания клеток бактерий во время стресса, когда они переходят в режим энергосбережения, чтобы переждать неблагоприятные условия.
“В нашей статье с помощью методов криоэлектронной микроскопии и рентгеноструктурного анализа мы смогли показать механизм связывания с рибосомой белка RsfS (Ribosome silencing factor S), который защищает золотистый стафилококк от стрессов — антибиотиков, повышенной температуры, иммунитета хозяина”, — говорит Усачев.
7 октября 2019, 09:00НаукаУченые создали материал для имплантатов, уничтожающий до 98% бактерийДолгое время исследователям не удавалось получить в высоком разрешении структуру комплекса бактериальных рибосом с белком RsfS, чтобы понять детали механизма его действия. Одной из проблем была высокая токсичность данного белка для клеток бактерий кишечной палочки E.coli — организма, используемого для получения белков в лабораторных условиях.
“Дело в том, что RsfS, останавливающий синтез белков у золотистого стафилококка, способен останавливать этот процесс и у других бактерий. Это приводило к получению очень малого количества образца белка, недостаточного для проведения структурных исследований, — рассказывает ученый. — Тогда нам пришла идея выделить данный белок одновременно с его мишенью в структуре рибосомы стафилококка – белком L14, входящим в состав большой субъединицы. Выяснилось, что если выделять обе компоненты одновременно, то ни будут стабильными в растворе. Нам удалось получить кристаллы этих белков и решить структуру методом рентгеноструктурного анализа сначала со средним разрешением с помощью имеющегося в нашей лаборатории нового монокристального дифрактометра, а затем с высоким разрешением — на синхротроне ESRF в Гренобле во Франции”.
Это приводило к получению очень малого количества образца белка, недостаточного для проведения структурных исследований, — рассказывает ученый. — Тогда нам пришла идея выделить данный белок одновременно с его мишенью в структуре рибосомы стафилококка – белком L14, входящим в состав большой субъединицы. Выяснилось, что если выделять обе компоненты одновременно, то ни будут стабильными в растворе. Нам удалось получить кристаллы этих белков и решить структуру методом рентгеноструктурного анализа сначала со средним разрешением с помощью имеющегося в нашей лаборатории нового монокристального дифрактометра, а затем с высоким разрешением — на синхротроне ESRF в Гренобле во Франции”.Далее ученым потребовалось изучить детали процесса взаимодействия белка RsfS с рибосомой золотистого стафилококка, что было сделано с помощью метода криоэлектронной микроскопии.
“К сожалению, микроскопа, позволяющего решать структуры с высоким разрешением этим методом, в нашем распоряжении не было, но тут нашими исследованиями заинтересовалась французская фармацевтическая компания NovAliX и предложила свой микроскоп для тестирования начальных образцов”, — поясняет Усачев.
В результате, комбинируя данные криоэлектронной микроскопии с полученными ранее данными рентгеноструктурного анализа, авторам удалось детально показать молекулярный механизм действия белка RsfS на рибосомы золотистого стафилококка.
Сейчас ученые заняты поиском и изучением белков, управляющих работой рибосомы патогена. Для этого они используют методы генетики, биохимии, молекулярной биологии и биофизики. По словам исследователей, это необходимо, чтобы создать фармацевтические препараты, которые смогут победить штаммы патогенных бактерий, в том числе золотистый стафилококк, устойчивые ко всем существующим на данный момент антибиотикам.
25 ноября 2019, 14:23НаукаБиологи научились выращивать ткани из вещества кишечных бактерий«Страшный зверь» стафилококк / «Мой кроха и я»
Сентябрь 2010Наталия Рубина; консультанты: Ирина Перрэн, заведующая педиатрическим отделением Европейского Медицинского Центра; Наталья Таран, неонатолог, к. м. н., научный I сотрудник научно-консультативного отделения 1 НИИ Питания РАМН
Сразу после рождения малыш сталкивается с очень опасным врагом – золотистым стафилококком. Как распознать стафилококковую инфекцию и, по возможности, избежать её?
Как распознать стафилококковую инфекцию и, по возможности, избежать её?
История одной мамы
На 12-й день после выписки из роддома Олеся обнаружила, что у её маленькой дочки опухли и стали гноиться глазки, а на попке появились покраснения. При этом малышка не переставая плакала. Участковый врач осмотрела девочку и предположила, что покраснения на её коже – результат погрешностей в питании мамы. Олеся села на жесточайшую диету. Однако ещё через две недели вокруг рта у ребёнка появились какие-то высыпания, кожа начала отчаянно шелушиться, а у самой Олеси появились трещины на сосках, грудь стала твёрдой и очень болезненной, подскочила температура.
В детской поликлинике ей предложили сдать грудное молоко на анализ. Через пару дней стали известны его результаты – в молоке обнаружен эпидермальный и золотистый стафилококк. Участковый врач настаивала на прекращении грудного вскармливания и назначила смесь. В течение месяца Олеся и её дочь принимали антибиотики. При этом она продолжала сцеживать молоко, не давая его ребёнку. За этот месяц малышке стало заметно лучше, и отпала необходимость давать ей лекарства. Второй анализ молока показал наличие в нём только эпидермального стафилококка, но врач всё равно настаивала на отмене грудного вскармливания. Тогда Олеся решила обратиться за консультацией к другому доктору, и тот заверил её, что наличие в молоке любой разновидности стафилококка не опасно для ребёнка. Когда Олесиной дочке исполнилось 2 месяца, она уже снова питалась исключительно маминым молоком.
При этом она продолжала сцеживать молоко, не давая его ребёнку. За этот месяц малышке стало заметно лучше, и отпала необходимость давать ей лекарства. Второй анализ молока показал наличие в нём только эпидермального стафилококка, но врач всё равно настаивала на отмене грудного вскармливания. Тогда Олеся решила обратиться за консультацией к другому доктору, и тот заверил её, что наличие в молоке любой разновидности стафилококка не опасно для ребёнка. Когда Олесиной дочке исполнилось 2 месяца, она уже снова питалась исключительно маминым молоком.
Прокомментировать эту ситуацию мы попросили неонатолога Наталью Таран: «Скорее всего, девочка заразилась стафилококковой инфекцией ещё в роддоме, и после выписки болезнь перешла в активную форму. А уже от ребёнка через трещины на сосках заразилась и мама. Те высыпания на коже, которые участковый врач приняла за результат неправильного питания мамы, скорее всего, были также вызваны стафилококковой инфекцией. При этом странно, что врач не уделила никакого внимания симптомам конъюнктивита. Ведь он тоже может быть вызван стафилококком. Гнойное отделяемое из глаз нужно было сдать на анализ, чтобы выявить возбудителя. Зато врач явно переусердствовала, отменив грудное вскармливание. Если мама получает антибиотики против стафилококковой инфекции, то с молоком лечение против болезни получает и ребёнок. Грудное вскармливание отменяется в единственном случае – если у мамы гнойный мастит. Но молоко с гнойным отделяемым ребёнок не станет пить и сам. Хорошо, что мама не растерялась и, почувствовав сомнение, обратилась за дополнительной консультацией к другому специалисту».
Ведь он тоже может быть вызван стафилококком. Гнойное отделяемое из глаз нужно было сдать на анализ, чтобы выявить возбудителя. Зато врач явно переусердствовала, отменив грудное вскармливание. Если мама получает антибиотики против стафилококковой инфекции, то с молоком лечение против болезни получает и ребёнок. Грудное вскармливание отменяется в единственном случае – если у мамы гнойный мастит. Но молоко с гнойным отделяемым ребёнок не станет пить и сам. Хорошо, что мама не растерялась и, почувствовав сомнение, обратилась за дополнительной консультацией к другому специалисту».
Стафилококки – это целый род бактерий. На сегодня известно множество видов стафилококка, многие из которых живут на коже и слизистых оболочках человека, а также в кишечнике. Большинство стафилококков абсолютно безвредны, вызывать болезни могут только три представителя этого семейства – эпидермальный, сапрофитный и золотистый стафилококки. Причём последний – самый опасный. Организм здорового человека с лёгкостью справляется со стафилококком. Однако если по каким-то причинам снижается иммунитет, стафилококк идёт в атаку, вызывая различные заболевания. Этот микроб также может проникнуть в организм там, где нарушена целостность кожи (у роженицы, к примеру, через трещины на сосках, а у новорождённого – через пупочную ранку).
Однако если по каким-то причинам снижается иммунитет, стафилококк идёт в атаку, вызывая различные заболевания. Этот микроб также может проникнуть в организм там, где нарушена целостность кожи (у роженицы, к примеру, через трещины на сосках, а у новорождённого – через пупочную ранку).
Знакомство со стафилококком возможно сразу же после рождения – младенец может получить эту бактерию, проходя через родовые пути или же с кожи мамы, как только она впервые приложит его к груди. Большинство детей легко справляется с микробом, но у недоношенных малышей и тех, кто родился со сниженным иммунитетом вследствие осложнений во время беременности, стафилококк может вызвать различные заболевания.
Симптомы
И у детей, и у взрослых различают раннюю и позднюю форму стафилококковой инфекции. Ранняя проявляется в течение нескольких часов после попадания бактерии в организм, болезнь при этом начинается остро и тяжело – резко повышается температура, могут начаться понос, рвота, ребёнок становится вялым, теряет аппетит.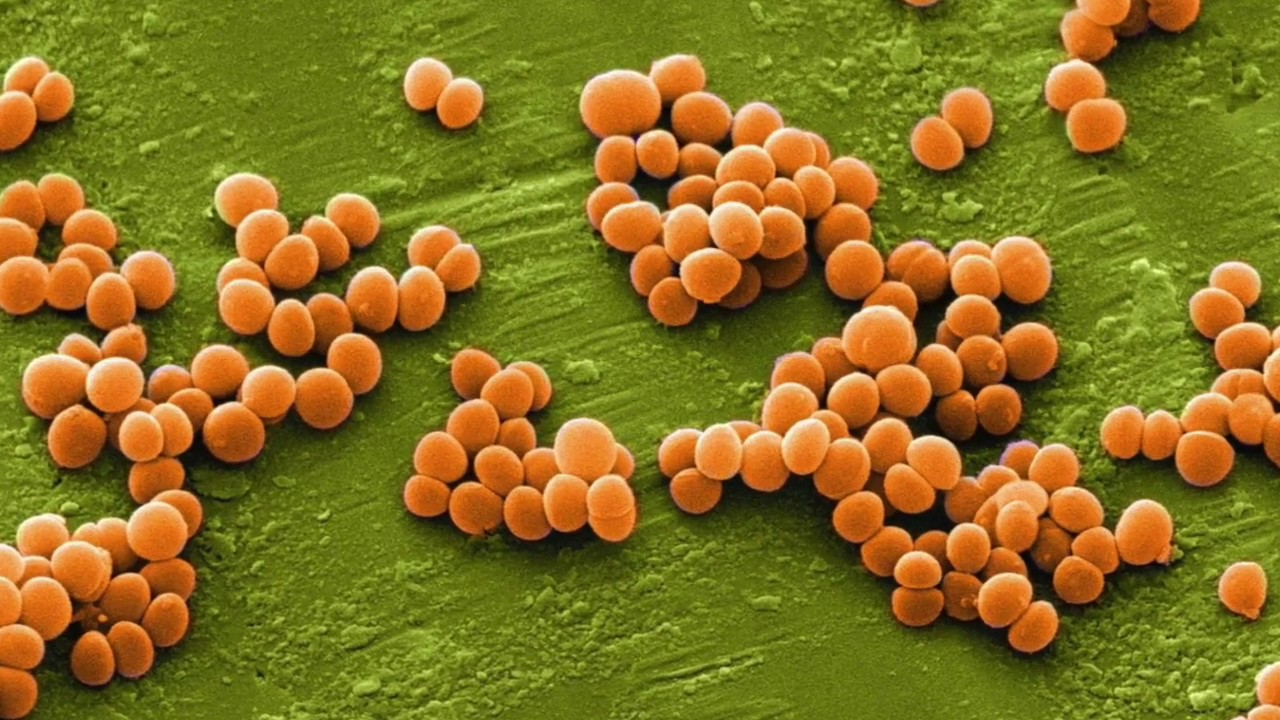 Что характерно, у младенцев с таких симптомов начинаются все инфекции. Поэтому даже не пытайтесь ставить диагноз самостоятельно, а при появлении первых признаков заболевания обращайтесь к врачу. Поздняя форма стафилококковой инфекции проявляется через 3-5 дней. Как правило, инфекция в первую очередь поражает кожу и, если вовремя не начать лечение, может пойти глубже, поражая внутренние органы, и даже вызвать сепсис.
Что характерно, у младенцев с таких симптомов начинаются все инфекции. Поэтому даже не пытайтесь ставить диагноз самостоятельно, а при появлении первых признаков заболевания обращайтесь к врачу. Поздняя форма стафилококковой инфекции проявляется через 3-5 дней. Как правило, инфекция в первую очередь поражает кожу и, если вовремя не начать лечение, может пойти глубже, поражая внутренние органы, и даже вызвать сепсис.
Однако в некоторых случаях болезнь протекает и бессимптомно или с незначительными гнойничковыми поражениями кожи. Так что, если вы заметили на коже ребёнка какие-либо высыпания, не спешите списывать их на погрешности в вашем питании или потницу, – покажите их врачу. Если доктор заподозрит, что они имеют инфекционный характер, он назначит необходимые анализы, чтобы выявить возбудителя. Как правило, в таких случаях делаются соскобы с кожи и общий анализ крови, который покажет, болен ли ребёнок.
Бессимптомное носительство у взрослого крайне опасно для окружающих – ведь человек не знает, что он болен, и не предпринимает никаких мер, являясь при этом источником инфекции. В то же время в организме заболевшего человека количество стафилококка резко возрастает, а его патогенные свойства усиливаются. Поскольку стафилококковая инфекция передаётся контактным путём, то заразиться ей можно, просто прикоснувшись к больному.
В то же время в организме заболевшего человека количество стафилококка резко возрастает, а его патогенные свойства усиливаются. Поскольку стафилококковая инфекция передаётся контактным путём, то заразиться ей можно, просто прикоснувшись к больному.
«В организме ребёнка, иммунитет которого ослаблен в силу определённых причин, нарушается баланс полезных и вредных бактерий, и золотистый стафилококк может начать активно размножаться, – говорит педиатр Европейского Медицинского Центра Ирина Перрэн. – Но хочу особо отметить: даже если в анализах обнаружен стафилококк, но клинической картины заболевания нет (ребёнок хорошо себя чувствует, прибавляет в весе), то никакого медикаментозного лечения не требуется. Лечат пациента, а не анализы.
Бить тревогу нужно, если у ребёнка есть признаки бактериальной инфекции: повышенная температура, потеря аппетита, снижение прибавки веса, появление гнойничков на коже, воспаление околопупочного кольца, понос и т. д. В таком случае следует незамедлительно обратиться к врачу, который назначит необходимое лечение».
КАК ПРОЯВЛЯЕТСЯ СТАФИЛОКОККОВАЯ ИНФЕКЦИЯ?
Стафилококковая инфекция вызывает у новорождённых множество самых различных заболеваний. Все они крайне опасны, поэтому при обнаружении первых симптомов обратитесь к врачу.
ЭНТЕРИТ (ЭНТЕРОКОЛИТ)
Признаки болезни
Частый (до 15 раз в сутки) кашицеобразный, слизистый, водянистый ступ, ребёнок плачет, часто срыгивает, его животик вздут. Может подняться высокая температура и начаться рвота. Последнее особенно опасно для младенцев, поскольку приводит к быстрому обезвоживанию организма.
Лечение
Необходима госпитализация. Как только вы заметили первые симптомы, как можно скорее вызывайте врача. А пока доктор едет, восполняйте дефицит жидкости в организме ребёнка – каждые 10 минут давайте ему столовую ложку воды.
Народные средства – их можно использовать только параллельно с лечением в больнице или после выписки.
- Настой цветов календулы: 1 ч.
 л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями.
л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями. - Настой цветов ромашки аптечной: 1 ст. л. сухих цветов залить стаканом кипятка, кипятить 5 минут, настаивать 4 часа, процедить. Давать по 1 ч. л. после кормления.
ИНФЕКЦИОННЫЙ КОНЬЮНКТИВИТ
Признаки болезни
Ребёнок плачет, его глаза покраснели, опухли и слезятся, из них выделяется гной, образуются жёлто-зелёные корки. После сна ресницы склеены гноем так, что малыш с трудом открывает глазки.
Лечение
Назначает врач. Необходимо сдать выделения из глаз в лабораторию на анализ, чтобы выявить возбудителя заболевания и правильно подобрать антибиотик.
Народные средства
- Протирать веки младенца грудным молоком.
 Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
- Протирать глаза ребёнка ватными тампонами, смоченными в чайной заварке (крепкий раствор чёрного чая).
- Прокипятите одну чайную ложку мёда в стакане воды в течение 2 минут. Когда медовая вода остынет, из неё делают примочки на глаза 2 раза в день по 20 минут. Эту же воду капают в глаза по 2-3 капли 2 раза вдень.
- Одну чайную ложку цветков календулы залить стаканом кипятка, настаивать 30-40 минут, затем тщательно процедить. Полученным раствором несколько раз в день промывать глазки ребёнка.
Признаки болезни
На коже (в нижней части живота, в складках шеи, на спине) образуется множество пузырьков с мутным содержимым. Кожа в этих местах отёчная, покрасневшая.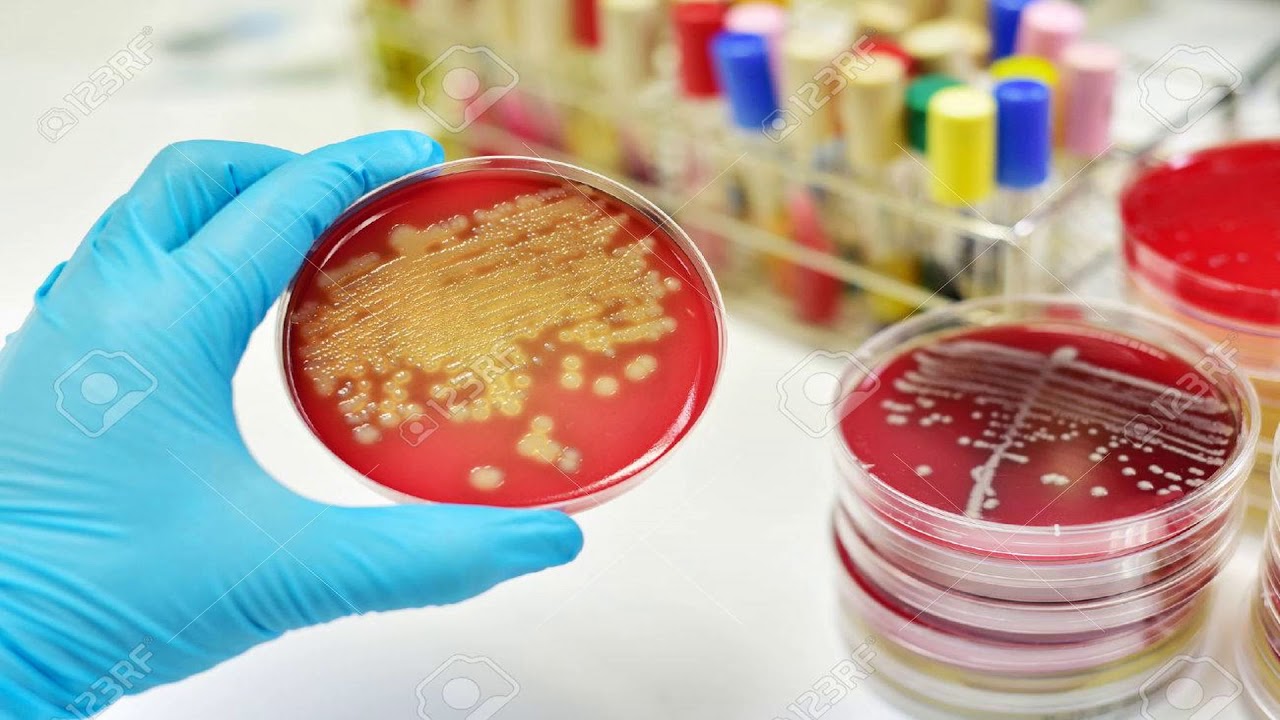 Ребёнок вялый, отказывается от еды.
Ребёнок вялый, отказывается от еды.
Лечение
Лекарства назначает только врач. Как правило, это курс антибиотиков.
Народные средства
- Протирать пузыри ваткой, смоченной в камфорном масле (до 4-5 раз в день).
Признаки болезни
На коже появляются багрово-красные гнойнички, которые вскрываются с выделением жёлто-зелёного гноя. У ребёнка поднимается температура, он вялый или, наоборот, капризный.
Лечение
При первых признаках заболевания обратитесь к врачу.
СЕПСИС
По течению болезни различают септицемию и септикопиемию. Септицемия начинается бурно с развития желтухи, быстрой потери массы тела, тахикардии. Ребёнок беспокойный, у него могут начаться судороги. Септикопиемия начинается с появления гнойничков на коже, иногда развиваются абсцессы. При пупочном сепсисе пупочная ранка воспаляется, кожа вокруг отёчная, красная.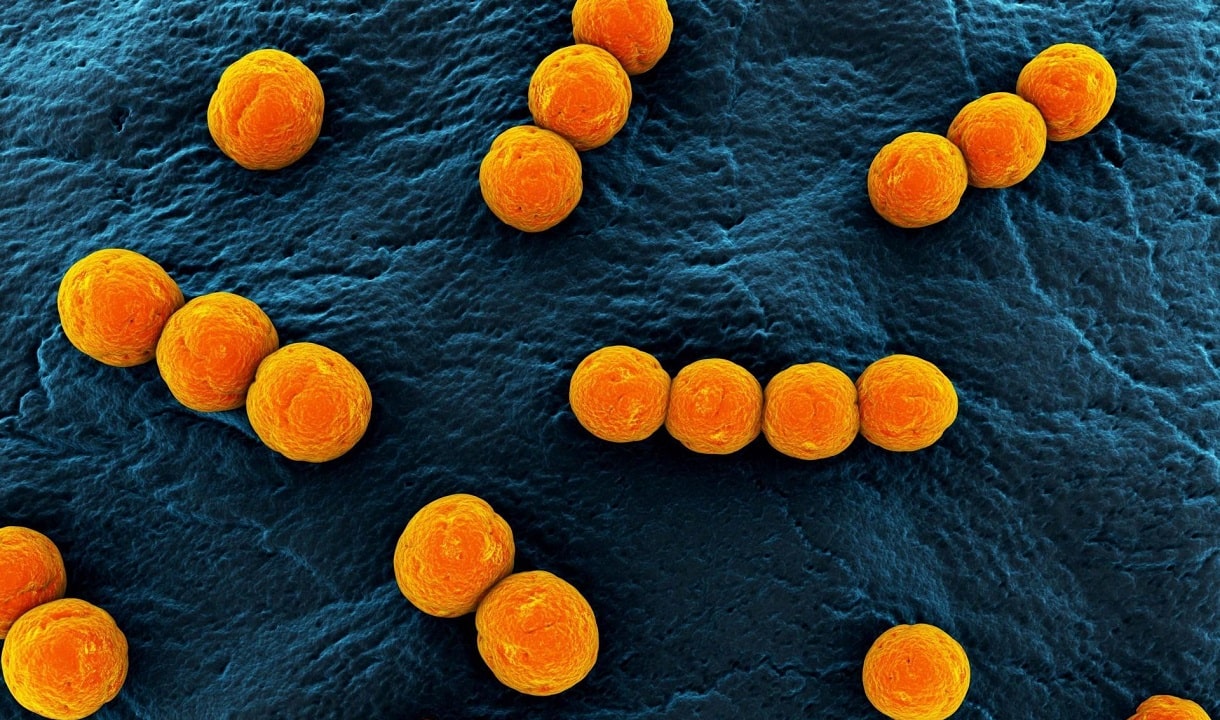
Лечение
Лечение назначает врач. Как правило, это антибиотики широкого спектра, стимулирующая терапия – переливание крови, введение плазмы, витамины.
Нона Овсепян, врач-консультант Независимой лаборатории «ИНВИТРО
Для того чтобы определить наличие стафилококка, а также других вредных бактерий в грудном молоке, необходимо сделать посев молока на микрофлору и золотистый стафилококк с определением чувствительности к антибиотикам. Для анализа грудное молоко сцеживают в стерильную пробирку или баночку (вы можете приобрести их в аптеке или лаборатории). Перед сцеживанием руки и молочные железы необходимо обработать мылом, ареолы сосков вытереть 70%-ным спиртом (каждая грудь обрабатывается отдельным тампоном).
Первая порция (5-10 мл) анализа не используется, сцеживается в отдельную посуду, а вторая (10 мл) – в стерильную посуду для анализа. Молоко из левой и правой груди смешивать нельзя, надо собирать в отдельные контейнеры. Для точного результата анализа между сцеживанием молока и доставкой его лабораторию должно пройти не более 3-х часов.
Для точного результата анализа между сцеживанием молока и доставкой его лабораторию должно пройти не более 3-х часов.
Параллельно с определением количества и качества бактерий в молоке исследуется их устойчивость к антибиотикам и бактериофагам, это необходимо для правильного подбора препарата для лечения стафилококковой инфекции.
При подозрении на стафилококковую инфекцию у новорождённого необходимо исследование кала на патогенную и условно-патогенную микрофлору. Материалом для этого анализа служит кал после естественной дефекации, который нужно собрать в одноразовый контейнер и как можно быстрее (в течение 3-х часов) доставить в лабораторию. Для того, чтобы результаты были достовернее, рекомендуется провести 2-3 кратное исследование с интервалов 1-2 дня.
Золотистый стафилококк может быть причиной развития бронхитов, пневмонии и ряда других воспалительных заболеваний дыхательной системы. В такой ситуации берётся посев с зева и носа с целью выявления золотистого стафилококка. Сдают этот анализ все пациенты, в том числе самые маленькие, строго натощак, а взрослые перед этим анализом не должны чистить зубы (поскольку может искажаться истинная картина).
Сдают этот анализ все пациенты, в том числе самые маленькие, строго натощак, а взрослые перед этим анализом не должны чистить зубы (поскольку может искажаться истинная картина).
Посев берётся с помощью специального зонда, который затем помещается в специальную среду для роста бактерий.
При конъюнктивите материал для анализа желательно брать утром до умывания. При наличии обильного гнойного отделяемого используют стерильный тампон. Гной собирают с внутренней поверхности нижнего века движением от наружного к внутреннему углу глазной щели. При этом веки нужно придерживать руками, чтобы при моргании ресницы не касались тампона. Если гной в небольшом количестве, то предварительно тампон смачивают дистиллированной водой.
При кожных заболеваниях, вызванных стафилококком, необходимо брать кожный соскоб или исследовать отделяемое из раны на наличие золотистого стафилококка. Для этого следует обработать кожу вокруг раны антисептиком или ватным тампоном, смоченным 70%-ным этиловым спиртом.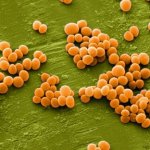 Стерильной марлевой салфеткой удаляют некротические (омертвевшие) массы и гной, затем с помощью специального ватного тампона берут отделяемое из раны.
Стерильной марлевой салфеткой удаляют некротические (омертвевшие) массы и гной, затем с помощью специального ватного тампона берут отделяемое из раны.
«Больничная» инфекция
Стафилококковую инфекцию называют больничной или роддомовской. У пациентов этих заведений иммунитет, как правило, ослаблен, и стафилококк на этом фоне идёт в атаку. Однако, чтобы инфекция приобрела массовый характер, у неё должен быть очаг – больной человек. Им может быть кто-то из персонала, одна из рожениц или заболевший ребёнок. Механизм передачи инфекции прост – через руки. К примеру, носитель инфекции – медсестра в роддоме. У неё есть небольшие гнойнички на коже, которым она не придала должного значения. Перепеленав или обработав новорождённого без одноразовых перчаток, эта медсестра тут же заражает его. Или же если болен ребёнок, а медсестра взяла его на руки, то заражается уже она. И может передать инфекцию следующему младенцу, с которым будет контактировать.
Для предотвращения вспышек инфекции с рук медперсонала, с мебели и оборудования регулярно делаются смывы – эпидемиологическая служба обрабатывает их специальным раствором, а потом исследует его на наличие различных бактерий, попутно выясняя степень их патогенности. С той же целью роддома два раза в год закрываются на мойку (и, естественно, это делается внепланово сразу же, как только обнаружена инфекция). При этом все поверхности, включая потолок, обрабатываются дезинфицирующими растворами, которые уничтожают бактерии стафилококка. Поэтому выбирая роддом, поинтересуйтесь, когда в последний раз он закрывался на мойку. Если это было несколько месяцев назад, может быть, имеет смысл обратиться в другой роддом.
Молоко безвредно?
Главные «ворота» для стафилококковой инфекции у женщины – трещины на сосках. Поэтому как только они появились, их нужно сразу обработать анилиновыми растворами, к которым стафилококк очень чувствителен, – зелёнка, фукорцин или метиленовый синий. Кормить ребёнка грудью при этом надо, используя специальные накладки на соски (в том числе для облегчения болезненных ощущений). Не стоит мыть молочные железы с мылом перед каждым кормлением, вполне достаточно принимать душ два раза в день. Частое мытье сушит кожу, а это в свою очередь способствует появлению новых трещин на сосках, куда может проникнуть инфекция.
Кормить ребёнка грудью при этом надо, используя специальные накладки на соски (в том числе для облегчения болезненных ощущений). Не стоит мыть молочные железы с мылом перед каждым кормлением, вполне достаточно принимать душ два раза в день. Частое мытье сушит кожу, а это в свою очередь способствует появлению новых трещин на сосках, куда может проникнуть инфекция.
Если трещина резко болезненная, воспалённая, вокруг неё появилось уплотнение, а из груди выделяется гной, то, возможно, мы имеем дело со стафилококковой инфекцией. В этом случае врач может порекомендовать сдать грудное молоко на анализ. Однако если у вас просто появились трещины – это ещё не повод бежать с молоком на анализ. Для этого должны быть симптомы воспаления (резкая пульсирующая боль в груди и гнойное отделяемое). В любом случае, стоит прийти на осмотр к врачу, который определит, что с вами, и поможет быстрее справиться с трещинами.
Если в анализе молока обнаружен эпидермальный стафилококк, скорее всего, анализ был сдан неправильно, и микроб попал туда с кожи. Если же в молоке обнаружен золотистый стафилококк, то с большой вероятностью можно утверждать, что он есть и в крови у женщины. А это уже серьезная ситуация, которая бессимптомно протекать не может, – налицо должны быть проявления бактериальной инфекции (высокая температура, слабость).
Если же в молоке обнаружен золотистый стафилококк, то с большой вероятностью можно утверждать, что он есть и в крови у женщины. А это уже серьезная ситуация, которая бессимптомно протекать не может, – налицо должны быть проявления бактериальной инфекции (высокая температура, слабость).
Но важно помнить, что наличие любой разновидности стафилококка в молоке (если при этом у женщины нет гнойного мастита) – не повод прекращать грудное вскармливание. Женщине в таком случае нужно будет пройти курс лечения антибиотиками, разрешёнными во время лактации, которые, попадая с грудным молоком к ребёнку, одновременно защищают его от инфекции.
Лечение
Ставить диагноз, а тем более назначать лечение при стафилококковой инфекции должен только врач. Как правило, назначаются антибиотики пенициллинового ряда и бактериофаги (микроорганизмы, избирательно поражающие бактериальные клетки).
Самая распространённая ошибка мам – это самолечение. Как только у вас или ребёнка появились гнойничковые высыпания на коже, высокая температура, понос или рвота, потеря аппетита – сразу же обращайтесь к врачу.
Самая же большая ошибка врачей – это переоценка тяжести ситуации. Если вы считаете, что ваш доктор перестраховывается, например, отменяя грудное вскармливание, не поленитесь обратиться за дополнительной консультацией к другому специалисту.
ВОПРОС ОТ ПОСЕТИТЕЛЬНИЦЫ САЙТА WWW.KROKHA.RU
У ребёнка обнаружен в кале золотистый стафилококк, при этом есть симптомы обычного дисбактериоза (небольшое нарушение стула, срыгивание, лёгкое беспокойство). Надо ли лечить стафилококк? И что в таком случае делать вообще?
НАТАЛЬЯ ТАРАН: Стафилококк не вызывает дисбактериоза. Причина появления стафилококка в анализе, скорее всего, в том, что он (анализ) был неправильно собран, и микроб попал туда с кожи. Так что в первую очередь такой анализ надо пересдать (см. выше). А затем искать и устранять причину дисбактериоза.
ПРОФИЛАКТИКА СТАФИЛОКОККОВОЙ ИНФЕКЦИИ У НОВОРОЖДЁННЫХ
Как можно быстрее выписывайтесь из родильного дома с ребёнком домой, естественно, если врачи не возражают. Во время пребывания в роддоме, если есть такая возможность, находитесь в одноместной палате и совместно с ребёнком.
Во время пребывания в роддоме, если есть такая возможность, находитесь в одноместной палате и совместно с ребёнком.
Обязательно мойте руки перед кормлением и процедурами по уходу за малышом. Если у вас на руках есть порезы, царапины, то обработайте их фукорцином или зелёнкой. Ну а если на вашей коже появились гнойнички, воспалённые места, то обязательно покажите их доктору. Пока не будет выяснена их причина, за ребёнком лучше ухаживать папе или бабушке.
Внимательно наблюдайте за своим ребёнком. Подъём температуры, вялость, отказ от еды, «беспричинный» плач, высыпания на коже, понос – все это должно насторожить вас и побудить вызвать врача.
Обязательно просите всех родственников, врачей из поликлиники, которые хотят подойти и взять на руки новорождённого, тщательно вымыть руки с мылом. Выделите для них отдельное полотенце. Не стесняйтесь отказать людям, чьё здоровье внушает вам опасение.
Закаливайте малыша с первых дней жизни (см. статью в № 5 журнала «Мой кроха и Я» за 2010 г. ), чтобы у него был хороший иммунитет.
), чтобы у него был хороший иммунитет.
Посев из раны на золотистый стафилококк (S. aureus) с определением чувствительности к антимикробным препаратам и бактериофагам
Золотистые стафилококки (Staphylococcus aureus) – грамположительные условно-патогенные бактерии рода Staphylococcus, являющиеся наиболее частой причиной стафилококковых, в частности внутрибольничных, инфекций. Золотистые стафилококки в норме могут располагаться на коже, слизистой оболочке носа и реже в гортани, влагалище, кишечнике. Они встречаются у 30 % здоровых людей.
Если у человека слабая иммунная система или нарушен нормальный состав микрофлоры, то при повреждении кожи (слизистых оболочек) золотистый стафилококк может приводить к разнообразным местным и системным инфекционно-воспалительным поражениям:
кожи (карбункулам, импетиго, фолликулиту),
молочных желез (маститу),
дыхательных путей и ЛОР-органов (тонзиллиту, гаймориту, отиту, фарингиту, лариноготрахеиту, пневмонии),
мочевыводящих путей (уретриту, циститу, пиелонефриту),
пищеварительной системы (энтеритоколиту, аппендициту, перитониту, парапроктиту, холециститу),
костно-суставной системы (остеомиелиту, артриту).
В отдельных случаях возможна генерализация инфекции с развитием септикопиемии. Производимый золотистым стафилококком энтеротоксин вызывает пищевые отравления и синдром токсического шока. Основные источники инфекции: здоровые (носители) и больные люди, домашние и сельскохозяйственные животные, а также пища, содержащая возбудителя инфекции (чаще всего это сахаросодержащие молочные продукты). Инфицирование может происходить контактным и воздушно-пылевым путем. Возможно аутоинфицирование.
Для идентификации золотистого стафилококка проводится посев клинического материала на питательные среды, где при наличии S. aureus через 18-24 часа наблюдается рост колоний золотистого цвета.
Определение количества бактерий может потребоваться, например, чтобы понять, нужно ли проводить лечение: в некоторых случаях, если количество небольшое, лечение не проводится. Решение о его необходимости зависит от клинических проявлений, а также от количества стафилококка. При небольшом содержании микробов и отсутствии симптоматики лечение может вообще не понадобиться, т. к. и в норме на слизистой могут находиться эти микробы. Стафилококк в кишечнике обнаруживается постоянно, это не повод для лечения, но если его количество превышено, тогда нужны меры (бактерия может вызывать колики и расстройства). Стафилококк в мазке без симптомов вагинита также является нормой, в то время как большие количества стафилококка в мазке, наряду с повышением лейкоцитов, требуют лечения.
к. и в норме на слизистой могут находиться эти микробы. Стафилококк в кишечнике обнаруживается постоянно, это не повод для лечения, но если его количество превышено, тогда нужны меры (бактерия может вызывать колики и расстройства). Стафилококк в мазке без симптомов вагинита также является нормой, в то время как большие количества стафилококка в мазке, наряду с повышением лейкоцитов, требуют лечения.
Наличие стафилококка не обязательно означает инфекцию, это может быть бессимптомное носительство, например при посеве мазков из носа и зева носительством считается количество бактерий до 103. Однако более высокие показатели говорят нам о золотистом стафилококке как о причине заболевания, и это уже далеко не бессимптомное носительство.
Многое зависит от возраста пациента. Например, золотистый стафилококк в количестве 104 является вполне нормальным показателем для детей старше 1 года, но у грудных детей в таком количестве уже потребует лечения.
В любом случае наличие стафилококка при отсутствии симптомов болезни – еще не повод к назначению лекарств.
Количество стафилококка может определяться до и после лечения. Если выясняется, что рост возбудителя обильный, значит, инфекция набирает обороты, предыдущая терапия была неудачной и срочно требуется новый курс лечения; умеренный и скудный рост микроорганизмов по результатам последних анализов говорит об успешности терапии. Кроме того, в дальнейшем необходимо контролировать количество стафилококков в течение 1 или 2 месяцев после пройденного лечения.
Отмечено также, что после пребывания больных в хирургической клинике стафилококк обнаруживался у них вдвое чаще, чем при поступлении. У больных, поступающих в стационары, наблюдается замена антибиотикочувствительных стафилококков на антибиотикоустойчивые.
Лечение больных стафилококковой болезнью препаратами пенициллина или другими давно применяемыми антибиотиками часто остаётся безрезультатным, поскольку такие препараты нередко только усугубляют тяжесть течения инфекции. Поэтому так важно установить, какие антибиотики будут эффективны при лечении стафилококка.
Для чего используется исследование?
Для определения целесообразности лечения.
Для дифференциации бактерионосительства и опасного инфицирования.
Для контроля за состоянием пациента после проведенного лечения.
Для того чтобы подтвердить, что стафилококк является причиной возникшего заболевания (об этом свидетельствуют высокие показатели посева).
Необходимость исследования биологического материала, полученного пр хирургических вмешательствах определяется врачом и производится в условиях стационара квалифицированным персоналом.
Референсные значения: нет роста.
Золотистый стафилококк в мазке в небольших количествах является частью нормальной микрофлоры человека. Значительное повышение стафилококка в мазке может быть симптомом воспалительного процесса, кожных инфекций (угри и пр.) и смертельно опасных заболеваний (пневмония, остеомиелит, эндокардит и др.). Результат посева интерпретирует врач исходя из того, в каком количестве выделены микроорганизмы. Также прилагается заключение о чувствительности стафилококка к различным антибиотикам, в зависимости от которого назначается лечение теми или иными препаратами.
Также прилагается заключение о чувствительности стафилококка к различным антибиотикам, в зависимости от которого назначается лечение теми или иными препаратами.
Антибактериальная терапия инфекций хирургических ран, вызванных метициллин-резистентным золотистым стафилококком (МРЗС – MRSA)
У некоторых людей после операции развиваются раневые инфекции. Обычно они вызваны бактериями. Большинство из этих раневых инфекций заживают естественным образом или после лечения обычными антибиотиками. Однако, некоторые бактерии устойчивы к действию обычных антибиотиков, например, метициллин-резистентный золотистый стафилококк (МРЗС). Инфекции МРЗС после операции встречаются редко, но могут развиться в ранах (инфекции области хирургического вмешательства, или ИОХВ – SSIs), в грудной клетке или в кровотоке (бактериемия). ИОХВ, вызванные МРЗС, встречаются у 1 – 33% людей, перенесших операцию, в зависимости от типа операции; они могут быть опасны для жизни, а также увеличивать продолжительность пребывания в стационаре.
Мы не знаем, какая антибактериальная терапия является лучшей для человека с ИОХВ, вызванной МРЗС. Мы стремились разрешить эту неопределенность путем проведения тщательного поиска медицинской литературы, чтобы найти исследования, которые сравнивали разную антибактериальную терапию ИОХВ, вызванных МРЗС. Мы включали только рандомизированные контролируемые испытания, так как, если проводить их должным образом, они предоставляют лучшую информацию. Мы не ограничивали наш поиск клинических испытаний в зависимости от языка или года публикации. Два автора обзора независимо выявляли клинические испытания и извлекали информацию.
Мы нашли только одно клиническое испытание, в котором сравнили разную антибактериальную терапию ИОХВ, вызванных МРЗС. В этом испытании участвовало 59 человек, которые были госпитализированы вследствие развития ИОХВ, вызванных МРЗС. Тридцать участников в этом клиническом испытании получили антибиотик под названием линезолид, который можно принимать в виде таблеток или вводить в виде инъекций в вену (внутривенно). Остальные участники получили другой антибиотик под названием ванкомицин, который можно вводить только внутривенно. Тип(ы) хирургических процедур, которым подвергались участники, не были указаны. Эрадикация МРЗС произошла у большего числа людей, которые получили линезолид в сравнении с теми, кто получил ванкомицин. Было бы полезно, если бы эти заключения были подтверждены другими исследованиями. Это клиническое испытание не сообщило о других характеристиках эрадикации МРЗС этими антибиотиками, таких как:
Остальные участники получили другой антибиотик под названием ванкомицин, который можно вводить только внутривенно. Тип(ы) хирургических процедур, которым подвергались участники, не были указаны. Эрадикация МРЗС произошла у большего числа людей, которые получили линезолид в сравнении с теми, кто получил ванкомицин. Было бы полезно, если бы эти заключения были подтверждены другими исследованиями. Это клиническое испытание не сообщило о других характеристиках эрадикации МРЗС этими антибиотиками, таких как:
1. зажила ли рана быстро;
2. продолжительность пребывания в стационаре;
3. качество жизни и
4. превышает ли польза от лечения любые нежелательные побочные эффекты лекарства.
В целом, качество имеющихся доказательств было низким. В настоящее время мы не можем рекомендовать какой-либо конкретный антибиотик для лечения ИОХВ, вызванных МРЗС. Согласно доказательствам низкого качества этого одного небольшого исследования линезолид, по-видимому, лучше, чем ванкомицин для эрадикации МРЗС при ИОХВ, но, более полные [серьезные] последствия этого лечения неизвестны. Необходимы дальнейшие хорошо спланированные рандомизированные клинические испытания, чтобы идентифицировать лучшую антибактериальную терапию для ИОХВ, вызванных МРЗС.
Необходимы дальнейшие хорошо спланированные рандомизированные клинические испытания, чтобы идентифицировать лучшую антибактериальную терапию для ИОХВ, вызванных МРЗС.
Диагностика и лечение золотистого стафилококка
S. aureus является частью нормальной человеческой флоры (бактерии, которые обычно обитают в организме человека или на нем) и обычно не вызывает инфекции. Когда бактерии живут на теле человека или внутри него, но не вызывают инфекцию, это называется «колонизацией». Люди чаще всего колонизируют S. aureus в носу, а также на коже и других участках тела. Со временем 20% населения почти всегда будут колонизированы S.aureus , 60% популяции будут колонизированы S. aureus периодически, а еще 20% почти никогда не колонизируются S. aureus .
На этой странице:
Диагноз
Лечение
Диагностика
- Окончательный диагноз инфекции S.
 aureus ставится путем получения культуры из области подозрения на инфекцию.
aureus ставится путем получения культуры из области подозрения на инфекцию. - Подозрительный диагноз основывается на симптомах пациента и оценке врача.
Лечение
- Некоторые кожные инфекции не требуют лечения.
- Другие кожные инфекции могут потребовать разреза и дренирования инфицированного участка и / или лечения антибиотиками.
- Если ваш врач или поставщик медицинских услуг прописывает антибиотики, важно, чтобы вы принимали все предписанные дозы.
- Если ваша инфекция не проходит после лечения, обратитесь к своему врачу.
Обработка MRSA:
- Бактерии MRSA могут быть устойчивы ко многим типам антибиотиков.
- Важно убедиться, что получен посев из зараженной области.
Лаборатории- могут проверить, какие антибиотики убивают бактерии.
- Тестирование посева гарантирует, что для лечения инфекции будет назначен правильный антибиотик.
Медицинская помощь, хирургическая помощь, профилактика
Jamal N, Teach SJ.Некротический фасциит. Скорая педиатрическая помощь . 2011 27 декабря (12): 1195-9; викторина 1200-2. [Медлайн].
Jaramillo D. Инфекции: опорно-двигательный аппарат. Педиатр Радиол . 2011 Май. 41 Приложение 1: S127-34. [Медлайн].
Chou H, Teo HE, Dubey N, Peh WC. Тропический пиомиозит и некротический фасциит. Семин Musculoskelet Radiol . 2011 15 ноября (5): 489-505. [Медлайн].
Lane JW, Tang J, Taggard D, Byun R.Успешное применение даптомицина и линезолида без хирургического вмешательства при лечении обширного эпидурального абсцесса и бактериемии, вызванной метициллин-резистентным золотистым стафилококком (MRSA). Инфекция Dis Clin Pract . Сентябрь 2011 г. 19 (5): 362-364.
Инфекция Dis Clin Pract . Сентябрь 2011 г. 19 (5): 362-364.
Абдель-Хак Н., Кесада М., Асмар Б.И. Заглоточный абсцесс у детей: рост числа устойчивых к метициллину Staphylococcus aureus. Pediatr Infect Dis J . 2012 июля 31 (7): 696-9. [Медлайн].
McNeil JC, Hulten KG, Kaplan SL, Mahoney DH, Mason EO. Инфекции, вызванные Staphylococcus aureus, у больных детской онкологией: высокие показатели устойчивости к противомикробным препаратам, антисептическая толерантность и осложнения. Pediatr Infect Dis J . 2012 11 сентября [Medline].
Эллиотт Д.Д., Заутис Т.Э., Троксель А.Б., Ло А., Керен Р. Эмпирическая антимикробная терапия детской кожи и инфекций мягких тканей в эпоху метициллин-резистентного золотистого стафилококка. Педиатрия . 2009 июн.123 (6): e959-66. [Медлайн].
Уильямс Д. Д., Купер В. О., Кальтенбах Л. А., Дадли Д. А., Киршке Д. Л., Джонс Т. Ф. и др. Сравнительная эффективность стратегий лечения антибиотиками при инфекциях кожи и мягких тканей у детей. Педиатрия . 2011 15 августа [Medline].
[Рекомендации] Лю С., Байер А., Косгроув С.Е. и др. Руководство по клинической практике Американского общества инфекционистов по лечению устойчивых к метициллину инфекций Staphylococcus Aureus у взрослых и детей. Clin Infect Dis . 2011 г. 1. 52 (3): e18-e55. [Медлайн].
Кемпер А. Р., Долор Р.Дж., Фаулер В.Г. Младший. Лечение кожных абсцессов педиатрами первичной медико-санитарной помощи. Clin Pediatr (Phila) . 2011 июн. 50 (6): 525-8. [Медлайн].
Р., Долор Р.Дж., Фаулер В.Г. Младший. Лечение кожных абсцессов педиатрами первичной медико-санитарной помощи. Clin Pediatr (Phila) . 2011 июн. 50 (6): 525-8. [Медлайн].
Sreeramoju P, Porbandarwalla NS, Arango J, Latham K, Dent DL, Stewart RM и др. Рецидивирующие инфекции кожи и мягких тканей, вызванные устойчивым к метициллину Staphylococcus aureus, требующие хирургической обработки раны. Am J Surg . 2011 Февраль 201 (2): 216-20. [Медлайн].
Pääkkönen M, Kallio PE, Kallio MJ, Peltola H. Лечение костно-суставных инфекций, вызванных Staphylococcus aureus, аналогично лечению других этиологий: анализ 199 стафилококковых инфекций костей и суставов. Pediatr Infect Dis J . 2012 май. 31 (5): 436-8. [Медлайн].
Боггс В. Даптомицин лечит бактериемию S. aureus без нефротоксичности. Медицинские новости Medscape.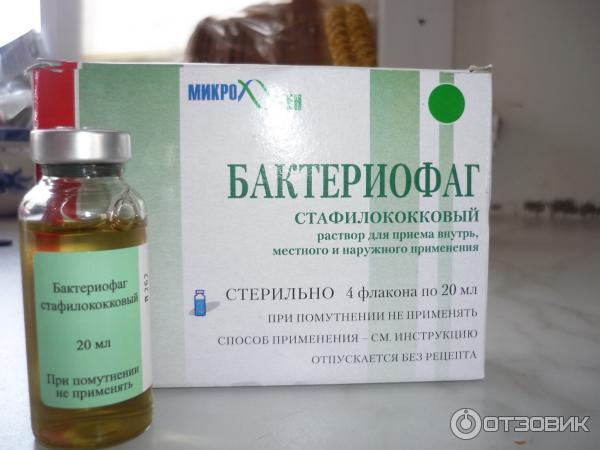 8 января 2013 г. Доступно по адресу http://www.medscape.com/viewarticle/777276. Доступ: 15 января 2013 г.
8 января 2013 г. Доступно по адресу http://www.medscape.com/viewarticle/777276. Доступ: 15 января 2013 г.
von Eiff C, Becker K, Machka K, Stammer H, Peters G. Носовое носительство как источник бактериемии Staphylococcus aureus. Исследовательская группа. N Engl J Med . 2001 4 января.344 (1): 11-6. [Медлайн].
van Belkum A, Verkaik NJ, de Vogel CP, Boelens HA, Verveer J, Nouwen JL. Реклассификация типов носового носительства Staphylococcus aureus. J Заразить Dis . 2009 15 июня. 199 (12): 1820-6. [Медлайн].
Венцель Р.П., Perl TM. Значение носительства Staphylococcus aureus через нос и частота послеоперационной раневой инфекции. Дж Хосп Инфекция . 1995 31 сентября (1): 13-24. [Медлайн].
Ruimy R, Angebault C, Djossou F и др. Является ли генетика хозяина преобладающей детерминантой стойкого носительства Staphylococcus aureus через нос у людей? J Заразить Dis . 2010 15 сентября. 202 (6): 924-34. [Медлайн].
Является ли генетика хозяина преобладающей детерминантой стойкого носительства Staphylococcus aureus через нос у людей? J Заразить Dis . 2010 15 сентября. 202 (6): 924-34. [Медлайн].
Chen CJ, Hsu KH, Lin TY, Hwang KP, Chen PY, Huang YC. Факторы, связанные с носовой колонизацией метициллин-резистентного золотистого стафилококка среди здоровых детей на Тайване. Дж. Клин Микробиол . 2011 января 49 (1): 131-7. [Медлайн]. [Полный текст].
Нерби Дж. М., Горвиц Р., Лешер Л., Джуни Б., Джавахир С., Линфилд Р.Факторы риска передачи в домашних условиях связанного с сообществом метициллин-устойчивого Staphylococcus aureus. Pediatr Infect Dis J . 2011 30 ноября (11): 927-32. [Медлайн].
Fritz SA, Krauss MJ, Epplin EK, Burnham CA, Garbutt J, Dunne WM и др. Естественная история современной носовой колонизации Staphylococcus aureus у общинных детей. Pediatr Infect Dis J . 2011 Апрель 30 (4): 349-51. [Медлайн]. [Полный текст].
Pediatr Infect Dis J . 2011 Апрель 30 (4): 349-51. [Медлайн]. [Полный текст].
Джезуальдо Ф., Бонджорно Д., Риццо С., Белла А., Меничелла Д., Стефани С. и др.Колонизация носа MRSA у детей: метаанализ распространенности, обзор факторов риска и молекулярная генетика. Pediatr Infect Dis J . 2013 21 января [Medline].
Петерс П.Дж., Брукс Д.Т., Макаллистер С.К., Лимбаго В., Лоури Г.К., Фосхайм Г. и др. Колонизация метициллин-резистентного золотистого стафилококка в паху и риск клинической инфекции среди ВИЧ-инфицированных взрослых. Emerg Infect Dis . Апрель 2013. 19 (4): 623-629.
Faden H, Lesse AJ, Trask J, Hill JA, Hess DJ, Dryja D.Важность места колонизации в современной эпидемии стафилококковых кожных абсцессов. Педиатрия . 2010 15 февраля. [Medline].
Nowrouzian FL, Dauwalder O, Meugnier H, Bes M, Etienne J, Vandenesch F и др. Гены адгезина и суперантигена и способность Staphylococcus aureus колонизировать детский кишечник. J Заразить Dis . 2011 Сентябрь 204 (5): 714-21. [Медлайн].
Милстон А.М., Сонг Х, Коффин С., Элвард А. Идентификация и искоренение колонизации метициллин-устойчивого золотистого стафилококка в отделении интенсивной терапии новорожденных: результаты национального исследования. Инфекционный контроль Hosp Epidemiol . 2010 июля 31 (7): 766-8. [Медлайн]. [Полный текст].
Накамура М.М., Макадам А.Дж., Сандора Т. Дж., Морейра К.Р., Ли Г.М. Более высокая распространенность носительства Staphylococcus aureus через глотку, чем через нос, в педиатрических отделениях интенсивной терапии. Дж. Клин Микробиол . 2010 августа 48 (8): 2957-9. [Медлайн].
Дж., Морейра К.Р., Ли Г.М. Более высокая распространенность носительства Staphylococcus aureus через глотку, чем через нос, в педиатрических отделениях интенсивной терапии. Дж. Клин Микробиол . 2010 августа 48 (8): 2957-9. [Медлайн].
Matheson EM, Mainous AG 3rd, Everett CJ, King DE. Потребление чая и кофе и носовое носительство MRSA. Энн Фам Мед . 2011 июл-авг. 9 (4): 299-304. [Медлайн].
Зангер П., Нурджади Д., Гайле М., Габриш С., Кремснер П.Г. Использование гормональных контрацептивов и стойкое носительство Staphylococcus aureus. Clin Infect Dis . 2012 декабрь 55 (12): 1625-32. [Медлайн].
Bartlett AH, Hulten KG. Патогенез золотистого стафилококка: системы секреции, адгезины и инвазины. Pediatr Infect Dis J . 2010 сентября, 29 (9): 860-1. [Медлайн].
Verkaik NJ, Dauwalder O, Antri K, Boubekri I, de Vogel CP, Badiou C.Иммуногенность токсинов при инфицировании золотистым стафилококком. Clin Infect Dis . 2010 г. 1. 50 (1): 61-8. [Медлайн].
Aalfs AS, Oktarina DA, Diercks GF, Jonkman MF, Pas HH. Стафилококковый синдром ошпаренной кожи: потеря десмоглеина 1 в коже пациента. Eur J Dermatol . 2010 июль-авг. 20 (4): 451-6. [Медлайн].
Bassetti M, Nicco E, Mikulska M. Почему MRSA, ассоциированный с сообществами, распространяется по всему миру и как это изменит клиническую практику ?.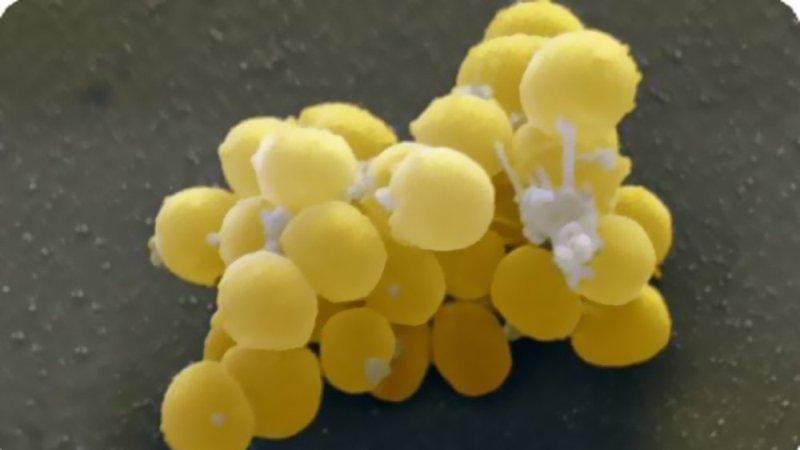 Int J Антимикробные агенты . 2009 июл. 34 Приложение 1: S15-9. [Медлайн].
Int J Антимикробные агенты . 2009 июл. 34 Приложение 1: S15-9. [Медлайн].
Дэвид М.З., Даум РС. Связанный с сообществом метициллин-устойчивый золотистый стафилококк: эпидемиология и клинические последствия возникающей эпидемии. Clin Microbiol Ред. . 2010 июл.23 (3): 616-87. [Медлайн].
Пикетт А., Уилкинсон М., Менох М., Снелл Дж., Инигес Р., Буллок Б. Изменение частоты кожных абсцессов, вызванных метициллин-резистентным золотистым стафилококком, в педиатрическом отделении неотложной помощи. Скорая педиатрическая помощь . 2009 25 декабря (12): 831-4. [Медлайн].
Кайрам Н, Сильверман МЭ, Сало Д.Ф., Баорто Э, Ли Б., Амато К.С. Кожный метициллин-резистентный золотистый стафилококк в педиатрическом отделении пригородной городской больницы. J Emerg Med . 2011 ноябрь 41 (5): 460-5.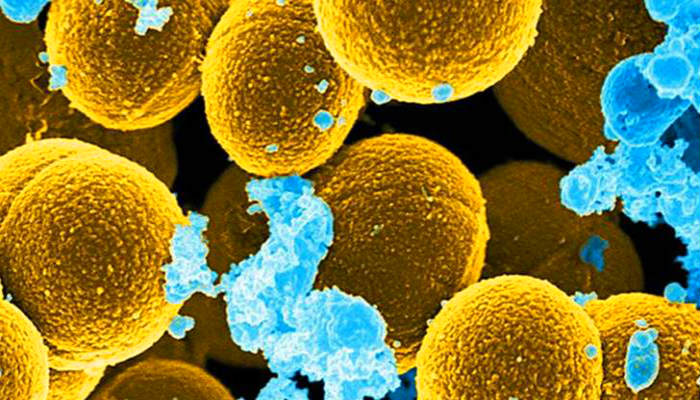 [Медлайн].
[Медлайн].
Буше Х.В., Кори ГР. Эпидемиология метициллин-устойчивого золотистого стафилококка. Clin Infect Dis . 2008 г. 1 июня.46 Приложение 5: S344-9. [Медлайн].
Теновер ФК, Геринг Р.В. Метициллин-резистентный штамм золотистого стафилококка USA300: происхождение и эпидемиология. J Antimicrob Chemother . 2009 Сентябрь 64 (3): 441-6. [Медлайн].
Talan DA, Krishnadasan A, Gorwitz RJ, Fosheim GE, Limbago B, Albrecht V, et al. Сравнение золотистого стафилококка от инфекций кожи и мягких тканей у пациентов отделения неотложной помощи США, 2004 и 2008 гг. Clin Infect Dis .2011 Июль 53 (2): 144-149. [Медлайн].
Long CB, Madan RP, Герольд BC. Диагностика и лечение внебольничных инфекций MRSA у детей. Expert Rev Anti Infect Ther . 2010 февраля 8 (2): 183-95. [Медлайн].
2010 февраля 8 (2): 183-95. [Медлайн].
Lowy FD. Как золотистый стафилококк адаптируется к своему хозяину. N Engl J Med . 2011 26 мая. 364 (21): 1987-90. [Медлайн].
Hay R, Noor NM. Лейкоцидин Пантона-Валентайна и тяжелые инфекции кожи, вызванные Staphylococcus aureus: единственный виновник или у него есть сообщники? Curr Opin Infect Dis . 2011 24 апреля (2): 97-9. [Медлайн].
Ритц Н., Кертис Н. Роль лейкоцидина Пантон-Валентайн в мышечно-скелетных инфекциях, вызванных Staphylococcus aureus, у детей. Pediatr Infect Dis J . 2012 май. 31 (5): 514-8. [Медлайн].
Mendes RE, Deshpande LM, Smyth DS, Shopsin B, Farrell DJ, Jones RN. Характеристика устойчивых к метициллину штаммов Staphylococcus aureus, полученных в результате клинического испытания фазы IV линезолида по сравнению с ванкомицином для лечения нозокомиальной пневмонии. Дж. Клин Микробиол . 2012 ноябрь 50 (11): 3694-702. [Медлайн]. [Полный текст].
Дж. Клин Микробиол . 2012 ноябрь 50 (11): 3694-702. [Медлайн]. [Полный текст].
Hermos CR, Yoong P, Pier GB. Высокие уровни антител к пантон-валентинному лейкоцидину не связаны с устойчивостью к инфекциям кожи и мягких тканей, связанным со Staphylococcus aureus. Clin Infect Dis . 2010 15 ноября. 51 (10): 1138-46. [Медлайн].
Grundmeier M, Tuchscherr L, Bruck M, Viemann D, Roth J, Willscher E. Штаммы стафилококков сильно различаются по своей способности вызывать воспалительный ответ в эндотелиальных клетках. J Заразить Dis . 2010 15 марта. 201 (6): 871-80. [Медлайн].
Strandberg KL, Rotschafer JH, Vetter SM, Buonpane RA, Kranz DM, Schlievert PM. Стафилококковые суперантигены вызывают у кроликов летальную болезнь легких. J Заразить Dis . 2010 декабрь 1. 202 (11): 1690-7. [Медлайн].
[Медлайн].
Li M, Cheung GY, Hu J, Wang D, Joo HS, Deleo FR, et al. Сравнительный анализ вирулентности и экспрессии токсинов глобальных сообществ устойчивых к метициллину штаммов Staphylococcus aureus. J Заразить Dis . 2010 15 декабря. 202 (12): 1866-76. [Медлайн].
Торрес В.Дж., Штауфф Д.Л., Пищаны Г., Безбрадица Ю.С., Горди Л.Е., Итурреги Дж. И др. Регуляторная система золотистого стафилококка, которая реагирует на гем хозяина и модулирует вирулентность. Микроб-хозяин клетки . 2007, 19 апреля. 1 (2): 109-19. [Медлайн]. [Полный текст].
Пищанский Г., Маккой А.Л., Торрес В.Дж., Краузе Дж.К., Кроу Дж.Э. младший, Фабри М.Э. и др. Специфичность для человеческого гемоглобина усиливает инфекцию Staphylococcus aureus. Микроб-хозяин клетки . 2010 16 декабря. 8 (6): 544-50. [Медлайн]. [Полный текст].
[Полный текст].
Кобаяши С.Д., Малахова Н., Уитни А.Р., Браутон К.Р., Гарднер Д.Д., Лонг Д. и др. Сравнительный анализ детерминант вирулентности USA300 в модели инфекции кожи и мягких тканей кролика. J Заразить Dis . 2011 Сентябрь 204 (6): 937-41. [Медлайн]. [Полный текст].
Хота Б., Лайлс Р., Рим Дж., Попович К.Дж., Райс Т., Аручева А. Предикторы клинической вирулентности при внебольничных метициллин-устойчивых инфекциях Staphylococcus aureus: важность USA300 и пневмонии. Clin Infect Dis . 2011 Октябрь 53 (8): 757-65. [Медлайн].
Пейрани П., Аллен М., Вимкен Т.Л., Хак Н.З., Зервос М.Дж., Форд К.Д. и др. Тяжесть заболевания и клинические исходы у пациентов с внутрибольничной пневмонией, вызванной метициллин-устойчивыми штаммами Staphylococcus aureus, на которые не влияет наличие гена лейкоцидина Пантона-Валентина. Clin Infect Dis . 2011 Октябрь 53 (8): 766-71. [Медлайн].
Clin Infect Dis . 2011 Октябрь 53 (8): 766-71. [Медлайн].
Кебайер С., Чемберленд Р.Р., Аллен И.К., Гао Х, Бройли П.М., Холл Дж. Д.Staphylococcus aureus a-Hemolysin опосредует вирулентность в мышиной модели тяжелой пневмонии посредством активации инфламмасомы NLRP3. J Заразить Dis . 2012 Март 205 (5): 807-17. [Медлайн].
Рудкин Дж.К., Эдвардс А.М., Боуден М.Г., Браун Е.Л., Поцци С., Уотерс Э.М. Устойчивость к метициллину снижает вирулентность связанного со здоровьем метициллин-устойчивого золотистого стафилококка, вмешиваясь в систему определения кворума agr. J Заразить Dis . 2012 Март.205 (5): 798-806. [Медлайн].
Шарма-Куинкель Б.К., Ан Ш., Грубый Т.Х., Чжан И, Тонг С.Ю., Раффин Ф. и др. Наличие генов, кодирующих пантон-валентинский лейкоцидин, не является основным фактором, определяющим исход у пациентов с внутрибольничной пневмонией, вызванной Staphylococcus aureus. Дж. Клин Микробиол . 2012 Март 50 (3): 848-56. [Медлайн]. [Полный текст].
Дж. Клин Микробиол . 2012 Март 50 (3): 848-56. [Медлайн]. [Полный текст].
Сунг Дж., Чун Дж., Паркер Д., Принц А. Staphylococcus aureus Активация каспазы 1 / передачи сигналов кальпаина опосредует вторжение через кератиноциты человека. J Заразить Dis . 2012 май. 205 (10): 1571-9. [Медлайн].
Отто М. Как золотистый стафилококк поражает нашу кожу и вызывает инфекцию. J Заразить Dis . 2012 май. 205 (10): 1483-5. [Медлайн].
Wehrhahn MC, Робинсон Дж.О., Паско Е.М., Кумбс Г.В., Пирсон Дж.С., О’Брайен Ф.Г. Тяжесть болезни при инвазивной инфекции Staphylococcus aureus, возникшей в сообществе, и наличие генов вирулентности. J Заразить Dis . 2012 июн.205 (12): 1840-8.[Медлайн].
Garofalo A, Giai C, Lattar S, Gardella N, Mollerach M, Kahl BC.![]() Длина полиморфной области белка Staphylococcus aureus регулирует воспаление: влияние на острую и хроническую инфекцию. J Заразить Dis . 2012 Июль 206 (1): 81-90. [Медлайн].
Длина полиморфной области белка Staphylococcus aureus регулирует воспаление: влияние на острую и хроническую инфекцию. J Заразить Dis . 2012 Июль 206 (1): 81-90. [Медлайн].
Shallcross LJ, Fragaszy E, Johnson AM, Hayward AC. Роль лейкоцидинового токсина Пантона-Валентайна в стафилококковой инфекции: систематический обзор и метаанализ. Ланцет Infect Dis . 2013 января 13 (1): 43-54. [Медлайн]. [Полный текст].
Сурядевара М., Кларк А.Э., Волк Д.М., Карман А., Розенбаум П.Ф. Молекулярная характеристика инвазивной инфекции Staphylococcus aureus у детей из центральной части Нью-Йорка: важность двух клональных групп и несогласованное присутствие выбранных детерминант вирулентности. J Педиатр Infect Dis Soc . Март 2013. 2 (1): 30-39.
Schneider-Lindner V, Quach C, Hanley JA, Suissa S. Антибактериальные препараты и риск развития метициллин-резистентного золотистого стафилококка, ассоциированного с сообществом, у детей. Arch Pediatr Adolesc Med . 1 августа 2011 г. [Medline].
Антибактериальные препараты и риск развития метициллин-резистентного золотистого стафилококка, ассоциированного с сообществом, у детей. Arch Pediatr Adolesc Med . 1 августа 2011 г. [Medline].
Смит Т.Л., Пирсон М.Л., Уилкокс К.Р. и др. Возникновение устойчивости к ванкомицину у золотистого стафилококка. Рабочая группа по гликопептиду-промежуточному стафилококку. N Engl J Med . 1999 18 февраля. 340 (7): 493-501. [Медлайн].
Zheng X, Qi C, Arrieta M, O’Leary A, Wang D, Shulman ST.Отсутствие повышения устойчивости к ванкомицину у детских метициллин-устойчивых изолятов Staphylococcus aureus с 2000 по 2007 год. Pediatr Infect Dis J . 2010 сентября, 29 (9): 882-4. [Медлайн].
Кэмерон Д. Р., Уорд Д. В., Костулиас X, Хоуден Б. П., Мёллеринг Р. К. младший, Элиопулос Г. М.. Серин / треонинфосфатаза Stp1 способствует снижению чувствительности к ванкомицину и вирулентности золотистого стафилококка. J Заразить Dis . 2012 июн.205 (11): 1677-87. [Медлайн].
J Заразить Dis . 2012 июн.205 (11): 1677-87. [Медлайн].
Cheung A, Duclos B. Stp1 и Stk1: Инь и Ян чувствительности к ванкомицину и вирулентности в штаммах Vancomycin-Intermediate Staphylococcus aureus. J Заразить Dis . 2012 июн.205 (11): 1625-7. [Медлайн].
Shore AC, Deasy EC, Slickers P, et al. Обнаружение стафилококковой кассетной хромосомы mec типа XI, кодирующей сильно дивергентные гены mecA, mecI, mecR1, blaZ и ccr в клиническом клональном комплексе человека 130 Метициллин-устойчивый Staphylococcus aureus. Антимикробные агенты Chemother . 2011 г. 2 июня [Medline].
Гарсия-Альварес Л., Холден М.Т., Линдси Х. и др. Метициллин-резистентный золотистый стафилококк с новым гомологом mecA в популяциях людей и крупного рогатого скота в Великобритании и Дании: описательное исследование. Ланцет Infect Dis . 2011 г. 2 июня [Medline].
Ланцет Infect Dis . 2011 г. 2 июня [Medline].
Кэмерон Д.Р., Хауден Б.П., Пелег А.Ю. Связь между устойчивостью к антибиотикам и вирулентностью Staphylococcus aureus и ее влияние на клинические исходы. Clin Infect Dis . 2011 Сентябрь 53 (6): 576-82. [Медлайн].
[Рекомендации] CDC. Временные рекомендации по профилактике стафилококковой инфекции, связанной со сниженной чувствительностью к ванкомицину, и борьбе с ней. MMWR Morb Mortal Wkly Rep . 1997 г. 11 июля. 46 (27): 626-8, 635. [Medline].
Ивамото М., Мю И, Линфилд Р., Буленс С.Н., Надл Дж., Арагон Д. и др. Тенденции инвазивных метициллин-резистентных инфекций Staphylococcus aureus. Педиатрия . 13 октября 2013 г., 132 (4): e817-e824. [Медлайн].
Лэйдман Дж. Рост заболеваемости MRSA среди населения среди детей. Medscape [сериал онлайн]. Доступно на http://www.medscape.com/viewarticle/811483. Доступ: 30 сентября 2013 г.
Рост заболеваемости MRSA среди населения среди детей. Medscape [сериал онлайн]. Доступно на http://www.medscape.com/viewarticle/811483. Доступ: 30 сентября 2013 г.
Helwick C. MRSA растет у детей с мышечно-скелетными инфекциями. Medscape [сериал онлайн]. Доступно на http://www.medscape.com/viewarticle/813484. Доступ: 4 ноября 2013 г.
Saravolatz LD, Pawlak J, Johnson LB.Чувствительность in vitro и молекулярный анализ изолятов промежуточного звена ванкомицина и устойчивых к ванкомицину Staphylococcus aureus. Clin Infect Dis . 2012 августа. 55 (4): 582-6. [Медлайн].
Frei CR, Makos BR, Daniels KR, Oramasionwu CU. Появление внебольничных инфекций кожи и мягких тканей Staphylococcus aureus, устойчивых к метициллину, как частая причина госпитализации детей в США. J Педиатр Хирург . 2010 Октябрь 45 (10): 1967-74. [Медлайн].
[Медлайн].
Hadler JL, Petit S, Mandour M, Cartter ML. Тенденции инвазивного заражения метициллин-резистентным золотистым стафилококком, Коннектикут, США, 2001-2010 гг. Emerg Infect Dis . 2012 июн. 18 (6): 917-24. [Медлайн]. [Полный текст].
Сурядевара М., Моро М.Р., Розенбаум П.Ф., Киска Д., Ридделл С., Вайнер Л.Б. Заболеваемость инвазивными внебольничными инфекциями Staphylococcus aureus у детей в Центральном Нью-Йорке. Дж Педиатр .2010 Январь 156 (1): 152-154.e1. [Медлайн].
Landrum ML, Neumann C, Cook C, Chukwuma U, Ellis MW, Hospenthal DR. Эпидемиология Staphylococcus aureus крови и инфекций кожи и мягких тканей в системе военного здравоохранения США, 2005-2010 гг. Staphylococcus aureus в вооруженных силах США. JAMA . 2012 июл 4. 308 (1): 50-9. [Медлайн].
Рейес Дж., Ринкон С., Диаз Л. и др. Распространение устойчивой к метициллину линии передачи типа 8 Staphylococcus aureus USA300 в Латинской Америке. Clin Infect Dis . 2009 15 декабря. 49 (12): 1861-7. [Медлайн]. [Полный текст].
Sutter DE, Milburn E, Chukwuma U, Dzialowy N, Maranich AM, Hospenthal DR. Изменение восприимчивости к Staphylococcus aureus в педиатрической популяции США. Педиатрия . 2016 г. 1 марта [Medline].
Смит Дж., Согаард М., Шёнхейдер Х.С., Нильсен Х., Фрослев Т., Томсен Р. В. Диабет и риск внебольничной бактериемии Staphylococcus aureus: популяционное исследование случай-контроль. Eur J Эндокринол . 2016 г. 10 марта [Medline].
В. Диабет и риск внебольничной бактериемии Staphylococcus aureus: популяционное исследование случай-контроль. Eur J Эндокринол . 2016 г. 10 марта [Medline].
Давенпорт Л. Пациенты с диабетом с повышенным риском заражения крови S aureus. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/860376.15 марта 2016 г .; Доступ: 27 апреля 2016 г.
Saxena S, Thompson P, Birger R, Bottle A, Spyridis N, Wong I. Увеличение кожных инфекций и осложнений Staphylococcus aureus у детей, Англия, 1997-2006 гг. Emerg Infect Dis . 2010 марта 16 (3): 530-533. [Медлайн].
Otter JA, французский GL. Молекулярная эпидемиология ассоциированного с сообществами метициллин-устойчивого Staphylococcus aureus в Европе. Ланцет Infect Dis . 2010 апр.10 (4): 227-239. [Медлайн].
Lessa FC, Mu Y, Davies J, Murray M, Lillie M, Pearson A. Сравнение частоты инфицирования кровотока метициллин-резистентным золотистым стафилококком между Англией и США, 2006-2007 гг. Clin Infect Dis . 15 октября 2010 г. 51 (8): 925-8. [Медлайн].
Голдинг Г.Р., Леветт П.Н., Макдональд Р.Р., Ирвин Дж., Куинн Б., Нсунгу М. Высокие показатели инфекции Staphylococcus aureus USA400, Северная Канада. Emerg Infect Dis . 2011 Апрель 17 (4): 722-5. [Медлайн].
Голдинг Г.Р., Леветт П.Н., Макдональд Р.Р., Ирвин Дж., Нсунгу М., Вудс С. и др. Сравнение факторов риска, связанных с устойчивыми к метициллину и восприимчивыми к метициллину инфекциями Staphylococcus aureus в отдаленных районах. Эпидемиол. Инфекция . 2010 май. 138 (5): 730-7. [Медлайн].
Ким Дж., Феррато С., Голдинг Г. Р., Малви М. Р., Симмондс К. А., Свенсон Л. В. и др.Изменение эпидемиологии метициллин-устойчивого золотистого стафилококка в Альберте, Канада: популяционный эпиднадзор, 2005-2008 гг. Эпидемиол. Инфекция . 2010 21 сентября. 1-10. [Медлайн].
Matlow A, Forgie S, Pelude L, Embree J, Gravel D, Langley JM и др. Национальное наблюдение за устойчивым к метициллину Staphylococcus aureus среди госпитализированных педиатрических пациентов в канадских учреждениях неотложной помощи, 1995-2007 гг. Pediatr Infect Dis J . 2012 31 августа (8): 814-20.[Медлайн].
Алесана-Слейтер Дж., Ричи С.Р., Хеффернан Х., Кэмп Т, Ричардсон А., Гербисон П. Метициллин-устойчивый золотистый стафилококк, Самоа, 2007-2008 гг. Emerg Infect Dis . 2011 июн.17 (6): 1023-9. [Медлайн].
Сузуки М., Ямада К., Нагао М., Аоки Е., Мацумото М., Хираяма Т. и др. Противомикробные мази и устойчивый к метициллину Staphylococcus aureus USA 300. Emerg Infect Dis . 2011 17 (10) октября: 1917-20. [Медлайн].
Тонг С.Ю., Епископ Э.Дж., Лиллибридж Р.А. и др. Связанные с сообществами штаммы устойчивых к метициллину Staphylococcus aureus и чувствительных к метициллину S. aureus у коренных жителей Северной Австралии: эпидемиология и результаты. J Заразить Dis . 2009 15 мая. 199 (10): 1461-70. [Медлайн].
Salmenlinna S, Lyytikainen O, Vainio A, Myllyniemi AL, Raulo S, Kanerva M, et al. Случаи заболевания человека метициллин-резистентным золотистым стафилококком CC398, Финляндия. Emerg Infect Dis . 2010 16 октября (10): 1626-9. [Медлайн].
Tappe D, Schulze MH, Oesterlein A, Turnwald D, Müller A, Vogel U, et al. Пантон-Валентайн, лейкоцидин-положительные инфекции Staphylococcus aureus у возвращающихся путешественников. Ам Дж. Троп Мед Хиг . 2010 Октябрь 83 (4): 748-50. [Медлайн]. [Полный текст].
Чуа К., Лоран Ф., Кумбс Дж., Грейсон М.Л., Хауден Б.П. Не связанный с сообществом устойчивый к метициллину Staphylococcus aureus (CA-MRSA)! Руководство клинициста по сообществу MRSA – его развивающаяся устойчивость к противомикробным препаратам и последствия для терапии. Clin Infect Dis . 2011 Январь 52 (1): 99-114. [Медлайн].
Никерсон EK, Wuthiekanun V, Kumar V, Amornchai P, Wongdeethai N, Chheng K. Появление связанного с сообществом метициллин-устойчивого носительства Staphylococcus aureus у детей в Камбодже. Ам Дж. Троп Мед Хиг . 2011 Февраль 84 (2): 313-7. [Медлайн].
Hamdan-Partida A, Sainz-Espuñes T, Bustos-Martínez J. Характеристика и устойчивость штаммов Staphylococcus aureus, выделенных из передних ноздрей и глотки здоровых носителей в мексиканском сообществе. Дж. Клин Микробиол . 2010 май. 48 (5): 1701-5. [Медлайн].
Muttaiyah S, Coombs G, Pandey S, Reed P, Ritchie S, Lennon D, et al. Заболеваемость, факторы риска и исходы инфекций Staphylococcus aureus, чувствительных к метициллину, чувствительных к метициллину, по шкале Пантон-Валентайн, в Окленде, Новая Зеландия. Дж. Клин Микробиол . 2010 Октябрь 48 (10): 3470-4. [Медлайн]. [Полный текст].
Адлер А., Гивон-Лави Н., Моисей А.Е., Блок C, Даган Р. Носительство связанного с сообществом метициллин-устойчивого золотистого стафилококка в группе младенцев на юге Израиля: факторы риска и молекулярные особенности. Дж. Клин Микробиол . 2010 Февраль 48 (2): 531-8. [Медлайн]. [Полный текст].
Васька В.Л., Гримвуд К., Голе Г.А., Ниммо Г.Р., Патерсон Д.Л., Ниссен М.Д. Связанный с сообществом метициллин-устойчивый золотистый стафилококк, вызывающий орбитальный целлюлит у детей Австралии. Pediatr Infect Dis J . 2011 30 ноября (11): 1003-1006. [Медлайн].
Марра Ф., Патрик Д.М., Чонг М., Маккей Р., Хоанг Л., Боуи В. Р.. Популяционное исследование увеличения частоты инфекций кожи и мягких тканей и связанного с ними применения противомикробных препаратов. Антимикробные агенты Chemother . 2012 декабрь 56 (12): 6243-9. [Медлайн]. [Полный текст].
Jenkins TC, Sabel AL, Sarcone EE, Price CS, Mehler PS, Burman WJ. Инфекции кожи и мягких тканей, требующие госпитализации в академическом медицинском центре: возможности для управления антимикробными препаратами. Clin Infect Dis . 15 октября 2010 г. 51 (8): 895-903. [Медлайн].
Спеллберг Б. Инфекции кожи и мягких тканей: современная эволюция древней проблемы. Clin Infect Dis . 15 октября 2010 г. 51 (8): 904-6. [Медлайн]. [Полный текст].
Каррильо-Маркес М.А., Халтен К.Г., Хаммерман В., Ламберт Л., Мейсон Е.О., Каплан С.Л. Staphylococcus aureus Пневмония у детей в эпоху внебольничной устойчивости к метициллину в Детской больнице Техаса. Pediatr Infect Dis J . 2011 июл.30 (7): 545-50. [Медлайн].
Вандер Хаве К.Л., Кармазин Б., Верма М., Кейрд М.С., Хенсингер Р.Н., Фарли Ф.А.Связанный с сообществом метициллин-устойчивый золотистый стафилококк при острой скелетно-мышечной инфекции у детей: правила игры. Дж Педиатр Ортоп . 2009 29 декабря (8): 927-31. [Медлайн].
Fretzayas A, Moustaki M, Tsagris V, Brozou T., Nicolaidou P. Пузырьковый дистальный дактилит MRSA и обзор зарегистрированных случаев. Педиатр дерматол . 2011 июл-авг. 28 (4): 433-5. [Медлайн].
Каррильо-Маркес М.А., Халтен К.Г., Хаммерман В., Мейсон Е.О., Каплан С.Л.USA300 является преобладающим генотипом, вызывающим септический артрит Staphylococcus aureus у детей. Pediatr Infect Dis J . 2009 28 декабря (12): 1076-80. [Медлайн].
Каррильо-Маркес М.А., Халтен К.Г., Мейсон Е.О., Каплан С.Л. Клиническая и молекулярная эпидемиология Staphylococcus aureus Катетер-ассоциированная бактериемия у детей. Pediatr Infect Dis J . 2010 май. 29 (5): 410-4. [Медлайн].
Jacobson JA, Kasworm E, Daly JA. Риск развития синдрома токсического шока, связанного с токсином 1 синдрома токсического шока, после негенитальной стафилококковой инфекции. Ред. Заразить Dis . 1989 янв-фев. 11 Дополнение 1: S8-13. [Медлайн].
Джон С.К., Нирманн М., Шарон Б., Петерсон М.Л., Кранц Д.М., Шливерт П.М. Синдром стафилококкового токсического шока, эритродермия ассоциируется с суперантигенностью и гиперчувствительностью. Clin Infect Dis . 2009 15 декабря. 49 (12): 1893-6. [Медлайн]. [Полный текст].
Рамирес-Шремпп Д., Дорфман Д.Х., Бейкер В.Е., Литепло А.С. Аппликации УЗИ мягких тканей в педиатрическом отделении неотложной помощи: сливать или не сливать ?. Скорая педиатрическая помощь . 2009 25 января (1): 44-8. [Медлайн].
Sivitz AB, Lam SH, Ramirez-Schrempp D, Valente JH, Nagdev AD. Влияние прикроватного ультразвука на лечение инфекции мягких тканей у детей. J Emerg Med . 2010 ноябрь 39 (5): 637-43. [Медлайн].
Кори ГР. Бактериемия и эндокардит Staphylococcus aureus: роль диагностической оценки. Инфекция Dis Clin Pract . 2011/09. 19 (5): 307-312.
Kaasch AJ, Fowler VG Jr, Rieg S, Peyerl-Hoffmann G, Birkholz H, Hellmich M, et al.Использование простого набора критериев для ведения эхокардиографии при нозокомиальной бактериемии Staphylococcus aureus. Clin Infect Dis . 2011 г. 1. 53 (1): 1-9. [Медлайн]. [Полный текст].
Сориано А., Менса Дж. Обязательна ли чреспищеводная эхокардиография при внутрибольничной бактериемии Staphylococcus aureus ?. Clin Infect Dis . 2011 г. 1. 53 (1): 10-2. [Медлайн].
Showler A, Burry L, Bai AD, Steinberg M, Ricciuto DR, Fernandes T, et al.Использование трансторакальной эхокардиографии в лечении бактериемии Staphylococcus aureus с низким риском: результаты ретроспективного многоцентрового когортного исследования. JACC Cardiovasc Imaging . 2015 8 июля [Medline].
Боггс В. Трансторакальная эхокардиография, достаточная для исключения инфекционного эндокардита. http://www.medscape.com/viewarticle/848780. Доступно на http://www.medscape.com/viewarticle/848780. 30 июля 2015 г .; Доступ: 7 августа 2015 г.
Патель Уайли Ф, Каплан С.Л., Мейсон Е.О., Аллен Ч.Аспирация игл для этиологической диагностики детей с целлюлитом в эпоху внебольничного метициллинрезистентного Staphylococcus aureus. Clin Pediatr (Phila) . 2011 июн. 50 (6): 503-7. [Медлайн].
Duong M, Markwell S, Peter J, Barenkamp S. Рандомизированное контролируемое испытание антибиотиков при лечении внебольничных кожных абсцессов у педиатрических пациентов. Энн Эмерг Мед . 2010 май. 55 (5): 401-7. [Медлайн].
Ли М.С., Риос А.М., Атен М.Ф., Мехиас А., Кавуоти Д., Маккракен Г.Х. младший и др.Лечение и исходы у детей с абсцессами кожи и мягких тканей, вызванными внебольничным метициллин-устойчивым золотистым стафилококком. Pediatr Infect Dis J . 2004 г., 23 (2): 123-7. [Медлайн].
Раджендран П.М., Янг Д., Маурер Т., Чемберс Х., Пердро-Ремингтон Ф., Ро П. Рандомизированное двойное слепое плацебо-контролируемое исследование цефалексина для лечения неосложненных кожных абсцессов в популяции, подверженной риску внебольничного метициллина -резистентная инфекция Staphylococcus aureus. Антимикробные агенты Chemother . 2007 ноябрь 51 (11): 4044-8. [Медлайн].
Рухе Дж. Дж., Смит Н., Брэдшер Р. В., Менон А. Возникшие в сообществе устойчивые к метициллину инфекции кожи и мягких тканей Staphylococcus aureus: влияние антимикробной терапии на результат. Clin Infect Dis . 2007 15 марта. 44 (6): 777-84. [Медлайн].
Karchmer AW. Бактериемия Staphylococcus aureus и эндокардит нативного клапана: роль антимикробной терапии. Инфекция Dis Clin Pract . Март 2012. 20 (2): 100-108.
Чен А.Е., Кэрролл К.С., Динер-Вест М., Росс Т., Ордун Дж., Голдштейн М.А. и др. Рандомизированное контролируемое испытание цефалексина по сравнению с клиндамицином при неосложненных кожных инфекциях у детей. Педиатрия . 2011 Март 127 (3): e573-80. [Медлайн].
Макнамара В.Ф., Хартин С.В. мл., Эскобар Массачусетс, Ямут С.З., Лау СТ, Ли Ю.Х. Альтернатива открытому разрезу и дренажу при внебольничных абсцессах мягких тканей у детей. J Педиатр Хирург . 2011 Март 46 (3): 502-6. [Медлайн].
Келлер ДМ. Схема Staph aureus сокращает хирургическую инфекцию. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/833457. Доступ: 19 октября 2014 г.
Schweizer M, et al. Многоцентровое вмешательство для снижения инфекций в области хирургического вмешательства у пациентов, перенесших операции на сердце и тотальную артропластику суставов (STOP SSI STUDY). Доклад, представленный на IDWeek; 8-12 октября 2014 г .; Филадельфия, Пенсильвания.[Полный текст].
Смит Дж., Лопес-Кортес Л.Е., Томсен Р.В., Шёнхейдер Х.С., Нильсен Х., Фрослев Т. и др. Использование статинов и риск внебольничной бактериемии Staphylococcus aureus: популяционное исследование «случай-контроль». Mayo Clin Proc . 2017 Октябрь 92 (10): 1469-1478. [Медлайн].
Брукс М. Статины могут помочь защититься от бактериемии S aureus. Новости Medscape. Доступно по адресу https://www.medscape.com/viewarticle/887676#vp_1. 26 октября 2017 г .; Доступ: 1 ноября 2017 г.
Наилор MD, Собел Дж. Д. Антибиотики от грамположительных бактериальных инфекций: ванкомицин, тейкопланин, хинупристин / далфопристин, оксазолидиноны, даптомицин, далбаванцин и телаванцин. Инфекция Dis Clin N Am . Dec 2009. 23 (4): 965-82.
Thwaites GE, Edgeworth JD, Gkrania-Klotsas E, Kirby A, Tilley R, Török ME. Клиническое лечение бактериемии Staphylococcus aureus. Ланцет Infect Dis . 2011 марта, 11 (3): 208-222.[Медлайн].
Weisman LE, Thackray HM, Steinhorn RH, Walsh WF, Lassiter HA, Dhanireddy R, et al. Рандомизированное исследование моноклональных антител (пагибаксимаб) для предотвращения стафилококкового сепсиса. Педиатрия . 2011 августа 128 (2): 271-9. [Медлайн].
Jimenez-Truque N, Thomsen I, Saye E, Creech CB. Следует ли нацеливать более высокие минимальные уровни ванкомицина на инвазивные внебольничные метициллин-резистентные инфекции Staphylococcus aureus у детей? Pediatr Infect Dis J . 2010 г., 29 (4): 368-70. [Медлайн].
Агуадо Дж. М., Сан-Хуан Р., Лалуэса А., Санс Ф., Родригес-Отеро Дж., Гомес-Гонсалес С. и др. Высокий МПК ванкомицина и осложненная метициллин-чувствительная бактериемия золотистого стафилококка. Emerg Infect Dis . 2011 июн.17 (6): 1099-102. [Медлайн].
Любин А.С., Снайдман Д.Р., Рутазер Р., Биде П., Голан Ю. Прогнозирование высокой минимальной ингибирующей концентрации ванкомицина при инфекциях кровотока, вызванных устойчивым к метициллину Staphylococcus aureus. Clin Infect Dis . 2011 г. 15 апреля. 52 (8): 997-1002. [Медлайн].
Куллар Р., Дэвис С.Л., Левин Д.П., Рыбак М.Дж. Воздействие ванкомицина на исходы у пациентов с метициллин-резистентной бактериемией Staphylococcus aureus: поддержка согласованных руководящих принципов предлагает целевые показатели. Clin Infect Dis . 2011 15 апреля. 52 (8): 975-81. [Медлайн].
Патель Н, Пай М.П., Родволд К.А., Ломаэстро Б., Друсано Г.Л., Лодизе Т.П. Ванкомицин: отсюда нам не добраться. Clin Infect Dis . 2011 г. 15 апреля. 52 (8): 969-74. [Медлайн].
van Hal SJ, Lodise TP, Paterson DL. Клиническое значение минимальной ингибирующей концентрации ванкомицина при инфекциях, вызванных Staphylococcus aureus: систематический обзор и метаанализ. Clin Infect Dis . 2012 Март 54 (6): 755-71. [Медлайн].
Дересински С. Метициллин-устойчивый золотистый стафилококк и ванкомицин: минимальная ингибирующая концентрация имеет значение. Clin Infect Dis . 2012 марта 54 (6): 772-4. [Медлайн].
Wunderink RG, Niederman MS, Kollef MH, Shorr AF, Kunkel MJ, Baruch A, et al. Линезолид при нозокомиальной пневмонии, устойчивой к метициллину Staphylococcus aureus: рандомизированное контролируемое исследование. Clin Infect Dis . 2012 марта 54 (5): 621-9. [Медлайн].
Рамирес П., Фернандес-Барат Л., Торрес А. Новые варианты лечения MRSA с респираторной инфекцией / пневмонией. Curr Opin Infect Dis .2012 Апрель 25 (2): 159-65. [Медлайн].
Morales G, Picazo JJ, Baos E, Candel FJ, Arribi A, Pelaez B. Устойчивость к линезолиду опосредуется геном cfr в первом сообщении о вспышке устойчивого к линезолиду Staphylococcus aureus. Clin Infect Dis . 2010 15 марта. 50 (6): 821-5. [Медлайн].
Санчес Гарсия М., Де ла Торре М.А., Моралес Г. и др. Клиническая вспышка линезолид-устойчивого золотистого стафилококка в отделении интенсивной терапии. JAMA . 2010 июн 9. 303 (22): 2260-4. [Медлайн].
Prokocimer P, De Anda C, Fang E, Mehra P, Das A. Тедизолид фосфат против линезолида для лечения острых бактериальных инфекций кожи и кожных структур: рандомизированное исследование ESTABLISH-1. JAMA . 2013 13 февраля. 309 (6): 559-69. [Медлайн].
Prokocimer P, Bien P, Deanda C, Pillar CM, Bartizal K. Активность тедизолида (TR-700) и микробиологическая эффективность in vitro против грамположительных клинических изолятов из исследования фазы 2 перорального приема тедизолид фосфата (TR-701) у пациентов с осложненными инфекциями кожи и кожных структур. Антимикробные агенты Chemother . 2012 Сентябрь 56 (9): 4608-13. [Медлайн]. [Полный текст].
Prokocimer P, De Anda C, Fang E, Mehra P, Das A. Тедизолид фосфат против линезолида для лечения острых бактериальных инфекций кожи и кожных структур: рандомизированное исследование ESTABLISH-1. JAMA . 2013 13 февраля. 309 (6): 559-69. [Медлайн].
Moran GJ, Fang E, Corey GR, Das AF, De Anda C, Prokocimer P. Тедизолид в течение 6 дней по сравнению с линезолидом в течение 10 дней при острых бактериальных инфекциях кожи и кожных структур (ESTABLISH-2): рандомизированный, двойной- слепое, фаза 3, испытание не меньшей эффективности. Ланцет Infect Dis . 2014 5 июня. [Medline].
Lowes, R. Новый антибиотик тедизолид (Sivextro), одобренный FDA. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/827168. Доступ: 26 июня 2014 г.
Saravolatz LD, Stein GE, Johnson LB. Телаванцин: новый липогликопептид. Clin Infect Dis . 2009 15 декабря. 49 (12): 1908-14. [Медлайн].
Брукс М. FDA разрешает Оритаванцин (Orbactiv) при кожных инфекциях. Medscape Medical News . 7 августа 2014 г. [Полный текст].
Moellering RC, Jr, Ферраро MJ. Оритаванцин для лечения серьезных грамположительных инфекций. Clin Infect Dis . 15 апреля 2012 г. 54 (Дополнение 3): S201-S243.
Кори Г.Р., Уилкокс М., Талбот Г.Х. и др. Комплексный анализ CANVAS 1 и 2: многоцентровые рандомизированные двойные слепые исследования фазы 3 для оценки безопасности и эффективности цефтаролина по сравнению с ванкомицином плюс азтреонам при осложненной инфекции кожи и кожных структур. Clin Infect Dis . 2010 15 сентября. 51 (6): 641-50. [Медлайн].
Saravolatz LD, Stein GE, Johnson LB. Цефтаролин: новый цефалоспорин с активностью против метициллин-резистентного золотистого стафилококка. Clin Infect Dis . 2011 Май. 52 (9): 1156-63. [Медлайн].
Камедь JG. Цефтаролин фосамил: цефалоспорин широкого спектра действия с метициллин-резистентной активностью золотистого стафилококка. Инфекция Dis Clin Pract .Март 2012. 20 (2): 122-130.
Фаррелл DJ, Castanheira M, Mendes RE, Sader HS, Jones RN. Активность цефтаролина in vitro против Staphylococcus aureus и Streptococcus pneumoniae с множественной лекарственной устойчивостью: обзор опубликованных исследований и программы наблюдения AWARE (2008-2010). Clin Infect Dis . 2012 сентябрь 55 Приложение 3: S206-14. [Медлайн].
Sader HS, Flamm RK, Farrell DJ, Jones RN. Анализ активности изолятов стафилококка от детей, взрослых и пожилых пациентов: Программа наблюдения за цефтаролином AWARE. Clin Infect Dis . 2012 сентябрь 55 Приложение 3: S181-6. [Медлайн].
Джонс Р.Н., Мендес Р.Э., Садер Х.С., Кастанхейра М. Результаты исследования антимикробных свойств фузидовой кислоты in vitro против современных (2008-2009 гг.) Грамположительных организмов, собранных в США. Clin Infect Dis . 2011 июн. 52 Приложение 7: S477-86. [Медлайн].
Craft JC, Moriarty SR, Clark K, Scott D, Degenhardt TP, Still JG. Рандомизированное двойное слепое исследование фазы 2, сравнивающее эффективность и безопасность перорального режима ударной дозы фузидиевой кислоты с пероральным линезолидом для лечения острых бактериальных инфекций кожи и кожных структур. Clin Infect Dis . 2011 июн. 52 Приложение 7: S520-6. [Медлайн].
Фернандес П., Перейра Д. Усилия по поддержке разработки фузидовой кислоты в США. Clin Infect Dis . 2011 июн. 52 Приложение 7: S542-6. [Медлайн].
Lee AS, Macedo-Vinas M, François P, Renzi G, Schrenzel J, Vernaz N. Влияние комбинированной низкоуровневой мупироциновой и генотипической устойчивости к хлоргексидину на стойкое носительство метициллин-устойчивого Staphylococcus aureus после деколонизирующей терапии: исследование случай-контроль . Clin Infect Dis . 2011 г. 15 июня. 52 (12): 1422-30. [Медлайн].
Джайн Р., Кралович С.М., Эванс М.Э. и др. Инициатива по делам ветеранов по профилактике метициллин-резистентных инфекций Staphylococcus aureus. N Engl J Med . 2011, 14 апреля. 364 (15): 1419-30. [Медлайн].
Robotham JV, Graves N, Cookson BD, Barnett AG, Wilson JA, Edgeworth JD. Стратегии скрининга, изоляции и деколонизации в борьбе с метициллин-резистентным Staphylococcus aureus в отделениях интенсивной терапии: оценка экономической эффективности. BMJ . 2011. 343: d5694. [Медлайн].
Simor AE. Стафилококковая деколонизация: эффективная стратегия профилактики инфекции ?. Ланцет Infect Dis . 2011 Декабрь 11 (12): 952-62. [Медлайн].
Фриц С.А., Хоган П.Г., Хайек Г., Эйзенштейн К.А., Родригес М., Эпплин Е.К. и др. Домашние и индивидуальные подходы к искоренению связанного с сообществом Staphylococcus aureus у детей: рандомизированное исследование. Clin Infect Dis .2012 Март 54 (6): 743-51. [Медлайн]. [Полный текст].
Миллер LG. Где мы находимся с профилактикой связанного с сообществом золотистого стафилококка – а пока что мы говорим нашим пациентам ?. Clin Infect Dis . 2012 марта 54 (6): 752-4. [Медлайн].
Клинг Дж. Скрининг ПЦР сокращает внутрибольничную инфекцию. Medscape Medical News . 14 мая 2013 г. [Полный текст].
Милстон А.М., Голднер Б.В., Росс Т., Шепард Дж.В., Кэрролл К.С., Perl TM.Колонизация метициллин-резистентного золотистого стафилококка и риск последующей инфекции у тяжелобольных детей: важность профилактики внутрибольничной передачи метициллин-резистентного золотистого стафилококка. Clin Infect Dis . 2011 ноябрь 53 (9): 853-9. [Медлайн]. [Полный текст].
Хуанг С.С., Септимус Э., Клейнман К., Муди Дж., Хикок Дж., Эйвери Т.Р. и др. Целенаправленная и универсальная деколонизация для предотвращения инфекции в отделениях интенсивной терапии. N Engl J Med . 2013 29 мая.[Медлайн].
Эдмонд МБ, Венцель Р.П. Скрининг стационарных пациентов на MRSA – Дело закрыто. N Engl J Med . 2013 29 мая. [Medline].
Лэйдман Дж. MRSA: универсальный скрининг и изоляция ритмов деколонизации. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/805005. Доступ: 11 июня 2013 г.
Шеной Е.С., Ким Дж., Розенберг Е.С., Коттер Дж. А., Ли Х., Валенски Р.П. и др. Прекращение контактных мер предосторожности в отношении метициллин-устойчивого Staphylococcus aureus: рандомизированное контролируемое испытание, сравнивающее пассивный и активный скрининг с культивированием и полимеразной цепной реакцией. Clin Infect Dis . 2013 июль 57 (2): 176-84. [Медлайн]. [Полный текст].
Lin Y-C, Петерсон М.Л. Новые взгляды на профилактику стафилококковых инфекций и синдрома токсического шока. Эксперт Рев Клин Фармакол . 2010. 3: 753-767.
Худа Т., Наир Х, Теодорату Э, Згага Л., Фаттом А, Эль Арифин С. и др. Оценка новых вакцин и иммунотерапии против стафилококковой пневмонии у детей. BMC Public Health .2011 г., 13 апреля. 11 Прил. 3: S27. [Медлайн]. [Полный текст].
Даум Р.С., Спеллберг Б. Прогресс в создании вакцины против золотистого стафилококка. Clin Infect Dis . 2012 Февраль 54 (4): 560-7. [Медлайн].
Theilacker C, Kropec A, Hammer F, Sava I, Wobser D, Sakinc T. Защита от золотистого стафилококка с помощью антител к полиглицеринфосфатной основе гетерологичной липотейхоевой кислоты. J Заразить Dis . 2012 Апрель 205 (7): 1076-85.[Медлайн].
Проктор Р.А. Проблемы универсальной вакцины против Staphylococcus aureus. Clin Infect Dis . 2012 апр. 54 (8): 1179-86. [Медлайн].
Андерсон А.С., Скалли И.Л., Тимофеева Ю., Мерфи Е., Макнил Л.К., Минини Т. и др. Staphylococcus aureus Транспортный белок C марганца – это высококонсервативный белок клеточной поверхности, который вызывает защитный иммунитет против S. aureus и Staphylococcus epidermidis. J Заразить Dis .2012 июн.205 (11): 1688-96. [Медлайн]. [Полный текст].
Fritz SA, Tiemann KM, Hogan PG, Epplin EK, Rodriguez M, Al-Zubeidi DN, et al. Серологический коррелят защитного иммунитета против внебольничной инфекции Staphylococcus aureus. Clin Infect Dis . 2013 июнь 56 (11): 1554-61. [Медлайн]. [Полный текст].
McNeil JC, Hulten KG, Kaplan SL, Mahoney DH, Mason EO. Инфекции, вызванные Staphylococcus aureus, у больных детской онкологией: высокие показатели устойчивости к противомикробным препаратам, антисептическая толерантность и осложнения. Pediatr Infect Dis J . 2013 Февраль 32 (2): 124-8. [Медлайн].
Крил AM, Дарем SH, Беннер KW, Альтен JA, Винклер MK. Тяжелые инвазивные внебольничные метициллинрезистентные инфекции Staphylococcus aureus у ранее здоровых детей. Pediatr Crit Care Med . 2009 Май. 10 (3): 323-7. [Медлайн].
Vergnano S, Menson E, Smith Z, Kennea N, Embleton N, Clarke P. Характеристики инвазивного золотистого стафилококка в неонатальных отделениях Соединенного Королевства. Pediatr Infect Dis J . 2011 30 октября (10): 850-4. [Медлайн].
Мениф К., Бузири А., Халди А., Хамди А., Бельхадж С., Борги А. и др. Связанные с сообществом метициллинрезистентные инфекции Staphylococcus aureus в педиатрическом отделении интенсивной терапии. J Infect Dev Ctries . 2011 12 августа. 5 (8): 587-91. [Медлайн].
Генрих Н., Мюллер А., Бартманн П., Саймон А., Бирбаум Г., Энгельхарт С. Успешное ведение вспышки MRSA в отделении интенсивной терапии новорожденных. Eur J Clin Microbiol Infect Dis . 2011 июл.30 (7): 909-13. [Медлайн].
Woodlief RS, Markowitz JE. Нераспознанная инвазивная инфекция у новорожденного, колонизированного метициллин-резистентным золотистым стафилококком. Дж Педиатр . 2009 декабрь 155 (6): 943-943.e1. [Медлайн].
Арора П., Калра В.К., Паппас А. Множественные абсцессы головного мозга у новорожденного после инфицирования кровотока метициллин-резистентным золотистым стафилококком. Дж Педиатр .2012 Сентябрь 161 (3): 563-563.e1. [Медлайн].
Niemann S, Ehrhardt C, Medina E, Warnking K, Tuchscherr L, Heitmann V, et al. Совместное действие вируса гриппа и Staphylococcus aureus panton-valentine leukocidin вызывает тяжелое повреждение эпителия легких. J Заразить Dis . 2012 Октябрь 1. 206 (7): 1138-48. [Медлайн]. [Полный текст].
Faden H, Gill S, Lesse A. Влияние управления и бактериальной геномики на исходы бактериемии Staphylococcus aureus у детей. Clin Pediatr (Phila) . 2011 г. 17 июня [Medline].
Mejer N, Westh H, Schønheyder HC, Jensen AG, Larsen AR, Skov R, et al. Стабильная заболеваемость и постоянное снижение краткосрочной смертности от бактериемии Staphylococcus aureus в период с 1995 по 2008 год. BMC Infect Dis . 2012 17 октября 12: 260. [Медлайн]. [Полный текст].
Sengupta A, Rand C, Perl TM, Milstone AM. Знания, осведомленность и отношение к метициллин-устойчивому золотистому стафилококку среди лиц, ухаживающих за госпитализированными детьми. Дж Педиатр . 2011 Март 158 (3): 416-21. [Медлайн].
Thwaites GE, Scarborough M, Szubert A ,. Дополнительный рифампицин при бактериемии Staphylococcus aureus (ARREST): многоцентровое рандомизированное двойное слепое плацебо-контролируемое исследование. Ланцет . 2018 17 февраля. 391 (10121): 668-678. [Медлайн].
Что это такое, симптомы и лечение
Обзор
Что такое MRSA?
MRSA означает устойчивый к метициллину Staphylococcus aureus .Это вид бактерии Staphylococcus aureus . Эти бактерии устойчивы к обычным антибиотикам, включая метициллин. Возможно, вы читали о том, что MRSA – это супербактерия.
Что такое
Staphylococcus aureus (стафилококк)?Staphylococcus aureus (стафилококк) живут в носу или на коже. Вы можете скрывать стафилококковые бактерии, в том числе MRSA, и не подозревать об этом. Эксперт в области здравоохранения может назвать это бактериальной колонизацией.
Колонизированные люди (носители) могут однажды заболеть инфекцией MRSA или остаться здоровыми.
Бактерии стафилококка, включая MRSA, обитают в этих частях тела:
- Подмышки.
- Ягодицы (твоя задница).
- Пах.
- Нос.
Насколько распространен MRSA?
Примерно каждый третий американец в любое время является носителем стафилококка. До половины из них могут быть MRSA. Важно подчеркнуть, что носительство Staph aureus или MRSA не является заболеванием.
Какие типы инфекций MRSA?
Две категории MRSA:
- Связанный с больницей (HA): HA-MRSA относится к инфекциям MRSA, которые связаны с учреждениями здравоохранения, такими как больницы и дома престарелых.
- Связанные с сообществом (CA): Инфекции CA-MRSA – это инфекции, которые возникают у людей, которые недавно не были госпитализированы или не контактировали с системой здравоохранения.
Кто подвержен риску заражения MRSA?
MRSA-инфекция поражает людей всех возрастов и полов. Животные могут быть переносчиками MRSA, хотя часто передаются им от людей. У потребителей внутривенных наркотиков, которые используют общие иглы, вероятность заражения MRSA в 16 раз выше.
Некоторые работники и члены сообщества более подвержены риску заражения MRSA.К ним относятся:
- Спортсмены.
- Медицинские работники.
- Военнослужащие.
- сокамерников.
- Учащиеся и сотрудники школ и детских учреждений.
- Ветеринары, сельскохозяйственные рабочие и животноводы.
Симптомы и причины
Какая связь между колонизацией MRSA и инфекцией?
Многие люди, являющиеся носителями MRSA, никогда не болеют.Бактерия остается в коже или слизистой оболочке, где она колонизировала. Проблемы возникают, когда MRSA на поверхности кожи у колонизированного человека проникает в кожу через рану или другое отверстие и проникает в более глубокие структуры.
Как распространяется MRSA?
Вы можете заразиться MRSA при прямом контакте с инфицированным человеком или животным. MRSA может сохраняться на поверхности часами, а иногда и неделями. Вы можете заразить бактерии, прикоснувшись к зараженным предметам или поделившись ими, например:
- Простыни.
- Одежда.
- Медицинское оборудование.
- Спортивный инвентарь.
- Полотенца.
- Посуда.
Каковы симптомы инфекции MRSA?
MRSA может вызвать кожную сыпь или инфекцию, которая выглядит как укус паука или прыщи. Красные опухшие шишки могут казаться теплыми и нежными на ощупь. Сыпь может сочиться.
MRSA также может вызывать более глубокие инфекции в различных частях тела. При тяжелых инфекциях бактерия может проникнуть в кровоток, что можно назвать инфекцией кровотока.Симптомы инфекции кровотока включают жар и озноб.
Диагностика и тесты
Как диагностируется инфекция MRSA?
Чтобы диагностировать инфекцию MRSA, ваш лечащий врач возьмет небольшой образец кожи или выделений из открытой раны. Ваш поставщик медицинских услуг может заказать анализ крови, который называется посевом.Лаборатория проверяет эти образцы на наличие MRSA.
Ведение и лечение
Какие бывают формы инфекции MRSA?
MRSA-инфекции могут возникать в разных местах и могут быть серьезными, даже опасными для жизни. К важным инфекциям MRSA относятся:
Как контролируется или лечится инфекция MRSA?
Двумя принципами лечения инфекций Staph aureus , включая инфекции MRSA, являются контроль источника и терапия антибиотиками:
- Контроль источника: Это относится к уменьшению количества бактерий в очаге инфекции.В случае кожных инфекций врач может осушить фурункулы или абсцессы. Другие более глубокие инфекции могут потребовать более сложной операции.
- Лечение антибиотиками: Антибиотик, используемый для лечения инфекции, зависит от того, является ли инфекция Staph aureus инфекцией MRSA или нет.
Что я должен знать о лечении MRSA?
Легкие инфекции можно лечить пероральными антибиотиками (таблетками с антибиотиками). Более тяжелые инфекции могут потребовать внутривенного лечения антибиотиками.Очень важно принимать все антибиотики в точном соответствии с предписаниями врача.
Вам также следует позвонить своему врачу, если инфекция не начала исчезать в течение нескольких дней после приема назначенного антибиотика. Возможно, вам придется обратиться в больницу за более сильными внутривенными антибиотиками.
Профилактика
Как я могу предотвратить заражение MRSA?
Вы можете снизить риск заражения MRSA, выполнив следующие действия:
- Следите за чистотой и перевязкой ран.
- Не передавайте личные вещи, например полотенца и бритвы.
- Положите полотенце на скамейку в раздевалке, прежде чем сесть на него обнаженным.
- Регулярно стирайте простыни, полотенца и спортивную одежду при рекомендованной температуре воды. (Горячая вода не нужна.) Высушите все в сушилке. Нет необходимости использовать отбеливатель или стирать потенциально загрязненные вещи отдельно.
- Примите душ сразу после тренировки или участия в деятельности, которая увеличивает риск заражения MRSA.
- Используйте дезинфицирующие спреи, убивающие микробы, чтобы протирать участки, вызывающие сильное прикосновение, такие как выключатели света, пульты дистанционного управления и спортивное оборудование. Проверьте этикетки, чтобы найти дезинфицирующие средства, убивающие бактерии стафилококка.
- Вымойте руки горячей водой с мылом не менее 20 секунд. Если мытье рук невозможно, используйте дезинфицирующее средство для рук на спиртовой основе.
Перспективы / Прогноз
Каков прогноз (перспективы) для людей с инфекцией MRSA?
Большинство кожных инфекций, вызванных MRSA, проходят после лечения.MRSA наиболее опасен, если попадает в кровоток. Инфекции кровотока MRSA могут быть серьезными. Инфекция кровотока требует немедленной медицинской помощи.
Жить с
Когда мне позвонить врачу?
Вы должны позвонить своему врачу, если у вас возникли проблемы:
- Лихорадка и озноб.
- Инфекция, которая не проходит после нескольких дней приема антибиотиков.
- Сыпь.
- Признаки кожной инфекции (абсцессы или фурункулы).
Какие вопросы я должен задать своему врачу?
Вы можете спросить своего поставщика медицинских услуг:
- Какое лечение лучше всего?
- Каковы побочные эффекты лечения?
- Что делать, если я забыл принять лекарство?
- Каковы признаки осложнения инфекции?
Записка из клиники Кливленда
Многие люди переносят бактерии Staph aureus или MRSA на коже или в носу в течение различных периодов времени и даже не подозревают об этом.Это не проблема. У некоторых людей бактерии MRSA вызывают болезненные кожные инфекции или более серьезные инвазивные инфекции. Люди в больницах или домах престарелых подвергаются повышенному риску заражения MRSA. Но вы также можете подобрать бактерии в общественных местах. Обратитесь к своему врачу, если у вас развилась кожная инфекция или появились признаки MRSA.
Как лучше всего лечить взрослого пациента с бактериемией Staphylococcus aureus?
В недавнем проспективном когортном исследовании в центре третичной медицинской помощи, даже после поправки на ранее существовавшие сопутствующие заболевания и тяжесть заболевания, консультация по ID была связана со снижением 28-дневной смертности на 56%.
Корпус
82-летний мужчина с неходжкинской лимфомой в стадии ремиссии, с застойной сердечной недостаточностью и гипертонией в анамнезе. В течение недели страдает генерализованным недомоганием и перемежающейся лихорадкой. Жизненно важные органы показывают температуру 101 ° F, артериальное давление 130/60 мм рт.ст. и частоту сердечных сокращений 100. Его осмотр отличается эритематозным и болезненным участком порта на груди, без шума. Культуры крови, взятые при предъявлении, показывают грамположительные кокки, специфичные для Staphylococcus aureus. Каковы следующие шаги в ведении этого пациента?
Обзор
С.Бактериемия aureus (SAB) является распространенной инфекционной причиной заболеваемости и смертности во всем мире, вызывая как внебольничную, так и внутрибольничную бактериемию. Только в США он составляет 23% всех инфекций кровотока и является бактериальным патогеном, наиболее сильно связанным со смертью. 1 Показатели смертности составляют примерно 42% среди пациентов с метициллин-резистентной бактериемией S. aureus (MRSA) и 28% среди пациентов с метициллин-чувствительной бактериемией S. aureus (MSSA). 2
Признавая серьезность SAB, Американское общество инфекционных заболеваний (IDSA) опубликовало в 2011 году рекомендации по лечению, чтобы помочь направить клиническое лечение этого заболевания. 3 Однако большинство рекомендаций основано на наблюдательных исследованиях и мнениях экспертов, так как менее 1500 пациентов были включены в рандомизированные контролируемые исследования, специально нацеленные на изучение лечения САБ. 4
Обзор данных
Клинически значимый САБ обычно определяется как выделение S. aureus из посева венозной крови со связанными симптомами и признаками системной инфекции.5 Поскольку контаминация САБ встречается редко и может быть связана с множественными осложнениями, включая метастатические инфекции, эмболический инсульт, рецидивирующая инфекция и смерть, к любому положительному результату посева крови следует относиться серьезно. 4
Лечение SAB многогранно и должно быть сосредоточено на удалении любых очагов инфекции, таких как катетер или протез, использовании длительной антимикробной терапии и оценке потенциальных осложнений. В ретроспективном исследовании Johnson et al. Показали, что неспособность удалить источник является одним из самых сильных независимых предикторов рецидива у пациентов с SAB. 6 Однако от 10% до 40% пациентов не имеют определенного фокуса, что увеличивает стимул для оценки осложнений. 7-8 В целом примерно у одной трети пациентов с САБ развиваются метастатические осложнения либо из-за гематогенного посева, либо из-за местного распространения инфекции. 9
Помимо пожилого возраста и таких коморбидных состояний, как цирроз, самым сильным предиктором осложнений является положительный посев крови через 48-96 часов после первоначального положительного посева крови, как показано в большом проспективном когортном исследовании Fowler et al. al. 7,10-11 Дополнительные независимые факторы риска (см. Таблицу 1) включают заражение в сообществе (вероятно, из-за продолжительности бактериемии), обследование кожи, указывающее на наличие острой системной инфекции, и стойкую лихорадку через 72 часа после первого положительного анализа крови. культура.Пациенты с хотя бы одним из этих факторов риска имеют высокий риск осложненного течения (который встречается примерно у 35%). В исследовании «случай-контроль» Chihara et al. Показали, что бактериурия S. aureus при отсутствии патологии мочевыводящих путей или недавнего инструментария мочевыводящих путей может быть связана с трехкратным увеличением смертности по сравнению с пациентами без бактериурии, даже после поправки на сопутствующие состояния. 12
Противомикробное лечение
Первоначальный выбор антибактериальной терапии для SAB должен учитывать распространенность MRSA в сообществе и больнице.Если подозрение на MRSA достаточно велико, рекомендации IDSA 2011 года предлагают лечение ванкомицином или даптомицином. 3 Несмотря на то, что опубликованных РКИ в поддержку определенной схемы приема антибиотиков нет, существуют испытания, позволяющие предположить, что отсрочка в лечении может нанести вред. Одно исследование, проведенное Lordis et al., Показало, что задержка в лечении, определяемая лечением через 44,75 часа, была связана с более длительным пребыванием в больнице, при этом группа отсроченного лечения была госпитализирована на 20,2 дня, а группа раннего лечения была госпитализирована на 14 дней. .3 дня. 13 Задержка в лечении также оказалась независимым предиктором смертности. 13
После того, как чувствительность известна, важно правильно подобрать антибиотики, поскольку исследования показали более низкую частоту неудач лечения с использованием бета-лактамных антибиотиков по сравнению с эмпирическим охватом MRSA. 14-15 В одном проспективном исследовании 123 гемодиализных пациентов с бактериемией MSSA Stryjewski et al. Показали, что пациенты, получавшие ванкомицин, имели более высокий риск неэффективности лечения, чем пациенты, получавшие цефазолин. 15 В другом проспективном обсервационном исследовании 505 пациентов с SAB, Chang et al. Обнаружили, что лечение нафциллином превосходит ванкомицин в предотвращении стойкой бактериемии или рецидива бактериемии MSSA.14 Эти исследования подчеркивают преимущества корректировки эмпирически выбранных антибиотиков, поскольку сужение спектра может привести к меньшему количеству неудач лечения.
Если чувствительность подтверждает MRSA, IDSA рекомендует продолжить лечение ванкомицином или даптомицином. 3 Хотя ванкомицин используется наиболее часто, отчасти из-за низкой стоимости и знакомства, Fowler et al опубликовали исследование 246 пациентов с САБ с эндокардитом или без него, назначив им лечение даптомицином, начальными низкими дозами гентамицина плюс ванкомицин или другими препаратами. антистафилококковый пенициллин. 16 Исследование показало, что даптомицин не уступает другим препаратам, подтверждая, что даптомицин является разумным выбором для лечения инфекций MRSA.
Пероральные антибиотики могут лечить САБ при необходимости.РКИ, проведенное Heldman и соавторами с участием 85 потребителей инъекционных наркотиков с SAB (с подозрением на правосторонний эндокардит, 65% из которых имели ВИЧ), показало аналогичную эффективность ципрофлоксацина плюс рифампицин по сравнению со стандартной внутривенной терапией. 17 Последующее рандомизированное исследование 104 пациентов с SAB, сравнивающее пероральный флероксацин плюс рифампицин с традиционной внутривенной терапией, также показало аналогичные показатели излечения с дополнительным преимуществом более ранней выписки. 18 Кроме того, в метаанализе пяти рандомизированных исследований Shorr et al (см. Таблицу 2) было обнаружено, что исходы линезолида не уступали ванкомицину (клиническое излечение / микробиологический успех 56% / 69% в группа линезолида и 46% / 73% в группе ванкомицина). 19
Продолжительность лечения
Рекомендации относительно продолжительности лечения антибиотиками САБ в основном основаны на наблюдательных исследованиях, которые показывают неоднозначные результаты. В одном исследовании, проведенном в 1950-х годах, около двух третей случаев SAB были связаны с эндокардитом, и были рекомендованы более длительные курсы внутривенной терапии (более четырех недель). 20
В последнее время, с увеличением частоты катетер-связанных SAB и относительно высокой скоростью быстрого клиренса гемокультуры, более короткая продолжительность была оценена в нескольких исследованиях.В 1992 году анализ опубликованных данных и ретроспективная серия случаев показали, что менее 10 дней внутривенного введения антибиотиков может быть связано с повышенным риском рецидива, но 10-14 дней внутривенной терапии были эффективны в большинстве случаев катетер-ассоциированных САБ. . 5 В другом проспективном исследовании Fowler et al. Обнаружили, что семидневный курс внутривенной антибактериальной терапии может быть достаточным при простых инфекциях, связанных с катетером. 21 Последующее проспективное исследование Jensen et al. Показало, что курс антибактериальной терапии менее 14 дней может быть связан с более высокой смертностью по сравнению с более длительным курсом. 9 Проспективное исследование 276 пациентов, проведенное Thomas et al., Обнаружило отсутствие связи между рецидивом и продолжительностью лечения (от 7 до 15 дней) катетер-связанных САБ, сделав вывод о том, что более 14 дней антибиотикотерапии не требуется. 22
В соответствии с рекомендациями IDSA, неосложненный SAB (отсутствие имплантированного протеза, отрицательные посевы крови в течение двух-четырех дней, снижение температуры тела в течение 72 часов после начала терапии и отсутствие метастатических осложнений) можно лечить двухнедельным курсом антибиотиков. , тогда как осложненную бактериемию (любой из вышеперечисленных критериев) следует лечить в течение четырех-шести недель. 3
Мониторинг осложнений: эхо
На основании рекомендаций IDSA всем пациентам с бактериемией рекомендуется эхокардиография, с предпочтением чреспищеводной эхокардиографии (ЧЭ) перед трансторакальной эхокардиографией (ТТЕ). 3 Совсем недавно Kaasch et al разработали простые критерии для выявления пациентов с нозокомиальным SAB с низким риском инфекционного эндокардита на основе двух проспективных когортных исследований. 23 Отсутствие любого из этих критериев, включая длительную бактериемию продолжительностью более четырех дней, наличие постоянного внутрисердечного устройства, зависимость от гемодиализа, спинальную инфекцию и невертебральный остеомиелит, а также отрицательный TTE указывает на то, что TEE не требуется (см. Таблицу 3).Однако эти пациенты нуждаются в тщательном наблюдении, чтобы гарантировать, что бактериемия исчезнет и не появятся новые признаки или симптомы, касающиеся метастатической инфекции.
ID Консультация
Несколько исследований показали, что консультация по ID не только улучшает приверженность научно обоснованному лечению САБ, но также снижает смертность. 24-27 В недавнем проспективном когортном исследовании в центре третичной медицинской помощи, даже после поправки на ранее существовавшие сопутствующие заболевания и тяжесть заболевания, консультация по ID была связана со снижением 28-дневной смертности на 56%. 24 Пациенты, которые находились под наблюдением консультационной службы по ID, с большей вероятностью получали антибиотики соответствующей продолжительности (81% против 29% соответственно) и проходили соответствующее обследование для оценки метастатических инфекций (34% и 8%, соответственно) ). Это исследование пришло к выводу, что у пациентов с САБ, особенно с тяжелым заболеванием и множественными сопутствующими заболеваниями, следует рассмотреть возможность регулярной консультации по ID.
Назад к корпусу
Пациенту начата эмпирическая терапия ванкомицином, получены серийные культуры крови.Он оставался гемодинамически стабильным, но с лихорадкой, с устойчиво положительными культурами крови и мочи. Учитывая опасения, что порт является источником его инфекции, его грудной порт был удален. Было выполнено качественное ТТЕ, без примечаний.
ID был проконсультирован. После этого в культурах крови выросли MSSA, и ванкомицин был заменен на цефазолин 2 г каждые восемь часов. На 5-й день больницы у него прошла лихорадка, и посев крови стал отрицательным. Не было никаких клинических признаков или симптомов метастатических инфекций.Линия PICC была помещена после того, как культура крови оставалась отрицательной в течение 48 часов. Было принято решение лечить его четырехнедельным курсом антибиотиков из его последней положительной культуры крови с последующим наблюдением в клинике ID.
Итог
САБ – распространенная во всем мире причина заболеваемости и смертности. Лечение должно включать удаление очага, если таковой имеется, поиск и проведение соответствующей противомикробной терапии, оценку возможных осложнений и консультации с врачом-терапевтом.
Др.Ward – доцент, доктор Ким клинический инструктор и доктор Стоян клинический лектор в Системе здравоохранения Мичиганского университета в Анн-Арборе.
Благодарность
Авторы выражают благодарность доктору Джеффри Роде за рецензирование рукописи.
Список литературы
- Шорр А.Ф., Табак Ю.П., Киллиан А.Д. и др. Инфекция кровотока, связанная со здравоохранением: отдельная сущность? Выводы из большого U.База данных С. Crit Care Med . 2006; 34: 3588-3595.
- Mylotte JM, McDermott C, Spooner JA. Проспективное исследование 114 последовательных эпизодов бактериемии Staphylococcus aureus. Ред. Заразить Dis . 1987; 9: 891-907.
- Лю С., Байер А., Косгроув С.Е. и др. Руководство по клинической практике Американского общества инфекционистов по лечению метициллин-резистентных инфекций Staphylococcus aureus у взрослых и детей. Clin Infect Dis . 2011; 52 (3).
- Naber CK, Baddour LM, Giamarellos-Bourboulis EJ, et al. Конференция по клиническому консенсусу: исследование грамположительных инфекций кровотока с акцентом на Staphylococcus aureus. Clin Infect Dis . 2011; 52 (3): 285-292.
- Thwaites GE, Edgeworth JD, Gkrania-Klotsas E, et al. Клиническое лечение бактериемии, вызванной стафилококками. Ланцет Infect Dis . 2011; 11 (3): 208-222.
- Johnson LB, Almoujahed MO, Ilg K и др. Бактериемия, вызванная Staphylococcus aureus: соблюдение стандартного лечения, отдаленные результаты и предикторы рецидива. Scand J Infec Dis. 2003; 35 (11-12): 782-789.
- Фаулер В.Г. мл., Олсен М.К., Кори Г.Р. и др. Клинические признаки осложненной бактериемии Staphylococcus aureus. Arch Intern Med . 2003; 163: 2066-2072.
- Mylotte JM, Tayara A. Бактериемия золотистого стафилококка: предикторы 30-дневной смертности в большой когорте. Clin Infect Dis. 2000; 31: 1170-1174.
- Jensen AG, Wachmann CH, Espersen F, et al. Лечение и исход бактериемии Staphylococcus aureus: проспективное исследование 278 случаев. Arch Intern Med. 2002; 162 (1): 25-32.
- Малани П.Н., Рана М.М., Банерджи М. и др. Инфекции кровотока Staphylococcus aureus: связь между возрастом, смертностью и функциональным статусом. Дж. Ам Гериатр Соц . 2008; 56 (8): 1485-1489.
- Ким С.Х., Пак В.Б., Ли К.Д. и др. Исход бактериемии Staphylococcus aureus у пациентов с искорененными очагами по сравнению с неискоренимыми очагами. Clin Infect Dis . 2003; 37 (6): 794-799.
- Чихара С. Попович К.Дж., Вайнштейн Р.А. и др.Бактериурия Staphylococcus aureus как прогностический фактор исхода бактериемии Staphylococcus aureus: исследование случай-контроль. BMC Инф Дис . 2010; 10: 225.
- Lodise TP, McKinnon PS, Swiderski L, Rybak MJ. Анализ результатов отсроченного лечения антибиотиками госпитальной бактериемии Staphylococcus aureus. Clin Infect Dis . 2003; 36: 1418-1423.
- Chang FY, Peacock JE Jr., Musher DM, et al. Бактериемия Staphylococcus aureus: рецидив и влияние лечения антибиотиками в проспективном многоцентровом исследовании. Медицина (Балтимор). 2003; 82: 333.
- Stryjewski ME, Szczech LA, Benjamin DK Jr., et al. Использование ванкомицина или цефалоспоринов первого поколения для лечения зависимых от гемодиализа пациентов с метициллин-чувствительной бактериемией Staphylococcus aureus. Clin Infect Dis . 2007; 44: 190-196.
- Fowler VG Jr., Boucher HW, Corey GR, et al. Даптомицин в сравнении со стандартной терапией бактериемии и эндокардита, вызванных Staphylococcus aureus. N Engl J Med. 2006; 355: 653.
- Heldman AW, Hartert TV, Ray SC и др. Пероральное лечение антибиотиками правостороннего стафилококкового эндокардита у потребителей инъекционных наркотиков: проспективное рандомизированное сравнение с парентеральной терапией. Ам Дж. Мед . 1996; 101: 68-76.
- Schrenzel J, Harbarth S, Schockmel G, et al. Рандомизированное клиническое испытание по сравнению флероксацина-рифампицина с флуклоксациллином или ванкомицином для лечения стафилококковой инфекции. Clin Infect Dis . 2004; 39: 1285-1292.
- Shorr AF, Kunkel MJ, Kollef M. Линезолид против ванкомицина при бактериемии Staphylococcus aureus: объединенный анализ рандомизированных исследований. J Antimicrob Chemother . 2005; 56: 923-929.
- Wilson R, Hamburger M. Пятнадцатилетний опыт лечения стафилококковой септицемией в крупной городской больнице; анализ пятидесяти пяти случаев в Главной больнице Цинциннати с 1940 по 1954 год. Am J Med . 1957; 22: 437-457.
- Фаулер В.Г. мл., Сандерс Л.Л., Секстон Д.Д. и др.Исход бактериемии Staphylococcus aureus в соответствии с рекомендациями инфекционистов: опыт 244 больных. Clin Infect Dis . 1998; 27: 478-486.
- Томас MG, Моррис AJ. Бактериемия, вызванная канюлями, Staphylococcus aureus: исход в отношении лечения. Intern Med J. 2005; 35: 319-330.
- Kaasch AJ, Fowler VG Jr, Rieg S, et al. Использование простого набора критериев для ведения эхокардиографии при нозокомидальной бактериемии, вызванной Staphylococcus aureus. Clin Infect Dis. 2011; 53: 1-9.
- Honda H, Krauss MJ, Jones JC и др. Значение консультации инфекциониста при бактериемии Staphylococcus aureus. Am J Med. 2010; 123: 631-637.
- Nagao M, Iinuma Y, Saito T и др. Тесное сотрудничество между врачами-инфекционистами и лечащими врачами может привести к лучшему лечению и улучшению результатов для пациентов с бактериемией Staphylococcus aureus. Euro Soc Clin Microbiology Infect Dis . 2010; 16: 1783-1788.
- Фаулер В.Г. мл., Сандерс Л.Л., Секстон Д.Д. и др. Исход бактериемии Staphylococcus aureus с соблюдением рекомендаций инфекциониста: опыт 244 больных. Clin Infect Dis. 1998; 27 (3): 478-486.
- Jenkins TC, Price CS, Sabel AL et al. Влияние обычных консультаций службы инфекционных заболеваний на оценку, лечение и исход бактериемии Staphylococcus aureus. Clin Infect Dis. 2008; 46 (7): 1000-1008.
Инфекция стафилококка | Johns Hopkins Medicine
Что такое стафилококковая инфекция?
Золотистый стафилококк, или «стафилококк», – это обычные бактерии, обычно обитающие на коже. Бактерии также безвредно живут в носовых проходах примерно 30 процентов населения США. Стафилококк может вызвать инфекцию, когда попадает на кожу через порез или рану. Заражение может также произойти, когда бактерии перемещаются внутрь тела через катетер или дыхательную трубку.
Staphylococcus aureus, или S. epidermidis, могут вызывать стафилококковый менингит, инфекцию мембран, покрывающих головной и спинной мозг, вызванную: обычно он развивается как осложнение хирургической процедуры или инфекция, передающаяся с кровью.
Диагностика
В зависимости от степени и серьезности ваших симптомов ваш врач может порекомендовать следующие тесты:
Биопсия кожи и посев из инфицированного участка
Посев дренажа (жидкости) от инфекции, чтобы увидеть, какой организм в нем растет
Культура крови
Посев мокроты при кашле или бронхоскопии при наличии или подозрении на пневмонию
Посев мочи при наличии или подозрении на инфекцию мочевыводящих путей
Лечение
Лечение зависит от типа стафилококковой инфекции.Некоторым требуется внутривенное введение антибиотиков. При местной кожной инфекции, вызванной метициллин-резистентным золотистым стафилококком (MRSA), дренирование абсцесса в кабинете врача обычно является единственным необходимым лечением. Для лечения более серьезных инфекций MRSA доступно немного антибиотиков. К ним относятся ванкомицин (Vancocin, Vancoled), триметоприм-сульфаметоксазол (Bactrim, Bactrim DS, Septra, Septra DS) и линезолид (Zyvox).
Примечание. Крайне важно завершить все введенные вам дозы антибиотиков, даже если вы почувствуете себя лучше перед последней дозой.Незаконченные дозы могут привести к развитию лекарственной устойчивости бактерий.
Стафилококковые инфекции кожи и лечение MRSA
Staph – это сокращенный способ обозначить бактерии Staphylococcus aureus , которые являются частой причиной кожных инфекций. Staph также может вызывать другие инфекции по всему телу. Метициллин-резистентный Staphylococcus aureus (MRSA) стал проблемой, потому что он не реагирует на многие антибиотики, используемые для лечения Staph.
Веривелл / Келли МиллерТипы кожных инфекций, вызываемых стафилококком
Симптомы кожной инфекции стафилококка зависят от того, где находится инфекция. Бактерии стафилококка могут вызывать:
- Фурункулы : Абсцесс на коже, также называемый фурункулом
- Целлюлит : Локализованная кожная инфекция, которая может сделать кожу красной, болезненной и теплой
- Фолликулит : Инфекция волосяных фолликулов
- Импетиго : Вызывает волдыри (буллезное импетиго) или корки медового цвета на коже
- Паронихия : Инфекция кожных складок ногтей
Помимо кожных инфекций, стафилококковые бактерии могут вызывать:
- Бактериемия : Инфекция крови
- Глубокие абсцессы : скопление гноя где-то внутри тела
- Эндокардит : Инфекция клапанов сердца
- Пищевое отравление : Как правило, из-за образования токсинов Staphylococcus aureus в сыром молоке, сыре и других продуктах высокого риска
- Лимфаденит : инфекция лимфатической железы, которая вызывает покраснение, опухание и болезненность лимфатических узлов
- Лимфангит : лимфатическая инфекция каналы, которые стекают в лимфатические узлы, вызывая красные полосы на коже
- Остеомиелит : инфекция костей
- Синдром ошпаривания кожи : может привести к образованию пузырей на коже, которая выглядит ошпаренной и отслаивается
- Септический артрит : инфекция сустава, например бедра или колена
- Ячмень : Инфекция желез на веке
- 9001 5 Синдром токсического шока : Классически ассоциируется с использованием тампонов
Бактерия Staphylococcus aureus также может реже вызывать другие инфекции, включая пневмонию, ушные инфекции и синусит.
MRSA
MRSA – это аббревиатура от метициллин-резистентного Staphylococcus aureus , типа бактерий, который стал устойчивым ко многим антибиотикам, включая метициллин, пенициллин, амоксициллин и цефалоспорины. Обычно произносится как M.R.S.A., а не MUR-SA.
Хотя раньше инфекции MRSA ограничивались больницами, домами престарелых и другими медицинскими учреждениями, сейчас они очень распространены среди здоровых детей и взрослых в обществе. К сожалению, некоторые стафилококковые инфекции, особенно инвазивные инфекции MRSA, могут быть смертельными.
MRSA. Джоди Джейкобсон / Getty ImagesПедиатр, скорее всего, заподозрит инфекцию, такую как абсцесс ноги, вызванной MRSA, если ситуация не улучшится с помощью обычных антибиотиков. В этом случае, возможно, потребуется дренировать абсцесс, или ребенку нужно будет назначить более сильный или другой антибиотик для лечения инфекции.
Диагностика
Поговорите со своим педиатром, если вы подозреваете, что у вашего ребенка инфекция стафилококка, или если вас беспокоит MRSA.Диагноз большинства кожных инфекций ставится на основании симптомов и результатов физического осмотра.
Обычно невозможно определить, вызвана ли инфекция стафилококком или бактериями, такими как бета-гемолитический стрептококк группы А ( Streptococcus pyogenes ). Часто это не имеет значения, так как назначенный антибиотик, скорее всего, вылечит любую из бактерий.
Чтобы поставить окончательный диагноз и подтвердить, что стафилококк – это бактерия, вызывающая инфекцию, можно сделать посев.После того, как бактерия идентифицирована в культуре, картина чувствительности к антибиотикам может помочь определить, действительно ли это MRSA, обычный S. aureus или другие бактерии.
Лечение
Антистафилококковые антибиотики являются обычным средством лечения стафилококковых инфекций. Это может быть крем с антибиотиком для местного применения (Бактробан, Альтабакс и т. Д.) При простом импетиго, теплые компрессы и дренаж при абсцессах, пероральный антибиотик или внутривенный антибиотик при более серьезных или стойких инфекциях.Взаимодействие с другими людьми
Обычно используемые пероральные антистафилококковые антибиотики включают цефалоспорины первого поколения, такие как кефлекс (цефалексин) и Duricef (цефадроксил).
Поскольку устойчивость к антибиотикам в настоящее время является обычным явлением среди стафилококковых бактерий, включая MRSA, первый назначенный антибиотик может не работать. Многие из этих внебольничных инфекций MRSA все еще можно лечить пероральными антибиотиками, такими как клиндамицин и триметоприм-сульфаметоксазол ( ТМП-СМХ или Бактрим).
Зивокс (линезолид) – новый антибиотик, используемый для лечения сложных инфекций кожи и мягких тканей, включая MRSA, у детей.Однако это довольно дорого и назначается, когда другие антибиотики либо не работают, либо известно, что бактерии стафилококка устойчивы к другим более часто используемым антибиотикам, таким как бактрим и клиндамицин.
Более серьезный MRSA с множественной лекарственной устойчивостью обычно можно лечить в больнице с помощью антибиотика ванкомицина и / или хирургического дренажа.
Хотя вашему ребенку это может быть неудобно, попросить педиатра дренировать абсцесс – лучший способ избавиться от инфекции.
Профилактика
Что нужно знать о том, как распространяются стафилококковые инфекции и MRSA и как их можно предотвратить:
- Бактерии S. aureus обычно живут на коже детей и взрослых или колонизируют их. Его особенно часто можно найти в носу, из-за чего он может легко распространяться, когда дети ковыряются в носу.
- MRSA стало более распространенным. Считается, что до 2% людей колонизируются бактериями MRSA.
- Чтобы избавиться от колонизации стафилококка, иногда может помочь лечение всех членов семьи назальным гелем мупироцина (бактробан) два раза в день в течение 5-7 дней, еженедельный прием Hibiclens или хлорных ванн, закрытие всех ран и поощрение очень частое мытье рук.
- Держите укусы, царапины и сыпь в чистоте и прикрывайте, чтобы они не заразились стафилококками.
- Поощряйте детей избегать совместного использования полотенец, бритв, спортивного инвентаря и других личных вещей в школе и в раздевалке, где распространение стафилококковой инфекции является обычным явлением.
Лечение золотистого стафилококка при муковисцидозе
За последние четыре десятилетия на основе опыта клиницистов, оказывающих помощь этим пациентам, был разработан ряд методов лечения муковисцидоза.Некоторые из этих методов лечения были разработаны без преимуществ крупных рандомизированных контролируемых испытаний, которые было бы трудно провести в то время. Значение профилактического лечения антибиотиками против Staphylococcus aureus при ведении младенцев и детей является примером логической практики, разработанной на основе опыта, но требующей тщательного анализа с точки зрения ее эффективности и потенциальных пагубных последствий.
Легочная инфекция, вызванная S aureus , часто встречается у пациентов с муковисцидозом, особенно в течение первого десятилетия жизни.1 Поперечные исследования показывают, что в этой возрастной группе 25-30% пациентов культивируют S aureus из мокроты. промывание в таких обстоятельствах3. Заражение S aureus обычно сопровождается симптомами, но также нередко бывает бессимптомное носительство.
Подходы к лечению пациентов с муковисцидозом и инфекцией дыхательных путей S aureus различаются.4 В некоторых центрах пациенты начинают лечение пероральными антистафилококковыми препаратами после постановки диагноза 5, в то время как в других непрерывное лечение противомикробными препаратами начинают при первом заражении S aureus . 6 Затем лечение обычно продолжается до зрелого возраста и не корректируется, если Pseudomonas aeruginosa или другая хроническая грамотрицательная инфекция. 6 Некоторые центры лечат пациентов антистафилококковыми антибиотиками только при симптоматических обострениях или при положительном посеве мокроты, и лечение продолжают до тех пор, пока не наступит улучшение симптомов и не исчезнет организм из посева мокроты.7 В этих центрах не используются длительные антибиотики, и менее 10% пациентов становятся хронически колонизированными S aureus .1
В систематическом обзоре McCaffery et al 8 в этом выпуске Thorax исследуются эти подходы к лечению. Они убедительно подтверждают, что лечение антистафилококками стабильно обеспечивает очищение мокроты до S aureus у пациентов с муковисцидозом. Некоторые антибиотики оказались эффективными в уничтожении S aureus , хотя ни одно из исследований не сравнивало лечение антибиотиками с плацебо.McCaffery и др. также пришли к выводу, что профилактическое лечение антистафилококками у маленьких детей с муковисцидозом, вероятно, будет иметь клиническую пользу. Этот вывод основан главным образом на единственном исследовании, проведенном Weaver et al с участием 38 пациентов в течение двух лет. 9 Долгосрочное профилактическое лечение антибиотиками снизило частоту выделения изолятов S aureus из посева мокроты по сравнению с периодической терапией. Единственными клиническими улучшениями в этом исследовании было уменьшение частоты кашля и количества курсов антибиотиков и госпитализаций.Измерения легочной функции, которые трудно выполнить у младенцев, существенно не различались.10 Два других исследования с аналогичными числами, хотя и более короткой продолжительностью, также не смогли продемонстрировать каких-либо важных клинических преимуществ непрерывной антимикробной терапии перед прерывистой.
Потенциальным недостатком профилактического антистафилококкового лечения является предположение о раннем приобретении P aeruginosa , о котором сообщалось в двух исследованиях, включенных в обзор, хотя это не было замечено в исследовании Weaver et al .Этот организм является ключевым фактором усиления легочного воспаления и повреждения легких и имеет гораздо худший прогноз, чем периодическая инфекция, вызванная S aureus . Доказательства предрасположенности к инфекции P aeruginosa у пациентов, получающих профилактику, являются слабыми, но, если они будут подтверждены в достаточно мощном исследовании, ценность долгосрочного профилактического антистафилококкового лечения будет в значительной степени сомнительной. Кроме того, профилактика цефалексином может привести к переходу от немукоидного P aeruginosa к более вирулентному мукоидному фенотипу, что связано с худшим прогнозом.Следовательно, можно прекратить такое лечение после выделения P aeruginosa из мокроты.
Вторая проблема долгосрочной профилактики – это развитие устойчивых штаммов. Это подтверждается в обзоре McCaffery et al. .8. Лечение цефалоспоринами, макролидами и тетрациклином приводит к повышению резистентности, но это не похоже на проблему с флуклоксациллином. Прерывистое лечение не связано с увеличением резистентных организмов.7
Поэтому важно провести рандомизированное плацебо-контролируемое исследование с достаточной мощностью, сравнивающее профилактическое лечение с осторожной прерывистой антистафилококковой терапией у пациентов с муковисцидозом в течение первых пяти лет жизни. Сохранение функции легких является наиболее актуальной клинической конечной точкой, доступной в настоящее время для краткосрочной оценки лечения заболевания легких при муковисцидозе. О положительном влиянии на функцию легких антибиотикопрофилактики против S aureus не сообщалось.Следует выбрать наиболее эффективный и безопасный антибиотик, и данные этого обзора свидетельствуют о том, что флуклоксациллин, вероятно, будет наиболее подходящим. Клинические и микробиологические конечные точки – в частности, функция легких, устойчивость к противомикробным препаратам и скорость приобретения P aeruginosa – могут быть важными критериями исхода. Такое исследование было выполнено с цефалексином, но, к сожалению, оно не было опубликовано в рецензируемом журнале и поэтому не включено в систематический обзор.Это цитируется как личное сообщение в обзоре лечения муковисцидоза, в котором указано, что профилактика в течение 5-7 лет не дает никаких клинических преимуществ по сравнению с прерывистой терапией, за исключением снижения инфицирования S aureus , но на стоимость увеличения инфекции P aeruginosa .11
Антибиотикопрофилактика S aureus окончательно не доказана как более эффективная, чем быстрое лечение симптомов или положительный посев мокроты, и может иметь серьезные пагубные последствия.


 л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями.
л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями. Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
Однако это средство не подходит, если и у мамы в анализе молока обнаружен стафилококк.
 л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями.
л. цветов на стакан воды. Давать малышу понемногу в промежутках между кормлениями. aureus ставится путем получения культуры из области подозрения на инфекцию.
aureus ставится путем получения культуры из области подозрения на инфекцию.