Как расправиться с кашлем
фото с сайта oligaceban.wordpress.com
Кашель могут лечить все. Во всяком случае многие из нас в этом убеждены. Но все-таки, как же с болезнью расправляться по правилам? Советы и рекомендации дает кандидат медицинских наук, доцент кафедры клинической фармакологии и терапии БелМАПО Елена Давидовская.Если часто кашляешь, как узнать, хронический это кашель или нет?
— Острый кашель сопровождает само заболевание и длится, как правило, до трех недель, подострый затяжной может сохраняться в течение 4—8 недель, но если он задерживается дольше, то это хронический кашель, он может быть вызван разными причинами, объясняет специалист. Это, например, хроническое заболевание любого участка дыхательных путей, начиная от банального ринита и заканчивая бронхитами и специфическими заболеваниями, хронической обструктивной болезнью легких. Комплексное обследование у специалистов — отоларинголога, аллерголога, пульмонолога — поможет разобраться в причине кашля.
Кашель — это благо или вред для организма человека?
— Кашель — это защитная реакция организма. Он может быть физиологическим — все мы кашляем за день 5—6 раз и не обращаем на это никакого внимания, точно так же как не слышим работу сердца, свое дыхание и т. д. Если же начинаем кашлять чаще и продолжительнее, то сразу замечаем это. Такой кашель является симптомом какого-либо заболевания и требует не только выяснения причин его возникновения, но и в ряде случаев специфического лечения.
Правда ли, что любой сухой кашель следует постараться сделать влажным, тогда больному человеку станет легче?
— Не всегда. Кашель может быть симптомом воспаления как верхних, так и нижних дыхательных путей. Например, при простуде с явлениями фарингита сухой кашель не требует “перевода во влажный”. В таких случаях использование муколитиков (то есть препаратов, разжижающих мокроту) не принесет облегчения. При воспалительных заболеваниях дыхательных путей, сопровождающихся образованием мокроты (синуситы, трахеобронхиты, пневмонии), действительно не обойтись без муколитических препаратов.
Многие спасаются от кашля с помощью горчичников и корня солодки. А нужно ли рисовать йодную сетку, насколько она эффективна?
— Йодная сетка — это простой старый способ для снятия легкого поверхностного воспаления. Хотя противовоспалительные свойства йода известны, не думаю, что он должен использоваться для борьбы с кашлем. Если вы часто простываете, необходимо заняться профилактикой болезни. В сезон подъема заболеваемости вирусными инфекциями обязательно после посещения общественных мест и транспорта промойте нос и слегка сбрызните носовые проходы слабым солевым раствором, чтобы очистить слизистую и создать благоприятные условия для работы всех защитных механизмов. Если заболели, инфекцию лучше не переносить на ногах, а переболеть короткое время, но дома, чем долго и в рабочем коллективе.
Важно!
Если заметили, что в последние годы вы стали болеть чаще, особенно в осенне-зимний и весенний период, стоит регулярно делать прививку от гриппа.Вакцина будет защищать от вируса и повышать неспецифический иммунитет. Только вакцинироваться следует тогда, когда вы здоровы. Сейчас сделать прививку еще не поздно, у вас выработается специфическая защита и на весь зимний период вы будете защищены от вируса гриппа.
Если при кашле человеку помогает корень солодки, значит, у него есть проблемы с откашливанием. Препараты, к числу которых относится и корень солодки, улучшают отхождение мокроты, дыхательные пути лучше очищаются, что препятствует присоединению бактериальной инфекции. В таких случаях хорош также дренажный массаж. Нужно лечь лицом вниз, подложив под живот подушку, а ваш помощник пусть легко поколачивает вас по спине, двигаясь снизу вверх. Это улучшит отхождение мокроты. Во время ОРВИ необходимо соблюдать питьевой режим, даже если нет высокой температуры, чтобы мокрота не становилась вязкой и ее было легче откашливать. Можно также прибегнуть и к фармакологическим препаратам — муколитикам, таким как амброксол, ацетилцистеин.

Какие народные средства наиболее эффективны при кашле?
— Народные средства — это не только грудные сборы, но и тепловые процедуры, например, когда парят ноги. Хороши также обычные паровые ингаляции с капелькой йода, если мокрота откашливается плохо, или просто вдыхание паров сваренного картофеля. Все это увлажняет глотку, тогда дыхание становится мягче.
Имейте в виду!
Можно использовать и различные травы, но лучше приобретать их в аптечной сети. Это гарантирует, что они собраны и заготовлены по всем правилам. Рекомендуются багульник, корень алтея, солодка и т. д. Использовать их можно только в том случае, если вы точно знаете, что у вас нет аллергических реакций на растительные препараты. В арсенале народной медицины присутствуют также прогревания и ингаляции с травяными сборами.
Если кашель длится больше месяца, это указывает на то, что есть какая-то другая причина. И ее следует найти.
Как быстро после ОРВИ проходит кашель?
— Кашель не всегда проходит в течение недели. Он может продолжаться и дольше. Это связано с тем, что кашлевые рецепторы — те, что расположены в верхней части дыхательных путей, — самые чувствительные. Мы вдохнули холодный воздух, посмеялись, поговорили, прошли быстрым шагом — поток воздуха увеличивается (это так называемая гипервентиляция), и может возникать кашель. После любой респираторной инфекции чувствительность этих рецепторов повышена. Кашель может “задержаться” на неделю-две после того, как уже спала температура, прошла боль в горле и т. д. В принципе, ничего страшного в этом нет — пройдет время, и организм сам восстановится.
Он может продолжаться и дольше. Это связано с тем, что кашлевые рецепторы — те, что расположены в верхней части дыхательных путей, — самые чувствительные. Мы вдохнули холодный воздух, посмеялись, поговорили, прошли быстрым шагом — поток воздуха увеличивается (это так называемая гипервентиляция), и может возникать кашель. После любой респираторной инфекции чувствительность этих рецепторов повышена. Кашель может “задержаться” на неделю-две после того, как уже спала температура, прошла боль в горле и т. д. В принципе, ничего страшного в этом нет — пройдет время, и организм сам восстановится.
Если кашель не мешает, не носит приступообразного характера, нужно время, чтобы он прошел. Если кашель сухой, приступообразный, возникает и днем, и ночью, тогда следует принимать противокашлевые препараты.
Правда ли, что если подавлять кашель, например, молоком с тмином, это может привести к пневмонии?
— Молоко с тмином кашель не остановит, хотя временное облегчение может наступить. Не разобравшись в причине, кашель подавлять не нужно. Если в результате воспалительного процесса в дыхательных путях образуется мокрота, а вы подавляете кашель, формируется ее застой. А это благоприятная среда для распространения бактериальной инфекции. В ротовой полости в норме живут микроорганизмы, которые особого вреда человеку не приносят. Когда же создаются особые предпосылки, например, острые респираторные заболевания, вязкая мокрота “забивает” дыхательные пути, что способствует возникновению дополнительной инфекции. В этом случае говорят, что инфекция спустилась вниз, понимая под этим развитие бронхитов и даже пневмоний. Необходимо создать оптимальные условия для очищения дыхательных путей от мокроты. Для этого используются муколитические (разжижающие мокроту) препараты и средства, обладающие отхаркивающим действием.
Не разобравшись в причине, кашель подавлять не нужно. Если в результате воспалительного процесса в дыхательных путях образуется мокрота, а вы подавляете кашель, формируется ее застой. А это благоприятная среда для распространения бактериальной инфекции. В ротовой полости в норме живут микроорганизмы, которые особого вреда человеку не приносят. Когда же создаются особые предпосылки, например, острые респираторные заболевания, вязкая мокрота “забивает” дыхательные пути, что способствует возникновению дополнительной инфекции. В этом случае говорят, что инфекция спустилась вниз, понимая под этим развитие бронхитов и даже пневмоний. Необходимо создать оптимальные условия для очищения дыхательных путей от мокроты. Для этого используются муколитические (разжижающие мокроту) препараты и средства, обладающие отхаркивающим действием.
Другая ситуация — на фоне фарингита человека мучает сухой кашель. Для борьбы с ним используются противокашлевые препараты. Нужно иметь в виду, что очень сухой воздух, который характерен для городских квартир после включения отопления, следует увлажнять. Можно использовать увлажнители воздуха или самим распылять воду. Это облегчит дыхание больного.
Можно использовать увлажнители воздуха или самим распылять воду. Это облегчит дыхание больного.
Если заядлого курильщика со стажем по утрам донимает кашель, о чем это говорит?
— Скорее всего, у него хронический бронхит, который сопровождается кашлем с отделением мокроты. Курение поддерживает этот процесс, а возможно, уже привело к формированию другого заболевания — хронической обструктивной болезни легких. Идеально, если человек бросит курить. Необходимо также обратиться к врачу-пульмонологу, чтобы пройти целенаправленное обследование, в том числе выполнить спирометрию.
Могут ли вызывать приступообразный кашель препараты, снижающие артериальное давление, например, эналаприл, конкор?
— Гипотензивные препараты определенной группы сами по себе могут вызывать приступообразный кашель. Этот симптом проявляется далеко не у всех — примерно у каждого четвертого. Группа лекарственных средств, к которым относится конкор, также может вызывать бронхоспазм, который в свою очередь также может проявляться кашлем или эпизодами затрудненного дыхания. Это нередко зависит от дозировок принимаемых лекарственных средств. Следует проконсультироваться с кардиологом о возможной коррекции гипотензивной терапии, а также выполнить спирометрическое исследование.
Это нередко зависит от дозировок принимаемых лекарственных средств. Следует проконсультироваться с кардиологом о возможной коррекции гипотензивной терапии, а также выполнить спирометрическое исследование.
Врачи негативно относятся к лечению банками. Почему?
— Нет доказательств, что банки обладают достаточным терапевтическим эффектом в лечении кашля и простуды. Этот способ активно использовался ранее в лечении бронхитов, пневмоний, однако сегодня в арсенале врача есть лекарственные препараты, которые доказали свою эффективность в серьезных и масштабных исследованиях.
Стоит выйти на улицу или переместиться с холода в теплое помещение, как возникают приступы кашля. О чем это говорит?
— Это классическая картина формирования хронического кашля, который “задержался” надолго после воспаления. Если в течение 7—10 дней не помогают противокашлевые препараты (бутамирата цитрат, глаувент, либексин и др.), необходимо пройти обследование у отоларинголога, аллерголога, пульмонолога с выполнением аллерготестов и исследованием функции внешнего дыхания (спирометрией) для уточнения природы кашля.
Запомните!
Если вас мучает сухой кашель, комфортную среду в доме быстро создадут развешенные в комнатах влажные простыни. Скорой помощью станут и комнатные электрофонтанчики. Они переливают воду, которая, испаряясь, увлажняет воздух, а заодно успокаивает нервную систему.
Может ли кашель появиться у ребенка из-за проблем в ротовой полости и глотке (фарингита, тонзиллита и др.)?
— Конечно. После перенесенного обычного фарингита кашель нередко носит остаточный характер. Может сохраняться неделями, а то и месяцами. Но, поскольку он мешает, врач должен назначить лечение.
Если ребенку поставлен диагноз “обструктивный кашель”, что это значит?
— Скорее всего, речь идет о так называемом обструктивном синдроме. Обструкция — это препятствие. Возникает такой кашель потому, что во время воспаления бронхи за счет отека становятся чуть уже. Например, вы порезали палец и заметили, что он отекает. Так же и при воспалении в бронхах — увеличивается их объем, появляется препятствие для прохождения воздуха. Это и есть та самая обструкция, которая исчезает вместе с воспалением. Кроме того, физиологически наш организм устроен так, что в норме ночью бронхи человека уже, чем днем, поэтому чаще может возникать ночной кашель. Если кашель влажный, с отделением мокроты, понадобятся муколитические (разжижающие мокроту) препараты, например, амброксол. В некоторых случаях применяются бронхорасширяющие лекарственные средства — для приема внутрь или ингаляционные. Но бывает и так, что кашель навязчивый, сухой, он мешает спать, усиливается после еды и вызывает рвоту. В таких случаях нужны противокашлевые препараты.
Так же и при воспалении в бронхах — увеличивается их объем, появляется препятствие для прохождения воздуха. Это и есть та самая обструкция, которая исчезает вместе с воспалением. Кроме того, физиологически наш организм устроен так, что в норме ночью бронхи человека уже, чем днем, поэтому чаще может возникать ночной кашель. Если кашель влажный, с отделением мокроты, понадобятся муколитические (разжижающие мокроту) препараты, например, амброксол. В некоторых случаях применяются бронхорасширяющие лекарственные средства — для приема внутрь или ингаляционные. Но бывает и так, что кашель навязчивый, сухой, он мешает спать, усиливается после еды и вызывает рвоту. В таких случаях нужны противокашлевые препараты.
Всякий ли кашель у ребенка нужно лечить? А может, все и так пройдет?
— Кашель — это защитный рефлекс. Он возникает тогда, когда в дыхательных путях появляется раздражение, вызванное не только воспалением, но и, например, вдыханием пыли, раздражающих паров и т. п. Кашель направлен на очищение дыхательных путей. Но бывает так, что он затягивается и приобретает патологический характер. Если ребенок кашляет на фоне ОРВИ и при откашливании мокроты ему становится легче, это хорошо. Пройдет воспаление — исчезнет кашель. Для лечения вирусного заболевания используются симптоматические препараты, то есть лечение выбирается в зависимости от проявлений болезни (например, при влажном кашле в комплексной терапии ОРВИ назначаются муколитики и/или отхаркивающие препараты). Но если это сухой кашель, который не приносит облегчения, если ребенок не спит ночью, у него возникает рвота, с таким кашлем нужно бороться, используя противокашлевые лекарственные средства. Такая ситуация волнует многих, поэтому напомню, что выбрать тот или иной вид терапии может только врач.
п. Кашель направлен на очищение дыхательных путей. Но бывает так, что он затягивается и приобретает патологический характер. Если ребенок кашляет на фоне ОРВИ и при откашливании мокроты ему становится легче, это хорошо. Пройдет воспаление — исчезнет кашель. Для лечения вирусного заболевания используются симптоматические препараты, то есть лечение выбирается в зависимости от проявлений болезни (например, при влажном кашле в комплексной терапии ОРВИ назначаются муколитики и/или отхаркивающие препараты). Но если это сухой кашель, который не приносит облегчения, если ребенок не спит ночью, у него возникает рвота, с таким кашлем нужно бороться, используя противокашлевые лекарственные средства. Такая ситуация волнует многих, поэтому напомню, что выбрать тот или иной вид терапии может только врач.
Если у ребенка начинается кашель, как быстро нужно начинать давать ему препараты и сиропы?
— Советую в первые сутки ничего не давать, потому что еще не понятно, какой это кашель. Очень важно не лечиться всем сразу. Ведь причины и характер кашля могут быть абсолютно разными. Ни в коем случае не следует сочетать подавляющие кашель (противокашлевые) и разжижающие мокроту лекарственные средства одновременно!
Очень важно не лечиться всем сразу. Ведь причины и характер кашля могут быть абсолютно разными. Ни в коем случае не следует сочетать подавляющие кашель (противокашлевые) и разжижающие мокроту лекарственные средства одновременно!
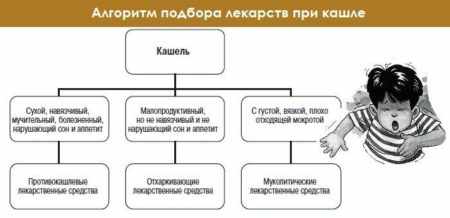
Препараты для лечения кашля бывают разные: подавляющие кашель — они используются тогда, когда кашель сухой и надсадный, а также разжижающие мокроту (амброксол, ацетилцистеин) и улучшающие ее отхождение при влажном кашле. Муколитики хорошо применять совместно с отхаркивающими препаратами. Часто длительный кашель может быть связан с патологией лор-органов и раздражением кашлевых рецепторов, а также из-за увеличенных у ребенка аденоидов может быть затруднено носовое дыхание. При воспалении, когда слизь стекает по задней поверхности глотки, особенно у детей во время сна, также возникает кашель.
Народный рецепт— Возьмите одну столовую ложку измельченных и высушенных листьев черной смородины и мать-и-мачехи в равной пропорции.
Добавьте шелуху от одной средней луковицы. Залейте все 1 литром крутого кипятка, дайте настояться. После остывания настой процедите. Принимайте по 1/2 стакана трижды в день спустя час после еды.
Не менее эффективны сосновые почки: 2 ст. л. почек на 200 мл кипятка, настой нужно выдержать на водяной бане 30 минут. После остывания вытяжку процедите, добавьте кипяченой воды до исходного объема. Принимайте по 1 ст. л. после еды трижды в день.
Свежий капустный сок с сахаром полезен как отхаркивающее средство при кашле и хрипоте. Хорошо действует отвар капусты с медом.
Мед с оливковым маслом: смешайте в равных пропорциях пчелиный мед и теплое оливковое масло. Давайте маленьким детям при кашле по 1 ч. л. 3—4 раза в день. Средство эффективно и при лечении коклюша.
Все рецепты применяйте только после консультации с врачом!
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
 Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка.
Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель. Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.
Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу. Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей. Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую. При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. - Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной. Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа – острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов.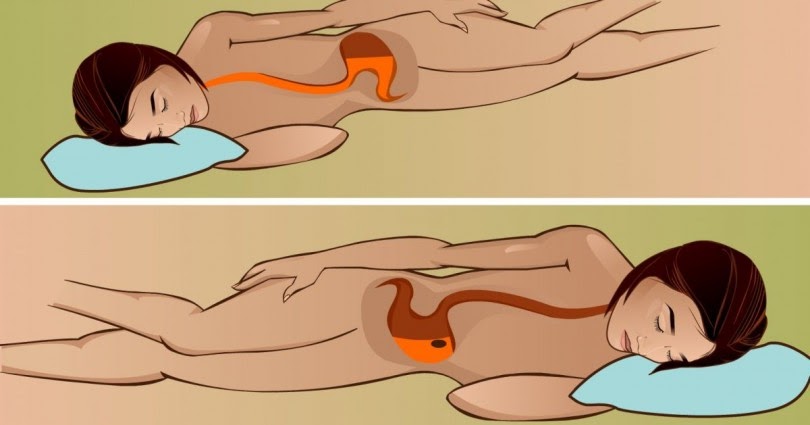 Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду. Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
«Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
Как я болею коронавирусом – Ведомости
Я оказался одной из первых жертв новомодного коронавируса. Был в Куршевеле, потом в Дубае, и так и не берусь сказать, откуда он у меня взялся. Думаю, большое число заболевших, спустившихся с гор, объясняется разреженностью воздуха, открытостью бронхов и потому глубокому проникновению вируса, который в этом случае не проходит классического пути через носоглотку, а попадает сразу в легкие и приступает к своему плану.
Думаю, большое число заболевших, спустившихся с гор, объясняется разреженностью воздуха, открытостью бронхов и потому глубокому проникновению вируса, который в этом случае не проходит классического пути через носоглотку, а попадает сразу в легкие и приступает к своему плану.
Признаться, я в январе пролежал с температурой и кашлем, поэтому смутно заподозрил, что уже имел дело с этим вирусом: ну не может быть, чтобы при обилии контактов с Китаем и при такой вирулентности кто-то не завез его уже к концу декабря к нам. Мол, переболел, пронесет.
Но что случилось, то случилось. Давеча я почувствовал сильный озноб в сочетании с холодным потом и никак не мог согреться. Утром температура подскочила до 38,5, першило горло. Взяв на вооружение все народные методы, я как-то почувствовал облегчение, но болезнь не отступала, хотя температура и спала, и появился кашель. Поехал в больницу и сдал анализ на коронавирус. Результаты я лично в руки так и не получил, зато кто-то любезно предоставил их скандальному интернет-изданию, где сообщалось, что я со старшим сыном лежу в Коммунарке и это расплата за куршевельское беспутство. (На тот момент я лежал дома… ну хоть так узнал.)
(На тот момент я лежал дома… ну хоть так узнал.)
Снова поехал в больницу, и у меня нашли двухстороннюю пневмонию. Поскольку я находился на связи с друзьями-медиками, да и сам понимал невнятность происходящего, я последовал уже имевшемуся протоколу, который предполагал сочетание азитромицина, гидрохлорквинила и калетры (комбинированного противовирусного препарата). Плюс к этому большие дозы витаминов С, Д, А и цинка вкупе с сонмом иммуностимуляторов. Ну и с учетом кашля – лазолван.
Я решил полечиться дома, посчитав, что аппарата искусственной вентиляции легких мне не нужно: насыщение крови кислородом было нормальным.
И вот здесь я подхожу к очень важной части симптоматики этой твари. Я точно понимаю, что помимо направленности на легкие, коронавирус несет выраженный психотропный компонент. Ночью, когда возникают приступы кашля, возникают и панические атаки. Общий фон в целом крайне депрессивный и не похож на обычный грипп. Внешнее информационное сопровождение звучит как реквием, и сознание рисует ужасающие картины.
Я когда-то несколько раз пробовал сеансы шаманских специальных техник измененного сознания. Мне показалось, что коронавирус влияет на те же структуры, вызывая крайне неприятные переживания. Я стал чувствовать вирус по особому ощущению во рту. Каждый раз, когда наступало ухудшение, появлялся этот странный, будто «жужжащий» привкус; неслучайно одним из характерных симптомов считается потеря запаха и вкуса, что я тоже испытал на себе. Представьте ощущение, когда головка чеснока под носом не пахнет вообще, а вкус чистого лимонного сока неотличим от питьевой воды! Поэтому мне и кажется, что поражаются достаточно глубокие структуры мозга, и это может в критической ситуации усугублять респираторные нарушения.
Мне стало ясно, что одному находиться в таком состоянии опасно – может резко ухудшиться состояние, а рядом нужен ИВЛ и реаниматолог при нем.
На следующий день я переехал в больницу в Лапино, где уже был под наблюдением, ибо моя пневмония процветала и требовала контроля. И спасибо Марку Курцеру и Наталье Петровской за профессионализм: мы совместно отладили психотропный протокол, который обязательно должен включать анксиолитики, транквилизаторы, снотворные препараты.
И спасибо Марку Курцеру и Наталье Петровской за профессионализм: мы совместно отладили психотропный протокол, который обязательно должен включать анксиолитики, транквилизаторы, снотворные препараты.
Сон – важнейший компонент, особенно при астении, вызванной пневмонией.
Пневмония в любом виде, даже типичная, требует очень долгого восстановления. Ваше биополе пробито и еще долго будет восстанавливаться. Сейчас я дома и занимаюсь именно этим. Приятно ощущать запахи и вкусы, а главное – аппетит. Благо заготовили много еды.
Главное, что хочу сказать: больше оптимизма. Старайтесь не заболеть – это не обычный грипп, но уж если случилось – не падайте духом, лечитесь: лечение уже отлажено, все будет хорошо. Через три-четыре месяца лекарство будет найдено, и мы вернемся к обычной жизни.
Автор — финансист, медик
Лечение астмы у взрослых на первичном уровне
В основе данного руководства для пациентов лежит одобренное в 2014 году эстонское руководство «Лечение астмы у взрослых на первичном уровне» и рассмотренные там темы вместе с рекомендациями.
 Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.
Рекомендации для руководства были составлены на основе анализа литературы, основанной на доказательной медицине, и учитывая потребности в Эстонии и возможности здравоохранения.Руководство для пациентов помогает справиться с болезнью, выяснить характер тревожного расстройства, разные факторы риска, возможные причины обострения астмы, дает рекомендации по образу жизни и самопомощи, которые помогут облегчить болезнь, объясняет особенность лечения астмы, действие разных групп лекарств, а также важность постоянного лечения. Целью также является обеспечение информированности больного астмой о своем заболевании и по возможности продуктивное сотрудничество с лечащим врачом.
В руководстве для пациентов рассмотрена характер заболевания астма, разные факторы риска, каждодневные проблемы, связанные с заболеванием, возможности лечения и виды лечения, исходя из точки зрения пациента. В составлении руководства по лечению участвовали как представители семейных врачей и врачей-пульмонологов, которые каждый день занимаются диагностикой астмы, консультированием больных астмой и их лечением, так и представители больных астмой, которые внесли в руководства поправки с точки зрения пациентов.

Врачу рекомендовано выдать пациенту письменные предписания для лечения астмы, это поможет лучше запомнить схему лечения. Данное руководство хорошо использовать как материал, дающий индивидуальные рекомендации и в качестве письменного источника информации для пациента.
Главные рекомендации
|
Астма – это хроническое воспалительное заболевание дыхательных путей, распространенность которого во всем мире за последние годы сильно выросла (Braman 2006), и при котором время от времени наступают периоды затруднения дыхания из-за сужения нижних дыхательных путей. Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Сужение дыхательных путей проходит частично или полностью или само по себе или при помощи лечения. Считается, что многие люди на самом деле не знают, что у них астма, и поэтому они не получают должного лечения. В то же время, у большинства больных астмой при помощи лечения можно достичь полного контроля над заболеванием, и таким образом сохранить качество жизни и работоспособность.
Движение воздуха в организме начинается через нос или рот. Если Вы вдыхаете, то воздух движется в легкие через трахею и легочные трубки (бронхи). Бронхи заканчиваются небольшими пузырькообразными образованиями (альвеолами), где происходит обмен кислорода и углекислого газа. Из альвеол кислород всасывается в кровь, а углекислый газ, образующийся в организме, переходит из крови в альвеолы. При выходе воздух вместе с углекислым газом выводится из легких. В норме при дыхании все дыхательные пути открыты и воздух движется по ним свободно и беспрепятственно.
При астме в дыхательных путях происходит воспаление, они раздражены и сужены, и движение воздуха в них затруднено. Это обусловлено астматическим воспалением, что создает в слизистой отек и увеличение выделения слизи. Воспаление слизистой и вызываемое им сужение бронхов является защитной реакцией против разных внешних раздражителей. При астме дыхательные пути более чувствительны чем обычно, и легко реагируют на разные раздражители. Сужение дыхательных путей может быть вызвано, например, раздражающими запахами, холодной погодой, сильным стрессом и контактом с животными или пыльцой.
- чувство удушья
- нехватка воздуха (которая может быть произойти и в ночное время)
- свистящее дыхание и хрипы, особенно в глубоком выдохе
- кашель, который происходят чаще в течение ночи и/или ранним утром
- напряжение или тяжесть в грудной клетке (Систек и др, 2006).

Симптомы астмы могут проявляться в более легкой или тяжелой форме, и длиться от нескольких часов до нескольких дней, если не диагностировать астму и не лечить симптомы. Приступом астмы называется такое состояние, когда все симптомы астмы – нарушение дыхания, свистящее дыхание, кашель, нехватка воздуха и чувство тяжести в груди – развиваются очень быстро. Проявление симптомов (особенно в первый раз) может вызвать чувство страха, неизвестности, беспомощности. Причин запуска приступа астмы может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс или контакт с аллергенами.
В Эстонии астмой болеют 5-8% взрослого населения или 70 000-112 000 человек (Merenet al 2005). Заболеваемости астмой у взрослых способствует как генетические (неизменяемые) факторы риска, так и факторы риска окружающей среды (изменяемые). Астма, проявляющаяся во взрослом возрасте, чаще всего возникает у женщин.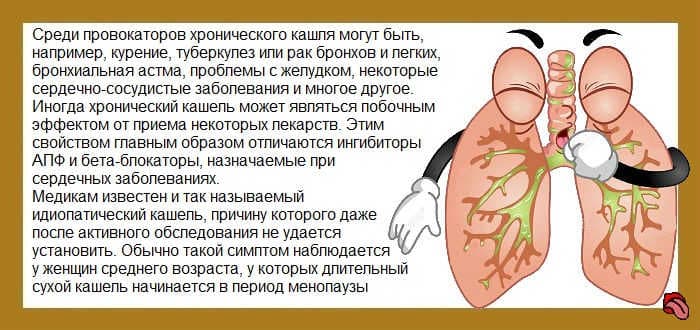 На заболевание астмой влияют следующие факторы:
На заболевание астмой влияют следующие факторы:
- генетическая предрасположенность, которая больше у тех людей, родс- твенники которых уже болеют/болели астмой, аллергическим насморком и атопическим дерматитом.
- инфекции дыхательных путей, перенесенные в раннем детском возрасте, которые в старшем возрасте могут способствовать возникновению астмы
- контакт с аллергенами, находящимися в окружающей среде, а также с химикатами, используемыми в быту и на работе (Tarlo et al 2008).
- курение и лишний вес (Lim et al 2010).
Важно помнить:
|
Если у Вас появились или были в прошлом эпизоды хрипов и свистящего дыхания, особенно при глубоком выдохе, а также эпизоды затрудненного дыхания (одышки), нехватки воздуха и тяжести в груди, приступов кашля, которые начинаются чаще ночью и/или рано утром, то сообщите о них своему врачу. Расскажите о них и в том случае, если к моменту визита к врачу данные симптомы уже прошли.
Для диагностики астмы врач должен основательно ознакомиться с данными о Вашем здоровье.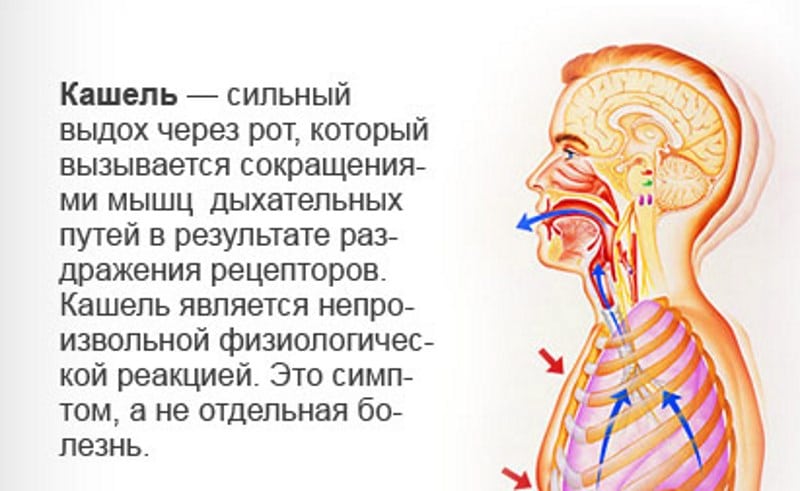 Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Врач также должен уточнить, какие заболевания Вы перенесли и есть ли у Вас аллергия. Если на основе анамнеза диагноз астмы все равно останется под вопросом, нужно провести дополнительные обследования.
Для диагностики астмы нет единственного и конкретного способа, и ее нельзя диагностировать только на основании опросника. Обычно врач начинает с прослушивания легких с помощью стетоскопа, что помогает установить, если ли в дыхательных путях воспаление. В случае астмы при прослушивании в легких слышны свисты, хрипы и/или затяжные выдохи. Если при прослушивании не обнаружились вышеперечисленные симптомы, то это еще не значит, что диагноз астмы исключен.
Если врач подозревает у Вас астму, то он может назначить Вам спирографическое обследование. Если спирографическое обследование не показало признаков астмы, но у Вас все присутствуют симптомы астмы, возникающие днем или ночью по неизвестной причине, то Вам назначат пробное лечение или направят к пульмонологу на консультацию.
Спирография является обследованием дыхательных путей, во время которого оценивается объем и скорость передвижения вдыхаемого и выдыхаемого воздуха, а также заполняемость легочных путей. Таким образом мы имеем дело с исследованием легочной функции.
Спирография безболезненна и не наносит какой-либо значительный вред Вашему самочувствию. В некоторых случаях частое сильное вдыхание/ выдыхание может поднять давление в грудной клетке, животе и внутриглазное давление и доставить таким образом неприятные ощущения. Для спирографии есть противопоказания, о которых Вас обязательно проинформируют перед обследованием врач или медсестра. Врач и медсестра дадут Вам точные указания, за чем нужно следить перед приходом на обследование:
- Если Вы используете вспомогательное средство с бронхорасширяющими веществами (бронходилятаторами), или так называемый ингаляторпитчер, то в зависимости от времени действия лекарства врач даст Вам рекомендацию не использовать его от 4 до 24 часов перед обследованием.

- Избегайте физической нагрузки
- Не курите
- Не приходите на обследование с полным желудком, но за два часа перед началом обследования можно немного перекусить.
Проведение спирографического обследования
- До обследования Вас взвесят и измерят, данные будут занесены в компьютер
- При проведении обследования Ваш нос закроют прищепкой, чтобы ис- ключить дыхание через нос и в рот поместят специальный мундштук. Мундштук держат во рту и Вы будете дышать через него в течение всего обследования, спина и шея должны быть прямыми (см. рисунки 1 и 2).
- Сначала врач или медсестра попросит Вас несколько раз вдохнуть и выдохнуть через мундштук в спокойном темпе.
- Далее нужно будет максимально глубоко вдохнуть и затем выдохнуть так быстро как сможете, пока легкие полностью не очистятся. Это может длится несколько секунд. Медсестра расскажет Вам, как долго Вы должны будете дышать в таком темпе.

- Вас могут попросить максимально глубоко вдохнуть и затем выдохнуть как можно дольше, пока легкие не очистятся.
- Такие циклы дыхания проводят обычно несколько раз – по крайней мере три раза, но обычно не больше восьми раз. Если функция легких нарушена, то Вы должны будете принять бронходилятаторы быстрого действия и по прошествии 15 минут будет проведено новое спирографическое обследование.
Спирография измеряет объем и/или скорость движения воздуха, который человек может вдохнуть и выдохнуть. Чаще всего измеряются:
- Количество воздуха, которое Вы можете с силой выдохнуть в течение одной секунды после максимального вдоха. Это называют объёмом форсированного выдоха за 1 секунду (FEV1). Если дыхательные пути в порядке, человек может в течение одной секунды выдохнуть большинство находящегося в легких воздуха.

- Максимальный объем воздуха, который Вы можете с силой выдохнуть после максимального вдоха. Этот объем называют форсированной жизненной ёмкостью легких (FVC).
В результате расчета результатов спирографии вышеприведенные два показателя сравниваются с контрольными показателями. Ваш возраст, рост и пол влияют на объем легких и их учитывают при расчете результатов. Об астме могут сигнализировать то, что отношение FEV1/FVC меньше чем контрольный показатель. Низкие значения говорят о том, что Ваши дыхательные пути сузились, а это типичный признак астмы. Обычно спирографию повторяют еще раз после того, как Вы принимаете расслабляющее дыхание лекарство. Если у Вас астма, то в ходе обследования, проведенного после приема лекарства, будет увеличен максимально выдыхаемый объем воздуха. Если спирографическое обследование не дает результатов, которые бы четко указывали на астму, то врач может назначить Вам пробное лечение ингаляционными глюкокортикоидами.
 Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.
Врач оценит эффект пробного лечения по прошествии четырех недель: на астму будут указывать увеличение FEV1 по крайней ере на 200 мл или значительное улучшение клинических симптомов.Может случиться, что Вам противопоказано проведение спирографии. В таком случае в исключительном порядке для диагностики используют PEF- метрию или измерение пиковой скорости экспираторного (выдыхаемого) воздуха, на фоне пробного лечения. Пиковую скорость выдоха измеряют с помощью трех измерений подряд с помощью PEF-метра, из результатов которых берется самое большое значение (Quanjer et al 1997). Во время измерения пациент может стоять или сидеть и его спина и шея должны быть прямыми (McCoy et al 2010). С помощью PEF-метра определяется максимальная скорость выдыхаемого воздуха (см. также главу «Контроль за астмой»).
Если Ваши жалобы и клинические симптомы дают возможность врачу подозревать у Вас астму, но результаты спирографии и пробного лечения не подтверждают диагноза, то врач направит Вас к пульмонологу.

Если Ваш кашель длится дольше, чем восемь недель, то Вам могут сделать и рентгеновское обследование, хотя в общих случаях его не делают для диагностики астмы («Лабораторная диагностика и лечение наиболее частых внебольничных инфекционных заболеваний и диагностические алгоритмы для семейных врачей 2015»).
Для диагностики не нужно определять аллергены («Лечение астмы у взрослых на первичном медицинском уровне», Эстонское руководство для лечения 2014). Если врач все-таки подозревает, что Ваши симптомы астмы вызваны аллергией, то есть имеет место аллергическая астма, то нужно сделать кожные тесты или пробу крови для уточнения возможных аллергенов.
Важно помнить:
|
Для лечения астмы используются разные возможности. Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Важно знать, что нет одного наилучшего способа лечения, который подходил бы для всех. Заболевание у разных пациентов протекает по-разному, и для того, чтобы лекарство действо- вало, лечение астмы зависит от Ваших персональных потребностей.
Целью лечения является достижение и поддержание хорошего контроля над астмой, а также улучшение качества жизни заболевшего астмой. Этот результат желательно достичь при наименьшей дозе лекарства/лекарств и с наименьшими побочными эффектами.
Астма хорошо контролируется, если:
- Симптомы не появляются в дневное время, или они появляются только кратковременно и не чаще двух дней в неделю
- В ночное время симптомы не появляются, или они появляются не чаще двух эпизодов в месяц
- Астма не ограничивает физическую активность
- Пациент не нуждается в лечении приступов (в быстродействующих бронхо- дилятаторах) или использует эти лекарства не чаще двух раз в неделю.

- Показатели легочных функций остаются в пределах нормы (по крайней мере 80% от показателей за последние пять лет).
- Серьезных обострений больше нет, или они появляются не чаще, чем раз в году.
Если у Вас подозревают астму, или она уже диагностирована, то очень важно, чтобы Вы рассказывали о своем самочувствии врачу. Вместе с врачом Вы найдете план лечения, подходящий Вам наилучшим образом.
До визита к врачу отследите:
- Свое дыхание
- Могут ли некоторые виды деятельности спровоцировать приступ астмы или нарушение дыхания
- Происходят ли у Вас нарушения дыхания на работе, в то время как дома
- Вы чувствуете себя лучше
 Приложение 1 руководства для пациентов).
Приложение 1 руководства для пациентов).
Врач может спросить Вас о том, какие симптомы у Вас присутствуют, когда они начинаются и как часто они случаются. Вас спросят о других данных о здоровье, и могут спросить, есть ли астма у кого-либо из Ваших родственников. Информация о том, были ли у Ваших родственников какие-либо проблемы с дыханием, легочные заболевания или аллергии.
Для врача можно составить список из лекарств, пищевых добавок и витаминов, которые Вы употребляете.
Самым важным раздражителем дыхательных путей является табачный дым. Курение является одним из самых важных рисков, угрожающих Вашему здоровью. Отказ от курения поможет Вам значительно улучшить контроль над астмой.
Важным фактором риска является недостаточность физической активности (Lim et al 2012).
 Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).
Соответствующая Вам физическая нагрузка очень реко- мендуется при астме. Регулярные физические тренировки способствуют лучшему усваиванию кислорода, могут улучшить качество жизни и контроль над астмой (Carson et al 2013; Heikkinen et al 2012).Для больных астмой не противопоказана вакцинация от гриппа («Лечение астмы у взрослых на первичном уровне», Эстонское руководство по лечению 2014).
|
Важно помнить:
|
Медикаментозное лечение
Целью фармакологического лечения астмы является не только облегчение симптомов, но и достижение необходимого контроля над астмой с как можно меньшими побочными эффектами.
Лечение астмы разделяется на базовое лечение, которое используется регулярно для держания астмы под контролем, и лечение приступов, которое согласно потребностям используется для быстрого облегчения приступов астмы. Для пациентов с легкой эпизодической астмой врачи рекомендуют лечение приступов β2–агонистами короткого действия, для пациентов с постоянной астмой врачи назначают постоянное базовое лечение и при необходимости лечение приступов.
Базовое лечение
В качестве базового лечения используются ингаляционные или вдыхаемые лекарства, целью которых является как облегчение симптомов, так и профи- лактика обострений астмы и сохранение легочной функции. Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
Обычно лечение начинают с вдыхаемых глюкокортикостероидов или гормонального лечения. У этих лекарств есть противовоспалительное действие, они уменьшают отек и раздражение на стенках нижних дыхательных путей, облегчая таким образом проблемы с дыханием.
В базовом лечении используют поэтапный подход: начинают с приема дозы лекарств самого низкого уровня, по возможности с лекарств первичного выбора. Если лекарства первичного выбора не могут справиться с контролем над астмой, то врач выписывает дозу лекарства следующего уровня базового лечения. Если астму удается контролировать по крайней мере три месяца, то врач может вернуть дозу лекарства на прежний уровень. Врач регулярно отслеживает действие лекарств и при необходимости может изменить дозу лекарств. Если одно лекарство не дает нужного эффекта контроля над астмой, то врач может посоветовать дополнительно другое лекарство. Обычно для этого используют β2 –агонисты длительного действия. Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
Можно использовать два разных ингалятора, но удобнее, если два лекарства скомбинированы в одном ингаляторе.
β2–агонисты длительного действия (бронходилятаторы) помогают открыть дыхательные пути, облегчая дыхание. Препараты, расслабляющие бронхи, помогают избежать одышку и свистящее дыхание. Данные лекарства не помогают при обострении астмы.
Существует также группа реже используемых лекарств, которые можно принимать через рот в виде таблеток.
Если в течение одного месяца использования базового лечения желаемый результат не был достигнут, то врач должен оценить прежде всего Вашу технику ингаляции и то, насколько Вы придерживаетесь плана лечения и рекомендуемого образа жизни. При необходимости схему лечения меняют – например, дозы лекарства, сами лекарства или частоту их приема. Если надлежащий контроль над астмой держался по крайней мере три месяца, врач может порекомендовать уменьшение базового лечения. Если же контроль не достигается и комбинацией двух лекарств в увеличенных дозах, то семейный врач направит Вас на консультацию к пульмонологу.
Лечение приступов
Лечение приступов бронходилятаторами эффективно помогает облегчить уже имеющиеся симптомы астмы, но данные лекарства против приступов не помогают предупреждать обострения астмы.
β2–агонисты короткого действия, которые называют также бронхо- дилятаторами быстрого действия, помогают облегчить симптомы астмы. Они расслабляют мышцы в стенках дыхательных путей, помогают открыть дыхательные пути и облегчают дыхание. Таким образом, снижается напряжение в грудной клетке, связанное с астмой, свистящее дыхание и кашель. Их действие краткосрочно и иногда, в случае обострения симптомов, их нужно использовать повторно. Попросите врача записать для Вас, какое точное максимальное количество доз за какое время можно использовать без опасности для здоровья. В случае обострения астмы используются таблетки глюкокортикостероидов. Схему лечения назначает Вам лечащий врач. Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
Кроме таблеток нужно продолжать постоянный прием ингаляционного препарата из базового лечения.
До начала лечения астмы врач должен оценить степень тяжести астмы. От этого зависит доза лекарства и частота его применения. Далее Вам необходимо вместе с врачом и медсестрой найти подходящий ингалятор и выучить ингаляционную технику. Ингаляторы удобны в использовании, их легко носить с собой и с ними легко иметь дело.
В случае фармокологического лечения очень важна ингаляционная техника, лечащий врач или медсестра познакомят Вас с нею. Также очень важен выбор подходящего для Вас ингаляционного средства.
Существует несколько видов ингаляторов, поэтому очень важно при получении первого лекарства или при его смене выучить новую технику. Лучшим способом является наглядная проба, которую можно провести, например, во время приема семейной медсестры.
Правильной ингаляционной технике обучает семейный врач или медсестра
Используются как порошковые ингаляторы, так и ингаляторы с дозатором.
 Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.
Лекарства, используемые как в ингаляторах с дозаторами, так и в порошковых ингаляторах, действуют одинаково. Примеры разных ингаляторов приведены в Приложении 2 данного руководства для пациентов.NB! К сожалению многие пациенты с астмой используют ингалятор не- правильно. В случае неправильного использования ингалятора от лекарства пользы не будет.
1. Ингаляторы с дозаторами
Из данных ингаляторов лекарства освобождается при нажатии канистры и непосредственном вдохе (см. Приложение 2 руководства для пациентов).
Ингаляторы с дозаторами используются как для лечения приступов, так и в приеме базовых лекарств.
- Удалите крышку с ингалятора.
- Встряхните ингалятор.
- Держите ингалятор вертикально, безымянный палец поможет Вам освободить лекарство из ингалятора.
- Держите мундштук ингалятора возле рта и глубоко выдыхайте.

- Поместите мундштук в рот, крепко захватив его губами, поднимите подбородок слегка вверх. В то же время, когда Вы глубоко и равномерно вдыхаете, нажмите канистру, чтобы освободить дозу лекарства.
- Вдохните долго и глубоко, чтобы лекарство поступило глубоко в легкие.
- Удалите мундштук изо рта, закройте рот и задержите на 10 секунд дыхание.
- Выдыхайте через нос и при необходимости повторите процедуру.
- После ингаляции лекарства прополоскайте рот.
- Избегайте попадания лекарства в глаз.
Если Вы прочитали руководство по технике, попробуйте использовать лекарство самостоятельно на глазах у врача или медсестры. Первый раз используя лекарство дома, делайте это перед зеркалом.
Если у Вас возникли вопросы по поводу использования лекарства, то обязательно задайте их врачу или медсестре, поскольку правильный прием лекарства поможет Вам держать контроль над астмой.
Если использование ингалятора осложнено или Вы не можете его использовать из-за состояния своего здоровья, то обязательно проинформируйте об этом своего врача, который назначит подходящий Вам вид лечения.
Чистка ингалятора
Ингалятор нужно очищать по крайней мере раз в неделю. Это нужно для того, чтобы лекарство не закупоривало сеточки мундштука ингалятора.
Промежуточный резервуар для использования лекарства
Промежуточный резервуар (или спейсер) является ёмкостью, в которой собирается лекарство и позволяет Вам медленно и глубоко вдыхать лекарство один или два раза. Промежуточный резервуар уменьшает вероятность оседания лекарства на язык или на слизистую рта, и помогает большему количеству лекарства попасть в легкие. Промежуточный резервуар подходит для тех, кому трудно одновременно проводить вдох и впрыскивание лекарства.
Несмотря на то, что остаток лекарства, остающийся в промежуточном резервуаре, безвреден, его все-таки нужно регулярно промывать после каждой 1-2 недель. Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Самым простым способом является промывание теплой водой. После промывания резервуар нужно просушить на воздухе, ни в коем случае не протирая его полотенцем.
Порошковые ингаляторы содержат дозы лекарства в виде мелкого порошка, который при вдохе поступает в легкие. При использовании порошкового ингалятора не нужно одновременно вдыхать и освобождать лекарство, но вход должен быть более интенсивным. Таким образом порошковый ингалятор может не подходить для пожилых пациентов или людям, у которых ослаблена работа нервов или мышц.
Порошковые ингаляторы (см. Приложение 2 руководства для лечения) также используются как в лечении приступов, так и в качестве базового лечения, в зависимости от лекарства, которое в них содержится.
Преимущественно используется 2 типа порошковых ингаляторов:
- Ингаляторы с несколькими дозами, которые включают в себя до 200 доз.
- Ингаляторы в одной дозой – при их использовании перед каждым использованием необходимо заменить капсулу с лекарством.
 Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Нужно помнить, что капсулы нельзя глотать! Лекарство действует только при вдыхании!
Использование порошкового ингалятора зависит от конкретного типа и марки производства. Далее приведены общие принципы использования таких ингаляторов. При приеме назначенных Вам лекарств очень важно, чтобы Вы прочитали информационный листок и проконсультировались бы по поводу приема со своим врачом или медсестрой.
Как использовать порошковый ингалятор?
- Удалите пробку ингалятора и освободите дозу лекарства.Если у Вас ингалятор, к которому нужно присоединить капсулу, действуйте соответственно инструкции
- Держа мундштук в стороне, глубоко выдохните (не в мундштук).
- Поместите передние зубы вокруг мундштука и плотно сомкните губы вокруг него.
- Быстро, интенсивно и глубоко вдохните через рот в течение 2-3 секунд.
- Удалите мундштук ингалятора изо рта. Задержите дыхание еще на 2-19 секунды.

- Медленно и спокойно выдхните через нос.
Будьте осторожны при очистке порошкового ингалятора. Большую часть порошковых ингаляторов нельзя мыть ни водой, ни мылом. Мундштук можно чистить только сухой тканью.
Обязательно проинформируйте своего врача о других своих заболеваниях (например, повышенное кровяное давление, диабет и др.), так как от этого может зависеть назначенное Вам лечение.
В случае сердечно-сосудистых заболеваний используются лекарства, которые не подходят для больных астмой. Обязательно дайте знать своему врачу обо всех лекарствах, которые Вы принимаете, в том числе и о болеутоляющих. В редких случаях у некоторых пациентов может быть аллергия на аспирин. В таком случае в качестве болеутоляющего можно использовать только парацетомол.
Важно помнить:
|
При астме очень важно ежедневное самостоятельное отслеживание своего самочувствия. Одним из способов является уже упомянутый тест контроля за астмой, а также PEF- метрия. PEF-метр представляет из себя прибор, с помощью которого оценивается максимальная скорость выдоха. С помощью него можно оценить движение воздуха в дыхательных путях и силу мышц, обеспечивающих это действие. В основном на приборе стоит шкала литр/в минуту (l/min).
PEF-метрия не заменяет спирографических обследований у врача. PEF- метр – это небольшой, умещающийся в руках прибор, преимуществом которого является то, что с ним можно быстро провести обследование, и его результаты легко интерпретировать.
 Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.
Информацию о контрольных значениях нормы, соответствующие Вам, можно получить у врача.Как использовать PEF- метр?
• тест нужно проводить стоя, при этом следите, чтобы шея и спина были бы прямыми
• убедитесь, чтобы прибор показывал ноль
• перед началом теста глубоко вдохните
• поместите мундштук прибора в рот и плотно сомкните губы вокруг него
• выдохните в мундштук с максимальной скоростью и силой.
• запишите полученное показание прибора (литр/в минуту)
• повторите тест еще два раза
• в итоге запишите самый максимальный показатель из проведенных трех тестов
• самый большой показатель означает максимальную скорость движения воздуха
• сохраняйте результаты тестов, проведенных в разное время, чтобы при необходимости их можно было бы показать врачу
Для того чтобы держать астму под контролем, нужно строго придерживаться плану лечения. Главные симптомы того, что астма не находится под контролем:
• Вы просыпаетесь ночью из-за приступов астмы
• Вы используете в больших количествах бронходилятаторы
• физическая активность уменьшилась
Врач оценивает состояние астмы с помощью спирографического обследования, которое проводится по необходимости, но в случае постоянной (персистирующей) астмы средней и тяжелой степени тяжести не менее двух раз в год.
Попросите у своего врача письменный план лечения и обсудите с ним, какая схема лечения лучше всего Вам подходит.
|
Важно помнить:
|
Приступ астмы – это резкое ухудшение состояния. Причиной возникновения приступа может быть несколько: излишняя физическая нагрузка, разные факторы окружающей среды, стресс и контакт с аллергенами. Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Во время приступа астмы дыхательные пути воспаляются, они сужены и повышается выделение слизи. Все это может быть причиной проблем с дыханием, возникновения свистящего дыхания, кашля, нехватки воздуха, и чувства тяжести в груди. Проявление симптомов может спровоцировать чувство страха, неизвестности, беспомощности.
Симптомы, которые могут проявиться при приступе астмы:
- тяжелое свистящее дыхание как во время вдоха, так и выдоха
- непрекращающийся кашель
- учащенное дыхание
- чувство напряжения и боль в груди
- сокращения мышц шеи и груди
- трудности с речью
- возникновение чувства тревоги или паники
- бледность, потливость
- посинение губ
Легкие приступы астмы случаются с большой частотой и обычно продолжаются от нескольких минут до нескольких часов.
При возникновении тяжелого приступа астмы иногда нужно немедленное медицинское вмешательство.
 Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.
Поэтому важно знать, какие симптомы можно считать легкими, и какие нет – такое распознание в нужный момент поможет Вам держать ситуацию под контролем. Попросите у Вашего врача письменный список симптомов обострения. Также попросите его записать для Вас дозы лекарств и количество приемов. Если несмотря на домашнее лечение приступа ситуация все равно ухудшается, нужно вызвать скорую помощь в течение последующего часа.Для получения рекомендаций Вы можете связаться с круглосуточной информационной службой семейных врачей по короткому телефонному номеру 1220* или же по телефону (+372) 6346 630. B случае потребности получения скорой помощи по телефону экстренной помощи 112. Если Ваше состояние ухудшается, обратитесь напрямую в отделение неотложной помощи больницы.

Если при возникновении/во время протекания приступа астмы Вы не приняли сразу лекарства против приступа, Ваше дыхание станет затрудненным. Если Вы используете во время приступа астмы PEF-метр, чтобы проконтролировать свою максимальную скорость выдоха, то скорее всего его показатель будет самым меньшим из все Ваших лучших результатов. Это тоже поможет подтвердить ухудшение состояния.
Если Вы не получите лечения, достаточного для облегчения приступа астмы, то может случится, что Ваша речь будет затруднена или вовсе невозможна. Причиной этого является снижение уровня кислорода в крови, которое вызывает изменение цвета кожи и губ – они становятся посиневшими. В такой ситуации Вы должны как можно быстрее найти помощь.
Важно помнить:
|
Жизнь больного астмой не должна отличаться от жизни людей, не страдающих данным заболеванием. Вы чувствуете свое тело лучше, чем кто-либо другой, поэтому Вы сможете сами сделать многое для улучшения своего самочувствия. Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Важно строго придерживаться плану лечения и избегать факторов, вызывающих приступ астмы. Каждый человек индивидуален, и то же правило действует для симптомов, которые проявляются у разных людей по-разному. Самым важным является наблюдение за окружающей средой. Контакт с аллергенами (возбудителями аллергии), химикатами или другими возбудителями могут быть причиной возникновения астмы.
Кроме этого дыхательные пути могут раздражать сильные запахи (например краски или домашняя химия). Приступ астмы могут вызвать и сильные эмоциональные переживания как смех, плач или, наоборот, стресс, некоторые лекарства. Нужно знать, какие лекарства Вы принимали раньше и как они на Вас влияли. Следите за тем, чем Вы питаетесь. Если некоторые продукты вызывают у Вас аллергию, то от них нужно отказаться. Течение астмы можно зависеть от других сопутствующих заболеваний. Например, обратный заброс содержимого желудка в пищевод (болезнь гастроэзофагального рефлюкса) может быть причиной изжоги, и вызвать симптомы астмы, особенно ночью.
Рекомендуется вести дневник наблюдения за самочувствием, куда нужно отметить информацию о каждодневной деятельности (например, о составе еды, сколько двигались, были ли изменения в самочувствии в связи со сменой окружающей среды, напряженные ситуации и т.д.), для того, чтобы отследить, в ответ на какой фактор обостряет приступ астмы, и что помогает держать приступ астмы под контролем.
Ниже приведены главные раздражители и аллергены, контакт с которыми надо избегать. Эти раздражители могут вызвать изменение самочувствия и спровоцировать возникновение приступа астмы.
• Холодный воздух
В случае контакта с очень холодным воздухом, дыхательные пути могут раздражаться, что в свою очередь может вызвать приступ астмы. Если Вы находитесь в зимнее время на улице, закройте шарфом рот и нос.
• Тренировка
Вы не должны избегать тренировок, если у Вас диагностирована астма. Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
Обсудите со своим врачом и найдите наиболее подходящий для Вас план тренировок. До тренировки важно немного разогреться и после тренировки немного «остыть». Избегайте тренировок на холодном воздухе или во время цветения. Также избегайте тренировок, если Ваша астма находится не под контролем.
• Инфекционные заболевания
Легочные инфекции – такие как бронхит или воспаление легких – могут быть опасны для больного астмой. Увеличенное количество слизи и воспаление в дыхательных путях создают трудности с дыханием.
Если у Вас астма, то Вы можете вакцинировать себя от гриппа – обсудите эту тему с Вашим врачом.
• Цветочная пыльца
Цветочная пыльца в большинстве своем является основным аллергеном, которые вызывает у многих людей как аллергические реакции, так и обострение аллергической астмы.
• Лишний вес
Астма больше всего распространена среди людей с лишним весом – как у взрослых, так и детей. У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
У детей, которые соприкасаются с пассивным курением, присутствует больший риск заболеть астмой. У подростков, которые курят, также увеличен риск заболеть астмой. У взрослых, у которых на работе и дома есть контакт с табачным дымом, риск заболеть астмой больше на 40-60%, чем у тех, кто не соприкасается с дымом. Если у Вас диагностирована астма, то курение Вам противопоказано. Также никто не должен курить в помещениях, где Вы пребываете. На улице старайтесь избегать мест, где курение разрешено и может быть запах табака.
• Плесневые грибки во внутренних помещениях
Плесень обычно возникает во влажных помещениях. Вдыхание спор грибков может вызвать аллергические реакции. Держите свою ванную комнату, кухню и подвал чистыми и сухими
• Тараканы
Тараканы и их выделения могут быть причиной аллергических реакций у многих людей. Тараканов привлекают остатки еды, мусор и сухие продукты.
 Не держите мусор в открытом виде.
Не держите мусор в открытом виде.• Перхоть домашних животных
Перхоть домашних животных происходит из кожи, шерсти и перьев. Перхоть выделяют большинство домашних животных – собаки, кошки, птицы и грызуны. Если у Вас диагностирована астма, то не рекомендуется заводить домашних животных. Если у Вас уже есть домашнее животное, то его нельзя держать в спальне. Домашнее животное нужно регулярно мыть.
Важно помнить:
|
Тест контроля над астмой (Asthma Control Test – ACT) поможет Вам оценить то, как Вы контролируете заболевание. Выберите подходящий ответ на каждый вопрос и запишите численное значение (от одного до пяти) в квадратную ячейку, расположенную справа.
Для получения результата сложите все значения ответов.
1 вопрос
Насколько часто в последние 4 недели астма мешала Вашей деятельности на работе, учебе, или дома?
| Все время | Очень часто | Иногда | Редко | Никогда | Баллы |
| 1 | 2 | 3 | 4 | 5 |
2 вопрос
Как часто за последние 4 недели Вы отмечали у себя нехватку воздуха?
| Чаще, чем раз в день | Раз в день | От 3 до 6 раз в неделю | Один или два раза в неделю | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
3 вопрос
Как часто за последние 4 недели Вы просыпались ночью или раньше, чем обычно, из-за симптомов астмы (свистящего дыхания, кашля, нехватку воздуха, стеснения в груди или боли в груди)?
| 4 и более ночей в неделю | 2 или 3 ночи в неделю | Один раз в неделю | Один или два раза за последние 4 недели | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
4 вопрос
Как часто за последние 4 недели Вы использовали свой ингалятор (например с сальбутамолом)?
| 3 раза в день или чаще | 1 или 2 раза в день | 2 или 3 раза в неделю | Один раз в неделю или реже | Ни разу | Баллы |
| 1 | 2 | 3 | 4 | 5 |
5 вопрос
Как бы Вы оценили, насколько Вам удавалось контролировать астму за последние 4 недели?
| Совсем не удавалось контролировать | Редко удавалось контролировать | В некоторой степени удавалось контролировать | Хорошо удавалось контролировать | Полностью удавалось контролировать | Баллы |
| 1 | 2 | 3 | 4 | 5 |
ИТОГО:
. ……………………. ……………………. |
Объяснение результатов
| 25 баллов – Поздравляем с прекрасным результатом! | от 20 до 24 – Удовлетворительный результат | менее 20 – Плохой результат |
| Вы полностью контролировали астму за последние 4 недели. У Вас не было симптомов астмы и связанных с ней ограничений. Если Ваше состояние ухудшится, проконсультируйтесь с врачом или медсестрой. |
Возможно, что за последние 4 недели Вы хорошо контролировали астму, но не полностью. Ваш врач или медсестра могут помочь вам добиться полного контроля над астмой. |
Возможно, что за последние 4 недели Вам не удавалось контролировать астму. Ваш врач и медсестра могут посоветовать Вам, какие план действий нужно принять, чтобы добиться улучшения контроля над астмой.  |
Просмотрите результаты теста вместе с Вашим семейным врачом или медсестрой.
Braman, S. S. 2006. The global burden of asthma. Chest, 130, 4s–12s.
Carson, K. V., Chandratilleke, M. G., Picot, J., Brinn, M. P., Esterman, A. J. & Smith, B. J. 2013. Physical training for asthma. Cochrane Database Syst Rev, 9, Cd001116
Heikkinen, S. A., Quansah, R., Jaakkola, J. J. & Jaakkola, M. S. 2012. Effects of regular exercise on adult asthma. Eur J Epidemiol, 27, 397–407.
Jia, C. E., Zhang, H. P., LV, Y., Liang, R., Jiang, Y. Q., Powell, H., Fu, J. J., Wang, L., Gibson, P. G. & Wang, G. 2013. The Asthma Control Test and Asthma Control Questionnaire for assessing asthma control: Systematic review and meta-analy- sis. J Allergy Clin Immunol, 131, 695–703.
Lim, S. S., Vos, T., Flaxman, A. D., Danaei, G., Shibuya, K., Adair-Rohani, H., et al. 2012. A comparative risk assessment of burden of disease and injury at- tributable to 67 risk factors and risk factor clusters in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010. Lancet, 380, 2224–60.
Meren, M., Raukas-Kivioja, A., Jannus-Pruljan, L., Loit, H. M., Ronmark, E. & Lundback, B. 2005. Low prevalence of asthma in westernizing countries-myth or reality? Prevalence of asthma in Estonia – a report from the “FinEsS” study. J Asthma, 42, 357–65
McCoy, E. K., Thomas, J. L., Sowell, R. S., George, C., Finch, C. K., Tolley, E. A.
& SELF, T. H. 2010. An evaluation of peak expiratory flow monitoring: a compa- rison of sitting versus standing measurements. J Am Board Fam Med, 23, 166–70.
Quanjer, P. H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
H.,.Stanojevitc S, Cole TJ, Baur X, Hall GL, Culver BH, et al Mul- ti-ethnic reference values for spirometry for the 3–95-yr age range: the globaal lung function 2012 equations. Eur Respir J. 2012; 40 (6):1324–43.
Sagedasemate haiglaväliste infektsioonhaiguste laboratoorse diagnostika ja ravi ja diagnostika algoritmid perearstidele 2005
Sistek, D., Wickens, K., Amstrong, R., D’souza, W., Town, I. & Crane, J. 2006. Predictive value of respiratory symptoms and bronchial hyperresponsiveness to diagnose asthma in New Zealand. Respir Med, 100, 2107–11.
Tarlo, S. M., Balmes, J., Balkissoon, R., Beach, J., Beckett, W., Bernstein, D., Blanc, P. D., Brooks, S. M., Cowl, C. T., Daroowalla, F., Harber, P., Lemiere, C., Liss, G. M., Pacheco, K. A., Redlich, C. A., Rowe, B. & Heitzer, J. 2008. Diagnosis and management of work-related asthma: American College Of Chest Physicians Consensus Statement. Chest, 134, 1s–41s.
Täiskasvanute astma käsitlus esmatasandil RJ_J/3.1–2014. Eesti ravijuhend.
Врачи объяснили, как быстро избавиться от кашля после простуды
Большинство симптомов простуды исчезают через семь-10 дней. Однако кашель может сохраняться гораздо дольше. Врачи объяснили, почему это происходит и как избавиться от неприятного «остаточного» симптома простуды.
«Кашель может длиться дольше, потому что иммунная система все еще пытается вернуть дыхательные пути в норму», – отметила доктор медицины, специалист по внутренним болезням в Cedars Sinai Medical Group в Лос-Анджелесе Николь М. Тайер. В частности, по мере того, как заложенность носа проходит, постназальное выделение жидкости вызывает кашель.
Он пройдет сам, когда организм полностью восстановиться после простуды. При этом можно помочь ему сделать это гораздо быстрее. Причем врачи рекомендуют принимать меры уже на ранней стадии болезни.
Так, самый простой способ избавиться от затяжного кашля – это не заболеть. Для этого необходимо быть внимательными к своему здоровью, например, всегда мыть руки после посещения общественных мест. Если же чувствуется недомогание, то следует сразу попробовать цинк или бузину. Согласно исследованиям, они помогают при первых признаках простуды.
Для этого необходимо быть внимательными к своему здоровью, например, всегда мыть руки после посещения общественных мест. Если же чувствуется недомогание, то следует сразу попробовать цинк или бузину. Согласно исследованиям, они помогают при первых признаках простуды.
Еще одно хорошее лекарство – сон. Во сне наше тело восстанавливается естественным путем. Во время болезни это дает иммунной системе время на борьбу. Если кашель не дает уснуть, следует подпереть голову дополнительными подушками примерно на 15°. Это помогает открыть дыхательные пути. Тогда становится легче дышать. Также это предотвращает скопление слизи в горле.
Воздух, которым мы дышим, тоже может провоцировать кашель. Врачи советуют избегать такие раздражители, как дым, духи и другое, на что может быть аллергия. Кроме того, обогреватели высушивают воздух, из-за чего раздражается горло. В этом случае поможет увлажнитель, сообщает Prevention.
Моментально облегчит першение в горле теплый чай с медом. Горячая жидкость разрушает слизь в груди и носовых пазухах. Мед, в свою очередь, обладает естественными антибактериальными свойствами, которые помогают бороться с инфекцией.
Мед, в свою очередь, обладает естественными антибактериальными свойствами, которые помогают бороться с инфекцией.
Тот же эффект можно достичь с помощью горячего влажного воздуха. Он удаляет вызывающую кашель слизь и увлажняет носовые и дыхательные пути, облегчая дыхание. Для максимальной пользы можно добавить в кастрюлю с кипящей водой эфирное масло эвкалипта. Оно обладает противовирусными и противомикробными свойствами. После этого надо просто подышать паром некоторое время.
Если кашель все равно не проходит, следует обратиться к врачу. Он назначит лекарства от кашля. Либо же выявит иную причину надоедливого симптома. Часто першение и кашель указывают на аллергию.
правила и рекомендации послеоперационного периода
Абдоминопластика – это операция, направленная на коррекцию передней брюшной стенки. В ходе нее можно подтянуть живот, убрать лишний жир и мягкие ткани.
Сразу после операции
Восстановление после абдоминопластики – это долгий процесс за счет масштабного травмирования тканей, и в раннем послеоперационном периоде всегда присутствует боль. Чтобы ее купировать, врач может назначить нестероидные противовоспалительные или наркотические препараты. Выбор средства зависит от интенсивности болевого синдрома и индивидуального порога чувствительности. Пациенты, помимо боли в мышцах, отмечают ощущение стягивания, которое тоже купируется обезболивающими, а через несколько недель проходит. Также присутствуют отеки, гематомы.
Чтобы ее купировать, врач может назначить нестероидные противовоспалительные или наркотические препараты. Выбор средства зависит от интенсивности болевого синдрома и индивидуального порога чувствительности. Пациенты, помимо боли в мышцах, отмечают ощущение стягивания, которое тоже купируется обезболивающими, а через несколько недель проходит. Также присутствуют отеки, гематомы.
Сразу после окончания действия общего наркоза возникает тошнота, головокружение. Эти ощущения проходят через несколько часов. В «СМ-Клиника» применяются самые современные средства для общего наркоза, поэтому исключены галлюцинации, бред и прочие неприятные симптомы. Повторение головокружения и тошноты возможно после приема наркотических обезболивающих, но при соблюдении рекомендаций врача организм адаптируется и справляется с «симптомами».
В первые несколько дней:
- пациент находится в стационаре под круглосуточным наблюдением медицинского персонала;
- живот будет твердым и болезненным при прикосновении;
- на местах разрезов будут повязка и дренажи, которые чистят несколько раз в день;
- нужно соблюдать постельный режим, вставать с помощью медицинского персонала или родственников.

Ранняя реабилитация после абдоминопластики живота
Как правило, абдоминопластика – это стандартная операция. Пациент остается в стационаре на 3-4 дня, а после выписки регулярно приходит к врачу для осмотров и обработки швов.
Когда снимают швы после абдоминопластики?
Если швы накладывались нерассасывающимися нитями, то их снимают через 5-10 дней. Однако врач может принять решение оставить швы на две недели или даже больше. При этом одни зоны могут заживать быстрее, другие медленнее, поэтому швы могут снимать постепенно – сначала в одном месте, потом в другом, и так постепенно, пока все не заживет. Процедура снятия полностью безболезненна, после нее место разреза уже не нужно обрабатывать.
Обработка швов
Швы нужно обрабатывать два раза в день и регулярно менять повязку, чтобы рана быстрее зажила и был исключен риск попадания инфекции. Нельзя самостоятельно удалять корочки – они должны постепенно отвалиться сами. Если их повредить, то на коже останутся углубления и шрамы.
Дренаж после абдоминопластики удаляют через 2-4 дня. Если были введены резиновые выпускники, то их могут оставить на 10 дней. Все зависит от объема отходящей жидкости.
Отеки после абдоминопластики
Отечность – это нормальное явление, реакция организма на хирургическое вмешательство. В первые дни отек может нарастать, а затем он постепенно исчезнет. Это может занять несколько недель. Чтобы облегчить дискомфорт и скорее снять отечность, можно прикладывать сухой холодный компресс, если нет противопоказаний врача. Иногда доктор может назначить другие рекомендации.
Если у пациента есть заболевания сердечно-сосудистой системы, то отек будет больше. Также на него влияет фаза менструального цикла, рацион, режим физических нагрузок и общая активность пациента. Чтобы отек быстрее сходил, нужно соблюдать водно-солевой баланс, рекомендованный врачом.
Сколько носить компрессионное белье после абдоминопластики?
Компрессионное белье – это специальные элементы нижнего белья, которые поддерживают прооперированные мягкие ткани. Изделия изготавливаются из эластичных, но дышащих тканей, поэтому в них комфортно и нет опрелостей. Суть компрессионного белья в том, что оно, покрывая определенный участок тела, создает на нем равномерное и постоянное давление со всех сторон. Это обеспечивает поддержку живота и улучшает циркуляцию крови, что ускоряет заживление. Цифры давления варьируются в пределах 17-20 мм рт. ст., чего достаточно, чтобы сохранить смоделированный хирургом силуэт. Белье снижает отек и общий дискомфорт, стабилизирует ткани в периоде заживления. Когда пропадают отеки, основной функцией белья остается поддержка живота. По отзывам пациентов, если не носить компрессионное белье, в первые недели после операции сохраняется стойкий болевой синдром.
Изделия изготавливаются из эластичных, но дышащих тканей, поэтому в них комфортно и нет опрелостей. Суть компрессионного белья в том, что оно, покрывая определенный участок тела, создает на нем равномерное и постоянное давление со всех сторон. Это обеспечивает поддержку живота и улучшает циркуляцию крови, что ускоряет заживление. Цифры давления варьируются в пределах 17-20 мм рт. ст., чего достаточно, чтобы сохранить смоделированный хирургом силуэт. Белье снижает отек и общий дискомфорт, стабилизирует ткани в периоде заживления. Когда пропадают отеки, основной функцией белья остается поддержка живота. По отзывам пациентов, если не носить компрессионное белье, в первые недели после операции сохраняется стойкий болевой синдром.
Основные преимущества белья:
- эффективная поддержка;
- благотворное общее влияние на процесс выздоровления;
- под ним скрыты бинты и повязки, они не сместятся и не испачкаются, а значит, не будет инфекции;
- оказываемое давление ускоряет процесс рубцевания;
- равномерность давления снижает риск появления гипертрофических и келоидных рубцов;
- одна из рекомендаций после абдоминопластики – диета, и белье, которое давит на живот, помогает контролировать насыщение.

Первые 10-14 дней компрессионное белье нельзя снимать круглые сутки. В течение первого месяца после абдоминопластики, если на время стирки и сушки белья нет возможности надеть другой комплект, то все это время нужно находиться в горизонтальном положении.
Сколько носить бандаж после абдоминопластики?
В первые две недели – постоянно. Затем можно снимать на время мытья или стирки/сушки комплекта. В целом же то, сколько после абдоминопластики нужно будет носить корсет, определяется индивидуально. В среднем это 1,5-2 месяца.
Восстановительный период в домашних условиях
Если операция была серьезной, то пациент выписывается из стационара на четвертый день. Если же вмешательство было незначительным, то на второй. Успех периода восстановления и качество заживления напрямую зависят от соблюдения рекомендаций врача. Иногда от привычного образа жизни приходится отказываться на один год. Примерно через это время также полностью исчезают следы от швов.
Основные правила восстановления дома:
- Обязательно носить компрессионное белье в том режиме, в каком рекомендовал врач. Обычно еще 2-3 месяца после постоянного ношения его надевают в моменты высоких физических нагрузок.
- В первые несколько недель ходить, сидеть и спать нужно, немного согнувшись, чтобы не было натяжения швов. Так ткани лучше срастутся.
- Спать лучше всего на спине с согнутыми в коленях ногами. Самое большое время нужно уделять отдыху.
- В первые три месяца под запретом любые физические нагрузки, в том числе подъем предметов тяжелее трех килограммов, фитнес, легкая атлетика. Упражнения можно делать только те, которые назначил врач.
- Если работа не предполагает физических нагрузок, больничный лист можно закрыть уже через неделю. В противном случае – через месяц.
- До снятия швов можно принимать душ, но не мочить их.
- На протяжении двух месяцев нельзя перегреваться – ходить в баню, сауну, принимать горячую ванну.

- В первые шесть месяцев зону живота нельзя подвергать воздействию ультрафиолета, поэтому нельзя загорать на пляжах или в солярии.
- В послеоперационном периоде важен режим питания. Есть нужно пять-шесть раз в день малыми порциями. В первую неделю нужно исключить продукты, вызывающие метеоризм: капусту, бананы, бобовые, свежие овощи и фрукты, сдобную выпечку, газированные напитки.
- Пока не снимут швы нужно исключить интимную близость, а после – быть аккуратными и не допускать болезненности в зоне живота.
- Прием любых препаратов должен быть согласован с врачом, даже простейшего обезболивающего.
Часто задаваемые вопросы
Когда можно сидеть после пластики живота?Категорически нельзя вставать с кровати только в первые сутки после пластической операции. Далее с помощью медперсонала можно начинать садиться, вставать и ходить. Только тело должно быть чуть наклонено вперед.
Как спать? Когда можно спать на боку и на животе?
В первые две недели нужно спать на спине с согнутыми в коленях ногами и приподнятой головой и плечами. Для этого под спину и плечи можно подкладывать дополнительные подушки. Поворачиваться на бок может разрешить только врач с учетом объема операции, состояния швов, динамики выздоровления. Если операция была средней сложности, а раны заживают нормально, то на бок обычно разрешают поворачиваться через три недели. На живот можно ложиться только после полной стабилизации результата, то есть через 6-12 месяцев и после консультации с врачом.
Для этого под спину и плечи можно подкладывать дополнительные подушки. Поворачиваться на бок может разрешить только врач с учетом объема операции, состояния швов, динамики выздоровления. Если операция была средней сложности, а раны заживают нормально, то на бок обычно разрешают поворачиваться через три недели. На живот можно ложиться только после полной стабилизации результата, то есть через 6-12 месяцев и после консультации с врачом.
Когда можно мыться после операции?
Через 2-3 дня после операции можно принимать душ, но не мочить швы. Полноценно мыться можно после снятия швов, но с учетом режима ношения компрессионного белья. Делать это нужно аккуратно.
Когда можно выходить на работу?
Через неделю, если работа не связана с физическими нагрузками, или через месяц, если предполагается легкий физический труд.
Можно ли рожать после абдоминопластики и через сколько? Планировать беременность лучше не ранее, чем через 6-12 месяцев после операции.
 Если она наступит раньше, возможны осложнения:
Если она наступит раньше, возможны осложнения:- деформация кожи и растяжки;
- недержание мочи, изжога, запоры из-за повышенного внутреннего давления и потери способности прямых мышц живота расходиться;
- если рубец не сформировался, то его края могут разойтись по мере роста живота.
Если нет осложнений и реабилитационный период идет нормально, то постепенно возвращаться к занятиям спортом под контролем врача можно через 3 месяца.
Когда можно делать массаж после абдоминопластики?
Массаж, особенно LPG, полезен для снятия отечности. Делать его можно с разрешения врача, в зависимости от состояния швов.
Иммунолог назвал самый тревожный симптом COVID-19 :: Общество :: РБК
Российский врач, иммунолог-аллерголог Владимир Болибок сообщил, что нужно настороженно относиться к таким симптомам коронавируса, как одышка. Особенно если она наблюдается в сочетании с тахикардией. Об этом сообщает «Лента.ру».
Особенно если она наблюдается в сочетании с тахикардией. Об этом сообщает «Лента.ру».
«Если человек без температуры имеет учащенный ритм сердца и одышку, то это говорит о том, что нужно бить тревогу, вызывать врача, делать КТ [компьютерную томографию] легких», — отметил Болибок.
Чтобы определить частоту дыхания, необходимо сесть и спокойно дышать. У здорового человека она должна составлять от 16 до 20 вдохов в минуту. «Если дыхание учащается, это говорит о том, что развивается дыхательная недостаточность», — пояснил врач. При этом он обратил внимание, что если у человека повышается температура, ему труднее дышать.
Эксперты оценили заявление о сроках заразности пациентов с коронавирусомРанее в ноябре вирусолог, профессор НИЦ эпидемиологии и микробиологии имени Н. Ф. Гамалеи Анатолий Альтштейн назвал основные симптомы COVID-19: температура, кашель, боль в горле, потеря обоняния и вкуса. Позднее заместитель директора по клинико-аналитической работе ЦНИИ эпидемиологии Роспотребнадзора Наталья Пшеничная сообщила, что еще одним признаком болезни может являться заложенность ушей. Она привела данные исследования в Турции, согласно которым из 172 пациентов с коронавирусной инфекцией 31 (18%) пожаловался на заложенность ушей.
Ф. Гамалеи Анатолий Альтштейн назвал основные симптомы COVID-19: температура, кашель, боль в горле, потеря обоняния и вкуса. Позднее заместитель директора по клинико-аналитической работе ЦНИИ эпидемиологии Роспотребнадзора Наталья Пшеничная сообщила, что еще одним признаком болезни может являться заложенность ушей. Она привела данные исследования в Турции, согласно которым из 172 пациентов с коронавирусной инфекцией 31 (18%) пожаловался на заложенность ушей.
Как успокоить ночной кашель
Когда кашель не дает вам уснуть, вам нужно как можно скорее восстановить нормальный сон.
Начните с следующих пяти действий:
- Измените положение для сна. Поддержание себя может успокоить кашель на достаточно долгое время и помочь вам заснуть. «Некоторые люди хорошо справляются с парой подушек или сном в кресле с откидной спинкой, – говорит Брент А. Старший, доктор медицинских наук, профессор Медицинской школы Университета Северной Каролины.
 «Попробуй пару ночей, может быть, стоит».
«Попробуй пару ночей, может быть, стоит».
- Пейте чай. Горячие напитки успокаивают кашель. «Если кто-то чувствует, что воздух сухой, он, безусловно, может попробовать смочить верхние отделы желудочно-кишечного тракта горячим чаем, лимонным соком и медом», – говорит Молли Кук, доктор медицины, профессор медицины Калифорнийского университета в Медицинской школе Сан-Франциско. Избегайте чаев с кофеином, которые мешают вам уснуть.
- Избегайте движения воздуха. Если потолочный вентилятор, обогреватель или кондиционер дует вам в лицо, когда вы лежите в постели, измените это.Старший говорит, что его пациенты часто говорят, что их кашель усиливается, когда ночью на них дует воздух.
- Используйте увлажнитель. Они делают воздух влажным, что может уменьшить кашель. Это делают увлажнители холодного воздуха, а горячий пар не представляет опасности ожога. Очистите увлажнитель, чтобы не росла плесень.
 «Убедитесь, что в нем нет воды, которая остается там вечно», – говорит Кук.
«Убедитесь, что в нем нет воды, которая остается там вечно», – говорит Кук.
- Рассосать леденец. Некоторые капли от кашля содержат обезболивающий ингредиент, например бензокаин, который успокаивает кашель на достаточно долгое время, чтобы помочь вам заснуть, говорит Сеньор.
Что может вызвать ночной кашель?
Есть много причин, по которым вы можете кашлять. «Кашель – действительно распространенный симптом», – говорит Сеньор.
Если у вас простуда, это может быть постназальная капля. Может помочь противоотечное средство.
Если вы кашляете слизью, у вас может быть инфекция, например, бронхит, коклюш или пневмония. Так что, если в течение недели вам не станет лучше, обратитесь к врачу. Сходите раньше, если у вас высокая температура и другие симптомы.
«Если вы имеете дело с пневмонией, вам потребуется медицинское вмешательство», – говорит Аарон Э.Глатт, доктор медицины, исполнительный вице-президент медицинского центра Mercy в Роквилл-центре, штат Нью-Йорк.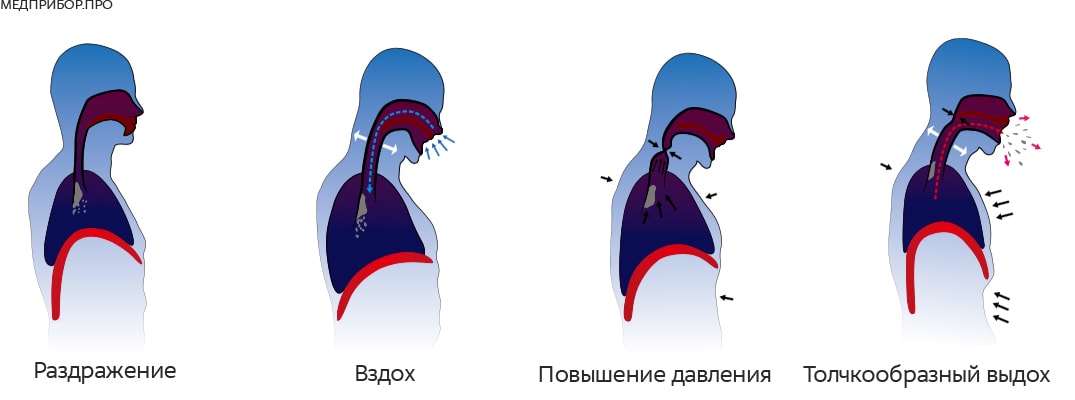
Продолжение
Если вы довольно здоровы, за исключением ночного кашля, вы можете работать над своими симптомами дома, а затем при необходимости проконсультироваться с врачом.
Вот некоторые из наиболее частых причин ночного кашля, и что вы можете попробовать:
Изжога. Если у вас изжога, лежание может вызвать кашель, если желудочная кислота проникает в пищевод и поднимается вверх.«Крошечное количество кислоты попадает в заднюю стенку глотки, вызывая достаточно раздражения, чтобы вызвать кашель», – говорит Сеньор. Вы можете сначала попробовать безрецептурное лечение изжоги, а затем обратиться к врачу, если это не поможет.
Продолжение
Аллергия. Если вы кашляете только ночью, у вас может быть аллергия на что-то в вашем доме, например, на пылевых клещей. «В подушках и одеялах есть пылевые клещи, – говорит Сеньор. Попробуйте стирать постельное белье в горячей воде один раз в неделю и используйте наволочки и наматрасники.Если вы считаете, что у вас аллергия, вы можете попробовать отпускаемое без рецепта лекарство от аллергии и обратиться к врачу, если вы хотите пройти тест на аллергию.
Астма. Если у вас ночью становится хуже, вы можете кашлять. Проверьте свои триггеры. «Это может быть [вызвано] пылью на матрасе или тем, что вы кладете голову туда, где кошка пролежала весь день», – говорит Кук.
Некоторые лекарства от артериального давления. Препараты для кровяного давления, называемые ингибиторами АПФ, могут вызывать кашель у некоторых людей, которые их принимают.Вы можете спросить своего врача, можете ли вы попробовать перейти на другой тип лекарства от артериального давления.
Не прекращайте прием лекарств до того, как поговорите со своим врачом.
Курение также может вызвать кашель. Если вы курите, сделайте все возможное, чтобы бросить курить, и обратитесь за помощью к врачу. Также избегайте пассивного курения других людей.
Сильный кашель не дает уснуть по ночам? Десять способов обуздать это
При дыхании через рот кашель усиливается
Профессор Морис добавил: «Когда вы ложитесь спать ночью, чтобы заснуть, вашему телу становится труднее очищать дыхательные пути естественным путем, и в горле может накапливаться слизь.
«Это обычно заставляет вас дышать через рот, делая его сухим и раздражающим нервы в задней части горла. Вирус сознательно делает эти нервы чувствительными, вызывая кашель.
«Кашель – это часть защитного механизма организма, очищающего дыхательные пути от слизи и предотвращающего« движение в неправильном направлении », но вирус перехватывает эту защиту и распространяется через кашель».
Десять советов, которые помогут вам крепко спать при кашле
Итак, что вы можете сделать, чтобы увеличить вероятность крепкого сна при кашле? Профессор Морис делится своими главными советами:
1.Сон на склоне
Вся слизь, которая скапливается в носу или горле, когда вы лежите, раздражает ваше горло, поэтому подложите под голову дополнительные подушки и позвольте силе тяжести делать свое дело.
2. Примите горячий душ или ванну
Это не только поможет вам расслабиться, но и поможет разжижить слизь и избавиться от заложенности носа и груди.
Медленно вдохните пар в течение нескольких минут, затем попробуйте кашлять или высморкаться, чтобы удалить слизь.
3. Подготовьте прикроватную тумбочку
Последнее, чем вам захочется посреди ночи, – это возиться в кухонном шкафу в поисках лекарства.
Убедитесь, что у вас есть немного воды, салфеток и лекарства от кашля на прикроватной тумбочке, чтобы успокоить кашель, если он начинает вас раздражать.
4. Постирать постельное белье
На вашей подстилке скрываются пылевые клещи, шерсть домашних животных и другие аллергены, а если вы аллергик, они могут усилить раздражение дыхательных путей.
Обязательно стирайте постельное белье не реже одного раза в неделю в горячей воде.
5. Примите средство от кашля
.Это помогает уменьшить позывы к кашлю в течение ночи.
6. Контроль уровня влажности
Увлажнитель поможет вам легче дышать, когда вы перегружены, а также предотвратит пересыхание горла во время сна. Старайтесь поддерживать уровень влажности на уровне 50%, чтобы воздух не стал слишком влажным.
Старайтесь поддерживать уровень влажности на уровне 50%, чтобы воздух не стал слишком влажным.
7. Оставайтесь гидратированными
Не забывайте пить воду в течение дня, регулярно пейте воду, она успокаивает кашлевой рефлекс и помогает при боли в горле.
8. Не лежите на спине
Хотя сон на спине позволяет вашим легким дышать и расширяться, он также может значительно усугубить храп, особенно если вы перегружены! Попробуйте спать на боку, чтобы партнерша не разбудила вас посреди ночи.
9. Расслабьтесь в хорошей обстановке
Когда вы чувствуете себя нездоровым, удобная кровать, одеяла и темная комната помогут вам лучше спать. Убедитесь, что вы отложили телефон и ноутбук на пару часов перед сном, чтобы расслабиться, и избегайте кофеина после 15:00.
10. Записаться к врачу
Если ваши симптомы сохраняются более трех недель, вам следует обратиться за медицинской помощью, поскольку это может быть признаком чего-то более серьезного.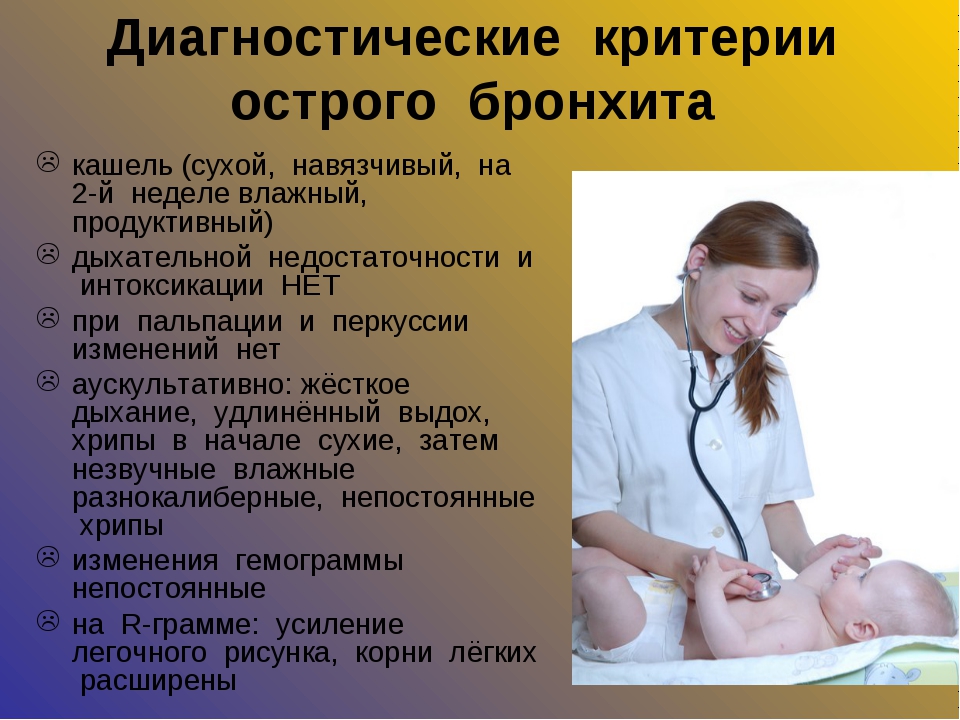
Мешает ли вам кашель?
Не спал всю ночь из-за кашля? Все мы знаем, что сон – лучшее лекарство, особенно когда дело доходит до восстановления после простуды. Но если тянущий кашель прерывает ваш сон, когда вам больше всего нужен отдых, вы можете начать чувствовать, что никогда не поправитесь.И это вполне может означать бессонные ночи для всей вашей семьи.
Д-р Луиза Вайзман делится своими советами экспертов о том, как облегчить неприятный кашель ночью, чтобы вы могли немного расслабиться:
Почему ваш кашель усиливается ночью?
Кашель, как правило, доставляет больше неприятностей ночью, потому что в течение дня ваша естественная реакция – частое глотание, что помогает слизи из носа стекать по носу и горлу. Но когда вы ложитесь спать ночью, чтобы заснуть, вашему телу становится труднее очистить дыхательные пути естественным путем.В горле может скапливаться слизь, поэтому тело заставляет вас кашлять, чтобы попытаться ее очистить.
Когда вы ложитесь ночью, вашему организму становится труднее очищать дыхательные пути естественным путем.
Кашель – это естественный защитный рефлекс, который не дает вам задохнуться и помогает организму избавиться от нежелательных веществ, таких как пыль, аллергены или слизь.
Кроме того, если вы чувствуете себя возбужденным, вам часто приходится дышать через рот, а не через нос.Это может вызвать пересыхание во рту и раздражение нервов в задней части глотки, вызывая еще больший кашель.
Домашние средства от ночного кашля
Если вы страдаете вирусной инфекцией, попробуйте следующие советы, чтобы перестать кашлять всю ночь и хорошо выспаться:
1. Используйте дополнительную подушку
Если лежа вы кашляете хуже Само собой разумеется, что сон на небольшом уклоне может помочь, поэтому возьмите дополнительную подушку и позвольте силе тяжести сделать работу.Если храп является проблемой, вам, возможно, придется спать на боку.
2. Полощите горло соленой водой
Если кашель вызван болью в горле (например, простудой), то полоскание горла соленой водой перед сном с последующим выплевыванием может помочь снять воспаление горла.
3. Попробуйте мощность пара.
Исторически пар рекомендуется для устранения заложенности носа и груди, поэтому попробуйте принять теплый душ или ванну, чтобы облегчить симптомы кашля.
Пароварка может помочь, но будьте осторожны.Недавнее исследование выразило обеспокоенность по поводу того, что дети подвергаются риску ожогов или ожогов от пара без присмотра.
Getty Images
4. Чаще пейте воду
Когда вы плохо себя чувствуете, очень важно поддерживать водный баланс в течение дня и ночи, так как питье воды помогает успокоить кашлевой рефлекс и облегчить боль в горле. Вы также можете терять больше влаги из дыхательных путей, если дышите в основном через рот.
Выпейте теплые напитки без кофеина перед сном и поставьте стакан воды на прикроватный столик, чтобы мгновенно облегчить кашель в течение ночи. Теплые жидкости успокаивают, могут облегчить заложенность носа и предотвратить обезвоживание. Некоторые исследования также показали, что имбирный чай обладает противовоспалительными свойствами, которые могут помочь облегчить боль в горле.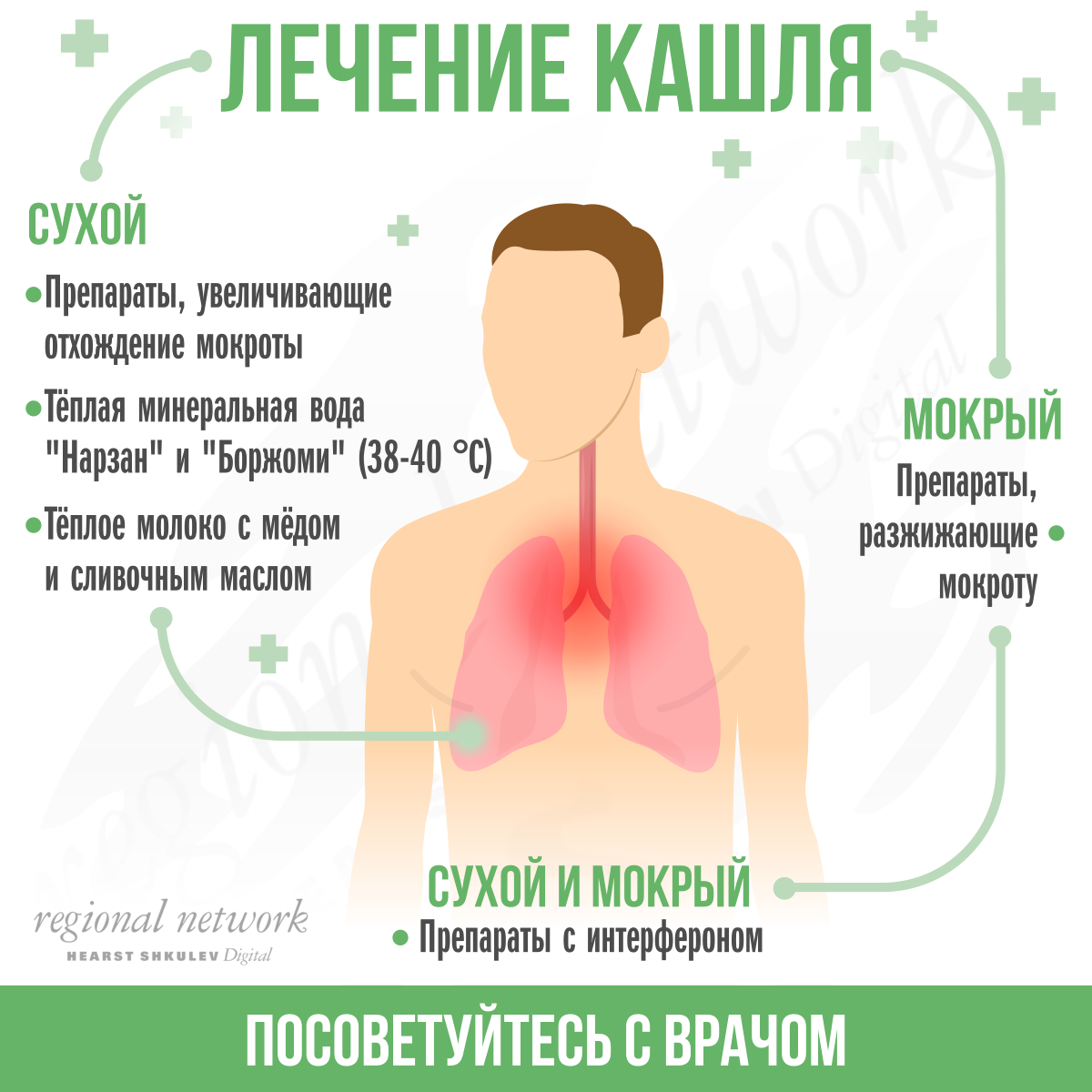
⚠️ Избегайте избытка кофеина, алкоголя или сахара, которые могут повлиять на уровень обезвоживания и еще больше усугубить кашель.
5.Попробуйте лимон и мед.
Исторически считалось, что лимон облегчает заложенность носа, но новые данные показали, что мед является ключом к легкому дыханию. Он обладает естественными противомикробными свойствами, и исследования показали, что он эффективен при облегчении симптомов простуды и гриппа. Частично это может быть связано с его вязкостью и способностью покрывать воспаленное горло.
❗ Мед никогда не следует давать младенцам младше одного года и применять с очень маленькими детьми с осторожностью, поскольку он может иногда вызывать ботулизм.
5. Посетите аптеку
Хотя кашель, как правило, проходит без лечения, в аптеке есть ряд безрецептурных продуктов, которые могут помочь, но всегда сначала обсуждайте их со своим фармацевтом или врачом:
✔️ Парацетамол или ибупрофен
Простой парацетамол или ибупрофен могут помочь, если нет противопоказаний.
✔️ Отхаркивающие средства от кашля
Лекарства от кашля могут быть отхаркивающими средствами (разжижать или разжижать слизь) или подавителями кашля (прекращать кашель).Кашель от груди или кашель, связанный с простудой, обычно хорошо поддается лечению отхаркивающими средствами (например, гуанифенезином).
✔️ Средство для подавления кашля
Средство для подавления кашля будет работать, останавливая сухой раздражающий кашель. Примеры включают фолкодин или декстрометорфан. Их следует использовать с осторожностью после обсуждения с врачом. Это связано с взаимодействием с другими лекарствами или если у вас есть другие медицинские (особенно дыхательные) состояния, которые могут означать, что эти лекарства могут иметь опасные побочные эффекты.Не давайте детям младше шести лет и только детям старшего возраста в соответствии со строгими медицинскими рекомендациями.
✔️ Антигистаминные препараты
Некоторые лекарства содержат антигистаминные препараты, такие как дифенгидрамин и прометазин, которые помогают высушить выделения из носа, стекающие по задней стенке горла, а также способствуют засыпанию.
✔️ Солевой раствор для носа
Некоторые люди считают, что промывание носа физиологическим раствором полезно при заложенности носа, но вы также можете найти его неприятным, поэтому действуйте с осторожностью.
✔️ Противоотечные средства
Противоотечные средства, такие как псевдоэфедрин, не всегда могут быть рекомендованы при более острых состояниях носовых пазух, поскольку они могут чрезмерно высушивать и укреплять выделения и вызывать долгосрочные проблемы.Обсудите возможные побочные эффекты со своим фармацевтом или терапевтом.
Когда звонить врачу по поводу кашля
Если вы кашляете с кровью или испытываете боль в груди, лихорадку, слизь (зеленый, желтый) или проблемы с дыханием, немедленно обратитесь к врачу. Также следует сообщать о кашле, сопровождающемся необъяснимой потерей веса или ночным потоотделением.
Коронавирусный кашель
Если ваш кашель представляет собой непрерывный сухой кашель, сопровождающийся высокой температурой или лихорадкой, и вы испытываете потерю или изменение обоняния или вкуса, вы могли заразиться коронавирусом (COVID-19). В текущем правительственном совете говорится, что вам следует пройти тест на COVID-19, оставаться дома и самоизолироваться в течение 10 дней с момента появления симптомов.
В текущем правительственном совете говорится, что вам следует пройти тест на COVID-19, оставаться дома и самоизолироваться в течение 10 дней с момента появления симптомов.
Хронические состояния и кашель
Все мы время от времени кашляем, но кашель, продолжающийся более трех недель, может быть признаком чего-то более серьезного. Постоянный ночной кашель может быть вызван одним из следующих хронических состояний. Если вы беспокоитесь, запишитесь на прием к врачу.
• Астма
Ночной кашель может быть единственным симптомом у некоторых пациентов с астмой. Если у вас астма, у вас есть «чувствительные» дыхательные пути, которые воспаляются и готовы среагировать на контакт с чем-то, что им не нравится. Это может затем привести к сокращению мышцы стенки дыхательных путей и сужению трубок, вызывая воспаление и стеснение, хрипы или кашель.
• Хроническая обструктивная болезнь легких (ХОБЛ)
При отсутствии лечения бронхит и эмфизема могут вызывать ночной кашель.
• Сердечная недостаточность
Постоянный кашель, который может усиливаться ночью, является менее распространенным признаком сердечной недостаточности. Чаще возникает одышка, когда ложится ночью, и могут наблюдаться отеки ног или лодыжек, где в течение дня скапливается жидкость (отек).
• Аллергия и сенная лихорадка
Аллергия может вызывать чихание и заложенность верхних дыхательных путей или просто кашель. Домашние животные, пыльца, пыль и клещи домашней пыли – все это потенциальные виновники. Если вы предоставите домашним животным отдельную кровать в спальне отдельно от вашей, это может помочь наряду с использованием гипоаллергенного постельного белья и пылесоса с HEPA фильтром для удаления перхоти домашних животных и клещей домашней пыли.
• Гастроэзофагеальная рефлюксная болезнь или несварение желудка
Иногда кислотный рефлюкс может быть причиной хронического ночного кашля. Считается, что четверть случаев хронического кашля вызваны этим заболеванием, и классическая изжога проявляется не у всех пациентов. Пациенты часто занимаются самолечением, используя на ночь дополнительные подушки или подушку-клин, чтобы кислота не попала в пищевод. Лекарства для лечения кислотного рефлюкса должны облегчить кашель.
Пациенты часто занимаются самолечением, используя на ночь дополнительные подушки или подушку-клин, чтобы кислота не попала в пищевод. Лекарства для лечения кислотного рефлюкса должны облегчить кашель.
• Курение
Курение может быть причиной хронического кашля – днем или ночью.Если у вас возникли проблемы с отказом от курения, посетите наш раздел по отказу от курения.
Последнее обновление : 11-11-20
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти дополнительную информацию об этом и подобном контенте на сайте piano.io.
Ночной кашель? Вот что вы должны и не должны делать – Национальный
Холодного сезона ударил и это означает, что никто не застрахован от того страшного насморка, тяжелых заторов и лихорадки – или, что еще хуже, упрямый кашель, кажется, что только становится хуже, когда ночь приходит.
Независимо от того, что вы делаете, пытаясь избавиться от этого, кажется, что этот раздражающий хакерский прием никуда не денется и стоит вам драгоценные часы столь необходимого отдыха.
ПРОЧИТАЙТЕ БОЛЬШЕ: Вот почему Канада может быть в ужасном сезоне гриппа 2017-18 годов
И хотя вы можете быть в отчаянии, пытаясь вылечить этот кашель, поиск лекарств и средств от кашля и простуды может быть не лучшим решением. лучший вариант (а то и вообще работать).
Итак, что вы можете сделать, чтобы облегчить этот кашель? Или вообще надо его облегчить? Вот что докторНик Возорис, респиролог и терапевт из больницы Святого Михаила, должен сказать.
История продолжается под рекламой
Почему кашель усиливается ночью?
Симптомы, как правило, обостряются ночью, говорит Возорис, хотя никто не знает, почему это так. Но в случае кашля есть несколько возможных объяснений.
«Когда вы спите, вы не кашляете, а кашель – это способ избавиться от слизи, которая находится в дыхательных путях», – говорит Возорис. «Итак, если вы спите и не кашляете и не очищаете накопившуюся слизь, вы проснетесь в какой-то момент ночью или первым делом утром, и у вас будет много слизи, которая вам понадобится избавиться от.”
«Итак, если вы спите и не кашляете и не очищаете накопившуюся слизь, вы проснетесь в какой-то момент ночью или первым делом утром, и у вас будет много слизи, которая вам понадобится избавиться от.”
Таким образом, физическая активность и подвижность, говорит Возорис, фактически помогают разжижать выделения в дыхательных путях. Поэтому, когда вы меньше двигаетесь (например, спите), это скопление слизи не может разрушиться.
И если выяснится, что у вас инфекция дыхательных путей (а не только простуда), могут появиться симптомы носа и носовых пазух, вызывающие заложенность носа и постназальные выделения, которые могут стекать по трахею.«Если он попадает в верхние дыхательные пути или голосовые связки, это может вызвать раздражение и кашель», – объясняет Возорис.
Влажный кашель в сравнении с сухим
Тип кашля может помочь определить, какое у вас заболевание, говорит Возорис. Кашель более влажного типа обычно связывают с бактериальными инфекциями дыхательных путей из-за образования слизи в дыхательных путях.
История продолжается под рекламой
Сушильный кашель, однако, обычно связан с вирусами и часто вызывает раздражение дыхательных путей.
Важно отметить, что это не всегда так, и врач сможет лучше всего определить, от какого недуга вы страдаете.
Положения для сна
Положения, в которых вы спите, могут помочь при ночном кашле, говорит Возорис.
«Возможно, определенные должности могут ухудшить положение, а определенные должности – улучшить», – говорит он. «Некоторым людям будет легче спать с немного приподнятым изголовьем кровати, потому что это может помочь уменьшить постназальное выделение.”
Популярные истории
«Он чертовски виноват»: «SNL» фальсифицирует результаты импичмента Трампа с помощью шоу Такера Карлсона
Отец Бритни Спирс проиграл суд, чтобы сохранить полный контроль над своей опекой
Он также может помочь уменьшить изжогу или рефлюкс, если эти симптомы также присутствуют, которые могут усугубить кашель, добавляет Возорис.
Промывание носа соленой водой
Если во время инфекции дыхательных путей присутствуют симптомы со стороны носа, в частности, если есть постназальное выделение, вы можете попробовать промыть нос соленой водой, говорит Возорис.
«Вы можете использовать это, чтобы промыть нос, носовые пазухи и слизь вечером перед сном», – говорит он. «Это поможет минимизировать заложенность носа и постназальное выделение, которое может ухудшиться ночью».
История продолжается под рекламой
Ополаскиватель можно приобрести без рецепта в местной аптеке.
Холод против тепла
Когда дело доходит до контакта с теплыми или холодными напитками или воздухом, Возорис говорит, что все сводится к тому, что делает человека более комфортным.
Однако он объясняет, что в верхних дыхательных путях есть рецепторы, которые реагируют или активируются при воздействии низких температур.
«Если человек вдыхает холодный воздух или выпивает очень холодный напиток, эти рецепторы в верхних дыхательных путях стимулируются и вызывают кашель», – говорит Возорис. «Таким образом, у некоторых людей употребление холодных напитков во время болезни может усилить кашель, потому что они стимулируют и активируют эти рецепторы холода.”
«Таким образом, у некоторых людей употребление холодных напитков во время болезни может усилить кашель, потому что они стимулируют и активируют эти рецепторы холода.”
Стоит ли принимать лекарства, отпускаемые без рецепта?
В отчаянии заманчиво захотеть достать безрецептурное лекарство от кашля, которое обещает подавить кашель. Однако Возорис советует не использовать эти продукты регулярно.
«На самом деле вы не хотите полностью подавлять или устранять кашель, потому что кашель – хотя он и раздражает и беспокоит – это способ вашего тела избавиться от слизи, которая находится в дыхательных путях и легких», – объясняет он. «Вы хотите избавиться от этого гноя, содержащего бактерии и воспалительные клетки, которые закупоривают нижние дыхательные пути.”
ПОДРОБНЕЕ: Простуда или грипп? Вот как определить разницу.
Хотя это нормально, если вы хотите использовать эти лекарства для временного уменьшения некоторых симптомов, вы даже не хотите полностью избавляться от кашля.
История продолжается под рекламой
На самом деле, если вы подавите кашель, это может сделать кашель дольше, говорит Возорис.
«Если вы подавите кашель, слизь будет накапливаться», – говорит он. «Вы можете перейти от инфекции верхних дыхательных путей к пневмонии или инфекции нижних дыхательных путей, и это может быть более серьезной проблемой для людей с хроническими заболеваниями легких, такими как ХОБЛ или астма, у которых уже есть воспаление.
Когда обращаться к врачу
«По мере того, как инфекция проходит, кашель должен исчезнуть, но это может занять некоторое время – даже до восьми недель [чтобы исчезнуть]», – говорит Возорис. «Если предполагается, что инфекция имеет бактериальное происхождение, прием антибиотиков поможет уменьшить все симптомы, включая ночной кашель».
Однако, если инфекция дыхательных путей имеет вирусное происхождение, антибиотики не помогут, добавляет он.
«Простуда – это вирус», – отмечает Возорис.«Поэтому важно, чтобы, когда люди начинают насморкать или кашлять, они не начинали принимать антибиотики, потому что это может быть вирусная инфекция, которая продлится 48 часов, поэтому антибиотики ничего не дадут».
История продолжается под рекламой
Но если кашель не проходит и симптомы не проходят, возможно, пришло время посетить врача, – говорит Возорис.
© 2017 Global News, подразделение Corus Entertainment Inc.
Как заснуть при зудящем кашле
Мы все были в этом: вы весь день ощущали тянущие симптомы простуды или вируса, и все, что вам нужно, выключите его и ложитесь спать. Но из-за раздражающего, зудящего кашля вы не можете расслабиться достаточно долго, чтобы расслабиться. В результате вы и ваш партнер бодрствуете, и вероятность того, что вы сразитесь с этими надоедливыми микробами в ближайшие дни, уменьшается по мере того, как ваше тело устает все больше и больше.
Почему кашель усиливается ночью?
Профессор Алин Морис, специалист по кашлю и руководитель кардиореспираторных исследований в Медицинской школе Халл-Йорка, говорит: «В течение дня естественная реакция вашего тела – частое глотание, что помогает слизи из носа стекать по носу и горлу. Если вы чувствуете заложенность носа, вы также можете сморкаться несколько раз в день, чтобы очистить дыхательные пути.
Если вы чувствуете заложенность носа, вы также можете сморкаться несколько раз в день, чтобы очистить дыхательные пути.
«Однако, когда вы ложитесь спать ночью, чтобы заснуть, вашему телу становится труднее очищать дыхательные пути естественным путем, и в горле может накапливаться слизь. Обычно это заставляет вас дышать через рот, делая его сухим и раздражающим нервы в задней части горла. Вирус сознательно делает эти нервы чувствительными, вызывая кашель. Кашель является частью защитного механизма организма, который очищает дыхательные пути от слизи и предотвращает ее «движение по неправильному пути», но вирус перехватывает эту защиту и распространяется через кашель.’
, СВЯЗАННЫЙ С: КАК СНИЗИТЬ РИСК ПОЛУЧЕНИЯ ХОЛОДА
«Еще один фактор, который может способствовать ухудшению вашего самочувствия в ночное время – это ваша иммунная система. Когда вы больны, ваша иммунная система очень активна и вызывает воспалительную реакцию. Эта реакция увеличивает кровообращение в инфицированной области, что может ухудшить симптомы и повысить температуру тела ».
Этот контент импортирован из Giphy. Вы можете найти то же содержимое в другом формате или найти дополнительную информацию на их веб-сайте.
Итак, что вы можете сделать, чтобы повысить вероятность крепкого сна при кашле? Профессор Морис делится своими главными советами:
1. Сон на склоне
Слизь, которая скапливается в носу или горле, когда вы лежите, раздражает ваше горло, поэтому подложите под голову дополнительные подушки и позвольте силе тяжести делать свое дело.
2. Примите горячий душ или ванну
Это не только поможет вам расслабиться, но и поможет разжижить слизь и избавиться от заложенности носа и груди.Медленно вдохните пар в течение нескольких минут, затем попробуйте кашлять или высморкаться, чтобы удалить слизь.
3. Подготовьте свою прикроватную тумбочку
Последнее, чем вы хотите заниматься посреди ночи, – это шарить в кухонном шкафу в поисках лекарства. Убедитесь, что у вас есть немного воды, салфеток и лекарства от кашля на прикроватной тумбочке, чтобы успокоить кашель, если он начинает вас раздражать.
Убедитесь, что у вас есть немного воды, салфеток и лекарства от кашля на прикроватной тумбочке, чтобы успокоить кашель, если он начинает вас раздражать.
СВЯЗАННЫЕ С: 6 РАЗРЕШЕННЫХ МИФОВ ГРИППА
4.Постирайте постельное белье
Пылевые клещи, шерсть домашних животных и другие аллергены, скрывающиеся на ваших постельных принадлежностях, могут усилить раздражение дыхательных путей, если у вас аллергия. Обязательно стирайте постельное белье не реже одного раза в неделю в горячей воде.
5. Примите средство от кашля, чтобы уменьшить позывы к кашлю в течение ночи.
При смешивании всего с 15 мл горячей воды, NEW Covonia Hot Dose Cough & Cold Syrup (RRP £ 5,49) дает уникальный горячий «шот», который можно потягивать.Его мощная формула обеспечивает успокаивающее облегчение ваших симптомов в то время, когда вам это больше всего нужно.
6. Контролируйте уровень влажности
Увлажнитель поможет вам легче дышать, когда вы перегружены, и предотвратите пересыхание в горле во время сна. Старайтесь поддерживать уровень влажности на уровне 50%, чтобы воздух не стал слишком влажным.
Старайтесь поддерживать уровень влажности на уровне 50%, чтобы воздух не стал слишком влажным.
7. Сохраняйте водный баланс
Не забывайте пить воду в течение дня, регулярно пейте воду, которая успокаивает кашлевый рефлекс и помогает при боли в горле.
8. Избегайте лежания на спине
Хотя сон на спине позволяет вашим легким дышать и расширяться, он также может значительно усугубить храп, особенно если вы перегружены! Попробуйте спать на боку, чтобы партнерша не разбудила вас посреди ночи.
9. Расслабьтесь в хорошей обстановке
Когда вы чувствуете себя нездоровым, удобная кровать, одеяла и темная комната помогут вам лучше спать. Убедитесь, что вы отложили телефон и ноутбук на пару часов перед сном, чтобы расслабиться, и избегайте кофеина после 15:00.
10. Запишитесь на прием к врачу
Если ваши симптомы сохраняются более 3 недель, вам следует обратиться к врачу, так как это может быть признаком чего-то более серьезного.
СВЯЗАННЫЙ: ДЫХАТЕЛЬНЫЙ ТРЮК ЗАСНУЕТ ЗА СЕКУНДЫ
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на пианино.io
Как заснуть при простуде: что можно и чего нельзя делать
Симптомы простуды и гриппа могут затруднить полноценный ночной отдых, что прискорбно, потому что зачастую полноценный ночной сон – это именно то, что вам нужно, чтобы завтра почувствовать себя лучше. Когда вы болеете, последствия недосыпания или его отсутствия усиливаются и могут усилить симптомы простуды и гриппа, такие как насморк и сухой кашель. Дайте своему организму как можно больше отдыхать, чтобы помочь вашей иммунной системе бороться с простудой и гриппом.Попробуйте эти умные, что можно и что нельзя делать, чтобы облегчить сон при простуде, чтобы вы могли спать так, как жаждет ваше тело.
Справочник по больным снам
- Измените график сна и дайте своему телу столько отдыха, сколько ему нужно.
- Принимайте на ночь лекарства от простуды / гриппа, чтобы облегчить кашель и другие симптомы простуды и гриппа.
- Подумайте об использовании увлажнителя воздуха или назального деконгестанта – они могут помочь вам дышать более свободно во время сна. 1
Нежелательная среда для сна, которую нельзя использовать
- Не используйте спальню для стрессовых действий, таких как оплата счетов, работа в офисе или даже просмотр телевизора.Все эти действия могут препятствовать вашей способности расслабиться, когда пора ложиться спать. Это хорошая идея – следовать этому совету каждый вечер, но это очень важно, когда вы чувствуете себя плохо. Как и у большинства людей, больничный может вызвать скопление работы. Не пытайтесь решить все перед сном. Лучше выспитесь сегодня вечером, а завтра займитесь работой.
 2
2 - Многие люди любят спать в прохладной комнате, но не делайте ее настолько холодной, чтобы просыпаться посреди ночи дрожа.Когда вы чувствуете себя плохо, вы можете подумать о том, чтобы немного повысить температуру, а не позволять термостату упасть. Только не забудьте вернуть его, когда почувствуете себя лучше.
- Если вы испробовали все вышеперечисленные приемы, но симптомы простуды все еще мешают вам заснуть, не пытайтесь переждать это в постели. По возможности лучше встать и уйти в другую комнату, чтобы почитать или послушать спокойную музыку. Однако старайтесь не выходить в Интернет и не смотреть телевизор.
Недостаток сна – не повод для гордости, он действительно может продлить симптомы простуды и гриппа. Пропуская спокойную ночь, вы обманываете себя и окружающих, делая вас более здоровыми, бдительными и продуктивными, потому что сон и настроение тесно связаны. Следуйте этим советам по сну, когда вы чувствуете себя плохо, чтобы вы снова почувствовали себя лучше при пробуждении.

[ССЫЛКИ]
1. Экклс, Р., Фитце, И., Роуз, У.-Б. (2014) Обоснование лечения простуды и гриппа с помощью многокомпонентных комбинированных продуктов для облегчения множества симптомов у взрослых. Открытый журнал респираторных заболеваний. 4: с. 73-82.
2. Дрейк, C.L., Roehrs, T.A., Roger, H., Koshore, K.G., Turner, R.B., Roth, T. (2000) Влияние экспериментально индуцированного холода с риновирусом на качество сна и дневную бдительность. Физиология и поведение. 71 (1): стр. 75-81.
Малыш кашляет в положении лежа
Qué hacer con un niño pequeño que tose por la noche
Малыш кашляет в положении лежа? Может, днем совсем не кашлял, или мало кашлял, а по ночам кашлял?
Причина в том, что слизь из носовых пазух стекает в горло, когда ребенок находится в горизонтальном положении, вызывая кашель.Астма также может вызвать ночной кашель, так как дыхательные пути становятся более раздражительными после сна.
Обратитесь к педиатру, если кашель у вашего малыша периодически повторяется и усиливается ночью и во время активности.
«Хотя ночной кашель обычно является результатом дренажа в положении лежа, он также может быть признаком астмы. Если у вашего ребенка проблемы с дыханием, он не может говорить, есть или пить, немедленно обратитесь за неотложной помощью », – сказала Эйприл Р. Маттингли, доктор медицины, педиатр детской медицинской группы Norton – Crestwood.
Norton Children’s Medical Group
Педиатрическая первичная медико-санитарная помощь в более чем 20 населенных пунктах в районе Луисвилля, включая Южную Индиану.
Найдите поставщика медицинских услуг рядом с домом, работой или школой.
Узнать больше
Если ваш малыш кашляет по ночам и не может спать непрерывно, вот несколько способов помочь всем успокоиться и немного отдохнуть:
Мед
Исследование 2007 года показало, что 1 чайная ложка гречишного меда перед сном лучше, чем отсутствие лечения, и столь же эффективна, как декстрометорфан, для облегчения кашля и улучшения сна ребенка. Детям ясельного возраста следует избегать безрецептурных лекарств от кашля. Младенцам младше 12 месяцев нельзя употреблять мед из-за риска ботулизма.
Детям ясельного возраста следует избегать безрецептурных лекарств от кашля. Младенцам младше 12 месяцев нельзя употреблять мед из-за риска ботулизма.
Поднять голову
Слегка вертикальный сон с подушкой под головой, плечами и спиной может облегчить дыхание малышу. Если ребенок находится в детской кроватке, попробуйте подложить подушку под изголовье матраса кроватки.
Связанный: Сухой кашель у детей и другие виды кашля объяснены
Steam
Закрыв дверь в ванную, примите горячий душ и посидите с малышом 15 минут.Пар помогает устранить заложенность носа, облегчая выдох или откашливание.
Увлажнитель охлаждающего тумана
Установите увлажнитель воздуха рядом с кроваткой малыша. Прохладный влажный воздух поможет очистить дыхательные пути.
Всасывание
Шприц с грушей может очистить слизь, если ваш малыш еще не научился сморкаться.
Физиологический раствор
Распыление физиологического раствора в каждую ноздрю в течение дня разжижает слизь.

 Вакцина будет защищать от вируса и повышать неспецифический иммунитет. Только вакцинироваться следует тогда, когда вы здоровы. Сейчас сделать прививку еще не поздно, у вас выработается специфическая защита и на весь зимний период вы будете защищены от вируса гриппа.
Вакцина будет защищать от вируса и повышать неспецифический иммунитет. Только вакцинироваться следует тогда, когда вы здоровы. Сейчас сделать прививку еще не поздно, у вас выработается специфическая защита и на весь зимний период вы будете защищены от вируса гриппа. Добавьте шелуху от одной средней луковицы. Залейте все 1 литром крутого кипятка, дайте настояться. После остывания настой процедите. Принимайте по 1/2 стакана трижды в день спустя час после еды.
Добавьте шелуху от одной средней луковицы. Залейте все 1 литром крутого кипятка, дайте настояться. После остывания настой процедите. Принимайте по 1/2 стакана трижды в день спустя час после еды. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. У врача можно попросить написать отдельно на бумаге названия лекарств и время их приема.
У врача можно попросить написать отдельно на бумаге названия лекарств и время их приема.









 Попросите выписать Вам рецепт заранее, еще до того, как ингалятор опустеет.
Попросите выписать Вам рецепт заранее, еще до того, как ингалятор опустеет.
 Попросите врача выписать Вам рецепт заранее, до того как опустеет ингалятор.
Попросите врача выписать Вам рецепт заранее, до того как опустеет ингалятор.

 «Попробуй пару ночей, может быть, стоит».
«Попробуй пару ночей, может быть, стоит». «Убедитесь, что в нем нет воды, которая остается там вечно», – говорит Кук.
«Убедитесь, что в нем нет воды, которая остается там вечно», – говорит Кук.
 2
2