Как лечить кашель? 4 лучших ингалятора B.Well
25 февраля 2019
Небулайзер – прибор, который доставляет лекарство непосредственно в заболевшие бронхи и легкие, минуя ЖКТ и кровь.
Небулайзер имеет ряд качеств, которые выгодно отличают его от известных способов лечения кашля таблетками, сиропами или уколами:
- Небулайзер подойдет всем, от младенцев до пожилых людей.
- Ингаляция эффективнее таблеток, сиропов и уколов, т.к. не происходит размытия концентрации лекарственного средства кровью или прохождением через ЖКТ.
- Побочные эффекты минимальны или вовсе отсутствуют, т.к. взаимодействие лекарственного препарата с организмом ограничено.
- Лечиться небулайзером можно не только в больнице, но и дома.
Несмотря на растущую популярность ингаляторов, далеко не все знают, как правильно ими пользоваться, и задают вопросы о том, как и какой ингалятор выбрать.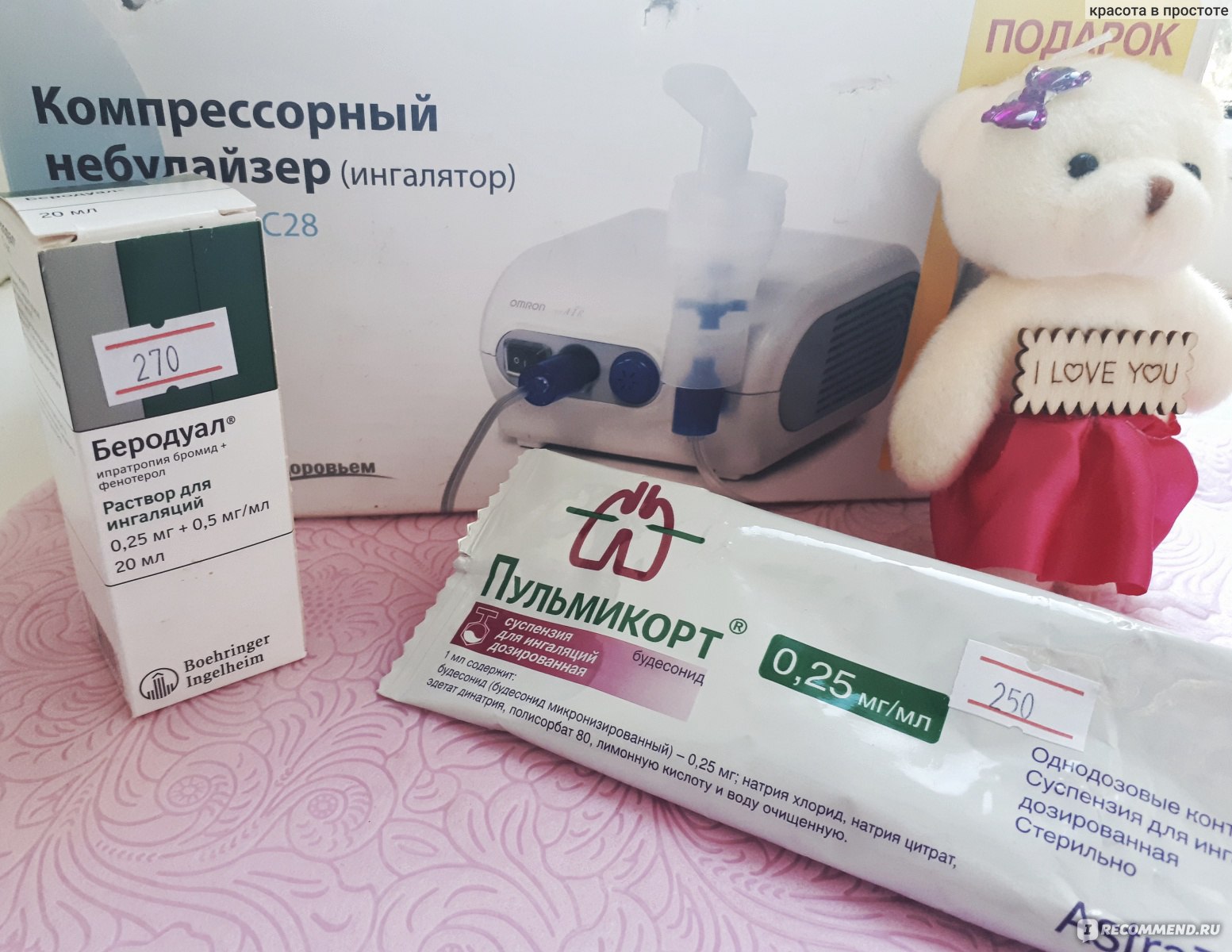
В этой статье подробнее поговорим о приборах швейцарского бренда B.Well Swiss и ответим на все популярные вопросы.
Важно! В небулайзерах следует применять только физраствор и препараты для небулайзерной терапии, назначенные доктором. ЗАПРЕЩЕНО использовать все растворы, содержащие масла, отвары и настои трав, а также минеральные воды. Пренебрежение этими важными правилами может нанести вред здоровью.
Как проводить ингаляцию:
- Промойте распылитель, мундштук, маску для лица
- Раскрутите распылитель на две секции: чаша для лекарства и крышка
- Влейте препарат в распылитель, разбавьте до нужного объема физраствором, закройте распылитель
- Присоедините воздушный шланг к разъему компрессора и к разъему распылителя
- Подсоедините маску или мундштук
- Включите прибор в сеть
- Нажмите кнопку включения. В этот момент из маски или мундштука пойдет плотный пар
- Наденьте маску или возьмите мундштук в рот
- Дышите ровно и спокойно
- После процедуры разберите прибор, промойте и просушите маски, насадки, распылительную камеру и трубку
ПРИМЕЧАНИЕ
Для лечения верхних дыхательных путей рекомендуется использовать маску и дышать через нос, это позволит орошать лекарством всю полость носа, глотки, а также гортань и трахею.
Для лечения нижних дыхательных путей у взрослых и детей старше 5 лет используйте мундштук.
Детям от 1–5 лет – детскую маску.
Детям 0+ – младенческую.
Приборы B.Well Swiss
PRO-110
Компрессорный небулайзер PRO-110 – популярный прибор для всей семьи. Имеет современный распылитель Basic, который разбивает лекарство на частицы размером около 3 микрон, это позволяет препарату проникнуть в нужный отдел легких для быстрого выздоровления, а высокая скорость распыления 0,4 мл/мин сокращает время процедуры.
Ингалятор подходит для всех препаратов, предназначенных для небулайзерной терапии, он небольшого размера, простой и удобный.
В комплекте:
MED-121 – высокоэффективное лечение
Суперкомпактный, тихий компрессорный небулайзер MED-121 поможет быстро справиться с кашлем взрослому и ребенку.
Достоинством прибора является инновационный распылитель Family с респирабельной фракцией более 70% и регулятором силы потока.
В комплекте:
- взрослая маска
- детская
- мундштук.
PRO-115 – эффективное и безопасное лечение для детей
Это хит – небулайзер в виде яркой игрушки – паровозика, привлечет внимание ребенка и превратит процесс ингаляции в игру. Небулайзер подойдет и взрослым, т.к. в комплекте есть все возможные насадки и маски:
- для младенцев
- для детей
- для взрослых
- мундштук
- насадка для носа.
Стоит отметить, что все небулайзеры B.Well разработаны в Швейцарии и соответствуют Европейскому стандарту для небулайзеров EN 13544-1. Ингаляторы B.Well прошли клиническое тестирование и рекомендованы к использованию.
Медицинский паровой ингалятор WN-118
Медицинский паровой ингалятор B.
Он поддерживает комфортную температуру ингаляционного пара 43°C, такая ингаляция не обжигает и благотворно влияет на дыхательные пути. В паровой ингалятор можно добавлять отвары и настои трав, минеральную воду, эфирные масла.
Паровой ингалятор используется для лечения насморка, фарингита и ларингита. Врачи рекомендуют его для лечения бронхита, т.к. воздействие теплого пара разжижает мокроту, что способствует ее более быстрому выведению, а температура 43°C способствует уничтожению вирусов и бактерий.
В комплекте ингалятор имеет 2 маски:
- маска для ингаляций
- spa-маска для косметологических процедур.
Разработка, проверка и контроль производства продуктов осуществляются в Швейцарии. Система контроля Swiss гарантирует высокое качество, долговечность и безопасность всего семейства продуктов B.Well. Компания берет на себя обязательства по бесплатному сервисному обслуживанию ингаляторов B.
Информацию о наличии и стоимости продукции B.Well можно уточнить на сайте AptekaMos или по телефону: 8 (495) 775-79-57
Источник: http://bwell-swiss.ru/medical-production-categories/ingalyatory/
Лекарства для ингаляции — поиск лекарств и наличие в аптеках
Ингаляция – эффективный и безопасный метод лечения бронхитов, бронхиальной астмы и других патологий дыхательной системы. Лечебный эффект достигается благодаря транспортировке лекарственных препаратов в форме аэрозоля непосредственно в очаг воспалительного процесса. Каким лекарством делают ингаляции при лечении заболеваний верхних и нижних дыхательных путей?
Меры предосторожности
Применение небулайзера требует соблюдения некоторых правил:
- для ингаляций нельзя использовать эфирные масла, суспензии, сиропы и отвары трав,
в качестве растворителя нельзя брать воду, только физраствор,
готовую основу для ингаляций нужно использовать на протяжении 2 часов,
перед применением раствор нужно подогреть до комнатной температуры.

Муколитические препараты
Муколитики – препараты, способствующие разжижению и выведению вязкой мокроты из дыхательных путей. Эффективные лекарства-муколитики для ингаляции:
Амброксол, Лазолван (действующее вещество – амброксол) – препараты, уменьшающие вязкость мокроты,
АЦЦ, Флуимуцил (действующее вещество – ацетилцистеин) оказывают противовоспалительный эффект, способствуют разжижению и выведению мокроты из органов дыхания,
физраствор или минеральная вода увлажняют слизистую оболочку дыхательных путей, помогают вывести мокроту и не вызывают побочных эффектов. Могут использоваться для лечения детей раннего возраста,
гипертонический раствор NaCl и разведенные в физрастворе Геделикс или Мукалтин, Пектусин, Синупрет.
Бронхолитики
Бронхолитические лекарства для ингаляции используются для лечения обструктивных бронхитов, снимают бронхоспазм, помогают купировать приступы бронхиальной астмы, они эффективны при терапии любых болезней, при которых существует риск развития бронхоспазма. Примером бронхолитического препарата, используемого для ингаляций, является Беродуал, который применяется вместе с физраствором. Также для этих целей используют:
Примером бронхолитического препарата, используемого для ингаляций, является Беродуал, который применяется вместе с физраствором. Также для этих целей используют:
Атровент,
Беротек (Фенотерол) назначают при астме, обструктивном бронхите, спазмах бронхов,
Сальбутамол.
Средства от кашля
Эффективные лекарства для ингаляции при сухом кашле – Лидокаин. Препарат подавляет кашлевый рефлекс, снижая чувствительность кашлевых рецепторов. Если используется несколько препаратов, следует соблюдать очередность: сначала применяются бронхорасширяющие препараты, через 15 минут – отхаркивающие, последние – противовоспалительные или дезинфицирующие.
Антибактериальные препараты
Антибактериальные препараты также используются для проведения ингаляций, но такое лечение можно осуществлять только по назначению врача и под его контролем.
Флуимуцил – эффективное средство для лечения заболеваний дыхательных путей (бронхиты, тонзиллиты, фарингиты, пневмонии),
Диоксидин применяют при лечении гнойных воспалительных процессов носоглотки,
Гентамицин 4% (ампулы для инъекций) – эффективный препарат для лечения обострения хронических гнойных бронхитов,
Цефтриаксон разводится с водой для инъекций,
Фурацилин целесообразно использовать для лечения больных ОРВИ с целью профилактики и предупреждения проникновения инфекции в нижние дыхательные пути.
Антисептические лекарственные средства
Мирамистин – антисептический препарат широкого спектра действия. Его используют для ингаляций при лечении заболеваний верхних дыхательных путей. Препарат широко используется для лечения гайморита, кашля, ринитов.
Иммуномодуляторы
Препараты этой группы используются для лечения и профилактики вирусных заболеваний дыхательной системы:
Деринат,
Интерферон.
Противовоспалительные гормональные средства
Пример лекарства из этой группы – Пульмикорт (глюкокортикостероид), который используется при лечении бронхиальной астмы и обструктивных заболеваний легких. Препарат эффективен при купировании приступов ложного крупа у детей в возрасте до 3 лет. Раствор для ингаляций с Пульмикортом готовится вместе с физраствором.
Противовоспалительные средства растительного происхождения
Противовоспалительные средства этой группы:
Малавит,
Настойка календулы,
Настойка эвкалипта,
Прополис,
Ротокан,
Тонзилгон Н.

Растворы с вышеперечисленными лекарственными средствами готовятся с добавлением физраствора.
Товары по теме Посмотреть все товары
Как правильно выбрать ингалятор от кашля?
Применения ингалятора от кашля имеет несколько очевидных преимуществ перед использованием обыкновенного сиропа или таблеток из аптеки. Эта форма поступления лекарственного средства в организм обеспечивает его доставку в очаг воспаления – прямо в самые отдаленные бронхи, даже если воспаление развивается в нижних долях легких. По ходу распространения лечебный пар или аэрозоль наполняет бронхиальное дерево и производит отличный терапевтический эффект.Также разнится и время, через которое начинает действовать препарат – при пероральном использовании надо ждать, пока средство всосется, а при ингаляции частички вещества оседают непосредственно на слизистой, начинают действовать практически сразу.
Но правильному использованию ингалятора тоже нужно учиться, ведь можно нечаянно нанести вред больному, ухудшить состояние, отсрочить излечение, или просто не добиться результатов. Также обязательно проконсультируйтесь с врачом по поводу дозировок, кратности приема и группы препарата, чтобы добиться максимального эффекта без нежелательных последствий.
Также обязательно проконсультируйтесь с врачом по поводу дозировок, кратности приема и группы препарата, чтобы добиться максимального эффекта без нежелательных последствий.
Виды ингаляций от кашля Существует множество видов ингаляции, так как этот метод применяется уже очень давно. Они отличаются по способу доставки действующего вещества, по составу этого вещества, а также по производимым лекарственным эффектам и цели лечения. У каждого вида есть оптимальный сценарий, по которому его правильно использовать, а также противопоказания.
Наиболее распространенные способы ингаляции:
- Паровая ингаляция – эта процедура предполагает вдыхание водяных паров носом или ртом, при этом во вдыхаемой жидкости может содержаться лекарственный препарат, эфирное масло, средство народной медицины. Таким образом пары достигают даже самых глубоких слоев легких, а влага и температура помогают усилить секрецию мокроты, сделать ее продуктивнее, что особенно эффективно в борьбе с сухим кашлем.
 Но у этого типа ингаляции есть противопоказания и особенные правила применения, которые обязательно надо учитывать перед использованием. В первую очередь этот способ можно применять не при всех патологиях дыхательных путей. Также следует ответственно подойти к выбору действующего средства.
Но у этого типа ингаляции есть противопоказания и особенные правила применения, которые обязательно надо учитывать перед использованием. В первую очередь этот способ можно применять не при всех патологиях дыхательных путей. Также следует ответственно подойти к выбору действующего средства. - Аэрозольная ингаляция – этот метод заключается не в испарении лекарственной субстанции, а в ее распыление на мельчайшие частички (аэрозоль) и последующее вдыхание. Такой вид процедур невозможно произвести в кустарных условиях – обязательно необходимо наличие особого прибора – небулайзера. Доступ к нему можно получить во многих аптеках, в больницах и поликлиниках, также можно свободно приобрести устройство для домашнего использования. Они бывают разных видов и характеристик, но использовать небулайзер крайне эффективно при заболевании дыхательных путей – распыляется непосредственно лекарственное средство, которое начинает действовать сразу же, как попадет в очаг воспаления.

- Сухая ингаляция – при таком виде ингаляции пациент вдыхает не пар или мелкие частички лекарства, а воздух с лекарственным компонентом. Одним из наиболее распространенных методов такого лечения является солевая комната в больнице или при санаториях. Также иногда в воздухе распыляются порошкообразные субстанции, которые вдыхаются просто из воздуха в помещении, без влаги.
У каждого из вышеперечисленных методов есть свои преимущества и недостатки, как и особые противопоказания. Следует разобраться – какой же ингалятор от кашля лучший?
Паровые ингаляторы от кашля и насморка
Такое лечение предполагает использование емкости с водой, в которую добавляются лекарства или целебные составы, после чего исходящий из емкости пар вдыхается больным. Чаще всего для приготовления такого ингалятора понадобится кастрюля с горячей водой и лекарство, либо эфирное масло – рецептов тут множество. Преимущества лечения таким ингалятором очевидны:
Преимущества лечения таким ингалятором очевидны:
- Легко приготовить и применить в домашних условиях. Не надо каких-то особых приборов, лишь емкость и кипяток. Делать такую ингаляцию крайне просто, это занимает немного времени.
- Отхаркивающий эффект – водяной пар, проникающий в нижние отделы дыхательный путей, разжижает мокроту, что способствует уменьшению ее вязкости и лучшему выведению слизи.
- Нет побочных эффектов – так как основным ингредиентом является вода, то паровая ингаляция безвредна, если не наблюдается особенных противопоказаний. В отличии от применения препаратов, тут невозможно получить передозировку или побочные эффекты ни детям, не взрослым.
Общие правила проведения процедуры: налить горячую воду в емкость, добавить несколько капель эфирного масла (алоэ, мяты, кипариса, кедра, перца) и перемешать. Теперь можно вдыхать – сделать глубокий вдох носом, а выдохнуть через рот. Таким образом следует вдыхать раствор 1-2 минуты. Дышать лучше глубоко, при этом мокрота может начать отходить, вызвав сильный кашель. Если комплексное лечение будет продолжаться, кашель станет продуктивным и со временем исчезнет.
Таким образом следует вдыхать раствор 1-2 минуты. Дышать лучше глубоко, при этом мокрота может начать отходить, вызвав сильный кашель. Если комплексное лечение будет продолжаться, кашель станет продуктивным и со временем исчезнет.
Аэрозольные ингаляторы от кашля
Этот вид ингаляции более современный, он позволяет напрямую распылить лекарственное средство, что способствует его прекрасному усвоению. Но для этого необходим небулайзер – отлично, что цены на эти устройства с каждым годом все гуманнее, поэтому можно купить небулайзер для аэрозольной ингаляции в каждый дом.Что касается типов распылителя, они бывают:
- Классический небулайзер, который распыляет микрочастицы при помощи механических лопастей – они полностью безопасны и являются лучшим вариантом ингалятора для детей от кашля, поэтому занимают первую строчку в рейтинге пи покупке приборов такого типа;
- Ультразвуковые – под воздействием звука высокой частоты цельная масса жидкости разбивается на микрочастицы.
 Недостатком его является то, что некоторые лекарства разрушаются под действием ультразвука;
Недостатком его является то, что некоторые лекарства разрушаются под действием ультразвука; - Компрессионный – сжимает лекарство и выбрасывает его через узкую трубку тонкой струей, что и обеспечивает эффект распыления.
Чтобы эффект был максимальным, надо следовать указаниям по применению небулайзера. Ведь внутрь устройства можно залить все что угодно. Ниже предоставлен перечень препаратов, которые принято использовать повсеместно:
- Щелочные растворы и минеральная вода – часто в эту категорию попадает также морская вода. Дело в том, что такие растворы даже без действующего вещества отлично увлажняют и снимают отек, поэтому и применяются для оказания помощи больного с насморком.
- Бронходилятаторы – это препараты, которые применятся для расширения просвета бронхиального дерева. Часто их назначают при астме и хронической обструкции бронхов, но этим их применение на оканчивается.
 Также такие средства применяются при любом заболевании, что ведет к дыхательной недостаточности из-за бронхоспазма. Даже при бронхите данная группа лекарств будет уместна. К таким относят Вентолин, Беродуал, Беротек, Сальбутамол и другие.
Также такие средства применяются при любом заболевании, что ведет к дыхательной недостаточности из-за бронхоспазма. Даже при бронхите данная группа лекарств будет уместна. К таким относят Вентолин, Беродуал, Беротек, Сальбутамол и другие. - Муколитики – эта группа препаратов позволяет увеличить синтез слизи, чтобы перевести сухой кашель во влажный, а также путем расщепления химических связей внутри мокроты сделать ее более жидкой, текучей, легкой для откашливания. Вместе со слизью выводятся все увязшие в ней возбудители, инфекционные агенты и микроорганизмы. К этой группе относят Лазолван, Амброксол. Но есть важное условие – нельзя применять эти отхаркивающие средства одновременно с противокашлевыми, это приведет к затяжному воспалению и длительному безрезультатному лечению.
- Антибактериальные средства – после подтверждения диагноза «острый бронхит» немедленно следует начинать антибактериальную терапию, применяя антибиотики.
 Они наиболее эффективны в составе комбинированной терапии всеми видами препаратов.
Они наиболее эффективны в составе комбинированной терапии всеми видами препаратов.
Лечение кашля небулайзером. Статьи компании «ООО “Медицинская техника для дома”»
В физиотерапевтических отделениях лечебных учреждений ингаляция проводится с помощью специального приспособления, которое вы можете купить в нашем магазине — небулайзера.
Если кашель беспокоит редко, ингаляцию легко провести в домашних условиях, используя подручные приспособления. Но, тем людям, у которых случаются частые проблемы с дыхательными путями, неплохо иметь дома в постоянном пользовании для регулярных процедур этот удобный аппарат — небулайзер.
Что такое небулайзер и принцип его работы
Небулайзер — это аппарат, который превращает жидкое лекарственное средство в аэрозоль. Широко распространены два вида этого приспособления для ингаляций: ультразвуковой — расщепление жидкости происходит под воздействием ультразвуковых волн, и компрессионный, который работает на основе сжатого воздуха.
Преимущество небулайзера над другими способами ингаляции в том, что процедуру можно проводить не только взрослым людям, но и младенцам — для этого в аппарате предусмотрена специальная маска.
Если при паровой ингаляции можно обжечь слизистую оболочку носа и рта, то при использовании небулайзера подобного случиться не может. Принцип его работы заключается не в прогревании гортани и бронхов горячим лекарственным паром, а в капельном распылении медикаментозного средства на воспаленные органы. Лекарство при вдыхании доставляется по назначению очень быстро, даже если бронхи сужены под влиянием болезни, и способствует их расширению и освобождению от мокроты.
Ингаляция является эффективным и наиболее безопасным лечением, так как оно воздействует непосредственно на область воспаления. Но решив применять лекарственные процедуры, необходимо обязательно провести консультацию с врачом. Особенно это важно для малышей, так как лекарства, принимаемые внутрь, неблагоприятно влияют на здоровые органы и способны им навредить.
Как пользоваться небулайзером
- В специальный стаканчик аппарата заливается назначенное количество лекарственного средства и устанавливается в небулайзер.
- Сверху, надевается мундштук-трубка, через который дышат взрослые. Для малышей в конструкции аппарата предусмотрена маска.
- Небулайзер необходимо держать в идеальной чистоте, иначе он может стать разносчиком болезнетворных бактерий.
- Нужно знать и то, что не все лекарственные средства подходят для лечения с помощью этого аппарата. Например, использование суспензий, масляных, ароматических, самодельных травяных и соляных растворов в небулайзерах нежелательно, так как препарат не даст ожидаемого эффекта, а аппарат может испортиться.
Лекарственные растворы для лечения кашля
При навязчивом сухом кашле и тяжести в груди, необходимо добиться разжижения и выведения мокроты. Для ингаляции в этом случае применяются препараты, облегчающие этот процесс. Далее назначаются медикаментозные средства, снимающие воспаление.
Далее назначаются медикаментозные средства, снимающие воспаление.
Растворы для ингаляции продаются как в жидком, готовом к применению виде, так и в порошкообразном состоянии. Для растворения порошка используют 9% хлорид натрия, лекарственный препарат разводится в пропорциях 1:1 с этим физраствором. Перед проведением ингаляции все растворы подогревают до теплого состояния.
Подробная таблица лекарственных средств для ингаляций > > > >
Ингаляции при тяжелом сухом кашле
При такой форме кашля для ингаляции назначаются препараты группы «муколитики» — они разжижают и выводят мокроту, освобождая дыхательные пути, помогают организму бороться с болезнью.
- «АЦЦ» — раствор для ингаляций используют по 3 мл 3 раза в день взрослым и подросткам, начиная с 14 лет; два мл — трижды в день детям от двух до шести лет; один мл- дважды в день малышам до 2-х лет.
- «Флуимуцил» — раствор для инъекций применяется для ингаляций по такой же схеме, как и «АЦЦ».

- «Лазолван» (Бромгексин) — раствор для ингаляций, применяют по три мл два-четыре раза в день взрослым и подросткам; один-два мл — дважды в день детям от двух до шести лет; один мл-дважды в день малышам до 2-х лет.
- «Нарзан» и «Боржоми» — щелочная минеральная вода, хорошо смягчает кашель, выводит мокроту. Для ингаляции газированную воду необходимо дегазировать. Для каждой ингаляции нужно 3 мл. Проводить процедуру два-четыре раза за день.
- «Геделикс» — экстракт плюща, капли — это фитопрепарат, который нужно развести физраствором 1:1 для ингаляции взрослых и детей старше двенадцати лет; 1:2 для детей до 12 лет. Для каждой ингаляции нужно три-четыре мл раствора, процедуру проводить два-три раза за день.
- «Микстура от кашля» — порошок (составляющие – термопсис, корень солодки и алтея, анис). Для ингаляции, на основе порошка нужно приготовить раствор. Одну упаковку растворяют в 15-20 мл воды, профильтровывают – в лекарстве не должно остаться осадка. Ингаляция проводится два-три раза за день, с использованием 4-5 мл раствора.

- «Пертуссин» — жидкий экстракт трав — чабреца, мяты, тимьяна. Для ингаляции разводится с физраствором 1:1, процедура проводится взрослым трижды в день, детям до 12 лет дважды в день.
Ингаляция при влажном кашле
После применения вышеуказанных растворов, добившись отхаркивающего эффекта, необходимо переходить на противовоспалительные и антибактериальные средства для ингаляции. Эти растворы снимают отеки слизистой, предупреждают проникновение болезни в другие органы, устраняют воспалительный процесс.
- «Ротокан» — жидкий экстракт на основе трав — ромашки, тысячелистника и календулы, раствор из него готовится в концентрации 2-3мг экстракта + 100 мл физраствора. Процедуру проводить два-три раза за день с применением три-четыре мл на ингаляцию.
- «Фурациллин» — готовый раствор лекарственного средства используют по 4 мл на ингаляцию, процедуру проводить дважды в день. Для приготовления раствора самостоятельно потребуется 100мл физраствора и одна таблетка «фурациллина».

- «Синупрет» — жидкий экстракт на основе трав — вербены, первоцвета, горечавки, бузины и щавеля. Раствор готовится в пропорциях с физраствором 1:1. Ингаляцию проводить трижды в день с применением двух-трех мл раствора.
Купить ингалятор (небулайзер) > > > >
Насморк, кашель… Незаменимый помощник при лечении – компрессорный ингалятор OMRON A3 Complete
Зачем нужен ингалятор?Как только холодает, появляются кашель и насморк. Особенно часто болеют дети, которые еще только знакомятся с большим разнообразием вирусов. Пока у болезни не появилось осложнений, насморк и раздражение в горле не опасны, но значительно ухудшают самочувствие. Однако не стоит мучиться – в самом начале простуду можно приостановить или хотя бы сразу облегчить дыхание, если дома есть ингалятор.
До того, как удастся попасть к врачу, который выпишет наиболее подходящий медикамент для ингаляций, прекрасно помогут ингаляции физиологического раствора (NaCl) или щелочной минеральной воды (Боржоми, Нарзан и др.) с помощью компрессионного ингалятора. Они помогают сразу, и в случае першения в горле, сухого кашля или заложенного носа лечение ингаляцией физраствора приятное и полностью безвредное, поэтому его можно безопасно применять без назначения врача для детей, которые пришли из детского сада или школы с первыми признаками вирусной инфекции.
Как действует и воздействует ингалятор?Новейшие тенденции лечения во всем мире: в острыых ситуациях целенаправленно лечить очаг заболевания и выбирать медикаменты и способы лечения, которые как можно меньше затрагивают здоровые органы. Применение медикаментов в виде ингаляций соответствует обоим современным требованиям – медикаменты точно попадают туда, где это необходимо – в воспаленные дыхательные пути, не нанося вреда ни желудочно-кишечному тракту, как это было бы в случае приема медикаментов внутрь, ни печени и почкам.
К тому же ингалятор Omron нового поколения может еще больше, точно доставить медикамент туда, где дыхательные пути поражены воспалением.
Уникальная небулайзерная камера ингалятора OMRON A3 Complete с регулировкой размера частиц аэрозоля позволяет доставить лекарственный препарат в верхние, средние и нижние отделы дыхательных путей . Можно настроить три вида распыления ингалятора.1. Величина частиц аэрозоля 7,5 мкм. Выбирая такой режим, медикамент попадает в верхние дыхательные пути, помогая лечить насморк, воспаление придаточных пазух носа, боль в горле или воспаление слизистой глотки, воспаление миндалин и воспаление голосовых связок.
2. Величина частиц аэрозоля 4,5-7,5 мкм. Выбирая этот режим, медикамент попадает до средних дыхательных путей, помогая лечить трахеит и трахеобронхит.
3. Величина частиц аэрозоля 2-4,5 мкм. Этот режим позволяет облачку медикаментов попасть глубже в дыхательные пути – до альвеол легких, и помогает лечить бронхит, воспаление легких и хроническое заболевание дыхательных путей – астму.
При вдыхании физраствора или медикаментов в консистенции облачка тумана они попадают в нужное место дыхательных путей и сразу воздействуют на воспаленную слизистую.
Домашний ингалятор необходим для людей, болеющих астмой или другой болезнью дыхательных путей. Есть медикаменты, ингаляции которых могут предотвратить приступы дыхательной недостаточности и одышки, поэтому не придется вызывать бригаду неотложной помощи при каждом обострении болезни.
Ингалятор очень полезен для всей семьи – для взрослых и детей. В комплект OMRON A3 Complete входит как мундштук, так и наконечник для носа, к тому же есть маски как для взрослых, так и для детей. Одним ингалятором может пользоваться вся семья – применение и уход за ним очень просты. Для компрессионных ингаляторов подходят все медикаменты, предназначенные для ингаляции. Кроме растворов, содержащих масла.
1. Компрессионные ингаляторы. Это ингалятор OMRON A3 Complete, который сильным потоком воздуха превращает лекарственный раствор в аэрозольное облако. Это позволяет медикаменту попасть на воспаленную слизистую дыхательных путей. Можно применять все стандартные растворы и медикаменты, предназначенные для ингаляции, которые можно купить в аптеке, а также щелочную минеральную воду.
Это позволяет медикаменту попасть на воспаленную слизистую дыхательных путей. Можно применять все стандартные растворы и медикаменты, предназначенные для ингаляции, которые можно купить в аптеке, а также щелочную минеральную воду.
2. Ультразвуковые ингаляторы распыляют раствор колебаниями ультразвука. Они компактны, бесшумны и надежны, но ряд препаратов (такие как антибиотики и средства, разжижающие мокроту) разрушаются в ультразвуковой среде и не могут применяться в данном типе ингаляторов. Поэтому врачу необходимо каждый раз напоминать, что дома есть именно этот ингалятор.
3. Паровые ингаляторы. Многие помнят паровые ингаляции, когда мама заваривала ромашковый чай и заставляла над ним дышать. Такая процедура не очень приятна, и есть риск ожога слизистой дыхательных путей. Паровые ингаляторы, которые облегчают эту процедуру, но эффективность паровой ингаляции не такая высокая, как у компрессионных и ультразвуковых ингаляторов. В них можно использовать только летучие растворы, точка кипения которых ниже 100°C, чаще всего эфирные масла. Это существенно понижает возможный спектр компонентов для ингаляции. Наибольший недостаток паровых ингаляторов – низкая концентрация ингалируемого вещества. Обычно она ниже уровня лечебного воздействия. Пар травяного чая и эфирных масел доходит только до верхних дыхательных путей.
Это существенно понижает возможный спектр компонентов для ингаляции. Наибольший недостаток паровых ингаляторов – низкая концентрация ингалируемого вещества. Обычно она ниже уровня лечебного воздействия. Пар травяного чая и эфирных масел доходит только до верхних дыхательных путей.
Что необходимо знать о процедурах с применением компрессионного ингалятора?
После ингаляции не следует выходить на улицу, на холодный воздух. Усиление кашля и насморка после применения компрессионного ингалятора нормально, поскольку дыхательные пути таким образом усиленно очищаются. Нежелательно делать ингаляции поздно вечером, поскольку выделение мокроты и кашель не дадут заснуть.
В сотрудничестве: с OMRON
Что такое небулайзер и какие ошибки нельзя совершать при его использовании – Новомодный ингалятор поможет при бронхите и астме, но не спасет при насморке
10 ноября 2016, 05:48
Новомодный ингалятор поможет при бронхите и астме, но не спасет при насморке
Алина Полищук
Симпатичный ингалятор.
Сегодня терапевты и педиатры часто рекомендуют своим пациентам купить небулайзер — ингалятор, который распыляет лекарство на мельчайшие капельки, способные добраться до самых отдаленных участков дыхательных путей. Кто-то остается им очень доволен, а кто-то пишет о том, что устройство усугубило проблему. Причина этого — в ошибках, которые многие допускают. О них мы и поговорили с завотделом эндоскопической торакальной хирургии КГКБ №17 Евгением Симонцом и врачом общей практики Сергеем Макаровым.
ОШИБКА №1: Использовать небулайзер при малейшей простуде
“Он эффективен, когда нужно добраться до слизистой гортани и нижних дыхательных путей (например, при бронхите, астме, стенозе гортани), — говорит Сергей Макаров. — Сделать это можно, только лишь распылив лекарство на мелкодисперсные частицы, которые при ингаляции поступают глубоко в дыхательные пути и там оседают в высокой концентрации. При этом на слизистой носа и глотки остается гораздо меньше лекарства, чем могло бы быть нанесено с помощью того же спрея. Потому использовать небулайзер в лечении насморка или фарингита — все равно, что забивать гвозди микроскопом”.
Потому использовать небулайзер в лечении насморка или фарингита — все равно, что забивать гвозди микроскопом”.
ОШИБКА №2: Подбирать лекарства самостоятельно
“Назначив самому себе отхаркивающий препарат, мы можем при разных типах кашля спровоцировать бронхообструкцию, увеличить количество мокроты, — объясняет Евгений Симонец. — Только врач определит, какой тип кашля, какая мокрота, какая ее вязкость, есть ли сужение просвета бронхов, бронхоспазм, отек слизистой. И в зависимости от этого подберет ингаляционную терапию”.
ОШИБКА №3: Заливать в дозатор масляные растворы
“Жиры могут оседать на стенках бронхов и даже альвеол, что способно привести к нарушению газообмена с самыми непредсказуемыми последствиями — вплоть до отека легких”, — предупреждает Макаров. А вот насчет отваров и настоев трав, то есть разные мнения. Многие медики не рекомендуют их к использованию в небулайзере, потому что перед применением их сложно очистить. “Ингалироваться по назначению врача, например, отхаркивающими травами вполне можно. Только настой нужно процеживать через целлюлозную бумагу, которая поможет забрать все микрочастицы, — говорит Симонец. — Иначе есть риск испортить прибор”.
Только настой нужно процеживать через целлюлозную бумагу, которая поможет забрать все микрочастицы, — говорит Симонец. — Иначе есть риск испортить прибор”.
ОШИБКА №4: “Дышать” как можно чаще
Частоту ингаляций назначает врач по схеме: как правило, 2—3 раза в день. “Правильно ингалироваться — через час после приема пищи, — рекомендует Симонец. — После еды у нас увеличивается внутрибрюшное давление, и органы живота давят на диафрагму, тем самым уменьшая дыхательный объем. Есть вероятность, что мы меньше проингалируем нижние отделы дыхательной трубки. Ингаляции, направленные на разжижение мокроты, делают не позже, чем за 4 часа до сна, чтобы успеть откашляться. Если мы разингалируемся на ночь, это приведет к застою мокроты, и утром мы получим продуктивный кашель. Ингаляции с бронходилататорами делают не позже, чем за час до сна, так как они стимулируют сердечнососудистую систему. Одно из побочных действий — учащение серцебиения, снижение артериального давления”.
ОШИБКА №5: Отменять ингаляции при повышенной температуре
Этот запрет актуален для паровых ингаляций, которые усиливают жар. “Мало того, они не делаются при бронхоспазме, обструктивном синдроме, отеке слизистой, — предупреждает Симонец. — Это только увеличит отек, вызовет еще больший спазм и обструкцию бронхов. Но ингаляции небулайзером при наличии показаний можно делать при лихорадке, потому что мелкодисперсная взвесь, которой мы дышим, обычной комнатной температуры”.
ОШИБКА №6: Использовать небулайзер друг после друга
В кругу семьи нередко небулайзер ходит по кругу: подышал младший ребенок, потом — старший, остальное в целях экономии препарата “додышали” мама или папа. Делать это категорически нельзя. “Такие составные части ингалятора, как дозатор, маска или мундштук, обрабатывают перед каждым использованием. Это можно делать при помощи антисептических средств, можно прокипятить или как минимум обдать кипятком”, — перечисляет Симонец.
НЮАНС С ВОДОЙ
Пожалуй, единственной спорной ошибкой в практике домашнего использования небулайзера можно считать применение в качестве раствора для ингаляций щелочных минвод. “Это рискованное назначение, — утверждает Макаров. — Нижние дыхательные пути человека в норме своей стерильны. Поэтому нужно стремиться к максимальной микробной чистоте растворов для ингаляций. Иначе есть риск инфицирования: в 70-х гг. был описан ряд вспышек пневмоний, обусловленных использованием нестерильных растворов в небулайзерах. Все препараты для ингаляций тоже должны быть стерильны, ведь есть риск занести в легкие или бронхи бактерии, которые могут спровоцировать воспалительный процесс. Можно говорить о стерильности минералки? Вряд ли”. Симонец же придерживается на этот счет иного мнения: “Требования к стерильности в этом плане не настолько жесткие, как к внутривенному уколу. Мы же дышим воздухом, который нестерилен. И дозатор для небулайзера тоже не достаем из автоклава. А значит, на нем уже есть какое-то бактериальное обсеменение. Поэтому по назначению врача использовать щелочные воды можно”.
Поэтому по назначению врача использовать щелочные воды можно”.
ВНИМАНИЕ!
Прибор запрещен при пневмотораксе (разрыв легкого), легочном кровотечении или кровохаркании. Также к противопоказаниям относят индивидуальную непереносимость и психрасстройства. Можно, но осторожно использовать небулайзер при гипертонии, дыхательной, сердечной недостаточности, атеросклерозе, аритмии, постинфарктном, постинсультном состоянии.
Подпишись на наш telegram
Только самое важное и интересное
Подписаться
Читайте Segodnya.ua в Google News Источник: СегодняКомпрессорный ингалятор: какие лекарства можно использовать?
Ингалятором называют устройство, используемое при лечении заболеваний дыхательных путей. На рынке представлен широкий выбор аппаратов с различным типом устройства. Очень удобные и компактные небулайзеры, которые превращают раствор в аэрозоль посредством компрессора. Перед приобретением следует внимательно изучить, какие лекарства можно использовать в компрессорном ингаляторе.
Очень удобные и компактные небулайзеры, которые превращают раствор в аэрозоль посредством компрессора. Перед приобретением следует внимательно изучить, какие лекарства можно использовать в компрессорном ингаляторе.
Каждое устройство имеет свои особенности, поэтому сначала следует внимательно ознакомиться с инструкцией к товару. Не надо заниматься самолечением – консультация специалиста обязательна. Все выпускаемые для ингаляций лекарства применяются совместно с физиологическим раствором, который выступает в качестве увлажнителя, растворителя. Для каждого препарата существуют определенные соотношения для разведения. Перечислим, какие растворы используются в ингаляторе компрессорном при различных заболеваниях. Список ограничен наиболее популярными видами, дозировки назначаются лечащим врачом. Также им могут быть назначены другие препараты.
Лекарства для компрессорных ингаляторов (небулайзеров)
- Растворы лекарственные, оказывающие расширяющий эффект на бронхи (используются при бронхиальной астме, пневмонии, спазмах в бронхах): Беротек с действующим веществом фенотеролом при астме, Асталин при различных респираторных состояниях, Сальбутамол.
 Комбинированные препараты (Беродуал) лучше использовать с мундштуком, Атровент на базе ипратропиум бромида назначают при астме, кашле, спазмах.
Комбинированные препараты (Беродуал) лучше использовать с мундштуком, Атровент на базе ипратропиум бромида назначают при астме, кашле, спазмах. - Лекарства для улучшения выведения мокроты при острых заболеваниях дыхательных путей, муковисцидозе, пневмонии. Не влияют на ее количество Лазолван и АмброГЕКСАЛ – их можно использовать даже новорожденным. Увеличивают количество мокроты Флуимуцил (имеет ряд противопоказаний), обычный физ. раствор хлорида натрия 0,9%, Пульмозим от застоя гноя в бронхах, Гипертонический раствор NaCI (3 или 4%), который редко назначают астматикам.
- В качестве антибактериальной терапии могут применяться антибиотики и противовоспалительные средства по назначению медицинского специалиста. Каждое средство обладает противопоказаниями, незнания которых может нанести сильный вред. Например, Флуимуцил (антибиотик) запрещено применять при бронхиальной астме, заболеваниях почек и печени, кровохаркании. Компрессорными ингаляторами проводится введение препаратов от туберкулеза и грибка.
 Антисептический эффект оказывают фурацилин, гентамицин.
Антисептический эффект оказывают фурацилин, гентамицин. - Противовоспалительные средства. При бронхиальной астме и для детей младше пяти лет широко используется Пульмикорт в виде суспензии для небулайзера. Также можно брать Кромогексал, но он менее эффективен.
- Иммуномодуляторы – Интерферон, Деринат.
- В качестве средства от сухого кашля используется Лидокаин. Он помогает при хронических ларингитах, раке легких, вирусных трахеитах.
Какие препараты не рекомендуется использовать
Стоит отдельно ознакомиться с тем, какие препараты для ингалятора компрессорного запрещены:
- содержащие в составе различные масла или взвешенные частицы, домашние отвары, настойки травок;
- лекарства, не оказывающие воздействия через слизистую: димедрол, папаверин и другие;
- использование гормонов системного действия (гидрокортизон, преднизолон) посредством небулайзера неэффективно и поэтому не рекомендуется.
Рекомендации по проведению ингаляционной терапии
Чтобы лечение было эффективным, следует соблюдать некоторые правила. Проводить сеанс через 1,5 часа после трапезы, потом не разговаривать, не выходить на холод. При лечении носоглотки дыхание осуществляется через нос. Для лечения остальных органов вдох и выдох делаются ртом, можно использовать мундштук. Хранить готовое лекарство нельзя больше суток, находится оно должно в холодильнике и нагреваться до комнатной температуры непосредственно перед началом ингаляции компрессорным ингалятором.
Проводить сеанс через 1,5 часа после трапезы, потом не разговаривать, не выходить на холод. При лечении носоглотки дыхание осуществляется через нос. Для лечения остальных органов вдох и выдох делаются ртом, можно использовать мундштук. Хранить готовое лекарство нельзя больше суток, находится оно должно в холодильнике и нагреваться до комнатной температуры непосредственно перед началом ингаляции компрессорным ингалятором.
Важно помнить о главном: консультация врача при выборе лекарственных препаратов и метода их введения обязательна!
Какое средство от кашля лучше всего при астме? – Центр астмы
Q1. У меня кашлевая астма, периодически повторяющаяся в сезон аллергии. Я сделал снимки и теперь снимаюсь. Единственный серьезный симптом, который у меня когда-либо был, – это постоянный отрывистый кашель, который мешает всему, включая сон, разговоры и т. Д. Это также реактивный кашель на запахи, тепло, холод и стресс. Tussionex работает как чудо, но так регламентировано. Есть ли что-нибудь еще, что является чудодейственным средством от кашля? Мне 49 лет, в остальном я здоров.
Есть ли что-нибудь еще, что является чудодейственным средством от кашля? Мне 49 лет, в остальном я здоров.
В настоящее время вы принимаете два лекарства в одной таблетке – Tussionex – это комбинированное средство от кашля (гидрокодон) и седативное антигистаминное средство (хлорфенирамин).
Вместо того, чтобы сосредотачиваться только на симптомах постоянного кашля, я бы порекомендовал вам посетить аллерголога для полной оценки ваших аллергических триггеров. Как только вы узнаете, на что у вас в настоящее время аллергия, вы можете свести к минимуму воздействие этих веществ и, следовательно, уменьшить кашель.
Кроме того, существуют новые мощные антигистаминные препараты, не вызывающие седативного эффекта, которые могут минимизировать постназальное подтекание и кашель при использовании в сочетании с противовоспалительным назальным спреем и модификаторами лейкотриена. Наконец, в зависимости от степени тяжести кашля, для его контроля может потребоваться ингалятор от астмы.
2 кв. Моему 4-летнему ребенку поставили диагноз кашлевой астмы. Мы пробовали Пульмикорт (будесонид), Атровент (ипратропия бромид), Фловент (флутиказона пропионат), Ксопенекс (левальбутерол), Орапред (преднизолон фосфат натрия), Кларитин (лоратадин), Зиртек (цетиризин) и Назонексон фосформетас.Ей стало хуже. Сейчас она лечится от инфекции носовых пазух препаратом Аугментин (клавуланат амоксициллина). Сегодня я наконец-то попробовала принять паровой душ, и ее кашель, кажется, на данный момент утих. Какие-либо предложения? Я ненавижу, когда мой ребенок принимает столько наркотиков, если они не помогают.
Кашлевой вариант астмы трудно диагностировать и еще труднее лечить. При этом типе астмы дыхательные пути достаточно воспалены, чтобы вызвать кашель, но не настолько сужены, чтобы вызвать классическое хрипение, обычно связанное с астмой.
Мне жаль, что у вас не получилось применить длинный список лекарств, которые вы пробовали. Возможно, основная инфекция носовых пазух привела к ее кашлю, и теперь она почувствует некоторое облегчение, когда ее начали лечить.
В любом случае пар может быть чрезвычайно терапевтическим для некоторых пациентов, поэтому, если она чувствует себя лучше с паром, я буду продолжать это делать! Продолжайте говорить с врачом вашей дочери о том, что может быть причиной ее кашля, и о возможных вариантах лечения.
3 кв.Мой врач рекомендовал преднизон с последующим приемом QVAR (HFA беклометазона дипропионат) при хроническом утреннем кашле. Я очень не хочу принимать преднизолон даже в течение 15 дней. Рентген грудной клетки был четким, а спирометрия показала, что я был на 145 процентов от нормы для моего возраста, роста и веса. Я курил по пачке в день 15 лет, но бросил 15 лет назад. В 2000 году у меня был такой приступ кашля, который прошел (почти через год). Мой вопрос: может ли это быть кашлевой астмой (CVA)? Кортикостероид – единственное лекарство? У меня под рукой рецепт, но я надеюсь, что кашель пройдет сам по себе.Мой врач уже исключил такие страшные вещи, как ХОБЛ и рак.
Хронический кашель очень трудно поддается лечению. Пациенты часто имеют нормальные результаты спирометрии, которая регистрирует количество и скорость воздуха, который вы можете вдохнуть и выдохнуть. Подобно классическим симптомам астмы в виде хрипов и одышки, хронический кашель является частью непрерывной реакции организма на воспаление и бронхоспазм. Точная причина, по которой пациент реагирует кашлем вместо хрипа, изучается.
Пациенты часто имеют нормальные результаты спирометрии, которая регистрирует количество и скорость воздуха, который вы можете вдохнуть и выдохнуть. Подобно классическим симптомам астмы в виде хрипов и одышки, хронический кашель является частью непрерывной реакции организма на воспаление и бронхоспазм. Точная причина, по которой пациент реагирует кашлем вместо хрипа, изучается.
Если кашель не реагирует на схему лечения ингаляционными стероидами и бета-агонистами длительного действия, то короткий курс пероральных стероидов может оказаться целесообразным в попытке прервать цикл кашля. Также было бы целесообразно обсудить с врачом, что вас беспокоит в связи с преднизоном. Возможно, ваши опасения оправданы, но также возможно, что у вас могут быть определенные заблуждения, которые мог бы разъяснить ваш врач.
4 кв.У меня астма и аллергия с семи лет. Сейчас мне 49. Мой пульмонолог рекомендует попробовать Xolair. Мое дыхание сейчас довольно хорошее, но у меня проблемы с хронической заложенностью и кашлем. Поможет ли Xolair с этими симптомами?
Поможет ли Xolair с этими симптомами?
Основываясь на самой базовой информации, которую вы предоставили, я не знаю достаточно о вашей текущей ситуации, чтобы дать вам соответствующий ответ. Однако, когда вы заявляете, что «Мое дыхание сейчас довольно хорошее, но у меня проблемы с хронической заложенностью и кашлем», это говорит мне, что и ваша астма, и связанные с ней аллергические компоненты не контролируются оптимальным образом.Возможно, поэтому ваш пульмонолог рекомендует добавить Xolair в вашу программу лечения. Когда организм чувствует проникновение инородного вещества (например, аллергена), он реагирует, создавая множество типов химических веществ для защиты. Иммуноглобулин Е (IgE) является одним из этих химических веществ, и его высвобождение может вызывать аллергические и / или астматические симптомы. Xolair работает, блокируя высвобождение IgE, что, в свою очередь, помогает остановить симптомы.
Поскольку Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило Xolair для снятия аллергической астмы, кажется, что это лекарство можно использовать в качестве дополнения к вашей текущей терапии для улучшения общего контроля над астмой и аллергией. Более эффективный контроль над аллергией также может улучшить симптомы астмы. Однако, поскольку я не знаю вашей конкретной ситуации, я предлагаю, прежде чем принимать Xolair, попросить своего врача более четко объяснить, почему это лекарство будет полезно для ваших конкретных симптомов.
Более эффективный контроль над аллергией также может улучшить симптомы астмы. Однако, поскольку я не знаю вашей конкретной ситуации, я предлагаю, прежде чем принимать Xolair, попросить своего врача более четко объяснить, почему это лекарство будет полезно для ваших конкретных симптомов.
5 кв. Два года назад у меня был бронхит, и я продолжаю кашлять. Доктора, которых я видел, озадачены – они думают, что виной всему астма, но от моего кашля ничего не помогает. Пробовала ингаляторы и лекарства, но ничего не помогает.Я прошла тесты на аллергию, все отрицательные. Каким должен быть мой следующий шаг?
– Эллен, Нью-Йорк
Если вы еще этого не сделали, следующим шагом будет посещение пульмонолога – легочного специалиста. Хронический кашель обычно отправляет людей к пульмонологам, которые обычно достаточно опытны в его устранении. Наиболее частыми причинами хронического кашля (продолжающегося более двух месяцев) у некурящих являются постназальный кашель (слизь, стекающая по задней стенке глотки), астма и кислотный рефлюкс (желудочная кислота, которая поднимается вверх и раздражает горло). Кроме того, лекарства от высокого кровяного давления, называемые ингибиторами АПФ, известны тем, что вызывают стойкий сухой кашель. Если вы курите / были курильщиком, то следует рассмотреть другой (и более серьезный) список проблем. Предполагая, что вы не курите и не принимаете ингибитор АПФ, ваше диагностическое обследование начнется с подробностей вашей истории болезни, чтобы увидеть, есть ли что-нибудь, что может предложить одну из трех распространенных причин, о которых я упоминал выше.
Кроме того, лекарства от высокого кровяного давления, называемые ингибиторами АПФ, известны тем, что вызывают стойкий сухой кашель. Если вы курите / были курильщиком, то следует рассмотреть другой (и более серьезный) список проблем. Предполагая, что вы не курите и не принимаете ингибитор АПФ, ваше диагностическое обследование начнется с подробностей вашей истории болезни, чтобы увидеть, есть ли что-нибудь, что может предложить одну из трех распространенных причин, о которых я упоминал выше.
Вот некоторые ключевые вопросы, которые вам, вероятно, уже задавали:
- Ваш кашель сухой или влажный?
- Появляется слизь или мокрота?
- Есть ли какой-либо определяемый характер кашля: хуже ли он утром, после еды, при физической нагрузке или когда вы пытаетесь заснуть ночью? Просыпается ли он когда-нибудь рано утром?
- Вы чувствуете дренаж в задней части горла?
- Есть ли у вас симптомы со стороны носа или носовых пазух?
- Были ли у вас когда-нибудь симптомы кислотности в горле?
- Кашель усиливается после острой или тяжелой еды?
- Заметили ли вы какие-либо другие необъяснимые симптомы?
Если ответы на эти вопросы указывают на вероятную причину, врач обычно лечит вас от этой проблемы и смотрит, улучшилось ли состояние. Похоже, вы лечились от астмы без улучшения. Если кашель – ваш единственный симптом, а лекарства от астмы не помогли, я бы поискал другую причину. Рентген грудной клетки или другой визуализирующий тест поможет исключить некоторые заболевания легких, а также опасные формы рака (хотя это очень редкая причина кашля у некурящих). Постназальный капельный синдром и кислотный рефлюкс могут существовать без характерных симптомов. Таким образом, для выявления этих проблем может потребоваться компьютерная томография носовых пазух, чтобы увидеть, есть ли у вас какая-либо форма хронического заболевания носовых пазух, или специальный тест на кислотный рефлюкс, при котором тонкая нить с крошечным монитором pH помещается в пищевод (пищевую трубку) для период времени, чтобы увидеть, регистрирует ли он присутствие кислоты.Некоторые врачи назначают эти тесты на раннем этапе, в то время как другие лечат пациента от предполагаемой проблемы, а затем диагностируют ее на основе реакции.
Похоже, вы лечились от астмы без улучшения. Если кашель – ваш единственный симптом, а лекарства от астмы не помогли, я бы поискал другую причину. Рентген грудной клетки или другой визуализирующий тест поможет исключить некоторые заболевания легких, а также опасные формы рака (хотя это очень редкая причина кашля у некурящих). Постназальный капельный синдром и кислотный рефлюкс могут существовать без характерных симптомов. Таким образом, для выявления этих проблем может потребоваться компьютерная томография носовых пазух, чтобы увидеть, есть ли у вас какая-либо форма хронического заболевания носовых пазух, или специальный тест на кислотный рефлюкс, при котором тонкая нить с крошечным монитором pH помещается в пищевод (пищевую трубку) для период времени, чтобы увидеть, регистрирует ли он присутствие кислоты.Некоторые врачи назначают эти тесты на раннем этапе, в то время как другие лечат пациента от предполагаемой проблемы, а затем диагностируют ее на основе реакции.
Похоже, ваш кашель начался с инфекции два года назад. Этот анамнез может побудить пульмонолога пропустить некоторые из описанных мною тестов и вместо этого сосредоточиться на возможном осложнении этой инфекции. Полные функциональные тесты легких (помимо спирометрии, быстрого офисного теста, в котором вы сильно дунете в аппарат) могут быть полезны для определения того, не развились ли у вас какие-либо заболевания легких.Остальная часть работы будет зависеть от результатов этого тестирования.
Этот анамнез может побудить пульмонолога пропустить некоторые из описанных мною тестов и вместо этого сосредоточиться на возможном осложнении этой инфекции. Полные функциональные тесты легких (помимо спирометрии, быстрого офисного теста, в котором вы сильно дунете в аппарат) могут быть полезны для определения того, не развились ли у вас какие-либо заболевания легких.Остальная часть работы будет зависеть от результатов этого тестирования.
Наконец, можно не найти очевидной причины хронического кашля даже после длительного обследования. На самом деле это относительно обычное дело. Когда это происходит, врач может связать симптом с повышенной чувствительностью кашлевого рефлекса. «Рефлекс кашля» относится к сложной нервной цепи, ответственной за кашель; он затрагивает головной, спинной мозг, легкие, горло и желудок. Иногда после бронхита (инфицирование больших трубок легких) или пневмонии (инфицирования глубоких тканей легких) – оба эти явления вызывают воспаление и сильный кашель – этот контур остается в состоянии повышенной чувствительности, что приводит к кашлю в ответ на незначительный повседневные раздражения, которые обычно не вызывали бы у человека кашель. Однако преувеличенный кашлевой рефлекс – это диагноз, который следует ставить только после рассмотрения и исключения других проблем.
Однако преувеличенный кашлевой рефлекс – это диагноз, который следует ставить только после рассмотрения и исключения других проблем.
Преувеличенный кашлевой рефлекс сложно вылечить. Декстрометорфан (таблетка) или ипратропия бромид (ингалятор) могут быть полезными. Если кашель удается на время подавить, состояние обычно улучшается. Я надеюсь, что эта информация поможет вам добиться прогресса.
Q6. У моей сестры год назад диагностировали астму, и она принимает лекарства от нее. Даже в этом случае она все время кашляет. Придется ли ей просто жить с кашлем или есть другие вещи, которые она может сделать?
Ей следует обратиться к врачу для дальнейшего обследования и лечения кашля.Если ее врач определит, что ее кашель вызван астмой, он может подумать о корректировке ее лекарств от астмы и возможном кожном тестировании на аллергены, передающиеся по воздуху, чтобы определить, есть ли у нее аллергический компонент к ее астме.
Q7.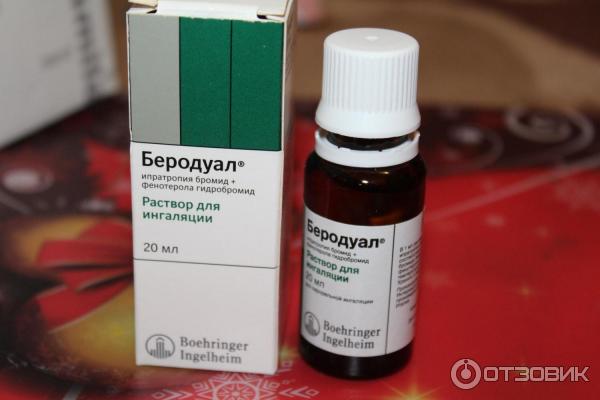 Моему 5-летнему ребенку никогда не ставили диагноз астма. Тем не менее, у нее периодически бывает сильный кашель, который иногда звучит громко и сухо. Самый длительный срок отсутствия кашля – три месяца. Будет ли хорошей идеей провести ее обследование на аллергию или синусит?
Моему 5-летнему ребенку никогда не ставили диагноз астма. Тем не менее, у нее периодически бывает сильный кашель, который иногда звучит громко и сухо. Самый длительный срок отсутствия кашля – три месяца. Будет ли хорошей идеей провести ее обследование на аллергию или синусит?
Да, аллергический ринит и синусит могут вызывать кашель.Вашей дочери следует обратиться к врачу, который проведет обследование и лечение ее кашля. Это могло быть связано с аллергическим ринитом, синуситом или другими причинами.
Узнайте больше в Ежедневном центре лечения астмы.
Как узнать, что у меня астма, кашель и как его лечить?
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Обзор
Существует связь между продолжающимся (хроническим) кашлем и такими заболеваниями, как астма.По данным Американской академии семейных врачей, хронический кашель длится не менее восьми недель или дольше. Постоянный кашель – один из характерных симптомов астмы. Узнайте больше об астматическом кашле и о том, как лечить симптомы этого хронического состояния.
Постоянный кашель – один из характерных симптомов астмы. Узнайте больше об астматическом кашле и о том, как лечить симптомы этого хронического состояния.
Цель кашля – удалить инородные частицы и бактерии, чтобы предотвратить возможное заражение. Есть два типа кашля: продуктивный и непродуктивный. Когда кашель продуктивный, это означает, что выделено заметное количество мокроты.Это позволяет легким избавляться от вредных веществ.
Кашель у людей с астмой может быть полезен, потому что это один из естественных защитных механизмов организма. Продуктивный астматический кашель приведет к изгнанию мокроты и слизи из легких. В большинстве случаев астмы кашель считается непродуктивным. Непродуктивный кашель – это сухой кашель. Это реакция на раздражитель, который заставляет бронхи спазмировать (или сжиматься). Отек (воспаление) и сужение дыхательных путей, которые вызывают этот тип непродуктивного кашля, характеризуют астму.
Кашель при астме также часто сопровождается хрипом. Это высокий свистящий звук, вызванный сужением дыхательных путей.
Это высокий свистящий звук, вызванный сужением дыхательных путей.
Симптомы, связанные с кашлем при астме
Кашель – очень распространенный симптом астмы. Иногда это единственный симптом этого состояния. При выяснении, вызван ли ваш кашель астмой или нет, может быть полезно оценить любые другие связанные с этим симптомы. Другие симптомы астмы могут включать:
При астме кашель может вызывать беспокойство, особенно в ночное время.Это затрудняет получение спокойного сна и иногда требует особого лечения. Ночной кашель чаще всего связан с астмой или другими проблемами дыхания, такими как эмфизема.
Подробнее: Симптомы астмы »
Симптомы, не связанные с астматическим кашлем
Также важно понимать симптомы, которые не связаны с астматическим кашлем. Обратитесь за неотложной медицинской помощью. Если кашель сопровождается одним из следующих симптомов:
- Боль в груди или давление, нетипичные для обычного стеснения в груди, связанного с астмой
- кашель с кровью
- высокая или продолжительная лихорадка
- потеря аппетита
- ночная потливость
- проблемы с разговором из-за затрудненного дыхания
- изменения цвета кожи из-за затрудненного дыхания
- слабость
- непреднамеренная потеря веса
- прогрессирующие трудности при ходьбе на все более короткие и короткие расстояния
Перед тем, как начать курс лечения астматического кашля , ваш врач назначит вам дыхательные тесты для измерения функции легких.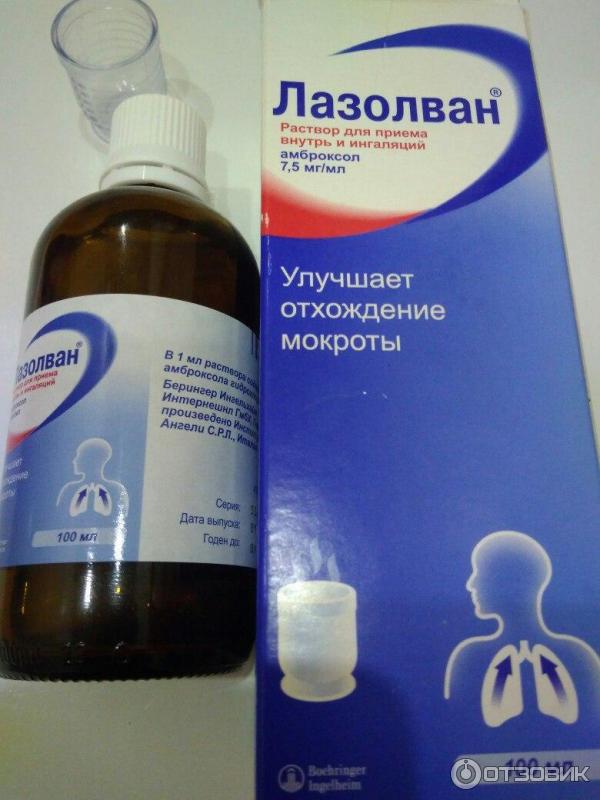 Возможно, вам потребуется периодически проходить этот тест, чтобы измерять эффективность любых лекарств, которые вы принимаете.
Возможно, вам потребуется периодически проходить этот тест, чтобы измерять эффективность любых лекарств, которые вы принимаете.
По данным Mayo Clinic, эти диагностические инструменты наиболее эффективны у людей в возрасте от 5 лет и старше. Ваш врач может также провести тестирование на аллергию, если он подозревает, что аллергены спровоцировали ваш астматический кашель.
Традиционные методы лечения
Контроллерные препараты часто используются для лечения астмы. Ингаляционные кортикостероиды помогают уменьшить воспаление легких, одну из причин астматического кашля.Они используются на долгосрочной основе, в отличие от пероральных кортикостероидов, которые используются в течение коротких периодов времени во время тяжелых обострений.
Врачи прописывают иметь под рукой ингаляторы быстрого действия при обострениях хрипов и кашля. Большинство этих препаратов относятся к классу бета-антагонистов короткого действия.
По данным Американской академии аллергии, астмы и иммунологии, ингаляторы быстрого действия обычно предназначены для использования один или два раза в неделю. Ваш врач может также порекомендовать их для использования перед тренировкой или во время болезни.Позвоните своему врачу, если вы обнаружите, что полагаетесь на быстродействующий ингалятор чаще, чем рекомендуется.
Ваш врач может также порекомендовать их для использования перед тренировкой или во время болезни.Позвоните своему врачу, если вы обнаружите, что полагаетесь на быстродействующий ингалятор чаще, чем рекомендуется.
Пероральные препараты длительного действия, такие как модификаторы лейкотриенов, также могут облегчить астматический кашель. Одним из таких препаратов является монтелукаст (Сингулар). Модификаторы лейкотриенов работают, устраняя симптомы астмы, связанные с аллергическим ринитом.
Лекарства и лекарства от астмы: что вам нужно знать »
Альтернативные методы лечения
Альтернативные методы лечения могут помочь при астматическом кашле, но они являются дополнительными.Никогда не используйте альтернативные методы лечения в экстренных случаях и не прекращайте прием гомеопатических лекарств, отпускаемых по рецепту. Спросите своего врача, могут ли следующие варианты помочь вам при астматическом кашле:
- иглоукалывание
- травы, такие как сушеный плющ и гинкго
- гипноз
- медитация
- йога-дыхание (пранаяма)
Какие альтернативные методы лечения астмы ? »
Помимо лечения, вы можете снизить частоту возникновения астматического кашля, изменив образ жизни. Например, установка увлажнителя воздуха в комнате может помочь облегчить ночной кашель. Возможно, вам также придется ограничить занятия на свежем воздухе, если качество воздуха плохое.
Например, установка увлажнителя воздуха в комнате может помочь облегчить ночной кашель. Возможно, вам также придется ограничить занятия на свежем воздухе, если качество воздуха плохое.
Важным средством профилактики является определение триггеров астмы. Вам следует избегать раздражителей и факторов, которые могут усугубить кашель. К ним могут относиться:
- сигаретный дым
- химикаты и чистящие средства
- холодный воздух
- изменения погоды
- пыль
- низкая влажность
- плесень
- пыльца
- перхоть домашних животных
- вирусные инфекции
Если аллергия вызывает у вас ухудшение астмы, вам также может потребоваться предотвратить и лечить воздействие аллергенов, прежде чем симптомы астмы улучшатся.
Магазин увлажнителей воздуха.
Что вы хотите знать о прекращении курения? »
Сама астма неизлечима. Но если вы сможете управлять своими симптомами, вам будет удобнее. Лечение таких симптомов астмы, как кашель, также важно для предотвращения повреждения легких, особенно у детей. При правильном лечении кашель со временем должен ослабнуть. Обязательно позвоните своему врачу, если астматический кашель не исчезнет, несмотря на лечение.
Лечение таких симптомов астмы, как кашель, также важно для предотвращения повреждения легких, особенно у детей. При правильном лечении кашель со временем должен ослабнуть. Обязательно позвоните своему врачу, если астматический кашель не исчезнет, несмотря на лечение.
Лучшие натуральные средства от кашля »
5 натуральных отхаркивающих средств, чтобы убить кашель»
Альбутерол и сироп от кашля DM Взаимодействие с лекарствами
В этом отчете показаны потенциальные лекарственные взаимодействия для следующих 2 препаратов:
- альбутерол
- Сироп от кашля DM (декстрометорфан)
Редактировать список (добавлять / удалять препараты)
Взаимодействие между вашими наркотиками
Взаимодействия между альбутеролом и сиропом от кашля не обнаружены. .Это не обязательно означает, что взаимодействия не существует. Всегда консультируйтесь со своим врачом.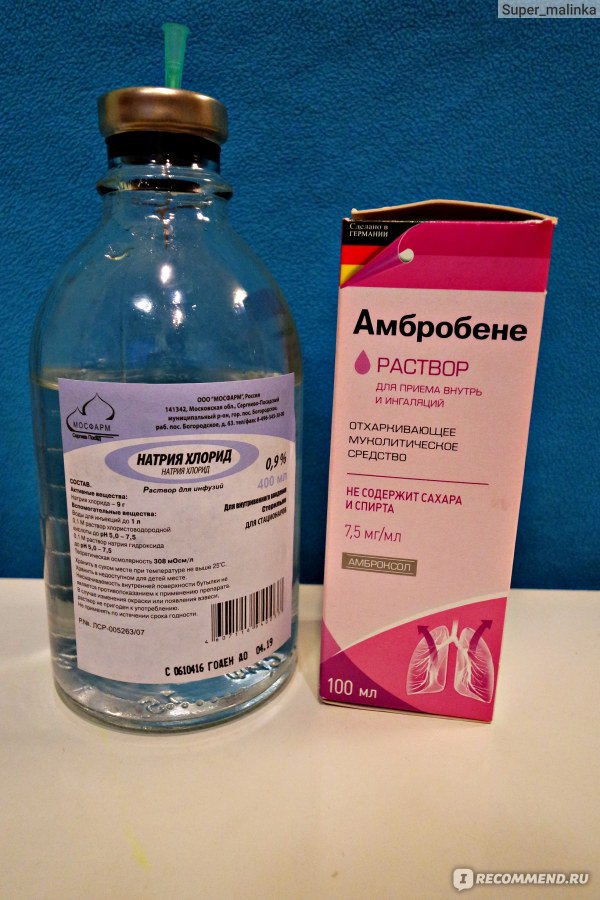
альбутерол
В общей сложности 398 лекарственных препаратов известны взаимодействием с альбутерол.
Сироп от кашля DM
В общей сложности 278 лекарственных препаратов известны взаимодействием с Сироп от кашля DM.
- Сироп от кашля дм относится к классу препаратов противокашлевые средства.
- Сироп от кашля дм применяется для лечения Кашель.
Взаимодействие с лекарствами и пищевыми продуктами
Взаимодействия не обнаружены. Это не обязательно означает, что никаких взаимодействий не существует. Всегда консультируйтесь со своим врачом.
Предупреждения о терапевтическом дублировании
Для выбранных вами препаратов предупреждений не обнаружено.
Предупреждения о терапевтическом дублировании выдаются только тогда, когда количество препаратов в одной группе превышает рекомендованный максимум терапевтического дублирования.
Классификация лекарственного взаимодействия
| Major | Очень клинически значимо. Избегайте комбинаций; риск взаимодействия перевешивает пользу. |
|---|---|
| Умеренная | Умеренно клинически значимо.Обычно избегают комбинаций; используйте его только при особых обстоятельствах. |
| Незначительное | Минимально клинически значимое. Минимизировать риск; оценить риск и рассмотреть альтернативный препарат, предпринять шаги, чтобы избежать риска взаимодействия и / или разработать план мониторинга. |
| Неизвестно | Информация о взаимодействии отсутствует. |
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
Когда мне следует принимать сироп от кашля и какой сироп от кашля следует использовать?
Глава 41: Когда мне следует принимать сироп от кашля и какие? сироп от кашля следует использовать?
Средства от кашля, отпускаемые без рецепта, наиболее подходят для облегчение симптомов при инфекциях верхних дыхательных путей (“простуда”). Они могут избавить от неприятный кашель во время самостоятельных, несерьезных заболеваний.А средство от кашля может быть особенно полезным перед сном для свести к минимуму нарушение сна из-за кашля. Средств от кашля нет подходит для подавления продолжительного кашля (более 2 недель) или неясная причина или серьезные осложнения основные заболевания легких, если не требуется медицинское обследование. выполнено (из-за риска подавления симптома серьезное заболевание без лечения основной проблемы).
Кашель также может быть проявлением астмы. Если ты
кашель, потому что астма вызвала сужение бронхов.
трубки (низкие показания на измерителе пикового расхода покажут,
это так), то лучшим лечением являются лекарства,
помогают при астме, а не лекарства от кашля, отпускаемые без рецепта.
Если ты
кашель, потому что астма вызвала сужение бронхов.
трубки (низкие показания на измерителе пикового расхода покажут,
это так), то лучшим лечением являются лекарства,
помогают при астме, а не лекарства от кашля, отпускаемые без рецепта.
Большинство безрецептурных средств от кашля содержат гвайфенезин (используемый
для разжижения густого секрета дыхательных путей) и / или декстрометорфаном (5-30
мг / доза) для подавления кашля. Различные препараты добавляют
антигистаминное средство (например, хлорфенирамин), противоотечное средство (например,
фенилпропаноламин или псевдофедрин) и / или ацетаминофен для
контроль других симптомов простуды.Леденцы от кашля обычно
содержат ментол, чтобы успокоить горло и, возможно, уменьшить
кашлевой рефлекс. Некоторые сиропы от кашля содержат до 10% алкоголя.
Людям с астмой и чувствительностью к аспирину следует внимательно прочитать
этикетки средств от простуды, чтобы убедиться, что аспирин не
содержится в продукте.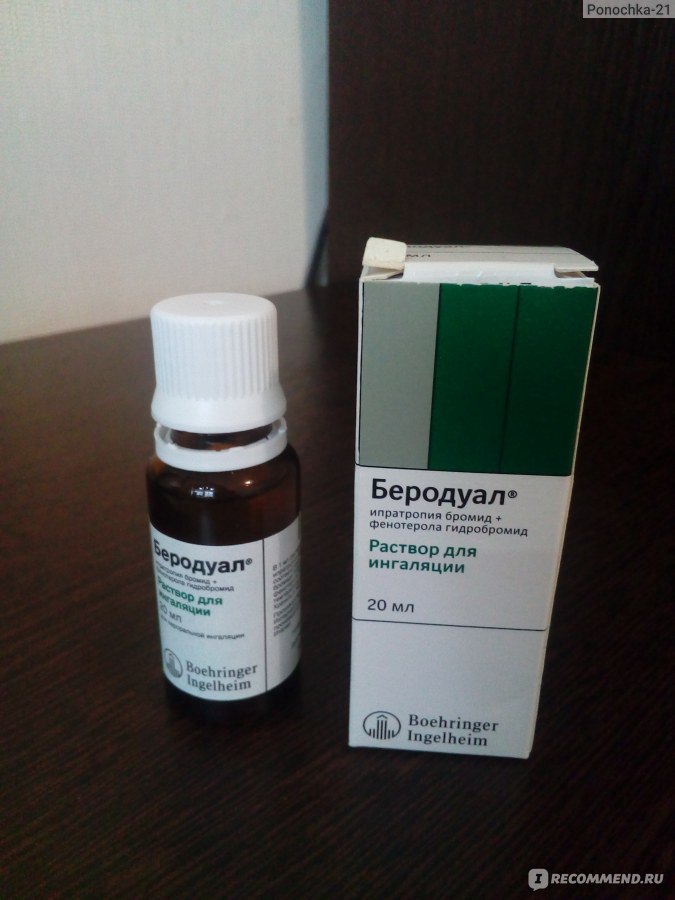
Астма | Лекарства, которые могут ухудшить состояние
Некоторые лекарства могут ухудшить астму. Не все люди, у которых астма , испытывают проблемы при приеме этих лекарств.Однако, если у вас астма, важно знать о лекарствах, которые могут вызвать проблемы, прежде чем принимать их.
Путь к улучшению здоровья
Если какое-либо из этих лекарств ухудшает вашу астму, поговорите со своим семейным врачом. Ваш врач, вероятно, сможет порекомендовать другое лекарство, которое не повлияет на вашу астму.
Усилит ли мою астму аспирин и другие обезболивающие?
Аспирин и другие препараты, называемые нестероидными противовоспалительными средствами (НПВП), могут быть вредными для людей, страдающих астмой.Ибупрофен (одна торговая марка: Motrin) и напроксен (одна торговая марка: Aleve) – это несколько примеров НПВП.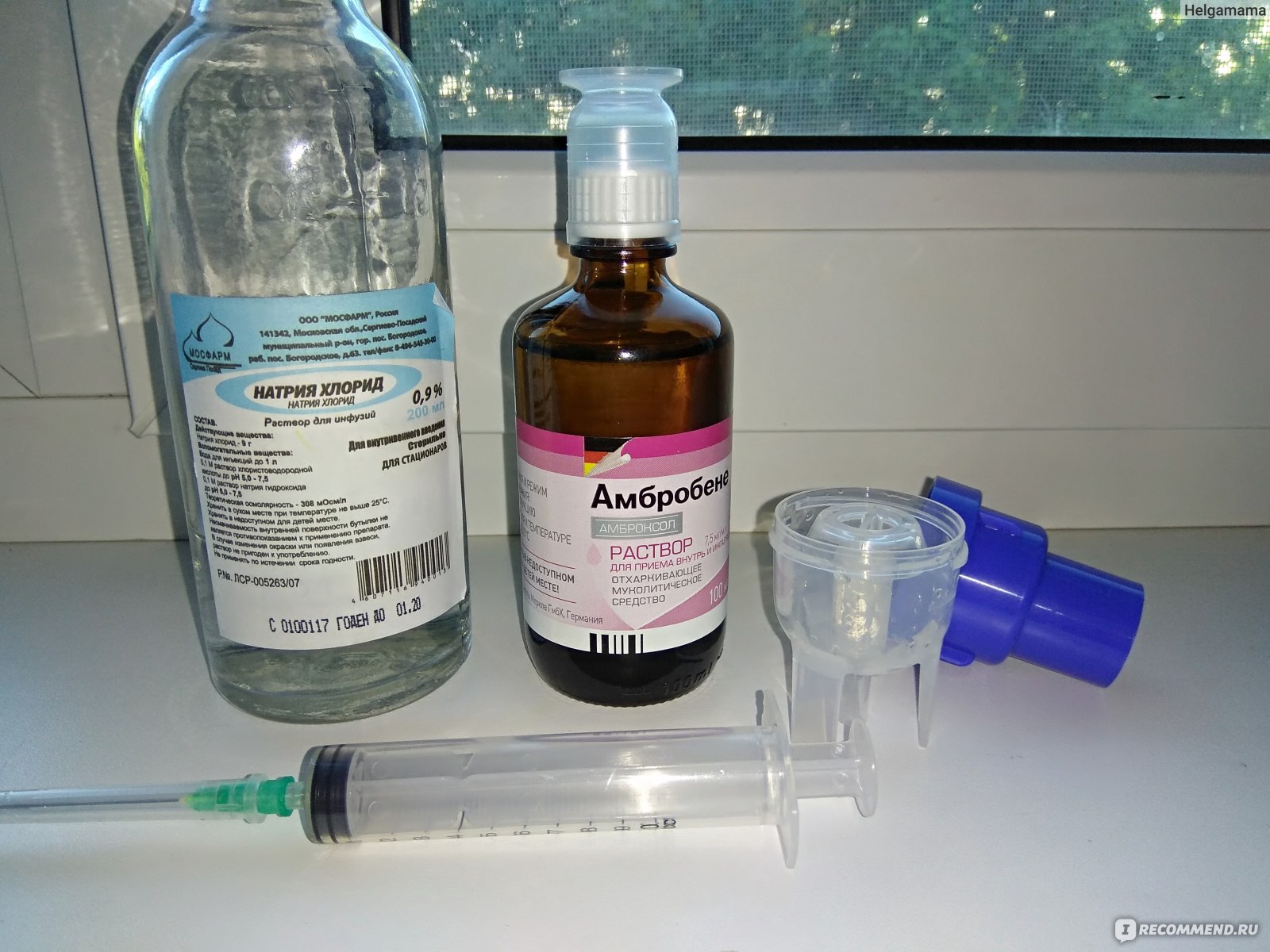 Если у вас аллергия на аспирин, спросите своего врача или фармацевта , чтобы убедиться, что любое новое лекарство, которое вы можете принимать, не связано с аспирином.
Если у вас аллергия на аспирин, спросите своего врача или фармацевта , чтобы убедиться, что любое новое лекарство, которое вы можете принимать, не связано с аспирином.
Люди, страдающие астмой, обычно могут безопасно принимать ацетаминофен (одна торговая марка: тайленол). Это лекарство обычно используется для снятия лихорадки и боли. Очень редко даже ацетаминофен может ухудшить астму, что побудило к дальнейшим исследованиям для изучения связи между парацетамолом и астмой.Если ацетаминофен ухудшает астму, сообщите об этом врачу. Он или она может помочь вам найти другое обезболивающее.
Могу ли я принимать антигистаминные препараты при аллергии?
Антигистаминные препараты обычно безопасны для людей, страдающих астмой, но они могут вызывать побочные эффекты. Некоторые антигистаминные препараты нельзя принимать с некоторыми другими лекарствами. Как и в случае любого другого лекарства, прочтите предупреждения и инструкции на этикетке и проконсультируйтесь с врачом, прежде чем начинать принимать антигистаминные препараты.
Как и в случае любого другого лекарства, прочтите предупреждения и инструкции на этикетке и проконсультируйтесь с врачом, прежде чем начинать принимать антигистаминные препараты.
А как насчет лекарств
крови давление? Бета-блокаторы, используемые для контроля кровяного давления, и болезней сердца, , могут усугубить астму.В эту группу препаратов входят пропранолол, атенолол и метопролол. Если вы начали принимать бета-адреноблокаторы и у вас ухудшилась астма, сообщите об этом врачу.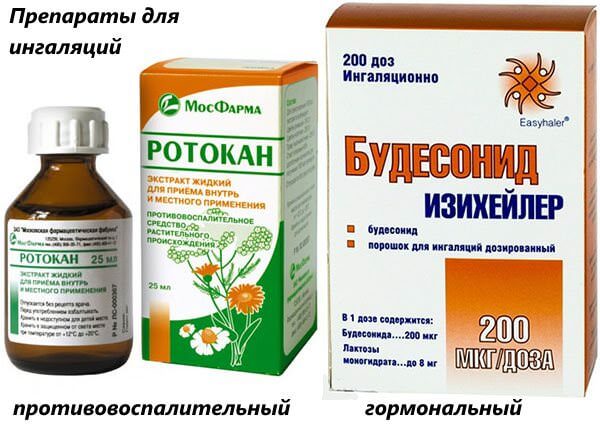
АПФ – это еще один вид лекарств, применяемых для лечения артериального давления, болезней сердца и, иногда, диабета. В эту группу входят такие препараты, как каптоприл, эналаприл и лизиноприл. Эти лекарства кажутся безопасными для людей, страдающих астмой. Однако у некоторых людей при приеме ингибиторов АПФ возникает кашель. Если вы начинаете кашлять во время приема ингибитора АПФ, помните, что кашель может быть не из-за астмы.Если кашель вызван ингибитором АПФ, он обычно проходит примерно через неделю после прекращения приема лекарства. Если у вас возникнут другие проблемы, которые ухудшают вашу астму, позвоните своему врачу, чтобы узнать, следует ли вам прекратить прием ингибитора АПФ.
На что обратить внимание
Иногда, когда вам делают рентгеновский снимок, вам нужно выпить или сделать инъекцию контрастного красителя , чтобы получить изображение на рентгеновском снимке. Некоторые контрастные красители могут вызвать приступ астмы. Очень важно, чтобы вы сказали своему врачу или рентгенологу, что у вас астма.Иногда они могут дать вам еще одно лекарство, прежде чем вы получите контрастный краситель, поэтому краситель не вызовет проблем.
Некоторые контрастные красители могут вызвать приступ астмы. Очень важно, чтобы вы сказали своему врачу или рентгенологу, что у вас астма.Иногда они могут дать вам еще одно лекарство, прежде чем вы получите контрастный краситель, поэтому краситель не вызовет проблем.
Как узнать, ухудшают ли мою астму другие лекарства, которые я принимаю?
Любое лекарство может вызвать хрипы или одышку, если у вас на него аллергия. Если вы заметили, что ваша астма ухудшается каждый раз, когда вы принимаете определенное лекарство, как можно скорее сообщите об этом врачу. Если вы используете пикфлоуметр для проверки астмы, сообщите своему врачу, если вы заметите изменения в показаниях пиковой скорости потока после приема определенного лекарства.Ваш врач может решить, следует ли изменить ваше лекарство.
Вопросы, которые следует задать врачу
- Что ухудшает мою астму?
- Каких лекарств мне следует избегать?
- Существуют ли лекарства, которые мне подходят сейчас, но могут обострить мою астму позже?
- Если лекарство усугубляет мою астму, могу ли я принимать его время от времени?
Авторские права © Американская академия семейных врачей
Эта информация представляет собой общий обзор и может не относиться ко всем. Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Некоторые безрецептурные препараты могут вызвать астму
Более 25 миллионов американцев (почти 8%) страдают астмой, и около 10% этих людей имеют чувствительность к аспирину или другим нестероидным противовоспалительным препаратам (НПВП), которые ингибируют циклооксигеназу-1, также известную как ингибиторы ЦОГ-1. Чувствительность может вызвать приступ астмы или тяжелый бронхоспазм в ответ на прием внутрь или вдыхание НПВП, согласно Американской академии аллергии, астмы и иммунологии .Хотя это состояние часто называют респираторным заболеванием, обостренным аспирином (AERD), оно не всегда ограничивается аспирином. Ибупрофен и напроксен также блокируют ЦОГ-1 и могут вызывать ту же реакцию.
Чувствительность часто развивается внезапно у взрослых, которые ранее без происшествий могли принимать аспирин или другие НПВП. В частности, пациенты с плохо управляемой астмой могут не связывать начало или обострение приступа с приемом обычного болеутоляющего или лекарства от простуды, если они не были заранее предупреждены о такой возможности.
В частности, пациенты с плохо управляемой астмой могут не связывать начало или обострение приступа с приемом обычного болеутоляющего или лекарства от простуды, если они не были заранее предупреждены о такой возможности.
AERD чаще всего встречается у людей, у которых есть носовые полипы, а также астма; около 30% этих людей будут иметь комбинацию состояний, называемую триада Самтера . Некоторые люди с носовыми полипами могут не осознавать небольшие новообразования, но постоянное состояние носовых пазух и постоянный насморк, постназальный подтек или заложенность носа могут указывать на их присутствие.
Симптомы AERD включают реакции верхних дыхательных путей, такие как усиление заложенности носа, лобная головная боль или боль в носовых пазухах, а также поражение нижних дыхательных путей, включая кашель, хрипы, бронхоспазм или стеснение в груди.Некоторые люди также испытывают системные реакции, такие как покраснение кожи, сыпь, крапивница, отек лица, боль в животе или рвота.
В целях безопасности пациентам с астмой лучше рекомендовать болеутоляющие и лекарства от простуды с ацетаминофеном. Клиентам, подверженным риску повышенной чувствительности к аспирину и другим НПВП, следует настоятельно рекомендовать всегда читать этикетки безрецептурных препаратов, используемых для лечения боли, простуды, гриппа и лихорадки.
Два класса часто назначаемых лекарств также могут вызывать астму или вызывать симптомы, которые можно принять за астму.
Бета-адреноблокаторы могут вызвать у некоторых людей развитие астмы. У пациентов с ранее диагностированной астмой бета-адреноблокаторы могут увеличить бронхиальную обструкцию и реактивность дыхательных путей. Они также снижают эффективность обычных лекарств от астмы, таких как альбутерол и тербуталин. Было показано, что таблетки и глазные капли с бета-блокаторами увеличивают риск обострений астмы, которые использовались для лечения гипертонии, фибрилляции предсердий, сердечной недостаточности, стенокардии, беспокойства, мигрени, глаукомы и гиперактивности щитовидной железы.
Ингибиторы ангиотензинпревращающего фермента (АПФ), также используемые для лечения гипертонии и сердечно-сосудистых заболеваний, вызывают кашель примерно у 10% людей. Кашель может начаться сразу же или после нескольких месяцев терапии ингибиторами АПФ. Как правило, сухой кашель, связанный с приемом ингибиторов АПФ, не указывает на ухудшение течения астмы, но может вызывать беспокойство, особенно у пациентов, у которых уже есть кашлевой вариант астмы. Однако у людей с нестабильными дыхательными путями эти лекарства могут повышать реактивность бронхов.При возникновении стойкого кашля всегда следует проконсультироваться с врачом.
«Щелкните здесь, чтобы вернуться к внебиржевым обновлениям.
Нет кашля – Harvard Health
Эксперты по кашлю говорят, что многие безрецептурные лекарства от кашля, вероятно, не стоят своих денег.
Кашель – один из наших основных защитных механизмов. Этот рефлекс и это бесцеремонное изгнание воздуха, слизи и микробов избавляет нас от всех видов инфекционных и воспалительных заболеваний легких.
Но кто не ел слишком много хорошего? Когда взлом становится безжалостным, он может не дать нам уснуть, измотать и унизить.
Большинство людей сначала ищут облегчения от одного из бесчисленного количества лекарств от кашля, отпускаемых без рецепта. Но многие из этих безрецептурных лекарств от кашля малоэффективны.
Множество причин кашля
Хотя кашель существует для защиты от инфекций дыхательных путей, он обычно встречается и при других заболеваниях.У нас астма ассоциируется с хрипом и затрудненным дыханием, но для многих ее основным симптомом является кашель. Изжога является основным симптомом гастроэзофагеальной рефлюксной болезни (ГЭРБ), но желудочная кислота, раздражающая пищевод и заднюю стенку глотки, также может вызывать неприятный кашель.
Кашель также является побочным эффектом некоторых лекарств, в первую очередь ингибиторов АПФ, таких как лизиноприл и эналаприл, которые являются основой лечения высокого кровяного давления и сердечной недостаточности. Кашель, связанный с применением ингибиторов АПФ, иногда начинается через несколько месяцев после начала приема препарата.К счастью, есть хорошие альтернативы для тех, у кого есть эта проблема.
Кашель, связанный с применением ингибиторов АПФ, иногда начинается через несколько месяцев после начала приема препарата.К счастью, есть хорошие альтернативы для тех, у кого есть эта проблема.
Хроническая обструктивная болезнь легких (ХОБЛ), бактериальный синусит, рак легких – все это может свидетельствовать о своем присутствии с помощью кашля. И, конечно же, есть печально известная курильщица.
Но среди некурящих наиболее частой причиной кашля является обычная простуда. По крайней мере, 200 вирусов способны вызвать простуду, и это одна из причин, почему она так распространена. Когда вирусы поселяются во влажных темных углублениях носа и верхних дыхательных путей, ткань, выстилающая эти полости, не переносит проникновения и реагирует выделением слизи, превышающей нормальный выход 1-2 литра в год. день.Одним из результатов является постназальная капля, струйка слизи и других выделений, которые стимулируют нервы в задней части глотки и вызывают кашель. Эта щекотливая ситуация усугубляется тем, что некоторые инфекции делают верхние дыхательные пути более чувствительными, чем обычно.
Некоторые другие состояния также могут вызывать постназальный капель и связанный с ним кашель, включая синусит, воздействие загрязненного воздуха, сенную лихорадку (аллергический ринит) и другие аллергии, вызывающие заложенность носа.
Эффект просачивания внизПостназальная капельница вызывает кашель, поскольку слизь и другие выделения из носовых оболочек стекают по задней стенке глотки и раздражают верхние дыхательные пути. |
Выбор, выбор, выбор лекарств от кашля
Безрецептурных лекарств от кашля и простуды существует поразительное количество разновидностей. Мы говорим о средствах от кашля и от простуды, потому что, хотя есть некоторые продукты, которые продаются исключительно как средства от кашля – часто называемые туссинами, – многие из них содержат дополнительные ингредиенты, которые также должны контролировать симптомы простуды.
Возможно, будет немного легче сделать выбор, если вы поймете, что большинство этих продуктов содержат одни и те же несколько активных ингредиентов в ограниченном количестве сил и комбинаций. Вот краткое изложение пяти основных типов ингредиентов:
Вот краткое изложение пяти основных типов ингредиентов:
Отхаркивающие средства . Эти лекарства от кашля действуют главным образом за счет различных способов воздействия на выработку, консистенцию и выведение слизи. Гвайфенезин (произносится как gwy-FEN-e-sin), разжижающий слизь, является наиболее распространенным безрецептурным отхаркивающим средством. В рекомендациях по лечению кашля цитируются исследования, показывающие, что гвайфенезин эффективен, но также указываются другие, показывающие, что это не так. Хотите бесплатный и надежный способ разжижения слизи? Просто попробуйте пить много воды в следующий раз, когда вы простудитесь.
Подавители . Эти лекарства от кашля подавляют кашлевой рефлекс в головном мозге. Декстрометорфан (произносится как dex-tro-meth-OR-fan) – один из наиболее распространенных ингредиентов в безрецептурных лекарствах от кашля.
Противоотечные средства . Они работают за счет сужения кровеносных сосудов, что сокращает набухшие мембраны и позволяет большему количеству воздуха проходить через носовые проходы. В результате ткани высыхают, а постназальный кровоток уменьшается. Псевдоэфедрин (произносится как sue-doe-e-FED-rin), активный ингредиент Судафеда, и фенилэфрин (произносится как fen-ill-EF-rin) являются наиболее распространенными противоотечными средствами.Противоотечные средства могут быть очень эффективными в краткосрочной перспективе, но они также создают проблемы. Вы можете попасть в зависимость от противоотечных спреев для носа, если будете использовать их более четырех дней подряд.
В результате ткани высыхают, а постназальный кровоток уменьшается. Псевдоэфедрин (произносится как sue-doe-e-FED-rin), активный ингредиент Судафеда, и фенилэфрин (произносится как fen-ill-EF-rin) являются наиболее распространенными противоотечными средствами.Противоотечные средства могут быть очень эффективными в краткосрочной перспективе, но они также создают проблемы. Вы можете попасть в зависимость от противоотечных спреев для носа, если будете использовать их более четырех дней подряд.
Псевдоэфедрин является ключевым ингредиентом в незаконном производстве вызывающего привыкание стимулятора метамфетамина. Рецепт не нужен, но для его покупки нужно предъявить удостоверение личности. Псевдоэфедрин потенциально может вызвать у вас нервозность, нарушить сон и повысить кровяное давление. Если у вас высокое кровяное давление или болезнь сердца, проконсультируйтесь с врачом перед его применением.
Антигистаминные препараты . Как они работают, зависит от источника проблемы. Если сенная лихорадка или аллергия являются причиной заложенности носа и кашля, антигистаминные препараты соответствуют своему названию. Они блокируют гистамин – природное химическое вещество, которое вызывает протекание кровеносных сосудов и вызывает у аллергиков насморк и слезотечение. Но гистамин не влияет на симптомы простуды. Старые антигистаминные препараты, такие как бромфенирамин и хлорфенирамин, обладают другим эффектом: они подавляют активность нейромедиатора ацетилхолина, уменьшая секрецию слизи и расширяя дыхательные пути.
Если сенная лихорадка или аллергия являются причиной заложенности носа и кашля, антигистаминные препараты соответствуют своему названию. Они блокируют гистамин – природное химическое вещество, которое вызывает протекание кровеносных сосудов и вызывает у аллергиков насморк и слезотечение. Но гистамин не влияет на симптомы простуды. Старые антигистаминные препараты, такие как бромфенирамин и хлорфенирамин, обладают другим эффектом: они подавляют активность нейромедиатора ацетилхолина, уменьшая секрецию слизи и расширяя дыхательные пути.
Тем не менее, неясно, как именно старые препараты подавляют кашель. Некоторые исследователи говорят, что они могут работать, блокируя гистамин в центральной нервной системе. В головном мозге гистамин является нейротрансмиттером, одним из многих химических веществ, обеспечивающих межклеточную коммуникацию. Продукты, заявленные как «мультисимптомные» решения, часто включают эти старые препараты.
Анальгетики или болеутоляющие . Многие безрецептурные лекарства от простуды содержат ацетаминофен. Дозы различаются, но все они относительно небольшие (менее 400 мг).Опасность заключается в том, что некоторые люди могут не осознавать, что отвары от простуды и кашля содержат парацетамол. Если они также принимают более высокие дозы ацетаминофена (например, тайленола) от боли, это может вызвать серьезное повреждение печени и, возможно, острую печеночную недостаточность.
Многие безрецептурные лекарства от простуды содержат ацетаминофен. Дозы различаются, но все они относительно небольшие (менее 400 мг).Опасность заключается в том, что некоторые люди могут не осознавать, что отвары от простуды и кашля содержат парацетамол. Если они также принимают более высокие дозы ацетаминофена (например, тайленола) от боли, это может вызвать серьезное повреждение печени и, возможно, острую печеночную недостаточность.
Итак, какое лекарство от кашля нужно принимать?
Для ежедневного кашля от простуды хорошим выбором будет лекарство от кашля, которое содержит старые антигистаминные и противоотечные средства. Старые антигистаминные препараты включают бромфенирамин, дифенгидрамин и хлорфенирамин.
Исследования, на основе которых были сформулированы эти рекомендации, не могут отражать каждый индивидуальный опыт. Если вы думаете, что продукт работает нормально, он, вероятно, не повредит вам, хотя вы можете платить за эффект плацебо, а не за проверенное средство.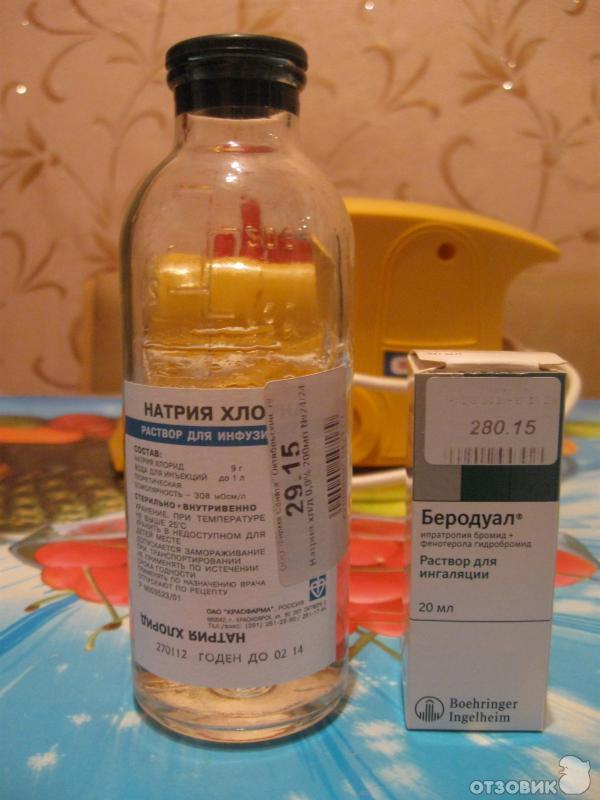
Всегда помните о других, менее распространенных причинах сильного кашля, особенно о ГЭРБ и астме. Если у вас кашель, от которого вы просто не можете избавиться, обратитесь к врачу и изучите возможность других источников вашего страдания.
Сделайте иммунизацию от коклюшаВместо того, чтобы лечить следующий серьезный кашель, вы можете предотвратить его, сделав прививку от коклюша, или, как его обычно называют, коклюша. По оценкам органов здравоохранения, более полумиллиона взрослых американцев заболевают коклюшем каждый год – намного больше, чем сообщалось о количестве, которое колеблется в районе 10 000 человек. Одна из причин такого разрыва заключается в том, что многие люди не осознают, что болеют этим заболеванием, потому что коклюш вызывает характерный «крик» внезапного вдыхания только в меньшинстве случаев. Часто симптомы легко принять за очередную простуду, хотя она может вызвать мучительный, продолжительный кашель. Большинство детей вакцинируются от коклюша, но иммунитет проходит. Иммунизация детей включает в себя пять прививок в течение нескольких лет с комбинированными вакцинами против дифтерии, столбняка и коклюша. К счастью, взрослые нуждаются в вакцинации от этих трех болезней только раз в 10 лет. В 2005 году FDA одобрило две новые комбинации дифтерии, столбняка и коклюша, одну для подростков, названную Boostrix, и другую для подростков и взрослых, названную Adacel. Они похожи на детские препараты, но содержат меньше антигена коклюша (антигены вызывают иммунный ответ, который защищает вас от болезни).Комитет экспертов рекомендовал подросткам сделать прививку от дифтерии, столбняка и коклюша, но, когда мы начали настаивать, эта рекомендация не была распространена на взрослых. |
Поделиться страницей:
Заявление об отказе от ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого.



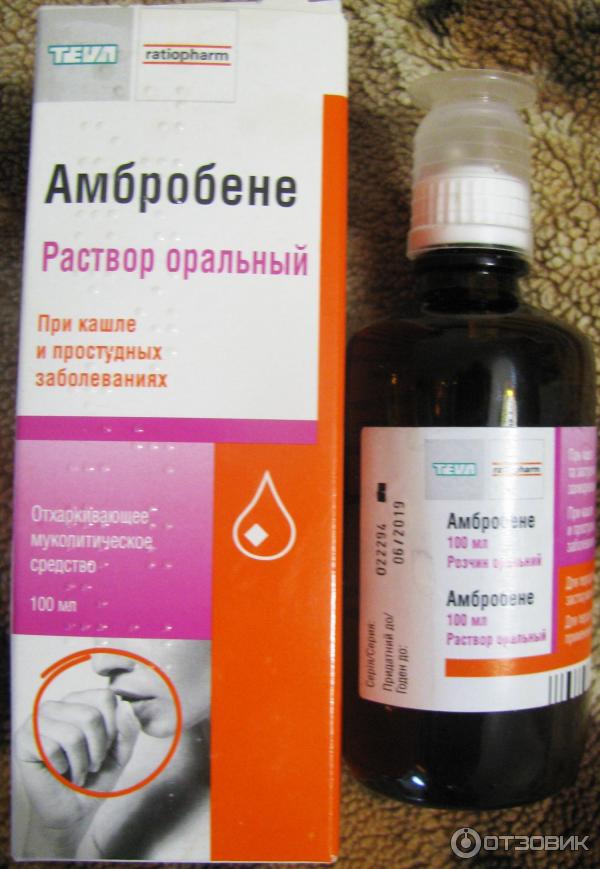 Но у этого типа ингаляции есть противопоказания и особенные правила применения, которые обязательно надо учитывать перед использованием. В первую очередь этот способ можно применять не при всех патологиях дыхательных путей. Также следует ответственно подойти к выбору действующего средства.
Но у этого типа ингаляции есть противопоказания и особенные правила применения, которые обязательно надо учитывать перед использованием. В первую очередь этот способ можно применять не при всех патологиях дыхательных путей. Также следует ответственно подойти к выбору действующего средства.
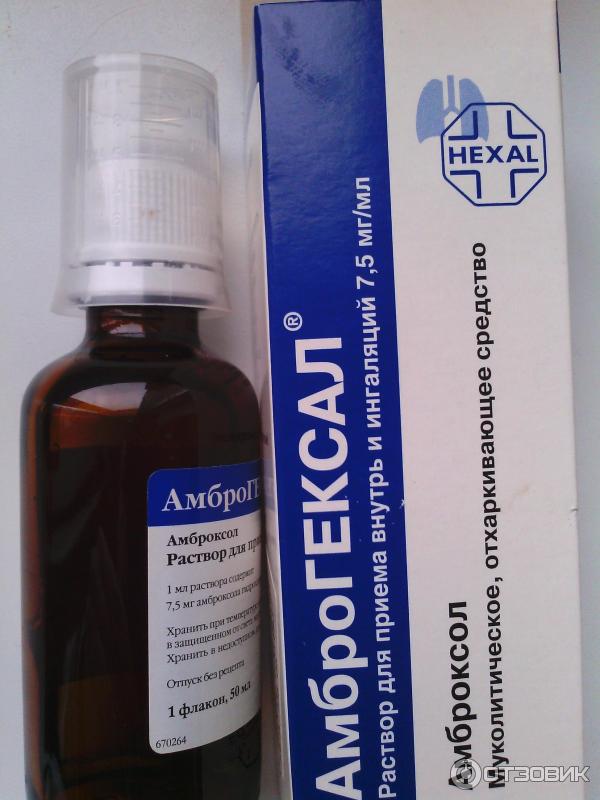 Недостатком его является то, что некоторые лекарства разрушаются под действием ультразвука;
Недостатком его является то, что некоторые лекарства разрушаются под действием ультразвука; Также такие средства применяются при любом заболевании, что ведет к дыхательной недостаточности из-за бронхоспазма. Даже при бронхите данная группа лекарств будет уместна. К таким относят Вентолин, Беродуал, Беротек, Сальбутамол и другие.
Также такие средства применяются при любом заболевании, что ведет к дыхательной недостаточности из-за бронхоспазма. Даже при бронхите данная группа лекарств будет уместна. К таким относят Вентолин, Беродуал, Беротек, Сальбутамол и другие. Они наиболее эффективны в составе комбинированной терапии всеми видами препаратов.
Они наиболее эффективны в составе комбинированной терапии всеми видами препаратов.


 Комбинированные препараты (Беродуал) лучше использовать с мундштуком, Атровент на базе ипратропиум бромида назначают при астме, кашле, спазмах.
Комбинированные препараты (Беродуал) лучше использовать с мундштуком, Атровент на базе ипратропиум бромида назначают при астме, кашле, спазмах. Антисептический эффект оказывают фурацилин, гентамицин.
Антисептический эффект оказывают фурацилин, гентамицин. Релевантность взаимодействия конкретных лекарств для конкретного человека определить сложно. Всегда консультируйтесь со своим врачом перед началом или прекращением приема каких-либо лекарств.
Релевантность взаимодействия конкретных лекарств для конкретного человека определить сложно. Всегда консультируйтесь со своим врачом перед началом или прекращением приема каких-либо лекарств.