Киста верхнечелюстной пазухи: симптомы, причины и лечение
В статье рассказывается о том, что собой представляет киста верхнечелюстной пазухи. Перечислены причины её появления и методы лечения. Дана симптоматика новообразования и меры профилактики появления опухоли.

Что это за заболевание
 Вообще, киста – это доброкачественное образование, похожее на полость, имеющую содержимое внутри стенок. Она, помимо верхнечелюстных, часто встречается в пазухах около носа, но ни при каких обстоятельствах не выходит за пределы данных зон.
Вообще, киста – это доброкачественное образование, похожее на полость, имеющую содержимое внутри стенок. Она, помимо верхнечелюстных, часто встречается в пазухах около носа, но ни при каких обстоятельствах не выходит за пределы данных зон.
Киста может быть любого размера – от небольших образований на начальных этапах до крупных, которые расширяются, если запустить лечение.
Есть два механизма развития образования:
- Ретенционная, возникающая и развивающаяся, если были закупорены выводящие проток желез в слизистой.
- Одонтогенная, прогрессирующая в качестве стоматологической патологии, т.е. из-за болезней зубов и дёсен.
Могут также обнаружить как единоличные, так и множественные кисты. У одних людей данное образование является приобретённым, а у других присутствует с рождения.
Это очень распространённое заболевание: по статистике, у каждого пятого при детальном осмотре носа можно обнаружить небольшую кисту верхнечелюстной пазухи (ВЧП). Такое образование долгое время не дает о себе знать, либо же проявляется в виде болевых ощущений и неприятных симптомов.
За больным, у которого выявили кисту, ведётся динамическое наблюдение. Если его состояние резко ухудшилось, возможно оперативное вмешательство.
ЛОР о кисте в пазухе:
Код по МКБ
Есть два кода заболевания по МКБ:
Каждый из них присваивается в зависимости от того, как формировалась киста и какой вид она приобрела.
Основные симптомы
Данная проблема даёт о себе знать целым комплексом симптомов.
| Симптом | Описание |
 Заложенность носа | Первостепенный симптом, который сигнализирует о забитости протоков. Человек ощущает трудности при дыхании носом, неприятные ощущения в области верхней челюсти. Появляется быстрая раздражительность, плохая работоспособность. Есть риск обострения хронического гайморита либо ринита. Проявляет себя в обычной жизни или при физических нагрузках. Проблемы могут испытывать люди, к примеру, занимающиеся дайвингом. Ныряя под воду, они будут ощущать в области, где образовалась киста, неприятное давление, боли. Если появилась отёчность, либо же начала вытекать жидкость, это приводит к появлению ЛОР-заболеваний. |
 Головные боли, боль щек и глаз | Симптомы, характерные как для кисты в одной, так и в двух пазухах. Всё это сказывается на общей работоспособности человека, аппетите, сонливости, а также на дыхательном процессе. В особых случаях пациент страдает от проблем со зрением (двоящейся вид в глазах). Иногда киста, расположенная на одной стороне, способна проявлять себя односторонними симптомами. К примеру, ощущаются головные боли, заложенность носа преимущественно с той стороны, где появилось новообразование. Боли и отёки в щеках могут перейти на здоровые зубы. Есть риск появления неприятных ощущений в области лба. Возникают регулярные головные боли, интоксикация организма. Закупоренные пазухи при наклоне головы отзываются сильной болью. |
 Слизь и гной в глотке | Больной замечает сильное выделение прозрачной жидкости жёлтого цвета из носа. Может протекать как из одной ноздри, так и из двух, в зависимости от локализации кисты. Появляется данное явление в результате разрыва плёнки и вытекания кистообразного образования. Долго это не продлится, но риск подхватить инфекцию в этот период значительно повышается. |
 Температура | Естественная реакция организма, сигнализирующая о борьбе с инфекцией, попавшей в пазуху. Кистообразные опухоли формируются довольно долго, поэтому повышенная температура также способна держаться длительное время. |
Причины возникновения

Киста верхнечелюстной пазухи на МРТ
Обычно образуется киста, если были закупорены выводные протоки железы. Если они были забиты, выделяется особое вещество, которое растягивает стенки протока, из-за чего они постепенно заполняются серозной жидкостью. Вещество внутри новообразования продолжает вырабатываться. Чем дольше они находятся в таком состоянии, тем больше становится киста.
Есть несколько причин появления такого образования:
- Травмы данной области, из-за которых произошло закупоривание протоков (например, из-за ударов по лицу, падений и пр.).
- Из-за наследственной предрасположенности, аномального строения протоков и костей в данной области.
- Наличие синуситов (хронических процессов в этой зоне).
- При проблемах с верхними зубами и дёснами (обычно – из-за кариеса, пародонтоза и т.п.).
- Как последствие аллергической реакции.
- Из-за расположения корней зубов.
Последняя причина связана со строением корневой системы: корни верхних зубов (5 и 6 с одной и другой стороны) могут протягиваться до нижней стенки пазухи, или же отделяться от неё небольшой перегородкой.
Если патология в этом отделе была запущена, могут образоваться ондогенные выпячивания. Их два типа: радикулярные (исходящие от корней зубов) и фолликулярные (образовавшиеся при смещении зубного зачатка).
Возникнуть новообразование может и в результате патогенеза – когда инфекция попадает в эту область и поражает здоровые ткани, в результате чего они заключаются в сокрытое оболочкой образование.
Такие выпячивания образуются у большей части населения, но могут благополучно рассосаться самостоятельно. Однако, достигнув определённого размера, они начинают приносить беспокойство, и без лечения уже не обойтись.
Классификация
Кисты классифицируют по нескольким признакам:
| Критерий | Разновидности |
| По причине возникновения | В медицине выделяют три типа:
|
| По содержимому | Новообразования могут содержать внутри ряд веществ:
|
| По месту локализации | Образовывается она в одном или нескольких местах:
|
Альвеолярная киста
Речь идёт об одонтогенных новообразованиях, которые локализуются в участках возле альвеолярной бухты. Негативное влияние такой кисты, если её запустить, способно повредить корневую систему верхних зубов. Удаляется она только при хирургическом вмешательстве.
Киста гайморовой пазухи
Эта разновидность практически никак не проявляется. Лишь при определённом расположении и существенном размере она способна привести к болевым ощущениям.
Чаще всего, её обнаруживают случайно, когда у доктора возникает подозрение на другое заболевание. Для этого проводится КТ, МРТ, или рентген в районе гайморовой пазухи.

Размеры
Габариты кисты никак не влияют на выраженность симптомов. Большие образования могут не приносить неудобств. Гораздо важнее, где именно расположена опухоль:
- Меньше неприятных ощущений вызывают те, что находятся в нижнем отделе пазухи.
- Но даже небольшое образование, расположенное в верхней стенке, способно привести к осложнениям и появлению головных болей.
Связано это с близким расположением кисты к ветвям тройничного нерва.
Запись вебинара от доктора наук по теме:
Диагностика
 Обычно такая патология обнаруживается случайно, когда человек проверяется на наличие другого заболевания.
Обычно такая патология обнаруживается случайно, когда человек проверяется на наличие другого заболевания.
Для этого идут к стоматологу (если заболевание касается челюстей и зубов) либо отоларингологу, которые далее выдают направление на рентген или другой вид осмотра. Привлечь к диагностике могут ЛОРа.
Лабораторные анализы не помогут точно оценить кисту.
Врач может поступить следующим образом:
- Провести осмотр носа.
- Направить его на эндоскопическое исследование.
- Назначить проведение рентгенографии или компьютерной томографии пазух и черепа больного.
Рентген
 При рентгенографии определяется закупоренность пазух. На снимке чёрным цветом будут отражаться крупные опухоли. Одонтогенную кисту выявляют, настраивая рентгенснимок на определённую проекцию.
При рентгенографии определяется закупоренность пазух. На снимке чёрным цветом будут отражаться крупные опухоли. Одонтогенную кисту выявляют, настраивая рентгенснимок на определённую проекцию.
По рентгенограмме будут видны размеры кисты:
- Светлые участки обозначают пазуху.
- Тёмные сигнализируют о кисте.
Томография
 В настоящий момент является самым эффективным методом диагностики. Благодаря ему возможно с высокой точностью определить, где расположена киста и какова толщина её стенок, какое вещество накапливается внутри неё.
В настоящий момент является самым эффективным методом диагностики. Благодаря ему возможно с высокой точностью определить, где расположена киста и какова толщина её стенок, какое вещество накапливается внутри неё.
Врач по результатам томографии получает послойный срез черепа больного. Это помогает оценить строение образования, что особенно важно при подборе дальнейшего метода лечения.
Пункция
 Метод, заключающийся в проколе кисты. По цвету жидкости, которая вытекает из раны, определяется подходящий диагноз. Такой способ подходит только для выявления больших новообразований.
Метод, заключающийся в проколе кисты. По цвету жидкости, которая вытекает из раны, определяется подходящий диагноз. Такой способ подходит только для выявления больших новообразований.
Для этого используется местная анестезия. Процедура является не только диагностической, но и лечебной. После откачки жидкости у человека нормализуется дыхание. Киста уменьшается, на время улучшается состояние больного.
Синускопия
Точный способ изучения закупоренных участков и определения их местоположения. В выводное соустье врач проводит эндоскоп.
С его помощью возможно детально осмотреть новообразование, изучить его на предмет иных патологий.

Лечение
Поскольку такое новообразование не является злокачественным, оно легко и без последствий удаляется хирургическим путём.
Пока киста не развилась до больших размеров, её реально вылечить без операции. Но врач должен определиться с симптомами, затем назначить обследование, по результатам которого подберёт индивидуальный курс лечения.
Медикаментозное (без операции)
 Хороший способ лечения, если киста не достигла большого размера. В таком случае спустя некоторое время можно снизить размер образования.
Хороший способ лечения, если киста не достигла большого размера. В таком случае спустя некоторое время можно снизить размер образования.
Пациенту назначают приём:
- Солевых растворов, используемых для промывания забитой носоглотки.
- Препаратов, благодаря которым усиливается отток слизи из протоков.
- Назальных препаратов, нацеленных на суживание сосудов (используют капли и спреи).
- Антибиотиков (местного и общего применения).
Подойдёт только приём специальных медикаментов. Назначение физиотерапевтических процедур и курса прогревания пазух строго запрещены – из-за таких действий ускоряется рост кисты, появляются побочные явления.
Если существует риск развития гайморита в острой форме, врач назначает курс приёма антибиотиков. Плюс, рекомендует промывать забитые пазухи и носовую полость антисептическими растворами.
Как проходит операция по удалению кисты:
Хирургическое вмешательство
Эффективный способ, однако, к нему прибегают только при невозможности побороть кистообразования с помощью лекарств. Бессимптомную опухоль не нужно оперировать – она обычно мала, и может при правильном медикаментозном лечении и промывании рассосаться самостоятельно.
Справка! Направление к хирургу дает только врач. Однако проведение процедуры запрещено, если болезнь приобрела более острую форму.
Способы оперирования
В случае если патология способно нанести вред здоровью пациента, врач решается на хирургическую операцию по её удалению. Метод оперирования определяется относительно размера и расположения кисты:
| Метод | Описание |
 Эндоскопическое удаление | На данный момент эндоскопия считается одним из самых современных и щадящих методов. Хирургическое вмешательство проводится под местной анестезией. Никаких дополнительных надрезов не требуется, риск травмироваться минимален. Благодаря этому больной проходит короткий период восстановления. |
 Пунктирование | Участок, на котором скопилось вещество, пробивается. В результате накопившаяся жидкость выходит наружу. Процедура рискованная, применяется только при больших образованиях, которые нужно срочно уменьшить. После операции потребуется соблюдать условия восстановительного периода. Параллельно применяются лекарственные препараты (преимущественно – общего воздействия). |
 Гайморотомия Денкера | Самый травматичный метод оперирования, используемый, когда новообразование требуется удалить в труднодоступном месте. Операция проводится только под общим наркозом: делается надрез под верхней губой, а после вскрывается одна из стенок кисты. Затем требуется соблюдать условия послеоперационного восстановления – пациент должен оставаться в покое в течение недели, после чего ему могут снять швы. |
 Операция по Колдуэлл-Люку | Щадящий метод оперирования: для удаления используется местное обезболивание. Под десной делается надрез, чтобы обнажить стенки кисты. Новообразование аккуратно удаляется, чтобы не задеть здоровые ткани. Заражённая слизистая оболочка вместе с повреждёнными тканями выскабливается, после чего ротовую полость поливают 3%-м раствором перекиси водорода. Разрез зашивают, а пазуху на время тампонируют. |
Лечение ребенка
У маленьких детей такое заболевание обнаруживают крайне редко. Куда чаще оно возникает у подростков, страдающих от хронического ринита или аллергии. Лечение протекает в том же порядке, что и у взрослых, особых исключений нет.
Прогноз
Врачи дают благоприятные прогнозы, поскольку новообразование является доброкачественным. Формируется оно довольно длительное время, а при правильном лечении риск повторного появления кисты в тех же участках минимален.
История болезни
В историю заболевания врач заносит следующую информацию:
- На что жаловался больной при первом посещении врача.
- Что дала диагностика образования (прикрепляют результаты томографии, рентгена и т.п.), какой метод лечения был избран. Имелись ли осложнения на момент осмотра.
- Каковы результаты лечения.
- Какой курс восстановления прописан.
Последствия удаления
 Для успешного восстановления после удаления кисты больной находится на стационарном лечении. Длится оно не больше 2 недель:
Для успешного восстановления после удаления кисты больной находится на стационарном лечении. Длится оно не больше 2 недель:
- Ежедневно нос и швы обрабатывают, промывают антисептиком.
- Пациент пропивает антибиотические препараты (широкого спектра действия), антигистаминные средства и, если необходимо, обезболивающее.
- Больному предложат пройти курс физиолечения, направленного на рассасывание отёка.
Если надрез зарастает в нормальном темпе, швы снимут уже через 7 дней. Но в целом реабилитация займёт до 4 недель.
В этот период больной должен следовать ряду правил:
- Следить за гигиеной ротовой полости и носа.
- Каждый раз после приёма пищи ополаскивать рот обычной водой.
- Не ковыряться в носу, не засовывать пальцы в рот.
- Снизить физическую и термальную нагрузку на организм. Следовательно, на время прекратить занятие спортом, не купаться в горячей водой, не есть горячую и острую пищу.
Важно! Первое время может сохраняться отёчность губы и щёк, онемение, плохая чувствительность в данной зоне. Бывает, что на время ухудшается обоняние, дыхание носом затрудняется, появляются выделения. Это временный послеоперационный эффект, который пройдёт в течение недели.
Возможные осложнения
Поскольку данное образование не является злокачественным и не образует метастазы, то оно не приводит к нарушению функций других органов. Только крупное новообразование способно привести к осложнениям.
Если киста была повреждена, то появляется шанс подхватить ЛОР-заболевания, инфекции, гнойное заражение тканей ротовой полости, костей, а также потери нескольких зубов. В остальном же, при правильно проведённом лечении и восстановительном процессе, риск рецидива минимален.
Может она ли лопнуть
При существенном размере и перегрузке в данной области новообразование может лопнуть. Жидкость начнёт вытекать и доставлять неудобства.
Профилактические меры
 В послеоперационный период лучше питаться нетвёрдой пищей комнатной температуры, чтобы не раздражать нервную систему и не до конца восстановившиеся ткани.
В послеоперационный период лучше питаться нетвёрдой пищей комнатной температуры, чтобы не раздражать нервную систему и не до конца восстановившиеся ткани.
После и до проведения курса лечения разрешено воспользоваться средствами народной медицины.
Вот несколько из них:
- Лист любого растения нужно отмыть и положить в холодильник, продержав его там не меньше 3 дней. Затем из него выдавливают сок, смешивая полученное вещество с водой и закапывая ноздри получившимся составом 3-5 каплями несколько раз в день.
- 2 гр. мумие и 5 мл. глицерина растворяются в тёплой воде. Закапывают ноздри таким раствором 3-5 раз в день.
- Делают настой из эвкалипта, чая и мёда (в равных долях). Носовые проходы закапывают утром, в обед и вечером.
Отдельное их применение не даст больших результатов, но вкупе с другими методами они дают существенный эффект, уменьшая размеры опухоли и очищая протоки. Плюс, их обязательно нужно согласовывать с лечащим врачом.
как развивается, типы, симптомы и диагностика, тактика лечения

Киста околоносовой пазухи — патологическое образование в виде пузыря с эластичными стенками и жидким содержимым. Чаще всего образуются кисты лобных пазух (80%), немного реже — решетчатого лабиринта (15%) и крайне редко — киста клиновидной и гайморовой (верхнечелюстной) пазух (5%).
Кисты пазух — заболевание редкое, требующее помощи оториноларинголога и офтальмолога. Симптоматика кисты лобной и решетчатой пазух характерна и не вызывает затруднений у специалистов при постановке диагноза. Своевременно выявить кисту основной пазухи очень сложно, но необходимо, поскольку ранняя диагностика в большинстве случаев помогает предупредить развитие патологий зрительного нерва.
Киста верхнечелюстной пазухи обнаруживается случайно: во время рентгенодиагностики совершенно другого заболевания, например, рентгенографии черепа.
Классификация
По характеру отделяемого пазухи выделяют кисты:
- С серозным содержимым — гидроцеле,
- Со слизистым — мукоцеле,
- С гнойным — пиоцеле.
По происхождению:
- Ретенционные кисты — истинные кисты, формирующиеся в результате полной или частичной непроходимости выводных протоков желез, вырабатывающих слизь. Причинами их непроходимости являются: отек, закупорка, рубцы или гиперплазия. Железа продолжает функционировать и вырабатывать секрет.
 Со временем стенки растягиваются, она переполняется и закрывает просвет пазухи. Истинные кисты имеют выстилку из эпителия слизистой оболочки.
Со временем стенки растягиваются, она переполняется и закрывает просвет пазухи. Истинные кисты имеют выстилку из эпителия слизистой оболочки. - Ложные кисты — это кистоподобные образования, происхождение которых до конца не изучено. Обычно они возникают у мужчин. Возможными причинами псевдокист являются: воздействие аллергенов или инфекционных агентов, а также патология верхних зубов. Ложные кисты образуются в толще слизистой и не имеют эпителиальной выстилки.
- Одонтогенная киста формируется вокруг воспаленного корня верхнего зуба и заполнена гноем. Они бывают радикулярными и фолликулярными. Первые образуются около воспаленного корня кариозного зуба, постепенно прорастают через атрофированную костную ткань челюсти и проникают в пазуху. Вторые возникают из фолликула воспаленного молочного зуба.
По локализации патологии:
- Киста правой пазухи,
- Киста левой пазухи.
Этиология и патогенез
Кисты образуются в носовых пазухах в результате местных воспалительных процессов инфекционной или аллергической природы. Среди них выделяют:
- Хронический ринит различной этиологии,
- Гайморит,
- Полипы,
- Аллергические реакции,
- Искривление перегородки носа,
- Опущение твердого неба,
- Периодонтит.
Железы околоносовых пазух вырабатывают секрет, который выходит на поверхность слизистой по выводным протокам. Отек и другие признаки воспаления способствуют утолщению слизистой и нарушают проходимость выводных протоков.
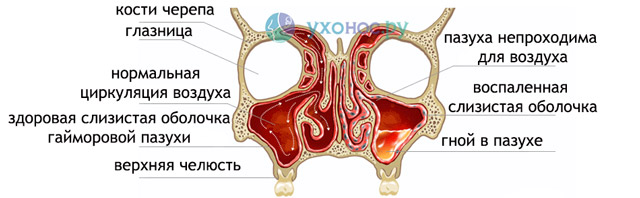
Пазуха перестает полноценно сообщаться с полостью носа. Слизь, продуцируемая железой, не находит выхода, накапливается, давит на стенки, которые постепенно растягиваются. Так формируется патологическое образование – киста.
Симптоматика
Киста гайморовой пазухи часто протекает бессимптомно и обнаруживается во время общего осмотра и обследования пациента. Клинические признаки начинают появляться у больных по мере разрастания новообразования и становятся выраженными, когда киста полностью закрывает просвет носовой пазухи.
Симптомы заболевания напоминают клинику острого гнойного гайморита:
- Болезненные ощущения в области пораженной пазухи, усиливающиеся при наклонах вперед;
- Чувство давления, тяжести и напряженности около глазницы;
- Боль в щеке, иррадиирующая в скулы и зубы;
- Вязкая слизь, стекающая по задней стенке глотки;
- Отечность щеки;
- Дискомфорт в области лба и челюсти;
- Асимметрия лица;
- Заложенность носа с больной стороны при отсутствии других признаков простуды;
- Постоянная или приступообразная головная боль;
- Симптомы интоксикации.
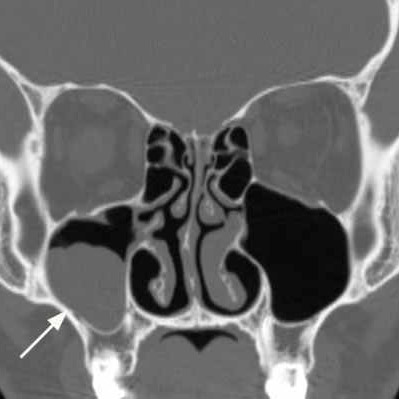
Киста гайморовой пазухи
При пальпации обнаруживают характерный для этого заболевания «хруст пергамента» в пораженной зоне. Киста на рентгенограмме представляет собой затемнение округлой формы на фоне светлой пазухи. Эти клинические признаки характерны для кисты правой и левой пазухи.
Значимыми симптомами патологии также являются: снижение остроты зрения и двоение в глазах. У больных происходит смещение глазного яблока и ограничивается его подвижность. Такие больные обычно наносят визит глазному врачу, а не оториноларингологу. В некоторых случаях зрительные симптомы становятся основными, а киста довольно долго никак не проявляется.
Клиника одонтогенной кисты имеет свои особенности и характеризуется более тяжелым течением и выраженностью симптоматики. В редких случаях у больных повышается температура и появляются признаки интоксикации.
На фоне кисты часто обостряется гнойный гайморит, который проявляется следующими риноскопическими признаками: гиперемией и отечностью слизистой, наличием гноя в носовых ходах.
При отсутствии своевременного лечения болезнь прогрессирует, что приводит к отеку носовых раковин и образованию полипов в носу. Острые респираторные инфекции ухудшают течение заболевания и провоцируют нагнаивание новообразования.
Осложнения кисты:
- Деформация костей черепа,
- Нагноение новообразования,
- Атрофия кости и ее отторжение,
- Нарушение зрения — диплопия.
Киста в пазухе носа способствует частым обострениям хронического гнойного гайморита с лихорадкой и появлению интенсивной боли в лице и голове.
Постоянная гипоксия, вызванная затрудненным носовым дыханием, приводит к развитию тяжелых дисфункций сердечно-сосудистой системы.
Кисты, содержащие жидкость, как правило, не малигнизируются (клетки не приобретают нормальную или патологически измененную ткань).
Диагностика
Диагностические мероприятия, проводимые для выявления кисты в носовой пазухе и ее последующего лечения:
- Изучение жалоб больного и клинической симптоматики,
- Риноскопия,
- Рентгенография,
- Гайморография с введением контрастного вещества,
- Компьютерная томография,
- Магнитно-резонансная томография,
- Эндоскопическое исследование,
- Диагностическое зондирование, пункция и биопсия тканей кисты с целью лабораторного исследования.
Лечение
Если у больного отсутствуют симптомы заболевания, он чувствует себя удовлетворительно, то лечение патологии не проводят, а ограничиваются лишь динамическим наблюдением. В некоторых случаях киста претерпевает обратное развитие, уменьшается в размерах и даже полностью рассасывается.
Киста зуба исчезает после его лечения и устранения зубной инфекции.
Хирургическое лечение
Если киста разрастается и начинает мешать нормальному функционированию носовой пазухи, ее удаляют.
Для этого используют малоинвазивное хирургическое и эндоскопическое вмешательство.
Эндоскопическая операция — на сегодняшний день самый быстрый, эффективный, малотравматичный и безопасный способ лечения данной патологии. Проводят операцию под местной анестезией, через естественное отверстие гайморовой пазухи. Для этого используется специальная эндоскопическая техника.
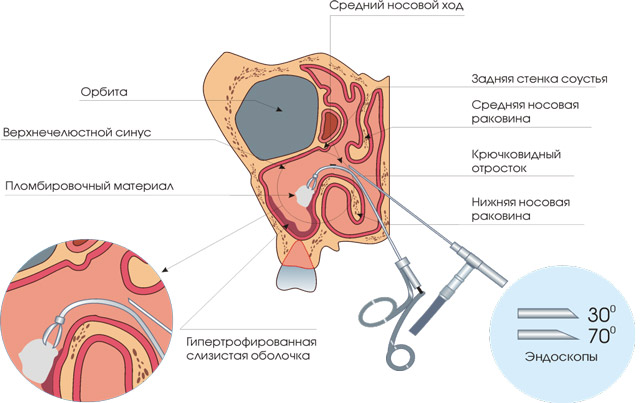
Преимущества операции:
- Отсутствие разрезов, швов и рубцов на лице,
- Короткий реабилитационный период,
- Отсутствие осложнений и противопоказаний.
Классическая операция в настоящее время проводится крайне редко: только при отсутствии эндоскопического оборудования и квалифицированных кадров, а также для лечения одонтогенной кисты.
Основные этапы оперативного вмешательства:
- Обезболивание необходимого участка,
- Косой разрез под верхней губой,
- Трепанация пазухи,
- Извлечение капсулы,
- Наложение П-образного лоскута или биологическое закрытие отверстия.
Операция длится 30-40 минут. В послеоперационном периоде ежедневно проводят туалет носа — очищают его от корочек и слизи, а пазуху промывают через соустье.
Гайморотомия —
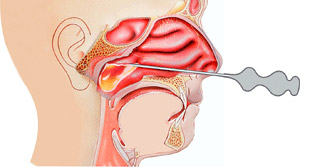
Пункционное лечение
Пункция и удаление кистозного содержимого не всегда заканчивается выздоровлением больного. Возможно развитие тяжелых осложнений – образования незаживающих свищей и крупных гнойников.
При обострении гайморита кисту пазухи не удаляют. Сначала больному назначают комплексное лечение, включающее использование системных и местных противомикробных средств. Только после стабилизации состояния больного переходят к непосредственному удалению кисты.
Народная медицина
- Сок алоэ закапывают по 3 капли в каждый носовой ход. Перед применением листья растения оставляют на трое суток в холодильнике.
 Средство из мумие, воды и глицерина используют трижды день.
Средство из мумие, воды и глицерина используют трижды день.- Золотой ус — целебная трава, сок которой повсеместно используют для лечения гайморита и кисты.
- Клубни цикламена тщательно моют, натирают на терке и выжимают сок через четырехслойную марлю. Перед применением сок разводят водой и закапывают в нос по 2 капли. После этого больному следует полежать минут 10 на стороне поражения, чтобы средство попало в пазуху.
В некоторых случаях средства народной медицины, применяемые для лечения кисты, могут не дать положительных результатов или ухудшить течение болезни. Если причиной патологии является аллергия, то эфирные масла, мед и фитосредства спровоцируют новый приступ, что приведет к увеличению кисты в размерах.
Профилактика
Профилактические мероприятия заключаются в:
- Систематическом посещении стоматолога,
- Выявлении и терапии патологий зубов – кариеса, пародонтоза,
- Лечении ринита и синусита различного происхождения,
- Восстановлении искривленной перегородки носа,
- Своевременной терапии аллергического насморка и поллиноза,
- Соблюдении гигиены полости рта.
При появлении симптомов заболеваний органов дыхания не следует заниматься самолечением. Необходимо как можно скорее обратиться за помощью к специалисту.
Видео: гайморит, доктор Комаровский
Мнения, советы и обсуждение:
Киста гайморовой пазухи. Симптомы кисты гайморовой пазухи :: SYL.ru
Киста гайморовой пазухи — проблема достаточно распространенная. Подобная патология может протекать без каких-либо симптомов, но в определенных условиях становится причиной дискомфорта. Более того, иногда киста действительно опасна. И сегодня многие интересуются дополнительной информацией об этом недуге. Почему возникает киста? Какие методы лечения предлагает медицина? Насколько опасным может быть хирургическое вмешательство? Ответы на эти вопросы будут полезны многим.
Что представляет собой киста?
Безусловно, в первую очередь стоит разобраться с тем, что же представляет собой данное образование. Ни для кого не секрет, что в человеческом черепе имеются специальные воздухоносные полости, которые называют придаточными пазухами носа. И гайморовы пазухи (или верхнечелюстные) представляют собой самые крупные из них.
Киста гайморовой пазухи — образование доброкачественное. Она представляет собой небольшой мешочек с двухслойной стенкой и жидким внутренним содержимым. Внутренний слой кистозной стенки содержит в себе специальные клетки, которые продуцируют слизистый секрет. По сути, киста формируется в связи с закупоркой железы, продуцирующей слизь.
Согласно статистическим данным, каждый десятый человек на планете имеет подобное новообразование. Но в большинстве случаев киста не доставляет пациенту никакого беспокойства. Более того, чаще всего она обнаруживается совершенно случайно, в то время, когда врач исследует полость носа и пазух на наличие каких-либо других заболеваний.
Основные причины появления новообразования
Крайне важно узнать о том, почему образовалась киста гайморовой пазухи. Лечение в большинстве случаев зависит именно от этого. Как уже упоминалось, полость носа и придаточных пазух выстлана слизистой оболочкой, специальные клетки которой вырабатывают слизистый секрет. Под воздействием тех или иных причин выводящие протоки слизистой железы могут закупориваться, в результате чего секрет начинает накапливаться в ее полости — именно так чаще всего и возникает киста. А вот причины закупорки могут быть самыми разными:
- Чаще всего причиной становятся частые воспалительные заболевания носовых ходов и придаточных пазух — это могут быть риниты, синуситы, а также гаймориты и другие болезни.
- У некоторых людей наблюдаются некоторые анатомические особенности (например, асимметрия лица), которые делают их более склонными к данному виду заболеваний.
- Кроме того, к причинам можно отнести и повышенный аллергический фон организма.
- Существует и гипотеза о том, что причиной образования кист могут стать некоторые изменения или особенности иммунных процессов в организме, хотя это мнение еще не было подтверждено во время исследований.
- Отдельно стоит упомянуть об одонтогенной кисте, формирование которой связано с заболевание верхнечелюстных зубов.
Классификация: основные разновидности кист
Сегодня люди хотят знать, что же представляет собой киста гайморовой пазухи. Симптомы, лечение заболевания – все это также интересует многих. Кроме того, стоит учесть, что подобные структуры могут быть разными. На сегодняшний день существует несколько систем классификации подобных новообразований.
Например, в зависимости от причин возникновения и некоторых особенностей строения принято выделять следующие виды кист:
- Истинная (ретенционная) киста формируется в результате закупорки выводящих протоков слизистой железы. При этом изнутри новообразование выстлано типичными клетками слизистой оболочки, которые продолжают продуцировать секрет.
- Ложная, или псевдокиста, как правило, формируется при длительном воздействии аллергена. К причинам ее образования можно отнести и воспалительные процессы в корнях верхнечелюстных зубов. Такое образование не имеет слизистых клеток.
Кроме того, киста может иметь различное наполнение — например, новообразование может содержать внутри гнойные массы, слизистый секрет или серозную жидкость. Киста может формироваться как с левой, так и с правой стороны, что также нужно учитывать в процессе диагностики.
Какими симптомами сопровождается болезнь?
Стоит отметить, что в большинстве случаев подобное заболевание протекает без каких-либо симптомов. Киста не мешает дыханию, не вызывает болезненности и никак не сказывается на качестве жизни больного человека — нередко отоларинголог обнаруживает ее совершенно случайно во время диагностики гайморита или некоторых других заболеваний.
С другой стороны, воспаление или быстрый рост новообразования могут привести к появлению характерных признаков. Так каковы же симптомы кисты гайморовой пазухи? Нередко одним из первых признаков патологии является боль, которая появляется над местом локализации кисты, но также может отдавать в область глазницы или в виски.
Кроме того, многие пациенты жалуются на постоянную заложенность носа и трудности с дыханием. Если у пациента имеется киста левой гайморовой пазухи, то, соответственно, заложенность будет ощущаться больше именно с левой стороны. В некоторых случаях можно наблюдать скудные выделения гнойного происхождения.
К симптомам кисты можно отнести и сильные головные боли. Болезненность, как правило, характеризуется четкой фронтальной локализацией.
Чем опасная данная патология?
Сразу же стоит отметить, что при вовремя начатой терапии вероятность возникновения осложнений сводится к минимуму. Тем не менее киста гайморовой пазухи может привести к крайне неприятным последствиям. В частности, одним из наиболее распространенных осложнений является воспаление и нагноение ее, что сопровождается болями, повышением температуры, появлением гнойных выделении и т. д.
Известный и случаи, когда длительный рост подобного новообразования приводил к повышенному давлению на кости и некоторые органы головы. Кость под постоянным воздействием может деформироваться. Более того, в некоторых случаях киста сдавливает те ли иные части зрительного анализатора, что приводит к диплодии и некоторым другим расстройствам. В крайне запущенном состоянии подобный недуг может привести к отторжению или некрозу костной ткани. Именно поэтому ни в коем случае не стоит оставлять данную патологию без внимания.
Современные методы диагностики
На сегодняшний день существует несколько довольно важных методов диагностики подобного недуга. Только врач может поставить диагноз «киста гайморовой пазухи», поэтому при наличии каких-либо беспокоящих симптомов нужно сразу же обращаться к специалисту.
В первую очередь пациента направят на рентгенографию, так как это наиболее быстрый и доступный метод диагностики. Снимки в двух проекциях помогают определить наличие новообразований, установить их точное месторасположение, а также размеры.
Более точные результаты можно получить с помощью магнитно-резонансной и компьютерной томографии. Кроме того, врач может провести эндоскопическое исследование гайморовых пазух, во время которого полости можно тщательно осмотреть изнутри с помощью специального оборудования, оснащенного оптоволокном. Именно так определяется киста гайморовой пазухи. Эндоскопическая операция, кстати, включает в себя и биопсию — удаленные структуры отправляются в лабораторию, где их используют для цитологических, биохимических и микробиологических исследований.
Киста гайморовой пазухи: лечение консервативными средствами
Сразу же стоит отметить, что выбор терапии — это задача лечащего врача. Только специалист может решить, что делать дальше после того, как осмотрит гайморовы пазухи. Лечение с помощью медикаментозных средств не проводится. Таблетки, капли для носа, растворы для промываний — чаще всего все лекарства попросту бесполезны.
Если наличие кисты никак не сказывается на состоянии пациента, а во время обследования не выявлено никаких воспалительных процессов, то специфическое лечение может не потребоваться и вовсе — пациентам рекомендуют лишь динамическое наблюдение, которое даст врачу возможность вовремя увидеть патологические изменения данного новообразований.
Нередко терапия зависит от причины возникновения. Например, для устранения воспалительного процесса и боли, которые возникли на фоне одонтогенной кисты, достаточно провести правильное лечение больного зуба — симптомы после этого исчезнут сами по себе. В некоторых случаях врач проводит пункцию пазух или новообразований, что также может произвести эффект, так как ткани удается освободить от гноя. Тем не менее оболочка кисты остается, а потому высока вероятность развития рецидива в будущем.
В некоторых случаях удаление кисты гайморовой пазухи является единственным эффективным методом терапии. Решение о проведении операции принимает лечащий врач.
Удаление кисты гайморовой пазухи: когда оно необходимо?
На сегодняшний день существует несколько основных техник хирургических процедур. Только врач решает, как именно будет удалена киста в гайморовой пазухе. Операция, а точнее, метод ее проведения, зависит как от индивидуальных особенностей организма пациента и разновидности кисты, так и от наличия необходимого оборудования в клинике.
Довольно часто проводится так называемая операция Калдвелл-Люка. Подобная процедура чаще всего осуществляется под общим наркозом, хотя возможна и местная анестезия. Сначала врач делает надрез под верхней губой, после чего вскрывает переднюю стенку пазухи. С помощью специальных хирургических инструментов специалист удаляет кисту через проделанное отверстие.
К сожалению, данная методика имеет ряд недостатков. Дело в том, что отверстие после операции зарастает не костной, а рубцовой тканью, что приводит к некоторым последствиям. В частности, пациенты после подобной процедуры нередко страдают от постоянных ринитов и гайморитов.
Более эффективным и менее опасным считается эндоскопическое удаление кисты гайморовой пазухи. При подобной процедуре никакие надрезы не требуются — врач вводит все инструменты непосредственно через носовые ходы. Кроме того, эндоскоп оснащен оптоволокном, что дает возможность врачу четко следить за процессом и выполнять нужные действия.
Эндоскопическое удаление имеет ряд важный преимуществ. Для начала стоит отметить, что после оперативного вмешательства не остается никаких порезов или рубцов. Процедура не требует длительной госпитализации — пациента, как правило, выписывают уже спустя 1-2 дня. Риск развития осложнений сведен к минимуму. Кроме того, у данной методики практически отсутствуют противопоказания.
Другого лечения требует одонтогенная киста. В таких случаях удаление кисты проводится через надрез под верхней губой. Процедура выполняется под местным наркозом.
Если воспаление вызвано активностью бактериальных микроорганизмов, то перед и после операции пациент проходит курс лечения антибиотиками (выбор препарата зависит от природы и особенностей возбудителя). Антибактериальная терапия в любом случае необходима после операции, чтобы устранить риск развития осложнений.
Возможно ли лечение с помощью средств народной медицины?
Конечно же, народная медицина предлагает массу нетрадиционных способов терапии данного заболевания. Но сразу же стоит отметить, что ни в коем случае нельзя начинать подобное самостоятельное лечение без предварительной консультации врача, так как это может только усугубить ситуацию. Так какие средства считаются наиболее эффективными?
Например, достаточно эффективными считаются капли, которые можно приготовить в домашних условиях. Нужно смешать столовую ложку воды, чайную ложку глицерина и два грамма мумие. Нужно закапывать по три капли в каждый носовой ход. Процедура повторяется дважды в день.
Еще одним действенным лекарством считается сок золотого уса, которые также нужно закапывать дважды в день по три капли. Можно попробовать и сок, полученный из клубня лесного цикламена (предварительно его нужно развести водой в соотношении 1 к 4). Закапывать нос желательно по утрам (не более двух капель). Курс лечения длится около недели.
Подобные домашние средства помогают снять воспаление, а также считаются прекрасной профилактикой гайморита. Но нужно понимать, что капли не помогут избавиться от кисты — здесь необходимо хирургическое вмешательство.
Стоит запомнить и еще один важный моменты. Ингаляции с эфирными маслами, промывание носа, прогревание пазух может только усугубить ситуацию. А использование растительных экстрактов при наличии повышенной чувствительности может запустить интенсивную аллергическую реакцию. Поэтому не стоит заниматься самолечением без разрешения врача.
Существуют ли эффективные методы профилактики?
К сожалению, на сегодняшний день не существует средств, способных навсегда обезопасить человека от возникновения данного заболевания. Поэтому врачи рекомендуют по возможности избегать воздействия самых распространенных факторов риска. В частности, все синуситы, риниты, гаймориты и прочие заболевания носа должны вовремя поддаваться полноценной терапии. Некоторые специалисты связывают формирование кист с аллергическими реакциями, поэтому их возникновения также стоит избегать (вовремя принимать антигистаминные лекарства, не контактировать с аллергеном).
В любом случае подобное заболевание при своевременном выявлении и лечении не представляет собой особой угрозы — нужно только обратиться за помощью и тщательно следовать инструкциям врача.
симптомы, причины, лечение, размеры для удаления
Киста гайморовой пазухи – это новообразование, которое может возникнуть вследствие нарушения деятельности желез, вырабатывающих носовую слизь. Лечение кисты правой и левой верхнечелюстной пазухи желательно начинать на ранней стадии, иначе не избежать развития серьезных осложнений.

Особенности течения болезни
Гайморовы (верхнечелюстные) пазухи устланы оболочкой, содержащей большое количество выделительных желез. Эти железы вырабатывают слизь, выполняющую защитную функцию. Если проток железы перекроется, она начнет наполняться собственным продуктом, в результате чего растянется и приобретет форму шара – это и есть киста.
Опасность такого состояния в том, что, значительно увеличившись в размерах, новообразование может спровоцировать нарушение дыхательной функции и развитие тяжелых осложнений, затрагивающих головной мозг.
Чаще всего киста возникает в левой верхнечелюстной пазухе носа. Однако патология может развиться даже в двух пазухах одновременно.

Болезнь может проявляться целым рядом симптомов или протекать бессимптомно. Человек может даже не догадываться о том, что происходит в его организме. Постепенно состояние усугубляется, что отрицательно сказывается на здоровье. Патология способна спровоцировать развитие заболеваний жизненно важных органов, в том числе головного мозга.
Причины развития кисты верхнечелюстной пазухи
Закупорка железы, приводящая к скоплению слизи в гайморовой пазухе, может произойти при наличии следующих предрасполагающих факторов:
- хронические заболевания ЛОР-органов;
- врожденные или приобретенные анатомические особенности в строении носовых перегородок, при которых нарушается нормальный воздушный поток, или оболочка пазух плохо снабжается кровью;
- аллергические реакции;
- ослабление иммунитета;
- заболевания ротовой полости;
- респираторные инфекции, приводящие к скоплению лимфатической жидкости в сосудах;
- наследственная предрасположенность.
Разновидности кист
В медицинской науке кисту верхней челюстной пазухи классифицируют по нескольким критериям: по выделяемому содержимому, происхождению (механизму развития), месту образования. При назначении курса лечения врач учитывает эти характеристики.
| Критерий классификации кист | Виды кист |
|---|---|
| По содержимому |
|
| По месту образования |
|
| По происхождению |
|
Помимо этого, новообразование может быть истинным и ложным, врожденным и приобретенным, единичным и множественным.
Ретенционная киста
Ретенционные кисты формируются, когда нарушается проходимость протоков желез, устилающих оболочку пазух носа. При образовании кисты железы не прекращают работу и продолжают вырабатывать слизь. Постепенно образование увеличивается, а его стенки становятся тоньше. Со временем оно настолько расширяется, что заполняет все пространство пазухи носа, травмируя ее стенки и закрывая просвет.
При обнаружении новообразования проводится оперативное вмешательство, в ходе которого его удаляют.
Чтобы предотвратить формирование ретенционной кисты верхнечелюстной пазухи, надо следить за состоянием носа и вовремя лечить ринит. Помимо этого, к развитию патологии могут привести отеки, рубцы на слизистых оболочках верхних дыхательных путей и закупорка протоков желез.
Одонтогенная киста верхнечелюстной пазухи
Одонтогенная киста возникает, когда гнойное содержимое скапливается в корневой зоне воспаленного зуба. Со временем гной проникает через костную челюстную ткань в нижнюю часть пазухи носа.
Формирование одонтогенного новообразования может быть вызвано такими видами воспаления зуба:
- околокорневым – возникает вследствие развития пульпита, а также в ситуациях, когда в воспалительный процесс бактериального характера вовлечен весь канал корня зуба;
- радикулярным – формируется у корня зуба, пораженного кариесом;
- фолликулярным – чаще диагностируется в детском и подростковом возрасте, когда воспаляется еще не прорезанный зуб.
Чтобы снизить риск формирования одонтогенной кисты верхнечелюстной пазухи, тщательно следите за состоянием полости рта и лечите больные зубы.

Симптомы образования кисты верхнечелюстной пазухи
Симптомы, характерные для кисты верхнечелюстной пазухи, проявляются не всегда. Обычно на то, что в полости носа сформировалось патологическое новообразование, которое требует незамедлительного лечения, указывают следующие признаки:
- трудности с дыханием;
- головные боли, усиливающиеся при резком изменении погоды и отдающие в любой участок головы: затылок, лоб, висок;
- головокружение, утомляемость, чувство раздражительности;
- бессонница, отсутствие аппетита;
- болевые ощущения в области носа, усиливающиеся при скачках атмосферного давления;
- выделение нестандартного количества жидкости из одной ноздри.
Размер новообразования не влияет на интенсивность проявления симптомов. Симптоматика зависит от характера течения и запущенности заболевания, индивидуальных особенностей организма человека.
Методы диагностики
При наличии симптомов, которые прямо или косвенно свидетельствуют о заложенности гайморовых пазух, проводится комплексное обследование ЛОР-органов. Во время осмотра ротовой полости доктор обращает внимание на состояние зубов, особенно резцов и премоляров верхней челюсти с левой и правой стороны.
Для постановки точного диагноза при подозрении на кисту применяются следующие диагностические методы:
| Метод диагностики | Краткое описание |
|---|---|
| Рентгенография | В правую и левую ВЧП вводится контрастное вещество. С помощью изображения на снимке удается диагностировать новообразование даже самых малых размеров. |
| Ортопантомограмма | С помощью снимка высокого качества, выполненного на цифровом оборудовании, можно достоверно определить размер и место образования кистозного мешочка (справа или слева, снизу или сверху). |
| Пункция гайморовой пазухи | Пункция – это прокол ВЧП с помощью специальной иглы. По характеру содержимого ставится точный диагноз, и намечаются дальнейшие мероприятия по устранению симптомов патологии. |
| Эндоскопическое исследование | Один из самых информативных методов диагностики кистозных образований. Пораженная пазуха детально изучается посредством эндоскопа. Выявляются особенности в ее строении и функционировании, диагностируется сложность патологии. |
| Конусно-лучевая томография | Позволяет обнаружить любой патологический процесс, локализующийся в верхней области лица. |

Киста правой верхнечелюстной пазухи носа на снимке
Лечение и удаление кисты верхнечелюстной пазухи
Лечение кисты левой верхнечелюстной пазухи заключается в хирургическом вмешательстве и устранении факторов, которые привели к формированию новообразования. На таком же принципе основано лечение кисты в правой пазухе носа.
Ни лекарства, ни физиотерапия, ни прогревания не помогут избавиться от кистозного образования. Такие методы терапии могут лишь ухудшить состояние, так как повышают риск развития патологической заложенности носа.
Тактика терапии и проведения операции по удалению кисты верхнечелюстной пазухи зависит только от причины формирования новообразования, его размер на ход лечения не влияет. Показанием к хирургическому вмешательству является не размер новообразования, а наличие у пациента осложнений или жалоб на плохое самочувствие.
Оборудованием, необходимым для безболезненного лечения кист правых и левых верхнечелюстных пазух, оснащены почти все клиники в Москве и других крупных городах РФ. Средняя стоимость операции в частных клиниках варьирует от 35 до 50 тыс. р.
Методы удаления кист
Существует несколько методов проведения операции по удалению кисты из верхнечелюстной пазухи:
- Эндоскопический метод. Новообразование можно удалить с помощью эндоскопа. Надрезы во время операции не делаются.

- Методика Колдуэлл-Люка. Новообразование убирают посредством вырезания. В ходе процедуры делается косой разрез мягких тканей со стороны десны, и выполняется трепанация челюсти. Метод используется редко.

- Метод Денкера. Применяется в редких случаях и заключается в трепанации челюсти. Процедура выполняется под общим наркозом, является болезненной и имеет массу недостатков, основной – длительный период восстановления после операции.
Профилактические мероприятия
Формирования кист в обеих верхнечелюстных пазухах можно избежать, если следить за здоровьем и вовремя лечить заболевания ЛОР-органов. Нужно тщательно ухаживать за зубами и регулярно посещать стоматолога, даже если нет серьезного повода для беспокойства. Особенно опасны такие стоматологические заболевания, как пародонтоз и кариес.
Надо следить за состоянием ЛОР-органов. При наличии гайморита, ринита и других воспалительных процессов в области околоносовых или носовых полостей необходимо систематическое наблюдение у специалиста.
Риск образования кисты в ВЧП повышается при наличии осложнений, которые развились после вирусных респираторных заболеваний.
При появлении первых симптомов, свидетельствующих о формировании кистозного образования, необходимо срочно обратиться к врачу для назначения терапевтического курса и проведения хирургического вмешательства. Народные средства могут использоваться только с лечебно-профилактической целью и не способны справиться с заболеванием.
Кисты околоносовых пазух – причины, симптомы, диагностика и лечение
Кисты околоносовых пазух – доброкачественные образования, расположенные в полостях верхнечелюстных, лобных, решетчатых или клиновидных пазух и представляющие собой тонкостенный мешок, заполненный жидкостью. Ведущие клинические проявления включают в себя головную боль, чувство тяжести в участке поражения, слизистые или гнойные носовые выделения. В запущенных случаях возникает деформация носовой полости. Диагностика базируется на результатах физикального обследования, риноскопии, мезофарингоскопии, диагностической пункции, рентгенографии, КТ и МРТ. Основное лечение – хирургическое.
Общие сведения
Кисты околоносовых пазух – самое распространенное негнойное заболевание этих анатомических областей. Согласно статистическим данным, они наблюдаются примерно у 10% населения, из них у 5-8% протекают бессимптомно на протяжении всей жизни. Чаще всего как сами образования, так и их клинические проявления возникают у людей в возрасте от 12 до 21 года, реже – у представителей средней возрастной группы. Коэффициент заболеваемости у мужчин и женщин составляет 2:1. В 80% случаев кисты выявляются в верхнечелюстной пазухе, значительно реже – в лобных и клиновидных синусах.
Причины кист околоносовых пазух
Кисты придаточных синусов чаще всего являются результатом воспалительных изменений слизистых оболочек. Зачастую их формирование обусловлено хроническими заболеваниями, при которых не происходит регенерации нормальных тканей, не восстанавливается проходимость выводящих протоков слизистых желез. Это гаймориты, фронтиты, этмоидиты и сфеноидиты бактериального или аллергического происхождения. В роли способствующих факторов выступают аномалии носовой полости (искривление носовой перегородки, гипоплазии носовых раковин), хронические риниты. Одонтогенные кисты развиваются на фоне стоматологических патологий – пороков развития молочных зубов или запущенного кариозного процесса.
Патогенез
Ретенционные кисты образуются из желез, находящихся в слизистой оболочке синуса, при нарушении оттока их секрета. Это происходит на фоне воспалительных реакций в результате закупорки некротизированными массами просвета выводящего протока, растяжения его проксимальной части и тканей самой железы. Иногда формированию кист предшествует сдавливание вышеупомянутых структур соединительной тканью. Радикулярные одонтогенные кисты гайморовых пазух являются результатом некротических изменений и эпителиальных гранулем апикальной части зуба, пораженного кариесом, в сочетании с атрофией костной ткани верхней челюсти. Фолликулярные зубные кисты возникают из ретинированного зубного зачатка и при воспалительных поражениях молочных зубов. Врожденные кисты появляются на фоне аномалий развития потоков слизистых желез, непосредственно железистой ткани или прилегающих структур.
Классификация
Все кисты придаточных носовых пазух классифицируются по происхождению и вторичным патологическим изменениям в синусе. Такое разделение обусловлено особенностями лечебного подхода к каждой из выделенных форм, необходимостью решения вопроса о проведении хирургического вмешательства и объеме операции. На основании морфологических характеристик и механизма возникновения принято различать следующие формы кист:
- Ретенционные или истинные. Представляют собой образования из соединительной ткани и коллагеновых волокон, выстеленные цилиндрическим мерцательным эпителием изнутри и снаружи. Для них характерна плазмоцитарная инфильтрация стенок.
- Ложные или кистоподобные образования. В отличие от истинных кист не имеют внутренней эпителиальной выстилки, располагаются в толще слизистой оболочки пазухи. Зачастую провоцируются аллергическими заболеваниями.
- Одонтогенные. К ним относятся два подвида: радикулярные (околокорневые) и фолликулярные. Первые образуются на фоне поражения верхушки корня кариозного зуба, вторые растут из зубного фолликула.
- Врожденные. Этот вариант кист обусловлен пороками развития, деформациями верхней челюсти, лобной, клиновидной или решетчатой костей, аномалиями слизистых оболочек придаточных пазух, которые способствуют формированию кистозных полостей.
Симптомы кист околоносовых пазух
Длительное время образования могут никак не проявляться. Первыми симптомами обычно становятся дискомфорт, тупые непостоянные головные боли с эпицентром в лобной области или зоне проекции верхнечелюстного синуса. При локализации кист в клиновидной пазухе болевой синдром приобретает опоясывающий характер. Возникают рецидивирующие синуситы, продолжительные слизистые выделения из носа, количество которых может меняться при изменении угла наклона головы. Часто отмечается постоянное или перемежающееся чувство заложенности носа. На фоне ОРВИ, бактериальных заболеваний носа и носоглотки имеющиеся проявления усиливаются. Обострения симптоматики также провоцируются резкими колебаниями атмосферного давления – подъемом на большую высоту или погружением под воду.
Кисты больших размеров способны приводить к истончению и деструкции стенок придаточных пазух. Клинически это сопровождается усилением болевых ощущений в области пораженного синуса, симптомами раздражения тройничного нерва, обильным слезотечением, реже – видимой деформацией верхней челюсти или лобной кости. Массивные одонтогенные кисты проявляются ощущением тяжести и напряженности, «хрустом пергамента», общей припухлостью при пальпации щеки со стороны поражения, «герберовским валиком» – выпячиванием дна носовой полости. В запущенных ситуациях визуально определяется выпирание передней стенки гайморовой пазухи.
Осложнения
Осложнения заболевания связаны с ухудшением дренажа пазухи и разрушением ее костных стенок. Нарушение оттока приводит к хроническим синуситам, нагноению содержимого кист. В дальнейшем полость синуса растягивается вследствие заполнения слизистым, гнойным, серозным содержимым или воздухом – формируется мукоцеле, пиоцеле, гидроцеле или пневмоцеле. Разросшиеся кистозные структуры становятся причиной асимметрии лица, опускания твердого неба и образования свищей. Постоянные слизистые выделения способствуют формированию хронических ринитов, назофарингитов, ларингитов и воспалительных поражений других нижерасположенных анатомических структур дыхательной системы.
Диагностика
Постановка диагноза кисты параназальных синусов основывается на комплексном анализе жалоб больного, результатов физикального обследования и вспомогательных исследований. Довольно часто подобные образования становятся случайной находкой во время профилактических осмотров, в ходе диагностики других патологий или при подготовке к постановке зубных протезов. Информативны следующие диагностические методы:
- Передняя и задняя риноскопия. При визуальном осмотре носовых ходов отоларинголог может выявить умеренное количество патологических выделений, после эвакуации которых обнаруживается отечность и покраснение слизистых оболочек, белесовато-синюшный цвет носовых раковин.
- Мезофарингоскопия. При осмотре задней стенки глотки определяется стекание патологических масс слизистого или слизисто-гнойного характера. Возможна незначительная или умеренная гиперемия слизистой оболочки. При смене положения головы количество выделений меняется.
- Рентгенография околоносовых пазух. Позволяет визуализировать кистозные образования в виде округлой тени внутри пневматизированной полости синуса. Для максимальной информативности снимки выполняются в двух проекциях. При необходимости исследование проводится с контрастным усилением.
- КТ и МРТ придаточных пазух. При недостаточной информативности рентгенологической диагностики показана КТ лицевого скелета. Она дает возможность уточнить локализацию кисты, размеры ее полости. При наличии признаков сопутствующего поражения мягких тканей или развития осложнений используется магнитно-резонансная томография.
- Диагностическая пункция. При аспирации содержимого кистозной полости удается получить желтоватую или бурую жидкость, которая относительно быстро кристаллизируется. При ее цитологическом исследовании определяется альбумин, кристаллы холестерина, муцин, щелочной альбуминат, окись железа.
КТ придаточных пазух носа. Киста левой верхнечелюстной пазухи
Лечение кист околоносовых пазух
Лечение заболевание исключительно хирургическое, проводится только при наличии клинической симптоматики, высоком риске развития осложнений, прогностически неблагоприятных результатах рентгенографии или компьютерной томографии. В современной отоларингологической практике используется два основных метода удаления кист придаточных синусов:
- Классический. Для получения доступа к пазухе разрез выполняется по слизистой оболочке под верхней губой. Вскрывается наружная стенка синуса, через сформированное отверстие удаляется кистозное образование. Недостаток этого варианта лечения – заращение костного дефекта рубцовой тканью, что ухудшает нормальные функции пазухи.
- Эндоскопический. При этом вмешательстве специальный эндоскопический инструментарий вводится через носовую полость и естественные отверстия синусов. Удаление патологического образования проводится без разрезов, время пребывания в стационаре ограничивается несколькими днями.
При необходимости оперативное лечение дополняется симптоматической фармакотерапией. В зависимости от клинических проявлений заболевания и жалоб пациента могут использоваться обезболивающие и антигистаминные препараты, сосудосуживающие носовые капли и др. При подозрении на присоединение бактериальной флоры показана антибиотикотерапия, подобранная в соответствии с результатами микробиологического исследования гнойных выделений.
Прогноз и профилактика
Прогноз для жизни и здоровья при кистах околоносовых пазух благоприятный. При современной диагностике и правильном лечении наступает полное выздоровление. Рецидивы нехарактерны. В тяжелых запущенных случаях возможно развитие склонности к рецидивирующим и хроническим синуситам. Специфической профилактики в отношении патологии не разработано. Общие превентивные меры включают раннюю диагностику и лечение воспалительных или аллергических болезней носовой полости и придаточных пазух, соответствующую терапию стоматологических заболеваний, коррекцию аномалий развития носоглотки и верхней челюсти.
в чем угроза, симптомы и лечение, операция
Киста гайморовой пазухи является довольно распространенной проблемой, которая может появиться у каждого. На начальных стадиях данная патология протекает без каких-либо симптомов. Однако со временем киста гайморовой пазухи начинает проявляться и доставлять людям немало дискомфорта. Прежде чем избавиться от новообразования в пазухе носа, надо более подробно ознакомиться с кистой в левой верхнечелюстной пазухе и с особенностями ее лечения.
Разновидности
У пациентов встречается киста гайморовой пазухи разных видов.
Выделяют два основных типа данной патологии:
- Ретенционная или истинная. Ретенционная киста в гайморовых пазухах окружена плотной тканью и формируется в любом месте пазухи из слизистой ткани.
- Одонтогенная или ложная. Чаще всего одонтогенная киста начинает формироваться в верхнечелюстной пазухе. Нарост формируется не слизистой, а из тканей десны. В отличие от истинного новообразование, ложное окружено тонкой однослойной капсулой.
Не секрет, что новообразования могут появляться только в отдельных пазухах. Поэтому в зависимости от места расположения, можно выделить следующие разновидности кисты:
- Киста правой верхнечелюстной пазухи. Если новообразование появилось в правой верхнечелюстной пазухе, то пациент должен заметить обильные выделения из правой ноздри.
- Киста левой верхнечелюстной пазухи. При появлении такого нароста пациенты жалуются на ухудшение носового дыхания, заложенность левой ноздри и выделение из нее большого количества густой слизи.


Причины
Прежде чем заняться лечением кисты в гайморовой пазухе, необходимо ознакомиться с причинами ее появления. Главной причиной появления патологии пазухи носа является заложенность выводящих желез, которые отвечают за выделение секрета. Из-за этого у человека накапливаются сопли и начинает активно развиваться кистозный синусит ВЧП. Однако есть и другие факторы, из-за которых может появиться киста гайморовой пазухи. К ним можно отнести:
- серьезные повреждения носовой перегородки;
- болезни верхних десен и зубов;
- наследственность;
- врожденная деформация носовой полости;
- хроническая форма синусита.
Симптомы
Симптомы и лечение этой патологии взаимосвязаны и поэтому рекомендуется заранее ознакомиться с наиболее распространенными симптомами кисты гайморовой пазухи. Долгое время кистозный гайморит может никак не проявляться, но со временем появляются признаки, которые могут свидетельствовать о наличии такой патологии. Чаще всего пациенты жалуются на:
- затрудненное носовое дыхание;
- заложенность одной или сразу двух ноздрей;
- периодические или постоянные головные боли;
- обильные выделения бесцветной густой слизи;
- ощущение сильного распирания около носа.


Если в новообразовании появился прокол и лопнула киста, то основным признаком этого является выделение жидкости с желтоватым оттенком. Не стоит сразу же пугаться из-за этого, так как эта слизь не опасна. После того как кистозное утолщение лопнуло, могут появиться такие симптомы:
- повышение температуры тела;
- боль в области щек, зубов и глаз;
- интоксикация организма;
- выделение гноя из ноздрей.
Диагностика
Перед тем как начать лечить кистозный гайморит пазух носа, необходимо провести диагностику для подтверждения диагноза. Киста левой гайморовой пазухи и правой гайморовой может быть диагностирована различными способами. Чаще всего для этого проводят следующие процедуры:
- Рентгенограмма. Довольно часто именно эту процедуру проводят для выявления злокачественных и доброкачественных новообразований. Рентгеновский снимок позволяет детально рассмотреть кисту и определить, где она расположена. Иногда специалисты проводят рентгенограмму верхнечелюстных пазух с контрастированием. Этот метод позволяет выявить даже наросты небольшого размера.
- Пункция. Чтобы подтвердить кистозный гайморит делают пункцию, во время которой прокалывается нарост в носовой полости. Диагноз подтвердится, если после прокалывания из носа начнет вытекать слизь желтоватого оттенка.
- Компьютерная томография. Данный вид диагностики является наиболее достоверным. При помощи компьютерной томографии можно подтвердить рак, наличие нароста в полости и детально изучить его строение.
- Магнитно резонансная томография. МРТ позволяет сделать очень точные снимки носовой полости для ее тщательного изучения. Такая процедура позволяет обнаружить даже микроскопические новообразования. Поэтому с ее помощью может быть выявлен кистозный гайморит на начальной стадии своего развития.


Как лечить патологию?
Многие люди не знают, что делать при появлении такой патологии. Чтобы таких вопросов не возникало, надо ознакомиться с основными методами лечения.
Как удаляют кисту в гайморовых пазухах?
Удаление кисты в гайморовой пазухе может осуществляться различными способами. Поэтому если человек планирует удалить кисту, рекомендуется более подробно ознакомиться с особенностями такого лечения.
Эндоскопическая операция
Довольно часто проводится операция по удалению кисты в гайморовой пазухе эндоскопом. Эндоскопия проводится при помощи специального оборудования или традиционным способом, который подразумевает разрез лицевых тканей.
В последнее время многие предпочитают удалять доброкачественный нарост без разрезов. Такая эндоскопическая операция проводится под местным наркозом. Во время выполнения операции на кисте гайморовой пазухи специалист через ноздри вводит в пазуху эндоскоп. Затем при помощи микроинструментов на приборе и проводится удаление. При необходимости эндоскопическое удаление кисты гайморовой пазухи сопровождается удалением поврежденных участков слизистой оболочки.
Лазерное лечение
В некоторых случаях операция по удалению кисты гайморовой пазухи проводится при помощи лазера. Лазерное удаление кисты в верхнечелюстной пазухе позволяет выпарить нарост при помощи лазерного луча. Во время проведения этой операции придется сделать небольшой разрез, чтобы луч смог попасть в пазуху. Проводить лазерную операцию совершенно неопасно и безболезненно. После удаления кисты таким методом должна быть проведена правильная реабилитация. Поэтому пациенту придется еще 2–3 недели посещать врача.
Лечение медикаментами
Избавиться от данной патологии можно не только с помощью хирургии. Лечение кисты верхнечелюстной пазухи без операции заключается в использовании эффективных спреев и капель. Чтобы разобраться, какие именно лекарственными средствами надо лечиться и сколько раз их принимать, необходимо ознакомиться с особенностями применения некоторых из них.
Отривин
Восстановление носового дыхания может осуществляться при помощи такого лекарственного препарата, как Отривин. Эти капли изготавливаются на основе ксилометазолина, который позволяет быстро избавиться от наростов в носовых ходах и устранит все осложнения, появившиеся из-за кисты.


Прежде чем приступить к лечению Отривином, надо разобраться, сколько капель надо закапывать. Каждый день рекомендуется вкапывать в ноздри по 1 или 2 капли в течение 5–7 дней. Курс лечения можно продолжить еще на неделю, если не будет ощутимого результата.
Називин
Устранить на начальной стадии локальное образование носовых наростов можно Називином. Лекарство обладает ярко выраженными лечащими свойствами, которые позволяют устранить отеки и воспаления в носовых ходах.
Вылечить патологию Називином может не каждый, так как у этого средства есть противопоказания. От применения таких капель лучше отказаться пациентам с глаукомой и аллергией на элементы, из которых изготовлены капли. Также Називин нельзя давать маленьким детям младше шести лет, так как из-за этого могут быть неприятные последствия.


Риназолин
Челюстная киста зуба в гайморовой пазухе может быть вылечена при помощи Риназолина. Благодаря гидрохлориду оксиметазолина, такие капли помогут восстановить дыхание через нос и своевременно избавиться от слизистых накоплений.
Перед применением лекарства следует узнать, кому его лучше не принимать. Риназолин запрещено использовать пациентам с проблемами сердечного ритма и атрофическим ринитом. Помимо этого, капли нельзя закапывать людям с почечными заболеваниями и сахарным диабетом.
Во время применения Риназолина в носовую полость надо вливать по три капли препарата. При этом не обязательно вкапывать его в две ноздри. Если киста расположена справа, то лекарство капается в правый носовой хода, а если слева – в левый.


Народные средства
Некоторые предпочитают пользоваться для лечения кистозного гайморита народными средствами. Прежде чем заняться лечением гайморита и кисты, надо ознакомиться с эффективными народными методами.
Лопух
Иногда лечение народными средствами осуществляется при помощи лопухов. Для приготовления лекарственного препарата достаточно двух листков лопуха. Они пропускаются через мясорубку или перемалываются блендером. Затем они перекладываются в небольшую баночку и помещаются в холодильник. Использовать приготовленную кашицу надо ежедневно по три раза. Во время каждого приема надо есть по одной ложке лекарства.


Сок алоэ
Чтобы избавиться от кисты и уменьшить угрозу ее появления, можно капать сок алоэ. Для приготовления раствора 150 мл сока перемешивается с 250 мл теплой воды. Приготовленная смесь закапывается каждый день по 2 капли в каждую ноздрю.


Заключение
Новообразования в гайморовых пазухах могут появиться у каждого человека. Перед началом лечения надо узнать, к чему может привести такая патология и как от нее можно избавиться.
симптомы и лечение одонтогенного гайморита после удаления
Одонтогенный гайморит – острое или хроническое воспаление в области верхнечелюстной области носа, которое развивается на фоне проблем с зубами. Чаще всего болезнь провоцируется массивным кариозным или бактериальным поражением пульпы. Может возникать как осложнение после некачественного стоматологического лечения, например, при попадании пломбировочного материала, инфекции в пазуху. В редких случаях диагностируется при анатомических врожденных дефектах. Для терапии этого вида синусита применяют методы отоларингологии и стоматологии. Чтобы избежать осложнений и рецидива в будущем, требуется проведение полной санации ротовой полости.
Причины возникновения одонтогенного гайморита у взрослых
Верхняя часть лунки 5-7 зубов верхней челюсти одновременно является и нижней стенкой гайморовой пазухи. При воспалении в этой области ткани утолщаются, развивается перекрытие соустья синуса. Этот анатомический механизм лежит в основе развития гайморита, дальнейшее инфицирование происходит по лимфогенному и гематогенному пути. Выделяют следующие причины заболевания:
- наличие кисты или гранулемы в верхней челюсти;
- периодонтит;
- неграмотное лечение, протезирование;
- осложнение после удаления зуба;
- остеомиелит;
- травма, механическое повреждение.

Опасным считается гайморит, появившийся вследствие прорезывания моляров. Они имеют длинные корни, способные врасти в стенку пазухи носа. Такая проблема приводит к хроническому максиллиту, который плохо поддается лечению.
Возможно вам будет интересна информация, как снять заложенность носа без капель, о которой узнаете здесь.
Гайморит может развиться и в результате некачественного протезирования. Возникает при травме верхней части лунки штифтом или хирургическим инструментом.
Классификация и симптомы по МКБ
Верхнечелюстной синусит имеет тенденцию к хроническому течению. Может длительное время протекать бессимптомно, но чаще всего начало заболевание сопровождается выраженной симптоматикой. В зависимости от продолжительности болезни выделяют острую и хроническую форму. По характеру воспалительного процесса выводят классификацию: серозный и гнойный гайморит. Вид максиллита определяется по результатам комплексной диагностики, сбора анамнеза во время первичного медицинского осмотра.
Как определить острую форму
В классификаторе заболеваний МКБ-10 эта форма имеет код J01.0. Развивается быстро, первые признаки обнаруживаются через несколько часов или суток. Для острого гайморита характерны следующие симптомы:
- возникает сильная боль в области верхней челюсти, усиливается во время движения или прикосновении;
- умеренные выделения из носа, в зависимости от природы они могут быть прозрачными или гнойными;
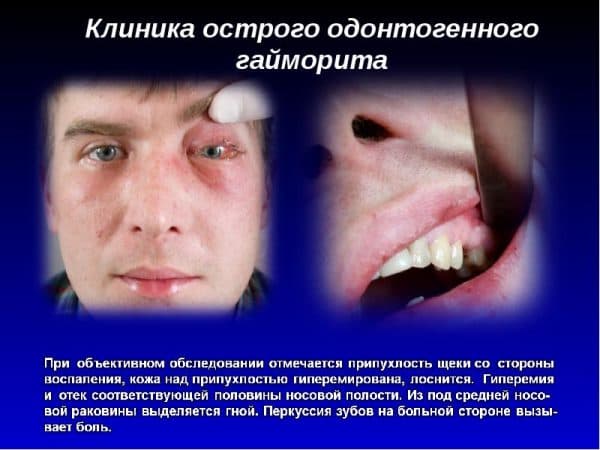

- отечность щеки и века на стороне патологического процесса;
- общая слабость, сильное повышение температуры тела;
- затруднение носового дыхание.
На ранних стадиях могут наблюдаться некоторые признаки интоксикации – чувство тошноты, рвота и изменение аппетита, что связано с мощным воспалением организма. А при пальпации (касании) или перкуссии (надавливании) на пораженный зуб возникает сильная распирающая боль.
Хронической
Встречается чаще, чем острая форма гайморита. Развивается в течение долгого времени, симптоматика слабо выраженная. Как правило, признаки усиливаются приступообразно на фоне термического, механического или химического воздействия. Типичные симптомы:
- заложенность носа, ухудшение сна;
- припухлость в области щеки с пораженной стороны;
- умеренная боль при надавливании на зуб, во время сморкания или при наклоне;
- постоянная слабость и снижение иммунитета;
- субфебрильная температура;
- увеличение лимфоузлов;
- неприятный запах изо рта.
В классификаторе болезней хронический верхнечелюстной синусит имеет код J32.0.Плохо поддается лечению, может приводить к серьезным осложнениям.

По статистике ВОЗ, хронический одонтогенный гайморит чаще диагностируется в возрасте от 20 до 35 лет.
Вас также может заинтересовать, о чем говорят желтые сопли у взрослого, узнаете по этой ссылке.
Наличие скрытых проблем с зубами в домашних условиях можно определить с помощью легкого постукивания по верхней части эмали. Этот метод субъективный, так как болевой порог может быть разным.
Осложнения: чем опасен
Из-за особенностей тканей слизистой и регулярного контакта зубов с едой одонтогенный максиллит нередко осложняется. Чаще всего это развитие новообразование в пазухе зуба (киста, гранулема), вторичная инфекция или распространение воспаление на близлежащие структуры. Помимо этого, есть вероятность перехода заражения на глаза, уши, головной мозг и нос. К самым опасным осложнениям относят сепсис и некроз пораженной области.
Киста в гайморовой пазухе от зуба
Развивается медленно, на ранних стадиях не вызывает никаких проблем со здоровьем. Иногда сопровождается отечностью щеки с пораженной стороны, дискомфортом и ноющей болью во время жевания. По мере накапливания экссудата в пазухе зуба, она начинает просачиваться в близлежащие структуры. Это приводит к развитию абсцесса и флегмоны тканей, риниту и отиту. Избавиться от большой по размеру кисты можно только с помощью хирургических методов. Малигнизация, или образование злокачественной опухоли происходит крайне редко.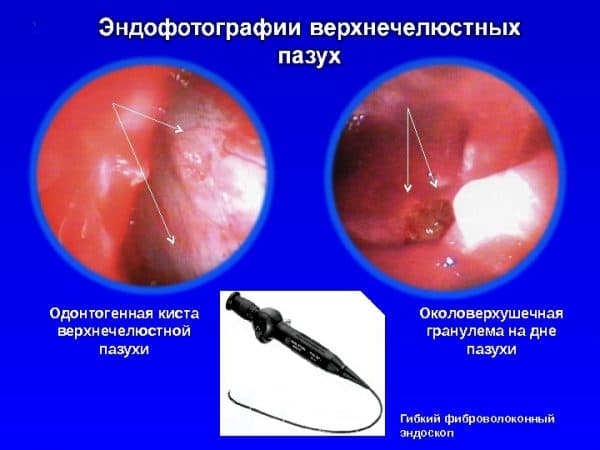

Если в пазухе оказался пломбировочный материал
Современные пломбировочные материалы полностью безопасны для здоровья, но требуется установка специальной прокладки между тканями зуба. При контакте с пульпой они могут вызывать сильное раздражение, приводят к отечности и воспалению. Есть высокая вероятность вторичного инфицирования бактериями, так как пазуха сильно ослаблена. Осложнения развиваются долго, процесс может занять до нескольких месяцев в зависимости от состояния организма. В результате приводит к мощному нагноению, острой симптоматике.
Чтобы избежать проблем после пломбирования, следует запрашивать проведение рентгенографии даже после лечения небольшого кариеса.
Гайморит после удаления зуба
Осложнения после удаления запускаются на фоне травмы пульпы, остатков обломков зубов в ней либо при проведении некачественной дезинфекции. Из-за близости к нижней стенке гайморовой пазухи нагноение быстро распространяется в носоглотку, приводит к развитию синусита. Может осложниться большим количеством патологий риногенного, стоматологического или офтальмологического характера. Лечится только хирургическим способом.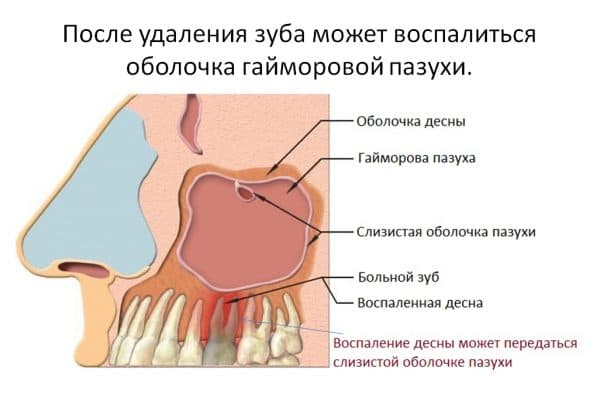

Диагностика: к какому врачу идти
Одонтогенный гайморит находится на пересечении интересов стоматологии и отоларингологии. При подозрении на это заболевание следует сначала обратиться к терапевту, после сбора анамнеза он направит к необходимому профильному специалисту. Для диагностики применяют следующие методы:
- рентгенография придаточных пазух;
- СКТ и МРТ, КТ;
- Ортопантомограмма (ОПТГ) для выявления локализации воспаления мягких тканей.
Активно применяют и лабораторные методы. Для исследования назначают биологический и общий анализ крови, мочи. Для определения возбудителя инфекции требуется взятие мазка слизистой из носа для дальнейшего проведения бактериального посева. Этот способ позволяет подобрать наиболее эффективный тип антибиотика.
Лечение
Выбор подходящей терапевтической стратегии зависит от причин возникновения, степени поражения и выраженности симптоматики. Чаще всего назначают комплекс мер, состоящих из приема препаратов от заложенности носа, физиопроцедур и народных методов. Важную роль играет профилактика – она позволяет избежать вторичной инфекции, снизить вероятность осложнений. Лечение может занять от одной недели до нескольких месяцев в зависимости от особенностей течения синусита.

Медикаментозная терапия
Лекарственные средства назначаются с учетом возраста и характера болезни. Необходимы для снятия острой боли, устранения признаков и причины воспаления. Курс продолжается и в период выздоровления, чтобы избежать рецидива гайморита. Препараты могут быть представлены в форме назальных капель, спрея или таблеток.
При покупке медикаментов следует внимательно проверять аннотацию на наличие противопоказаний к применению. Это позволяет избежать не только траты денег, но и побочных эффектов.
Также вы можете ознакомиться с информацией о прогревании носа при насморке в данной статье.
Антибиотики
Назначаются только при диагностике бактериальной природы заболевания. Подбор антибиотика проводят после проведения посева крови, чтобы лечение было максимально эффективным. Используют следующие препараты:
- Амоксиклав;
- Аугментин;
- Рапиклав;
- Супракс.

Цена – от 765 р.
В рамках терапии антибактериальными средствами требуется систематическое прохождение диагностики – она позволяет определить наличие патогена в организме. Курс продолжается 10-14 дней, затем требуется сделать перерыв, замена или отмена препарата.
Сосудосуживающие капли и спреи
Требуются для снижения отечности и устранения заложенности носа. Сосудосуживающие назальные капли усиливают выделение слизи, что важно для предупреждения накопления гноя в полости носа. Имеют ограниченное действие, работают только в течение 1-4 часов после приема. Часто вызывают привыкание, что важно учитывать при составлении схемы и продолжительности курса лечения. Эффективные средства этой группы:
Капли используют не дольше одной недели. При продолжительном применении они приводят к развитию атрофического ринита. Чтобы усилить активное действие, в качестве дополнительного средства назначают кортикостероиды или препараты с фенилэфрином в составе.
Антигистаминные
Их назначают только в том случае, если гайморит осложняется аллергической реакцией организма. Помогают снять воспаление и отечность, а также избавиться от сопутствующих признаков – чихание, слезоотделение, ринит. Применяют следующие противоаллергические препараты:
- Супрастин;
- Тизин Алерджи;
- Гистимет;
- Аллергодил.


Цена – от 580 р.
Антигистаминные средства могут вызывать побочные эффекты, поэтому важно соблюдать дозировку и внимательно читать аннотацию. Применяются коротким курсом до 5 дней.
С инструкцией по применению супрастина можете ознакомиться в этом материале.
Препараты от аллергии второго и третьего поколения практически не оказывают седативного действия. После приема можно управлять машиной, сохранять работоспособность.
Промывание
Важная процедура, необходимая для удаления излишков носовой слизи, очищения пазух и удаления патогенов из организма. При регулярном применении восстанавливает водный баланс и состояние слизистой. В результате нормализуется выработка необходимого секрета, сохраняется обоняние. Промывание можно проводить в амбулаторных или стационарных условиях.
Чем промывать нос в домашних условиях при заложенности читайте тут.
В домашних условиях
Для проведения промывания можно использовать чайник с длинным носиком, большой шприц либо спринцовку. Рабочую жидкость вводят в каждую ноздрю попеременно, затем она выходит естественным образом. Для процедуры используют промывание носа солевым раствором или содовым, а также готовые лекарственные препараты на основе морской воды. Этот метод можно использовать и для профилактики ринита или гайморита.

В больнице
В запущенных случаях промывание проводят в поликлинике. Это позволяет полностью очистить пазухи носа от гнойного содержимого, предупредить распространение инфекции. Применяют следующие методы:
- ЯМИК-процедура, или синус-катетер;
- метод перемещения жидкости по Проетцу, «кукушка» – промывание лекарственным препаратом или физраствором с помощью шприца.
Оба способа дискомфортны для пациента, поэтому требуется предварительная подготовка или введение обезболивающих препаратов. Промывание в больнице является прямой альтернативой проколу.
Методика «кукушка» получила такое название из-за того, что во время процедуры требуется проговаривать звук «ку-ку». Это позволяет избежать попадания жидкости в гортань.
Физиотерапия
Назначается для ускорения выздоровления, усиления эффективности медикаментозной терапии. Физиологические методы снижают выраженность воспаления, а также снижают риск распространения инфекции. Применяются для детей и взрослых, рекомендуются и в период беременности. Используют следующие способы:
- электрофорез;
- магнитотерапия;
- ингаляции;
- ультратонотерапия.


Выбор конкретного метода зависит от оснащенности поликлиники, состояния здоровья и формы синусита. Количество процедур варьируется от 5 до 15, курс лечения может продолжаться до нескольких месяцев.
Народные средства
Домашние способы лечения не являются самостоятельным методом, выступают только в качестве дополнения при консервативной терапии. Усиливают действие медикаментов, укрепляют иммунитет и снижают выраженность симптоматики. При гайморите можно использовать следующие народные средства:
Плюс домашней медицины – возможность применения в любом возрасте, небольшое количество противопоказаний. При использовании натуральных продуктов следует учитывать наличие аллергии, чувствительности организма к компонентам состава.
Для приготовления народных средств активно применяют эфирные масла. Их можно использовать для приготовления капель, ингаляций или промывания.
Операции
Хирургическое вмешательство требуется при запущенной стадии синусита, наличии гнойных образований в пазухе. Реже операции назначают при острой фазе болезни для экстренного облегчения состояния пациента. Применяют следующие методы:
- прокол;
- эндоскопическое вмешательство;
- гайморотомия.


Все три способа направлены на очищение носа от экссудата. Отличаются только технологией проведения, вероятностью побочных эффектов и типом вмешательства. Главный недостаток операций при гайморите – риск рецидива даже после полного выздоровления.
Можно ли не удалять зуб при зубном гайморите
Сохранение собственного зуба возможно даже при хронизации синусита. Это допустимо, если удалось полностью избавиться от инфекции, а корни находятся в удалении от стенок гайморовой пазухи. Такая ситуация встречается редко, поэтому во избежание рецидива зуб рекомендуется удалять. В дальнейшем требуется регулярно посещать стоматолога, своевременно лечить кариес и респираторные заболевания.
Какое лечение назначает стоматолог
Консервативная терапия максиллита подразумевает и стоматологическое лечение. Основные методы:
- полное очищение кариозное полости, установка постоянной пломбы;
- удаление прикорневой кисты;
- пластика лунки после хирургического вмешательства;
- резекция верхушки корня и ретроградное пломбирование.
Помимо этого, только стоматолог может грамотно диагностировать состояние верхней челюсти, дать оценку о причинах развития гайморита в данном случае. Поскольку моляры находятся в труднодоступных местах, требуется регулярный врачебный осмотр этих зубов, что позволяет избежать рецидива.
Видео
В данном видео вам расскажут про одонтогенный гайморит, его симптомы и лечение.
Итог
- Одотогенный гайморит – воспалительный процесс в пазухе носа, вызванный стоматологическими проблемами.
- Может протекать в острой и хронической форме. Для болезни характерна острая боль в области верхней челюсти, заложенность носа и выделение гнойного экссудата.
- Основные причины развития зубного максиллита – околодесневая киста, некачественное лечение и протезирование, запущенный кариес на молярах.
- В рамках медикаментозногоа лечения назначают антибиотики, сосудосуживающие капли и антигистаминные препараты. В качестве дополнительных способов терапии применяют массаж от заложенности носа, народные средства.
- Операция требуется при запущенных случаях, обилии гноя в пазухе носа. Основные хирургические методы – прокол, эндоскопия и гайморотомия.
Кистозные расширяющиеся новообразования верхней челюсти: дифференциальная диагностика с помощью КТ и MR
Односторонние носовые полипы
Односторонние носовые полипы Это руководство является продолжением руководства по риносинуситу, но касается только одностороннего носового полипа.Подобным образом формируется большинство односторонних полипов носа
Дополнительная информацияДжеймс Д. Гулд, доктор медицинских наук, FACS
Джеймс Д. Гоулд, доктор медицины FACS ИСТОРИЯ ВОПРОСА Баллонные устройства увеличивают суженные устья пазух и пути оттока путем ремоделирования окружающей кости и структур околоносовых пазух. Многочисленные исследования продемонстрировали
Дополнительная информацияЭндоскопическое хирургическое лечение хронического гайморита стоматологического происхождения
Эндоскопическое хирургическое лечение хронического гайморита стоматологического происхождения Fabio Costa, MD, * Enzo Emanuelli, MD, Massimo Robiony, MD, FEBOMS, Nicoletta Zerman, MD, Francesco Polini, MD, и Massimo
Дополнительная информацияВоспалительное заболевание носовых пазух
Помутнение околоносовых пазух: подход и дифференциал Daniel F.Родерик, MD, FR Воспалительное заболевание носовых пазух с обструкцией устья носовых пазух – очень частая причина помутнения придаточных пазух носа. Однако
Дополнительная информацияКодирование эндоскопической хирургии носовых пазух
Кодирование Аудио-семинар по эндоскопической хирургии носовых пазух / веб-семинар 31 июля 2008 г. Практические инструменты для обучения на семинаре Авторские права 2008 г., Американская ассоциация управления медицинской информацией. Все права защищены. Заявление об ограничении ответственности
Дополнительная информацияХирургия лобной пазухи
Хирургия лобной пазухи Стивен Д.Плетчер, доктор медицины, доцент кафедры отоларингологии хирургии головы и шеи Калифорнийского университета, Сан-Франциско. Раскрытие информации Соавтор патентной заявки
Дополнительная информацияНормальная компьютерная томография грудной клетки
Нормальная компьютерная томография грудной клетки Сердце, левый и правый желудочки выглядят светлее (контрастный краситель) Ткань груди Грудная кость (грудина) Ткань груди Левое легкое (темная область) Правое легкое (темная область) Основное ребро
Дополнительная информацияШейный отдел позвоночника: посмертная оценка травм при несчастных случаях, сравнение результатов рентгенографии, МРТ, анатомии и патологии
Шейный отдел позвоночника: посмертная оценка травм при несчастных случаях, сравнение рентгенографических, МРТ, анатомических и патологических данных 1 Радиология, ноябрь 2001 г .; 221: 340-346.Аксель Штеблер, доктор медицины, Юрик Экк,
Дополнительная информацияСинусовая головная боль против мигрени
Синусовая головная боль и мигрень Джон М. Делгаудио, доктор медицины, профессор FACS и заместитель заведующего отделением ринологии и хирургии носовых пазух отоларингологии Медицинский факультет Университета Эмори 1 Проблемы с синусовой головной болью
Дополнительная информацияВступление. История болезни
DOI: 10.4046 / trd.2009.67.4.369 ISSN: 1738-3536 (печать) / 2005-6184 (онлайн) Tuberc Respir Dis 2009; 67: 369-373 CopyrightC2009. Корейская академия туберкулеза и респираторных заболеваний. Все права защищены.
Дополнительная информацияСердечные массы и опухоли
Сердечные образования и опухоли Вопрос: Какой диагноз? A. Миксома аортального клапана B. Папиллярная фиброэластома C. Растение от инфекционного эндокардита D. Транзитный тромб E.Ни один из вышеперечисленных ответов:
Дополнительная информацияСонографическая демонстрация сегментов печени Куино
PICTORIL ESSY Сонографическая демонстрация сегментов печени Куино Дин Смит, MD, FRCPC, Donal Downey, M, Ch, FRCPC, lison Spouge, MD, FRCPC, Sue Soney, RT, RDMS, RCMS Сегментарная локализация
Дополнительная информацияДоброкачественные образования в яичниках
Доброкачественные новообразования в яичниках Энтони Хэнбидж Цели обучения Описать методику оценки новообразований в яичниках Объяснить важность трансвагинального сканирования Перечислить общие доброкачественные новообразования Укажите отличительные признаки
Дополнительная информацияПОСТЕНОПАУЗАЛЬНАЯ ОЦЕНКА И ЧТО ДЕЛАТЬ
ПОСТЕНОПАУЗНЫЕ КИСТЫ ЯИЧНИКА: КАК ОЦЕНИТЬ И ЧТО ДЕЛАТЬ Стивен Р.Гольдштейн, доктор медицинских наук, профессор акушерства и гинекологии, директор отделения гинекологического ультразвукового исследования, содиректор, костная денситометрия, Нью-Йоркский университет,
Дополнительная информацияНиколь Коуналакис, доктор медицины
Заболевание груди: диагностика и лечение Николь Коуналакис, доктор медицины, доцент хирургии Цель оценки груди Цель оценки груди – классифицировать результаты как: нормальные физиологические вариации
Дополнительная информацияМЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ
МЕЖДУНАРОДНЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ Совместная магистерская программа: имплантология и стоматологическая хирургия (M.Sc.) Базовые модули: Список отдельных модулей Базовый модуль 1 Основные принципы общей и стоматологической медицины
Дополнительная информацияКисты почек Что мне теперь делать?
Кисты почек Что мне теперь делать? Dr Edmund Chiong Asst. Профессор и консультант отделения урологии больницы национального университета Что такое кисты почек? Заполненные жидкостью структуры в почках, отличные от
Дополнительная информацияГонорары генерального стоматолога
Стоимость услуг стоматолога 1 января 2015 г. Не все коды покрываются льготами.Пожалуйста, проверьте план участника для проверки и ограничений. В 2015 году комиссия не увеличилась, но новые коды CDT были
. Дополнительная информацияПереход кодов CPT к кодам CDT
Переход кодов CPT к кодам CDT Примечание: учитывая огромное количество кодов, из которых можно извлечь, этот переход CPT-CDT следует рассматривать как инструмент, помогающий государствам сообщать коды CPT на стоматологических линиях
Дополнительная информацияКожно-кишечный свищ.Раскрытие информации
Кожно-кишечный свищ Мадхулика Г. Варма, доктор медицинских наук, доцент, руководитель Калифорнийского университета колоректальной хирургии, Сан-Франциско, Honoraria Applied Medical, Covidien Disclosures 1, Colocutaneous Fistula
Дополнительная информацияИспользование трехмерной реконструкции компьютерной томографии при сложной травме лица
Использование трехмерной компьютерной реконструкции томографии при сложной травме лица Капил Сайгал, М.D., 1 Ronald S. Winokur, B.S., 2 Стивен Финден, D.D.S., M.D., 3 Daniel Taub, D.D.S., M.D., 4 и
Дополнительная информацияОдонтогенные кисты и опухоли
Одонтогенные кисты и опухоли Майкл Андербринк, доктор медицинских наук, консультант: Анна Поу, доктор медицинских наук, отделение отоларингологии Медицинского отделения Техасского университета. Большой раунд. Презентация 13 февраля 2002 г. Введение
Дополнительная информацияРазвитие зубов
Развитие зубов Dr.Халдун Дарвич, специалист по челюстно-лицевой хирургии Гамбургский университет, доктор философии Гамбургский университет Академический преподаватель – отделение хирургии OMF в Дамаске Инструктор
Дополнительная информация .Увеличение верхнечелюстных пазух для зубных имплантатов
1. Введение
Параназальные пазухи являются важными анатомическими структурами как в медицине, так и в стоматологии. Верхнечелюстная пазуха наиболее актуальна для практикующих стоматологов из-за ее близости к задним зубам верхней челюсти. Стоматологам часто приходится ставить диагноз относительно орофациальной боли, которая может иметь синогенное происхождение. Заболевания верхнечелюстной пазухи могут случайно наблюдаться на рентгенограммах при обычном стоматологическом осмотре и учитываться при дифференциальной диагностике.Поэтому большинство стоматологов непреднамеренно смотрят на гайморовую пазуху своих пациентов.
Верхнечелюстной пазухи или антрального отдела Хаймора обычно избегают во время стоматологических операций. Связь или развитие пространства между верхнечелюстной пазухой и ротовой полостью (ороантральная) или между носовой и щечной полостями (ороназальная) всегда считалась нежелательной проблемой, но принималась как осложнение при обнаружении после удаления зуба или любого другого орально-хирургическая процедура [1].Распад или перфорация оболочки пазухи – нежелательный случай из-за необходимости дополнительных операций. В случае хронической ороантральной фистулы образовавшаяся фистула обеспечивает проход между ротовой полостью и гайморовой пазухой. Следовательно, может происходить обмен микробной флоры и воспаление с различными возможными последствиями. Это простое осложнение может привести к серьезным проблемам, с ним легко справиться или спонтанно вылечиться. Поэтому челюстно-лицевые хирурги всегда осторожны в отношении осложнений, связанных с гайморовой пазухой.Кроме того, в целом отоларингологи, ведущие врачи в области заболеваний придаточных пазух носа, предпочитают избегать прямого контакта с пазухами. Таким образом, открытый трансантральный доступ (операция Колдвелла-Люка) выполняется редко по сравнению с менее инвазивным эндоскопическим доступом, за исключением редких ситуаций [2]. И наоборот, почти каждый практикующий стоматолог, практикующий имплантацию, воздействует непосредственно на верхнечелюстную пазуху или соседние с ней части в альвеолярной кости и выполняет операции в непосредственной близости от антрального отдела Хаймора.В частности, увеличение гайморовой пазухи стало одной из самых популярных стоматологических процедур.
Увеличение верхнечелюстной пазухи – это процедура, направленная на увеличение вертикальной высоты альвеолярной кости для установки дентальных имплантатов. Уже более 30 лет операция по увеличению гайморовой пазухи выполняется для реконструкции верхней челюсти на имплантат [3]. В этой процедуре используются различные техники, подходы и материалы. Цель этой главы – рассмотреть основы увеличения гайморовой пазухи, разъяснить эту процедуру для отоларингологов, объяснить ее функцию и описать материалы, методы и осложнения для увеличения.
2. Оценка качества альвеолярной кости для дентальных имплантатов
Количество и качество альвеолярной кости являются наиболее важными параметрами, в первую очередь влияющими на успех лечения имплантатом. Достаточная поддержка кости является основным требованием для остеоинтеграции имплантатов. Для определения высоты имплантата измеряется букколингвальная ширина. Также рекомендуется оставлять костную часть в апикальной области от анатомических ориентиров, таких как верхнечелюстная пазуха. Помимо ширины и высоты кости, плотность также имеет решающее значение для обеспечения успеха имплантата [4].Важно размещать имплантаты в местах с хорошей первичной стабильностью, что невозможно в регионах с низкой плотностью кости.
Помимо структуры, решающее значение имеет конкретная оценка имеющейся остаточной кости путем морфологической оценки. Детерминанты доступной кости могут быть перечислены как высота, ширина, размер и наклон [5]. Текущие достижения в области технологий обработки поверхности имплантатов показали, что имплантаты длиной ∼8–10 мм обеспечивают долгосрочные успешные результаты [6]. Обязательно, чтобы к имплантату прилегала щечная и язычная кости толщиной не менее 1 мм [7].Для долгосрочного успеха имплантаты следует устанавливать параллельно друг другу и соседним зубам, чтобы получить наилучшее распределение нагрузки [8]. Также следует обсудить подробный план лечения надстройки и протеза с учетом окклюзионных сил, межокклюзионного расстояния и межокклюзионных отношений в конкретной области [9]. Следовательно, оценка альвеолярной кости выполняется не только для оценки существующих характеристик и анатомии кости, но и для оценки будущей динамики всего процесса лечения, включая дизайн протеза, поддержку окружающих мягких тканей, гигиену полости рта пациента и социально-экономические соображения, которые обеспечивают долгосрочные эстетические и функциональные результаты реабилитации имплантатов [10].
Клинические и радиологические обследования необходимы для планирования лечения. Суждение врача при планировании лечения имеет первостепенное значение, поскольку каждый клинический случай уникален. Перед планированием лечения необходимо изучить историю болезни пациента и провести физикальное обследование. Важно отметить в анамнезе операции на носу, пазухах или челюстях, хроническую боль в носовых пазухах / лице, острую инфекцию верхних дыхательных путей, курение и хроническое заболевание носовых пазух. Панорамное рентгеновское изображение обычно используется, поскольку оно дает адекватную информацию о соответствующей области.Однако конкретные результаты панорамной визуализации могут побудить клинициста запросить дополнительные методы визуализации, такие как компьютерная томография (КТ) или компьютерная томография с коническим лучом (КЛКТ). Эти методы позволяют оценить точное количество кости под дном пазухи, ширину буккопалатальной пазухи, наличие перегородок и любые предшествующие заболевания пазух. Таким образом, на основе подробного исследования КЛКТ можно принять необходимые меры предосторожности, предотвратить возможные осложнения или отказаться от операции.
2.1. Анатомия
Верхнечелюстная пазуха в детстве быстро растет, пока не достигает уровня дна носа. Он может достигать примерно 10 мм ниже дна носа [11]. Вершины премоляров и моляров верхней челюсти тесно связаны с нижней границей гайморовой пазухи. Верхнечелюстная пазуха простирается до области премоляров на передней границе, а крыша образована дном глазницы.
Объем гайморовой пазухи постоянно увеличивается с возрастом, что называется пневматизацией.Обычно это происходит в нижнем направлении, часто сопровождается удалением зуба, например, при потере верхнечелюстных премоляров или коренных зубов. Сообщается, что пневматизация гайморовой пазухи увеличивается после удаления зубов [12]. Утрата альвеолярной кости в этой области создает уникальную проблему для установки имплантата после удаления. Процесс пневматизации может в конечном итоге привести к сильному истончению альвеолярной кости и оставить недостаточное количество кости в области, предназначенной для дентальных имплантатов. Вертикальная потеря костной ткани может происходить только между гребнем альвеолярного гребня и дном пазухи из-за процесса резорбции после удаления зуба.Это также может происходить при сохранении уровня гребня альвеолярного гребня с продолжающейся резорбцией под дном пазухи из-за повышенной активности остеокластов в пределах надкостницы шнайдеровской мембраны или комбинации обоих случаев. Кроме того, низкая плотность задней части верхней челюсти может способствовать всем этим процессам резорбции, что приводит к изменению контура или размеров (рис. 1). Учитывая межокклюзионное расстояние, планирование протезирования, прогнозируемая высота и ширина имплантата, а также плотность оставшейся кости имеют важное значение для успешной протезной реабилитации.Морфология костного дефекта является важным фактором при выборе метода аугментации. Объем пазухи и высота полулунного перерыва определяют максимальный уровень подъема перепонки. Чрезмерное количество трансплантата в пазухе может вызвать проблемы с вентиляцией пазухи. Величина объема пазухи, необходимая для поднятия дна пазухи, определяется в соответствии со всеми этими параметрами.
Рисунок 1.
Пневматизация и развитие гайморовой пазухи.
Мембрана Шнайдера представляет собой тонкую биламинарную слизисто-надкостничную мембрану, выстилающую верхнечелюстные пазухи. Одна сторона этой мембраны состоит из эпителия, как и остальная часть респираторного тракта и носового эпителия. Тонкий слой псевдоцилированного многослойного респираторного эпителия над шнайдеровской мембраной создает важный барьер для защиты и защиты полости пазухи. Физиологическое значение мембранных ресничек состоит в том, чтобы направлять слизистые выделения и мусор к устью, так что при нормальном функционировании дренаж пазух постоянно поддерживается.Некоторые состояния, такие как аллергический ринит, дисфункциональные реснички носовых пазух или синусит, могут привести к местному отеку и закупорке устья; поэтому последующая закупорка оттекающих слизистых выделений может вызвать осложнения после синус-лифтинга. Толщина мембраны ∼0,8 мм. [13] Слизистая оболочка носовых пазух менее сосудистая и тоньше, чем слизистая оболочка носа. Поднятие перепонки – деликатная процедура. Сохранение ее целостности необходимо для нормального функционирования пазухи после операции. Перфорация оболочки пазухи – наиболее частое осложнение, о котором сообщалось с самых первых сообщений об этой процедуре.Некоторые анатомические изменения, особенно касающиеся перегородок, могут вызвать такую перфорацию [14].
Перегородки гайморовой пазухи впервые были описаны Андервудом [15]. В литературе описаны многочисленные варианты перегородок гайморовой пазухи, такие как частичные перпендикулярные перегородки, частичные горизонтальные перегородки и полная перегородка верхнечелюстной пазухи полной вертикальной перегородкой. Высота и положение перегородок также важны, потому что перегородки могут препятствовать сохранению мембраны.Иногда пазуху можно разделить на два или более отсека. В таких случаях инверсия костной пластинки и подъем шнайдеровской мембраны могут быть затруднены. Перегородки обычно возникают между областями двух соседних зубов, и их формированию могут способствовать различные фазы пневматизации пазух (рис. 2).
Рисунок 2.
Возможные варианты перегородок гайморовой пазухи. 1. Множественные перегородки, 2. Одиночные перегородки, 3. Две базальные перегородки, 4. Полная перегородка, 5.Частичная горизонтальная перегородка.
Важно отметить, что возможный внекостный анастомоз между задней верхней альвеолярной артерией и терминальной ветвью подглазничной артерии может вызвать кровотечение во время подъема лоскута. Внутрикостный анастомоз, напротив, всегда возникает на расстоянии 19-20 мм от альвеолярного края. Если во время подготовки бокового костного окна встречается внутрикостной анастомоз, кровотечение может усложнить всю процедуру.
2.2. Функция
Целью подъема и увеличения дна пазухи является создание достаточной кости для размещения имплантата с адекватной стабильностью. Пневматизация пазухи приводит к недостаточности задней альвеолы верхней челюсти. Адекватная высота кости и, следовательно, момент, когда следует выполнять подъем дна пазухи, остаются спорным вопросом. И наоборот, есть некоторые другие методы, в которых процедура увеличения пазухи полностью игнорируется, например, использование коротких имплантатов, имплантатов с изогнутым углом или дистальных кантилеверов.Сообщается, что все эти альтернативные методы дают долгосрочные успешные результаты [16].
Необходимость увеличения гайморовой пазухи зависит от количества недостающих боковых зубов. Если все премоляры и моляры отсутствуют, выполнение аугментации пазухи более необходимо, чем при отсутствии одного моляра или премоляра. Пациент может выбрать восстановление зубного моста, чтобы заменить один или два отсутствующих зуба. Более того, пациенты, у которых отсутствуют все премоляры и моляры или у которых отсутствуют задние зубы для поддержки восстановления моста, могут предпочесть частичный съемный протез, чем операцию по увеличению гайморовой пазухи [17].
Решение о необходимости увеличения пазухи зависит от планируемого размера имплантата. Обычно имплантаты считаются короткими, если их высота меньше 8 мм; следовательно, ожидается, что высота субантральной кости должна быть> 8 мм для установки имплантатов без синус-лифтинга. При установке имплантата в этой области можно использовать различные методы. Важный момент – решить, нужно ли вмешиваться в пазуху при установке имплантата. По сути, важна первичная стабилизация имплантата в кости.Для успешной остеоинтеграции зубной имплант должен быть прикреплен или, по крайней мере, оставаться неподвижным в кости на начальных этапах процесса заживления. Основываясь на этих принципах, имплант может быть наклонен под углом, чтобы оставаться в кости, или укорочен и утолщен для увеличения окружающей костной поверхности. Однако хорошо известно, что имплантаты следует размещать параллельно друг другу по длинной оси, как это происходит в естественных корнях.
2.3. Противопоказание
Целью операции по увеличению гайморовой пазухи является установка дентальных имплантатов.Таким образом, некоторые противопоказания к имплантации имеют силу для увеличения пазухи. Перед установкой зубного имплантата должна быть установлена опора предполагаемого зубного имплантата из мягких и твердых тканей. Местные или системные состояния могут поставить под угрозу заживление кости и остеоинтеграцию. Прежде чем планировать увеличение пазухи для дентальных имплантатов, следует подвергнуть сомнению обычное заживление пациента и детально оценить пазуху. Инфекция носовых пазух может напрямую повлиять на успех процедуры синус-лифтинга.Во время фазы деликатной подтяжки или после операции воспалительная жидкость в пазухах может легко проникнуть в увеличенный участок и нарушить заживление трансплантата. Следовательно, пациенты с острым воспалением носовых пазух должны лечиться от их заболевания носовых пазух. Курение и хронический синусит могут увеличить риски, связанные с процедурой увеличения носовых пазух. У курильщиков оболочка пазухи может быть значительно тонкой и хрупкой, что способствует быстрому разрыву перепонки во время подъема. Напротив, хронический синусит и аллергия могут привести к образованию толстой мембраны, что также может затруднить ее подъем.Любая другая находка, связанная с заболеванием верхнечелюстной пазухи, требует консультации отоларинголога во время предоперационного планирования [18].
Неконтролируемый диабет, новообразование, лучевая терапия или химиотерапия также могут считаться противопоказаниями к увеличению носовых пазух для дентальных имплантатов. Кроме того, предыдущие операции на носовых пазухах или остеотомия по Le Fort I также могут быть противопоказанием из-за образования рубца после операции [19].
3. Материалы трансплантата, используемые при увеличении гайморовой пазухи
Для трансплантации дна пазухи и достижения желаемой высоты кости использовались различные материалы.Материалы для трансплантации можно разделить на категории в зависимости от их источника: аутотрансплантат, ксенотрансплантат, аллотрансплантат и аллопластический материал. Эти различные типы прививочных материалов можно использовать по отдельности или в любой комбинации. Костные трансплантаты заживают с помощью трех различных механизмов: остеогенеза, остеоиндукции и остеокондукции. Остеогенез – это способность производить новую кость. Остеоиндукция – это процесс стимуляции остеогенеза. Наконец, остеокондукция – это способность материала поддерживать рост кости по своей поверхности.В материалах для трансплантации в основном используется механизм остеокондуктивности для обеспечения биомеханической поддержки, стабилизации компонентов во время фазы заживления и создания основы для образования новой кости. Для лучшего заживления трансплантата необходимо обладать большинством этих механизмов.
Аутотрансплантат считается золотым стандартом увеличения гайморовой пазухи. Обладает остеогенными, остеоиндуктивными и остеокондуктивными свойствами. Кроме того, он обладает лучшей функцией биосовместимости. Однако он также имеет недостаток – заболеваемость на донорском участке.Внеротовые или интраоральные донорские участки представляют собой вторичный хирургический участок и риск сопутствующих осложнений. Также у них самая высокая скорость резорбции. Аутотрансплантаты можно собирать с нескольких участков. Необходимое количество костной ткани является основным фактором при выборе места сбора урожая. Заболеваемость донорским участком и предпочтения пациента – другие важные факторы, которые следует учитывать при выборе участка сбора урожая. Интраоральный нижнечелюстной симфиз, нижнечелюстная ветвь и бугорок могут представлять умеренный или небольшой объем кости для этой процедуры.Дополнительная кость может быть получена из любого другого места внутриротового сбора или путем добавления какого-либо другого источника готового к использованию трансплантата, такого как ксенотрансплантат или аллотрансплантат, если требуется. Аутотрансплантаты можно измельчить с помощью костной мельницы или костного измельчителя, чтобы распределить материал в костном пространстве или увеличить объем. Частичные трансплантаты могут способствовать инфильтрации сосудов, ангиогенезу, формированию костного матрикса и, таким образом, лучшему заживлению. Смесь измельченной костной стружки с кровью или богатым тромбоцитами фибрином также может улучшить организацию костного матрикса.
Если необходим дополнительный аутотрансплантат, двустороннее увеличение пазух или дополнительная пластика накладок, можно использовать места для экстраорального забора, которые представляют собой значительное количество кости (~ 50 мл). Участки экстраорального забора могут быть отнесены к участкам, обеспечивающим наибольшее количество кости, к относительно меньшему: задняя подвздошная, передняя подвздошная, свод черепа и большеберцовая кость. Как и ожидалось, из-за заболеваемости на донорском участке и необходимости более сложных операций пациенты обычно не предпочитают забор через ротовую полость.Свод черепа никогда не был приоритетным участком забора для относительно простой операции по увеличению костной ткани с целью установки зубного имплантата. Однако, когда другие альтернативы потерпели неудачу, и попытки использования большинства донорских сайтов оказались безуспешными, это остается вариантом. Осложнения на донорских участках после извлечения аутогенной кости включают, например, инфекцию, травму зубов, боль, сенсорные нарушения, нарушение походки и грыжу.
Аллогенные материалы для трансплантатов также биосовместимы и обладают некоторым остеокондуктивным потенциалом.Они происходят от людей и поступают из банков тканей. Однако риск передачи заболеваний и высокая скорость рассасывания являются основными недостатками этих трансплантатов. Минерализованная форма этих трансплантатов не является предпочтительной из-за медленной скорости образования кости, в то время как деминерализованные формы в основном предпочтительны из-за их костных морфогенных белковых ингредиентов и связанных с ними остеокондуктивных свойств. Материалы для аллопластических трансплантатов изготавливаются из гидроксиапатита, фосфатов кальция и биоактивного стекла.Кроме того, у них более низкая скорость резорбции по сравнению с аутологичными трансплантатами. Ксенотрансплантаты получены от донора вида, отличного от реципиента. Депротеинизированная бычья кость широко используется в хирургии увеличения носовых пазух благодаря хорошей остеокондуктивности и может использоваться отдельно или в комбинации с другими материалами для трансплантации.
Все трансплантаты имеют разное время заживления, от 4 до 10 месяцев. Скорость резорбции трансплантата является важным параметром в процедуре увеличения пазухи, потому что объем трансплантата будет уменьшаться, если материал рассасывается быстро.Ожидание формирования подходящей кости имеет решающее значение для установки имплантата в жизненно важную кость. В таких материалах установка имплантатов может быть выполнена раньше, чем в случае не резорбируемых материалов. Материалы аллопластических трансплантатов, сульфат кальция и бета-трикальцийфосфат резорбируются быстро, тогда как биостекло резорбируется значительно медленнее. Следовательно, необходимо выбрать наиболее подходящее время для установки имплантата в соответствии со свойствами материала трансплантата. Сообщается, что аутогенная кость и ксенотрансплантаты дают наиболее предсказуемые и лучшие результаты при увеличении пазухи [20].
Знание особенностей используемого прививочного материала играет важную роль в общем результате и успехе процедуры прививки. Задняя верхнечелюстная область и оболочка пазух богаты сосудистой сетью; следовательно, трансплантат, помещенный в эти области, будет иметь хорошее кровоснабжение. Это региональное преимущество также усиливает остеобластическую активность увеличенного участка. Не следует недооценивать важность мембраны в процедуре синус-лифтинга. Сообщается, что мембрана Шнайдера имеет свойство индуцировать и увеличивать количество клеток-остеопрогениторов [21].Для создания костного пространства для установки имплантата используются различные методы, сохраняя при этом неповрежденную мембрану, чтобы обеспечить питание трансплантата и барьер от полости гайморовой пазухи. Получение успешных результатов зависит от множества факторов. Помимо уникальных анатомических особенностей каждого случая, решающее значение имеют опыт хирурга и метод, используемый для увеличения. Выбор наиболее подходящей техники для каждого отдельного случая и применение надежных хирургических техник на соответствующем хирургическом участке являются обязательными для получения долгосрочных успешных результатов.
4. Техника трансплантации
Подтяжка гайморовой пазухи может выполняться непосредственно с боковой антростомией под прямой визуализацией или косвенно с трансальвеолярным доступом. Количество остаточной альвеолярной кости верхней челюсти определяет, какой доступ будет использоваться для увеличения пазухи. Необходимо детально оценить высоту кости ниже пазухи, ширину альвеолярной кости и анатомию пазухи, а КЛКТ может помочь в обеспечении точных измерений. Непрямой метод используется, когда необходимая высота увеличения составляет 3 мм или меньше [22].
4.1. Прямой метод
Как впервые продемонстрировал Татум [23], прямой метод выполняется с прямой визуализацией мембраны пазухи. Первоначально делается разрез в средней части гребня или на небе в мезиодистальном направлении по длине альвеолярного гребня. Выполняются передние и задние выпускающие разрезы. Разрез должен выходить как минимум на один зуб за запланированную сторону. Адекватное хирургическое вмешательство и визуализация напрямую связаны с размером разреза.Полнослойный слизисто-надкостничный лоскут с трапециевидным основанием приподнимается при сохранении целостности надкостницы. Поднятие слизисто-надкостничного лоскута следует выполнять осторожно и начинать с середины гребня (то есть более небной области), чтобы избежать обнажения области трансплантации в случае расхождения раны. Размер разреза напрямую влияет на манипуляцию во время операции, размер остеотомии, стадию увеличения и установку имплантата. Поэтому не стоит недооценивать этот этап.
Супериннижний и переднезадний границы бокового окна определяют по объему пазухи, который перед операцией исследуют с помощью рентгенографии. После подъема слизисто-надкостничного лоскута большую часть времени тень пазухи может быть различена во время операции. Нижняя граница латерального костного окна должна быть на 2-5 мм выше дна пазухи, чтобы предотвратить разрыв мембраны пазухи и затруднение ее перелома. Передняя граница определяется мезиальной протяженностью пазухи до точки, в которой кюретка пазухи может выдвигаться и ею можно манипулировать для подъема, тогда как дистальная граница определяет расположение имплантата, планируемого наиболее сзади.Форма окна остеотомии может быть прямоугольной или овальной и иметь очертания размером ∼10 × 20 мм. Размер окна может увеличиваться или уменьшаться в зависимости от размера планируемой области, которая требует увеличения для установки имплантата. В некоторых случаях необходимо подготовить два отверстия из-за наличия перегородок, чтобы предотвратить разрыв мембраны (рис. 3) [24, 25].
Рисунок 3.
Различные боковые окна для доступа к мембране верхнечелюстной пазухи.
Остеотомия начинается с обводки бокового окна круглым бором до тех пор, пока по контуру не станет виден голубоватый оттенок.Остеотомия продолжается соединением отверстий. Центральное окошко нативной кости можно либо оставить на месте, либо удалить для замены после аугментации. Однако, если костяное окно маленькое, всю центральную часть можно легко выбросить во время подготовки. Наконец, острые края и углы следует закруглить, чтобы предотвратить перфорацию мембраны во время подъема [26].
Существуют различные методы остеотомии боковой стенки пазухи. Существуют различные методы и различные типы боров или инструментов для предотвращения разрыва слизистой оболочки носовых пазух.Для препарирования доступа используются традиционные карбидные или алмазные боры. В качестве альтернативы можно использовать вогнутый бор с алмазными шипами для предотвращения перфорации во время остеотомии. Кроме того, пьезохирургия – это ультразвуковой метод, рекомендуемый для селективной остеотомии с сохранением мембраны. Пьезоэлектрические хирургические системы были разработаны для использования определенной мощности, что позволяет проводить остеотомии в толстой и компактной кортикальной кости. Настоящее преимущество пьезохирургии заключается в том, что она не режет мягкие ткани и помогает снизить вероятность перфорации мембраны.Его также можно использовать для отделения мембраны пазухи от кости перед подъемом. Пьезохирургия может быть наиболее полезной в случаях, когда затрагиваются значительная часть кортикального слоя кости и тонкие мембраны. Однако, независимо от метода или инструмента, мембрана пазухи очень тонкая и тонкая; таким образом, он может легко разорваться при грубом обращении или при надавливании во время остеотомии. Следовательно, врачи всегда должны проявлять осторожность во время остеотомии и подъема тяжестей [27, 28].
После того, как мембрана пазухи начинает отделяться от углов и краев, подъем может быть выполнен с помощью кюреток с широким основанием.Полное отделение мембраны от всех поверхностей должно выполняться медленно и никогда не терять контакта с костью. Прежде чем толкать мембрану вверх, необходимо убедиться, что мембрана отделена от кости. Важно делать это без чрезмерного давления. Этот процесс освобождения и отсоединения выполняется до достижения заданной высоты. Наиболее распространенная ошибка на этом этапе – не расширять медиальную сторону пазухи, что может привести к перфорации пазухи, при установке костного трансплантата из-за приложенного давления введения или повреждения мембраны при сверлении места имплантата [22].
В одноэтапном протоколе, когда имеется достаточно кости для поддержания первичной стабильности имплантата, высота которого составляет около 5 мм, подготовка ложа имплантата выполняется в соответствии с рекомендациями производителя имплантата. Во время сверления следует проявлять осторожность, чтобы не повредить мембрану кончиком сверла для имплантата [29]. В двухэтапном протоколе подготовленный трансплантат по кусочкам помещается в просверленное отверстие с последующим 6-месячным ожиданием. Затем костный трансплантат в виде частиц вставляется в костное пространство пола.Частицы трансплантата должны достигать наибольшего расстояния, свободно размещаться, однородно диспергироваться и не должны быть перепакованы. После того, как кость помещается в пазуху, устанавливается слизисто-надкостничный лоскут и достигается первичное закрытие (рис. 4) [30].
Рисунок 4.
Введение костного трансплантата в костное пространство под шнейдеровской перепонкой.
4.2. Непрямая техника
Непрямая техника, разработанная Саммерсом в 1994 году, состоит из гребневого разреза, препарирования кости и подъема пазухи на несколько миллиметров [31].Техника трансальвеолярного синус-лифтинга более консервативна, чем открытый доступ. Мембрана пазухи напрямую не инструментируется. Кроме того, полость пазухи не визуализируется напрямую, а перфорацию мембраны определить труднее. Этот метод можно использовать, когда альвеолярная кость составляет не менее 5-6 мм. При использовании этой техники достигается прирост высоты кости на 4-8 мм. Процедура аугментации и подготовка ложа для имплантата выполняются одновременно. Однако существует верхний предел проникновения в отношении количества кости и прочности на разрыв слизистой оболочки пазухи из-за надавливания без отслоения.В этом методе пространство для имплантата подготавливается не только путем уплотнения кости апикально и подъема пазухи, но также путем уплотнения кости латерально с помощью остеотомов все большего диаметра [32, 33].
После того, как подняли слизисто-надкостничный лоскут на всю толщину, используется сверло для маркировки, чтобы определить точное место имплантата. Пилотное сверло (диаметром 1 мм) используется только для начальной глубины в несколько миллиметров. Он должен находиться на расстоянии около 2 мм от дна пазухи.Затем молотком забивают остеотомы. Первый остеотом разрушает корковый край дна гайморовой пазухи. Постепенное увеличение глубины снижает риск разрыва мембраны. Остеотомы большего размера используются, соответственно, до конечной глубины имплантата до планируемой ширины имплантата. Окончательный остеотом должен иметь меньший диаметр, чем запланированный диаметр имплантата, чтобы обеспечить первоначальную стабильность имплантата. Для имплантации в кость с низкой плотностью можно рассмотреть возможность добавления костного трансплантата под имплант из-за отсутствия сжатой кости.Слизисто-надкостничный лоскут перемещается, и первичное закрытие достигается после установки имплантата [22, 26].
Есть и другие методы хирургии увеличения гайморовой пазухи. Например, баллонная техника – это метод непрямого подъема синуса [34], выполняемый с применением баллона через транскрестальный доступ, который поднимает мембрану синуса при надувании баллона. Другой используемый метод не предполагает костного трансплантата. В этой технике должна быть некоторая вертикальная высота кости для удержания имплантата в стабильном положении (не менее 5 мм).Мембрана пазухи поднимается традиционно с помощью боковой антростомии; затем имплант устанавливается без костного трансплантата. Имплант стоит под приподнятым дном пазухи, а приподнятая мембрана пазухи создает эффект палатки над имплантатом. Считается, что остеопрогениторный потенциал мембраны синуса со временем создает костную опору вокруг апикальной части имплантата. Этот метод получил название бокового подъема дна синуса без трансплантата [35, 36].
5. Послеоперационные инструкции после операции по увеличению носовых пазух
Есть несколько вещей, о которых следует сообщить пациенту после операции.Вначале следует сообщить обычные послеоперационные инструкции по хирургическим вмешательствам в полости рта, такие как прикладывание льда и давления к участку, подъём головы и отдых. Кроме того, пациенты должны быть проинструктированы о мерах предосторожности в носовых пазухах, которые позволяют избегать всего, что может вызвать внезапные изменения давления в носовых пазухах, таких как сморкание с закрытыми ноздрями и чихание с закрытым ртом. При повышении давления в пазухе возможны перфорация и смещение частичного трансплантата, что препятствует созреванию и заживлению трансплантата [26, 37].Кроме того, пациенту следует посоветовать принимать лекарства (такие как противовоспалительные препараты, антибиотики и назальные деконгестанты) по назначению хирурга.
6. Осложнения
Наиболее частым хирургическим осложнением является перфорация оболочки синуса. Это происходит, в частности, при прямой технике из-за сильного возвышения, тонкой мембраны, острых краев и гребней, а также перегородки или неправильной топографии пазухи. Если перфорация пропущена или не закрыта должным образом, экстравазация трансплантата в виде частиц в верхнечелюстную пазуху может предрасполагать пациента к инфекции или привести к плохой фиксации трансплантата в этой области.Лечение этого осложнения зависит от размера перфорации [14]. Небольшие перфорации перемещаются в область, где приподнятая слизистая оболочка складывается вместе. В таких случаях нет необходимости в дальнейшем управлении. При более крупных перфорациях следует попытаться изолировать и закрыть разрыв рассасывающейся мембраной, чтобы предотвратить потерю трансплантата в пазухе. Если перфорация настолько велика, что не может быть покрыта рассасывающейся мембраной, процедура отменяется, и повторная операция рассматривается через 2 месяца.Перфорация носовых пазух также увеличивает частоту послеоперационного синусита, инфекций и отторжения трансплантата [38].
Другим сообщенным осложнением процедуры синус-лифтинга является значительное кровотечение из задней верхней альвеолярной артерии. У некоторых пациентов артериальные анастомозы могут существовать поверхностно на боковой стенке пазухи. Перед каждой операцией следует учитывать расположение задней верхней альвеолярной артерии. Необходимо принять меры предосторожности, чтобы избежать массивного кровотечения, и следует рассмотреть траекторию этой артерии после подробного исследования КЛКТ.Эта артерия может быть обнаружена во время остеотомии боковой стенки и ухудшает видимость операционного поля, что увеличивает вероятность перфорации мембраны и затрудняет установку трансплантата. Следовательно, может потребоваться приостановка процедуры до прекращения кровотечения [39].
Верхнечелюстные перегородки – еще одна проблема, которая может усложнить процедуру увеличения пазухи. Следует учитывать их потенциальное существование и принимать необходимые меры предосторожности. Трудно или даже невозможно отделить оболочку пазухи от перегородки без разрыва.Предоперационная оценка с помощью КЛКТ полезна для доступа к перегородкам носовых пазух при выполнении боковой антростомии. Большинство перегородок расположено в средней части антрального отдела. Для решения этой проблемы доступны различные методы, такие как увеличение размера костного окна или подготовка более одного бокового окна [40].
Послеоперационная инфекция – еще одно нежелательное осложнение после увеличения гайморовой пазухи. В случае распространения инфекции в пазуху инфицированный материал трансплантата следует удалить.Системные антибиотики должны быть соответственно скорректированы. В этих случаях ожидается отказ трансплантата. Также может потребоваться удаление привитого материала, чтобы избавиться от инфекции [18]. Выбор пациентов, планирование лечения и соответствующая техника увеличения пазух имеют важное значение для минимизации риска осложнений.
.Мукоцеле придаточных пазух носа – офтальмологические проявления, радиологическая визуализация, эндоскопическая эндоназальная марсупилизация и результат
1. Введение
Лангебак впервые описал слизистые пазухи придаточных пазух носа в 1820 году. Только в начале 1900-х годов мукоцеле получили популярное название от Ролле и Гербер, опубликовавший 178 случаев. В 1995 году Ламберт назвал лобное или решетчатое мукоцеле наиболее частым состоянием носа, вызывающим проптоз [1]
Мукоцеле – это слизистая оболочка, выстланная эпителием, содержащая мешок, который заполняет околоносовые пазухи и может расширяться за счет альтернативной резорбции кости и образования кости. .Мукоцеле возникает, когда устье пазухи или отделение перегородки пазухи закупориваются, в результате чего полость пазухи заполняется слизью или становится безвоздушной. Мукоцеле околоносовых пазух может возникнуть в результате воспаления, опухоли, травмы или хирургического вмешательства [2]. Из-за анатомической близости орбиты патологический процесс мукоцеле околоносовых пазух легко повлияет на орбиту [3,4]. Анатомически лобная, решетчатая, клиновидная и верхнечелюстная пазухи соприкасаются с орбитой.Верхнечелюстная пазуха делит дно орбиты, лобная пазуха является частью крыши глазницы, решетчатая пазуха проходит вдоль большей части медиальной стенки орбиты, а клиновидная пазуха почти полностью окружает вершину глазницы [3, 4]. Таким образом, мукоцеле придаточных пазух носа может легко повлиять на орбиту и вызвать офтальмологические симптомы, такие как проптоз, нечеткое зрение и смещение глазного яблока [4,5]. Пациенты с околоносовыми мукоцеле с орбитальными симптомами часто сначала осматриваются офтальмологом, а затем направляются к оториноларингологу [5].Иногда они могут проявляться внутричерепными осложнениями.
Важно отличить мукоцеле от кисты, удерживающей слизь. Удерживающая слизь киста – это просто заполненный жидкостью мешок вдоль слизистой оболочки носовых пазух, который не расширяется и не проникает в глазницу, нос или мозг и в подавляющем большинстве случаев не вызывает проблем. Примечательно, что удерживающие кисты слизи в носовых пазухах встречаются чаще, чем ожидалось. Фактически, около 30-40% населения, не имеющего абсолютно никаких жалоб на проблемы с носовыми пазухами, будут иметь кисты придаточных пазух носа при выполнении компьютерной томографии.Большинство ретенционных кист носовых пазух самопроизвольно сокращаются или не изменяются в размере в течение длительного времени [6]. При отсутствии связанных жалоб подход «подождать и посмотреть» может быть подходящей стратегией лечения этих ретенционных кист.
2. Материалы и методы
С 2005 по 2012 год 13 пациентов с мукоцеле околоносовых пазух прошли лечение широкой эндоскопической эндоназальной марсупилизацией в Медицинском центре UKM в Куала-Лумпуре, Малайзия. Был проведен обзор полных медицинских карт пациентов, включая амбулаторные истории болезни, операционные записи и отчеты о визуализации и гистопатологии.Были рассмотрены рентгенологические изображения (КТ / МРТ) на предоперационной коронковой и аксиальной проекциях.
3. Результаты
Демографические данные по 13 пациентам включают возраст, пол, расу, клиническую картину, тип выполненной радиологической визуализации, детали хирургического вмешательства и послеоперационное наблюдение, перечисленные в Таблице 1. Наиболее общей пазухой была лобная, затем решетчатая, верхнечелюстная и клиновидная (таблица 2). Наиболее частой клинической картиной была головная боль, за которой следовали глазные и назальные симптомы (таблица 3).На рис. 1 показано радиологическое изображение правой решетчатой мукоцеле у взрослого пациента с диплопией и головной болью. На рис. 2 показано рентгенологическое изображение крупного правого лобного мукоцеле у взрослого пациента с головной болью, снижением зрения и проптозом. На рис. 3 показано рентгенологическое изображение мукоцеле клиновидной кости у ребенка с головной болью и рвотой. На рис.4 показано рентгенологическое изображение мукоцеле левой верхней челюсти у взрослого пациента с заложенностью носа и выделениями с неприятным запахом.
| Пациент / Возраст / пол / раса | Презентация | Поражение носовых пазух при эндоскопии | Визуализация | Операция | Последующее наблюдение |
| 1.40 / M / C | припухлость над глазницей, отсутствие диплопии или назальных симптомов | Поражение левых лобных и решетчатых пазух | КТ: расширяющаяся кистозная масса Lt лобной решетчатой области | Эндоскопическая марсупиализация лобно-решетчатой мукоцеле без симптомов | Наблюдение через 1 год без признаков рецидива |
| 2. 59 / M / C | Отек правой лобной части с диплопией | Поражение правой лобной пазухи | КТ: Расширяющееся кистозное поражение, выталкивающее перегородку межфронтной пазухи с поражением крыши глазницы | Краниализация бикорональным лоскутом с эндоскопической эндоназальной фронтальной синусотомией и марсупилизацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 3.40 / M / M | Носовая блокада, ринорея с аносмией | Поражение правого лобного синуса с двусторонним полипозом носа | CR & MRI: Расширяющееся кистозное образование в лобной области справа с внутричерепным расширением, без признаков масс-эффекта или увеличения кольца | Эндоскопическое правое фронтальная синусотомия и двусторонняя этмоидэктомия с марсупилизацией | Улучшение симптомов без признаков рецидива носовых полипов через 6 месяцев наблюдения |
| 4.55 / F / M | Головные боли с диплопией справа | Поражение правых решетчатых пазух | КТ и МРТ: Расширяющееся образование правой решетчатой кости с истончением lamina papyracea | Эндоскопическая передняя и задняя этмоидэктомия с марсупилизацией | Симптомы отсутствуют через 6 месяцев вверх без признаков рецидива |
| 5. 59 / M / Бенгальский | Головные боли, проптоз с ограниченным движением левого глаза | Двустороннее поражение лобных пазух | КТ: Расширяющееся образование с вовлечением двусторонних лобных пазух | Эндоскопическое дренирование двусторонних лобных пазух мукопиоцеле с марсупилизацией | Симптомы отсутствуют через 6 месяцев без признаков рецидива |
| 6.73 / M / C | Снижение зрения, боль в глазах, головные боли с закупоркой носа | Поражение клиновидной пазухи | КТ: расширение клиновидной пазухи, сдавливающее зрительные нервы | Эндоскопическая сфеноэтмоидэктомия и марсупиализация | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 7. 75 / F / C | Левая эпифора с припухлостью медиального уголка | Левый лобно-решетчатый синус Поражение | КТ: помутнение левого лобного и решетчатого пазух | Эндоскопическое исследование левой лобной части синустома с передней и задней этмоидэктомией с марсупиализацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 8.71 / F / C | Закупорка правого носа, ринорея, чихание с эпифорой | Поражение правой верхнечелюстной пазухи | КТ: гиподензивное образование в правой верхнечелюстной пазухе с ремоделированием верхней челюстной стенки и твердой пластины | Эндоскопическая правая ММА с марсупиализацией | Симптом бесплатно через 6 месяцев без признаков рецидива |
| 9. 63 / F / C | Боль в левом глазу с ухудшением зрения и головными болями | Поражение левого клиновидно-решетчатого синуса | КТ и МРТ: двустороннее помутнение решетчатой кости и клиновидные пазухи с признаками компрессии зрительного нерва и кавернозного синуса | Эндоскопическая этмосфеноидэктомия с марсупиализацией | Отсутствие симптомов через 1 год наблюдения без признаков рецидива |
| 10.39 / M / I | Головные боли с протозом и диплопией справа | Поражение правого лобного синуса | МРТ: помутнение в правом лобном синусе с массой на верхней и медиальной стенке справа | Эндоскопическая правосторонняя фронтальная синусотомия с марсупиализацией | Улучшение симптомов без признаков рецидива через 1 год наблюдения |
| 11. 8 / M / I | Головные боли с рвотой | Поражение клиновидной пазухи | МРТ: расширение клиновидной пазухи с вовлечением клиновидной пазухи | Эндоскопическая сфеноэтмоидэктомия с марсупиализацией | Симптомы улучшились без рецидива через 3 месяца |
| 12.62 / M / C | Закупорка носа с неприятным запахом из носа | Поражение левой верхнечелюстной пазухи | КТ: расширение левой верхней челюсти | Эндоскопическая широкая левая ММА с марсупилизацией | НПК после DXT без рецидива через 3 месяца |
| 13. 58 / M / M | Закупорка правого носа с неприятным запахом носовых выделений | Поражение правой верхнечелюстной пазухи | КТ: расширение правой верхней челюсти | Эндоскопическая широкая правая ММА с марсупилизацией | Симптомы улучшились без рецидива в 6 мес |
Таблица 1.
Дермографическое изображение 13 пациентов с мукоцеле околоносовых пазух
M – Мужской
F – Женский
Race-M (малайский), C (китайский), I (индийский)
Rt– Правый
Lt – Левый
MMA – Антростомия среднего отдела носа
| Фронтальная | Решетчатая железа | Верхнечелюстная область | Клиновидная кость | ||||||||||||||||||||
| Количество наблюдений | 6 | 4 | 903 23 Таблица 2. Участки поражения придаточных пазух носа
Таблица 3.Клиническая картина симптомов со стороны головы и глаз Рисунок 1.КТ-изображение коронарной артерии пациента № 4, показывающее правое ятрогенное лобно-этмоидное мукоцеле с интраоперационным эндоскопическим дренированием и последующее наблюдение через 3 месяца после операции, показывающее явную лобную синустому. соответствующие аксиальный и коронарный срезы МРТ, показывающие расширяющееся поражение лобной пазухи с потерей зубчатости, указывающей на мукоцеле Рисунок 3.Аксиальные виды и корональные срезы Т1 и Т2-взвешенных МРТ-изображений пациента № 11, показывающих расширенное клиновидное поражение, указывающее на мукоцеле у 8-летнего индийского мужчины. Рис. 4.Осевые виды и коронарные срезы компьютерных томографов пациента № 12, показывающие левую расширяющуюся массу в верхнечелюстной пазухе, указывающую на мукоцеле у 62-летнего китайского мужчины. 3.1. Хирургическая техникаВсе пациенты оперированы под общим наркозом. Больного кладут на спину, слегка приподняв голову. Тампон, пропитанный 4% -ным раствором кокаина, помещается в полость носа, чтобы вызвать сужение сосудов слизистой оболочки.Оба глаза обнажены в операционном поле. Под эндоскопической визуализацией вводятся подслизистые инъекции 1% лидокаина с адреналином вдоль боковой стенки носа и средней носовой раковины. Вкратце, эндоскопическая эндоназальная марсупилизация выглядит следующим образом: широкая антростомия среднего прохода и марсупилизация для мукоцеле верхней челюсти; вначале полная этмоидэктомия с последующим удалением передне-нижней стенки мукоцеле клиновидной кости и марсупилизацией полости по поводу решетчатой и клиновидной мукоцеле; анцинэктомия, передняя этмоидэктомия и расширение лобной ниши (процедура Draf типа 2) и марсупилизация по поводу лобно-решетчатой мукоцеле.Пациенты наблюдаются при еженедельном наблюдении с аспирацией секрета и промыванием носовых пазух физиологическим раствором до одного месяца после операции. Пациенты проходят контрольные осмотры каждые три месяца в течение первого года, а не один раз в год. 4. ОбсуждениеМукоцеле параназальных пазух редко встречается у детей, но относительно часто встречается у взрослых. В литературе этиология мукоцеле у детей сосредоточена на нарушении процесса секреции, таком как муковисцидоз, патологический процесс пневматизации, атопия и травма [7,8]. Мукоцеле обычно вызывается послеоперационной обструкцией устья или вторичным по отношению к травме, но также может проявляться как первичное заболевание. Мукоцеле параназального синуса чаще всего встречается в лобно-решетчатой области (64%), затем следуют верхнечелюстная пазуха (18,6%), клиновидная пазуха (8,4%) и задняя пазуха решетчатой кости (6,7%) [9], которая была аналогична таковой. в нашем исследовании. Еще одно частое место возникновения мукоцеле находится в надглазничной области решетчатой кости. Первичные мукоцеле клиновидной кости могут быть связаны с хроническим решетчатым синуситом и / или носовым полипозом и редко встречаются изолированно [10]. В обзоре литературы проптоз, периорбитальная боль и нарушение подвижности глаз были наиболее частыми проявлениями мукоцеле в передних околоносовых пазухах, в то время как нечеткость зрения и нарушение подвижности глаз [11] часто наблюдались в слизистых оболочках задних пазух. Мукоцеле передних придаточных пазух носа могут расширять переднюю и медиальную стенки пазух, толкая глазное яблоко наружу и вниз и ограничивая движение экстраокулярных мышц, вызывая проптоз и нарушение подвижности глаз [4, 12, 13]. Естественное развитие слизистых пазух носа состоит из постепенного расширения. Это медленное растущее расширение может привести к ремоделированию, выпуклости и эрозии кости и достичь соседних структур, таких как другие синусы, глазница, скат, основание черепа или мозг. В случае внутричерепного осложнения инфекция может даже привести к таким состояниям, как менингит, субдуральный или абсцесс головного мозга [14]. Распространяясь на соседние структуры, мукоцеле вызывает множество клинических проявлений. Наиболее частыми симптомами являются головные боли, лицевые боли, аносмия, смещение глаз, паралич глаз и нарушение зрения.Визуальные симптомы у пациентов с мукоцеле клиновидной кости включают диплопию, парез глазных мышц, экзофтальм и полную потерю зрения [15, 16, 17, 18]. Следует также знать о необычных проявлениях, включая гипопитуитаризм [19, 20, 21]. Анатомическая близость и хрупкость орбитальных структур объясняют высокую частоту глазных осложнений при синусопатии. Поскольку зрительный нерв входит в верхушку глазницы из внутричерепной части, нерв охватывает узкий костный канал и находится в непосредственной близости от задней решетчатой кости и / или клиновидной пазухи.В большинстве случаев толщина костной стенки между нервом и пазухами достигает 40-60 мкм [22, 23]. Внутричерепно зрительный нерв покрыт мягкой мозговой оболочкой, паутинной оболочкой и спинномозговой оболочкой. Когда нерв входит в канал, он окружен двумя слоями нервной оболочки: внешний, который является непрерывным с периорбитой, и внутренний, который окружает нерв к глазному яблоку. Канал зрительного нерва можно определить как полукруглую трубку при осмотре с внутренней стороны задней решетчатой кости или клиновидной пазухи.Поскольку канал зрительного нерва содержит нерв и два слоя оболочки нерва без каких-либо мягких тканей, таких как жир, давление из-за расширения мукоцеле может легко повлиять на нерв, если тонкая защитная костная стенка резорбируется или если она врожденная дефисценция. Затуманенное зрение чаще связано с мукоцеле в задних пазухах, чем в передних околоносовых пазухах, и может влиять на зрительные или другие черепные нервы двумя путями. Во-первых, расширение стенки околоносовых пазух может сдавить зрительный нерв или нарушить его кровоснабжение с последующей атрофией зрительного нерва [12, 24, 25].Во-вторых, неврит зрительного нерва может возникнуть в результате прямого распространения нагноения из соседних придаточных пазух носа через потерю костной ткани или костную трещину [12, 26]. Как компрессия зрительного нерва, так и неврит могут вызвать ухудшение остроты зрения [12, 26]. Помимо зрительного нерва, могут быть задействованы другие черепные нервы (отводящие или глазодвигательные), проходящие через верхушку глазницы или верхнюю глазничную щель, что приводит к нарушению подвижности глаз [12, 25, 26, 27]. В обзоре 47 пациентов, страдающих мукоцеле решетчатой или клиновидной кости, Moriyama et al [28] выявили, что 70% пациентов впервые обратились за помощью в офтальмологическое отделение.Мукоцеле может сдавливать зрительный канал и вызывать нарушения зрения, что в тяжелых случаях приводит к потере зрения. В дополнение к прямому давлению впоследствии возникает ишемия или венозный застой вокруг зрительного нерва [28]. Помимо сжатия и его местных эффектов, воспаление из-за инфекции мукоцеле может распространяться на нерв через зоны костной эрозии. Следовательно, потеря зрения может быть связана с местной воспалительной реакцией, которая реагирует на стероидную терапию [29], но необходима дальнейшая диагностика и немедленное хирургическое дренирование. Предоперационная диагностика обычно основывается на КТ и МРТ. На компьютерной томографии мукоцеле обычно заполняют структуру пазухи и выступают против соседних анатомических структур, но без инфильтрации, и обычно костные края поражения хорошо определены. МРТ мукоцеле на изображениях, взвешенных как по Т1, так и по Т2, показывает переменную интенсивность сигнала, как показано на рис. 3. КТ предпочтительнее для окончательной оценки, оценки поражения костной ткани и дооперационного планирования. МРТ полезны при оценке орбитального или внутричерепного разрастания и в исключении новообразований или грибковых заболеваний [30].Таким образом, КТ и МРТ дополняют друг друга для диагностической оценки расширяющейся массы вокруг задней решетчатой кости и клиновидной пазухи. При дифференциальной диагностике следует исключить мукопиоцеле, злокачественное новообразование носовых пазух, опухоль гипофиза, краниофарингиому, менингиому или глиому зрительного нерва, внутричерепную хордому, холестеатому и новообразования носоглотки. При слизистой околоносовых пазух с потерей зрения рекомендуется срочное хирургическое вмешательство. Эндоскопический эндоназальный доступ наиболее удобен для лечения мукоцеле ввиду легкости доступа, меньшей заболеваемости и уменьшения потенциальных осложнений по сравнению с внутричерепным путем [31].В нескольких недавних публикациях сообщалось об успешных результатах лечения мукоцеле с помощью эндоскопической марсупилизации как основного метода лечения [32]. Он имеет преимущество увеличения операционного поля, является минимально инвазивным, сохраняет структуру носовых пазух и дает хорошие долгосрочные результаты при адекватном послеоперационном уходе. Некоторые состояния не подходят только для эндоскопической хирургии, включая расположенное далеко сбоку лобное мукоцеле, гипертрофическую кость, закрывающую область лобно-носовой впадины, и мукоцеле, вторично возникшее в результате злокачественного новообразования [33].Что касается пациента № 2, обширное мукоцеле с интраорбитальным расширением было удалено с использованием эндоскопического и внешнего доступа через бикорональный лоскут и краниализацию [34]. Мукоцеле придаточных пазух носа широко раскрыто, и резецируется достаточная часть стенки или пути оттока для адекватного дренажа и вентиляции. При обнажении твердой мозговой оболочки или периорбитальной стенки стенка мукоцеле действует как покров, и не предпринимается никаких попыток удалить эту слизистую оболочку для защиты орбиты, зрительного нерва, твердой мозговой оболочки и сонной артерии.При адекватной марсупилизации мукоцеле следует ожидать быстрого улучшения остроты зрения, но в случаях полной потери зрения до операции прогноз может быть гораздо хуже. Микродебрайдер очень легко используется в эндоназальной хирургии и обеспечивает хороший хирургический результат. Степень улучшения остроты зрения после марсупилизации мукоцеле зависит от тяжести первоначальной потери до операции, способа развития и местоположения мукоцеле, а также времени от начала офтальмологического расстройства до хирургической марсупилизации [9].Во избежание необратимого ухудшения зрения и других последствий необходимо незамедлительное хирургическое лечение [3, 18]. Если зрение серьезно нарушено, следует немедленно провести операцию, желательно в течение 24 часов после появления нарушения зрения [35]. 6. Ненеопластические6.1. Киста слизистой оболочкиЦикты слизистой оболочки придаточных пазух носа часто встречаются при рентгенографии, частота которых составляет от 12 до 36% [36, 37, 38] . Они широко классифицируются на секреторные и несекреторные кисты [39].Закупорка слизистой железы приводит к образованию секреторных кист, которые встречаются реже. Более распространенные несекреторные кисты, вероятно, вызваны накоплением экссудата в слизистой оболочке пазухи, поднимающей эпителиальную выстилку. Этиологические факторы образования кисты остаются неизвестными. Они в основном односторонние, но могут быть двусторонними в 10–20% случаев [40], [41]. Они обычно видны как однородные куполообразные помутнения на компьютерной томографии и обычно являются случайным диагнозом при рентгенографии пазух. 6.2. Антрохоанальполип (ACP)ACP – это доброкачественное образование, которое возникает из слизистой оболочки верхнечелюстной пазухи и прорастает в носовую полость, достигая хоаны (рис. 5). ACP составляют от 4 до 6% всех носовых полипов, при этом частота встречаемости у детей увеличивается на 33% [42], [43]. ACP обычно односторонние, и лишь небольшое количество зарегистрированных случаев двусторонних полипов [16]. Было высказано предположение, что большинство ACP происходят из задне-медиальной стенки [44]. Средний возраст предлежания составляет 17 лет, и, как сообщается, у мужчин это в два раза чаще, чем у женщин [44]. Рис. 5.(A) Эндоскопический вид левого антрохоанального полипа с нулевым градусом у взрослого мужчины и (B) коронарный КТ-срез того же пациента, показывающий однородную непрозрачную массу в верхнечелюстной пазухе с затруднением прохождения среднего прохода. и продолжение в хоану. Клинические проявления обычно начинаются с односторонней обструкции носа, но сообщалось о других симптомах, таких как носовое кровотечение, гнойная ринорея, постназальное выделение, храп, обструктивное апноэ во сне, дисфония и дисфагия [42, 44]. 6.3. Грибковые заболеванияБольшинство грибковых инфекций носовых пазух вызываются видами Aspergillus. Aspergilus flavus – наиболее частая причина грибкового клубочка носовых пазух. У пациентов с аллергическим грибковым синуситом обычно наблюдаются инфекции, вызываемые дематиозными грибами, такими как Bipolaris, Curvularia или Alternaria. Зигомицеты, такие как Mucorales или Rhizopus, представляют собой хорошо описанные агрессивные организмы, участвующие во многих случаях инвазивного грибкового синусита [45, 46, 47]. Грибковый риносинусит можно классифицировать как инвазивный или неинвазивный (Таблица 5).Прогноз грибковых инфекций носовых пазух больше зависит от проявления заболевания, чем от конкретного возбудителя.
Таблица 5.Классификация грибкового синусита Рисунок 6.Эндоскопический вид правой носовой полости с нулевым градусом, показывающий признаки аллергического муцина у взрослого мужчины с хроническим риносинуситом Сопутствующий полипоз носа наблюдается в 10% случаев из-за хроническая воспалительная реакция. Грибковый комок гайморовой пазухи часто проявляется односторонним поражением пазух и неумолимыми симптомами риносинусита. Аллергический грибковый синусит характеризуется наличием аллергического муцина у пациентов с симптомами хронического риносинусита, полипоза и IgE-опосредованной реакцией гиперчувствительности к грибковым элементам, что приводит к самовоспроизводящемуся каскаду воспалительных процессов (рис. 6).У пациентов с иммунодефицитом, лихорадкой и симптомами, относящимися к придаточным пазухам носа, необходим высокий индекс подозрения на инвазивный грибковый синусит. КТ околоносовых пазух часто назначают для оценки рефрактерных симптомов. Полное или субтотальное помутнение пораженного синуса не редкость. До 41% продемонстрировали гетерогенное помутнение с кальцификациями (рис. 7). Костная эрозия или склероз от масс-эффекта выявляется в 17–36% [48, 49, 50]. Рис. 7.КТ-снимок коронарного среза, показывающий гетерогенное помутнение левой носовой полости с кальцификацией у взрослой женщины с грибковым синуситом 6.4. Холестериновая гранулема (CG)CG – это гистологический термин, используемый для описания сосуществования грануляционной ткани с кристаллами холестерина и гигантскими клетками инородного тела [51]. Состояние хорошо описано в височной кости, но редко встречается в околоносовой области. пазухи [52]. Чаще всего поражается верхнечелюстная пазуха [52, 53]. Сообщается только об одном случае двустороннего поражения верхнечелюстных пазух [53]. КГ чаще наблюдалась у мужчин с соотношением мужчин и женщин 3: 1 и средним возрастом 41 год.Лишь у небольшого числа пациентов в анамнезе ранее были травмы или операции [52, 53]. Факторами, способствующими формированию КГ, являются нарушение вентиляции в костной полости, нарушение оттока и кровотечение [52, 53, 54, 55]. Нарушение дренажа может привести к обструкции венозной и лимфатической циркуляции, что предрасполагает к кровотечению через слизистую. Недостаточный лимфодренаж не сможет устранить липидные компоненты красных кровяных телец и будет способствовать накоплению кристаллов холестерина.Они действуют как инородный материал, который стимулирует гранулематозную реакцию в полости пазухи [52, 53, 56]. Пациенты с ХГ имеют симптомы и признаки, напоминающие хронический синусит [52, 53]. У большинства пациентов наблюдалась заложенность носа, постназальное выделение, ринорея, лицевая боль или головные боли (рис. 8 A). КТ показывает помутнение, похожее на кисту, которое не увеличивается с контрастированием (рис. 8B). Об эрозии или расширении костей сообщалось в небольшом количестве случаев [53, 56]. Рисунок 8.(A) Интраоперационный вид с помощью эндоскопа под углом 45 градусов, показывающий полиповидную холестериновую гранулему левого клиновидного синуса у молодой взрослой женщины с постоянными вертаксными головными болями и (B) коронарный срез компьютерной томографии, показывающий однородное частичное помутнение пораженного клиновидного синуса 6.5. ГематомаГематома верхнечелюстной пазухи также известна как организованная гематома или геморрагическая псевдоопухоль [57, 58, 59]. Это нечастая причина образования гайморовой пазухи, о которой сообщалось лишь в небольшом количестве случаев из Кореи и Японии [58].О некоторых гематомах сообщалось у пациентов с кровоточащим диатезом, таким как болезнь фон Виллебранда, но есть несколько пациентов, которые поступают со спонтанной этиологией [58, 59, 60]. Вначале в верхнечелюстной пазухе накапливается сгусток крови вследствие травмы лица, оперативного кровотечения, рецидивирующего носового кровотечения или кровоточащего диатеза. Впоследствии гематома развивается и из-за плохой вентиляции и затруднения дренажа трансформируется в организованную гематому посредством неоваскуляризации и фиброза [58, 59].Инкапсуляция тромба фиброзной тканью предотвращает реабсорбцию гематомы. Дальнейшее кровотечение вызывает увеличение давления и прогрессирующее расширение, что приводит к эрозии соседних структур [59], [60]. Наиболее частым симптомом при обращении является носовое кровотечение с последующей односторонней обструкцией и отеком лица [57, 58]. Сообщалось о симптомах давления на соседние структуры, таких как проптоз и подглазничная гипестезия [61, 62]. КТ-сканирование показывает гематому как массу мягких тканей без усиления, которая может быть гетерогенной или гомогенной.Гистологически гематома имеет периферическую стенку, состоящую из плотной фиброзной ткани с веретеновидными клетками миофибробластов. Центр гематомы состоит из рыхлой фиброзной ткани, которая относительно бесклеточная и содержит некоторое количество интактных эритроцитов [57, 58, 62]. 6.6. АнтролитиазАнтролитиаз – это кальцинированные тела, которые образуются из отложений минеральной соли вокруг ядра в полости гайморовой пазухи [63]. Это синонимы ринолитов, которые обнаруживаются в носовой полости.Антролиты возникают в результате либо эндогенных (сгусток крови, слизь или гной), либо экзогенных факторов (зубы и корни или другой инородный материал. В большинстве зарегистрированных случаев перед обращением зубы были удалены. Пациенты могут протекать бессимптомно и могут иметь симптомы одностороннего хронического заболевания. гайморит. КТ показывает антролиты в виде рентгеноконтрастных масс различных размеров и форм с неровными границами. 6.7. Эозинофильный ангиоцентрический фиброз (EAF)EAF – это необычное воспалительное фиброзное поражение, которое поражает подслизистую основу носа, гортани и глазницы [ 64, 65].Патологический процесс проявляется преимущественно эозинофильным периваскулярным воспалением и постепенным замещением прогрессирующим фиброзом [64, 67]. EAF обнаруживается с несколько большей частотой у женщин молодого и среднего возраста, чем у мужчин [64]. Этиология EAF неизвестна, но она тесно связана с фасциальной гранулемой [64, 68]. Большинство поражений затрагивают носовую перегородку и боковую стенку носа, и лишь в нескольких случаях поражается верхнечелюстная пазуха. EAF медленно растет и может проявиться через много лет [64, 65].Симптомы неспецифичны и могут первоначально включать заложенность носа, ринорею, носовое кровотечение и лицевую боль [64, 67, 68]. Из-за увеличения массы у пациентов позже появится отек лица [64, 65]. Вовлечение орбиты может привести к периорбитальному отеку и проптозу [64]. Носовая эндоскопия выявляет утолщение носовой перегородки с интраназальным образованием [64, 65]. .Трансназальная марсупиализация с использованием эндоскопической хирургии носовых пазух для лечения керато-кистозной одонтогенной опухоли верхнечелюстной пазухиЦель. Мы сообщаем о первом применении трансназальной марсупиализации для лечения керато-кистозной одонтогенной опухоли в верхнечелюстной пазухе у 37-летнего мужчины. Отчет о болезни . Мужчина 37 лет обратился с жалобами на выделения из носа и одонталгию справа. Компьютерная томография выявила расширяющееся кистозное поражение с кальцифицированной стенкой, содержащей ретинированный зуб в правой гайморовой пазухе.Диагноз: керато-кистозная одонтогенная опухоль. Трансназальная марсупиализация была выполнена с использованием эндоскопической хирургии носовых пазух для увеличения устья верхней челюсти и удаления части кистозной стенки. Патологические находки включали выстилку плоского эпителия и воспаление. Оставшаяся опухоль уменьшилась в размерах, после операции стала свободной от инфекции без разрастания. Заключение. Трансназальное марсупиализация с использованием эндоскопической хирургии придаточных пазух носа эффективно при лечении керато-кистозных одонтогенных опухолей.Он предлагает минимальное хирургическое вмешательство и восстановительные изменения, что делает его предпочтительным для полного удаления с меньшим количеством осложнений для костей и окружающих тканей в случае вторичной операции. 1. ВведениеОб одонтогенных кератоцистах впервые сообщил Филипсен в 1956 году [1]. Одонтогенные кератоцисты – это зубные кисты, образованные в результате разрастания остатков зубной пластинки. Одонтогенные кератоцисты потенциально ведут себя агрессивно, и частота рецидивов высока, варьируя от 0 до 62% в зависимости от различных методов лечения [2].В 2005 г. одонтогенные кератоцисты были классифицированы Всемирной организацией здравоохранения как керато-кистозные одонтогенные опухоли и определены как доброкачественные однокистные или поликистозные внутрикостные опухоли одонтогенного происхождения [3]. Было использовано множество различных методов лечения, от простого кюретажа до высокоинвазивной резекции блоком с расширенными краями. Однако единого мнения о наиболее эффективном методе нет. Мы предприняли попытку минимально инвазивной процедуры марсупиализации с использованием трансназального доступа с использованием эндоскопической хирургии носовых пазух (ESS) по поводу одонтогенных кератоцист верхней челюсти в качестве первого этапа операции.В этой статье мы представляем первый случай керато-кистозной одонтогенной опухоли в верхнечелюстной пазухе, леченной с помощью ESS, и обсуждаем эффективность хирургического вмешательства. 2. История болезниМужчина 37 лет обратился с гнойными выделениями из носа и одонталгией на правой стороне лица. Гнойное отделяемое из правой десны началось двумя годами ранее и сохранялось, несмотря на стоматологическое лечение. Правая нижняя носовая раковина опухла, боковая стенка носа выступала. Гной выходит из правой десны возле второго моляра.Кариес на правой верхней челюсти не обнаружен. Рентген показал мутность в правой верхнечелюстной пазухе, включая ретинированный зуб (Рисунки 1 (а) и 1 (b)). Осевой и коронарный снимки компьютерной томографии (КТ) выявили расширяющееся кистозное поражение с ретинированным зубом в правой верхнечелюстной пазухе (Рисунки 1 (c) и 1 (d)). Кистозная стенка кальцифицирована (рис. 1 (г)). Латеральная стенка верхнечелюстной пазухи исключена латерально, а латеральная стенка носа выступает медиально.Ему была сделана эндоскопическая операция на носовых пазухах (ESS) справа под общим наркозом. Устье верхней челюсти было увеличено, кистозное поражение вскрыто и декомпрессировано, казеозный материал удален трансназально с помощью эндоскопии. Кистозная стенка была удалена максимально. Патологические данные показали, что выстилающий плоский эпителий и воспаленная ткань лимфоциты и плазматические клетки сопоставимы с кератоцистозной одонтогенной опухолью (рис. 2). Был диагностирован керато-кистозная одонтогенная опухоль правой гайморовой пазухи.Мы рекомендовали полное удаление керато-кистозной одонтогенной опухоли трансназальным доступом или трансоральным доступом с использованием разреза гингивобуккальной борозды, например методом Колдвелла-Люка. Однако наше предложение было отклонено, потому что его симптомы исчезли. После операции верхнечелюстную пазуху можно было визуализировать через средний проход с помощью гибкого фиброскопа (Рисунки 3 (a) –3 (c)). Кроме того, оставшееся кистозное поражение уменьшилось после операции (рис. 3 (б)), и он полностью избавился от гнойных выделений из носа и одонталгии.Оставшаяся кератоцистозная одонтогенная опухоль не разрасталась в течение одного года наблюдения. 3. ОбсуждениеКератоцистозные одонтогенные опухоли предположительно представляют собой новообразования низкой степени злокачественности, поддерживаемые аномальной экспрессией гена-супрессора опухоли [4–6]. О злокачественном превращении в плоскоклеточный рак сообщается редко – 0,12% [7]. Только энуклеация приводит к высокой частоте рецидивов – от 17 до 56% [8]. Чтобы уменьшить частоту рецидивов, были предприняты различные дополнительные методы лечения, такие как выскабливание окружающих тканей, периферическая остэктомия, использование раствора Карнуа, криотерапия и электрокоагуляция [9].Гали и Коннор утверждают, что радикальное лечение полного удаления, то есть резекция единым блоком с краями расширения, приводит к 0% частоте рецидивов [10]. Однако радикальное лечение может потенциально повредить нижний орбикулярный нерв, нижний альвеолярный нерв или корень зуба [2]. Кроме того, резекция единым блоком с расширенными краями может потребовать реконструктивной операции. Напротив, также сообщалось о консервативных методах лечения, таких как декомпрессия с использованием дренажной трубки или трансоральная сумчатая обработка, при которой киста интернализуется через хирургическое окно между слизистой оболочкой щеки и кистозной стенкой [2, 8, 11].Эти консервативные операции могут сохранить почти все костные структуры, кроме тех, которые окружают хирургическое окно. Кистозное поражение обычно сокращается после декомпрессии с использованием дренажной трубки или трансоральной марсупиализации [2]. В случаях вторичного хирургического вмешательства с целью полного удаления керато-кистозных одонтогенных опухолей, последующая резекция после декомпрессии позволяет снизить частоту рецидивов, уменьшить количество костных осложнений и разрушение окружающих тканей [2]. Более того, в некоторых случаях декомпрессия приводит к дедифференцировке эпителия одонтогенной кератоцистной опухоли [2, 12].Кроме того, считается, что воспаление вызывает метапластические изменения в эпителиальных клетках [13]. Следовательно, контроль инфекции и поддержание декомпрессии поражения имеют решающее значение для снижения агрессивности и рецидивов керато-кистозных одонтогенных опухолей. Марсупиализированные опухоли часто менее подвержены инфекциям, потому что внутренняя часть опухоли, которая часто является очагом инфекции, может быть дренирована. В случае большой опухоли поэтапная операция предпочтительна для снижения риска осложнений.На первом этапе операции проводится марсупиализация. После уменьшения размеров опухоли следует назначить повторную операцию полной резекции. Если керато-кистозные одонтогенные опухоли существуют в верхней челюсти, которая прилегает к носовой полости, трансназальный доступ с использованием ESS считается подходящим для марсупиализации. Мы использовали новую стратегию трансназальной марсупиализации с использованием техники ESS для керато-кистозных одонтогенных опухолей, чтобы создать хирургическое окно через искусственно увеличенное естественное устье верхней челюсти, а не через слизистую оболочку щеки.Для трансназального марсупиализации не требуется дренажная трубка или самостоятельная обработка хирургического окна, при этом не происходит закупорки пищи. Микродебридер – полезный инструмент для удаления кистозной стенки и увеличения устья верхней челюсти при трансназальной марсупиализации с использованием техники ESS [14]. Кроме того, инфекция облегчается, поскольку естественный механизм очищения пазух снижает бактериальное заражение верхней челюсти. В нашем случае инфекция была купирована, и поражение уменьшилось после трансназального марсупиализации так же, как у Marker et al.[2] трансоральная марсупиализация. Отоларингологи знакомы с ESS. Поражение можно визуализировать трансназально с помощью гибкой фиброскопии. Другим преимуществом является вероятное уменьшение кисты таким же образом, как и при трансоральной сумчатости, как это наблюдается в нашем случае. Керато-кистозные одонтогенные опухоли могут дедифференцироваться в нормальный эпителий после трансназальной марсупиализации. Однако остатки кератистической одонтогенной опухоли могут привести к рецидиву. Следовательно, как только поражение значительно уменьшится в размере, рекомендуется радикальное хирургическое вмешательство.Сморщенные и менее агрессивные поражения предпочтительны для полного удаления при вторичной хирургии, особенно в случаях большой керато-кистозной одонтогенной опухоли верхней челюсти. В настоящее время при перевернутых папилломах носовых пазух проводят эндоскопические операции на пазухах [15]. Для удаления перевернутых папиллом в верхнечелюстной пазухе эффективна эндоскопическая медиальная челюстно-лэктомия. Тот же метод эндоскопической медиальной челюстно-лицевой хирургии позволит полностью удалить керато-кистозные одонтогенные опухоли. Считается, что комбинированная терапия раствором Карнуа или криотерапия в дополнение к хирургическому вмешательству лучше снижает частоту рецидивов.После выполнения эндоскопической медиальной челюстно-лицевой хирургии верхнечелюстная пазуха хорошо видна с помощью гибкого оптического прицела. Следовательно, этот подход также приносит пользу при последующих процедурах. Авторское правоАвторское право © 2012 Масафуми Оки. Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы. . |

 Со временем стенки растягиваются, она переполняется и закрывает просвет пазухи. Истинные кисты имеют выстилку из эпителия слизистой оболочки.
Со временем стенки растягиваются, она переполняется и закрывает просвет пазухи. Истинные кисты имеют выстилку из эпителия слизистой оболочки. Средство из мумие, воды и глицерина используют трижды день.
Средство из мумие, воды и глицерина используют трижды день.