Антибиотики при «ангине» у детей
В детском возрасте достаточно часто случаются эпизоды ОРЗ. Родители малышей обращаются к педиатру с жалобами на повышение температуры тела, насморк, недомогание, сниженный аппетит, боль в горле. Симптомы разнообразные и могут наблюдаться в разных комбинациях.
Большинство острых респираторных заболеваний имеют вирусную природу и не требуют специфического лечения. Важно только создать ребенку благоприятные условия (влажный прохладный воздух, обильное питье) и лечить симптомы заболевания (жаропонижающие препараты при лихорадке, сосудосуживающие средства при нарушении носового дыхания).
В каких случаях НЕ нужны антибиотики
Часто при интенсивном покраснении слизистой оболочки ротоглотки и при наличии налета на миндалинах («гландах») врач может назначить антибиотикотерапию. Однако это не всегда целесообразно, потому что диагноз «ангина», под которым подразумевается острый бактериальный тонзиллит, имеет свои четкие критерии.
Налеты на миндалинах, даже если они сочетаются с лихорадкой, не могут определять потребность в назначении антибиотика. Ведь при вирусных инфекциях они тоже могут встречаться – не потому, что “присоединилась бактериальная инфекция”, а просто как симптом заболевания. Примеры: инфекционный мононуклеоз, тонзиллит, вызванный энтеровирусами, аденовирусами. Только 30% тонзиллитов вызвано бактериальной флорой.
Существуют также другие заболевания со схожей клинической картиной, например синдром Маршалла – заболевание неинфекционной природы, но проявляется выраженной лихорадкой, увеличением шейных лимфоузлов, фарингитом. Установить правильный диагноз бывает нелегко, так как полный набор симптомов этого заболевания проявлется не всегда, и дети часто получают ненужные и неоднократные курсы антибиотиков для лечения “ангины”.
Критерии оценки бактериального тонзиллита
Каждый родитель стремится к тому, чтобы заболевшему малышу установили диагноз и назначили адекватное лечение за один визит к педиатру.
- температура тела выше 38,0°С;
- отсутствие кашля, насморка, конъюнктивита;
- увеличение переднешейных лимфоузлов;
- отечность миндалин, налеты на них;
- возраст ребенка 3-14 лет.
Экспресс-тест для определения “бактериального воспаления гланд” (“ангины”)
Среди бактериальных возбудителей острого тонзиллита наибольшее значение имеет бета-гемолитический стрептококк группы А (БГСА). Быстрым и точным способом выявить этот стрептококк можно с помощью экспресс-теста. Материал для исследования – мазок из зева, безболезненный для ребенка.
Если экспресс-тест оказался положительным, – значит, антибактериальная терапия точно нужна. Если тест отрицательный, но совокупность симптомов указывает на БГСА-тонзиллит, то понадобится лабораторное подтверждение диагноза (бак.посев).
Выявить БГСА важно, не только чтобы назначить необходимый антибактериальный препарат из множества, но и рекомендовать лечение достаточной длительности для эффективного воздействия на возбудителя. Последствиями нелеченного БГСА-тонзиллита или недостаточно длительного курса антибиотикотерапии могут быть осложнения со стороны почек, сердца.
Статью подготовила педиатр-неонатолог Лидия Бабич
Ангина у детей лечится без антибиотиков?
+ A –
Ангина представляют серьезную опасность для детей, поскольку иммунитет ребенка еще недостаточно «натренирован», чтобы давать достойный отпор возбудителям
Признаками ангины у ребенка становятся резкое ухудшение самочувствия – озноб, головная боль, тошнота и ломота во всем теле. На фоне общего ухудшения состояния, малыша все сильнее беспокоит острая, усиливающаяся при глотании и разговоре, боль в горле.
Часто случается, что при первых признаках ангины родители принимают решение лечить ребенка антибиотиками. Насколько подобное решение разумно и эффективно? На самом деле, антибактериальная терапия ангины показана, когда воспаление возникает исключительно под воздействием патогенных бактерий. Чаще всего бактериальную ангину вызывает гемолитический стрептококк. По статистике, ангину, вызываемую стрептококками, приходится около 30% от общего числа инфекционных заболеваний. Повальное увлечение антибиотикотерапией у детей чревато не только переходом тонзиллита в хроническую форму, но и развитием высокой резистентности к противомикробным препаратам.
Что, если не антибиотики?
Дубинина Анна Геннадьевна, педиатр, врач высшей категории клиники «Астери-Мед»:
«Природу происхождения ангины у детей невозможно определить без обследования. Родителям заболевших тонзиллитом ребятишек не стоит спешить с самостоятельным выбором лекарства. Особенно осторожными следует быть при приеме антибиотиков. Данный вид препаратов может быть показан при тонзиллитах у детей примерно в трети случаев. Для назначения адекватного лечения ангины родителям заболевшего ребенка необходимо обратиться к врачу. Малышу будет назначено: общий анализ крови, мочи и мазок с миндалин. По результатам обследования педиатр подберет подходящую схему лечения.
Неосложненные тонзиллиты вирусного происхождения лечатся противовирусными препаратами, на фоне приема которых может быть рекомендовано промывание или полоскание горла антисептическими растворами. Помимо бактериального и вирусного происхождения, ангины у детей могут иметь грибковую природу, что обычно характерно для детей младшего возраста. В таких случаях противогрибковые препараты будут сочетаться с симптоматическим лечением (противовоспалительными, жаропонижающими и болеутоляющими средствами).
Существуют и универсальные препараты, показанные при острых тонзиллитах любого происхождения. Например, средство Тонзилотрен поможет как при вирусной, так и при грибковой и бактериальной ангине. Эффект подобной терапии обуславливается комплексным воздействием лекарства на ткани полости рта. Препарат обладает заживляющим и противовоспалительным свойством.
При ангине ребенку показаны: постельный режим, большое количество теплого питья и питание продуктами, которые не будут осложнять и без того болезненный процесс глотания. Для маленьких детей подойдут протертые супы, паровые тефтели, пюре из овощей и фруктов. Блюда и напитки для больного ангиной ребенка не должны быть горячими, жирными или содержать специи».
Если вы покупаете препарат самостоятельно, то прежде, чем начинать лечение, необходимо внимательно ознакомиться с инструкцией по применению, узнать об имеющихся противопоказаниях, получить консультацию специалиста.
То, что ангина у детей лечится исключительно антибиотиками, – миф. Специалисты назначают антибиотики исключительно при бактериальных и осложненных бактериальной инфекцией ангинах. Кроме того, не стоит забывать про универсальные натуропатические средства для комплексного лечения острого тонзиллита у детей.
Диагностика и лечение ангины в Кемерово
Небные миндалины являются одним из первых барьеров на пути воздушно-капельных инфекций. Они представляют собой организованную лимфоидную ткань, которая обеспечивает местный и общий иммунитет. В некоторых случаях небные миндалины могут воспаляться — возникает тонзиллит, или ангина. В этой статье мы ответим на самые актуальные вопросы, связанные с этим заболеванием.
Что такое тонзиллит и тонзиллофарингит
Тонзиллит — термин, обозначающий любое воспаление небной миндалины, вне зависимости от того, чем оно вызвано. В современной оториноларингологии, и особенно в статьях западных экспертов, сегодня популярна концепция “единого дыхательного пути”, поскольку инфекция практически никогда не затрагивает только один орган. Поэтому в материалах англоязычных специалистов чаще используется термин “тонзиллофарингит” — воспаление небных миндалин и глотки, что в принципе вполне обоснованно.
Поэтому в материалах англоязычных специалистов чаще используется термин “тонзиллофарингит” — воспаление небных миндалин и глотки, что в принципе вполне обоснованно.
Чем отличается тонзиллит от ангины
Ангина — это исторически сформировавшееся и широко употребляемое в обиходе наименование острого тонзиллита, и не более того. Иногда ангиной называют также обострение хронического тонзиллита.
Является ли ангина заразным заболеванием
Заразной может быть только инфекция, а не вызванное ей воспаление. Собственно от характера возбудителя зависит насколько высока вероятность заражения. Если воспаление вызвано чрезмерной активностью собственной микрофлоры, то такая болезнь не заразна, а если ангина вызвана, например, дифтерийной палочкой, то ее опасность для окружающих не подлежит сомнению.
Какие микробы вызывают тонзиллит
В большинстве случаев тонзиллофарингиты имеет вирусную природу.
Бактериальную природу имеют меньше трети тонзиллофарингитов. Возбудителем ангины тут могут выступать гемофильная палочка, золотистый стафилококк, пневмококки, микоплазмы и хламидии. Намного реже, но встречаются тонзиллиты, вызванные возбудителями коклюша, дифтерии, гонореи и сифилиса.
Самой распространенной причиной бактериальных тонзиллитов является β-гемолитический стрептококк группы А (БГСА), который чаще всего высевают у детей в возрасте 5-15 лет. БГСА — основная причина, по которой ребенку стоит назначать антибиотики при ангине, но он практически не встречается у детей младше 3 лет.
Каковы симптомы тонзиллита
Это во многом зависит от инфекционного агента, который вызвал воспаление. Основной симптом ангины — боли в горле при глотании, которая у детей нередко воспринимается как боль в ухе. Маленькие дети, которые не могут самостоятельно пожаловаться на боль отказываются от пищи.
При тонзиллитах также могут наблюдаться:
- • лихорадка, в том числе с очень высокой температурой;
- • слабость и недомогание;
- • увеличение шейных лимфоузлов;
- • головная боль;
- • гнусавость голоса;
- • неприятный запах изо рта.

При осмотре горла обнаруживают покраснение и отек небных миндалин, иногда гнойные налеты на них.
Как диагностируют тонзиллит
Собственно постановка диагноза тонзиллит несложна. Для этого достаточно просто осмотреть горло. Основная задача диагностики при ангинах состоит в том, чтобы разобраться с причиной заболевания и исключить инфицирование БГСА, которое требует обязательного назначение антибиотиков.
Важно своевременно распознать ангину, вызванную бета-гемолитическим стрептококком, как инфекцию, своевременное лечение которой доказано снижает риски достаточно опасных осложнений. Для диагностики стрептококковой ангины у детей могут использоваться экспресс-тесты и мазок на бактериологический посев. Эти методы, впрочем не лишены недостатков. Экспресс-тесты позволяют быстро оценить обстановку, но не являются высокочувствительными, тогда как бакпосев, обладающий высокой чувствительностью и специфичностью, требует определенного времени на проведение.
Как лечить тонзиллит
Три основных направления в лечении ангин — это:
- • антибиотикотерапия;
- • симптоматическая терапия;
- • удаление небных миндалин.
Приступать к лечению тонзиллита можно как незамедлительно, так и дождавшись результатов бакпосева, если он проводится. Если антибиотикотерапия началась до получения результатов бактериологического исследования, то при получении отрицательного результата антибиотики следует отменить. В дальнейшем нет необходимости рутинных посевов из ротоглотки, за исключением случаев частых рецидивов тонзиллита.
Тонзиллэктомия
Тонзиллэктомия, или удаление миндалин, может быть рекомендована при частых рецидивах хронического тонзиллита, обусловленного бета-гемолитическим стрептококком А.Антибиотики при ангине у ребенка | Мамоведия
Многие родители опасаются давать ребенку антибиотики при ангине из-за их негативного воздействия на организм ребенка.
По правилам, антибиотики должны назначаться после проведения бактериологического исследования мазка из зева, который подтвердит, что возбудителем заболевания являются бактерии. Но на практике часто бывает иначе. На проведение данного анализа необходимо время и поэтому часто врач назначает антибиотики при ангине на основании своего предыдущего опыта.
А иногда и сами родители покупают антибиотики без назначения врача, а по совету работников в аптеке. Эта ситуация приводит к тому, что бактерии становятся устойчивыми к действию антибиотиков. Родителям необходимо помнить, что оставлять ангину без лечения, заниматься самолечением и самостоятельно подбирать антибиотики очень опасно.
Если врач назначает ребенку курс антибиотиков для лечения ангины, необходимо следовать рекомендациям и не прерывать этот курс при первых признаках улучшения самочувствия малыша. При преждевременном прерывании курса приема антибиотиков существует высокая вероятность того, что ангина может перейти в хроническую форму, а бактерии смогут приспособиться к антибиотикам.
Многие врачи придерживаются мнения, если у ребенка не наблюдается повышение температуры и отсутствует гнойный налет на миндалинах, то можно обойтись без применения антибиотиков. Такой вид ангины назвали в честь авторов, которые ее определили – Симановского-Венсана-Плаута, или язвенно-некротическая ангина. Такая ангина имеет легкое течение и лечится с помощью местных процедур (полоскания горла).
Но, если у ребенка высокая температура, озноб, ломота в теле и гнойные пробки или гнойный налет на миндалинах, то без антибиотиков уже точно не обойтись. Антибиотики в данном случае необходимы не только для того, чтобы побороть болезнь, а чтобы предупредить возникновение осложнений (паратонзиллит, абсцесс, болезни сердца, суставов и почек). Чаще всего при гнойной ангине назначаются антибиотики широкого спектра действия. Врач, который назначает антибиотики должен убедиться, что у ребенка именно ангина, а не обычное ОРВИ и лучше дождаться результатов бактериологического исследования.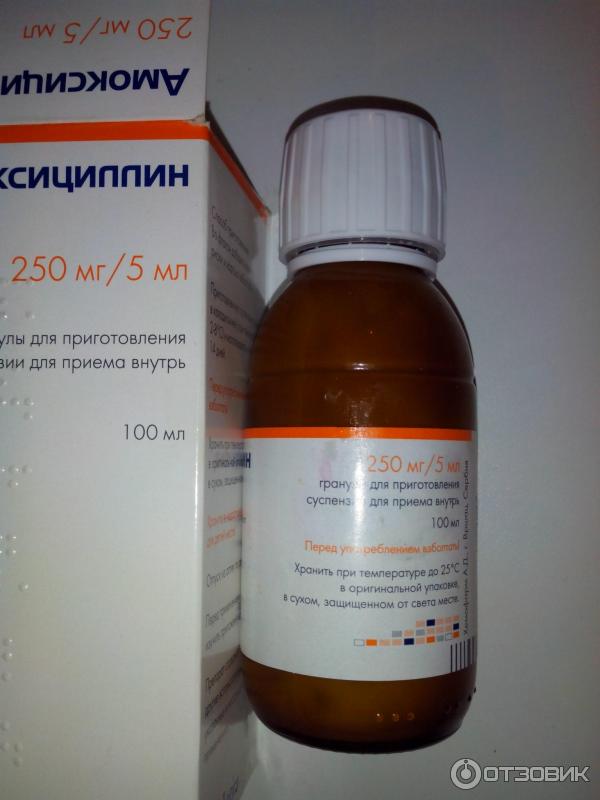
Таким образом, в большинстве случаев, антибиотики при лечении ангины у ребенка необходимы для того, чтобы побороть болезнь и предотвратить развитие осложнений. Но, назначать такие препараты может только опытный врач, с учетом возраста, индивидуальных особенностей организма ребенка, вида ангины.
Детский иммунолог высшей категории, заведующая педиатрическим отделением медицинского центра Наталья Бравистова рассказала, что может спровоцировать боль в горле, а также дала несколько полезных советов, как с этой болью справляться.
Гнойная ангина – не показатель для антибиотиков
В последние годы в Кыргызстане все чаще говорят о том, чтобы граждане перестали «есть» антибиотики. Помимо информационной кампании также ввели запрет антибиотиков на продажу в аптечных лавках без рецепта врача.
Несомненно, всем известный ампициллин спас жизни многих людей, однако, некоторые люди считают, что это универсальный лекарственный препарат, который можно использовать от любой болезни, в том числе элементарного кашля, бронхита, ОРВИ, ОРЗ и так далее, особенно для детей. Но это далеко не так и об этом твердят медики.
Точно такая же ситуация складывается, когда у детей появляется, к примеру, гнойная ангина.
Как рассказывает московский детский врач Елена Орлова, назначение антибиотика при «гнойной ангине» является ошибкой.
Итак, что такое «гнойная ангина»?
Со слов доктора, это воспаление небных миндалин, оно же тонзиллит. Воспаление может проявляться в покраснении, увеличении в размерах, наличии налетов (наложений).
Воспаление миндалин может быть вызвано разными инфекциями и большинство из них вирусные, а значит, не требуют антибиотика.
«Проще говоря, увидев налеты на миндалинах, нет никакой необходимости сразу давать антибиотик – это нужно запомнить очень хорошо. Антибиотик мы должны дать в том случае, если данный тонзиллит вызван бета-гемолитическим стрептококком группы А.
Антибиотик мы должны дать в том случае, если данный тонзиллит вызван бета-гемолитическим стрептококком группы А.
Именно это мы должны опровергнуть или подтвердить», – заявила врач.
Признаки
При стрептококковом тонзиллите нет соплей и кашля (это главное, что нужно запомнить). Это острое состояние с температурой, сильной болью в горле.
«Бывают и вирусы, протекающие с такой картиной и вот тут уже к нам на помощь приходит экспресс-тест. Он обладает высокой точностью. Также мы можем взять мазок и отправить в лабораторию», – советует Орлова.
Далее врач отметила, что задержка с назначением антибиотика, связанная с ожиданием результатов мазка, по современным данным – не катастрофа.
«Да, есть вероятность, что у ребенка с налетами, соплями и кашлем, будет бактериальная инфекция и антибиотик все же понадобится. Но эту инфекцию мы тоже должны доказать. Анализ крови, другие проявления (например, у этого же ребенка может быть еще и гнойный отит). Но горло – не показание к антибиотику.
Ни красное, ни рыхлое, ни подозрительное. Только стрептококковая инфекция, запомните!», – сказала доктор Орлова.
КНИА «Кабар»
Елена Цой
Какова результативность экспресс-тестов для диагностики ангины у детей?
Актуальность и цели
Боль в горле очень часто встречается у детей. Она может быть вызвана вирусами или бактериями. Наиболее часто идентифицируемыми бактериями при боли в горле у детей являются стрептококки группы А (“стрептококковое горло”). Среди детей с болью в горле, лечение антибиотиками полезно только тем из них, у кого стрептококковое горло.
Начиная с 1980-х годов появились простые и быстрые тесты для диагностики стрептококкового горла (ангины). Врачи могут выполнить быстрый тест во время осмотра путем протирания (взятия соскоба) горла. На основании результата быстрого теста, они могут решить, нужны ли антибиотики.
Мы рассмотрели доказательства результативности экспресс-тестов на предмет правильности обнаружения стрептококкового горла (ангины) у детей в поликлиниках с основной жалобой на боль в горле.
Характеристика исследований
Мы провели поиск исследований, опубликованных на любом языке с января 1980 года по июль 2015. Мы нашли 98 уникальных исследований, содержащих в общей сложности 116 оценок тестов и включивших 101 121 детей. Число участников колебалось от 42 до 11 644 в этих оценках тестов. Доля детей с ангиной (стрептококковым горлом) колебалась от 9,5% до 66,6 % среди всех оценок тестов.
Качество доказательств
Важные характеристики дизайна исследования часто не были представлены. Общее методологическое качество включенных исследований было низким. Для большинства исследований, у нас были опасения по поводу того, каким образом были отобраны участники.
Oсновные результаты
В среднем, экспресс-тесты стрептококкового горла (ангины) имели чувствительность 86% (способность правильно идентифицировать людей с заболеванием) и специфичность 95% (способность правильно идентифицировать людей, которые не имели болезни). Был значительная вариабельность в результатах экспресс-теста в исследованиях, которая не объяснялась характеристиками исследования, в том числе методологическим качеством. Оба варианта экспресс-тестов, которые были оценены, казалось, имели сопоставимую чувствительность (85,4% против 86,2% для иммуно-ферментного анализа и иммуно-оптического анализа, соответственно). Основываясь на этих результатах, мы ожидаем, что среди 100 детей с ангиной (стрептококковым горлом), 86 будут правильно определены с помощью экспресс-теста (быстрого теста), в то время как 14 будут пропущены и поэтому не получают лечение антибиотиками. Из 100 детей с не-стрептококковой болью в горле, 95 будут правильно классифицированы как таковые с помощью экспрес-теста, в то время как 5 будут неправильно диагностированы как имеющие стрептококковое горло (ангину) и получат ненужные антибиотики.
советы педиатра, как не «залечить» своего ребенка — Амурская правда
Жанна Ярмак 30 лет отдала медицине, из них 10 лет проработала детским психотерапевтом.
— Жанна Анатольевна, почему дети часто болеют?
— Я сейчас веду на участке несовершеннолетних студентов и скажу так: что маленькие дети, которых впервые привели в садик, что уже большие дети, которые поступили в колледжи и вузы, болеют одинаково часто. Особенно это касается студентов, прибывших из районов. Они оторвались от мам и пап, живут в общежитии, попали в совершенно другую атмосферу и начинают то и дело болеть. Через полгода-год это все проходит. И у малышей в садике то же самое. Идет адаптация. Педиатрам часто приходится слышать от мам и бабушек: «На улице холодно, а воспитательница детей вывела гулять, и вот — сопли!» или «Воспитательница окно открыла, и поэтому ребенок заболел». Не поэтому! Это ошибочное мнение. А что, когда ваш ребенок находится дома, вы не ходите с ним гулять? Детей ежедневно нужно выводить на прогулку в любую погоду. И проветривать помещение нужно обязательно. Воспитательнице, которая все это делает, спасибо скажите. А вот ошибки самих родителей, из-за которых дети болеют чаще, я наблюдаю постоянно в своей врачебной практике.
— Назовите самые типичные ошибки родителей, которые могут сказаться на здоровье детей.
— Первая: детей слишком кутают с самого рождения. Не открывают окно в комнате, где спит малыш. Если выносят гулять, то только в теплую погоду, прикрывая чехлом или пеленкой. Из ванной или кухни во время купания делают «сауну» — «Ведь замерзнет!» Греют деткам все: водичку, компоты, даже кефир и йогурт. И когда малыш пошел своими ножками, одевают его на прогулку не по погоде, а по сезону. Приводит мама на прием ребеночка, сама в капроновых колготках, а он в синтепоновом комбинезоне или теплой курточке и двух штанах. Да, на улице осень, но еще тепло — днем +15. Потом осматриваешь малыша, а он весь мокрый, с него капли бегут, хоть кофточку выжимай. Лучше быть прохладным и сухим, чем горячим и мокрым.
Потоотделение приводит к проблемам с кожей. Но это не единственная беда. Перекутывание приводит к сбою механизмов терморегуляции в организме. Кожа становится менее чувствительной, нарушается формирование костно-мышечной системы. И самое главное — со временем развивается вегетососудистая дистония, в результате чего нарушается не только теплообмен, но и кровообращение, и пищеварительные процессы.
Но это не единственная беда. Перекутывание приводит к сбою механизмов терморегуляции в организме. Кожа становится менее чувствительной, нарушается формирование костно-мышечной системы. И самое главное — со временем развивается вегетососудистая дистония, в результате чего нарушается не только теплообмен, но и кровообращение, и пищеварительные процессы.
«Раньше мамы были более заняты, им некогда было сильно дрожать и дребезжать. Сейчас много домашних электронных помощников, разных гаджетов, мамы более свободные стали. С одной стороны, это хорошо, но в то же время современных детей уж очень опекают, стараются на все случаи жизни подстелить соломку, чтобы, не дай бог, ребенок ничем не заболел», — считает врач-педиатр Жанна Ярмак.
Профилактика — это самое главное в нашей работе. Начинаешь маме говорить: ребенка нужно одевать так же, как и себя. Некоторые такие советы в штыки принимают. Сейчас уже минусовые температуры. Но опять же: если мерзнет мама или бабушка, которая сидит неподвижно на скамейке, время от времени наблюдая за ребенком, то это не значит, что холодно и малышу, который покатался на всех качелях и уже десять кругов пробежал по всей площадке. А некоторые даже бегать детям запрещают: «Играй спокойно, а то кашлять будешь! Не дыши воздухом холодным, а то опять заболеешь». Говорить такие фразы — это еще одна родительская ошибка.
Главное — всегда должен быть позитивный настрой. Помните в мультфильме: «Как яхту назовешь, так она и поплывет». Сила материнской мысли очень велика. И если она будет постоянно охать: «Ой, кашлянул, воздуха холодного надышался, сейчас заболеет», то ребенок заболеет. «Ой, не лезь, а то сейчас упадешь!» — упадет. Конечно, мама переживает, беспокоится, но часто тревоги и страхи надуманные. И не надо их озвучивать вслух.
— Я всегда мамам говорю: нам никуда не убежать и не спрятаться от вирусов и микробов — это естественная составляющая нашего окружающего мира. Помню, еще более тридцати лет назад нас предупреждали ученые: если бесконтрольно принимать антивирусные и антимикробные препараты, то получим устойчивые штаммы, с которыми невозможно будет справиться. Что сегодня мы наблюдаем, когда получили устойчивые к препаратам микроорганизмы. Нам нужно подружиться с вирусами и микробами и лечиться антимикробными и антивирусными препаратами только по показаниям. Но у многих мам аптечка больше, чем у врача скорой помощи: что-то не то съел — таблетку, чихнул — в горло мирамистин. В результате такие дети действительно болеют каждый раз, как чуть-чуть замерзнут или выпили что-то холодное.
Помню, еще более тридцати лет назад нас предупреждали ученые: если бесконтрольно принимать антивирусные и антимикробные препараты, то получим устойчивые штаммы, с которыми невозможно будет справиться. Что сегодня мы наблюдаем, когда получили устойчивые к препаратам микроорганизмы. Нам нужно подружиться с вирусами и микробами и лечиться антимикробными и антивирусными препаратами только по показаниям. Но у многих мам аптечка больше, чем у врача скорой помощи: что-то не то съел — таблетку, чихнул — в горло мирамистин. В результате такие дети действительно болеют каждый раз, как чуть-чуть замерзнут или выпили что-то холодное.
Приходит мама, ребенок пятый день болеет, спрашиваю, что начали принимать. Отвечают: «А мы пьем амоксициллин», «А мы пьем супракс». Сами, без консультации с врачом, назначают антибиотики, причем чаще всего уже нового поколения. «А зачем даете ребенку антибиотик?» — «У нас температура 39 была». Но антибиотик — это не жаропонижающее средство! И то, что у ребенка температура, радоваться нужно: это значит, что у него защитная реакция — силы организма мобилизуются, чтобы бороться с вирусами. А вы антибиотиком по иммунитету — как щелчком по лбу. Что сегодня в результате получаем? Сплошь и рядом у детей развивается грибковая патология — в горле, носоглотке, на теле. А с грибами справиться гораздо труднее. Бесконтрольное применение антибиотиков и дезинфицирующих средств — это сегодня просто беда.
— Я уже давно наблюдаю, что многие стали чрезмерно увлекаться дезинфицирующими средствами. То мыло и зубную пасту покупали с триклозаном, сейчас все направо и налево применяют новомодный мирамистин. Не устаю повторять родителям: «Реклама — двигатель торговли, но однозначно — не двигатель здоровья!» Недавно иду по поликлинике и вижу, как мама чем-то пшикает в коридоре. Спросила, что она делает. «Да это мирамистин. Я воздух обеззараживаю ребенку». Используют антисептик везде, где только можно, без показаний. Это препарат без цвета и запаха, но это «химия», убивающая микрофлору. А теперь выпустили еще и окомистин, родители стали бесконтрольно детям глазки закапывать.
А теперь выпустили еще и окомистин, родители стали бесконтрольно детям глазки закапывать.
— Чем это чревато?
— Дисбалансом в организме. Сегодня столько у детей грибковой инфекции, что я ее уже научилась на глаз определять. Заглядываю в рот и вижу в зеве белесые «лохмотья». Спрашиваю: «Чем пользуетесь?» — «Мирамистином». — «Как часто?» — «Всегда». Вот и результат. Антисептические лекарственные средства, если их применять бесконтрольно и часто, нарушают баланс микрофлоры и приводят к прогрессивному размножению сапрофитных дрожжевых грибов. Очень легкий анализ берется шпателем с миндалин у пациента. И через 20 минут мне в лаборатории говорят: «Грибы сплошь».
— А при грибковой ангине антибиотик не поможет?
— Не поможет. Пить его бесполезно. Грибы еще больше на фоне антибиотиков будут расти. Тут нужна другая тактика лечения. Причем визуально даже специалист опытный не всегда отличит гнойную ангину от грибковой. И что самое печальное — сегодня стали встречаться случаи, когда у ребенка выявляем грибковую ангину, а мама удивляется: «Мы антибиотики не пили, мирамистином не пользовались, откуда у нас в горле грибы?» Потому что все взаимосвязано на нашей планете, бесконтрольное применение препаратов одними сказывается в итоге на всех. Уже который год растет количество случаев заболеваний, связанных с пневмонией, вызванной бактерией микоплазма. В отличие от пневмококковой пневмонии, при которой полное излечение при правильной терапии наступает уже на 7—10-й день, микоплазменная длится 18 и более дней, протекает тяжелее. Чем диагноз ставится раньше, тем проще избежать осложнений. При этом прослушивание и простукивание легких никак не помогут врачу понять, есть ли в них воспалительный процесс, а выявить микоплазму на раннем этапе можно только с помощью специфического лабораторного исследования. Поэтому не занимайтесь самолечением.
«Мы с моим четырехлетним внуком Матвеем в октябре, когда уже выпал снег и вода была ледяная, еще окунались в Амуре. Чтобы ребенок не болел, начинайте его закалять. Только все нужно делать постепенно и начинать с малого, — советует педиатр Жанна Ярмак. — Разрешайте ребенку ходить босиком по лужам, траве или песку в теплое время года, а зимой по квартире. Это воздействует на точки стоп, которые активизируют защитные силы организма».
Чтобы ребенок не болел, начинайте его закалять. Только все нужно делать постепенно и начинать с малого, — советует педиатр Жанна Ярмак. — Разрешайте ребенку ходить босиком по лужам, траве или песку в теплое время года, а зимой по квартире. Это воздействует на точки стоп, которые активизируют защитные силы организма».
— Сегодня чуть ли не каждому второму ребенку родители дают иммуностимуляторы или иммуномодуляторы — при любой простуде в ход идет целый арсенал средств. А дети все равно болеют, почему?
— За последние годы действительно стало больше детей, у которых по анализу крови видно снижение числа определенного вида лейкоцитов, ответственных за иммунный ответ. Мое мнение: наши малыши очень часто попросту «залечены». Сначала женщина готовится к беременности, принимает разные препараты, потом еще во время беременности. При любой ОРВИ у мамы или ребенка сейчас рекой льются препараты интерферона, вместо того чтобы организм вырабатывал его сам. Важно понимать, что у каждого ребенка есть свои особенности созревания иммунной системы, и в большинстве случаев «подгонять» ее не нужно. Потому что из-за таких действий родителей (которые, конечно же, делают это из лучших побуждений) можно получить не только обратный эффект, но и аутоиммунное заболевание.
Возрастная категория материалов: 18+
Материалы по теме
Дети ждут доктора: в больницу поселка Ерофей Павлович требуется врач-педиатрКак не навредить здоровью неправильным закаливанием«В прорубь только с хорошим настроением!»: 5 советов врача-терапевтаКак родителям и подросткам пережить переходный возраст: советы психологаКак поднять иммунитет у детей: советы главного детского врача ПриамурьяКак укрепить иммунитет ребенка и без последствий пережить «сезон болячек»Как предотвратить смерть от сердечного приступа у детей: советы кардиологаОпасные уроки: как определить перегруженность школьника и почему психологи против гаджетовСинтетику не надевать: специалисты Роспотребнадзора дали советы по выбору школьной формы«Ешьте сами!»: советы нутрициолога, как приучить ребенка есть овощиПоказать еще
Стенокардия Людвига у детей – Детские EM Morsels
Детские инфекции головы и шеи часто встречаются в отделениях неотложной помощи. Хотя чаще всего они будут относительно простыми (, хотя все еще раздражают пациента и семью ), такие как острый средний отит, внешний отит, синусит или фарингит, они также могут усложняться. Конечно, мы должны уметь управлять простыми случаями, но мы должны сохранять бдительность в отношении потенциальных осложнений (напр.Синдром Градениго, Орбитальный целлюлит, Периорбитальный целлюлит, Мастоидит). Одно такое осложнение заслуживает большого уважения. Давайте рассмотрим Стенокардия Людвига у детей :- Что в имени?
- Приписывается Wilhem Frederick von Ludwig – отсюда «Ludwig’s»
- Набухшее подчелюстное пространство и язык могут привести к нарушению дыхательных путей – отсюда «стенокардия», происходящая от латинского «Angere», что означает «, чтобы задушить « ».
- Описывает быстро прогрессирующий инфекционно-воспалительный процесс дна ротовой полости .
- В доантибиотическую эпоху уровень смертности составлял> 50%.
 [ Britt, 2000 ]
[ Britt, 2000 ] - Текущий уровень смертности повысился до 0-10%. [Бритт, 2000]
- В доантибиотическую эпоху уровень смертности составлял> 50%.
- Местоположение / Анатомия имеет значение
- Когда язык опухает и смещается, мы все нервничаем. Это важное отверстие для дыхания можно легко заблокировать.
- Поднижнечелюстное пространство имеет «границы», но некоторые из них менее ограничивают распространение инфекции / воспаления.
- Верхняя граница = слизистая оболочка дна полости рта
- Нижняя граница = поверхностный слой глубокой шейной фасции, который простирается на от подъязычной кости до нижней челюсти.
- Поднижнечелюстное пространство разделено подъязычно-подъязычной мышцей :
- Образует подчелюстных пространств и подъязычных пространств .
- Эти пространств не изолированы друг от друга.
- Инфекция / Воспаление поднижнечелюстного пространства:
- Смещение языка кверху и основания языка кзади.
- Может ли посягать на дыхательные пути .
- Опухший, твердый и смещенный язык также делает интубацию более сложной задачей, чем .
- Может распространяться по фасциальным плоскостям на местные строения, например: [ Lin, 2009; Бритт, 2000 ]
- Заглоточное пространство
- Верхнее средостение
- Смещение языка кверху и основания языка кзади.
- Часто встречается у взрослых, но ~ от 1/4 до 1/3 случаев приходится на детей.[ Britt, 2000; Куриен, 1997 г. ]
- Возраст заболевших варьируется от новорожденных до взрослых.
- Средний возраст детей со стенокардией Людвига = 9,7 лет
- Часто думают, что это связано с одонтогенным источником :
- Корни 2-го и 3-го моляров переходят ниже линии подъязычной кости в поднижнечелюстное пространство.

- Частая причина у взрослых, но в меньшей степени у детей младшего возраста. [ Britt, 2000; Куриен, 1997 г. ]
- Корни 2-го и 3-го моляров переходят ниже линии подъязычной кости в поднижнечелюстное пространство.
- Может встречаться без четкой этиологии .[ Линь, 2009; Бритт, 2000 ]
- Другие причины у детей, которые следует учитывать:
- Травма полости рта (разрывы и переломы нижней челюсти)
- Сиаладенит
- Гингивостоматит
- Лимфатические и сосудистые мальформации
- Состояния, предрасполагающие детей к тяжелым инфекциям:
- Иммуносупрессия (врожденная или приобретенная)
- Нейтропения
- Сахарный диабет
- Инфекция
- Часто смешанная флора аэробных и анаэробных видов.
- Видны Strep, Staph и Bacteroides.
- Может не ассоциироваться с определенным абсцессом .
- В одной серии 35% имели положительный посев крови . [ Britt, 2000 ]
- Может ассоциироваться с пневмонией, медиастинитом, перикардитом и сепсисом.
Людвига – это намного больше, чем обычные опухшие подчелюстные лимфатические узлы, которые часто возникают у детей, но, очевидно, мы хотели бы обнаружить его до того, как он дойдет до точки нарушения проходимости дыхательных путей.
- Очаговые симптомы [ Lin, 2009 ]
- Боль в языке, в горле
- Тризм
- Дисфония, дисфагия и слюнотечение
- Очаговые симптомы [ Lin, 2009 ]
- Плотное уплотнение дна полости рта
- Отек и смещение языка
- Ограниченная подвижность языка
- Системные симптомы и признаки могут также проявляться по мере ухудшения состояния и могут включать:
- Токсичный вид
- Явный респираторный дистресс
- Учитывая возможность быстрого нарушения проходимости дыхательных путей, необходимо раннее распознавание ( сохраняйте бдительность! ).

- Должен иметь низкий порог стабилизации дыхательных путей, но:
- Это будет непростая задача
- Мобилизовать все ресурсы (аналог надгортанника)
- Пробуждение интубация может быть лучшим вариантом
- Назотрахеальная интубация может помочь избежать большого твердого языка.
- Будьте готовы с хирургическими планами – Транстрахеальная и крикотиротомия.
- Подготовить все варианты… и надеяться, что они не понадобятся.
- Интубация не всегда необходима [ Lin, 2009; Бритт, 2000 ]
- > 50% не требовали вмешательства в дыхательные пути в серии по Бритту.
- Наблюдается тенденция к наблюдению за дыхательными путями / выжидательной тактике . [ Чоу, 2007; Бритт, 2000 ]
- Это будет непростая задача
- Антибиотики внутривенно .
- Пенициллины, аминогликозиды
- Рассмотрите возможность добавления анаэробного покрытия с помощью метронидазола или клиндамицина .
- Дренаж хирургический
- Стенокардия Людвига часто рассматривается как «процесс без гнойного поражения». ”[ Britt, 2000 ]
- Требуется, если имеется локализованных абсцессов. или , если состояние пациента не улучшается после внутривенного введения антибиотиков. [ Линь, 2009 ]
- Бритт обнаружил, что ~ 50% не нуждаются в хирургическом вмешательстве.
- Стероиды (?)
- Часто заказывают для уменьшения местного отека…
- Нет убедительных доказательств…
- Внимательно осмотрите рот! Этот язык смещен, тверд и неподвижен? Это проблема!
- Дело не в сердце.
 Эта стенокардия является удушением из-за инфекции в поднижнечелюстной области.
Эта стенокардия является удушением из-за инфекции в поднижнечелюстной области. - Будьте бдительны и зовите на помощь! Это редко, но если вы столкнетесь с этим, ребенку потребуется присутствие и учет всех младших специалистов.
- Abx и Airway! В то время как в каждом случае потребуется индивидуальный уход ( в некоторых случаях требуется только тщательный мониторинг и подготовка ) для безопасного прохождения дыхательных путей, все они нуждаются в внутривенных антибиотиках как можно скорее.
Каждый третий случай стенокардии Людвига встречается у детей и подростков, поэтому педиатры идеально подходят для выявления этих людей на ранней стадии их потенциальной жизни. угрожающее заболевание. Раннее выявление и направление детей, страдающих стенокардией Людвига, в центры третичной медицинской помощи позволяет быстро начать лечение и проконсультироваться у тех служб экстренной помощи, которые имеют решающее значение для оказания […]
Лин HW1, О’Нил А., Рахбар Р., Скиннер М.Л.Стенокардия Людвига после пластики уздечки у подростка. Int J Pediatr Otorhinolaryngol. 2009 сентябрь; 73 (9): 1313-5. PMID: 19560216. [PubMed] [Прочитано QxMD]
Стенокардия Людвига – это быстро прогрессирующий целлюлит поднижнечелюстного пространства, который может привести к значительной обструкции верхних дыхательных путей. Большинство зарегистрированных случаев связаны с одонтогенной инфекцией. Мы представляем случай 13-летней девочки, которая перенесла френулопластику для исправления нарушений речи, и впоследствии у нее развилось опасное для жизни инфекционное заболевание дна ротовой полости.Немедленная интубация, хирургическая декомпрессия и антибактериальная терапия succ […]
Чжоу YK1, Ли CY, Чао ХХ.
 Неотложная проблема с обструкцией верхних дыхательных путей: стенокардия Людвига. Педиатр Emerg Care. 2007 декабрь; 23 (12): 892-6. PMID: 18091599. [PubMed] [Прочитано QxMD]
Неотложная проблема с обструкцией верхних дыхательных путей: стенокардия Людвига. Педиатр Emerg Care. 2007 декабрь; 23 (12): 892-6. PMID: 18091599. [PubMed] [Прочитано QxMD] Ангина Людвига остается потенциально смертельным заболеванием, быстро распространяющим двусторонний целлюлит субментального, подъязычного и подчелюстного пространства, который несет угрозу быстрой обструкции дыхательных путей. С момента появления антибиотиков в 1940-х годах смертность значительно снизилась.Это привело к редкому возникновению болезни, в результате чего у многих врачей был ограниченный опыт лечения стенокардии Людвига. Хотя возникновение ангины Людвига я […]
Бритт JC1, Джозефсон GD, Gross CW. Стенокардия Людвига у детей: отчет о случае и обзор литературы. Int J Pediatr Otorhinolaryngol. 2000, 30 января; 52 (1): 79-87. PMID: 10699244. [PubMed] [Прочитано QxMD]
Ангина Людвига – это быстро прогрессирующий целлюлит, затрагивающий поднижнечелюстное пространство шеи.Он характеризуется мускулистым уплотнением субментальной области и дна рта, что может привести к быстрой обструкции дыхательных путей. Обеспечение проходимости дыхательных путей, антибиотики и разумное хирургическое вмешательство – это основа успешной терапии. Мы представляем случай стенокардии Людвига у 5-летнего ребенка и предлагаем метаанализ педиатрических случаев Людви […]
Куриен М1, Мэтью Дж., Иов А., Стенокардия Захарии Н. Людвига. Clin Otolaryngol Allied Sci. 1997 июн; 22 (3): 263-5. PMID: 9222634.[PubMed] [Прочитано QxMD]
Представлен 13-летний обзор пациентов с диагнозом стенокардия Людвига, поступивших в Христианский медицинский колледж и больницу, Веллор, Индия, в период с марта 1982 года по апрель 1995 года. Пациенты были госпитализированы либо в ЛОР, либо в детское хирургическое отделение. Был 41 пациент, из которых 24% – дети и 76% – взрослые. Сравнивались клинический профиль и исход этих двух групп. В педиатрической группе ни у кого не было кариеса зубов во время прелюбодеяния […]
Паттерсон ХК, Келли Дж.
 Х., Стром М.Ангина Людвига: новая информация. Ларингоскоп. 1982 Апрель; 92 (4): 370-8. PMID: 7070177. [PubMed] [Прочитано QxMD]
Х., Стром М.Ангина Людвига: новая информация. Ларингоскоп. 1982 Апрель; 92 (4): 370-8. PMID: 7070177. [PubMed] [Прочитано QxMD] Несмотря на снижение преантибиотической смертности, которое превысило 50%, стенокардия Людвига остается потенциально смертельной болезнью, прежде всего из-за быстро прогрессирующей обструкции дыхательных путей. После отчетов нескольких крупных серий в 1940-х годах были помещены отдельные отчеты о случаях из-за широкого использования антибиотиков при инфекциях ротовой полости, улучшения стоматологической помощи, а также соблюдения строгих диагностических критериев.Поскольку это лицо теперь un […]
Шон М. Фокс
Мне нравится заботиться о пациентах, и мне бесконечно полезно помогать обучать других делать то же самое. Я обучался по программе резидентуры по комбинированной медицине и педиатрии в Университете Мэриленда, где мне посчастливилось учиться у всемирно известных преподавателей и клиницистов. Теперь мне выпала невероятная честь работать с невероятно одаренной группой практикующих врачей в Медицинском центре Каролины.Я каждый день стремлюсь вдохновлять своих жителей так же, как они вдохновляют меня.
Статей: 534Предыдущий пост Задержка мочи у детей
Следующее сообщение Осельтамивир (Тамифлю) для детей, возможно, не волшебная таблетка
Миокардит у детей | Симптомы, причины, лечение и прогноз
Причины миокардита
У детей вирусные инфекции являются наиболее частой причиной миокардита.Наиболее распространенные вирусы:
- Парвовирус
- Вирус гриппа
- Аденовирус и вирус Коксаки
- Вирусы, такие как краснуха, рубеола и ВИЧ
В редких случаях миокардит могут вызывать бактерии, вызывающие болезнь Лайма, пятнистую лихорадку Скалистых гор, синдром токсического шока, грибок или паразиты. Важно понимать, что даже если у ребенка может быть одна из этих инфекций, миокардит развивается редко.
Когда миокардит вызван инфекцией, микроб сначала поражает сердце.Микроб попадает в организм и с кровотоком попадает в сердце. Он растет и воспроизводится в сердце. Это может вызвать повреждение клеток, поскольку распространяется от одной клетки к другой.
Обычно иммунная система направляется к месту заражения, чтобы избавиться от микроба. У некоторых детей эта реакция чрезмерно агрессивна, так что не только зародыш разрушается, но и сами клетки сердца могут быть повреждены.
Большинство повреждений сердца вызвано иммунной реакцией организма на микроб, а не самим микробом.Непонятно, почему это происходит у некоторых детей. Аномальный иммунный ответ может ограничиваться небольшой областью или затрагивать большую часть мышечной ткани. Часто чем больше повреждена сердечная мышца, тем серьезнее симптомы. Есть и другие триггеры миокардита. Многие препараты, используемые для химиотерапии, и некоторые антибиотики в редких случаях могут вызывать иммунный ответ, аналогичный тому, что наблюдается при вирусных инфекциях.
У детей с такими заболеваниями, как волчанка, ревматоидный артрит, язвенный колит и склеродермия (заболевания, которые включают воспаление многих различных органов тела) также может развиться миокардит, но это случается редко.Причина аномального иммунного ответа в этих условиях не так хорошо изучена.
Миокардит и сердце
Воспалительный процесс начинается, когда иммунные клетки организма (клетки, которые борются с инфекцией) фактически проникают в ткань сердца. Эти иммунные клетки активируются и производят химические вещества, которые могут вызвать повреждение клеток сердечной мышцы. Наблюдается утолщение и отек сердечной мышцы. Все четыре камеры сердца могут быть поражены и увеличиваться в размерах.
Поврежденные мышечные клетки могут со временем зажить или может произойти гибель клеток с образованием рубцов. Если этот процесс обширен и задействована большая часть сердца, способность сердца перекачивать кровь нарушается.
В результате ключевые органы и ткани организма не получают достаточного количества кислорода и питательных веществ и не могут избавиться от продуктов жизнедеятельности. Это часто называют застойной сердечной недостаточностью.
Нередко люди с тяжелым миокардитом страдают и от других проблем, таких как печеночная или почечная недостаточность.
Признаки и симптомы миокардита
Симптомы миокардита могут быть незаметными, что затрудняет диагностику, или у ребенка могут быть явные симптомы сердечной недостаточности. Клинический опыт показал, что тяжесть симптомов заболевания обычно зависит от возраста ребенка.
У детей старше 2 лет может быть меньше симптомов, чем у новорожденных и младенцев, которые обычно страдают более серьезно. Считается, что это связано с незрелостью иммунной системы ребенка.
Ребенок может заразиться инфекцией во время беременности (например, краснухой), когда она передается от матери к ребенку. У них часто учащенное дыхание и проблемы с кормлением. Они могут быть очень суетливыми, и их трудно утешить, или они могут быть очень уставшими и спать больше обычного.
Кровь также не проходит по телу, и у младенцев могут быть прохладные, бледные руки и ноги. Почки также могут не работать должным образом, и вырабатывается меньше мочи.
Может быть лихорадка или другое свидетельство инфекции.У младенцев более старшего возраста результаты аналогичны, но может быть связанная потеря веса из-за проблем с кормлением.
У детей старшего возраста может быть меньше симптомов. Они могут жаловаться на гриппоподобное заболевание с повышенной утомляемостью, недомоганием и лихорадкой.
Они могут быть не в состоянии переносить упражнения или могут жаловаться на боль в груди или учащенное сердцебиение (пропущенные или лишние удары сердца). У них может развиться кашель. У некоторых детей с застойной сердечной недостаточностью также могут быть отеки на лице, ступнях или ногах.Возможны боли в животе и тошнота из-за набухания печени.
Из-за плохого кровотока могут быть повреждены печень и почки. Признаки и симптомы миокардита едва различимы на ранней стадии болезни; поэтому миокардит нередко остается нераспознанным.
Миокардит иногда диагностируют ретроспективно, когда у ребенка нарушение сердечного ритма или он находится в критическом состоянии. Он также может быть диагностирован ретроспективно в зрелом возрасте с нарушением сердечного ритма или увеличенным сердцем.
Диагностика миокардита
К сожалению, к разочарованию родителей и врачей, специального теста на миокардит не существует. В основном это клинический диагноз, при котором врач должен полагаться на анамнез, предоставленный семьей, и на физическое обследование ребенка.
Существует множество тестов, которые могут помочь в диагностике миокардита.
- Самый распространенный тест – это рентген грудной клетки. Часто размер сердца увеличивается, кровеносные сосуды легких больше, и жидкость может попадать в легкие.
- Электрокардиограмма также может дать полезные подсказки при подозрении на диагноз; однако результаты могут быть неспецифическими. Также могут быть аномальные сердечные сокращения, которые могут возникнуть при миокардите.
- Эхокардиограмма или УЗИ сердца могут использоваться для определения размера сердца и общей функции. Это помогает подтвердить клинический диагноз, а также исключает наличие тромбов внутри сердца. Сгустки крови могут образовываться, когда кровь не проходит легко через сердце.
- Другие анализы крови могут помочь увидеть, насколько хорошо работают печень и почки. Также могут быть сделаны анализ крови и специальные тесты на инфекции.
- Самый точный способ поставить диагноз миокардита – провести биопсию сердца во время катетеризации сердца. Это предполагает использование длинного катетера, который проходит по большому кровеносному сосуду в ноге. Как только катетер попадает в сердце, берется крошечный кусочек сердечной мышцы и отправляется патологу для изучения под микроскопом.
Результаты различаются, но диагноз миокардита ставится этим методом в 65% случаев. Результаты биопсии не являются стопроцентными, потому что участки сердца, пораженные воспалением, часто неоднородны и могут быть пропущены.
Лечение миокардита
Воспаление сердечной мышцы обычно проходит само. От миокардита нет лекарства. В целом цель медикаментозной терапии – поддержать работу сердца, чтобы поддерживать адекватное кровообращение.Большинство детей с диагнозом миокардит поступают в отделение интенсивной терапии для первичного лечения и тщательного наблюдения.
Лекарства, которые помогают сердцу лучше работать, контролируя кровяное давление или улучшая способность сердца перекачивать кровь, являются первой линией лечения. Можно использовать одно или несколько из этих лекарств, в зависимости от тяжести миокардита. Мочегонное средство также может помочь удалить лишнюю жидкость из легких или других тканей тела.
В настоящее время исследуются также лекарства, которые помогают снизить аномальный иммунный ответ.
Одно из часто используемых лекарств – это внутривенный иммуноглобулин (ВВИГ), который состоит из очищенных антител – веществ, которые иммунные клетки организма вырабатывают для борьбы с инфекцией. Хотя точно не известно, как это работает, было показано, что он замедляет воспалительный процесс. У пациентов, получавших ВВИГ, было меньше хронических сердечных осложнений.
Могут быть назначены лекарства для предотвращения образования тромбов в сердце. Эти лекарства используются, поскольку при неэффективной работе сердца может образоваться сгусток.
Лекарства для уничтожения вируса обычно не используются, потому что это редко меняет течение, так как большая часть ущерба от инфекции возникает на ранней стадии. Антибиотики бесполезны, потому что большинство миокардитов вызывают вирусы. Лечение аутоиммунных заболеваний, как правило, стероидами, полезно, когда они являются причиной воспаления мышц.
Большинство детей с диагнозом миокардит поступают в отделение интенсивной терапии для первичного лечения. Важно, чтобы ребенок находился на постельном режиме.Есть данные, позволяющие предположить, что физическая активность может быть вредной для сердца в период восстановления. В зависимости от тяжести миокардита это может означать, что физическая активность ограничена на несколько недель или месяцев. Физическую активность ребенка следует постепенно увеличивать.
Долгосрочная перспектива
Хорошая новость заключается в том, что около двух третей детей при правильном медицинском лечении полностью выздоровеют.
При отсутствии лечения только от 10 до 20 процентов выздоровеют самостоятельно, а у 80 процентов разовьется хроническая болезнь сердца.У большинства детей выздоровление обычно происходит в течение двух-трех месяцев с момента начала болезни.
Из оставшейся трети, получившей лечение, от 10 до 20 процентов выздоровеют, но будут иметь хронические остаточные проблемы с сердцем, называемые «дилатационной кардиомиопатией».
Это состояние, при котором сердце увеличилось в размерах и может иметь пониженную функцию или остаточную сердечную недостаточность. В этом случае ребенку потребуется длительное наблюдение кардиолога. Иногда у этих детей развивается прогрессирующая сердечная недостаточность, и им требуется пересадка сердца.
Другие дети могут иметь проблемы с сердечным ритмом. Их часто можно лечить с помощью лекарств.
Население, подверженное наибольшему риску серьезных заболеваний, – это новорожденные. Уровень смертности достигает 50–70 процентов. В этом случае высок риск внезапной смерти, и некоторым детям может потребоваться срочная пересадка сердца. Заболевание такой степени тяжести встречается редко и поэтому встречается у очень небольшого числа детей.
Врожденные пороки сердца – осложнения
Дети и взрослые с врожденными пороками сердца подвергаются повышенному риску развития дальнейших проблем.
Проблемы развития
Многие дети с более серьезными врожденными пороками сердца задерживаются в развитии. Например, им может потребоваться больше времени, чтобы начать ходить или говорить. У них также могут быть пожизненные проблемы с физической координацией.
Некоторые дети с врожденными пороками сердца также испытывают трудности с обучением. Считается, что они вызваны плохим снабжением кислородом в молодом возрасте, что влияет на развитие мозга.
Трудности обучения могут включать:
- нарушение памяти
- Проблемы с самовыражением с помощью языка
- Проблемы с пониманием чужого языка
- низкая концентрация внимания и трудности с концентрацией внимания
- Плохие способности к планированию
- плохое управление импульсами – действовать опрометчиво, не задумываясь о возможных последствиях
Это может привести к проблемам с социальным взаимодействием и поведением в дальнейшей жизни.
Инфекции дыхательных путей
Риск развития инфекций дыхательных путей (ИРО) выше у людей с врожденными пороками сердца. ИРО – это инфекции легких и дыхательных путей, например пневмония.
Симптомы ИРО могут включать:
- Кашель, который может быть сильным и сопровождаться отхаркиванием мокроты и слизи
- хрипит
- учащенное дыхание
- герметичность груди
Лечение ИРО зависит от причины.Большинство из них вызывается вирусами и не требует применения антибиотиков. Инфекции, вызванные бактериями, можно лечить антибиотиками.
Эндокардит
Люди с врожденными пороками сердца также имеют повышенный риск развития эндокардита. Это инфекция оболочки сердца и клапанов, или того и другого. Если его не лечить, это может вызвать опасное для жизни повреждение сердца.
Симптомы эндокардита могут включать:
- высокая температура (лихорадка) 38C (100.4F) или выше
- озноб
- потеря аппетита
- головная боль
- Боль в мышцах и суставах
- ночные поты
- одышка
- Постоянный кашель
Эндокардит нужно будет лечить в больнице с помощью инъекций антибиотиков.
Заболевание обычно развивается, когда инфекция в другой части тела, например, на коже или деснах, распространяется через кровь в сердце.
Поскольку заболевание десен потенциально может привести к эндокардиту, очень важно поддерживать идеальную гигиену полости рта, если у вас врожденный порок сердца, и регулярно посещать стоматолога.
Также обычно рекомендуется избегать любых косметических процедур, связанных с прокалыванием кожи, таких как татуировки или пирсинг тела.
Легочная гипертензия
При некоторых врожденных пороках сердца артериальное давление в артериях, соединяющих сердце и легкие, может быть намного выше, чем должно быть. Это известно как легочная гипертензия.
Симптомы легочной гипертензии могут включать:
- одышка
- крайняя усталость
- головокружение
- слабость
- боль в груди
- учащенное сердцебиение
Для лечения легочной гипертензии можно использовать целый ряд лекарств.Подробнее о лечении легочной гипертензии.
Проблемы с сердечным ритмом
Дети и взрослые с врожденными пороками сердца подвержены риску развития различных типов нарушений сердечного ритма. Они могут исходить из верхней части сердца (предсердная аритмия) или из желудочковых камер, что более важно (желудочковая аритмия).
В состоянии покоя нормальная частота пульса составляет от 60 до 100 ударов в минуту. Сердце может биться слишком медленно, что может потребовать установки кардиостимулятора, или слишком быстро, что может потребовать приема лекарств или (редко у ребенка) имплантируемого кардиовертера-дефибриллятора для подачи электрического разряда в сердце, чтобы остановить нарушение ритма.
Есть два особенно быстрых ритма, которые исходят из глубины сердца и становятся все более распространенными с возрастом. Это фибрилляция предсердий и трепетание предсердий.
Внезапная сердечная смерть
Существует небольшой риск внезапной сердечной смерти у людей с врожденными пороками сердца в анамнезе, но это случается редко. Выявить людей с риском внезапной сердечной смерти сложно, но людям с высоким риском желудочковых аритмий обычно устанавливают имплантируемый кардиовертер-дефибриллятор.
Сердечная недостаточность
Сердечная недостаточность – это когда сердце не может перекачивать достаточно крови по телу, чтобы удовлетворить его потребности. Это может произойти вскоре после рождения ребенка с тяжелым врожденным пороком сердца или как более позднее осложнение любого излеченного или нелеченного типа врожденного порока сердца.
Симптомы сердечной недостаточности могут включать:
- одышка, когда вы активны или иногда отдыхаете
- крайняя усталость и слабость
- Припухлость живота (живота), голеней, щиколоток и ступней
Лечение сердечной недостаточности может включать прием лекарств и использование имплантированного устройства, например, кардиостимулятора.
Подробнее о лечении сердечной недостаточности.
Сгустки крови
Наличие врожденного порока сердца в анамнезе также может увеличить риск образования тромба внутри сердца и его перемещения в легкие или мозг.
Это может привести к тромбоэмболии легочной артерии (при блокировании кровоснабжения легких) или инсульту (при блокировке кровоснабжения головного мозга).
Лекарства можно использовать для предотвращения, растворения или удаления тромбов.
Врожденные пороки сердца и беременность
Многие женщины с врожденными пороками сердца могут иметь здоровую беременность, но беременность создает дополнительную нагрузку на сердце и может вызвать проблемы.
Если у вас врожденный порок сердца и вы планируете завести ребенка, вам следует обсудить это со своим кардиологом (кардиологом), прежде чем забеременеть.
Если у вас врожденный порок сердца и вы забеременели, вам необходимо обратиться за помощью к специалистам в области здравоохранения, имеющим опыт лечения беременных женщин с этим заболеванием в анамнезе.
Подробнее о врожденных пороках сердца при беременности.
Если у вас врожденный порок сердца и вы забеременеете, ваш специалист по врожденным порокам сердца обычно назначит вашему ребенку эхокардиограмму (сканирование сердца) примерно на 20 неделе беременности. Это необходимо, чтобы проверить, есть ли у вашего ребенка какие-либо признаки врожденного порока сердца. Это сканирование будет дополнять обычное дородовое ультразвуковое исследование.
Последняя проверка страницы: 12 июня 2018 г.
Срок следующей проверки: 12 июня 2021 г.
Серповидноклеточная болезнь и острый синдром грудной клетки
Серповидно-клеточная анемия – это наследственное заболевание крови.Дети рождаются с этим заболеванием. Он влияет на часть красных кровяных телец, называемую гемоглобином . Гемоглобин – это часть эритроцита, которая переносит кислород в разные части тела. Человек с серповидно-клеточной анемией вырабатывает другой вид гемоглобина, называемый серповидноклеточным гемоглобином . Клетки с серповидным гемоглобином вместо круглых и гладких имеют форму банана или серпа. Они становятся твердыми и липкими, и им трудно перемещаться по мелким кровеносным сосудам.Иногда они закупоривают эти кровеносные сосуды, не позволяя крови доставлять кислород к тканям. Это может вызвать боль или повреждение участков, не получающих кислород.
Острый синдром грудной клетки (ACS)
Острый грудной синдром (ОКС) – это группа симптомов, возникающих при слипании серповидных клеток в легких (Рисунок 1) . Дети с ОКС обычно жалуются на боли в груди. У них также может быть жар, кашель или затрудненное дыхание. ОКС может быть спровоцирован легочной инфекцией, такой как пневмония.Это также может произойти до, во время или после приступа боли. Невозможно отличить ACS от пневмонии (новый МОАН). Острый синдром грудной клетки может быть опасен для жизни, если не лечить его вовремя.
Симптомы ACS
- Боль в груди
- Герметичность в груди
- Сильный кашель
- Лихорадка (101 градус по Фаренгейту или выше)
- Очень быстрое дыхание
- Одышка
Лечение
Если врачи считают, что у вашего ребенка может быть ОКС, будет проведен анализ крови для проверки анализа крови ребенка и будет сделан рентген грудной клетки.Большинство детей с ОКС поступают в больницу, чтобы за ними можно было очень внимательно наблюдать. Для лечения инфекции будут введены внутривенные жидкости и антибиотики. Если уровень кислорода в крови вашего ребенка низкий, кислород также будет подаваться. Иногда требуется переливание крови. Вашему ребенку также могут дать аэрозоли (дыхательные процедуры) и лекарства, чтобы помочь с дыханием.
Профилактика ACS
ACS часто случается во время пребывания ребенка в больнице для снятия боли. Это также наиболее частая проблема после операции и наркоза.Ребенок, которому больно, может не дышать так глубоко, как обычно. Полежание в постели весь день и лекарства, применяемые для снятия боли, также могут привести к тому, что ваш ребенок будет дышать менее глубоко. Отсутствие глубокого дыхания может вызвать коллапс некоторых мелких дыхательных путей в легких. Когда это происходит, у вашего ребенка более вероятно разовьется ОКС. Вот несколько вещей, которые вы и ваш ребенок можете сделать, чтобы предотвратить ACS:
- Вашему ребенку необходимо вставать с постели и ходить по крайней мере 2 или 3 раза в день во время пребывания в больнице.Это важно, даже если ему или ей больно.
- Стимулирующий спирометр – это инструмент, который ваш ребенок использует для глубоких вдохов (Рисунок 2) . Стимулирующий спирометр следует использовать для 10 вдохов в час в течение дня.
Очень важно делать большие, глубокие вдохи. Это помогает предотвратить коллапс мелких дыхательных путей в легких. Если ваш ребенок слишком мал, чтобы понимать, как пользоваться спирометром, вы можете помочь ему сделать глубокий вдох, надувая пузыри или делая вид, что задувает свечи на праздничном торте.
Номера телефонов: Телефонный номер клиники серповидных клеток при Национальной детской больнице: (614) 722-3250. Если ваш ребенок заболел в течение дня, позвоните в Sickle Cell Clinic для получения совета по лечению. По вечерам и в выходные звоните (614) 722-2000 и спрашивайте дежурного гематолога. Серповидная медсестра готова ответить на несрочные вопросы с 8:00 до 16:30 с понедельника по пятницу по телефону (614) 722-8914.
Когда звонить 911
Следующие ситуации являются аварийными.Позвоните 911, если:
- Ребенок не отвечает
- Ребенок не может проснуться после сна
- У ребенка проблемы с дыханием
- У ребенка внезапная слабость или потеря чувствительности в какой-либо части тела
- Ребенок не может двигать частью тела
Серповидно-клеточная анемия и острый синдром грудной клетки (PDF)
HH-I-225 1/03 Пересмотрено 17.02.2003 г., Национальная детская больница, 2003 г.
Диагностика и лечение внебольничной пневмонии у детей и взрослых | Журнал этики
Внебольничная пневмония (ВП) – это часто диагностируемое заболевание, определяемое как «острая инфекция паренхимы легких, приобретенная вне больницы» [1].Этиология ВП часто остается неустановленной, потому что трудно получить прямой образец инфицированной ткани для культивирования. Это может стать проблемой при диагностике и лечении ВП. Хотя взрослые с ВП обычно проявляются кашлем, лихорадкой, выделением мокроты и плевритическими болями в груди, наряду с наличием острого инфильтрата на рентгенограмме грудной клетки [2], широкий спектр проявлений у детей может затруднить их диагностику. В то время как ВП может проявляться как острое лихорадочное заболевание с клинической декомпенсацией у некоторых детей, небольшой процент педиатрических пациентов в возрасте до 5 лет может просто иметь лихорадку и боль в животе без респираторного дистресса [3].В этой статье будут рассмотрены текущие клинические рекомендации по диагностике и лечению внебольничной пневмонии у ранее здоровых детей и взрослых; аспирация и небактериальная пневмония в обсуждение не включаются.
Дети в возрасте от 60 дней до 18 лет (которые не были госпитализированы в течение 7 дней с момента обращения)
Диагноз . Сбор анамнеза и полное физическое обследование имеют решающее значение для диагностики ВП у детей. Анамнез пациента должен включать возраст ребенка, тип симптомов и дату начала, статус иммунизации (особенно Streptococcus pneumoniae и грипп), возможность аспирации и недавнее заражение туберкулезом.Полный медицинский осмотр, включая жизненно важные признаки, часто может помочь определить тяжесть пневмонии. Тяжелобольных детей следует обследовать на предмет признаков парапневмонического выпота или эмпиемы, включая одышку, сухой кашель, плевритную боль в груди, шум трения при аускультации или ослабление дыхания. У детей с менее острым заболеванием следующие комбинации клинических данных являются наиболее прогностическими для тяжелой ВБП [3]:
- У младенцев в возрасте до 12 месяцев: расширение носа и сатурация кислорода (SpO2) менее 96 процентов при комнатной температуре, частота дыхания более 50 и втягивание межреберных промежутков.
- У детей от 1 до 5 лет: SpO2 менее 96 процентов и частота дыхания более 40.
- У детей старше 5 лет: SpO2 менее 96 процентов и частота дыхания более 30.
Дальнейшие лабораторные исследования и визуализирующие исследования, такие как рентген грудной клетки, следует заказывать только на основании клинических данных и высокого индекса подозрения [3]. У детей полный анализ крови (CBC) следует рассматривать только в том случае, если эта дополнительная информация может помочь определить использование антибиотиков, поскольку ценность CBC для детей с признаками и симптомами пневмонии не подтверждена убедительными доказательствами.Обычно при бактериальных инфекциях количество лейкоцитов составляет 15 000 на мм или более [3]. В клинических рекомендациях CAP 2009 года Техасской детской больницы посев крови обычно не рекомендуется при неосложненной бактериальной пневмонии, особенно в амбулаторных условиях. Однако он может быть полезен для детей с более тяжелым заболеванием, если его собрать до введения антибиотиков. Туберкулиновая кожная проба должна быть проведена, если путешествия и анамнез предполагают возможное заражение туберкулезом, а у детей с кашлем продолжительностью более 2 недель можно получить полимеразную цепную реакцию коклюша (ПЦР) из мазка из носоглотки.
Лечение . В общем, лечение антибиотиками не следует откладывать в ожидании результатов лабораторных исследований. При выборе антибактериальной терапии следует принимать во внимание условия лечения (стационарное или амбулаторное) и возраст ребенка, которые могут повлиять на возбудитель болезни и его восприимчивость к лечению. Большинство неосложненных пневмоний у здоровых детей можно лечить амбулаторно. Показания для госпитализации включают тяжелое обезвоживание, непереносимость пероральной регидратации или приема лекарств, респираторный дистресс от умеренной до тяжелой степени, измененное психическое состояние, потребность в кислороде, плохое соблюдение режима лечения или отсутствие последующего наблюдения после выписки или безуспешное амбулаторное лечение [3].
В амбулаторных условиях высокие дозы амоксициллина (80-100 мг на кг в день) оказались разумным вариантом лечения ВП, поскольку Streptococcus pneumoniae является распространенным патогеном (наиболее распространенным в некоторых возрастных группах) среди детей. . Согласно клиническим рекомендациям Детской больницы Texas, амбулаторное лечение различается в зависимости от возрастной группы:
- Дети от 3 месяцев до 2 лет: высокие дозы амоксициллина в течение 10 дней для покрытия Streptococcus pneumoniae .Детей младше 2 лет, которые не переносят пероральные препараты, следует лечить одной внутримышечной дозой цефтриаксона из расчета 50 мг на кг.
- Дети в возрасте от 2 до 5 лет: амоксициллин в высоких дозах в течение 10 дней плюс макролид для лечения атипичных патогенов. Можно рассмотреть вариант монотерапии амоксициллином, если нет опасений по поводу атипичных патогенов, но следует добавить второй антибиотик, если нет ответа после 24-48 часов монотерапии.
- Детям старше 5 лет: амоксициллин в высоких дозах в течение 10 дней плюс макролид.
В условиях стационара, не в отделении интенсивной терапии, рекомендованная терапия в соответствии с возрастными группами:
- От 3 месяцев до 2 лет: ампициллин или цефотаксим для покрытия Streptococcus pneumoniae .
- От 2 до 5 лет: ампициллин или цефотаксим с макролидом, если необходимо, чтобы покрыть Streptococcus pneumoniae и атипичные патогены.
- Старше 5 лет: ампициллин или цефотаксим с макролидом, если необходимо, чтобы покрыть Streptococcus pneumoniae и атипичные патогены.
Дети, переходящие на пероральные антибиотики, должны получать антибиотики не менее 10 дней, когда клиническое улучшение будет продемонстрировано с помощью данной терапии.
Антибактериальную терапию следует применять в соответствии с антибиотикограммой и профилем восприимчивости / резистентности Streptococcus pneumoniae , наблюдаемым в каждой конкретной больнице. Особые соображения и соответствующие рекомендации по лечению применимы к детям с осложненной пневмонией или плевральным выпотом, тем, кто нуждается в интенсивной терапии, и тем, у кого не наблюдается клинических улучшений по сравнению с предлагаемой терапией.
Взрослые старше 18 лет (которые не были госпитализированы в течение 7 дней с момента обращения)
Диагноз . У взрослых ВП обычно представляет собой совокупность симптомов, указывающих на кашель, лихорадку, выделение мокроты и плевритную боль в груди, наряду с наличием острого инфильтрата на рентгенограмме грудной клетки с микробиологическими данными или без них [2]. Как и у детей, лечение и прогноз ВП у взрослых зависят от первоначальной оценки тяжести заболевания.Еще раз, важными частями оценки являются анамнез и физикальное обследование. Если есть инфильтрат на рентгеновском снимке грудной клетки у здорового взрослого человека, следует настоятельно рассмотреть внебольничную пневмонию.
При оценке взрослых с ВП прогностические модели (например, индекс тяжести PORT или CURB-65) могут быть полезны для определения степени тяжести и, следовательно, лечения заболевания [4]. Согласно руководству по клинической практике Американского общества инфекционных заболеваний (IDSA) 2010 г., критерии тяжелой ВП включают, но не ограничиваются, учащенное дыхание (более 30 вдохов в минуту), гипоксемию, уремию, измененные сенсорные ощущения, лейкопению, гипотонию. требующие жидкости или вазопрессоров и многодолевых инфильтратов.Критерии госпитализации и выписки также должны учитывать соблюдение и поддержку в амбулаторных условиях [2].
За исключением рентгенограммы грудной клетки, большинство других лабораторных тестов у взрослых с явным клиническим подтверждением ВП не являются обязательными в амбулаторных условиях. Рекомендации IDSA включают конкретные указания для более обширных диагностических исследований, таких как посев крови, посев мокроты, анализ мочи на легионеллу и пневмококковый антиген, а также исследования грибков и туберкулеза [4].
Лечение . Как и у детей, лечение антибиотиками не следует откладывать в ожидании результатов лабораторных анализов и следует учитывать условия лечения. Для амбулаторного лечения взрослых без сопутствующих заболеваний макролиды или доксициклин являются приемлемыми препаратами первой линии. У взрослых с сопутствующими заболеваниями, такими как диабет, злокачественные новообразования, хроническая обструктивная болезнь легких или другие хронические заболевания, в качестве монотерапии можно использовать респираторный фторхинолон (например, моксифлоксацин, гемифлоксацин или левофлоксацин) или передовые макролиды (азитромицин или кларитромицин) [ 2, 4].Также можно использовать бета-лактамы (такие как амоксициллин в высоких дозах или амоксициллин-клавуланат) с макролидами. В регионах с 25-процентным или более высоким уровнем инфицирования высоким уровнем устойчивости к макролидам Streptococcus pneumoniae пациенты с сопутствующими заболеваниями или без них должны получать респираторный фторхинолон или комбинированную терапию бета-лактамным агентом и макролидом, как указано выше. [2, 4].
В условиях стационара клиницист должен проконсультироваться по антибиотикограмме в конкретной больнице для определения чувствительности и характера резистентности распространенных возбудителей ВП.Лечение первой линии ВП у взрослых в медицинском отделении должно состоять из монотерапии респираторным фторхинолоном или, для некоторых пациентов, комбинацией передовых макролидов с бета-лактамным агентом, таким как цефотаксим, цефтриаксон, ампициллин или эртапенем. Если псевдомонадная инфекция вызывает особую озабоченность, следует назначать антипневмококковые и антипсевдомональные бета-лактамы, такие как цефепим, имипенем, меропенем или пиперациллин-тазобактам, в комбинации с ципрофлоксацином или левофлоксацином [2, 4].
Как всегда, особое внимание следует уделять пациентам с осложненной пневмонией или признаками плеврального выпота, а также пациентам, нуждающимся в интенсивной терапии.
Список литературы
Медицинский центр детской больницы Цинциннати. Рекомендации по оказанию помощи, основанные на фактических данных: внебольничная пневмония у детей в возрасте от 60 дней до 17 лет; Декабрь 2005 г. http://www.cincinnatichildrens.org / assets / 0/78/1067/2709/2777/2793/9199 / 1633ae60-cbd1-4fbd-bba4-cb687fbb1d42.pdf. По состоянию на 7 июля 2011 г.
Американское общество инфекционных болезней. Карманная карта рекомендаций: внебольничная пневмония у взрослых; 2010. http://guidelinecentral.com/viewers/community_acquired_pneumonia.html. По состоянию на 14 июля 2011 г.
Центр доказательной медицины Техасской детской больницы. Клинические рекомендации по внебольничной пневмонии (ВП); Февраль 2009 г.
Манделл Л.А., Бартлетт Дж. Г., Доуэлл С.Ф., Файл TM младший, Мушер Д.М., Уитни С. Общество инфекционных болезней Америки. Обновление практических рекомендаций по ведению внебольничной пневмонии у иммунокомпетентных взрослых. Clin Infect Dis . 2003; 37 (11): 1405-1433.
Цитата
Виртуальный наставник. 2011; 13 (8): 551-554.
DOI
10.1001 / virtualmentor.2011.13.8.cprl1-1108.Точки зрения, выраженные в этой статье, принадлежат авторам и не обязательно отражают взгляды и политику AMA.
Информация об авторе
Ю-Сян «Клара» Линь, доктор медицинских наук , второй год учится в резидентуре по комбинированной внутренней медицине и педиатрии в Медицинском колледже Бейлора в Хьюстоне, штат Техас.У нее широкий круг исследовательских интересов, включая инфекционные заболевания как у взрослых, так и у детей.
Ануп Агравал, доктор медицины , доцент кафедры комбинированной внутренней медицины и педиатрии в Медицинском колледже Бейлора в Хьюстоне, штат Техас. Он является медицинским директором клиники непрерывного ухода за пациентами.
Детские сердечные инфекции – UChicago Medicine
Иногда сердце может поражать бактериальная, вирусная или грибковая инфекция.Хотя большинство сердечных инфекций у детей являются временными и проходят самостоятельно без лечения, всегда важно, чтобы инфекция была оценена медицинским работником. Кардиологи детской больницы Медицина Комер Чикагского университета имеют опыт диагностики и лечения широкого спектра инфекционных заболеваний сердца, включая эндокардит, миокардит и перикардит.
Эндокардит
Эндокардит – это инфекция внутренней оболочки сердца (эндокарда).Это происходит, когда бактерии изо рта или других частей тела попадают в кровоток и прикрепляются к сердцу. Грибковые инфекции или определенные заболевания, такие как некоторые аутоиммунные воспалительные заболевания, также могут вызывать эндокардит. У детей с врожденными пороками сердца, включая клапанные нарушения, повышенный риск развития эндокардита. Эта инфекция не характерна для детей со здоровым сердцем.
У детей с эндокардитом часто наблюдаются симптомы, связанные с основной причиной инфекции, такие как лихорадка, постоянный кашель, боли в суставах и / или утомляемость.Другие знаки могут включать:
- Затрудненное дыхание
- Цианоз (синюшность кожи, губ и / или ногтей) или бледность
- Развитие шума в сердце
- Задержка или набухание жидкости
Чтобы подтвердить или исключить наличие эндокардита, кардиолог может использовать один или несколько из следующих диагностических инструментов:
- Анализы крови
- Электрокардиограмма (ЭКГ) , на которой используются электроды для измерения электрической активности сердца
- Чреспищеводная эхокардиограмма (ЧВЭ) , эхокардиограмма, выполненная с использованием осциллографа для получения более четкого и точного изображения сердца
- Сканирование компьютерной томографии (КТ) сердца , которое делает снимки сердца с помощью рентгеновских волн
- Магнитно-резонансная томография (МРТ) , при которой делается снимок сердца с помощью аппарата с большим магнитом
Если основной причиной является бактериальная инфекция, эндокардит, скорее всего, исчезнет после лечения антибиотиками.В тяжелых случаях, когда эндокардит вызвал повреждение сердца, может потребоваться ремонт или замена клапана.
Миокардит
Миокардит – воспаление среднего слоя сердечной стенки (миокарда). Это может быть вызвано вирусной инфекцией или, что менее вероятно, бактериальной или грибковой инфекцией. Аллергическая реакция на лекарства – еще одна возможная причина миокардита.
Миокардит у маленьких детей встречается очень редко. У детей старшего возраста и подростков с миокардитом часто наблюдаются симптомы, связанные с основной причиной инфекции, такие как лихорадка, боли в суставах и / или усталость. Другие знаки могут включать:
- Затрудненное дыхание
- Цианоз (синюшность кожи, губ и / или ногтей) или бледность
- Боль в груди
- Задержка или набухание жидкости
Чтобы подтвердить или исключить наличие эндокардита, кардиолог может использовать один или несколько из следующих диагностических инструментов:
- Анализы крови
- Электрокардиограмма (ЭКГ) , на которой используются электроды для измерения электрической активности сердца
- Катетеризация сердца , минимально инвазивная процедура, при которой для исследования сердца используется небольшая гибкая трубка
- Сканирование компьютерной томографии (КТ) сердца , которое делает снимки сердца с помощью рентгеновских волн
- Магнитно-резонансная томография (МРТ) , при которой делается снимок сердца с помощью аппарата с большим магнитом
Миокардит часто проходит без лечения.В некоторых случаях может потребоваться лечение основной инфекции. Например, в случаях, когда миокардит вызван бактериями, кардиолог может порекомендовать антибиотики.
Перикардит
Перикардит возникает, когда тонкая мешкообразная оболочка вокруг сердца (перикард) воспаляется, вызывая скопление жидкости между его внутренним и внешним слоями.Большинство случаев перикардита у детей возникает в результате вирусной инфекции. Кардиохирургия, травмы и некоторые аутоиммунные воспалительные заболевания также могут вызывать раздражение перикарда.
Дети с перикардитом обычно испытывают боль в груди. Они также могут демонстрировать симптомы, связанные с основной причиной инфекции, такие как лихорадка и / или усталость.
Чтобы подтвердить или исключить наличие перикардита, кардиолог может использовать один или несколько из следующих диагностических инструментов:
- Эхокардиограмма , в которой используются звуковые волны для создания изображения сердца
- Электрокардиограмма (ЭКГ) , на которой используются электроды для измерения электрической активности сердца
- Сканирование компьютерной томографии (КТ) сердца , которое делает снимки сердца с помощью рентгеновских волн
- Магнитно-резонансная томография (МРТ) , при которой делается снимок сердца с помощью аппарата с большим магнитом
Перикардит часто проходит без лечения.В некоторых случаях может потребоваться лечение основной инфекции лекарствами, отпускаемыми по рецепту. В более тяжелых случаях перикардита может потребоваться интервенционное или хирургическое лечение.
Пневмония при ходьбе – Детская больница Джонса Хопкинса
Что такое пневмония при ходьбе?
Может показаться, что дети подбирают одну ошибку за другой.Одна неделя – насморк, на следующей – боль в горле, или и то, и другое. В большинстве случаев эти ошибки существуют не более недели. Но те, которые длятся дольше, иногда могут превратиться в ходячую пневмонию .
Пневмония при ходьбе или атипичная пневмония – менее серьезная форма пневмонии, вызываемой инфекцией легких. Это вызвано Mycoplasma . бактерии и вызывает симптомы, похожие на простуду, субфебрильную лихорадку и отрывистый кашель.
Большинство детей с этой формой пневмонии не чувствуют себя достаточно больными, чтобы оставаться дома – отсюда и название «ходячая» пневмония.Но даже ребенок, который чувствует себя хорошо, должен оставаться дома несколько дней, пока не начнется лечение антибиотиками и не улучшатся симптомы.
Каковы признаки и симптомы пневмонии при ходьбе?
Простуда, продолжающаяся более 7-10 дней, или респираторные заболевания, такие как респираторно-синцитиальный вирус (РСВ), могут перерасти в ходячую пневмонию. Симптомы могут появиться внезапно или появиться через некоторое время. Те, которые начинаются медленно, имеют тенденцию быть более серьезными.
Вот что нужно искать:
- температура 101 ° F (38.5 ° C) или ниже
- головная боль, озноб, боль в горле и другие симптомы простуды или гриппа
- учащенное дыхание или дыхание с хрипом или хрипом
- затрудненное дыхание, при котором мышцы ребер втягиваются (когда мышцы под грудной клеткой или между ребрами втягиваются внутрь при каждом вдохе)
- рубящий кашель
- боль в ухе
- Боль в груди или животе
- недомогание (чувство дискомфорта)
- рвота
- потеря аппетита (у детей старшего возраста) или плохое питание (у младенцев)
- сыпь
- боль в суставах
Симптомы обычно зависят от того, где сконцентрирована инфекция.Ребенок, у которого инфекция находится в верхней или средней части легких, вероятно, будет иметь затрудненное дыхание. Другой, чья инфекция находится в нижней части легких (около живота), может не иметь проблем с дыханием, но может иметь расстройство желудка, тошноту или рвоту.
Как диагностируется пневмония при ходьбе?
Пневмония при ходьбе обычно диагностируется при физикальном обследовании. Врач проверит дыхание вашего ребенка и выслушает характерный потрескивающий звук, который часто указывает на ходячую пневмонию.
При необходимости для подтверждения диагноза может быть проведен рентген грудной клетки или образцы слизи из носа или горла.


 [ Britt, 2000 ]
[ Britt, 2000 ]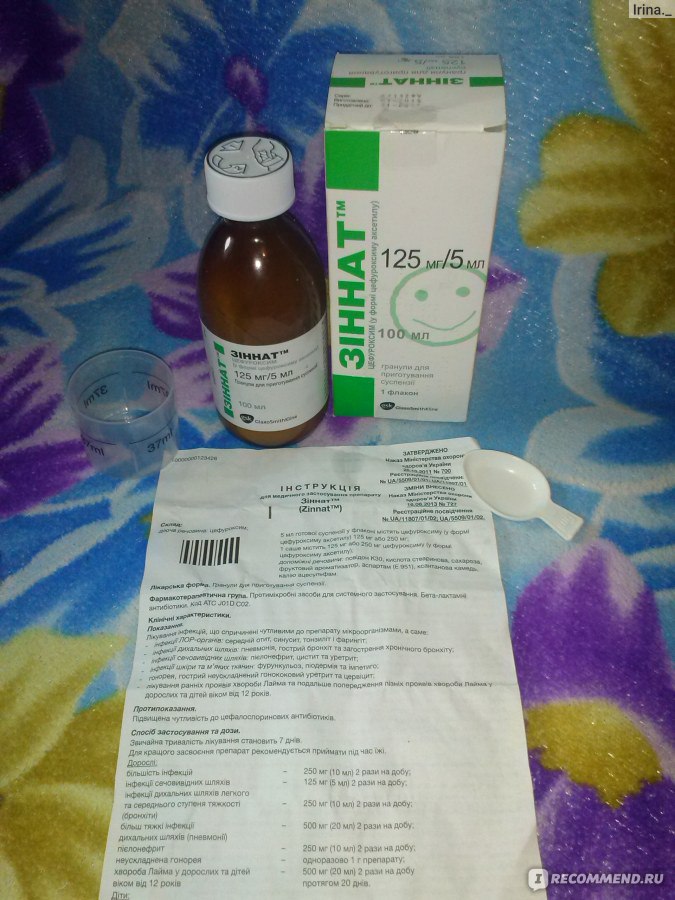

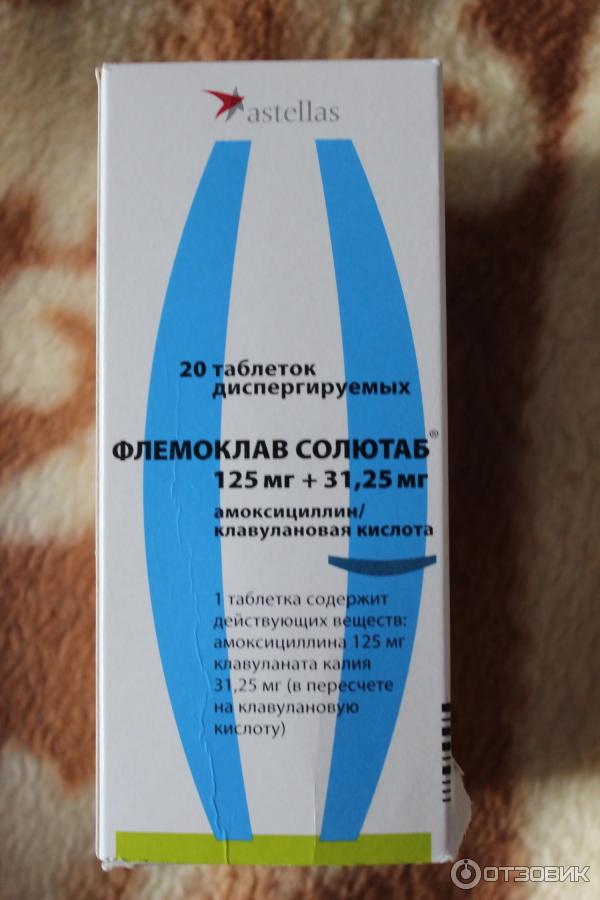 Эта стенокардия является удушением из-за инфекции в поднижнечелюстной области.
Эта стенокардия является удушением из-за инфекции в поднижнечелюстной области.