Что делать, если воспалились околоушные лимфоузлы: причины и диагностика
При простудных заболеваниях или при переохлаждениях мы сталкиваемся с увеличением лимфатических узлов. Это ведет не только к болезненным и неприятным ощущениям, но и значительно усложняет процесс выздоровления при лечении определенного заболевания.
Воспаление лимфоузлов в большинстве случаев не воспринимается серьезно, так как достаточно часто их размер возвращается к прежним нормам самостоятельно. Но случаются и случаи, когда воспалительный процесс затягивается, что ведет к общем ухудшению состояния человека.
Одним из наиболее опасных воспалений считается воспалительный процесс, происходящий в области головы и челюсти. Так, околоушные и околочелюстные лимфоузлы имеют свойство увеличиваться в течение короткого промежутка времени, приводя к серьезнейшим последствиям, требующим сугубо оперативного лечения.
Воспалились околоушные лимфоузлы
Лимфатические узлы является своеобразным защитным барьером, который не позволяет распространяться вредоносным микроорганизмам и инфекциям, попадающим в организм человека. Так, при наличии серьезного вируса, с которым иммунная система не в состоянии бороться самостоятельно, подключаются лимфатические узлы.
При значительном воспалении отток лимфы нарушается, что ведет к увеличению лимфатического узла в размерах. Так, околоушные лимфоузлы, доведенные до болезненного состояния, значительно влияют на самочувствие, провоцируя развитие гнойного процесса.
Где расположены околоушные лимфоузлы
Причины
Вызвать воспаление околоушных лимфоузлов может банальное переохлаждение. Неправильно подобранная одежда, игнорирование головных уборов при холодной погоде, может легко спровоцировать простуду, а после и околоушной лимфаденит.
Негативная реакция, к сожалению, бывает вызвана не только холодной погодой и слабым иммунитетом. Спровоцировать развитие столь неприятной проблемы могут и следующие причины:
Лимфоузлы абсолютно всегда реагируют на всевозможные изменения в организме, которые могут так или иначе повлияет на нормальную работу его функций. Не стоит особо поддаваться панике, если произошло незначительно увеличение одного лимфатического узла.
Не стоит особо поддаваться панике, если произошло незначительно увеличение одного лимфатического узла.
В норме размер узла не должен превышать 5 миллиметров. Также он должен свободно прощупываться и не быть болезненным.
На сколько увеличивается лимфоузел
Сопутствующие симптомы
В самом начале воспаления околоушной лимфаденит не проявляет себя агрессивным способом. Человека может беспокоить незначительная болезненность, которая обнаруживается при его ощупывании. Дополнительно при негнойной форме недуга присутствовать такие симптомы:
- увеличение размеров и плотности узлов;
- подвижность узла при нажатии;
- болезненность.
Если проблема перетекает в гнойную форму, то признаки обостряются, что напрямую указывает на необходимость обращения к квалифицированной помощи. Симптомы выглядят таким образом:
При наличии симптомов гнойного околоушного лимфаденита, следует незамедлительно предпринимать меры по устранению боли и уменьшению размеров лимфатического ушла. Так, если размер узла не уменьшается, следует в ближайшее время посетить хирурга.
Он определит состояние проблемы и проведя все необходимые исследования, назначит наиболее уместное лечение.
Диагностика
Диагностирование проводит хирург. Он только проводит сбор анамнеза и осуществляет визуальный осмотр, но и назначает ряд анализов:
Главная цель диагностических мер — исключение онкологических новообразований. Так, основное внимание сосредотачивается на анализе крове и полученных результатов УЗИ. На основе полученных результатов назначается необходимое лечение.При дополнительных возникших вопросах может потребоваться помощь терапевта, гематолога, онкогематолога.
Как выглядит воспаленный околоушной лимфоузел
Что можно, а что нельзя делать
В первую очередь, при обнаружении воспалённого лимфоузла стоит незамедлительно обратиться к компетентному врачу. Если воспаление значительно и сопровождается повышением температуры, доктора рекомендуют выпить жаропонижающее. В случае, когда пациент дополнительно страдает от головных болей, головокружения и упадка сил, необходимо вызвать врача на дом.
В случае, когда пациент дополнительно страдает от головных болей, головокружения и упадка сил, необходимо вызвать врача на дом.Когда пациент замечает покраснение воспаленной области, то стоит немедленно вызвать скорую помощь. Такой симптом говорит о нагноении лимфоузла. Данная проблема в 50% случаев решается только хирургическим путём.
Врач обязательно назначает комплексное лечение. Облегчение симптомов наступает в течение 5-14 дней с момента начала лечения. Однако, если терапия назначенная доктором не дала результатов, специалист может отправить больного к другим врачам для продолжения обследования.
При воспалении лимфатических узлов есть и несколько процедур, которые нельзя применять ни в коем случае:
- Нельзя греть лимфоузлы. Знать это правило нужно на зубок, ведь наши мамы и бабушки нередко могут посоветовать этот известный советский метод борьбы с воспалительным процессом. Прогревания вызывают ухудшение общего состояния пациента и вызывают усиление болевого синдрома.
- Компрессы хороши для лимфоузлов не всегда. К примеру, специальные, приписанные врачом препараты для компрессов смогут снять боли и уменьшить размер лимфатических узлов. А вот компрессы из водки, меновазина и согревающих мазей – опасны для здоровья. Их применять ни в коем случае нельзя.
- Как показывает практика, ещё один «дедовский способ», а именно йодная сетка, помогает не всегда. Наносить йодную сетку на лимфоузел не стоит.
И, конечно, стоит помнить, что самолечение в лучшем случае только слегка снимет симптомы болезни, в худшем – значительно усугубит состояние больного.
Диагностика лимфатических узлов в нашем видео:
Осложнения и последствия
Лимфаденит может привести к очень серьёзным последствиям для больного. Так, прогрессирование гнойных процессов может привести к заражению крови, разрушению лимфоузлов, а также некрозу тканей.
При перерастании лимфаденита в хроническую форму, болезнь может привести к таким последствиям, как:
- слоновость или массивное разрастание соединительных тканей;
- дисфункция лимфообращения;
- отечность;
- лимфостаз.
Самыми опасными последствиями при воспалении лимфоузлов являются возможность появления и распространения по организму раковых клеток и инфекций. Если лечение не проводилось своевременно и больной не пользовался правильной, назначенной врачом схемой терапии, воспаление может сильно развиться и привести к необратимым последствиям.
Народные способы
Лечение околоушных лимфоузлов народными средствами не совсем компетентно. Они не в состоянии снять воспаление изнутри и нормализовать отток лимфы. Их использование иногда уместно в качестве дополнительного средства лечения, но никак не в качестве основного.
Народные средства может посоветовать лечащий врач. Это могут быть некоторые компрессы, сделанные на основе мяты, сока одуванчика, пустыря. Но без применения специальной антибактериальной терапии болезнь не отступит.
Применение исключительно народных средств для устранения воспаления лимфатических узлов уместно, если оно не перешло в острую стадию. Увеличенные узлы проходят в течение коротких сроков, если использовать:
- компресс из цикория;
- настой из душицы;
- настой из зверобоя;
- липовый чай;
- листья грецкого ореха;
- чеснок;
- лук;
- свекольный сок.
Следует быть разборчивым и крайне осторожным в подборе средства лечения. Оно должно быть максимально безопасным, не вызывать дискомфортных ощущений и побочных эффектов. Следует учитывать также индивидуальную непереносимость отдельных веществ, о которой нужно заведомо позаботиться.
Что делать, если воспалились лимфоузлы у ребенка, смотрите в нашем видео:
Профилактические меры
Профилактические методы, которые способны обезопасить человека от воспаления околоушного лимфоузла, достаточно просты.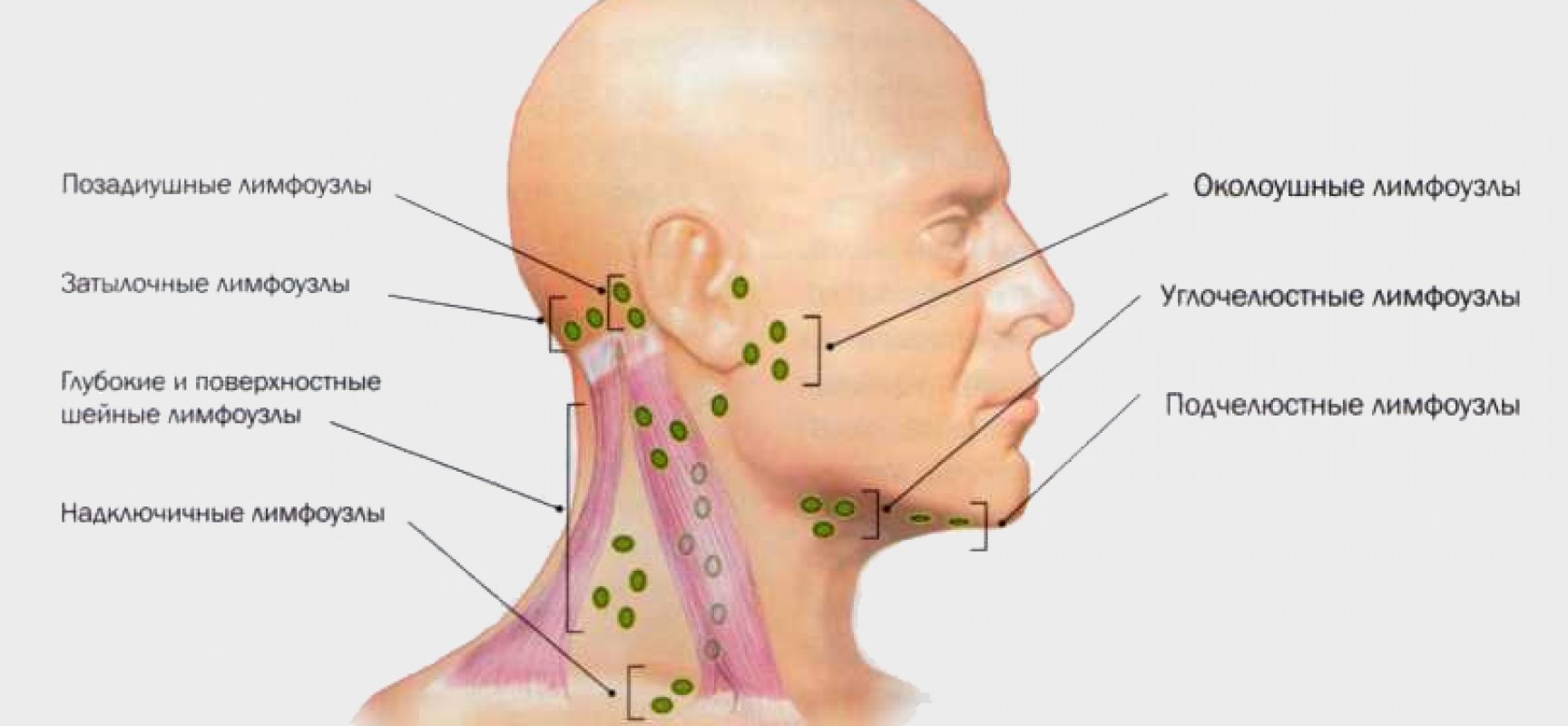 Соблюдать стоит всего несколько простых рекомендаций:
Соблюдать стоит всего несколько простых рекомендаций:
- Крепкий иммунитет-вот важнейший аспект хорошего самочувствия. Укреплять иммунную систему нужно круглый год. Для этого нужно обратить внимание на качество своего питания, рацион, а также режим дня.
- Также, независимо от возраста, врачи советуют щадящие физические нагрузки – бег трусцой, спортивная ходьба или просто пешие прогулки.
- Голову необходимо держать в тепле. Сквозняки и холодный ветер, а также небольшой мороз – всё это может привести к воспалению околоушного лимфоузла. При выходе на улицу в холодное время года, стоит позаботиться о шапке и теплом шарфе.
- Лечение вирусных и инфекционных заболеваний должно быть своевременным. В таком случае, болезнь просто не успеет распространиться на лимфоузел.
Соблюдая эти правила, человек избавляет себя не только от воспалительного процесса, но и от других, неприятных симптомов, сопровождающих его.
Воспалился околоушной лимфоузел – Онкология
анонимно (Женщина, 28 лет)
Воспалились лимфаузлы за ушамиЗдравствуйте,у меня воспалились лимфоузлы за ушами,два лимфаузла за правом ухом и они немного болезненные и один за левым ухом,часто беспокоят головные боли,то резкие,то ноющие,температуры нет,признаков простуды тоже.Иногда воспаляется лимфоузел в…
анонимно (Мужчина, 19 лет)
Увеличенные лимфоузлыЗдравствуйте,начну с самого начало. В прошлом году (летом был половой акт с девушкой статус , которой мне неизвестен) после акта , я сильно начал фобить причём очень, из-за того что…
анонимно (Женщина, 24 года)
Не проходит кашельздравствйте! полтора года назад я переболела орви+вазоматорный ринит, после этого воспалился околоушной лимфоузел который не прошел по сей день, также осталось покашливание, периодически оно проходило, месяц назад усилилось и начался…
анонимно (Мужчина, 19 лет)
Увеличенный лимфоузел подчелюстнойЗдравствуйте, у меня воспалился лимфоузел 2-3 недели назад под челюстью (слева) состояние хорошее , температура иногда скачет поставили диагноз ВСД.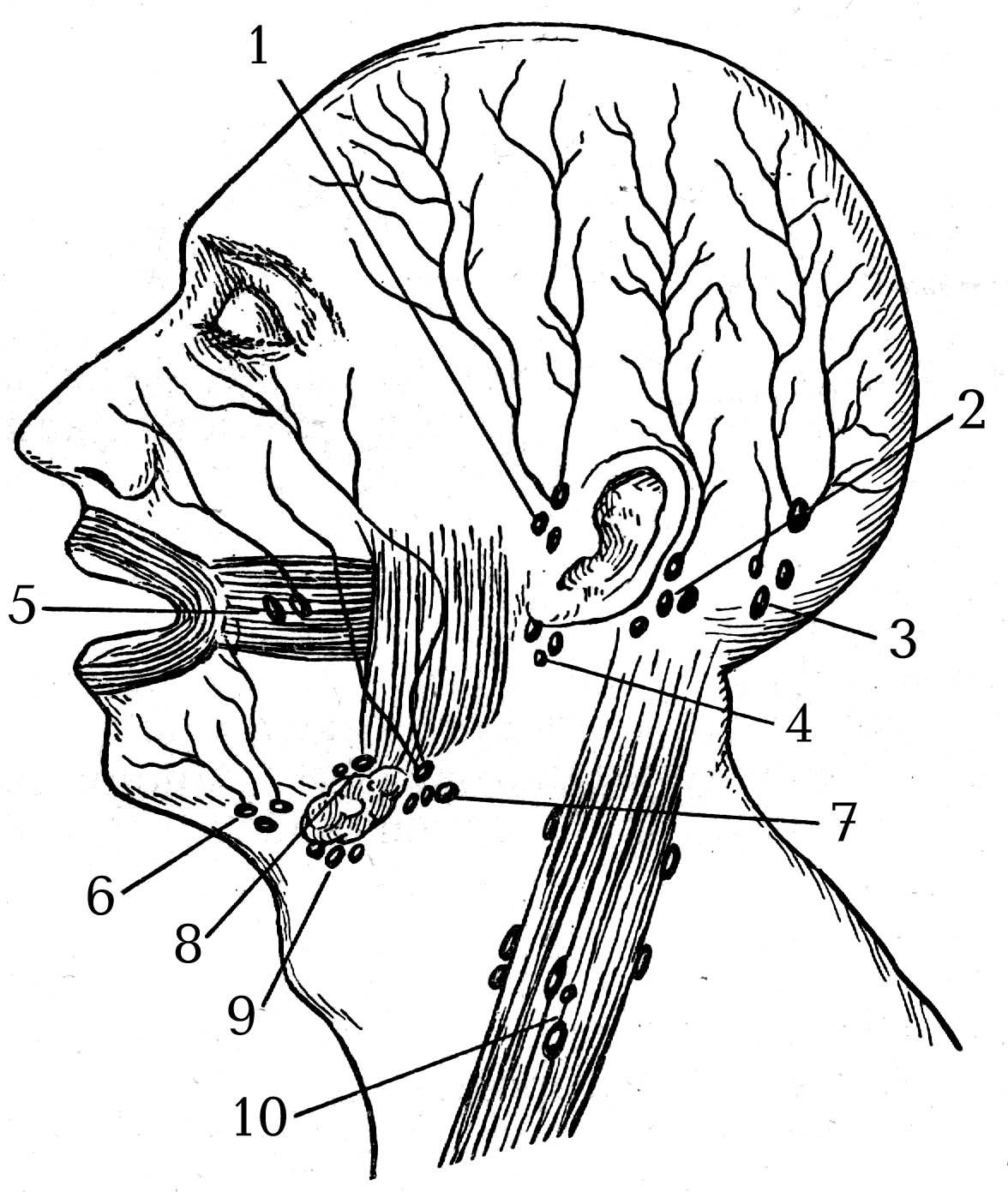 Ношу брекеты часто болят зубы , но до сегодняшнего воспаления…
Ношу брекеты часто болят зубы , но до сегодняшнего воспаления…
Артёмова .* (Женщина, 18 лет)
Опухла щека и воспалился лимфоузелЗдравствуйте, помогите пожалуйста. Я простудилась и начала кашлять ( с мокротой) к вечеру, утром немного покашливала но не сильно, в горле было сжатие небольшое,потом опухла щека, начал болять заушный лимфоузел…
анонимно (Женщина, 20 лет)
Воспалился околоушной лимфоузелЗдравствуйте!Месяц назад воспалился лимфоузел за ухом,появился небольшой шарик. Не болит при нажатии,температуры нет ,в общем, болезненно он меня не беспокоит. Пропила Витамин С , заметила что он уменьшился , но…
Уралгрунтмаш
Воспаленный лимфоузел.Здравствуйте Иван Васильевич, у меня такая ситуация, моему ребенку 7лет, примерно год назад при простуде был воспален околоушной лимфоузел справа, было небольшое повышение температуры до 38градусов, и сам лимфоузел был…
Белорусский государственный медицинский университет
1.
РЕГИОНАРНЫЕ ЛИМФАТИЧЕСКИЕ УЗЛЫ
, nodi lymphatici regionales.2.
ГОЛОВА И ШЕЯ
, caput et collum. 3.Затылочные лимфатические узлы
, nodi lymphatici occipitales. Лежат по краю трапециевидной мышцы. Собирают лимфу от затылочной области, а их выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. А. 4.Сосцевидные лимфатические узлы
, nodi lymphatici mastoidei [[retroauriculares]]. Лежат на сосцевидном отростке. В них оттекает лимфа от задней поверхности ушной раковины, прилежащей к ней кожи головы и задней стенки наружного слухового прохода. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А. 5.Поверхностные околоушные лимфатические узлы
, nodi lymphatici parotidei superficiales. Расположены спереди козелка над околоушной фасцией. Их приносящие сосуды начинаются в коже височной области и передней поверхности ушной раковины. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А. 6.
Рис. А. 6.Глубокие околоушные лимфатические узлы
, nodi lymphatici parotidei profundi. Находятся под околоушной фасцией. Собирают лимфу от барабанной полости, наружного слухового прохода, лобно-височной области, верхнего и нижнего века, корня носа, а также от слизистой оболочки заднего отдела нижней стенки носовой полости и носоглотки. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. А. 7.Предушные лимфатические узлы
,Нижнеушные лимфатические узлы
, nodi lymphatici infraauriculares. Находятся под ушной раковиной. Рис. А. 9.Внутрижелезистые лимфатические узлы
, nodi lymphatici intraglandulares. Лежат в толще околоушной железы. Рис. А.10.
Лицевые лимфатические узлы
, nodi lymphatici faciales. Их место расположения вариабельно. Собирают лимфу от верхнего и нижнего века, наружного носа и кожи остальных областей лица, а также слизистой оболочки щеки. Их выносящие сосуды сопровождают а. facialis и заканчиваются в поднижнечелюстных лимфоузлах. 11. [Щечный узел
, nodus buccinatorius]. Расположен на поверхности щечной мышцы. Рис. А. 12. [Носогубной узел
, nodus nasolabialis]. Лежит под носогубной бороздой. Рис. А.13. [
Маларный узел
, nodus malaris]. Лежит в подкожной клетчатке щеки. 14. [Нижнечелюстной узел
, nodus mandibularis]. Расположен в подкожной клетчатке на уровне нижней челюсти. Рис. А.14а.
Язычные лимфатические узлы
, nodi lymphatici linguales. Лежит на m.hyoglossus. Собирают лимфу от нижней поверхности, латерального края и медиальной части передних 2/3 спинки языка. 15.Подподбородочные лимфатические узлы
, nodi lymphatici submentales. Локализуются между передними брюшками двубрюшных мышц. Собирают лимфу от средней части нижней губы, дна полости рта, верхушки языка. Выносящие сосуды заканчиваются в глубоких шейных и поднижнечелюстных лимфатических узлах. Рис. Б. 16.
Выносящие сосуды заканчиваются в глубоких шейных и поднижнечелюстных лимфатических узлах. Рис. Б. 16.Поднижнечелюстные лимфатические узлы
, nodi lymphatici submandibulares. Расположены между нижней челюстью и поднижнечелюстной железой. Собирают лимфу от внутреннего угла глаза, щеки, боковой поверхности носа, всей верхней губы и боковых частей нижней губы, десен, латеральной части передних 2/3 спинки языка,а также к ним подходят выносящие сосуды подподбородочных и лицевых лимфоузлов. Выносящие сосуды поднижнечелюстных узлов заканчиваются в глубоких шейных узлах. Рис. Б.17.
Передние шейные лимфатические узлы
, nodi lymphatici cervicales anteriores. 18.Поверхностные (передние яремные) лимфатические узлы
, nodi lymphatici superficiales (jugulares anteriores). Расположены по ходу передней яремной вены. Собирают лимфу от кожи передней области шеи. Выносящие сосуды заканчиваются в глубоких шейных узлах обеих сторон. Рис. А.19.
Глубокие лимфатические узлы
, nodi lymphatici profundi. Расположены в передней области шеи. 19а.Подподъязычные лимфатические узлы
, nodi lymphatici infrahyoidei. Расположены ниже подъязычной кости по средней линии. Собирают лимфу от преддверия гортани, грушевидных карманов и близлежащих частей глотки. Выносящие сосуды заканчиваются в глубоких шейных лимфоузлах. Рис. Б. 20.Предгортанные лимфатические узлы
, nodilymphatici prаelaryngeales. Расположены на перстнещитовидной связке и собирают лимфу от нижней половины гортани. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б. 21.Щитовидные лимфатические узлы
, nodi lymphatici thyroidei. Располагаются в области щитовидной железы. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б. 22.Предтрахеальные лимфатические узлы
, nodi lymphatici pretracheales. Расположены спереди от трахеи. Собирают лимфу от трахеи и гортани. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б. 23.
Собирают лимфу от трахеи и гортани. Выносящие сосуды заканчиваются в глубоких шейных лимфатических узлах. Рис. Б. 23.Паратрахеальные лимфатические узлы
, nodi lymphatici paratracheales. Находятся рядом с трахеей. (См. 22). Рис. Б. 23а.Позадиглоточные лимфатические узлы
, nodi lymphatici retropharingeales. Расположены спереди дуги атланта. См. 258.13.Контрастирование грудного лимфатического протока (лимфангиография)
Авторы: Азарова М. С., Герасимов А. С. Ветеринарная клиника имени Айвэна Филлмора, Санкт-Петербург.
Анатомия
Лимфатическая система состоит из внутриорганных лимфатических капилляров, внутриорганных лимфатических сосудов и внеорганного лимфатического сосудистого русла, включающего приносящие (афферентные) сосуды, выносящие (эфферентные) сосуды, регионарные лимфатические узлы и лимфатические протоки. По лимфатическим капиллярам и сосудам, через лимфатические узлы и протоки движется лимфа [1]. Направление тока лимфы задается клапанами, расположенными в просвете сосудов.Грудной проток (ductus throracicus) – основной лимфатический коллектор, собирающий лимфу из большей части тела животных. Более ¾ всей лимфы проходит через него. Минует грудной проток только лимфа, оттекающая от правой половины груди, головы, шеи и правой грудной конечности, – она вливается в правый лимфатический проток. Грудной проток формируется в забрюшинной клетчатке путем слияния крупных лимфатических стволов. Начальная часть протока – млечная цистерна. Грудной проток идет вдоль каудальной полой вены, проходит через аортальное отверстие диафрагмы в заднее средостение, где находится между нисходящей аортой и непарной веной. Затем грудной проток отклоняется влево и над дугой аорты выходит из-под левого края пищевода. Дугообразно изгибается и впадает в венозное русло в месте слияния левой и правой яремных вен или в месте слияния яремной и подключичной вены [2]. У животных грудной проток обычно состоит из нескольких ветвей-коллатералей.
 Скорость лимфотока в грудном протоке кошки – 2 мл/кг/час. Может возрастать в 10 раз после поедания жирного корма [7].
Скорость лимфотока в грудном протоке кошки – 2 мл/кг/час. Может возрастать в 10 раз после поедания жирного корма [7].1 – Околоушный лимфатический узел
2 – Нижнечелюстные лимфатические узлы
3 – Заглоточный медиальный лимфатический узел
4 – Поверхностные шейные лимфатические узлы
5 – Глубокие шейные лимфатические узлы
6 – Краниальные лимфоузлы средостения
7 – Грудинные лимфатические узлы
9 – Трахеобронхиальные лимфатические узлы
10 – Легочные лимфатические узлы
11 – Подмышечный лимфатический узелы
12 – Добавочный подмышечный лимфатический узел
13 – печёночные (портальные) лимфатические узлы
14 – Лимфатические узлы селезёнки
15 – Лимфатические узлы желудка
16 – Лимфатические узлы двенадцатиперстной кишки
17 – Лимфатические узлы тощей кишки
18 – Лимфатические узлы ободочной кишки
19 – Каудальные брыжеечные лимфатические узлы
20 – Поясничные аортальные лимфатические узлы
21 – Почечные лимфатические узлы
22 – Медиальные подвздошные лимфатические узлы
23 – Тазовые лимфатические узлы
24 – Глубокие паховые лимфатические узлы
25 – Подколенный лимфатический узел
26 – Поясничный лимфатический ствол
27 – Млечная цистерна
28 – Кишечный ствол
28 – Трахеальный ствол
30 – Правый лимфатический проток
31 – Грудной проток
Визуализировать грудной проток необходимо для того, чтобы оценить функцию лимфатических узлов и протоков, их целостность, визуализировать новообразование, связанное с лимфатическим узлом или протоком. Наиболее часто такие исследования проводят при хилотораксе – исследуется анатомия и проходимость грудного лимфатического протока.
Виды лимфографии
На рентгенограммах и компьютерных томограммах лимфатические сосуды и протоки не видны. Для того чтобы сделать их видимыми, нужно их просвет заполнить рентгеноконтрастным веществом. Прямая лимфангиография – рентгеноконтрастное вещество вводят непосредственно в лимфатический сосуд или лимфатический узел (хотя, если быть точным, введение контраста в лимфатический узел с целью законтрастировать эфферентный сосуд называют отдельным термином – лимфангиоаденография).
Для того чтобы сделать их видимыми, нужно их просвет заполнить рентгеноконтрастным веществом. Прямая лимфангиография – рентгеноконтрастное вещество вводят непосредственно в лимфатический сосуд или лимфатический узел (хотя, если быть точным, введение контраста в лимфатический узел с целью законтрастировать эфферентный сосуд называют отдельным термином – лимфангиоаденография).Непрямая лимфангиография основана на способности лимфатических капилляров всасывать водорастворимые и масляные рентгеноконтрастные вещества, которые вводят в кожу, подкожную клетчатку или мышечную ткань. Таким путем создается «депо» вещества. Из этого «депо» рентгеноконтрастные растворы по отводящим из мягких тканей лимфатическим сосудам проникают в лимфоузлы и делают их доступными для рентгенологического исследования.В ветеринарной практике применяют прямую лимфангиографию.
Лимфангиоаденография с инъекцией в подколенный лимфатический узел
Наиболее удобны для инъекции контрастного препарата подколенные лимфатические узлы. Подколенный лимфатический узел (ln. popliteus) – бобовидной формы, длиной до 3 см (у собак) – лежит на проксимальной части икроножной мышцы, через него проходит вся лимфа от дистально расположенных органов тазовой конечности, кожи, заднебедренной группы разгибателей тазобедренного сустава. Отток лимфы из него осуществляется в медиальный подвздошный лимфоузел [1, 8]. Описана пункция этого лимфатического узла под контролем УЗИ [3, 4]. При этом используют линейный датчик 9 МГц. В качестве рентгеноконтрастного вещества обычно используют йогексол с концентрацией йода 300 мг/мл («Омнипак-300»). Объем вводимого препарата зависит от размеров животного. Для кошки это около 1,5-2 мл [3], вводится медленно, через иглу калибра 25G – 27G. Для собак рекомендуется введение йогексола в дозе 1 мл/кг. Контрастное вещество вводится с помощью механических шприцевых инжекторов с постоянной скоростью, рекомендуется скорость введения для собак 1,67 мл/мин [4]. Во время введения проводят УЗИ-мониторинг – контролируют отсутствие вытекания препарата в окружающие ткани.
В случаях, когда подколенный лимфатический узел удается пальпировать, мы использовали более простой вариант. Процедура проводится под наркозом. Используют «устройство для вливания в малые вены» (то есть «иглу-бабочку») калибра 25G или 27G.
Место инъекции готовится по правилам асептики и антисептики. Кожная складка с лимфоузлом удерживается пальцами левой руки. В центр лимфатического узла вводится игла. Ассистент подсоединяет шприц и вводит рентгеноконтрастный препарат. Кошкам вводится 2 мл, собакам – 0,3-0,5 мл/кг «Омнипак-300». Важный момент: вводим медленно. Для кошки мы используем скорость введения около 0,1-0,15 мл/мин, для крупной собаки – около 0,5 мл/мин. Вводим вручную, прерывисто: кошке 1 раз в минуту 0,1-0,15 мл, собаке – 1 раз в минуту 0,5 мл (между введениями лимфатический узел не отпускаем, иглу не извлекаем).
Если вводить быстрее, то избыток контрастного вещества может выходить через прокол (вдоль иглы) в окружающие ткани.Нужно стараться не повредить лимфатический узел, пунктировать его с первого раза. В противном случае значительное количество контрастного вещества попадет в окружающие ткани. Это нежелательно по двум причинам: во-первых, не удастся оценить, какое количество контраста попало в лимфатическую систему, во-вторых, не получится создать избыточное давление, которое необходимо для быстрого и полного заполнения лимфатических путей. Если возникли сомнения, что игла находится в лимфоузле, то после введения 25% запланированного количества препарата, не извлекая иглы, делаем контрольную рентгенограмму или сканирование. Если выявлено поступление контрастного вещества в эфферентный сосуд, а выход контрастного вещества за пределы лимфатического узла незначителен, значит, игла расположена правильно.
Рентгенограммы или томография делается сразу по окончании введения. При необходимости проводятся дополнительные исследования (через 5, 10, 15 минут).
Лимфангиография с катетеризацией лимфатического сосуда брыжейки
При лапаротомии в лимфатический сосуд брыжейки устанавливается и фиксируется катетер. К катетеру присоединяют магистраль. Закрывают рану. Через магистраль вводят контрастное вещество. Производят рентгенографию или КТ.
К катетеру присоединяют магистраль. Закрывают рану. Через магистраль вводят контрастное вещество. Производят рентгенографию или КТ.Лимфангиография с инъекцией в мезентериальный (брыжеечный) лимфатический узел
Существует три варианта:
1. При лапаротомии препарат вводят в толщу брыжеечного лимфатического узла.Закрывают рану. Делают рентгенографию или КТ.
2. При лапароскопии проводят иглу в брыжеечный лимфатический узел. Вводят
препарат. Делают рентгенографию или КТ.
3. Под контролем УЗИ длинной иглой прокалывают брюшную стенку и проводят
иглу в толщу брыжеечного лимфатического узла. Делают рентгенографию или КТ [6].
Мы вводили кошке 1,5 мл «Омнипак-300» в толщу брыжеечного лимфатического узла.
Вводить нужно медленно, следя за тем, чтобы препарат не начал вытекать через место
прокола (вдоль иглы). Делали томографию через 8 минут после введения. Повторно – через 20 минут. На обеих сериях грудной проток визуализировался хорошо.
- Зеленевский Н. В. Анатомия собаки. СПб, 1997.
- Miller’s Anatomy of the Dog, Fourth Edition. ELSIVIER. 2013.
- Lee N., Won S., Choi M., Kim J., Yi K., Chang D., Choi M., Yoon J. CT thoracic duct lymphography in cats by popliteal lymph node iohexol injection. Vet Radiol Ultrasound. 2012 Mar-Apr; 53(2): 174- 80.
- Millward I. R., Kirberger R. M., Thompson P. N. Comparative popliteal and mesenteric computed tomography lymphangiography of the canine thoracic duct. Vet Radiol Ultrasound. 2011 May-Jun; 52(3): 295-301.
- Singh A., Brisson B., Nykamp S. Idiopathic chylothorax: pathophysiology, diagnosis, and thoracic duct imaging. Compend Contin Educ Vet. 2012 Aug; 34(8): E2.
- Kim M., Lee H., Lee N., Choi M., Kim J., Chang D., Choi M., Yoon J. Ultrasound-guided mesenteric lymph node iohexol injection for thoracic duct computed tomographic lymphography in cats.
 Vet Radiol Ultrasound. 2011 May-Jun; 52(3): 302-5.
Vet Radiol Ultrasound. 2011 May-Jun; 52(3): 302-5. - Problem-based feline medicine. ELSEVIER. 2006.
- Peter Goody. Dog Anatomy. J. A. ALLEN. London.
4.2. Ветеринарно-санитарный осмотр головы Ветеринарно-санитарный осмотр продуктов убоя животных. Ветеринарные методические указания (ВМУ) (утв. Минсельхозпродом РФ 16.05.2000 N 13-7-2/2012)
Для осмотра голову необходимо должным образом подготовить, оставляя ее при туше. Наиболее оптимальны два способа подготовки голов свиней к осмотру.
При первом способе надрезают мягкие ткани сзади и слева головы и отделяют голову от туши на уровне затылочно-атлантного сустава (рис. 13″а” – не приводится). Затем извлекают язык из межчелюстного пространства (рис. 13″б” – не приводится). Голова остается при правой части туши, прикрепленной кожей, подкожным мускулом и жиром (рис. 17″а” – не приводится). Не допускается повреждение жевательных мышц и лимфатических узлов (подчелюстных, околоушных, поверхностно-шейных). При таком отчленении головы обеспечивается хороший доступ ко всем регионарным лимфоузлам, однако латеральные заглоточные лимфатические узлы нередко остаются при щековине на туше.
При втором способе подготовки голов к осмотру сначала вскрывают межчелюстное пространство и извлекают язык (рис. 14″а” – не приводится), затем надрезают голову на уровне затылочно-атлантного сустава (рис. 14″б” – не приводится), оставляя ее при туше подвешенной на коже и мягких тканях подбородка (рис. 15″б” – не приводится). При этом не допускается нарушение целостности жевательных мышц, лимфатических узлов головы и их смещение на ткани шеи. Подготавливая таким образом голову, обеспечивают хороший доступ для осмотра крыловых мышц, однако язык, миндалины, подчелюстные, околоушные и заглоточные латеральные лимфоузлы контролировать труднее.
Допускается осмотр головы полностью отчлененной от туши. При этом запрещается обезличивание голов.
Ветсанэкспертизу головы осуществляют в определенной последовательности, исследуя состояние тканей и органов (язык, гортань, миндалины, ротовая полость и др.).
При осмотре голов, подготовленных первым способом, придерживаются следующего порядка контроля.
Вилкой фиксируют голову за левую подчелюстную слюнную железу, продольно вскрывают левый подчелюстной лимфоузел (рис. 15″а” – не приводится), а затем разрезают крыловой мускул (внутренний массетер) параллельно кости нижней челюсти (рис. 15″а”). Далее одновременно вскрывают одним разрезом наружный массетер (так как он имеет одну мышечную головку) и околоушный лимфатический узел (Ln. parotideus) (рис. 16″б” – не приводится). Лимфоузел прикрыт околоушной слюнной железой и расположен ниже переднего края основания ушной раковины вентрально от челюстного сустава, вблизи каудального края нижней челюсти. Через эти лимфоузлы лимфа поступает с головы и ушной раковины, с оттоком ее в латеральные заглоточные (Lnn. retrofaringeus laterales). После выполнения такой операции, продолжая фиксировать голову за левую слюнную железу, вскрывают и осматривают на правой половине головы подчелюстной лимфоузел, внутренний и наружный массетер (по одному разрезу), околоушный лимфатический узел, который обычно смещается на шею со щековиной. При необходимости осматривают латеральные заглоточные лимфатические узлы, расположенные позади и несколько ниже околоушных. Они чаще всего смещаются на шею со щековиной (рис. 16″б”). Завершают ветсанэкспертизу осмотром зыка и миндалин (рис. 17″а”, “б” – не приводятся).
При втором способе подготовки голов их осматривают в такой же последовательности, как указано выше (первый способ подготовки голов).
Осматривая голову, обращают внимание на состояние кожного покрова (особенно вокруг глаз, на пятачке, ушных раковинах) и костей.
камень преткновения – в слюнной железе
Рассказывает Роман Карташов, челюстно-лицевой хирург
Мало кто знает, что камни бывают не только в почках и желчном пузыре, но и в слюнных железах. Между тем это один их самых частых случаев в практике челюстно-лицевого хирурга. Еще несколько лет назад основным методом лечения при слюннокаменной болезни было удаление железы – рискованная операция, которая могла привести к парезу лицевого нерва и другим неприятным последствиям. К счастью, сегодня появился гораздо менее травмирующий способ лечения – сиалоскопия.
Между тем это один их самых частых случаев в практике челюстно-лицевого хирурга. Еще несколько лет назад основным методом лечения при слюннокаменной болезни было удаление железы – рискованная операция, которая могла привести к парезу лицевого нерва и другим неприятным последствиям. К счастью, сегодня появился гораздо менее травмирующий способ лечения – сиалоскопия.
Часто о камне в слюнной железе пациенты узнают только в кабинете врача, куда обращаются с жалобами на сильную болью при глотании, отдающую в ухо или в висок, с отеком на лице и шее. В редких случаях конкременты обнаруживаются случайно при проведении рентгеновского исследования.
Камень, находящийся в протоке слюнной железы, препятствует нормальному оттоку слюны и может полностью закрыть проток. В «блокированной» слюнной железе скапливаются микроорганизмы и развивается воспаление, сопровождающееся резкой болью и иногда проявлениями общей интоксикации – субфебрильной температурой, недомоганием, головной болью. Это состояние получило название «слюнная колика».
Причины сиалолитиаза
Точные причины сиалолитиаза – образования отложений в слюнных железах – до сих пор не установлены. Предположительно факторами риска являются нарушения кальциевого обмена, недостаток витамина А. Слюннокаменная болезнь чаще поражают мужчин. В основном сиалолитиаз встречается у людей 25 лет – 40 лет, значительно реже – у детей. Наиболее часто поражается подчелюстная железа, реже околоушная, очень редко — подъязычная. Размеры камней варьируются от нескольких миллиметров до нескольких сантиметров.
Диагностика сиалолитиаза
Для диагностики используется УЗИ, рентген, КТ или МРТ. В первую очередь назначается консервативная терапия в виде лечения антибиотиками, препаратами, стимулирующими выработку слюны и противовоспалительными средствами. Но в 40% случаев терапия не дает эффекта. Часто возникает повторное воспаление, процесс может стать хроническим. В таких случаях единственным методом лечения, устраняющим первопричину воспаления, является хирургия.
В таких случаях единственным методом лечения, устраняющим первопричину воспаления, является хирургия.
Лечение сиалолитиаза
Еще недавно для избавления от камней в слюнной железе ее приходилось удалять. Основной риск при проведении операции на слюнных железах связан с тем, что в непосредственной близости от них проходят лицевой, лингвальный и подъязычный нервы.
Травма ветвей лицевого нерва чревата грубым нарушением мимики лица, повреждение лингвального и подъязычного нервов может привести к потере чувствительности и речевым нарушениям. Кроме того, существует риск повреждения крупных сосудов лица и шеи.
В числе других возможных осложнений: синдром Фрея – жгучие боли и воспаление в височной и околоушной области, слюнные свищи, сухость во рту, онемение по пути следования большого ушного нерва, инфекции. Даже если в руках опытного хирурга риски сводятся к минимуму, остаются неприятные последствия в виде шрама на шее и общих осложнений после хирургического вмешательства.
Кроме того, радикальное удаление слюнной железы может впоследствии сопровождаться ксеростомией – недостаточным слюноотделением, нарушением микрофлоры полости рта, ускоренным разрушением зубов.
Слюнные железы – важный орган пищеварительной системы человека.Слюна выполняет многочисленные функции – нейтрализует бактерии в ротовой полости, поддерживает оптимальную среду, очищает слизистую и зубы от налета, размягчает пищу, подготавливая ее к перевариванию в желудке.
Сиалоэндоскопия – современный эффективный метод лечения
Сиалэндоскопия – метод, позволяющий без рассечения тканей проникать в протоки слюнных желез через тончайшие эндоскопы, диаметр которых составляет 0,9-1,3 мм, и при большом увеличении визуализировать слюнную систему. Эндоскоп вводится в отверстие протока железы во рту, и далее, используя специальные микроинструменты, хирург может произвести осмотр протоков, удалить камень слюнной железы, ввести в железу лекарственные вещества и выполнить другие манипуляции. Лечение проводится амбулаторно под местной анестезией и не вызывает дискомфорта у пациента.
Лечение проводится амбулаторно под местной анестезией и не вызывает дискомфорта у пациента.
Несмотря на информативность и высокую эффективность методики, из-за высокой стоимости оборудования сиалоскопия до сих пор не очень распространена в России. В Москве эта процедура проводится только в трех-четырех крупных клиниках. Челюстно-лицевые хирурги EMС успешно применяют в практике сиалоскопию уже несколько лет.
«Раньше наличие камня во внутрижелезистой части протока было показанием к удалению железы в подавляющем большинстве случаев. Теперь у нас есть возможность сохранить орган и, что самое важное, избирательно устранять причину болезни, – говорит челюстно-лицевой хирург Роман Карташов. – Сиалоскопия проводится не только при слюнно-каменной болезни, но при любых патологических процессах в слюнных железах. К сожалению, не все пациенты знают о современных возможностях лечения и продолжают снимать воспаление препаратами, опасаясь операции. Сиалоскопия – это возможность быстро поставить диагноз, провести лечение за один прием и навсегда забыть о проблеме».
Диагностика и тактика лечения шейного лимфаденита
Библиографическое описание:Диагностика и тактика лечения шейного лимфаденита / В. В. Скорляков, В. Ф. Бабиев, С. С. Кещян [и др.]. — Текст : непосредственный // Молодой ученый. — 2017. — № 16 (150). — С. 75-78. — URL: https://moluch.ru/archive/150/42412/ (дата обращения: 14.03.2021).
Шейные лимфатические узлы образуют мощный коллектор, куда оттекает лимфа не только от органов головы и шеи, но и от верхних конечностей, а через грудной проток — и от органов грудной и брюшной полости, таза, забрюшинного пространства и нижних конечностей. Таким образом, через область шеи полностью или частично проходит лимфа от всех областей тела. Очевидно, в процессе филогенеза создались такие анатомические условия, в которых лимфатические узлы шеи должны были выполнять функцию первого и последнего барьера: первого — для органов головы и собственно шеи, и последнего — для органов грудной и брюшной полости. Увеличение шейных лимфатических узлов может быть обусловлено различными воспалительными и опухолевыми процессами. Любое заболевание с иммунной клеточной активацией может быть ассоциировано с регионарной или системной аденопатией 1, 2, 3, 4.
Увеличение шейных лимфатических узлов может быть обусловлено различными воспалительными и опухолевыми процессами. Любое заболевание с иммунной клеточной активацией может быть ассоциировано с регионарной или системной аденопатией 1, 2, 3, 4.
Локализация увеличенных лимфатических узлов может оказаться важным критерием при диагностике заболеваний 5, 6. Для небных миндалин регионарными являются латеральные глубокие шейные (внутренние яремные) лимфатические узлы 7, 8, 9, для глоточной — передне-верхнешейные, зачелюстные 10, для уха — затылочные 11. Задние шейные узлы часто увеличиваются при инфекции волосистой части кожи головы, токсоплазмозе и краснухе, в то время как увеличение передних (околоушные) наблюдается при инфекциях век и конъюнктивальной оболочки. При лимфоме в процесс могут вовлекаться все группы шейных узлов, в том числе задние околоушные и затылочные, они обычно подвижны, плотные, спаяны один с другим и безболезненны. Нагноение увеличенных шейных узлов, как правило, происходит при микобактериальном лимфадените (скрофула, или туберкулезный шейный лимфаденит) 12.
Одностороннее увеличение шейных или нижнечелюстных лимфатических узлов предполагает лимфому или опухоль нелимфоидной природы в области головы и шеи, либо метастазы злокачественных опухолей. Метастатические узлы обычно плотные, безболезненные при пальпации и фиксируются к прилежащим тканям. Надключичные и расположенные в области лестничной мышцы лимфатические узлы являются зоной метастазирования опухолей, локализованных в грудной полости или в желудочно-кишечном тракте. Узел Вирхова представляет собой увеличенный слева надключичный лимфатический узел, инфильтрированный клетками метастазирующей опухоли, как правило, происходящей из желудочно-кишечного тракта.
Неспецифический лимфаденит (острый и хронический) сопровождает острый стрептококковый фарингит, ангину, паратонзиллит, парафарингит; первичными очагами могут быть острый риносинусит [13, 14], острый и хронический аденоидит, заболевания зубов и полости рта [15], респираторно-вирусные инфекции.
Хронический неспецифический лимфаденит может быть первично-хроническим в результате воздействия слабовирулентной микробной флоры при вялотекущих, рецидивирующих воспалительных заболеваниях [16, 17], или исходом острого лимфаденита, когда воспалительный процесс в лимфатических узлах принимает затяжное хроническое течение.
Клиническая картина лимфаденита во многом зависит от патоморфологических изменений в лимфоузле.
В начальной стадии наблюдается серозное пропитывание ткани лимфатического узла с последующей клеточной инфильтрацией. Последняя происходит за счет миграции лейкоцитов и пролиферации лимфоидных клеток. Эта стадия серозного отека обозначается как острый простой лимфаденит. При простых лимфаденитах воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла. При деструктивных формах лимфаденита наблюдается гнойное расплавление лимфоузлов, воспалительный процесс распространяется на окружающие ткани. При этом изменения в окружающих тканях могут ограничиться серозным воспалением, или же перейти в гнойное с образованием аденофлегмоны. Особой тяжестью и обширностью поражения окружающих тканей отличаются ихорозные лимфадениты.
Хроническое воспаление лимфатических узлов носит продуктивный характер. Переход его в гнойную форму встречается крайне редко. При хроническом лимфадените наблюдается увеличение лимфатических узлов, которые плотны на ощупь, малоболезненны, не спаяны между собой и окружающими тканями. Как правило, на протяжении долгого времени лимфоузлы сохраняют увеличенные размеры, но со временем уменьшаются вследствие разрастания соединительной ткани.
Хронический неспецифический лимфаденит следует дифференцировать с увеличением лимфатических узлов при инфекционных и некоторых других заболеваниях (сифилис, туберкулез, лимфогранулематоз, злокачественные новообразования). Распознавание хронического лимфаденита должно основываться на оценке всего комплекса клинических признаков заболевания. В сомнительных случаях показаны ультразвуковое исследование (УЗИ), пункционная биопсия лимфатического узла или удаление его для гистологического исследования. Пункционная биопсия занимает центральное место в дифференциальной диагностике хронического лимфаденита и метастазов злокачественных новообразований. Важная роль в дифференциальной диагностике хронического лимфаденита принадлежит компьютерной томографии (КТ) и ультразвуковому исследованию (УЗИ).
В сомнительных случаях показаны ультразвуковое исследование (УЗИ), пункционная биопсия лимфатического узла или удаление его для гистологического исследования. Пункционная биопсия занимает центральное место в дифференциальной диагностике хронического лимфаденита и метастазов злокачественных новообразований. Важная роль в дифференциальной диагностике хронического лимфаденита принадлежит компьютерной томографии (КТ) и ультразвуковому исследованию (УЗИ).
Целью нашего исследования было изучение диагностической значимости УЗИ для определения тактики лечения больных с шейными лимфаденитами.
Материал и методы. Мы наблюдали 24 больных с шейными лимфаденитами. В 15 случаях причинами лимфаденита были паратонзиллит (8 человек), парафарингит (4 человека), одонтогенный максиллярный синусит (2 человека), острый эпиглоттит (1 человек), у 11 больных причина лимфаденита была неочевидной.
Заболевание у всех исследуемых начиналось с болезненности и увеличения лимфатических узлов, головной боли, слабости, недомогания, повышения температуры тела. При серозном лимфадените самочувствие больного менялось незначительно. Лимфатические узлы были увеличены в размерах до 1,5–2 см и более в диаметре, узлы были плотные, болезненные при пальпации, с окружающими тканями не спаяны, кожа над ними не была изменена. Эта группа больных (15 человек) получала консервативное лечение, главным звеном которого была направленная антибиотикотерапия.
При прогрессировании процесса, переходе воспаления в деструктивную, гнойную форму клиническая картина менялась: температура повышалась до высоких цифр, появлялись озноб, тахикардия, головные боли, выраженная слабость. Боль усиливалась, больной не мог повернуть голову, кожа над лимфатическими узлами была гиперемирована. Четко пальпируемые ранее лимфатические узлы сливались между собой и окружающими тканями в единый конгломерат, становились неподвижными, пальпация лимфоузлов вызывала резкую болезненность. При аденофлегмоне определялась диффузная гиперемия, пальпировался плотный, без четких границ инфильтрат с очагами размягчения, температура поднималась до высоких цифр.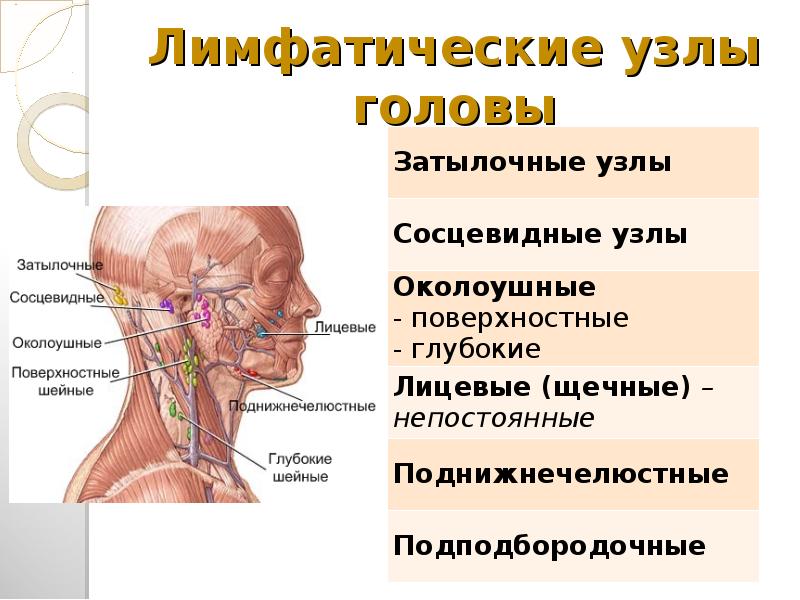 При гнилостной флегмоне пальпация выявляла крепитацию в очаге поражения. Всем больным с гнойными формами заболевания (9 человек) произведено хирургическое вмешательство.
При гнилостной флегмоне пальпация выявляла крепитацию в очаге поражения. Всем больным с гнойными формами заболевания (9 человек) произведено хирургическое вмешательство.
Всем больным произведено УЗИ лимфатических узлов шеи.
Воспаленные лимфатические узлы были увеличены. Чаще всего размеры узлов колебались от 2см до 4см. При множественном лимфадените наряду с одним или несколькими увеличенными лимфатическими узлами, находили множество мелких лимфатических узлов. При вовлечении в воспалительный процесс лимфатический узел чаще сохранял округлую форму, только гнойное перерождение узла придает ему неправильную форму. Овально-округлая форма узла наблюдалась у 14 больных и неправильная форма у 10 больных. Структура узла при воспалении чаще становилась неоднородной.
Воспалительный процесс оказывает влияние на эхогенность лимфатического узла. Воспалительный процесс в лимфатическом узле проявлялся снижением его эхогенности. Характерно то, что в воспалительный процесс лимфатический узел вовлекался с периферии. При смешанной структуре лимфатического узла участки низкой эхогенности чередовались с участками высокой эхогенности. При гнойном расплавлении лимфатические узлы становились анэхогенными, что придавало им вид жидкостного образования. Выявление анэхогенного увеличенного узла с нечеткими контурами указывал на формирование аденофлегмоны. Такая ультразвуковая картина являлась показанием к оперативному лечению.
Таким образом, шейный лимфаденит может быть вызван самыми различными заболеваниями. Для правильной диагностики очень важно провести клиническое обследование больного. К основным факторам, определяющим диагностическую ценность факта увеличения лимфатических узлов, относятся: 1) анамнез; 2) локализация узла; 3) физикальные характеристики лимфатического узла; 4) клинический фон, ассоциированный с лимфаденитом. К общепринятым критериям оценки лимфатических узлов следует отнести их величину, локализацию, консистенцию и степень подвижности каждого узла. При неясности клинического диагноза необходимо дополнительное исследование: УЗИ, КТ, тонкоигольная биопсия или иссечение узла с гистологическим и бактериологическим исследованием.
При неясности клинического диагноза необходимо дополнительное исследование: УЗИ, КТ, тонкоигольная биопсия или иссечение узла с гистологическим и бактериологическим исследованием.
Литература:
- Дворецкий Л. И. Лимфаденопатия: от синдрома к диагнозу // РМЖ. — 2014. — № 4. С. 310–314.
- Стагниева И. В. Нейро-иммунные нарушения при риносинусите // Научный альманах. 2017. № 1–3(27). С. 245–247.
- Стагниева И. В. Иммунотропная терапия в лечении рецидивирующего риносинусита // В мире научных открытий. 2017. Т. 9. № 1. С. 56–65.
- Стагниева И. В. Лечение лицевой боли при риносинусите // Медицинский вестник Юга России. 2015. № 1. С. 82–85.
- Leung A. K., Davies H. D. Cervical lymphadenitis: etiology, diagnosis, and management. // Curr. Infect. Dis. Rep. — 2009. — Vol. 11, N 3. — P. 183–189.
- Джабарова Е. В., Минаев Е. В., Чуб О. С. Влияние очагов хронической инфекции на возникновение острых лимфаденитов у детей // Рос. оторинолар. — 2009. — № 1 (38). — С. 71–74.
- Фернандо Д. Р., Назарочкин Ю. В., Проскурин А. И. Особенности лечения больных с рецидивирующим паратонзиллярным абсцессом и шейным лимфаденитом // Врач. 2011. № 13. С. 60–61
- Власова Т. М. Бойко Н. В., Рост числа постстрептококковых осложнений у больных хроническим тонзиллитом. Российская оториноларингология, 2015, № S1, С. 45–47.
- Бойко Н. В., Калинкина М. И., Горшкова Г. И. Консервативное лечение хронического тонзиллита. Детская оториноларингология. 2012. № 3. С. 22–24.
- Бойко Н. В., Локшина Л. С., Сорока Г. Г., Бриж Ю. В., Сулина Н. Ю. Изменение подходов к лечению хронического тонзиллита в детском возрасте по материалам Ростовской ЛОР клиники. Вестник оторинолар. 2012; 5: 226.
- Бойко Н. В., Сорока Г. Г., Давыдова А. П. Современные особенности мастоидита у детей. Рос. оторинолар. 2012. Т 60. № 5. С. 25–32.
- Бойко Н. В., Писаренко Е. А. Туберкулезное поражение заглоточных лимфатических узлов, вызвавшее затруднение носового дыхания.
 Вестник оторинолар. 2016. Т. 81, № 6. С. 86–87.
Вестник оторинолар. 2016. Т. 81, № 6. С. 86–87. - Стагниева И. В. Роль субстанции Р в патогенезе лицевой боли при синусите. Российская ринология. 2015. Т. 23. № 1. С. 33–35.
- Стагниева И. В. Вегетативная дисфункция в проявлении прозопалгий у больных с риносинуситами // Медицинский вестник Юга России. — 2012. — № 2. — С. 67–69.
- Бойко H. B., Писаренко Е. А., Морозова Е. Е., Вербицкая Л. П., Колесников В. Н. Диагностика и лечение одонтогенного синусита. Российская ринология 2009. Т. 17. № 3. С. 6–10.
- Стагниева И. В., Симбирцев А. С. Значение цитокинового профиля в проявлении болевого симптома при риносинусите // Цитокины и воспаление. 2015. Т. 14. № 4. С. 29–34.
- Чернов В. Н., Скорляков В. В., Кещян С. С. Терапия и хирургия осложненных форм язвенной болезни // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2010. Т. 20. № 5. С. 40.
Основные термины (генерируются автоматически): лимфатический узел, узел, воспалительный процесс, хронический лимфаденит, брюшная полость, гнойная форма, гнойное расплавление, дифференциальная диагностика, желудочно-кишечный тракт, неправильная форма.
околоушных лимфатических узлов – обзор
Хирургическое лечение околоушных желез и шеи при метастатических кожных злокачественных новообразованиях
Околоушные лимфатические узлы часто являются узлами первого эшелона на коже уха, щеки, виска, лба и передней части черепа. Злокачественные новообразования кожи в этих областях могут проявляться метастазами в околоушные лимфатические узлы, часто с такими признаками агрессивности, как неподвижность, изъязвление кожи, слабость лицевого нерва и сопутствующие метастазы в шейку матки. ПКР, злокачественная меланома и опухоли из клеток Меркеля являются наиболее распространенными злокачественными новообразованиями кожи, поражающими околоушную железу.Метастатические базальноклеточные карциномы чрезвычайно редки и возникают из-за запущенных гигантских базальноклеточных карцином (BCC) или базально-плоскоклеточного подтипа. 100
100
В целом 5% кожных SCC будут метастазировать, но частота увеличивается до более чем 20% для тех, которые затрагивают кожу головы, наружное ухо, виски и периокулярную область. 101,102 SCC считаются высоким риском, если они имеют максимальный диаметр более 2 см (в три раза больше вероятность метастазирования), имеют толщину более 4 мм, затрагивают подкожный жир, плохо дифференцированы или относятся к гистологическому десмопластическому подтипу или показывают периневральная и / или лимфоваскулярная инвазия, или когда пациент получает терапию иммунодепрессантами. 103,104 Предполагается, что с учетом тонкой кожи лица ПКР на этом анатомическом участке заслуживают нижнего порога толщины в 2 мм. 103 Седьмое издание классификации стадий Американского объединенного комитета по раку (AJCC) включает эти дополнительные факторы риска в Т-стадию кожного ПКР, включая 2-миллиметровую отсечку. 105 Положительные границы и местный рецидив также являются факторами риска.
О’Брайен предложил систему стадирования метастатических кожных SCC, основанную на поражении околоушной железы. 106 Пациенты с пораженными околоушными узлами имеют высокую частоту клинических (26%) или скрытых (35%) метастазов в шею, что коррелирует с 5-летней выживаемостью. 107 Заболевание с стадией P1N0 (таблица 42.5) имеет общую 5-летнюю выживаемость 65–70%, снижающуюся до 30% при болезни N2.
Подтверждение метастатического кожного SCC в околоушную железу или шею обычно первоначально проводится с помощью цитологического исследования игольчатой аспирации, предпочтительно под контролем УЗИ, специфичность которого составляет 98%. 108 Недиагностический результат должен побуждать к повторному анализу, который, если цитолог присутствует в клинике, не вызывает задержки.Если результат все еще недиагностичен, показана биопсия лимфатического узла в разрезе доступа с учетом возможности последующего хирургического вмешательства.
При метастазах околоушной железы, не затрагивающих лицевой нерв, следует лечить терапевтическую поверхностную или тотальную паротидэктомию в зависимости от клинических и рентгенологических свидетельств поражения глубокой доли. При наличии пареза лицевого нерва следует произвести резекцию нерва в ходе радикальной паротидэктомии с учетом ФС-контроля проксимальной культи лицевого нерва.Если частота скрытых метастазов в шею превышает пороговое значение 20%, предложенное Вейссом, может быть показано плановое рассечение шеи. 109 Паротидэктомия и плановая лучевая терапия шейки N0 – это вариант, с эквивалентным контролем хирургического вмешательства и лучевой терапии. 110 Избирательная диссекция шейки CN0 может быть селективной в зависимости от локализации первичной опухоли. О’Брайен исследовал метастазы в шею у 242 пациентов с болезнью P + N0. Уровни II и III наиболее часто имели патологические признаки микрометастазов (33% и 14%), но когда они ясны, уровни IV и V вовлекались редко (6.7%). Когда первичным участком было наружное ухо, уровень IV участвовал нечасто (2,7%), а уровень V не участвовал, если уровни II и III были чистыми. Если первичным участком была задняя часть скальпа, вовлечение уровней IV или V составляло 15,8% без вовлечения уровней II и III. 107 Когда первичным участком была передняя часть лица, а уровни II и III не были задействованы, узлы уровня I все еще могли быть положительными (10,5%), но узлы уровня IV или V не были задействованы. Эти авторы пришли к выводу, что для первичных передних участков лица с околоушными метастазами (cP + N0) следует проводить плановое лечение уровней I – III, а для задних первичных участков – уровни II – V. 107 Когда поражение лимфоузлов клинически очевидно, показано полное рассечение шеи. Система стадирования NIS3, разработанная Форрестом и его коллегами, которая включает вовлечение околоушных желез, прошла внешнюю валидацию и имеет сильную прогностическую ценность для населения Австралии. 111
111
Роль сторожевого узла в лечении кожного ПКР все еще уточняется. Это представляется возможным, поскольку дозорные узлы обнаруживаются в 90% случаев, а чувствительность составляет 94%. 112 Проспективное исследование, проведенное в Австралии, показало, что окончательные доказательства преимущества в отношении выживаемости потребуют проспективного рандомизированного контролируемого исследования с участием более 1000 пациентов. 112
Меланома кожи головы и шеи составляет 15% всех меланом кожи. Злокачественная меланома верхней части лица и передней части или средней части черепа распространяется через поверхностные лимфатические сосуды к околоушной железе и шейным узлам, хотя характер распространения может быть непредсказуемым.При анализе подгрупп 45 пациентов с меланомой головы и шеи с положительными регионарными лимфоузлами 33 из 45 случаев (73,3%) находились в ожидаемой области, 2 из 45 были контралатеральными и 6 из 45 имели рецидив в контралатеральной области шеи. 113 Клинически очевидные отложения околоушной железы оправдывают паротидэктомию с ипсилатеральной обширной диссекцией шеи, поскольку скрытое заболевание шеи обнаруживается в 40% случаев. Передняя часть скальпа и постаурикулярные первичные участки заслуживают диссекции на уровне V шеи, которая включает поверхностную затылочную лимфатическую ткань.Избирательная диссекция шеи заменена биопсией сторожевого узла, если первичная стадия Ib (или глубина> 1 мм) или выше. Если сторожевой узел положительный, пациенты обычно переходят к комплексной диссекции шеи, которая, если первичная находится на верхней или средней части лица, передней части волосистой части головы, макушке или ушах, должна проводиться одновременно с паротидэктомией. Вопрос о том, предоставляется ли преимущество выживаемости пациентам, которым проведена биопсия сторожевого узла, остается предметом интенсивных дискуссий.
Карцинома из клеток Меркеля – агрессивная кожная опухоль нейроэндокринного происхождения с метастатическим потенциалом 45–65%. Его смертность превышает таковую от меланомы. Для первичных карцином головы и шеи из клеток Меркеля следует установить низкий порог исследования околоушной железы и шеи. С этой целью изучается роль биопсии сторожевого узла, которая отражает роль при меланоме кожи. Положительный внутрипаротидный узел требует паротидэктомии и обширной диссекции шеи. Ограничения процедур дозорного узла, а именно частота ложноотрицательных результатов в результате аберрантного поверхностного лимфатического дренажа головы и шеи, транзитных метастазов или крайней близости к первичному участку, а также повышенная заболеваемость последующим завершенным расслоением шеи, – это ничем не отличается от того, когда этот метод используется при меланоме.
Его смертность превышает таковую от меланомы. Для первичных карцином головы и шеи из клеток Меркеля следует установить низкий порог исследования околоушной железы и шеи. С этой целью изучается роль биопсии сторожевого узла, которая отражает роль при меланоме кожи. Положительный внутрипаротидный узел требует паротидэктомии и обширной диссекции шеи. Ограничения процедур дозорного узла, а именно частота ложноотрицательных результатов в результате аберрантного поверхностного лимфатического дренажа головы и шеи, транзитных метастазов или крайней близости к первичному участку, а также повышенная заболеваемость последующим завершенным расслоением шеи, – это ничем не отличается от того, когда этот метод используется при меланоме.
Основы – Оценка припухлости околоушной железы
Скорость роста околоушного отека, независимо от того, является ли оно болезненным, а также наличие любых сопутствующих симптомов, таких как ксеростомия и ксерофтальмия, которые могут указывать на синдром Шегрена, – все это может быть установлено на основе хорошего анамнеза.
Слабость лица и быстрый рост указывают на злокачественное новообразование, при котором боль обычно не проявляется. Внезапный отек, особенно болезненный, указывает на непроходимость, воспаление или инфекцию.
Прерывистый отек, возникающий во время еды или питья, указывает на обструкцию околоушного (Стенсеновского) протока, а болезненные ощущения могут указывать на околоушный камень. Однако околоушные камни встречаются редко, но могут возникать при гиперпаратиреозе.
Следует спросить пациента, затрагивает ли когда-либо отек обе околоушные железы. Двустороннее поражение предполагает метаболическую этиологию (например, диабет, саркоидоз, анорексию, булимию или синдром Шегрена) или инфекционную причину, включая эпидемический паротит, цитомегаловирус и ВИЧ.
Также важно знать, перенесла ли пациент ранее операцию на околоушной железе по поводу новообразования, и если да, то является ли эта опухоль рецидивом.
Анатомия и обследование
Околоушная железа простирается вверх от уровня височно-нижнечелюстного сустава к задней части ветви нижней челюсти снизу и кпереди до места прикрепления жевательной мышцы к скуловой кости.
Следует отметить место и размер опухоли, в том числе наличие вышележащих кожных изменений, таких как эритема или изъязвление, или рубец от предыдущей операции на опухоли.При пальпации определяется размер, консистенция, колебания и болезненность шишки.
Следует проверить движение кожи над опухолью, чтобы исключить внутрикожное поражение. Если опухоль находится в околоушной железе, возможно движение кожи, если она не инфильтрирована злокачественной опухолью. Опухоли обычно представляют собой отдельные образования внутри околоушной железы, тогда как инфекция и камни приводят к диффузному болезненному увеличению железы.
Лицевой нерв рассекает околоушную железу на поверхностную и глубокую доли.Злокачественные образования околоушной железы могут поражать лицевой нерв, вызывая парез, поэтому следует оценить функцию лицевого нерва.
Злокачественные образования обычно не болезненны, но могут поражать кожу, приводя к фиксации и даже образованию язв или грибков.
При пальпации шеи можно обнаружить метастатическое распространение или реактивную шейную лимфаденопатию. Опухоль околоушного хвоста иногда может быть ошибочно принята за лимфатический узел уровня II (верхний шейный), и наоборот. Плоскоклеточные карциномы и злокачественные меланомы головы и шеи могут метастазировать в околоушные железы, поэтому обследование ушных раковин, лица и волосистой части головы очень важно.
Около 10% новообразований околоушной железы – это глубокие долевые опухоли, поражающие парафарингеальное пространство латеральнее миндалины. Поэтому необходимо обследовать ротоглотку на предмет припухлости перитонзилляра или мягкого неба.
Восемьдесят процентов опухолей околоушной железы являются доброкачественными, наиболее распространенными из которых являются плеоморфные аденомы слюнной железы.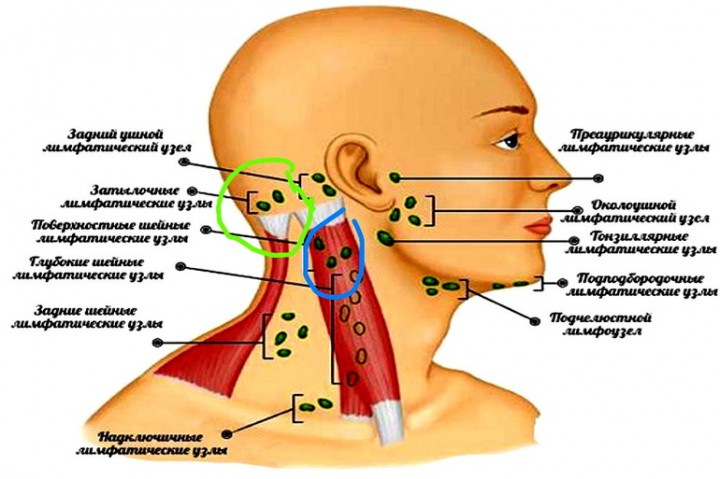 Они растут в геометрической прогрессии и, если они существуют длительное время, могут предрасполагать к карциноме.
Они растут в геометрической прогрессии и, если они существуют длительное время, могут предрасполагать к карциноме.
Доброкачественные образования околоушной железы, как правило, плотные и нежирные, без сопутствующих изменений кожи.
Аденолимфомы или опухоли Вартина обычно возникают у курильщиков и пожилых людей. Они остаются доброкачественными, кажутся кистозными и являются двусторонними в 10% случаев. Обычно они управляются консервативно.
| Ключевые точки |
|---|
|
Воспаление и инфекция
Воспалительные состояния околоушной железы, такие как острый гнойный бактериальный паротит, могут проявляться в виде диффузного болезненного увеличения железы.
Предрасполагающие факторы включают обезвоживание, лежащую в основе опухоль, околоушный камень или снижение слюноотделения в результате предыдущей лучевой терапии.
Околоушный сосочек (напротив второго верхнего коренного зуба) может казаться отечным, и может наблюдаться экссудация гноя из околоушного протока, если железа сдавлена. При внутриротовой пальпации устья протока камни редко выявляются. Двусторонний паротит, особенно у детей, предполагает паротит.
Гранулематозные состояния, такие как туберкулез, саркоидоз, сифилис, гранулематоз Вегенера и болезнь кошачьих царапин, могут проявляться твердыми, не болезненными опухолями как околоушных, так и поднижнечелюстных желез.
Аутоиммунная лимфоцитарная инфильтрация околоушной железы и других тканей слюны в сочетании с ксеростомией и ксерофтальмией включает первичный синдром Шегрена и чаще встречается у женщин.
При сопутствующем заболевании соединительной ткани, таком как ревматоидный артрит, состояние называется вторичным синдромом Шегрена.
Лечение опухолей
Лечите острый гнойный паротит с помощью перорального флуклоксациллина и метронидазола, стимулируйте слюноотделение с помощью слюнных агентов, таких как лимонные фрукты, и поощряйте адекватную гидратацию.
Пациенты, которым пероральные антибиотики не улучшаются, должны быть госпитализированы для внутривенного введения антибиотиков и регидратации. Паротит от паротита обычно лечится симптоматически.
Неосложненный сиалолитиаз сначала следует лечить путем стимуляции оттока слюны и массажа железы. Отсутствие улучшения требует направления на радиологическое обследование на наличие камня.
Неинфекционные и невоспалительные образования околоушной железы следует немедленно направить в ЛОР-клинику для цитологического исследования.При подозрении на синдром Шегрена можно измерить уровни аутоантител Ro (SSA) и La (SSB), чтобы подтвердить диагноз.
Ксеростомию и ксерофтальмию можно лечить с помощью заменителей слюны и искусственной слезы.
Хронические метаболические причины увеличения околоушной железы следует направить на цитологическое исследование и выполнить биопсию губ для диагностики синдрома Шегрена.
- Г-н Бьюкенен – специалист-регистратор, мисс Пансар – консультант-оториноларинголог в отделении отоларингологии в больнице Лутон и Данстейбл, а д-р Танди – врач общей практики в Брэдфорде
Отчет о случае
Болезнь Кастлемана – чрезвычайно редкое доброкачественное лимфопролиферативное заболевание неизвестной этиологии.Он влияет на лимфатическую цепь в любом регионе, хотя наиболее частым участком является средостение. Область головы и шеи – второе по распространенности место; однако слюнные железы поражаются редко. Мы сообщаем о случае 29-летней азиатской женщины, у которой в течение 2 лет наблюдалось увеличение образования левой околоушной железы. Гистопатология эксцизионной биопсии подтвердила диагноз болезни Кастлемана.
Гистопатология эксцизионной биопсии подтвердила диагноз болезни Кастлемана.
1. Введение
Болезнь Кастлемана (БК) – редкое доброкачественное лимфопролиферативное заболевание, впервые описанное в 1954 г. [1].БК, как правило, не имеет полового пристрастия и чаще всего поражает молодых людей в возрасте от 15 до 35 лет [2]. БК получили разные названия, в том числе гигантская гиперплазия лимфатических узлов, ангиоматозная гамартома лимфатических узлов, гиперплазия ангиофолликулярных лимфатических узлов, фолликулярная лимфоретикулома и доброкачественная гигантская лимфома. Различная терминология отражает неизвестную причину этого заболевания. Заболевание может поразить любой лимфатический узел в организме; однако средостение является наиболее частой областью, на которую приходится 60% случаев.В 14% случаев поражается область головы и шеи [3], из них 85% – в области шеи. Поражение слюнных желез встречается крайне редко. Из нашего обзора литературы мы пришли к выводу, что на сегодняшний день зарегистрировано менее 30 случаев болезни Кастлемана с поражением околоушной железы. В этой статье мы представляем редкий случай уницентрической БК в левой околоушной железе. Нашему пациенту было проведено хирургическое иссечение очага поражения и наблюдение в послеоперационном периоде.
2. Описание клинического случая
29-летняя филиппинка обратилась в нашу ЛОР-клинику с жалобой на двухлетний отек в левой околоушной области.Опухоль прогрессивно увеличивалась в размере в течение последних 6 месяцев без травм в анамнезе и без каких-либо подозрительно связанных поражений в других местах. При физикальном обследовании не было никаких признаков воспаления, пальпируемых лимфатических узлов и признаков поражения лицевого нерва.
Перед операцией пациенту была сделана контрастная компьютерная томография (КТ) головы и шеи, которая показала одно четко выраженное твердое поражение в поверхностной доле околоушной железы размером 4.9 × 2,8 × 3,4 см с диффузным интенсивным усилением поражения после введения контраста. Внутри поражения не было обнаружено кальциноза или некротических участков. Были отмечены множественные левые перипаротидные лимфатические узлы, самый крупный из которых располагался кзади от поражения и имел размер 0,9 × 0,4 см. Все остальные основные слюнные железы без особенностей (рис. 1). Пациенту была сделана магнитно-резонансная томография (МРТ) шеи, которая показала четко выраженное, интенсивно увеличивающееся промежуточное SI T1 и T2 и образование с ограничением диффузии, занимающее поверхностную долю околоушной железы с увеличенными регионарными лимфатическими узлами (Рисунок 2). .
Внутри поражения не было обнаружено кальциноза или некротических участков. Были отмечены множественные левые перипаротидные лимфатические узлы, самый крупный из которых располагался кзади от поражения и имел размер 0,9 × 0,4 см. Все остальные основные слюнные железы без особенностей (рис. 1). Пациенту была сделана магнитно-резонансная томография (МРТ) шеи, которая показала четко выраженное, интенсивно увеличивающееся промежуточное SI T1 и T2 и образование с ограничением диффузии, занимающее поверхностную долю околоушной железы с увеличенными регионарными лимфатическими узлами (Рисунок 2). .
Была проведена цитология тонкоигольной аспирации, и мазки показали небольшие активированные лимфоциты, небольшое количество плазматических клеток, небольшие лимфогистиоцитарные фрагменты и небольшое количество фолликулярных дендритных клеток и эозинофилов. Рекомендована дополнительная повторная аспирация для иммунного фенотипа проточной цитометрии. Было продемонстрировано 68% событий в лимфоидной области. Гейтинг после иммуноокрашивания показал 98% экспрессию CD45, с равными Т- и В-лимфоцитами и без ограничения легкой цепи.
Пациенту проведена поверхностная паротидэктомия слева с интраоперационным мониторингом лицевого нерва. В послеоперационном периоде пациентка жаловалась на паралич лицевого нерва 4 степени (по системе оценок House Brackmann). Она лечилась дексаметазоном и наблюдалась в нашем амбулаторном отделении. Паралич лицевого нерва разрешился в течение месяца после операции, дальнейших осложнений не было. Кроме того, ее направили к онкологу в ее родной стране, где она проходит регулярное наблюдение, и в течение 12 месяцев у нее не было болезней.Иссеченная ткань была исследована нашим патологом головы и шеи. Окрашенные гематоксилином и эозином (H&E) срезы фиксированной формалином и залитой парафином ткани показали фолликулярную лимфоидную гиперплазию, хотя и с довольно своеобразной морфологией (рис. 3). Фолликулы демонстрировали пролиферацию сосудов с заметной гиалинизацией вокруг сосудов в пределах выжженных зародышевых центров (Рисунки 4-6). Зона мантии была расширена за счет некоторого концентрического выравнивания ячеек (рис. 6). Можно было бы причудливо сказать, что, практически без воображения, общий вид фолликула может напоминать леденец на палочке.Поставлен диагноз: ангиофолликулярная лимфоидная гиперплазия (болезнь Кастлемана), гиалиновый сосудистый тип.
Зона мантии была расширена за счет некоторого концентрического выравнивания ячеек (рис. 6). Можно было бы причудливо сказать, что, практически без воображения, общий вид фолликула может напоминать леденец на палочке.Поставлен диагноз: ангиофолликулярная лимфоидная гиперплазия (болезнь Кастлемана), гиалиновый сосудистый тип.
После операции контрольная компьютерная томография головы и шеи показала ничем не примечательную оставшуюся ткань левой околоушной железы без остаточных поражений и нормально выглядящую правую околоушную железу и другие ткани слюнных желез. Несколько небольших нормально увеличивающихся лимфатических узлов были отмечены на левом уровне 1-6 и правом уровне 1B. Компьютерная томография грудной-абдоминально-тазовой области была без особенностей.
3. Обсуждение
CD был впервые описан Castleman et al. в 1956 г. как доброкачественный, локализованный, увеличенный гиперпластический лимфатический узел [1]. Этиология заболевания неизвестна, хотя было предложено несколько теорий. БК гистопатологически классифицируется на три подтипа: гиалиновые сосуды, плазматические клетки и смешанные типы. Гиалиновая БК сосудов является наиболее распространенным типом, составляющим 80–90% случаев [4].
CD также клинически классифицируется на одноцентровые или локализованные, мультицентрические или генерализованные типы.Мультицентрический тип CD более агрессивен и имеет предрасположенность к мужчинам в третьем-пятом десятилетии жизни. Уницентрическая (локализованная) форма, как следует из названия, имеет более доброкачественный процесс [5]. Обычно он протекает бессимптомно, при пальпации только увеличенный лимфатический узел. С другой стороны, пациенты с мультицентрической (генерализованной) БК жалуются на системные симптомы, включая лихорадку, потерю веса и спленомегалию, и это обычно связано с такими синдромами, как нефротический синдром и синдром ПОЭМ [6].Лабораторные исследования могут помочь в разделении БК на доброкачественные и агрессивные формы.
Хотя это заболевание все еще недостаточно изучено, было предложено несколько теорий. Из них наиболее поддерживаемая теория – чрезмерная лимфопролиферация из-за хронической стимуляции вирусом или хронического воспаления. В литературе было доказано, что существует сильная связь между CD и вирусными инфекциями: EBV, ВИЧ и HHV-8 [7]. Другая сильная теория предполагает важность взаимодействия между интерлейкином 6 и фактором некроза опухоли альфа и системное проявление мультицентрической БК [7].
Как правило, управление CD зависит от типа. Доброкачественная локализованная форма обычно лечится путем местного иссечения очага поражения [8]. Однако неоперабельные случаи лечатся лучевой терапией, хотя иссечение имеет более предпочтительный прогноз. Напротив, из-за агрессивности мультицентрической формы она обычно контролируется только паллиативным лечением [7]. Некоторым пациентам требуется кортикостероидная терапия с периодической химиотерапией у лиц, не принимающих стероиды [7]. Самый важный шаг в лечении – длительный период наблюдения из-за возможности злокачественной трансформации.
4. Заключение
БК – редкое лимфопролиферативное заболевание, не имеющее конкретных клинических, рентгенологических или цитологических особенностей. Диагностируется путем исключения с помощью гистопатологического исследования. Несмотря на то, что БК крайне редко встречается в области головы и шеи, он всегда должен быть частью списка дифференциальной диагностики любого отека головы и шеи, особенно когда результаты FNAC в сочетании с клиническими проявлениями намекают на это.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Авторские права
Авторские права © 2015 Fawaz Abo-Alhassan et al. Это статья в открытом доступе, распространяемая под лицензией Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.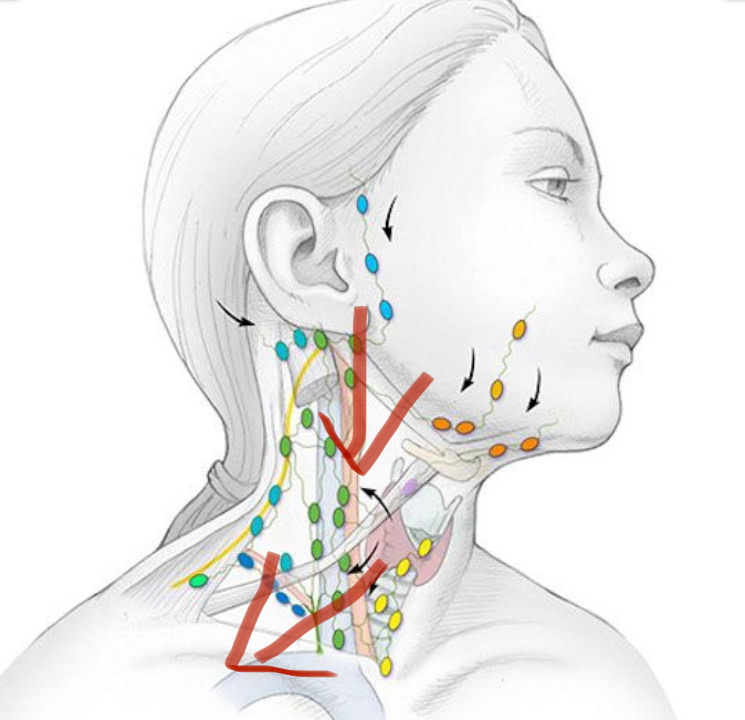
Каковы причины воспаления и увеличения околоушной железы?
Автор
Джерри Темплер, доктор медицины Профессор кафедры отоларингологии, Медицинская школа Университета Миссури-Колумбия
Джерри Темплер, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия отоларингологии – голова и шея Хирургия, Медицинская ассоциация штата Миссури, Общество университетских отоларингологов – хирургов головы и шеи
Раскрытие: Ничего не говорится.
Соавтор (ы)
Бенджамин Дэниел Лисс, доктор медицины Доцент кафедры отоларингологии, Медицинский факультет Университета Миссури-Колумбия
Бенджамин Дэниел Лисс, доктор медицины, является членом следующих медицинских обществ: Американской академии отоларингической аллергии, Американской академии отоларингологии. Хирургия головы и шеи, Триологическое общество, Американская медицинская ассоциация, Медицинская ассоциация штата Миссури
Раскрытие: Ничего не раскрывать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
Ted L Tewfik, MD Профессор отоларингологии – хирургии головы и шеи, профессор детской хирургии, медицинский факультет Университета Макгилла; Старший персонал Монреальской детской больницы, Монреальской больницы общего профиля и больницы Royal Victoria
Тед Л. Тьюфик, доктор медицины, является членом следующих медицинских обществ: Американское общество детской отоларингологии, Канадское общество отоларингологии – хирургия головы и шеи
Раскрытие информации: Нечего раскрывать.
Главный редактор
Арлен Д. Мейерс, доктор медицины, магистр делового администрирования Профессор отоларингологии, стоматологии и инженерии, Медицинский факультет Университета Колорадо
Арлен Д. Мейерс, доктор медицинских наук, магистр делового администрирования является членом следующих медицинских обществ: Американской академии пластической и реконструктивной лицевой хирургии. Хирургия, Американская академия отоларингологии – Хирургия головы и шеи, Американское общество головы и шеи
Раскрытие информации: Служить (d) в качестве директора, должностного лица, партнера, сотрудника, советника, консультанта или попечителя для: Cerescan; RxRevu; Cliexa; врачей Edge; Sync-n-Scale; mCharts
Полученный доход в размере не менее 250 долларов США от: The Physician Edge, Cliexa; Proforma; Neosoma
Полученный доход от RxRevu; Получил долю владения от Cerescan за консультацию; .
Дополнительные участники
Ted L Tewfik, MD Профессор отоларингологии – хирургии головы и шеи, профессор детской хирургии, медицинский факультет Университета Макгилла; Старший персонал Монреальской детской больницы, Монреальской больницы общего профиля и больницы Royal Victoria
Тед Л. Тьюфик, доктор медицины, является членом следующих медицинских обществ: Американское общество детской отоларингологии, Канадское общество отоларингологии – хирургия головы и шеи
Раскрытие информации: Нечего раскрывать.
Метастаз рака носоглотки в околоушные лимфатические узлы: ретроспективное исследование | World Journal of Surgical Oncology
Заболеваемость NPC высока в Китае, особенно на юго-востоке, включая провинцию Чжэцзян. Лучевая терапия является основным методом лечения NPC, и обычная доза лучевой терапии составляет от 60 до 70 Гр. С развитием IMRT протоколы лучевой терапии NPC были улучшены. Чтобы предотвратить возникновение ксеростомии, доза IMRT регулируется. Обычно доза облучения околоушной железы ограничивается V26 до 30 <50%. Однако для любого метода лучевой терапии, который включает поле лицевого и шейного суставов и аурикулотемпоральное поле в лицевой и шейной областях, доза облучения околоушной железы выше, чем при IMRT. Это может объяснить, почему частота метастазов NPC в околоушную железу в последнее время увеличилась с применением IMRT.
Обычно доза облучения околоушной железы ограничивается V26 до 30 <50%. Однако для любого метода лучевой терапии, который включает поле лицевого и шейного суставов и аурикулотемпоральное поле в лицевой и шейной областях, доза облучения околоушной железы выше, чем при IMRT. Это может объяснить, почему частота метастазов NPC в околоушную железу в последнее время увеличилась с применением IMRT.
Известно, что околоушные лимфатические сосуды дренируются из широкой области головы и шеи [4, 5].Околоушные узлы делятся на поверхностные и глубокие группы в зависимости от отношения к лицевому нерву. Лимфатические узлы присутствуют в поверхностных и глубоких долях железы. Поверхностная и глубокая доли имеют от 3,9 до 7,6 и от 1,05 до 2,3 лимфатических узлов соответственно [6, 7]. Эти внутрипаротидные лимфатические сосуды делают околоушную железу уникальной восприимчивой к метастазам опухоли [8]. Однако патологические данные показали, что все околоушные лимфатические узлы расположены латеральнее ретромандибулярной вены, а не лицевого нерва, поэтому любое рассечение, которое следует за нервом, может оставить остаточное заболевание из-за анатомических различий в положении лицевой вены относительно нерва. [9].
Патологические исследования показали опухоли 3 степени у большинства пациентов. Мы наблюдали корреляцию повышенного риска поражения околоушных узлов с увеличением количества рака шейных лимфатических узлов, что согласуется с предыдущим исследованием [10].
Из-за метастазирования околоушного узла важно провести тщательную клиническую и рентгенографическую оценку околоушной области у пациента с раком NPC и метастазами в шейку матки. Во время рассечения шеи следует проводить тщательный интраоперационный осмотр и пальпацию околоушной железы.Мы рекомендуем удаление околоушных хвостовых узлов при подозрении на метастатическое поражение. До сих пор существуют разногласия по поводу выбора хирургического вмешательства для лечения метастазов в околоушные лимфатические узлы; в то время как одни хирурги предпочитают поверхностную паротидэктомию, другие предпочитают тотальную паротидэктомию [11]. Следует попытаться сохранить лицевой нерв, кроме случаев, когда нерв сильно поражен опухолью.
Следует попытаться сохранить лицевой нерв, кроме случаев, когда нерв сильно поражен опухолью.
В настоящем исследовании среди шести пациентов, перенесших тотальную паротидэктомию, у четырех были диагностированы метастазы в глубокой доле.Таким образом, мы считаем, что полная паротидэктомия необходима из-за плохого прогноза нелеченных глубоких метастазов, хотя это может увеличить риск временной дисфункции лицевого нерва.
Метастатическое поражение околоушной железы в основном вызывается SCC головы и шеи, и долгосрочная выживаемость остается низкой, несмотря на комбинированные методы лечения [12]. В нескольких исследованиях сообщалось о положительных хирургических краях, экстранодальном распространении, продвинутой стадии опухоли и отсутствии адъювантного облучения как факторах плохого локорегионального контроля [13, 14].Было показано, что комбинированная терапия с хирургическим вмешательством и лучевой терапией эффективна для увеличения выживаемости пациентов с распространенным раком головы и шеи [14, 15]. Что касается времени, операция считается первым и лучшим вариантом для пациентов, которые считаются подходящими для этого, после тщательной предоперационной оценки риска. В случае экстранодального распространения и продвинутой стадии опухоли необходима лучевая терапия и / или химиотерапия.
Распространение метастазов в лимфатические узлы от лимфоэпителиоподобной карциномы околоушной железы
ВВЕДЕНИЕ
Лимфоэпителиоподобная карцинома (LELC) слюнной железы является редким злокачественным новообразованием.Впервые он был описан Hilderman et al. в 1962 г. [1]. Всемирная организация здравоохранения (ВОЗ) определила его как «плохо дифференцированную плоскоклеточную карциному или гистологически недифференцированную карциному, сопровождаемую заметным реактивным лимфоплазмоцитарным инфильтратом, морфологически подобным недифференцированной карциноме носоглотки (NPC)» [2]. Но LELC отличается от NPC своим местоположением и клиническим исходом. LELC диагностирован во многих органах области головы и шеи. Но большая часть (около 80%) находится в околоушной железе [3, 4].
LELC диагностирован во многих органах области головы и шеи. Но большая часть (около 80%) находится в околоушной железе [3, 4].
LELC околоушной железы явно чаще встречается у определенных этнических групп, таких как эскимосы / инуиты с Аляски, Канады, Гренландии, Японии и юго-восточных китайцев [5–7].
Стандартное лечение НПВП околоушной железы остается спорным. Некоторые исследователи рекомендуют комплексную терапию, включающую хирургическую резекцию первичного очага поражения в сочетании с расслоением шеи с последующей лучевой терапией с химиотерапией или без нее [8]. Опубликованная литература показала, что около 40–77% пациентов с LELC имели метастазы в регионарные лимфатические узлы [4, 9–15], что потребовало планового рассечения шеи.Однако, в отличие от других карцином слюнных желез высокой степени злокачественности, LELC очень радиочувствителен [12–15]. Поэтому лучевая терапия использовалась вместо хирургического вмешательства в качестве основного лечения LELC [12]. В одном отчете онкологического центра им. М. Д. Андерсона Техасского университета указывалось, что уровень 5-летнего актуарного местного контроля для LELC составлял 94%, получавших лучевую терапию. Основной причиной неэффективности лечения были отдаленные метастазы. 5-летняя актуарная частота отдаленных метастазов составила 30% [12]. Другой отчет из Гонконга также показал, что прогноз LELC при лечении лучевой терапией был хорошим: показатель 5-летнего контроля превысил 90%, а 4-летняя выживаемость без признаков заболевания достигла 85.7% [13].
Независимо от хирургического вмешательства или лучевой терапии, понимание характера распределения узлов может предоставить полезную информацию для индивидуального лечения шеи [16]. Однако из-за редкости этого злокачественного новообразования отчеты о топографии узловой болезни от LELC были скудными. Следовательно, нет единого мнения относительно того, какие уровни узлов следует включать в профилактическое рассечение шеи или степень терапевтического рассечения шеи. Знания о том, какие узловые уровни должны быть очерчены, поскольку клинический целевой объем (CTV) также отсутствует в лечебной лучевой терапии или послеоперационном периоде.
Знания о том, какие узловые уровни должны быть очерчены, поскольку клинический целевой объем (CTV) также отсутствует в лечебной лучевой терапии или послеоперационном периоде.
Таким образом, мы провели это ретроспективное исследование для анализа паттернов узловых метастазов из LELC околоушной железы.
РЕЗУЛЬТАТЫ
Частота и распространение узловых метастазов
Из 72 пациентов с НПВП околоушной железы 42 (58,3%) имели положительные лимфатические узлы. Частота поражения узлов при заболевании T1-2 составила 57,4% (31 из 54) и 61,1% (11 из 18) при поражении T3-4, соответственно ( p = 0,78). Контралатерального или двустороннего поражения узлов не было.Все метастатические узлы располагались на ипсилатеральной шейке. Подробное распределение показано в таблице 1.
Таблица 1: Топография лимфоузлов у 42 пациентов с положительным лимфоузлом
Узлы | Ипсилатеральные |
|---|---|
| Уровень Ia | 0 |
Уровень Ib | 6 (14.3%) |
Уровень II | 34 (80,1%) |
Уровень III | 16 (38,1%) |
Уровень IV | (21,4%) |
Уровень V | 7 (16,7%) |
Уровень VI | 0 |
0 Уровень VII | 4|
VIII уровень | 37 (88.1%) |
Уровень IX | 0 |
Уровень Xa | 2 (4,8%) |
Уровень Xb | 9404 0
Уровень I: одиночных метастазов до уровня Ib не обнаружено. Из 6 пациентов с поражением узла Ib (рис. 1C и 1D) у всех была лимфаденопатия как уровня II, так и уровня VIII. Но ни у одного из них не было узловой болезни на уровне Ia.
Но ни у одного из них не было узловой болезни на уровне Ia.
Рисунок 1: Изображения, показывающие метастазы в узлы уровня Ib и уровня VIII у 58-летнего пациента мужского пола с НПВЛ левой околоушной железы. ( A ) ПЭТ-панорама продемонстрировала множественные узелки (стрелка) в левой околоушной железе и верхней части шеи с высоким поглощением ФДГ. ( B ) Корональная МРТ показала множественные метастазы (стрелки) в левой околоушной железе и сразу под ней (изогнутая стрелка). ( C и D ) КТ-ПЭТ предполагала поражение узлов уровня Ib.
Уровень II: Поскольку окончательные гистологические отчеты не подразделяли узлы уровня II на уровень IIa или IIb, следовательно, мы проанализировали только общее количество лимфаденопатий уровня II.Всего у 34 (80,1%) случаев были положительные узлы на уровне II.
Уровень III: 16 (38,1%) случаев были с поражением узлов III уровня, все были расположены латерально или кзади от сонной оболочки, сопровождались поражением узлов II или VIII уровня.
Уровень IV: Положительные узлы на уровне IV были обнаружены в 9 (21,4%) случаях, все они сопровождались лимфаденопатией уровня II, и все были расположены латеральнее или кзади от сонной артерии.
Уровень V: 7 (16,7%) случаев имели узловую болезнь на уровне V.У всех пациентов одновременно наблюдались поражения узлов как на II, так и на VIII уровне.
Уровень VIII: самая высокая частота метастазов в лимфоузлы была на уровне VIII, 37 (88,1%) пациентов имели положительные лимфоузлы в этой области (рис. 1A и 1B). Метастазы в этой области могут быть одиночными, множественными или сопровождаться лимфаденопатией на других уровнях.
Уровень X: Метастазы до уровня X были редкими, только 2 пациента имели узловую болезнь на уровне Xa и сопровождались обширной ипсилатеральной лимфаденопатией.
Было 5 пациентов с узловыми метастазами, расположенными между латеральной границей грудино-ключично-сосцевидной мышцы и платизмой (рис. 2), намного ниже околоушной железы, но латеральнее узла уровня II. С анатомической точки зрения они не принадлежали ни к одному из уровней, классифицированных в обновленных консенсусных рекомендациях 2013 года. У этих 5 пациентов были множественные узловые поражения на ипсилатеральной области шеи.
2), намного ниже околоушной железы, но латеральнее узла уровня II. С анатомической точки зрения они не принадлежали ни к одному из уровней, классифицированных в обновленных консенсусных рекомендациях 2013 года. У этих 5 пациентов были множественные узловые поражения на ипсилатеральной области шеи.
Рисунок 2: МРТ, показывающая узловые метастазы (стрелка) на поверхности правой грудино-ключично-сосцевидной мышцы у 51-летнего пациента мужского пола с LELC правой околоушной железы.( A ) МРТ поперечного T1WI с контрастным усилением и подавлением жира. ( B ) МРТ поперечного T2WI. ( C ) МРТ коронарного канала T1WI с контрастным усилением и подавлением жира.
ОБСУЖДЕНИЕ
LELC морфологически сходен с недифференцированным NPC. Околоушная железа является наиболее частым местом возникновения НПВЛ [3, 4]. Сообщается, что LELC околоушной железы встречается почти исключительно у гренландских эскимосов, североамериканских эскимосов и китайских пациентов [5–7, 12].Во всем мире НПВ околоушной железы все еще встречается редко.
На сегодняшний день не существует стандартного лечения НПВЛ околоушной железы. Поскольку LELC имеет высокую склонность к метастазам в лимфоузлы, при этом 40–77% пациентов имеют увеличенные лимфоузлы на момент постановки диагноза [9–15], и наше исследование показало, что у 58,3% пациентов было поражение лимфоузлов. Некоторые авторы рекомендуют хирургическую резекцию как первичного поражения, так и шейного узла с последующей лучевой терапией с химиотерапией или без нее [8]. Однако из-за патологических характеристик LELC очень чувствителен как к лучевой, так и к химиотерапии [12–15].Поэтому некоторые авторы рекомендуют лучевую терапию в качестве основного лечения LELC [12]. Отчеты Центра рака М. Д. Андерсона Техасского университета и Гонконга показали, что уровень местного контроля для LELC превышает 90%, подвергнутых лучевой терапии. Основной причиной неэффективности лечения были отдаленные метастазы [12, 13].
Независимо от хирургического вмешательства или лучевой терапии, информация о закономерностях распространения лимфоузлов, полученная с помощью LELC, будет очень полезна не только хирургам при рассечении шеи, но и онкологам-радиологам при определении целевого объема.Наше исследование показало, что узлы на ипсилатеральном уровне VIII и II были наиболее часто поражены, за ними следовали уровни III, IV, Ib и V. Узлы на уровне Ia, VI и уровне VII наблюдались редко. Согласно литературным данным, лимфодренаж каждого органа использует несколько путей, включая основной путь сбора и альтернативные пути [17]. Альтернативные маршруты должны быть включены в определение целевого объема в зависимости от осуществимости этого маршрута [18]. Почти вся лимфа из околоушной железы отводится в поверхностные и глубокие околоушные лимфатические узлы (уровень VIII).Эфферентные лимфатические коллекторы околоушных лимфатических узлов транспортируют лимфу дальше в верхнюю треть внутренних яремных лимфатических узлов (уровень II), а затем в среднюю треть (уровень III), а затем в нижнюю треть (уровень IV). В редких случаях лимфатический коллектор проходит от лобного нижнего отдела околоушной железы через жевательную мышцу к подчелюстным лимфатическим узлам (уровень Ib). Дренирование заднего отдела околоушной железы в добавочную цепь (уровень V) также встречается редко [19].Топография узлового распределения, продемонстрированная в нашем исследовании, хорошо соответствовала вышеупомянутому пути лимфодренажа околоушной железы. Также следует учитывать другой дренажный путь. Поскольку задняя часть околоушной железы располагалась на поверхности грудино-ключично-сосцевидной мышцы, эфферентные лимфатические коллекторы этой части могли транспортировать лимфу вниз через пространство между латеральной границей грудино-ключично-сосцевидной мышцы и платизмой. Как показано в нашем исследовании, у 5 пациентов была узловая болезнь в этом пространстве.
Для недифференцированных NPC частота поражения узлов, по-видимому, не коррелирует со стадией T [20]. Что касается LELE околоушной железы, наше исследование продемонстрировало отсутствие статистической значимости в частоте поражения узлов между опухолями T1-2 и T3-4 (57,4% против 61,1%, p = 0,78). Это говорит о том, что степень рассечения шеи или объем профилактического облучения шеи не должны зависеть от размера первичного поражения.
Что касается LELE околоушной железы, наше исследование продемонстрировало отсутствие статистической значимости в частоте поражения узлов между опухолями T1-2 и T3-4 (57,4% против 61,1%, p = 0,78). Это говорит о том, что степень рассечения шеи или объем профилактического облучения шеи не должны зависеть от размера первичного поражения.
МАТЕРИАЛЫ И МЕТОДЫ
Пациенты
Мы ретроспективно проанализировали медицинские документы пациентов со злокачественными опухолями околоушной железы, пролеченных в период с января 2004 г. по ноябрь 2015 г., и выявили 81 случай патологически подтвержденного НПВЛ.Однако только 72 случая имели подробные хирургические записи и записи изображений, и они были включены в наше исследование. Клинические характеристики 72 пациентов с LELC околоушной железы показаны в таблице 2.
Таблица 2: Клинические характеристики 72 пациентов с LELC
Средний возраст (лет) | 46 (диапазон: 15–78) | ||
Пол | |||
Мужской | 42 (58.3%) | ||
Женский | 30 (41,7%) | ||
Инструменты для визуализации | |||
CT | 25 (34,7000) 900RI | 47 (65,3%) | |
Ступень T | |||
T1-2 | 54 (75%) | ||
T3-4 | 25%) | ||
Статус узла | |||
N0 | 30 (41.7%) | ||
N + | 42 (58,3%) | ||
Хирургический метод | |||
Только биопсия | 9 | 04 6 (8,310%)900 Только PLR | 21 (29,2%) |
PLR + UUND | 31 (43,1%) | ||
PLR + UCND | 14 (19. | ||
Сокращения: КТ = компьютерная томография, МРТ = магнитно-резонансная томография, PLR = резекция первичного очага поражения, UUND = односторонняя диссекция верхней части шеи, UCND = односторонняя комплексная диссекция шеи.
Диагностика LELC
Поскольку LELC околоушной железы и NPC совместно распространены в Китае, а LELC аналогичен некератинизирующему недифференцированному NPC в нескольких аспектах, таких как его связь с EBV, его гистоморфология и склонность к как злокачественные новообразования для определенных регионов и групп населения.Следовательно, необходимо отличать LELC и метастазы околоушной железы от NPC.
Перед постановкой окончательного диагноза LELC все пациенты прошли комплексное физическое обследование, фиброоптическую назофарингоскопию, пред- и постконтрастную магнитно-резонансную томографию (МРТ) или компьютерную томографию (КТ) с контрастным усилением. Любые аномалии изображения носоглотки подвергались биопсии как минимум дважды, чтобы исключить NPC.
Визуализирующие исследования
25 пациентам была проведена КТ с контрастированием околоушной и всей шеи, толщина среза составила 5 мм без межсрезового промежутка в осевой плоскости.47 пациентам была выполнена пред- и постконтрастная МРТ. Обследуемая область простиралась от переднего клиноидного отростка до нижнего края ключицы. Т1-взвешенные изображения быстрого спинового эха (время повторения [TR] 400-500 мс и время эхо-сигнала [TE] 10-15 мс) и Т2-взвешенные быстрые спин-эхо-изображения в аксиальных плоскостях (TR 4000-5000 мс и TE 80–100 мс) были получены до введения контрастного вещества. После внутривенной инъекции диэтилентриаминпентауксусной кислоты в комплексе с гадолинием были получены T1-взвешенные аксиальные и корональные последовательности с быстрым испорченным градиентным эхом, подавленные жиром (TR 150–250 мс и TE 2–10 мс).Толщина сечения составляла 6 мм с межсрезовым зазором 1 мм для осевой плоскости и 4 мм без межсрезового зазора для корональных плоскостей. В дополнение к КТ или МРТ 14 пациентам также была проведена позитронно-эмиссионная томография-компьютерная томография всего тела с 18F-дезоксиглюкозой (ПЭТ-КТ).
Хирургическая процедура
Из семидесяти двух пациентов с НПВП околоушной железы шести (8,3%) была проведена только биопсия, 21 (29,2%) резекция первичного очага поражения (PLR), 31 (43,1%) PLR в сочетании с односторонней диссекцией верхней части шеи (UUND) и четырнадцатью (19.4%) PLR в сочетании с односторонней комплексной диссекцией шеи (UCND).
Определение узлового статуса
У пациентов, перенесших рассечение шеи, узловой статус оценивался по окончательному гистопатологическому отчету. Для пациентов, которым выполняли только биопсию или PLR, узловой статус определялся визуализирующим исследованием. Узлы считались метастатическими при некрозе или экстракапсулярном распространении [17–24]. Любой латеральный заглоточный лимфатический узел (RLN) с наименьшим осевым диаметром ≥ 5 мм считался метастатическим [17].Критерии диагностики метастазов шейных узлов также включают размер и группировку узлов. если их наименьший осевой диаметр был ≥ 10 мм или если была группа из трех или более смежных и слившихся лимфатических узлов, каждый из которых имеет максимальный диаметр от 8 до 15 мм [25, 26].
Анализ распределения метастатических узлов
Фактическое распределение метастатических лимфатических узлов было проанализировано в соответствии с обновленными согласованными рекомендациями по уровням шейных узлов, опубликованными в 2014 году [27].
КОНФЛИКТЫ ИНТЕРЕСОВ
Нет.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
1. Хильдерман У.С., Гордон Дж. С., Большой Х. Л., Кэрролл К. Ф. Злокачественное лимфоэпителиальное поражение с карциноматозным компонентом, по-видимому, возникающее в околоушной железе. Злокачественный аналог доброкачественного лимфоэпителиального поражения? Рак. 1962; 15: 606–610.
2. Зайферт Г., Собин Л.Х. Гистологическая классификация опухолей слюнных желез Всемирной организации здравоохранения: комментарий ко второму изданию. Рак.1992; 70: 379–385.
3. Саку Т., Ченг Дж., Джен К.Ю., Токунага М., Ли Дж., Чжан В., Лю А., Ву Л., Лу И, Чжоу З, Ли Й, Ли Р., Оуян Дж и др. Лимфоэпителиальные карциномы слюнной железы, инфицированные вирусом Эпштейна-Барра, в регионе Россия и Азия: клинико-патологическое исследование 160 случаев. Арх Патол. 2003; 65: 35–39.
4. Пила Д., Лау WH, Хо Дж. Х., Чан Дж. К., Нг CS. Злокачественное лимфоэпителиальное поражение слюнной железы. Hum Pathol. 1986; 17: 914–923.
5. Шнайдер М., Риццарди С. Лимфоэпителиальная карцинома околоушных желез и ее связь с доброкачественными лимфоэпителиальными поражениями.Arch Pathol Lab Med. 2008; 132: 278–282.
6. Клири К. Р., Бацакис Дж. Г.. Недифференцированный рак с лимфоидной стромой основных слюнных желез. Анн Отол Ринол Ларингол. 1990; 99: 236–238.
7. Ханджи Д., Гохао Л. Злокачественное лимфоэпителиальное поражение слюнной железы с анапластическим карциноматозным изменением. Рак. 1983; 52: 2245–52.
8. Ли Ф, Чжу Дж, Ван И, Ван И, Чен Т., Джи К. Клинический анализ 37 случаев лимфоэпителиальной карциномы основной слюнной железы, леченных хирургической резекцией и послеоперационной лучевой терапией: исследование в одном учреждении.Med Oncol. 2014; 31: 957.
9. Цанг В.Й.В., Куо Т.Т., Чан Дж.К.С. Лимфоэпителиальная карцинома. В: Barnes L, Eveson JW, Reichart P, Sidransky D, et al. ред. Классификация опухолей Всемирной организации здравоохранения. Патология и генетика. Опухоли головы и шеи. Лион: IARC Press. 2005; 251–252.
10. Ван С.П., Чанг Ю.Л., Ко Джи-Йи, Лу П.Дж., Йе К.Ф., Шин Т.С. Лимфоэпителиальная карцинома в сравнении с крупноклеточной недифференцированной карциномой основных слюнных желез. Рак. 2004; 101: 2020–2027.
11.Lanier AP, Clift SR, Bornkamm G, Henle W., Goepfert H, Raab-Traub N. Вирус Эпштейна-Барра и злокачественные лимфоэпителиальные поражения слюнной железы. Arctic Med Res. 1991; 50: 55–61.
12. Дубей П., Ха С.С., Анг К.К., Эль-Наггар А.К., Кнапп С., Байерс Р.М., Моррисон У. Неназофарингеальная лимфоэпителиома головы и шеи. Рак. 1998; 82: 1556–1562.
13. Цай CC, Chen CL, Hsu HC. Экспрессия вируса Эпштейна-Барра в карциномах больших слюнных желез: сильная связь с лимфоэпителиомоподобной карциномой.Hum Pathol. 1996; 27: 258–262.
14. Борг М.Ф., Бенджамин С.С., Мортон Р.П., Ллевеллин Х.Р. Злокачественное лимфоэпителиальное поражение слюнной железы: описание случая и обзор литературы. Australas Radiol. 1993; 37: 288–291.
15. Бансберг С., Олсен К., Гаффи Т. Лимфоэпителиома ротоглотки. Otolaryngol Head Neck Surg. 1989; 100: 303–307.
16. Чисхолм Э.Дж., Элмие Б., Двиведи Р.С., Фишер К., Туэй К., Керавала К., Кларк П.М., Рис-Эванс PH. Анатомическое распределение шейных лимфатических узлов при раке околоушной железы.Голова Шея. 2011; 33: 513–515.
17. Ленгеле Б., Хамуар М., Скаллиет П., Грегуар В. Анатомические основы радиологического разграничения областей лимфатических узлов. Основные сборные стволы, голова и шея. Радиотренажер Oncol. 2007; 85: 146–155.
18. Vorwerk H, Hess CF. Руководство по разграничению лимфатических клинических объемов мишеней для высоко конформной лучевой терапии: область головы и шеи. Радиат Онкол. 2011; 6:97.
19. Теймоорташ А, Вернер Я. Значение расслоения шеи у пациентов с раком околоушной железы и клиническим N0 шеи.Онкология. 2002; 25: 122–126.
20. Ван X, Ли Л., Ху Ц., Чжоу З., Ин Х, Дин Дж., Фэн Ю. Паттерны метастазирования узлов уровня II при карциноме носоглотки. Радиотренажер Oncol. 2008; 89: 28–32.
21. King AD, Ahuja AT, Leung SF, Lam WW, Teo P, Chan YL, Metreweli C. Метастазы в шейный узел при карциноме носоглотки: МРТ паттернов болезни. Голова Шея. 2000; 22: 275–281.
22. Лам В.В., Чан Ю.Л., Люнг С.Ф., Метревели С. Ретрофарингеальная лимфаденопатия при карциноме носоглотки.Голова Шея. 1997; 19: 176–181.
23. Ng SH, Chang JT, Chan SC, Ko SF, Wang HM, Liao CT, Chang YC, Yen TC. Узловые метастазы карциномы носоглотки: паттерны заболевания на МРТ и ФДГ-ПЭТ. Eur J Nucl Med Mol Imaging. 2004; 31: 1073–1080.
24. Король А.Д., Це Г.М., Ахуджа А.Т., Юэн Э.Х., Влантис А.С., То Е.В., ван Хасселт А.С. Некроз в метастатических шейных узлах: диагностическая точность КТ, МРТ и УЗИ. Радиология. 2004; 230: 720–726.
25. Ван ден Брекель MWM, Stel HV, Castelijns JA, Nauta JJ, van der Waal I, Valk J, Meyer CJ, Snow GB.Метастазирование шейных лимфатических узлов: оценка радиологических критериев. Радиология. 1990; 177: 379–384.
26. Манкузо А.А., Харнсбергер Х.Р., Мураки А.С., Стивенс М.Х. Компьютерная томография шейных и ретрофарингеальных лимфатических узлов: нормальная анатомия, варианты нормального и приложения для определения стадии рака головы и шеи. Часть II: патология. Радиология. 1983; 148: 715–23.
27. Грегуар В., Анг К., Будах В., Грау С., Хамуар М., Лангендейк Дж. А., Ли А., Ле-Кью, Майнгон П., Наттинг К., О’Салливан Б., Порседду С.В., Ленгеле Б.Определение уровней шейных узлов при опухолях головы и шеи: обновление 2013 г. DAHANCA, EORTC, HKNPCSG, NCIC CTG, NCRI, RTOG, консенсусные рекомендации TROG. Радиотренажер Oncol. 2014; 110: 172–81.
Контуры патологии – слюнная железа
Лимфатические узлы и селезенка, нелимфома
Лимфатические узлы – включения, пигмент, эктопические клетки или ткань
Слюнная железа
Тема завершена: 1 июля 2014 г.
Незначительные изменения: 2 ноября 2020 г.
9029 2003-2021, Патология Контуры.com, Inc.
PubMed Search: Включения слюнных желез [название]
Количество просмотров страниц в 2020 году: 916
Количество просмотров страниц в 2021 году по настоящее время: 153
Цитируйте эту страницу: Балакришна Дж., Шараби А. Слюнная железа. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/lymphnodessalivaryglandinclusions.html. По состоянию на 13 марта 2021 г.
Определение / общее
- Доброкачественные образования слюнных желез в лимфатических узлах
- Включает воздуховоды и ацинусы
Терминология
- Включения слюнной железы
- Внематочная слюнная ткань
- Гетеротропная ткань слюнной железы
Эпидемиология
- Обычная случайная находка
Узлы
- Наиболее часто встречаются в верхних шейных лимфатических узлах
- Редко – грудные, средостенные лимфатические узлы
Патофизиология
- Считается нормальным явлением, связанным с эмбриологией региона
Клинические особенности
- Нет – случайная находка
- Увеличенные лимфатические узлы
Факторы прогноза
- Доброкачественные, без значимости
- Возможны заболевания слюнных желез, в том числе неопластические процессы – опухоль Вартина является наиболее распространенной опухолью.
Лечение
- Обычно нет, но может быть показано в зависимости от клинической ситуации
Клинические изображения
Изображения, размещенные на других серверах:
Ограниченные новообразования из-за
сиалометаплазии, возникающей при эктопии
включений протоков слюнных желез
Общее описание
- Нормальные / увеличенные лимфатические узлы
Микроскопическое (гистологическое) описание
- Обычно присутствуют как протоки, так и ацинусы
- Доброкачественные протоки выстланы двойным слоем эпителия и миоэпителия.
- Доброкачественные ацинусы с гранулами зимогена
Микроскопические (гистологические) изображения
Изображения AFIP
Включение слюнной железы в лимфатический узел
Образы, размещенные на других серверах:
Включения, перенесшие сиалометаплазию, показывают обширную плоскоклеточную метаплазию
Включения с сиалометаплазией: SMA
Вернуться наверх .
 Vet Radiol Ultrasound. 2011 May-Jun; 52(3): 302-5.
Vet Radiol Ultrasound. 2011 May-Jun; 52(3): 302-5.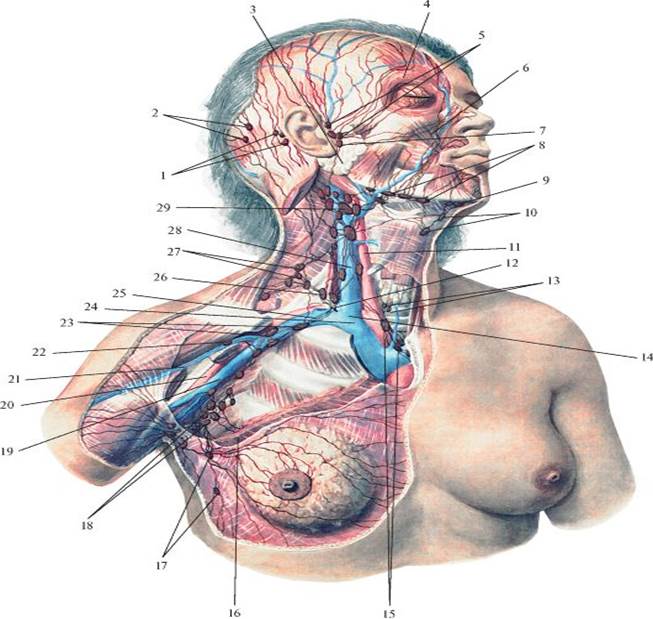 Вестник оторинолар. 2016. Т. 81, № 6. С. 86–87.
Вестник оторинолар. 2016. Т. 81, № 6. С. 86–87.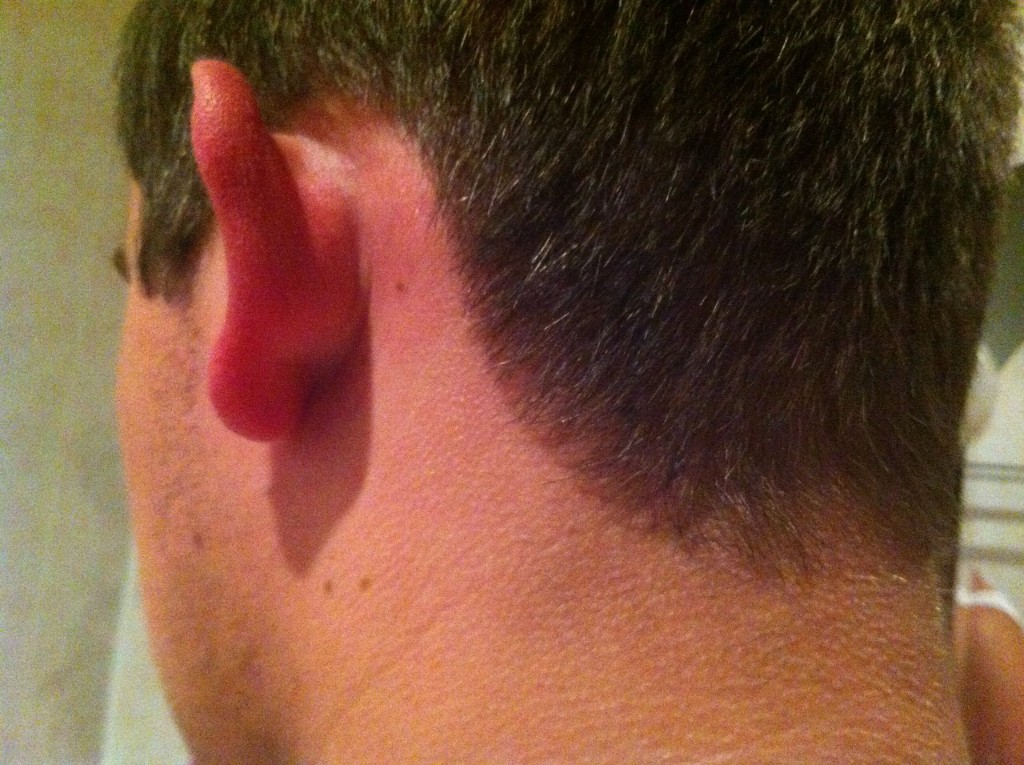 4%)
4%)