Сопли у ребёнка и что с ними делать
Сопли (насморк, отделяемое) у ребёнка – проблема, с которой периодически сталкиваются все родители. Заложенность носа мешает маленькому человеку нормально развиваться, играть, познавать окружающий мир. Даже в полной мере почувствовать вкус любого лакомства ему становится недоступно.
Что такое детские сопли (отделяемое)?
Сопли (отделяемое) представляют собой секрет, продуцируемый назальными железами слизистой оболочки, покрывающей внутреннюю поверхность носовых полостей. Выполняют защитную функцию.
Липкая слизь служит препятствием для проникающих в носовую полость бактерий, вирусов, пыли, других инородных веществ, которые оседают на ней и потом с помощью мерцательного эпителия, покрывающего изнутри слизистую, выводятся наружу. Это и есть «сопли».
Когда ребёнок болеет, простужается, подхватывает грипп, у него возникает аллергия, то выработка секрета многократно увеличивается.
Какого цвета могут быть сопли (отделяемое) у ребёнка?
Сам назальный секрет жидкий и прозрачный, бесцветный. Постепенно он приобретает густую консистенцию и рассасывается самостоятельно. Если проблема вызвана микроорганизмами, которые заполняют субстанцию, то отделения становятся обильными и могут изменить цвет.
Обильная секреция прозрачной жидкости без цвета может говорить об аллергической реакции или начальной стадии простудного заболевания, а вот желтые или зелёные сопли (отделяемое) у ребёнка должны привлечь особое внимание родителей. Это достоверное свидетельство о наличии бактериального агента, который может спровоцировать развитие синусита, отита.
Зелёные сопли (отделяемое)
Затяжные сопли (насморк), сопровождающиеся подъёмом температуры до 38°С и выше, говорят о развитии воспаления в придаточных пазухах, синусите
Жёлтые сопли (отделяемое)
Сами по себе жёлтоватые сопли (отделяемое) ещё ни о чём не говорят.
Это конкретный повод обратиться к врачам для уточнения причины сильного носового выделения и для принятия своевременных мер.
Прозрачные сопли
Обильные бесцветные сопли говорят о том, что организм малыша интенсивно борется с каким-то агрессивным агентом, но бесцветность выделений свидетельствует, что пока борьба достаточно успешна. Необходимо срочно обратиться к врачам нашей клиники для выяснения причин обильных соплей, чтобы процесс не принял затяжной характер, а заболевание не вызвало осложнений.
Густые сопли (отделяемое)
Густая консистенция выделений точно свидетельствует о развитии патологии, но что именно может сказать только специалист-отоларинголог. Если сопли (отделяемое) у ребёнка долго не проходят, необходимо обязательно обратиться к доктору ухо-горло-нос, для выявления источника заболевания и получения его рекомендаций, чем лечить насморк.
Лечение
Существует множество рецептов борьбы с насморком у детей, но без выяснения причины, без выявления самой патологии, невозможно назначить адекватный и целенаправленный метод терапии. Только врач-отоларинголог после осмотра и обследования сможет точно сказать, чем лечить сопли (отделяемое) у ребёнка. В большинстве случаев терапия будет происходить амбулаторно, но назначить лекарства и дать рекомендации должен врач.
Когда нужно обращаться к врачу?
Большинство родителей пытаются самостоятельно справиться с проблемой малыша и в большинстве случаев это удаётся, но не всегда.
Поводом для обращения к отоларингологу нашей клиники служат:
- Сопли (отделяемое) в течение месяца, не прекращающиеся, несмотря на домашнее лечение;
- изменение оттенка и консистенции – густые, жёлтые или зелёные сопли (отделяемое) у ребёнка;
- ухудшение состояния – повышение температуры, озноб, слабость, кашель, головные боли, боли в горле, в лобной части и т. д.
- отсутствие эффекта от уже предпринятых мер.
Терапия, назначаемая специалистом нашей клиники, заключается в приёме ребёнком капель, таблетированных препаратов, ингаляциях и других методов лечения. Этиология процесса всегда разная, борьба направлена на борьбу с первопричиной, а не с внешними проявлениями патологического процесса. Препараты, помогающие при одном заболевании, по статистике абсолютно бесполезны при другом. Выявить причину, установить достоверный диагноз и дать рекомендации, чем лечить сопли (отделяемое) у ребёнка, может только ЛОР-врач.
Родителям нельзя самостоятельно заниматься назначением медикаментозных препаратов, соблазнившись и пойдя на поводу у рекламы. Существует высокий риск только навредить малышу, усугубить его тяжелое состояние, перевести проблему в затяжную или более опасную форму.
Сезон ринита. Что делать, если насморк не прошёл за неделю. Новости общества
Множество ринитов
Большинство из нас уверены: переохлаждение – вот главная причина насморка, по‑научному ринита. Замёрз на остановке, ступил в лужу, домой пришёл с мокрыми ногами – и всё, зашмыгал носом.
«Ринитов существует множество, но самый распространённый начинается при остром вирусном или респираторном заболевании. Чаще всего воспаление слизистой носа вызывают вирусы, – говорит Ольга Гусарова. – Спровоцировать насморк могут патогенные бактерии, которые живут в носоглотке у каждого. Так что причина совсем не в переохлаждении, а в том, что при нём снижается сопротивляемость организма и вирусы, не получая должного сопротивления, начинают активно размножаться».
Если с иммунитетом всё хорошо, то инфекция, с которой мы встречаемся ежедневно, не страшна. Но если в носу предательское жжение, а потом и чихание, но выделений вроде бы и нет, надо ли ждать: пронесёт – не пронесёт?
«На первом этапе хорошо помогает ингаляция с каким‑либо антисептическим препаратом, тем же мирамистином, диоксидином. И если иммунитет крепкий, то этого может быть и достаточно. Если из носа уже течёт, то можно применить сосудосуживающие препараты, – разъясняет Ольга Игоревна. – Но с ними надо быть очень осторожными».
Привычная просьба в аптеке: «Дайте что‑нибудь нос пробить» – и провизор предлагает сосудосуживающие, которые убирают отёчность. Но если вы болеете уже больше недели, а нос по‑прежнему заложен, перестаньте заливать их, добиваясь минутного улучшения, обращайтесь к врачу.
«В этом случае простуда уже не может быть причиной заложенности, – говорит Ольга Гусарова. – Виноваты гайморит, полипы, деформированная перегородка или вазомоторный ринит – заболевание, связанное с нарушением тонуса сосудов слизистой носа.
Возможны и другие причины. Всё это требует специального лечения».
Союзник насморка
Прошла неделя – переставайте не только использовать сосудосуживающие капли, но и промывать нос.
«При остром рините промывание оправдано. Часть вирусных и бактериальных агентов со слизистой смываются, концентрация их уменьшается, – говорит отоларинголог. – Но есть пациенты, которые промывают нос, как они говорят, для профилактики. Делать это нежелательно, так как появляется сухость в носу, а слизь несёт защитную функцию, в ней имеются иммуноглобулины, лизоцим, имеющий антибактериальные свойства».
Оттого насморк просто расцветает в период отопительного сезона: сухой воздух сушит слизистую, которая перестаёт защищать от инфекции. Увлажнитель воздуха или просто мокрое полотенце на батарее, постоянное проветривание и температура в помещении не выше 23 градусов – вот что поможет больному справиться с ринитом.
Кстати, не тревожьтесь, когда выделения из носа сопровождают каждое ваше утро. В норме слизистая носа и пазух сама секретирует слизь.
В норме слизистая носа и пазух сама секретирует слизь.
«Если выделяемое прозрачное, без запаха, то это говорит только о том, что слизистая носа очищается, выделяя определённый секрет. Явление это кратковременное и через несколько минут проходит, – разъясняет врач. – А если эта слизь наблюдается в течение дня, то это уже повод обратиться к врачу».
Ольга Гусарова.
Фото Юрия Коренько
Сморкайтесь без усилия
У каждого есть свои способы борьбы с насморком, среди которых эфирные масла ромашки, эвкалипта, хвои. Разве это не помощь при простуде?
«Я никогда не назначаю их своим пациентам. Внезапно может проявиться аллергия, даже если она ранее не наблюдалась», – объясняет Ольга Гусарова.
Многие любят прогревать многострадальный нос. Засыпают в носок соль и гречку, прикладывают горячие яйца и прислушиваются к себе: «Не полегчало ли?»
«В остром периоде это только усиливает кровоток к отёчным тканям, что увеличивает воспаление», – говорит врач.
Ухудшить состояние может и неправильное высмаркивание. Чтобы прочистить разбухший нос, многие делают это часто и энергично.
«Если вы отсмаркиваете слизь, то делайте это осторожно, поочерёдно зажимая каждую ноздрю, – советует Ольга Игоревна. – Если высмаркиваться с усилием, то слизь может попасть в слуховую трубу. А тогда и до отита недалеко».
И ещё: сморкайтесь только в бумажные носовые платки или салфетки, ведь их сразу же можно выбросить. От тканевых платков, на поверхности которых скапливаются бактерии и снова попадают в нос, надо отказаться.
Когда к врачу?
Раньше отделяемое из носа зелёного цвета считалось крайне плохим признаком, обозначающим присоединение бактериальной инфекции. Сегодня врачи иного мнения.
«Повод для беспокойства есть только в том случае, когда заложенность носа более недели, то есть ориентируемся только на сроки протекания заболевания, – говорит врач. – Если от начала острого периода прошло три дня и пошли зелёные сопли, то это говорит лишь о том, что организм борется с проблемой.
Такой насморк через пару дней должен пройти».
Обычно на борьбу с ринитом врачи отводят неделю. Спустя это время, если заложенность носа не проходит, пора обращаться к специалисту.
«У нас очень распространено самолечение, когда в нос заливаются самодельные средства на основе лука, чеснока, свёклы, моркови, что зачастую приводит к обратному результату, – говорит Ольга Гусарова. – Не надо ухудшать ситуацию, сейчас достаточно иных средств, чтобы быстро победить ринит».
как лечить, почему идут, что делать, если не проходят
Зеленые сопли у ребенка указывают на развитие вирусной инфекции или бактериального осложнения. Не во всех случаях требуется прием антибиотиков, тем более нельзя начинать лечение самостоятельно у детей до года. Важно выявить причину болезни и не допускать осложнений.Почему сопли приобретают зеленый оттенок
Слизь в носу обладает защитными функциями. Благодаря ей слизистая оболочка носа меньше повреждается и подвергается раздражениям. При попадании внутрь вирусов или бактерий слизь выделяется в избыточном количестве для защиты организма от их распространения. Поэтому при простуде появляются слизистые выделения из носа, так называемые сопли, – первый признак ОРЗ. Как лечить зеленые сопли у ребенка, зависит от его возраста
При попадании внутрь вирусов или бактерий слизь выделяется в избыточном количестве для защиты организма от их распространения. Поэтому при простуде появляются слизистые выделения из носа, так называемые сопли, – первый признак ОРЗ. Как лечить зеленые сопли у ребенка, зависит от его возрастаПричины изменения цвета выделений кроются в активном воспалительном процессе. Носовая слизь связывает вирусы, бактерии и лейкоциты, которые подвергаются окислению. В ходе таких изменений выделения меняют цвет на белый, желтый, зеленый и даже коричневый.
Если общее состояние ребенка ухудшается,температура не нормализуется, а выделения приобретают зеленоватую окраску, это свидетельствует о развитии осложнения – бактериального ринита. Болезнь является следствием снижения иммунитета на фоне имевшейся простуды. Присоединяется патогенная микрофлора, а в слизи появляются гнойные массы. Выделения меняют консистенцию: из жидких становятся вязкими, напоминающими мокроту. В этом случае требуется лабораторная диагностика. С помощью лабораторных анализов и мазков определяется возбудитель и назначается соответствующее лечение.
С помощью лабораторных анализов и мазков определяется возбудитель и назначается соответствующее лечение.
Что провоцирует возникновение бактериального ринита:
- вирусные респираторные инфекции в запущенной стадии, без должного лечения;
- длительный ринит, не проходящий в течение нескольких месяцев, хроническое течение;
- осложнение риносинусита;
- обострение гайморита.
При развитии бактериального ринита у ребенка не следует заниматься самолечением. Нелеченный насморк часто затрагивает дыхательную систему, переходя в бронхит, от которого избавиться гораздо труднее.
Возможные осложнения бактериального ринита
Несвоевременное или неправильное употребление системных антибиотиков ведет к появлению резистентности. При этом состоянии возбудитель болезни становится невосприимчив к антибактериальным препаратам. С таким явлением справиться сложнее, и оно провоцирует ряд других неблагоприятных состояний:
- инфицирование носоглотки, вплоть до поражения соседних органов и головного мозга;
- появление этмоидита – опасного состояние, характеризующегося попаданием гнойного содержимого в окологлазничную клетчатку;
- возникновение фронтита – воспаления лобной пазухи.

Этмоидит проявляется резкими болями в области переносицы. На фоне прогрессирования заболевания температура повышается до критических значений, возникает надсадный кашель. Если не лечить заболевание, оно может привести к развитию сепсиса, что часто заканчивается летальным исходом. Особенно опасно это для детей до года, иммунитет которых еще не столь силен, а применение многих лекарств в этом возрасте запрещено.
Как лечить бактериальный ринит в возрасте до 1 года
Терапия зависит от возраста ребенка. Чем он младше – тем бережнее следует относиться к его здоровью. У грудничков перечень используемых препаратов резко ограничен. До 1 месяца лекарства не используются. Выделения устраняются резиновой грушей. Комната регулярно проветривается, это предотвращает пересыхание воздуха и способствует выздоровлению.
У грудничка 2-х месячного возраста допускается использование сосудосуживающих капель и растворов для промывания с морской водой. Препараты устраняют заложенность носа, нормализуют дыхание, убирают скопления слизи.
Чтобы избавиться от густых гнойных масс у детей от 3-4 месяцев и старше, рекомендуется использовать аспираторы или спринцевание солевыми растворами с помощью небольших груш. Аспиратор под давлением вытягивает содержимое из носовой пазухи. Для размягчения корочек используется аптечная морская соль для промывания носоглотки. Из сосудосуживающих лекарств врачи назначают препараты на основе оксиметазолина.
Для полугодовалого ребёнка рекомендации следующие: использование препаратов на основе ксилометазолина или фенилэфрина. Перед применением медикаментов носовые ходы прочищают с помощью аспиратора, после чего закапывается лекарство. Препараты помогают при аллергическом рините, а при кратковременном использовании не вызывают побочных эффектов либо осложнений.
При рините, длящемся более полутора недель, и сухом кашле следует обращаться к врачу. Подобные симптомы указывают на осложнения в виде бронхита или воспаления лёгких.
В возрасте от семи месяцев можно придерживаться следующих рекомендаций: применять иммуномодуляторы на основе интерферона. Препараты капаются в нос, несколько раз в сутки, после предварительного промывания носа.
С 8-9 месяцев спектр применяемых медикаментов расширяется. Дополнительно назначаются мази на основе эфирных масел и лекарственных трав, наносящиеся на крылья носа. Это помогает прогреть пазухи и вызывает раздражающий эффект, что разжижает скопление слизи. Некоторые педиатры делают специальные массажи. Допускается использование сосудосуживающих препаратов на основе ксилометазолина гидрохлорида.
С 10 месяцев разрешаются ингаляции небулайзером с добавлением травяных отваров. Также эффективны указанные выше препараты. Сосудосуживающие спреи запрещены к применению до 1 года. Разрешено использовать только капли. Родители должны тщательно следить за состоянием собственного здоровья, чтобы не заразить ребёнка вирусной инфекцией.
Как лечить ребёнка старше 12 месяцев
Перечень медикаментов в этом возрасте обширный. Для промывания носовых ходов часто назначаются назальные спреи и капли. В лекарствах содержится морская вода с добавлением эфирных масел, обладающих противомикробным действием. При наличии избыточной густоты отделяемого используются приборы, отсасывающие гнойные массы.
Для промывания носовых ходов часто назначаются назальные спреи и капли. В лекарствах содержится морская вода с добавлением эфирных масел, обладающих противомикробным действием. При наличии избыточной густоты отделяемого используются приборы, отсасывающие гнойные массы.
Если патогенная микрофлора из носоглотки поразила нижние отделы дыхательных путей, то назначаются препараты системного действия.
Обычно выбирают антибиотики на основе амоксициллина и клавулановой кислоты, азитромицина.
При обнаружении врачом признаков бактериального осложнения в ходе диагностики назначаются антибиотики. При незапущенных формах используются местные антибактериальные средства в виде назальных спреев, из группы аминогликозидов.
Лечение домашними методами
Домашняя терапия эффективна в случае незапущенного ринита, без видимых признаков присоединения бактериальной микрофлоры. Для промывания используются солевые растворы домашнего приготовления. В 300-400 мл теплой кипяченой воды растворить 1 ч. л. соли. Предварительно очистить нос ребенка от слизи с помощью высмаркивания. Введение раствора посредством спринцевания мягко удаляет остатки скопившихся выделений, помогает быстрее выздороветь.
В 300-400 мл теплой кипяченой воды растворить 1 ч. л. соли. Предварительно очистить нос ребенка от слизи с помощью высмаркивания. Введение раствора посредством спринцевания мягко удаляет остатки скопившихся выделений, помогает быстрее выздороветь.
Вместо сосудосуживающих препаратов для лечения насморка используется соки алоэ или каланхоэ, разбавленные водой. Эти растения обладают антисептическими и антибактериальными свойствами.
На начальной стадии развития простуды или ОРВИ для предупреждения осложнения насморка к проекции носовых пазух прикладываются мешочки с горячей солью или песком на 10 минут, до трех раз в день. Под действием горячих температур происходит лечебное действие. Также вместо соли или песка подойдет горячее яйцо или картофелина.
Бактериальный ринит у детей требует тщательного подхода к терапии. На начальной стадии заболевания подойдут назальные антисептики, растворы для промывания или способы домашнего лечения. При появлении осложнений требуется подбор антибиотиков врачом.
При появлении осложнений требуется подбор антибиотиков врачом.
Профилактика бактериального ринита у детей
При склонности к частым простудам и их осложнениям рекомендуется организовать правильный режим жизни и питания.
Прогулки на свежем воздухе являются хорошей профилактикой простудных заболеванийМеры профилактики:
- Обеспечить комфортные температурные условия дома, в пределах 20-25 °C. Комнату проветривать 2-3 раза в день, по 10-15 мин.
- Ежедневно делать влажную уборку, удаляя пыль, которая является аллергеном и раздражителем для органов дыхания.
- Не прогревать комнату электроприборами, это снижает иммунитет у детей и повышает чувствительность к низким температурам.
- Рацион должен включать большое количество овощей и фруктов, быть разнообразным и сбалансированным. При недостаточном питании целесообразно давать ребенку поливитамины, по назначению врача.
- Каждый день по возможности гулять на свежем воздухе, чтобы повышать иммунитет и разрабатывать дыхание.
 Одевать ребенка при этом в соответствии с погодными условиями, не допуская перегревания или переохлаждения.
Одевать ребенка при этом в соответствии с погодными условиями, не допуская перегревания или переохлаждения.
При наличии хронических осложнений регулярно ездить на оздоровительные курорты, заниматься лечебной физкультурой, практиковать закаливание. При наступлении неблагоприятных эпидемиологических условий избегать посещения мест массового скопления.
Смотрите далее: гемофилия у детей
Лечение зеленых соплей у детей в Красноярске
Как вылечить зеленые сопли у детей?
У маленьких детей часто появляются простудные заболевания, которые сопровождаются тяжелым насморком. Если его не лечить, может образоваться застойная стадия. В результате назальная жидкость превращается в тугую, густую и липкую слизь. Чтобы легче дышать, ребенку приходится открывать рот. Из-за этого он может подхватить вторичную инфекцию. Насморк может стать гнойным и сопли станут зеленого цвета. Чтобы избежать дальнейших осложнений, необходимо знать, как лечить зеленые сопли у детей.
Из-за этого он может подхватить вторичную инфекцию. Насморк может стать гнойным и сопли станут зеленого цвета. Чтобы избежать дальнейших осложнений, необходимо знать, как лечить зеленые сопли у детей.
Причины появления насморка у детей
Как правило, простуда различных видов начинается одинаково. Насморк – это осложнение простудных заболеваний. Детям, чтобы заболеть, достаточно небольшого переохлаждения. Например, посидеть в помещении со сквозняком, промокнуть под дождем или слишком долго покупаться в любом водоеме.
В итоге иммунная система ребенка падает, организм становится слабым.
В это время различные микроорганизмы начинают его атаковать. Происходит инфицирование, и малыш заболевает. Это может произойти и без стороннего источника, так как в нашем организме живут разнообразные микробы. При контакте ребенка с носителями простудных заболеваний может быть вторичное инфицирование.
Появление насморка могут спровоцировать не только вирусы, бактерии, но и грибки.
Способ лечения зависит от возбудителя заболевания.
Для каждого вида инфекции подбирается определенный препарат.
К примеру, антибиотики бессильны против вирусов и грибков. Кроме того, при грибковой инфекции из-за антибиотиков может начаться рост плесени.
Простудные заболевания начинаются резко. Как правило, сопровождаются:
• головной болью,
• слабостью,
• ломотой в теле,
• кашлем,
• высокой температурой,
• сильным насморком.
В начале назальная слизь прозрачная, водянистая и жидкая. Соединяясь с инфекцией, она меняет цвет и приобретает другую плотность. Носовые выделения становятся тягучими, густыми. Ребенку тяжело их высмаркивать. В результате ему тяжело дышать, и он начинает капризничать. Чем меньше возраст малыша, тем больше риск получить осложнения.
Дети не могут часто высмаркивать сопли. Поэтому слизь проникает в бронхи через заднюю стенку горла. Это может спровоцировать развитие бронхита либо воспаления легких.
Желто-зеленый цвет соплей у малыша говорит о присутствии инфекции в его организме. Данный факт несет опасность для ребенка и может вызвать различные осложнения. Как правило, лечить их трудно.
Чем опасны зеленые сопли у детей
Гнойный насморк провоцирует появление опаснейших осложнений.
Основной удар принимают на себя:
• миндалины,
• уши,
• горло,
• аденоиды,
• фронтальные и гайморовы пазухи.
Если гной проникает в пазухи и инфицирует их, то появляется опасное заболевание – гайморит. Вылечить его довольно сложно и болезненно. При этом понадобится много времени. Особенно опасно это заболевание для маленьких детей.
Важно знать! Из-за насморка с зелеными соплями может развиться отит – воспаление среднего уха. Заболевание сопровождается болезненными ощущениями и дискомфортом. Ребенок может частично либо полностью потерять слух. Если своевременно не принять меры или неправильно лечить, может образоваться хроническая форма.
При наличии аденоидов в носу малыша, частое сморкание и инфекция активируют их быстрый рост. Критический размер полипов требует хирургического вмешательства.
Если инфекция попала на гланды, то может появиться ангина либо тонзиллит. В результате могут развиться серьезные осложнения, и ребенок может получить нефрит и эндокардит.
Для лечения зеленых соплей на начальной стадии подойдут народные методы. Если насморк не проходит через 2-3 дня, нужно применять медикаментозное лечение и использовать физиотерапию, а лучше обратиться за консультацией к специалисту.
Советы по лечению зеленых соплей у детей
Для начала родителям необходимо показать ребенка доктору. Особенно маленького. Иначе у малыша может появиться опасное заболевание.
В первую очередь, ребенку должно быть комфортно. По совету доктора оториноларинголога Зырянова Максима Михайловича, помещение должно хорошо проветриваться, а воздух быть достаточно увлажнен. Сухой воздух сушит слизистую носа малыша, из-за чего он чувствует себя хуже.
Обязательно постельный режим. При высокой температуре нужно часто менять пижаму. Из-за влажного белья ребенок может получить переохлаждение, что усилит заболевание.
Важно знать! Больной малыш должен много пить теплой жидкости, кушать калорийную и мягкую пищу. При заложенном носе ему тяжело пережёвывать еду. Продукты должны быть вкусными и содержать большое количество витаминов.
С помощью прогревания можно облегчить насморк. Для этого подойдет специальный аппарат с инфракрасным излучением или «синяя лампа». Из домашних средств подойдет отварной картофель, нагретая каменная соль в полотняном пакете или вареное яйцо.
Очистить нос можно с помощью промывания и ингаляции. Пар размягчает назальную слизь, что способствует ее лучшему отделению. Промывание удаляет ее из носа и ребенку становится гораздо легче дышать.
Внимание! Сосудосуживающие капли эффективны, но в то же время опасны. Они могут оказать влияние на сердечную деятельность и сосуды. Поэтому их применяют не больше нескольких дней и очень осторожно. Приобретать капли для ребенка лучше по рекомендации опытного врача. Самостоятельный выбор может навредить здоровью малыша.
Приобретать капли для ребенка лучше по рекомендации опытного врача. Самостоятельный выбор может навредить здоровью малыша.
Антибиотики не всегда могут помочь при насморке с зелеными соплями. Иногда лекарства наносят больше вреда, чем пользы. Они эффективны только при бактериальной инфекции. Назначить такие препараты может только доктор. Применение антибиотиков возможно, если зеленые сопли не прошли через несколько дней после начала развития болезни. Либо после появления осложнений.
Комплексное лечение применяется в том случае, когда из-за насморка с зелеными соплями появились другие заболевания.
К примеру, воспаление среднего уха несет особую опасность. Ведь очаг инфекции расположен очень близко к мозгу. Ребенок может получить более тяжелые заболевания, такие как воспаление мозговых оболочек и менингит.
Для борьбы с зелеными соплями одного метода недостаточно. Потребуется комплексное лечение. Это не только прием медикаментов и правильное питание.
Ребенок должен находиться в доброжелательной и спокойной атмосфере. Не стоит резко реагировать на его капризы. Часто больной малыш отказывается от пищи и плачет. В этом случает родители должны аккуратно и мягко уговорить свое чадо принимать лекарства, хорошо кушать и проводить необходимые процедуры. Спокойно ему объяснить, что такие действия помогут быстрее выздороветь. Лучше пожалеть своего ребенка, поцеловать и дать любимую игрушку. Это поможет малышу легче побороть болезнь.
Не стоит резко реагировать на его капризы. Часто больной малыш отказывается от пищи и плачет. В этом случает родители должны аккуратно и мягко уговорить свое чадо принимать лекарства, хорошо кушать и проводить необходимые процедуры. Спокойно ему объяснить, что такие действия помогут быстрее выздороветь. Лучше пожалеть своего ребенка, поцеловать и дать любимую игрушку. Это поможет малышу легче побороть болезнь.
Остались вопросы?
Звоните по номерам ниже или пишите тут:
+7 391 291-71-49
+7 391 251-50-61
Наша клиника расположена по адресу: г. Красноярск, ул. Сурикова д. 12/6, 1 этаж.
Зелёные сопли у ребёнка — Аллергия
Несколько раз в год, на фоне ослабления иммунитета, особенно в холодное время года увеличивается восприимчивость детского организма к разным инфекциям. Самое распространённое заболевание — насморк — один из характерных симптомов простуды и ОРЗ. В группе риска находятся детки, которые посещают детские коллективы, ведь возбудители недугов верхних дыхательных путей легко передаются воздушно-капельным способом от больного ребёнка здоровому.
Содержание:
Почему сопли становятся зелёными
Детская иммунная система борется с бактериям, выделяя при этом особые антитела. Также в этом процессе активное участие принимают лейкоциты. Погибшие болезнетворные бактерии и клетки лейкоцитов окрашивают слизистые выделения из носа в зеленоватый (жёлто-зелёный, жёлто-коричневый) окрас. Наряду с этим меняется и характер слизистых выделений: они приобретают более густую консистенцию, слизистая оболочка носика становится болезненной, ребёнку трудно свободно дышать носом.
Причины возникновения зелёных соплей у детей.
Больше всего родителей пугает появление у ребёнка зелёных соплей. Образование у ребёнка слизистого секрета зелёного цветы зависит от разных причин:
- Бактерии. Такой окрас выделений свидетельствует о том, что в полость носа проникла бактериальная инфекция. Если на начальном этапе не начать адекватного лечения насморка у ребёнка, тогда в носовой полости создаются благоприятные условия для развития условно-патогенной бактериальной микрофлоры (стрептококки, пневмококки, стафилококки).

- Последствия ОРВИ. Зелёные слизистые выделения не всегда вызывают бактерии. Они могут появиться после неправильного или недостаточного лечения насморка при ОРВИ. Если нос своевременно не очищать от выделений и не высмаркиваться, слизь в пазухах застаивается, в ней начинают размножаться микробы, и сопли окрашиваются в зелёный оттенок.
- Аллергический ринит. Если ребенок страдает от аллергии такие выделения возникают как осложнение недуга.
- Адаптация к непривычной окружающей среде.
- Контактирование с болеющими на инфекционные заболевания.
- Ослабление иммунитета.
- Переохлаждение организма.
Симптомы зелёных соплей
Кроме выделений секрета зелёного цвета у ребёнка могут наблюдаться:
- Головные боли, которые усиливаются в положении лёжа.
- Боли в суставах и икроножных мышцах.
- Заложенность носа.
- Нарушается носовое дыхание.
- Пропадает обоняние.
- Повышается температура тела.
Как лечить зелёные выделения
При появлении у ребёнка густой зелёной слизи нужно немедленно обратиться к отоларингологу или врач-педиатру. Специалист осмотрит полость носа, направит на выполнение некоторых анализов, а в случае необходимости, проведение дополнительных исследований, забор из носа бактериологического посева для определения чувствительности обнаруженных возбудителей к антибиотикам, и только после этого подберёт подходящее лечение. Лечение таких соплей должно быть системным. Обработка носа и закапывание лекарства выполняется по определённому порядку – после очистки носика от скопившейся слизи. Для этого ребёнок, который уже может сморкаться, тщательно высматривает сначала одну ноздрю, а затем другую. Деткам старше двух лет в нос можно закапать разбавленный водой сок каланхоэ, после которого малыш начнёт активно чихать, а скопившаяся слизь выйдет, качественно очистив нос и пазухи. Если малышу меньше 2-х лет, не стоит пользоваться каланхоэ, носик очищают специальным детским аспиратором.
Специалист осмотрит полость носа, направит на выполнение некоторых анализов, а в случае необходимости, проведение дополнительных исследований, забор из носа бактериологического посева для определения чувствительности обнаруженных возбудителей к антибиотикам, и только после этого подберёт подходящее лечение. Лечение таких соплей должно быть системным. Обработка носа и закапывание лекарства выполняется по определённому порядку – после очистки носика от скопившейся слизи. Для этого ребёнок, который уже может сморкаться, тщательно высматривает сначала одну ноздрю, а затем другую. Деткам старше двух лет в нос можно закапать разбавленный водой сок каланхоэ, после которого малыш начнёт активно чихать, а скопившаяся слизь выйдет, качественно очистив нос и пазухи. Если малышу меньше 2-х лет, не стоит пользоваться каланхоэ, носик очищают специальным детским аспиратором.
Медикаментозное лечение
Учитывая характер, степень тяжести патологии, а также наличие сопутствующей симптоматики отоларинголог определяет какую именно медикаментозную терапию назначить ребёнку.
- Антибиотики. Такие лекарственные препараты назначают в крайнем случае, когда сопли у ребёнка долго не проходят, а также, если зелёные слизистые выделения спровоцировали развитие серьёзных патологий. При приёме антибактериальных препаратов нужно строго соблюдать схему приёма и подобранную педиатром дозировку в соответствии с возрастом ребёнка и его индивидуальных особенностей.
- Полезные бактерии. Назначают при дисбактериозе у ребёнка – реакция организма на антибактериальные лекарства. Как правило, врач назначает соответствующие медикаменты, которые устраняют такое состояние и восстанавливают здоровую микрофлору кишечника.
- Антигистаминные. Препараты назначают когда у малыша аллергия, также средства снимают отёк слизистой, открывают носовое дыхание.
- Гормональные лекарства. Назначают детям для местного лечения в тех случаях, если дыхание не открывается после сосудосуживающих средств, а насморк длится очень долго.

- Противомикробные препараты. Антисептические средства действуют не только на бактерии, а и на вирусные и грибковые возбудители.
- Дополнительные препараты. Обязательно используют при симптоматическом лечении. При повышенной температуре у ребёнка – используют жаропонижающие, при болях в горле – антисептические спреи, если воспалительный процесс перешёл на лёгкие – назначают средства от кашля. Если же ребёнок кашляет из-за слизи, стекающей по задней стенке горла, в этом случае, кашель лечить не надо, он пройдёт вместе с насморком.
Избавиться от зелёной слизи также можно с помощью назальных капель:
- Сосудосуживающие капли. Закапывание в носовые проходы таких капель, способствует сужению сосудов. Препараты открывают носовые проходы и малыш сможет легко дышать через нос, а лекарственные средства легко проникают к воспалённым пазухам – ускоряя этим лечебный эффект. При использовании сосудосуживающих препаратов очень важно соблюдать предписания лечащего врача и не переусердствовать с дозировкой и продолжительностью применения данных препаратов, чтобы сосуды не подвергались сильному сужению.

- Антибактериальные и противовоспалительные капли для носа.
- Масляные лекарственные капли. При пересыхании слизистой в носу ребёнка ощущается сильный дискомфорт, во избежание такого состояния носик малыша можно обрабатывать растительными масляными каплями — в борьбе с насморком очень эффективны облепиховое или миндальное масло.
Лечение средствами народной медицины
Традиционное медикаментозное терапевтическое лечение зелёных выделений у ребёнка можно дополнить безопасными народными методами. Перед их использованием нужно обязательно проконсультироваться с детским врачом, так как в некоторых ситуациях они могут не только не облегчить состояние, а и усугубить его, вызвав аллергическую реакцию.
Однако стоит понимать, что их использование оказывает довольно эффективное действие на начальных этапах возникновения зелёной слизи и когда у ребёнка отсутствуют серьёзные осложнения.
- Промывание носовых пазух.
 Один из самых действенных и эффективных способов избавления от таких соплей с помощью солевого раствора (в 0,5 л тёплой кипячёной воды растворить одну ч. ложку соли (морской/поваренной). Избавиться от зелёной слизи без промывания носа сложно, а вот промывание может полностью подавить болезнь даже без других лекарственных средств. Для промывания кроме солевых, также можно использовать растворы, приготовленные из пищевой соды или целебных трав:
Один из самых действенных и эффективных способов избавления от таких соплей с помощью солевого раствора (в 0,5 л тёплой кипячёной воды растворить одну ч. ложку соли (морской/поваренной). Избавиться от зелёной слизи без промывания носа сложно, а вот промывание может полностью подавить болезнь даже без других лекарственных средств. Для промывания кроме солевых, также можно использовать растворы, приготовленные из пищевой соды или целебных трав:
Календулы.
Ромашки.
Тысячелистника.
Шалфея.Для промывания носа можно воспользоваться спринцовкой или 20 мл шприцем без иглы. Не рекомендуется делать промывание носика ребёнка непосредственно перед сном. После промывания в течение 40 — 60 мин. не следует выходить с ребёнком на улицу. Делать промывания нужно как можно чаще, чтобы своевременно обеззаразить воспалённые пазухи.
- Промывание носовых пазух.
Важно знать, если у ребёнка искривлена носовая перегородка, такая манипуляция не принесёт хорошего результата.
- Тепловые процедуры. Деткам постарше (после трёх — четырёх лет) можно делать горячие ванночки для кистей рук и ног, для усиления разогревающего воздействия добавляют горчичный порошок. Сразу после процедуры надеть тёплые носки. Помните, парить ноги нельзя при повышенной температуре тела или интоксикации организма, нужно дождаться улучшение самочувствия.
- Прогревающие компрессы. При отсутствии выраженного воспалительного процесса 2 р/день проводят процедуры с использованием сухого тепла (разогретый песок или соль засыпают в тканевый мешочек) и прикладывают на зону гайморовых пазух на 15 мин.
- Натуральная мазь. Лекарственная субстанция, самостоятельно приготовленная из натуральных ингредиентов хорошо избавляет от выделений такого цвета. Для этого из средней головки чеснока выдавить сок и смешать с 10 гр подогретого растительного масла, компоненты тщательно смешивают и настаивают в течении пяти часов. Готовой смесью четыре раза/день смазывают носовые проходы ребёнка.
 Вместо мази можно воспользоваться маслом Туи, которое славится своими целебными свойствами.
Вместо мази можно воспользоваться маслом Туи, которое славится своими целебными свойствами. - Паровые ингаляция. Данная процедура разжижает густую слизь и улучшает отхождение слизи из носовой полости. Ингаляции можно делать два р/день малышу старше трёх лет. Ребёнок дышит над паром, вдыхая через нос лечебные пары, которые изнутри обрабатывают слизистую. Продолжительность процедуры не должна быть больше 15 мин. В воду для ингаляци рекомендуют добавить нескольких капель эфирного масла:
Камфоры.
Кориандра.
Лаванды.
Мяты.
Пихты.
Розмарина.
Чайного дерева.
Эвкалипта. - Также эффективны ингаляции при вдыхания паров горячих настоев целебных трав (душицы, календулы, ромашки, шалфея, эвкалипта).
Средства народной медицины не рекомендуют использовать для деток младше 2-х лет.
Физиотерапевтические процедуры
Для наружного лечения носа врач может назначить курс физиопроцедур. Очень хороший эффект показывают:
Очень хороший эффект показывают:
- Аппаратная лекарственная ингаляция.
- Лазерная терапия.
- Магнитотерапия.
- СВЧ- и УВЧ- прогревания.
- Тубус-кварц.
- Электрофорез с лекарственными препаратами.
- Ультрафиолетовое облучение.
Лечение зелёных выделений у грудного ребёнка
Для многих молодых родителей любая проблема со здоровьем грудничка, даже если это простые сопли, достаточно серьёзный повод для беспокойства, потому что у такой крошки даже обычное заболевание может привести к тяжёлым осложнениям. Зелёные слизистые выделения у грудного ребёнка уже являются признаком недуга. Насморк у новорожденного отличается от насморка у взрослого, потому что у младенца носовые ходы намного уже, и, появление отёка слизистой оболочки носика у крошки может наступить намного быстрее.
Детки младше 12 месяцев, в большей мере подвергаются различным инфекциям, а осложнения у них происходят в два раза чаще, чем у деток по-старше. Новорожденного обязательно нужно показать педиатру.
Заложен носик, крохе трудно дышать, густые и зелёные выделения – означает, что к вирусу присоединилась ещё и бактериальная инфекция. Новорожденному нужно помочь и сделать оздоровительные процедуры, чтобы малыша, как можно меньше беспокоили сопли. Для этого обязательно:
- В комнате, которой находится ребёнок не допускать пересушивание воздуха. Влажный воздух предупредит высушивание слизи в носике и облегчит дыхание малышу.
- Обязательно очищать носик крошки от слизи. Забитый носик не позволяет малышу нормально сосать грудное молоко или из бутылочки. Процедуру необходимо выполнять перед кормлением.
- Полезно промывать носик младенца, особенно, если сопли очень густые и плохо отделяются, Под промыванием подразумевают частое закапывание раствора в каждую ноздрю по пару капель.
Особенности лечения:
- Деткам в возрасте первого месяца – назначать медикаментозные препараты запрещается, сопельки удаляют специальной резиновой грушей, часто проветривают комнату, чтобы воздух не был сухим.

- Карапузу в возрасте двух месяцев – врач может назначить сосудосуживающие капли, а для промывания носовых пазух — средства с морской водой, антисептический физраствор. которые хорошо избавляют малыша от заложенности носика.
- В семимесячном возрасте крошке могут назначить препарат на основе интерферона, он хорошо борется с бактериями на слизистой носика и помогает разжижать сопли. Перед использованием капель обязательно промывают носик.
- К лечению деток 8 — 9 месяцев можно добавить и согревающие мази.
Ими смазывают крылья носика и область висков. - По мере взросления крохи, ему назначают более широкий спектр лекарств и способов. При лечении деток 10 — 12 месяцев можно начинать пользоваться небулайзером. Хороший эффект показывают ингаляции на основе отвара целебных трав. Мамам нужно знать, что медикаметозные средства применяют только в соответствии с инструкцией.
До годика запрещается использование спрея от насморка.
Зелёные слизистые выделения не заразны, однако, это первый сигнал, что ослаблены защитные механизмы организма.
 Родители также должны следить за состоянием своего здоровья, имеется риск затруднить течение болезни крошки инфекцией извне.
Родители также должны следить за состоянием своего здоровья, имеется риск затруднить течение болезни крошки инфекцией извне.
Очень важно помнить, при появлении у грудничка зелёных соплей нельзя и даже опасно:
- Самостоятельно назначать лечение.
- Закапывать в носик грудное молоко.
- Сильно обогревать комнату при первых сигналах насморка. Сухой и горячий воздух способствует большему высыханию слизистой носика, и справляться с соплями будет тяжелее.
- Закапывать малышу противоаллергические препараты, а не те, которые назначают при ОРЗ. Это опасно, потому что может вызвать у малыша отёк слизистой.
- Капать лекарства не соответствующие возрасту крохи или давать антибиотики без назначения врача.
- Деткам до годика запрещается применение нетрадиционной медицины.
Какие осложнения могут наступить?
Появление у ребёнка слизи зеленоватого цвета, свидетельствует об упущении времени лечения патологического состояния на начальных стадиях, а также, что неверно было выбрано терапевтическое лечение. Если данное состояние правильно не лечить, тогда у ребёнка могут начать развиться серьёзные осложнения:
Если данное состояние правильно не лечить, тогда у ребёнка могут начать развиться серьёзные осложнения:
- Гайморит.
- Гнойный ринит.
- Средний отит.
- Синусит.
- Фронтит.
- Этмоидит.
- В редких случаях инфекция распространяется на оболочки и ткани головного мозга.
Густые слизистые выделения, стекая по задней стенке носоглотки, могут спровоцировать распространение инфекции по дыхательным путям, расположенным ниже, и привести к воспалению горла, трахеиту, бронхиту и даже пневмонии.
Какие профилактические меры следует предпринять?
Профилактика зелёных соплей у деток заключается, в предупреждении заболеваемости на ОРЗ, укреплении иммунитета, а также своевременное проведение терапии начинающегося насморка. Для этого родители ребенка должны делать следующее:
- Организовать комфортные условия для ребёнка, оптимальную температуру воздуха (18-19°С) и влажность (50-70%).
- В помещении, котором большую часть времени находится и спит ребёнок, необходимо каждый день делать влажную уборку и часто проветривать.

- Не нагревать в комнатах воздух при помощи электроприборов. Организм ребёнка становится более чувствительным к холоду, и в следствии этого снижаются его защитные функции.
- Следить, чтобы питание ребёнка было правильным и сбалансированным, в его рационе постоянно присутствовали свежие овощи и фрукты, продукты богатые на витамины и минералы.
- Как общеукрепляющее и повышающее иммунитет средство, полезно давать ребёнку тёплое молоко с мёдом, отвар шиповника, чай с лимоном, чёрной смородиной, морс из клюквы.
- Ежедневно совершать прогулки на свежем воздухе, они закаляют носовые проходы и помогают укрепить местные защитные механизмы иммунитета. При этом не забывать одевать малыша в соответствии с погодными условиями, чтобы не было перегрева или переохлаждение организма.
- В случае частых простуд врач рекомендует поездку на море, посещение солевых шахт, приём витаминных комплексов с микроэлементами и минералами, а также приём иммуномодуляторов.
- Обязательно укреплять иммунитет ребёнка физкультурой, закаливанием.

- В период эпидемий гриппа и ОРВИ смазывать нос оксолиновой мазью, ограничить посещение мест массовых скоплений людей.
У ребенка сопли. Кто виноват и что делать?
Более чем в 90 процентах случаев насморк возникает в результате острой респираторной вирусной инфекции (ОРВИ), которую дети переносят достаточно часто, ведь их иммунная система только начинает знакомиться с привычными взрослым вирусами и учится с ними бороться. Во время этого «обучения» и «борьбы» развиваются стандартные проявления ОРВИ — насморк, боль в горле, повышение температуры тела, слабость, сонливость, головная боль. Здоровый ребенок, посещающий детский сад, может болеть ОРВИ до семи-десяти раз в год. Если она проходит стандартно без осложнений, то волноваться обычно не о чем.
Что означает «стандартное течение насморка при ОРВИ»?
Все начинается, как правило, с заложенности носа, появления прозрачного водянистого отделяемого из носа, частого чихания. Постепенно отделяемое становится более вязким, но все еще остается прозрачным (слизистое отделяемое). Дальше — даже в рамках самой обычной ОРВИ — отделяемое из носа густеет и приобретает желтый, зеленый или даже коричневатый цвет — это связано с нормальным течением воспалительного процесса, иммунного ответа и прибытием лейкоцитов «на поле боя». Такое отделяемое может сохраняться около трех дней, а затем снова становится прозрачным и проходит совсем где-то к десятому дню болезни. Такой насморк неопасен и обычно не требует какого-то дополнительного лечения, кроме симптоматического.
Постепенно отделяемое становится более вязким, но все еще остается прозрачным (слизистое отделяемое). Дальше — даже в рамках самой обычной ОРВИ — отделяемое из носа густеет и приобретает желтый, зеленый или даже коричневатый цвет — это связано с нормальным течением воспалительного процесса, иммунного ответа и прибытием лейкоцитов «на поле боя». Такое отделяемое может сохраняться около трех дней, а затем снова становится прозрачным и проходит совсем где-то к десятому дню болезни. Такой насморк неопасен и обычно не требует какого-то дополнительного лечения, кроме симптоматического.
А в чем заключается это симптоматическое лечение? Что делать, если появился острый насморк?
При остром насморке, связанном с ОРВИ, наша задача облегчить симптомы, беспокоящие ребенка, пока организм сам прекрасно справляется с вирусной инфекцией. Для этого начинаем с самых простых мер — достаточное питье, увлажнение воздуха в помещении и регулярное проветривание. Можно использовать обычные (изотонические) солевые растворы для разжижения вязкого отделяемого, увлажнения и улучшения работы раздраженной слизистой оболочки носа. После орошения или промывания полости носа солевыми растворами нужно провести эвакуацию содержимого — старшие дети могут высморкаться сами, а младшим для этого понадобится назальный аспиратор или резиновая груша.
Можно использовать обычные (изотонические) солевые растворы для разжижения вязкого отделяемого, увлажнения и улучшения работы раздраженной слизистой оболочки носа. После орошения или промывания полости носа солевыми растворами нужно провести эвакуацию содержимого — старшие дети могут высморкаться сами, а младшим для этого понадобится назальный аспиратор или резиновая груша.
При выраженном отеке могут помочь сосудосуживающие капли в нос, но использовать их следует не дольше трех (максимум пяти) дней, только при необходимости и строго соблюдая возрастную дозировку. Согласно данным Управления по контролю за качеством пищевых продуктов и лекарственных препаратов (FDA) США, детям до шести лет вообще не рекомендовано использовать такие капли, и лучше их избегать до 12 лет. Связано это с тем, что они дают только временное облегчение, не влияют на исход заболевания и могут вызывать неприятные побочные эффекты (медикаметнозный ринит, тахикардию, повышение артериального давления и другие), но иногда без них ребенок не может ни спать, ни есть — в таком случае их применение обоснованно.
Часто для борьбы с отеком в носу хватает и гипертонического солевого раствора, где концентрация соли чуть выше, чем в изотоническом, — он действует не так мощно, как сосудосуживающие капли, но безопасен и не приводит к развитию побочных эффектов. Использовать такой раствор можно с года.
Хорошо, с носом понятно, а что делать с кашлем? Педиатр говорит, что в легких все чисто и кашель этот из-за соплей. Ребенок из-за него плохо спит ночью.
Действительно, при ОРВИ кашель чаще всего связан с тем, что отделяемое из носа затекает в глотку (постназальный затек), раздражая кашлевые рецепторы. Такой кашель не требует специфического лечения, никаких сиропов от кашля — они наоборот могут способствовать увеличению количества мокроты, а у детей младшего возраста еще недостаточно развита дыхательная мускулатура, чтобы всю эту мокроту откашлять. Здесь в первую очередь нужно «освобождать нос» способами, перечисленными выше — особенно важно это сделать перед сном.
Кроме того, деткам до года можно немного приподнять головной конец матраса, подложив под него что-то, а детям более старшего возраста — положить под голову подушку. В облегчении ночного кашля, вызванного постназальным затеком, доказал свою эффективность мед — если ребенок старше года и у него нет аллергии, можно дать ему перед сном чайную ложку меда с чаем или молоком.
Все это «лечение» звучит несерьезно, а если насморк «опустится» и превратится в бронхит?
Тут нужно понимать, что насморк никуда не опускается. Разовьется бронхит (трахеит, пневмония и т.д.) или нет, не зависит от того, сколько разных капель вы будете заливать в нос и антибиотиков принимать внутрь — раннее или чрезмерное назначение ненужных средств не защитит ребенка от вероятности развития осложнений и не уменьшит эту вероятность. Определяющим фактором здесь является так называемая тропность вируса, то есть то, какие клетки и ткани нашего организма данный конкретный вирус предпочитает.
Играют роль и особенности анатомии и физиологии конкретного ребенка — например, кто-то переносит ОРВИ легко, отделавшись только насморком, а у кого-то есть склонность к отитам, бронхообструкциям или ложному крупу. При этом любой ребенок не застрахован от развития этих осложнений вне зависимости от интенсивности лечения ОРВИ — мы не можем на это повлиять, но мы можем вовремя обратиться к специалисту, если у нас возникли сомнения или подозрения о развитии осложнений.
Как можно понять, что это уже не просто вирусный насморк, а бактериальное осложнение?
Самое важное, на что мы обращаем внимание, — клинические проявления. Вот какие признаки должны насторожить в плане бактериальной инфекции и заставить показаться специалисту:
- к десятому дню сохраняются стойкие проявления насморка с желтым/зеленым отделяемым без улучшения,
- после временного улучшения вновь наступает ухудшение (усиление отделяемого, повышение температуры тела, появление боли в лице),
- в самом начале заболевания сразу появляется выраженная симптоматика: температура тела 39С и более, обильное гнойное отделяемое из носа, боли в лице, — и эти симптомы длятся три-четыре дня подряд.

Наличие у ребенка одного из этих трех пунктов — повод в первую очередь показаться врачу. Если ваши сомнения подтвердятся, то, вероятнее всего, лечение потребует системной антибактериальной терапии. Подходящий препарат, кратность его приема, длительность и дозировку будет определять врач с учетом разных факторов. И если уж антибиотик понадобится, то «внутрь» — его нельзя заменить антибактериальными каплями для носа, а можно только дополнить.
Хорошо, с бактериальной инфекцией лучше идти к врачу, но если насморк — часть ОРВИ, нужно ли ребенку сидеть дома, или он может посещать детский сад? А бассейн?
Если ребенок, несмотря на насморк, хорошо себя чувствует, прыгает и скачет по дому, то для него самого при этом посещение детского сада не представляет никакой опасности. Однако нужно понимать, что в начале ОРВИ он может быть заразен для окружающих — этот период составляет обычно около недели. С другой стороны, заразным ребенок становится еще за день-два до появления первых симптомов и успевает передать вирус другим детям еще до возникновения насморка. Через неделю от начала ОРВИ при хорошем самочувствии ребенка его появление в детском саду не доставит неприятностей ни ему самому, ни другим детям.
Через неделю от начала ОРВИ при хорошем самочувствии ребенка его появление в детском саду не доставит неприятностей ни ему самому, ни другим детям.
Что же касается бассейна, тут дела обстоят немного по-другому. Кроме риска заразить окружающих, нужно учитывать тот фактор, что при занятиях плаванием в нос обычно попадает хлорированная вода из бассейна. При насморке слизистая оболочка полости носа и так раздражена, воспалена и отечна, а попадание в нос воды может усугубить ее состояние. Усиление отека может способствовать появлению синусита, нарушению работы слуховой трубы (которое нередко заканчивается отитом). По этой причине в период ярких проявлений насморка с занятиями в бассейне лучше повременить.
Теперь понятно, что обычный насморк неопасен, не мешает развитию ребенка и не требует сложного лечения, но все же не хочется все время сидеть дома из-за частых ОРВИ. Можно ли как-то предотвратить развитие насморка?
К сожалению, волшебной таблетки или порошка, которые могли бы предотвратить возникновение ОРВИ, не существует. Ни один противовирусный препарат не подтвердил своей эффективности в профилактике ОРВИ, ни один иммуномодулятор не подтвердил своей эффективности в «укреплении» иммунитета. Не подтвердили этих действий ни пробиотики, ни витамин С, ни чеснок, ни другие народные средства. Дети с прекрасным иммунитетом продолжают так же часто болеть ОРВИ, несмотря на обилие рекламируемых средств в аптеках.
Ни один противовирусный препарат не подтвердил своей эффективности в профилактике ОРВИ, ни один иммуномодулятор не подтвердил своей эффективности в «укреплении» иммунитета. Не подтвердили этих действий ни пробиотики, ни витамин С, ни чеснок, ни другие народные средства. Дети с прекрасным иммунитетом продолжают так же часто болеть ОРВИ, несмотря на обилие рекламируемых средств в аптеках.
Самая лучшая и единственно действенная профилактика — это гигиена. Чтобы минимизировать риск контакта с вирусом, необходимо регулярно мыть руки с мылом или использовать спиртосодержащие антисептики для рук — ведь возбудитель может оставаться на коже, ручках дверей, поручнях, телефонах до двух часов. Особенно это актуально в детских коллективах. Важно регулярное проветривание помещения и увлажнение воздуха.
Самая подходящая среда для заражения ОРВИ — это жаркий, пересушенный воздух, ведь при этом вирус чувствует себя прекрасно, а слизистая оболочка в носу становится сухой и беззащитной. По возможности следует избегать контакта с заболевшими. Если в группе болеет много детей, то после возвращения домой стоит промыть нос солевым раствором.
Если в группе болеет много детей, то после возвращения домой стоит промыть нос солевым раствором.
И еще один немаловажный фактор — достаточный сон. Исследования показали, что при сне менее пяти-шести часов риск заразиться ОРВИ повышается, даже если самочувствие при этом не страдает.
Главное о новом коронавирусе и пандемии COVID-19. Что делать и чего ждать?
SARS-CoV-2 распространяется с крошечными каплями слизи. Считается, что основной путь передачи — напрямую от человека к человеку: один покашлял, чихнул или просто что-нибудь сказал — и вирус вместе со слюной попал другому в рот, нос или глаза. Чтобы снизить риск, следует придерживаться четырех правил.
Во-первых, стойте хотя бы в одном-двух метрах от людей, причем от всех, поскольку отсутствие симптомов еще ни о чем не говорит. Такое расстояние указано в официальных рекомендациях. Но в недавней научной статье физика Лидии Буруибы из Массачусетского технологического университета показано, что при чихании капли слизи разлетаются на семь-восемь метров. К счастью, больные COVID-19 чихают сравнительно редко, к тому же неизвестно, может ли достаточно вирусных частиц попасть в организм с такого расстояния.
К счастью, больные COVID-19 чихают сравнительно редко, к тому же неизвестно, может ли достаточно вирусных частиц попасть в организм с такого расстояния.
Во-вторых, чаще и тщательнее мойте руки и лицо. Обычное мыло ничем не хуже антибактериального. Чтобы вирус разрушился, нужно подождать хотя бы 20 секунд. Также стоит держать при себе дезинфицирующее средство на основе спирта. Официальные рекомендации гласят, что концентрация спирта должна быть 60–70%, но эксперименты швейцарских ученых показали, что достаточно и 30-процентного этанола или пропанола.
Мыло и спирт сушат кожу, из-за этого на ней могут образоваться ранки, куда попадет пусть не SARS-CoV-2, но что-нибудь еще. Этого нет в официальных рекомендациях, но кажется разумным перед сном (ночью к коже ничего не прилипнет) использовать крем.
В-третьих, не трогайте лицо. Это труднее всего. Попробуйте занять руки какой-нибудь вещью, например карандашом. Другая хитрость — намазать кисть чем-нибудь пахучим: запах поможет вовремя одуматься. А в крайнем случае можно надеть резиновые перчатки: они отбивают охоту трогать себя.
А в крайнем случае можно надеть резиновые перчатки: они отбивают охоту трогать себя.
В-четвертых, не здоровайтесь за руку, не обнимайтесь и не целуйтесь при встрече. Встречи вообще лучше отложить до лучших времен.
Не беспокойтесь, что выглядите глупо. Вокруг эпидемия, и уже хватает печальных историй о людях, которые предпочли вести себя как ни в чем не бывало и за это поплатились.
Также не исключено, что можно инфицироваться, если потрогать загрязненную дверную ручку или еще какую-нибудь вещь, а потом прикоснуться к лицу. Известно, что SARS-CoV-2 остается на поверхностях (особенно долго — на пластике и нержавеющей стали), но насколько он при этом опасен, неясно. Считается, что риск низкий, но все же существует, поэтому вне дома стоит как можно реже прикасаться к предметам и протирать руки дезинфицирующим средством.
Это синусит или аллергический ринит?
Заложенность носа и давление в носовых пазухах могут сделать вас несчастным на несколько недель. Вы должны найти источник своих симптомов, чтобы избавиться от заложенности носа.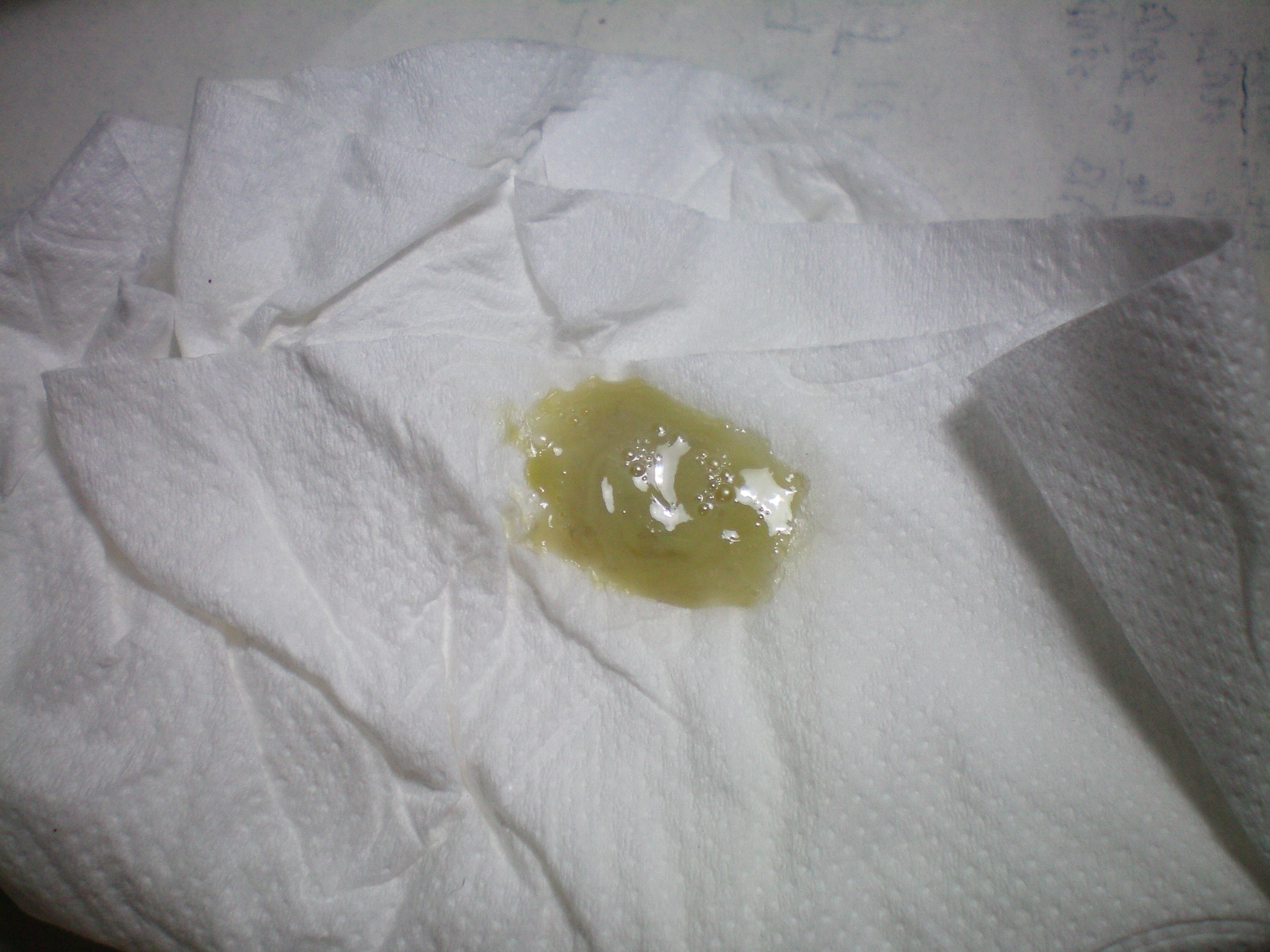
Опубликовано от Featured Provider Ashley Taliaferro во вторник, 7 апреля 2020 г.
Вы чувствуете давление – в носу, в голове. Однако ничто не может освободить его.И все, что вам нужно, это чтобы ваше лицо снова стало нормальным.
Это, должно быть, очень сильная простуда. Но вы безуспешно прошли через все привычные процедуры лечения простуды.
Заложенный нос и головная боль – признаки многих болезней, в том числе простуды. Вашему врачу может быть даже сложно поставить диагноз. Но когда вы уже прошли точку, когда простуда прошла, ваши симптомы, вероятно, связаны с двумя схожими состояниями – синуситом и аллергическим ринитом – с очень разными причинами.
Синусит – это что, инфекция носовых пазух?
Одно и то же. Инфекции носовых пазух обычно возникают из-за простуды, от которой невозможно избавиться. Когда вирус простуды сохраняется достаточно долго, инфекция распространяется в полости носовых пазух. Но синусит также может быть вызван бактериальной инфекцией. В любом случае симптомы те же:
Когда вирус простуды сохраняется достаточно долго, инфекция распространяется в полости носовых пазух. Но синусит также может быть вызван бактериальной инфекцией. В любом случае симптомы те же:
- Головная боль, давление и боль в пазухах
- Заложенный и насморк
- Постназальные выделения, обычно желтые или зеленые
- Неприятный запах изо рта
- Боль в горле
- Кашель
- Усталость
- Легкая лихорадка
«Некоторые из важнейших отличительных признаков инфекции носовых пазух, вызванной бактериями, – это давление на лице и боль», – говорит Эшли Талиаферро, доктор медицинских наук, врач семейной медицины клиники Айовы в Алтуне.«У вас часто возникает головная боль в носовых пазухах, и вы чувствуете боль во лбу, щеках и даже в зубах».
Диагностируйте заложенный нос
Проблемы, сохраняющиеся в течение нескольких недель, требуют опыта вашего основного лечащего врача
Назначить встречу
Разве аллергический ринит не является сезонной аллергией?
Аллергический ринит, более известный как сенная лихорадка. Это очень запутанное имя.Аллергический ринит не вызывается сеном, он не вызывает лихорадки и не ограничивается определенными сезонами.
Это очень запутанное имя.Аллергический ринит не вызывается сеном, он не вызывает лихорадки и не ограничивается определенными сезонами.
В одной из форм аллергический ринит – это сезонная аллергия, поражающая людей, чувствительных к определенным сорнякам, пыльце деревьев или траве. Сезон, которым вы страдаете, зависит от аллергена.
Другая форма – это круглогодичный аллергический ринит, при котором вы можете страдать от аллергии круглый год. Вместо внешних аллергенов эта форма обычно вызывается пылевыми клещами, шерстью и перхотью домашних животных, тараканами или плесенью.Иногда пищевая аллергия может быть основной причиной ваших симптомов.
Аллергический ринит приводит к тем же проблемам, что и инфекция носовых пазух. У вас заложены носовые ходы, у вас течет из носа, у вас появляется кашель, вы больше устаете, чем обычно, и из-за давления в носовых пазухах у вас болит голова. Но сенная лихорадка также имеет явные признаки аллергии:
- Чихание
- Зудящие, опухшие, слезящиеся глаза
- Зуд в носу, рту, горле или коже
Как отличить инфекцию носовых пазух от сенной лихорадки?
Симптомы не совсем одинаковые, но они во многом совпадают. Однако главный дифференциатор – ваша слизь. Инфекция часто приводит к обесцвечиванию. Ваши сопли будут густыми, желтыми или зелеными. Аллергия просто вызывает насморк – это способ организма вывести аллерген из носовых ходов. Ваша слизь будет жидкой, жидкой и прозрачной.
Однако главный дифференциатор – ваша слизь. Инфекция часто приводит к обесцвечиванию. Ваши сопли будут густыми, желтыми или зелеными. Аллергия просто вызывает насморк – это способ организма вывести аллерген из носовых ходов. Ваша слизь будет жидкой, жидкой и прозрачной.
Другая вещь, на которую вы можете обратить внимание, – это время появления ваших симптомов. Если симптомы проявились быстро и сразу, скорее всего, это аллергия. Если заложенный нос, кашель и давление в носовых пазухах продолжаются, скорее всего, это инфекция носовых пазух.
«Это не всегда очевидно. Даже поставщикам услуг может быть трудно заметить разницу », – говорит д-р Талиаферро. «Время часто подсказывает нам, какой именно».
Когда у вас хроническое заболевание, различить их труднее. Аллергический ринит должен исчезнуть, как только вы перестанете контактировать со своим аллергеном. Но если вы чувствительны к чему-то в вашем окружении и не подозреваете об этом, симптомы могут проявляться постоянно.
То же самое и с синуситом.Боль в лице, давление в носовых пазухах и другие симптомы могут длиться от нескольких недель до нескольких месяцев. Иногда инфекции носовых пазух регулярно возвращаются. И то и другое может заставить вас поверить в то, что это сезонная аллергия.
Как мне облегчить проблемы с носовыми пазухами и носовыми пазухами?
К сожалению, из-за природы синусита и аллергического ринита вы должны управлять своими симптомами с помощью лечения, которое вам подходит:
- Антигистаминные препараты – Хотя эти лекарства специально предназначены для лечения аллергии, они помогают облегчить заложенность носа и другие симптомы, которые связаны как с синуситом, так и с аллергическим ринитом.
- Противоотечные средства – Оральные и назальные деконгестанты, отпускаемые без рецепта, решают эту проблему без побочных эффектов антигистаминных препаратов. Это может помочь как при инфекциях носовых пазух, так и при сенной лихорадке.

- Промывание носовых пазух и спреи для носа – Эти методы лечения снимают заложенность носа из любого источника, помогая удалить дренаж. Они особенно помогают избавиться от аллергенов. После ополаскивания или спрея вам станет легче дышать через нос.
- Ибупрофен или напроксен – Инфекции носовых пазух вызывают воспаление.Ибупрофен и напроксен призваны облегчить его.
«Когда дело доходит до лечения аллергического ринита, мы делаем упор на антигистаминные препараты и назальные спреи. Спреи для носа со стероидами, отпускаемые без рецепта, такие как Flonase, являются наиболее эффективным средством. Я говорю пациентам делать по два спрея в каждую ноздрю каждое утро », – говорит доктор Талиаферро. «Кроме того, может оказаться полезным ежедневный прием антигистаминных препаратов, таких как Зиртек, Кларитин или Аллегра».
Многим пациентам надоедает заложенный нос и носовые пазухи, и им нужны лекарства, которые обеспечивают немедленное и постоянное облегчение. Обычно его нет. Аллергический ринит возникает в результате воздействия аллергена, а синусит обычно возникает из-за вируса. В некоторых случаях инфекция носит бактериальный характер, и антибиотики могут помочь.
Обычно его нет. Аллергический ринит возникает в результате воздействия аллергена, а синусит обычно возникает из-за вируса. В некоторых случаях инфекция носит бактериальный характер, и антибиотики могут помочь.
«Другие вещи все еще могут быть полезны, например, полоскания, стероидные назальные спреи или деконгестанты», – говорит д-р Талиаферро. «Но если вы принимали безрецептурные лекарства в течение двух недель, а симптомы не исчезли, тогда мы и думаем об антибиотиках».
Симптомы, которые длятся две недели или которые немного улучшаются, но только ухудшаются, являются признаками бактериальной инфекции носовых пазух.Если в какой-то момент вы почувствуете сильную лицевую боль и давление, лихорадку, озноб, пора обратиться к вашему лечащему врачу.
Хронические инфекции могут вызывать осложнения и могут быть вызваны проблемами с анатомией пазух. Тяжелая круглогодичная аллергия может потребовать рецепта или дальнейшего тестирования у аллерголога, чтобы вы чувствовали себя комфортно. Ваш врач найдет причину вашего дискомфорта и лучший способ ее устранения.
Ваш врач найдет причину вашего дискомфорта и лучший способ ее устранения.
«Вирус должен начать чувствовать себя лучше.Иногда аллергия длится целый сезон », – говорит доктор Талиаферро. «В эти две недели мы сможем разобраться, есть ли у вас текущая аллергия или бактериальная инфекция носовых пазух».
Заложенность носовых пазух у детей – Consumer Health News
Что такое носовые пазухи?
Пазухи – это четыре набора заполненных воздухом полостей, расположенных позади и вокруг носа и глаз. Многие люди (как взрослые, так и дети) узнают об этих местах только тогда, когда им становится больно, поэтому они могут не оценить их ценности.Пазухи делают череп человека легче (чтобы мы могли держать голову вверх) и отфильтровывали множество раздражающих частиц, содержащихся в вдыхаемом воздухе. Они также служат в качестве увлажнителя, увлажняя сухой воздух, прежде чем он достигнет легких.
Вот как они работают: на поверхности мембран, выстилающих пазухи, расположены крошечные волосовидные нити (реснички), которые совершают постоянное движение, чтобы слизь перемещалась по этим проходам. Это хорошая защита от инфекции. Слизь улавливает частицы, которые попадают в пазухи, а реснички уносят их к задней части носа, где они проглатываются и разрушаются в желудке.Каждая пазуха соединена с носовым ходом тонким каналом, по которому слизь может стекать, а воздух течь. Однако эти проходы могут легко заблокироваться, что затрудняет дренаж.
Это хорошая защита от инфекции. Слизь улавливает частицы, которые попадают в пазухи, а реснички уносят их к задней части носа, где они проглатываются и разрушаются в желудке.Каждая пазуха соединена с носовым ходом тонким каналом, по которому слизь может стекать, а воздух течь. Однако эти проходы могут легко заблокироваться, что затрудняет дренаж.
Что такое заложенность носовых пазух?
Это происходит, когда слизь накапливается в пазухах вашего ребенка. Когда что-то – скажем, пассивный сигаретный дым – раздражает его носовые проходы, подкладки воспаляются. Жидкость не может легко стекать в нос, поэтому скапливается в носовых пазухах.
Застой – это не инфекция, но он создает питательную среду для бактерий. Если носовые пазухи остаются перегруженными какое-то время, размножающиеся бактерии могут вызвать инфекцию пазух.
Что в целом вызывает проблемы с носовыми пазухами?
Заложенность носовых пазух и инфекции часто возникают, когда раздражители воспаляют носовые ходы так, что слизь не может вытекать должным образом.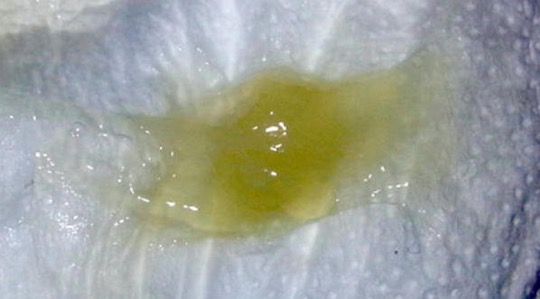 Основными виновниками проблем с носовыми пазухами у детей являются простуда, пассивный сигаретный дым, загрязнение воздуха, сухой и холодный воздух, пары (например, от красок или чистящих растворов), аллергии и эмоциональный стресс.Распространенные пороки развития носа, такие как полипы или искривленная перегородка, могут повысить вероятность инфекций носовых пазух. Дети, которые плавают или ныряют, особенно восприимчивы, поскольку в результате этих занятий вода иногда попадает в носовые пазухи, где она может застрять и вызвать инфекцию.
Основными виновниками проблем с носовыми пазухами у детей являются простуда, пассивный сигаретный дым, загрязнение воздуха, сухой и холодный воздух, пары (например, от красок или чистящих растворов), аллергии и эмоциональный стресс.Распространенные пороки развития носа, такие как полипы или искривленная перегородка, могут повысить вероятность инфекций носовых пазух. Дети, которые плавают или ныряют, особенно восприимчивы, поскольку в результате этих занятий вода иногда попадает в носовые пазухи, где она может застрять и вызвать инфекцию.
Кроме того, если у вас маленький ребенок, вам следует изучить возможность того, что он мог протолкнуть какой-либо предмет себе в нос – особенно если у него больше носовых дренажей с одной стороны носа или если у него появляется тянущий кашель после игры. с мелкими предметами, такими как горох.
Насколько распространена заложенность носовых пазух?
Очень. Дети часто простужаются, и типичный симптом – заложенность носовых пазух. Обычно это не о чем беспокоиться; состояние обычно проходит само через 10–14 дней. Симптомы могут включать насморк, при этом цвет выделений прогрессирует от прозрачного к желтому, затем к зеленому, а затем снова к желтому и снова прозрачному. Другими частыми симптомами являются кашель и небольшая температура (ниже 100 градусов по Фаренгейту).
Обычно это не о чем беспокоиться; состояние обычно проходит само через 10–14 дней. Симптомы могут включать насморк, при этом цвет выделений прогрессирует от прозрачного к желтому, затем к зеленому, а затем снова к желтому и снова прозрачному. Другими частыми симптомами являются кашель и небольшая температура (ниже 100 градусов по Фаренгейту).
Что я могу сделать, чтобы уменьшить заложенность носовых пазух у моего ребенка?
Поддержание влажности носовых ходов вашего ребенка может уменьшить заложенность носа.Распространенным методом является использование увлажнителя, предпочтительно такого, который производит теплый пар. Также может быть терапевтическим эффектом поместить ребенка в ванную с горячим душем, чтобы он мог дышать теплым влажным воздухом сквозь свой шум. Вы также можете использовать спреи для носа с соленой водой или солевым раствором (продаются в аптеке), чтобы разжижить засохшую слизь и орошать носовые ходы.
Противозастойный спрей или капли для носа или пероральные антигистаминные препараты могут облегчить симптомы заложенности носовых пазух, но вам следует проконсультироваться с педиатром, прежде чем давать один из этих продуктов вашим детям. Оба могут иметь побочные эффекты: противоотечные средства часто имеют «обратный эффект», если их принимать в течение многих дней подряд: застойные явления возвращаются с удвоенной силой после того, как лекарство перестает действовать. Антигистаминные препараты, притупляющие аллергическую реакцию, которая часто вызывает заложенность носовых пазух, могут вызывать сонливость или гиперактивность.
Оба могут иметь побочные эффекты: противоотечные средства часто имеют «обратный эффект», если их принимать в течение многих дней подряд: застойные явления возвращаются с удвоенной силой после того, как лекарство перестает действовать. Антигистаминные препараты, притупляющие аллергическую реакцию, которая часто вызывает заложенность носовых пазух, могут вызывать сонливость или гиперактивность.
Когда мне следует беспокоиться о заложенности носовых пазух?
Если вы считаете, что заложенность носа у вашего ребенка может перейти в инфекцию носовых пазух, позвоните своему педиатру.Эта инфекция, называемая синуситом, возникает, когда синус закупоривается и внутри скапливаются бактерии. Чем больше проблем с носовыми пазухами было у вашего ребенка в прошлом, тем больше вероятность того, что его заложенность приведет к инфекции.
Запишитесь на прием к педиатру, если:
- Вашему ребенку меньше 4 месяцев, у него заложенность носовых пазух. (Заложенность носовых пазух может мешать вашему ребенку есть или спать: в течение первых нескольких месяцев жизни ребенок дышит в основном через нос, а не через рот, поэтому заложенность носа может вызвать у него больше проблем, чем у детей старшего возраста.
 )
) - У вашего ребенка заложенный нос, сопровождающийся высокой температурой, легкой головной болью или дискомфортом на лице и неприятным запахом изо рта.
- У вашего ребенка симптомы простуды с заложенностью носовых пазух длятся более двух недель.
Может ли инфекция носовых пазух стать опасной?
В редких случаях невылеченная инфекция носовых пазух распространяется на другие участки черепа и становится серьезной проблемой. Проходы вокруг глаз могут инфицироваться, и поскольку только тонкая мембрана отделяет эти пазухи от мозга, бактерии могут проникнуть через эту мембрану и вызвать менингит (воспаление оболочек, покрывающих мозг).
По этой причине, если у вашего ребенка заболевание носовых пазух и он жалуется на сильную головную боль или у него появляется сильная боль в лице или отек, немедленно обратитесь в отделение неотложной помощи.
Какие варианты лечения доступны моему ребенку?
Антибиотики – наиболее распространенный метод лечения инфекции носовых пазух. Ваш педиатр, вероятно, сначала назначит антибиотик – скорее всего, амоксициллин – который убивает широкий спектр бактерий. Если это не сработает, она попробует антибиотик, действующий на определенные бактерии.Даже если симптомы у вашего ребенка исчезнут через несколько дней, убедитесь, что он продолжает принимать лекарство, пока оно не исчезнет полностью, иначе инфекция может не исчезнуть.
Ваш педиатр, вероятно, сначала назначит антибиотик – скорее всего, амоксициллин – который убивает широкий спектр бактерий. Если это не сработает, она попробует антибиотик, действующий на определенные бактерии.Даже если симптомы у вашего ребенка исчезнут через несколько дней, убедитесь, что он продолжает принимать лекарство, пока оно не исчезнет полностью, иначе инфекция может не исчезнуть.
Если у вашего ребенка тяжелый случай или хронический синусит, ваш врач может направить вас к специалисту, который может попытаться вручную дренировать пазухи.
Что я могу сделать, чтобы предотвратить проблемы с носовыми пазухами?
Обеспечение чистой среды, свободной от пыли и дыма, – один из самых простых и лучших способов помочь вашему ребенку избежать заложенности носовых пазух и связанных с этим проблем.Аллерголог также может осмотреть вашего ребенка, чтобы узнать, какие раздражители заставляют его иммунную систему работать сверх меры, и посоветовать вам, как ограничить его воздействие раздражителей.
Ссылки
Пантелл, Роберт Х. Доктор медицины, Джеймс Фрайс, доктор медицины и Дональд М. Викери, доктор медицины Уход за ребенком: Иллюстрированное руководство для родителей по полному медицинскому обслуживанию, , восьмое издание. 2009. Книги Да Капо на всю жизнь.
Американская академия педиатрии, Руководство по клинической практике, лечение синусита, том 108, номер 3, сентябрь 2001 г., стр. 798-808
Детская больница Люсиль Паккард в Стэнфорде.Боль или заложенность носовых пазух. Декабрь 2009 г. http://www.lpch.org/HealthLibrary/ParentCareTopics/sinuspainandcongestion.html
Слизь у кошек – симптомы, причины, диагностика, лечение, восстановление, управление, стоимость
Самая важная функция дыхательной системы – это обеспечение кислород в кровь и удаление углекислого газа. Однако иногда слизь в дыхательных путях кошки становится слишком густой, чтобы позволить достаточному количеству кислорода пройти через нос или рот, в результате чего уровень кислорода в крови становится опасно низким. Когда уровень кислорода в крови становится слишком низким, ветеринары используют термин аноксия или гипоксия для описания состояния. У кошки в состоянии гипоксии начнут проявляться симптомы респираторного дистресса, частота дыхания увеличится, чтобы компенсировать обструкцию слизью и низкий уровень кислорода. Кошка вскоре серьезно заболеет из-за нехватки кислорода в кровотоке и у нее разовьется респираторное заболевание.
Когда уровень кислорода в крови становится слишком низким, ветеринары используют термин аноксия или гипоксия для описания состояния. У кошки в состоянии гипоксии начнут проявляться симптомы респираторного дистресса, частота дыхания увеличится, чтобы компенсировать обструкцию слизью и низкий уровень кислорода. Кошка вскоре серьезно заболеет из-за нехватки кислорода в кровотоке и у нее разовьется респираторное заболевание.
Респираторные заболевания распространены у кошачьих всех возрастов, но очень старые и очень молодые подвергаются более высокому риску заражения.Слабая иммунная система в начале жизни котенка и неспособность фильтровать дыхательную систему делают эту группу кошачьих более уязвимой для заражения болезнетворными организмами, обнаруженными в воздухе.
Дыхательная система кошки состоит из трахеи, правого и левого бронхов, бронхиол, находящихся в легких, и альвеол. Когда животное из семейства кошачьих вдыхает воздух через нос или рот, он проходит через каждую часть дыхательной системы вниз в легкие для обмена кислородом в крови.Воздух, которым дышит кошка, наполнен крупными частицами пыли, грязи и пыльцы, которые могут повредить дыхательную систему, поэтому дыхательная система оснащена системой фильтрации для защиты. Слизь – это густой прозрачный материал, покрывающий всю дыхательную систему. Частицы, переносимые воздухом, попадают на слизь или слизистую оболочку носовых проходов. Крупные частицы, захваченные слизистой оболочкой, попадают в горло, где кошка либо кашляет, либо глотает. Любые проглоченные частицы, попавшие в слизистую оболочку, будут уничтожены иммунной системой кошки.
Когда животное из семейства кошачьих вдыхает воздух через нос или рот, он проходит через каждую часть дыхательной системы вниз в легкие для обмена кислородом в крови.Воздух, которым дышит кошка, наполнен крупными частицами пыли, грязи и пыльцы, которые могут повредить дыхательную систему, поэтому дыхательная система оснащена системой фильтрации для защиты. Слизь – это густой прозрачный материал, покрывающий всю дыхательную систему. Частицы, переносимые воздухом, попадают на слизь или слизистую оболочку носовых проходов. Крупные частицы, захваченные слизистой оболочкой, попадают в горло, где кошка либо кашляет, либо глотает. Любые проглоченные частицы, попавшие в слизистую оболочку, будут уничтожены иммунной системой кошки.
Респираторно-синцитиальный вирус (RSV): симптомы, лечение и профилактика
RSV означает респираторно-синцитиальный вирус. Чаще всего встречается с осени до весны, но поймать его можно в любое время года. Почти все дети когда-нибудь заражаются RSV – большинство из них до двухлетнего возраста. Для здоровых младенцев это все равно что простудиться. Но у некоторых младенцев RSV может быть очень серьезным. Это может вызвать пневмонию, серьезное заболевание легких или даже смерть. Каждый год тысячи младенцев должны оставаться в больнице из-за RSV.
Для здоровых младенцев это все равно что простудиться. Но у некоторых младенцев RSV может быть очень серьезным. Это может вызвать пневмонию, серьезное заболевание легких или даже смерть. Каждый год тысячи младенцев должны оставаться в больнице из-за RSV.
Признаки и симптомы
Эти признаки RSV могут показаться просто простудой:
RSV может очень быстро стать серьезным. Позвоните врачу вашего ребенка , если ваш ребенок:
- Простуда, моложе 6 месяцев
- Имеются проблемы с дыханием (хрипы или кашель, учащенное дыхание, синий или серый цвет кожи)
- Простуда и высокий риск RSV
- Выглядит очень больным или испытывает проблемы с едой, питьем или сном
Диагностика и лечение
Врач осмотрит вашего ребенка и может назначить рентген грудной клетки или другие анализы, включая мазок из носа вашего ребенка, чтобы определить, есть ли у него RSV.Ваш ребенок, вероятно, почувствует себя лучше через несколько дней. RSV проходит сам по себе, но для полного выздоровления вашему ребенку может потребоваться неделя или две. RSV может вернуться, поэтому, если вашему ребенку кажется, что ему стало лучше, а затем снова появляются признаки тяжелого RSV, позвоните его или ее врачу.
RSV проходит сам по себе, но для полного выздоровления вашему ребенку может потребоваться неделя или две. RSV может вернуться, поэтому, если вашему ребенку кажется, что ему стало лучше, а затем снова появляются признаки тяжелого RSV, позвоните его или ее врачу.
Предотвращение распространения RSV
Взрослые тоже могут заразиться RSV. Если вы простудились, будьте осторожны с малышом. Вот несколько советов, как предотвратить распространение RSV:
- Чихайте или кашляйте в ткань и вдали от младенцев и детей.Не подпускайте к ребенку людей, болеющих простудой. Сюда входят братья и сестры.
- Часто мойте руки – перед тем, как прикасаться к ребенку и перед тем, как брать пищу. Мойте руки после чихания или кашля, прикосновения к домашним животным или смены подгузников и попросите других сделать то же самое.
- Часто стирайте игрушки и одежду вашего ребенка.
- Не используйте совместно пустышки, полотенца, тряпки для мытья посуды, зубные щетки, стаканы, чашки, вилки или ложки.

- Не курите рядом с ребенком.Также не позволяйте окружающим курить.
Домашний уход
Антибиотики (например, пенициллин) не используются, потому что они не убивают вирус, вызывающий инфекцию RSV. Но есть кое-что, что вы можете сделать, чтобы вашему ребенку было удобнее:
- Используйте испаритель холодного тумана. Влажный воздух может облегчить дыхание и уменьшить кашель.
- Для детей старше 6 месяцев , давайте много жидкости, например, воды и фруктового сока.
- Дети младше 6 месяцев не должны пить фруктовый сок или воду. Вместо этого кормите грудью или кормите из бутылочки чаще.
- Чтобы избавиться от «заложенности носа», вы можете использовать соленую воду (физиологический раствор), капли в нос и шприц с грушей ( Рисунок 2 ). (См. «Рука помощи », «Отсасывание носа с помощью шприца-шарика», HH-II-24 и , «Приготовление солевого раствора (соленая вода)», HH-II-50 .
 ) Сообщите своему врачу, если выделения из носа станут желтыми , зеленый или серый.Этого можно ожидать при инфекции.
) Сообщите своему врачу, если выделения из носа станут желтыми , зеленый или серый.Этого можно ожидать при инфекции. - Дайте ацетаминофен (например, Тайленол®) или ибупрофен (Мотрин®) при лихорадке. Не давайте аспирин. Использование аспирина у детей с вирусными заболеваниями связывают с синдромом Рея, очень серьезным заболеванием.
Когда вызывать врача
Если произойдет что-либо из перечисленного, позвоните врачу вашего ребенка:
- Температура выше 101ºF в подмышечной области (под мышкой)
- Кашель, продолжающийся более 4 дней
- Густая слизь из носа или рта желтого, зеленого или серого цвета
- Боль в груди или затрудненное дыхание
- Синий или серый цвет губ, кожи или ногтей
- Ребенок кажется «ленивым» и ведет себя не так, как обычно.
Что спросить у детского врача
Спросите у врача вашего ребенка:
- Если у вашего ребенка высокий риск заболевания RSV.
 RSV может быть серьезным заболеванием для детей, которые родились рано или имеют проблемы с легкими.
RSV может быть серьезным заболеванием для детей, которые родились рано или имеют проблемы с легкими. - Если вам следует держать ребенка дома и не посещать школу или детский сад.
Если возникнут вопросы, обязательно спросите врача или медсестру.
Респираторно-синцитиальный вирус (RSV) (PDF)
HH-I-171 5/05, пересмотрено 15 апреля Copyright 2005, Национальная детская больница
Ринит и синусит у собак – владельцы собак
Одним из наиболее частых нарушений работы верхних дыхательных путей является ринит (воспаление слизистой оболочки носа) или другое поражение слизистой оболочки носа.Это часто связано с синуситом или воспалением слизистой оболочки носовых пазух. Если носовые ходы ухудшаются и перестают функционировать должным образом, основная функция фильтрации удаляется. Это подвергает легкие гораздо большему воздействию пыли и микроорганизмов.
Вирусная инфекция – наиболее частая причина внезапного ринита или синусита у собак. Чаще всего поражаются чумка собак, аденовирус собак 1 и 2 типов и парагрипп собак. Заражение бактериями часто происходит после первоначального вирусного заражения; бактериальный ринит без начальной вирусной инфекции у собак встречается крайне редко.(Единственным исключением является заражение Bordetella bronchiseptica , организмом, вызывающим инфекционный трахеобронхит.) Аллергический ринит или синусит возникает сезонно в связи с производством пыльцы и круглый год, вероятно, в связи с домашней пылью и плесенью. Вдыхание дыма или раздражающих газов или попадание посторонних предметов в носовые ходы также может вызвать внезапный ринит.
Чаще всего поражаются чумка собак, аденовирус собак 1 и 2 типов и парагрипп собак. Заражение бактериями часто происходит после первоначального вирусного заражения; бактериальный ринит без начальной вирусной инфекции у собак встречается крайне редко.(Единственным исключением является заражение Bordetella bronchiseptica , организмом, вызывающим инфекционный трахеобронхит.) Аллергический ринит или синусит возникает сезонно в связи с производством пыльцы и круглый год, вероятно, в связи с домашней пылью и плесенью. Вдыхание дыма или раздражающих газов или попадание посторонних предметов в носовые ходы также может вызвать внезапный ринит.
Основные причины длительного ринита включают хроническое воспалительное заболевание (например, лимфоплазмоцитарный ринит), травмы, паразитов, инородные тела, опухоли или грибковую инфекцию.Ринит или синусит могут возникнуть, если корневой абсцесс на верхнем зубе распространяется дальше вверх. Из-за повышенного количества слизи у собак с хроническим ринитом часто развиваются бактериальные инфекции в носу и носовых пазухах.
Признаки ринита включают выделения из носа, чихание, храп, дыхание с открытым ртом и / или затрудненное дыхание. Похищение лица и выделения из одной ноздри часто предполагают присутствие постороннего предмета. Слезы и воспаление оболочки глаза (конъюнктивит) часто сопровождают воспаление верхних дыхательных путей.Выделения из носа прозрачные, но могут стать похожими на слизь или содержать гной в результате вторичной бактериальной инфекции. Чихание с целью очистить верхние дыхательные пути от выделений чаще всего наблюдается при остром рините и имеет тенденцию приходить и уходить в случае хронического ринита. Больные собаки также могут испытывать аспирационный рефлекс («обратное чихание»), короткий быстрый вдох в попытке прочистить нос. Опухоли, грибковые заболевания или хронический воспалительный ринит могут вызвать хронические выделения из носа, которые сначала односторонние, но становятся двусторонними; Другой признак – выделения, которые начинаются как слизь или гной, но позже содержат кровь. Грибковый ринит может быть болезненным, заставляя собак «бояться головы» (то есть избегать домашних животных).
Грибковый ринит может быть болезненным, заставляя собак «бояться головы» (то есть избегать домашних животных).
Диагноз основывается на анамнезе собаки, физическом осмотре, результатах рентгеновского исследования (особенно компьютерной томографии), эндоскопическом исследовании (называемом риноскопией), биопсии носа, посеве из носа, анализах крови и устранении других причин выделений из носа и чихания.
В легких случаях или недавно начавшихся случаях лечение для облегчения симптомов может быть эффективным.Ветеринар может назначить антибиотики при наличии или подозрении на бактериальную инфекцию (антибиотики неэффективны против вирусов). Грибковый ринит и синусит можно лечить с помощью противогрибковой терапии после выявления конкретного гриба. Хронический воспалительный ринит – серьезное заболевание, которое часто не поддается лечению. Животным, у которых нет точного диагноза, может потребоваться операция. Лучевая терапия обычно является наиболее эффективным методом лечения опухолей носа.
Жизнь с дышащей стомой | Рак гортани
Стома – это отверстие (отверстие) в коже передней части шеи, позволяющее дышать. Он находится у основания шеи. Через это отверстие воздух входит и выходит из дыхательного горла (трахеи) и легких.
Вы можете узнать, когда и как у вас может возникнуть стома, в нашем хирургическом разделе.
Как справиться с насморком или насморком
Насморк в первые несколько недель после ларингэктомии – обычное дело.Ткани, выстилающие нос, должны привыкнуть к тому, что через них не проходит воздух.
Это постепенно прекращается. Не принимайте таблетки от аллергии (антигистаминные препараты), так как в долгосрочной перспективе они могут ухудшить ситуацию.
Если вы простудились, врач может сказать, что у вас трахеит. Обычно это более серьезно, чем у тех, у кого нет дыхательной стомы, потому что густая слизь потенциально может заблокировать вашу стому. У вас также более высока вероятность развития инфекции грудной клетки (пневмонии). Поэтому важно, чтобы вы сразу обратились к врачу.
Поэтому важно, чтобы вы сразу обратились к врачу.
При простуде необходимо откашлять слизь, попавшую в стому. Вы больше не можете сморкаться или принюхиваться через нос. Сначала может быть очень сложно к этому привыкнуть. Со временем для вас становится второй натурой прикладывать салфетку или носовой платок к шее, а не к носу.
Если вы заразились бактериальной инфекцией, вам может потребоваться прием антибиотиков. Симптомами инфекции могут быть:
- увеличение мокроты (или флегмы)
- толстая мокрота
- изменение цвета вашей мокроты (коричневый или зеленый)
- кашель, который не проходит
- кровотечение из стомы
См. немедленно обратитесь к врачу, если у вас есть какие-либо из этих симптомов.
Ваше обоняние и вкус
После ларингэктомии ваше обоняние станет хуже, чем раньше. Чтобы почувствовать запах, вам нужно, чтобы воздух проходил через нос. Поскольку ваш рот и нос теперь отрезаны от вашего дыхания, это больше не происходит автоматически.
Поскольку ваш рот и нос теперь отрезаны от вашего дыхания, это больше не происходит автоматически.
Ваше обоняние может улучшиться через несколько месяцев после операции, и вы можете изучить методику его улучшения. Это называется вежливым зевком. Для этого вы зеваете с закрытым ртом.Это втягивает воздух в нос, чтобы вы могли чувствовать запах. Ваш логопед – лучший человек, который может вам в этом помочь.
Изучение этой техники также может улучшить ваш вкус. Вкус частично зависит от запаха. Так что, если вы не чувствуете запаха, вы можете обнаружить, что вкус вашей еды не такой сильный, как раньше.
Вы также можете добавить в пищу больше ароматизаторов, например специй и трав. Это помогает вашим вкусовым рецепторам.
Принятие душа и бритье
Можно еще принять душ и принять ванну со стомой.Но нужно быть осторожным, чтобы в него не попала вода. Доступны различные типы душевых покрытий. Спросите об этом у медсестры-специалиста или физиотерапевта.
Душ может быть для вас проблемой. Но помните, что если вы вдохнете немного воды, вы будете сильно кашлять, но вы можете сразу откашляться.
Если вы любите чисто бритье, помните, что ваша шея может онеметь в течение нескольких месяцев после операции. Чтобы не порезаться, лучше использовать электрическую бритву.
Плавание
Если вы хотите плавать, вам потребуется специальное снаряжение и специальная подготовка. Это необходимо для предотвращения попадания воды в стому. Вам нужна помощь местного персонала бассейна. Они должны пройти обучение по оказанию помощи людям с затрудненным дыханием, которым сделали трахеостомию или ларингэктомию.
Национальная ассоциация клубов по ларингэктомии (NALC) может предоставить обучение и помощь, если вы хотите вернуться в плавание.
Другие водные виды спорта могут быть недоступны.Это может быть трудно принять, например, если вы увлекаетесь дайвингом.
Другие упражнения могут показаться не такими приятными. Но есть еще много вещей, которые вы можете сделать. Попробуйте найти альтернативное упражнение, чтобы поддерживать себя в форме.
Но есть еще много вещей, которые вы можете сделать. Попробуйте найти альтернативное упражнение, чтобы поддерживать себя в форме.
Подъем тяжелых предметов
Обычно, когда вы поднимаете что-то тяжелое, вы делаете вдох и задерживаете дыхание. Это дает вам дополнительную силу.
Но если у вас дышащая стома, вы не можете задерживать дыхание. Из-за того, что вы не можете этого сделать, вам будет сложно поднимать тяжелые предметы.
Запор
Поскольку вы не можете задерживать дыхание, вам трудно напрячься, когда вы идете в туалет, чтобы опорожнить кишечник. Поэтому важно избегать запоров. Чтобы избежать запора вам следует:
- пейте много жидкости
- ешьте фрукты и овощи и другие продукты, содержащие клетчатку
- сохраняйте активность
Если у вас все же запор, обратитесь за помощью к терапевту на раннем этапе. Вы можете сделать суппозитории или микроклизму (очень маленькую клизму), чтобы кишечник снова начал двигаться. Поговорите со своим терапевтом о регулярном приеме слабительного или смягчителя стула, если у вас частые запоры.
Поговорите со своим терапевтом о регулярном приеме слабительного или смягчителя стула, если у вас частые запоры.
Курение
Важно попытаться бросить курить до операции ларингэктомии, если это возможно.
Это не всегда легко, особенно если вы курите много лет. Но если вы продолжите курить, вы рискуете снова заболеть раком головы и шеи или раком легких.
Что нужно знать об аллергическом и неаллергическом рините.
Аллергией, включая аллергический ринит, страдают от 40 до 50 миллионов человек в Соединенных Штатах.Некоторые аллергии могут мешать повседневной деятельности или ухудшать качество жизни.
Ваш аллерголог-иммунолог, обладающий специальной подготовкой и опытом в области лечения аллергии и астмы, может разработать план лечения для вашего индивидуального состояния. Цель состоит в том, чтобы дать вам возможность вести как можно более нормальный образ жизни без симптомов.
Что такое ринит?
Ринит – это термин, описывающий симптомы, вызванные раздражением или воспалением носа.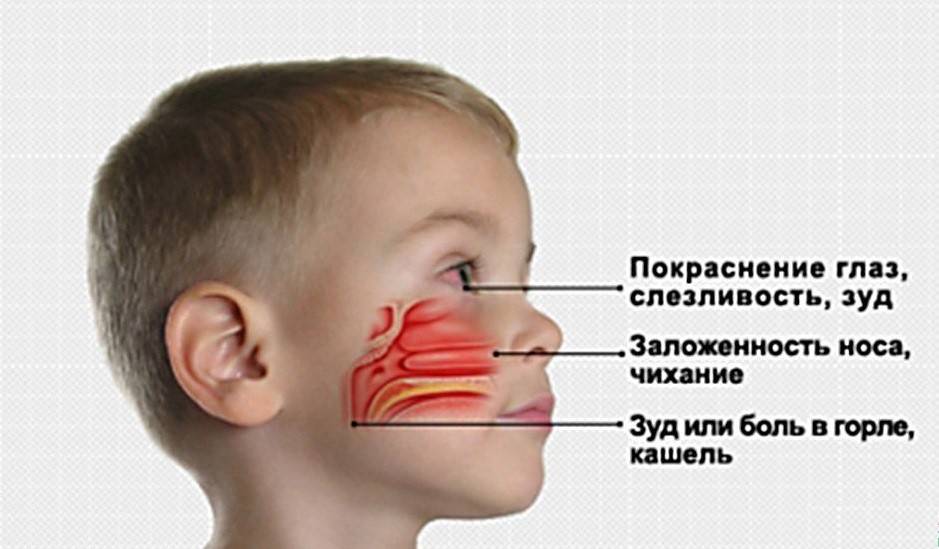
Симптомы ринита включают насморк, зуд, чихание и заложенность носа из-за заложенности носа или заложенности носа. Эти симптомы являются естественной реакцией носа на воспаление и раздражение.
Произвольно ринит, длящийся менее шести недель, называется острым ринитом, а постоянные симптомы – хроническим ринитом. Острый ринит обычно вызывается инфекциями или химическим раздражением. Хронический ринит может быть вызван аллергией или рядом других факторов.
Из носа обычно выделяется слизь, которая задерживает такие вещества, как пыль, пыльца, загрязнения и микробы, такие как бактерии и вирусы.Слизь течет из передней части носа и стекает по задней стенке глотки.
При чрезмерном выделении слизи она может вытекать спереди, как насморк, или становиться заметной сзади, как постназальное выделение. Носовая слизь, обычно жидкая прозрачная жидкость, может стать густой или окрашенной, возможно, из-за сухости, инфекции или загрязнения.
Когда выделения из носа чрезмерные, густые или содержат раздражающие вещества, кашель является естественной реакцией на прочистку горла.
Зуд и чихание также являются естественной реакцией на раздражение, вызванное аллергическими реакциями, химическим воздействием, включая сигаретный дым, или перепадами температуры, инфекциями и другими факторами.
Ткани носа периодически закупориваются и снимаются отеки. У большинства людей заложенность носа переключается из стороны в сторону носа в течение нескольких часов.
Некоторые люди, особенно с узкими носовыми ходами, замечают этот назальный цикл больше, чем другие. Напряженные упражнения или смена положения головы могут повлиять на заложенность носа. Сильная заложенность носа может вызвать давление на лице и боль, а также появление темных кругов под глазами.
Что такое синусит
Синусит – это воспаление или инфекция любой из четырех групп полостей носовых пазух черепа, которые открываются в носовые ходы.Синусит – это не то же самое, что ринит, хотя они могут быть связаны и их симптомы могут быть схожими.
Термины «заболевание носовых пазух» или «заложенность носовых пазух» иногда неправильно используются для обозначения заложенности самого носового прохода. Однако в большинстве случаев заложенность носа не связана с синуситом.
Однако в большинстве случаев заложенность носа не связана с синуситом.
Что такое аллергический ринит?
Аллергический ринит, известный большинству как сенная лихорадка, является очень распространенной медицинской проблемой, от которой страдают более 15 процентов населения, как взрослых, так и детей.
Аллергический ринит бывает двух различных форм: сезонного и постоянного. Симптомы сезонного аллергического ринита возникают весной, летом и / или ранней осенью и обычно вызваны аллергической чувствительностью к пыльце деревьев, трав или сорняков или к спорам плесени, переносимым по воздуху.
Другие люди круглый год испытывают симптомы заболевания, называемого «круглогодичным аллергическим ринитом». Обычно это вызвано чувствительностью к домашней пыли, клещам домашней пыли, шерсти животных и / или спорам плесени. Скрытая или скрытая пищевая аллергия считается возможной причиной хронических назальных симптомов.
Некоторые люди могут испытывать оба типа ринита, при этом постоянные симптомы ухудшаются в определенные сезоны пыльцы. Как будет показано ниже, есть и другие причины ринита.
Как будет показано ниже, есть и другие причины ринита.
Что вызывает чихание, зуд в глазах и другие симптомы?
Когда чувствительный человек вдыхает аллерген (вызывающее аллергию вещество), например, пыльцу амброзии, иммунная система организма ненормально реагирует с аллергеном. Аллерген связывается с аллергическими антителами (иммуноглобулин E), которые прикрепляются к клеткам, вырабатывающим гистамин и другие химические вещества.
Пыльца «запускает» эти клетки в носовых оболочках, заставляя их выделять гистамин и другие химические вещества. Гистамин расширяет мелкие кровеносные сосуды носа, и жидкость просачивается в окружающие ткани, вызывая насморк, слезотечение, зуд, отек и другие симптомы аллергии.
Антитела циркулируют в кровотоке, но локализуются в тканях носа и на коже. Это позволяет выявить наличие этих антител путем кожной пробы или, реже, с помощью специального анализа крови.Положительный кожный тест отражает тип реакции носа.
Ни сена, ни лихорадки, так почему же «сенная лихорадка?»
«Сенная лихорадка» – это термин, пришедший на рубеже веков, который используется для описания симптомов аллергического ринита, особенно когда он возникает в конце лета .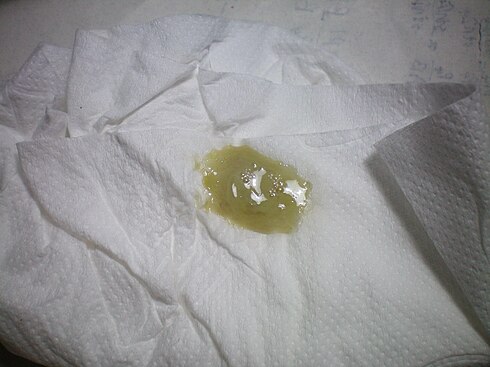 Однако симптомы не вызваны сеном (амброзия – одна из основных причин) и не сопровождаются лихорадкой. Поэтому врачи предпочитают термин «аллергический ринит», потому что он более точен.
Однако симптомы не вызваны сеном (амброзия – одна из основных причин) и не сопровождаются лихорадкой. Поэтому врачи предпочитают термин «аллергический ринит», потому что он более точен.
Точно так же весенние симптомы иногда называют «розовой лихорадкой», но это просто совпадение, что розы полностью цветут в сезон опыления травы.Розы и другие эффектные цветы с приятным запахом полагаются на опыление пчел, а не ветра, поэтому их пыльца не попадает в воздух и вызывает аллергию.
Есть ли выход?
Частый вопрос от людей, страдающих аллергическим ринитом: Могу ли я переехать куда-нибудь, где моя аллергия уйдет?
От некоторых аллергенов трудно избавиться. Амброзия, которой страдают 75 процентов страдающих аллергическим ринитом, покрывает большую часть Соединенных Штатов. Меньше амброзии встречается в полосе вдоль Западного побережья, самой южной оконечности Флориды и северного штата Мэн, но она все еще присутствует.Даже на Аляске и на Гавайях есть немного амброзии.
Аллергологи-иммунологи редко рекомендуют переезжать в другое место в качестве лекарства от аллергии. Этот шаг может иметь сомнительную ценность, потому что человек может избежать одной аллергии на амброзию, например, только для того, чтобы развить чувствительность к травам или другим аллергенам в новом месте.
Поскольку переезд может иметь разрушительные последствия для семьи в финансовом и эмоциональном плане, переезд должен производиться только после консультации с аллергологом-иммунологом.
Является ли аллергический ринит причиной других проблем?
Некоторые известные осложнения включают ушные инфекции, синусит, периодические боли в горле, кашель, головную боль, усталость, раздражительность, нарушение режима сна и плохую успеваемость в школе.
Иногда у детей могут развиваться нарушения роста лица и ортодонтические проблемы. Лечение аллергии может устранить или облегчить большинство из этих проблем.
Все ли случаи ринита вызваны аллергией?
Ринит может быть вызван многими причинами, кроме аллергической реакции. Не все симптомы ринита являются результатом аллергии. Ниже перечислены три наиболее распространенных типа ринита и их характеристики.
Не все симптомы ринита являются результатом аллергии. Ниже перечислены три наиболее распространенных типа ринита и их характеристики.
Аллергический. Общее название: Сенная лихорадка. Аллергическая чувствительность: Да. Причины могут включать пыль, продукты питания, животных, пыльцу и плесень. Симптомы по продолжительности являются круглогодичными и / или сезонными.
Инфекционный. Общее название: Простуда или грипп. Аллергическая чувствительность: Нет. Причины могут включать вирусы и бактерии. Продолжительность симптомов 3-7 дней.
Неаллергенный. Общее название: Раздражающий. Аллергическая чувствительность: Нет. Причины могут включать дым, загрязнение воздуха, выхлопные газы, аэрозольные баллончики, ароматизаторы, испарения краски и т. Д. Симптомы по продолжительности являются постоянными и / или после воздействия.
Самым частым заболеванием, вызывающим ринит, является простуда, пример инфекционного ринита. Большинство инфекций относительно недолговечны, длятся от трех до семи дней. Простуда может быть вызвана одним из более чем 200 вирусов.
Большинство инфекций относительно недолговечны, длятся от трех до семи дней. Простуда может быть вызвана одним из более чем 200 вирусов.
Дети, особенно маленькие дети в школах или детских садах, могут ежегодно болеть от восьми до двенадцати простудных заболеваний. К счастью, частота простудных заболеваний снижается после выработки иммунитета от воздействия многих вирусов.
Простуда обычно начинается с ощущения заложенности носа, за которым быстро следует насморк и чихание. В течение следующих нескольких дней заложенность становится более заметной, слизь из носа может окрашиваться, может наблюдаться легкое повышение температуры тела и кашель.
Симптомы простуды проходят в течение нескольких недель, хотя иногда кашель может сохраняться.Симптомы простуды, которые длятся дольше, могут быть вызваны другими причинами, такими как хронический ринит или синусит.
Какие еще причины ринита?
Не все симптомы в носовом проходе вызваны аллергией или инфекцией. Подобные симптомы могут быть вызваны механической блокировкой, применением определенных лекарств, раздражителями, перепадами температуры или другими физическими факторами. Ринит также может быть признаком других заболеваний и заболеваний.
Подобные симптомы могут быть вызваны механической блокировкой, применением определенных лекарств, раздражителями, перепадами температуры или другими физическими факторами. Ринит также может быть признаком других заболеваний и заболеваний.
Медикаментозная заложенность носа может быть вызвана противозачаточными таблетками и другими препаратами женских гормонов, некоторыми лекарствами от кровяного давления и длительным использованием противозастойных назальных спреев.
Противозастойные назальные спреи действуют быстро и эффективно, но они меняют нормальную работу носовых ходов. После нескольких недель использования ткани носа опухают после того, как действие лекарства прекратится. Единственное, что, кажется, облегчает непроходимость, – это большее количество лекарства, и эффект лекарства длится меньше времени. Это может привести к необратимому повреждению тканей носа. Часто необходима консультация врача, чтобы «прекратить» прием лекарства.
Кокаин также изменяет нормальную работу носовых ходов, вызывая состояние, идентичное или даже более серьезное, чем при применении противоотечных назальных спреев. Если вы употребляете кокаин, важно сообщить об этом своему врачу, чтобы он назначил соответствующую терапию.
Если вы употребляете кокаин, важно сообщить об этом своему врачу, чтобы он назначил соответствующую терапию.
Раздражающий ринит или «вазомоторный ринит» описывает группу плохо изученных причин ринита с симптомами, не вызванными инфекцией или аллергией. У многих людей наблюдается рецидивирующая или хроническая заложенность носа, избыточное выделение слизи, зуд и другие назальные симптомы, сходные с симптомами аллергического ринита, но заболевание не вызвано аллергией.
Что вызывает вазомоторный ринит?
Раздражители, которые могут вызвать вазомоторный ринит, включают сигаретный дым, сильные запахи и пары, включая духи, лак для волос, другую косметику, моющие средства для стирки, чистящие растворы, хлор для бассейнов, выхлопные газы автомобилей и другие загрязнения воздуха.Другими раздражителями являются специи, используемые при приготовлении пищи, алкогольные напитки (особенно пиво и вино), аспирин и некоторые лекарства от кровяного давления. Некоторые люди очень чувствительны к резким изменениям погоды или температуры.
У лыжников часто бывает насморк, но у некоторых людей любое воздействие холода может вызвать насморк. Другие начинают чихать, выходя из холодной комнаты с кондиционером. Эти агенты не являются аллергенами, не вызывают образования аллергических антител и не вызывают положительных реакций кожных проб.Иногда могут наблюдаться один или два положительных кожных теста, но они не соответствуют анамнезу и не являются актуальными или значимыми.
Причина вазомоторного ринита до конца не изучена. При достаточно высокой концентрации многие запахи вызывают раздражение носа практически у любого человека. Некоторые люди необычайно чувствительны к раздражению и будут иметь выраженные назальные симптомы даже при воздействии раздражителей в низких концентрациях. Таким образом, вазомоторный ринит, кажется, является преувеличением нормальной реакции носа на раздражение, возникающей при таких уровнях воздействия, которые не беспокоят большинство людей.Чаще встречается у курильщиков и пожилых людей.
Как и в случае аллергического ринита, вазомоторный ринит часто неизлечим. К счастью, симптомы можно контролировать, избегая или уменьшая воздействие веществ, вызывающих симптомы, и принимая лекарства при необходимости. Пациентам с вазомоторным ринитом не следует курить или разрешать курить дома.
Сухость тканей носа может быть нормальным результатом старения или характеристикой состояния носа, связанного с выделениями из носа с неприятным запахом.Ринит также может быть признаком эндокринного заболевания, такого как гипотиреоз, или возникать во время беременности. Во время беременности ринит можно усугубить или даже улучшить. Алкогольные напитки могут вызвать временное расширение кровеносных сосудов в носу и вызвать значительную заложенность носа.
Как узнать, какой у вас ринит?
Проконсультируйтесь с врачом. Иногда в одном человеке могут сосуществовать несколько состояний. У одного человека аллергический ринит может быть осложнен вазомоторным ринитом, отклонением перегородки (искривление кости, разделяющей две стороны носа) или носовыми полипами. Использование противоотечных спреев при хроническом синусите, отклонении перегородки или вазомоторном рините может вызвать медикаментозный ринит.
Использование противоотечных спреев при хроническом синусите, отклонении перегородки или вазомоторном рините может вызвать медикаментозный ринит.
Любое из этих состояний усугубится из-за простуды. Носовые симптомы, вызванные более чем одной проблемой, бывает трудно лечить, часто требуя сотрудничества аллерголога-иммунолога и отоларинголога (специалиста по ушам, носу и горлу).
Как диагностируется аллергический ринит?
Ваш аллерголог-иммунолог может начать с подробного анамнеза в поисках подсказок в вашем образе жизни, которые помогут точно определить причину ваших симптомов.Вас спросят о вашей рабочей и домашней обстановке, ваших привычках в еде, истории болезни вашей семьи, частоте и серьезности ваших симптомов и других вопросах, например, о том, есть ли у вас домашние животные.
Затем вам могут потребоваться некоторые тесты. Ваш аллерголог-иммунолог может использовать кожные пробы, при которых небольшие количества предполагаемого аллергена вводятся в кожу. Кожная проба – самый простой, самый чувствительный и, как правило, наименее затратный способ поставить диагноз. Еще одно преимущество в том, что результаты доступны сразу.В редких случаях также может потребоваться сделать специальный анализ крови на аллергены, используя RAST или другие методы.
Кожная проба – самый простой, самый чувствительный и, как правило, наименее затратный способ поставить диагноз. Еще одно преимущество в том, что результаты доступны сразу.В редких случаях также может потребоваться сделать специальный анализ крови на аллергены, используя RAST или другие методы.
Как лечится ринит?
При отсутствии конкретного лекарства можно игнорировать ваши симптомы, избегать или уменьшать воздействие раздражителей или аллергенов, насколько это возможно, и принимать лекарства для облегчения симптомов.
После постановки диагноза аллергического ринита варианты лечения включают избегание, прием лекарств и иммунотерапию (уколы от аллергии).
Избегание – одно растение амброзии может произвести один миллион пыльцевых зерен всего за один день.Пыльца амброзии, трав и деревьев настолько мала и подвижна, что ветер может разнести ее на многие мили от источника. Споры плесени, которые растут на открытом воздухе, на полях и на мертвых листьях, также повсюду, и их количество может превышать количество пыльцевых зерен в воздухе, даже в худший сезон пыльцы.
Хотя избавиться от пыльцы и плесени сложно, вот несколько способов уменьшить их воздействие.
- Держите окна закрытыми и по возможности используйте кондиционер летом. Фильтр HEPA (High Energy Particulate Air) или электрофильтр может помочь очистить воздух в помещении от пыльцы и плесени.Помогают и автомобильные кондиционеры.
- Не сушите одежду на открытом воздухе. Пыльца может прилипать к полотенцам и простыням.
- Наружный воздух наиболее сильно насыщен пыльцой и плесенью с 5 до 10 часов утра, поэтому раннее утро – хорошее время, чтобы ограничить деятельность на свежем воздухе.
- Надевайте респиратор при стрижке газона, сгребании листьев или работе в саду и заранее примите соответствующие лекарства.
Лекарства – Когда меры по предотвращению не контролируют симптомы, лекарство может быть решением.Антигистаминные и противоотечные средства – наиболее часто используемые лекарства от аллергического ринита. Новые лекарства, такие как кромолин, подавляют высвобождение химических веществ, вызывающих аллергические реакции.
Новые лекарства, такие как кромолин, подавляют высвобождение химических веществ, вызывающих аллергические реакции.
Назальные кортикостероидные спреи уменьшают воспаление, вызванное аллергическим триггером. Лекарства помогают облегчить заложенность носа, насморк, чихание и зуд. Они доступны во многих формах, включая таблетки, назальные спреи, глазные капли и жидкости. Некоторые лекарства могут вызывать побочные эффекты, поэтому при возникновении проблемы лучше проконсультироваться с аллергологом-иммунологом.
Иммунотерапия – Иммунотерапия аллергенами, известная как «прививки от аллергии», может быть рекомендована людям, которые плохо реагируют на лечение лекарствами, испытывают побочные эффекты от лекарств или имеют неизбежное воздействие аллергенов. Иммунотерапия не лечит аллергию, но может быть очень эффективным средством борьбы с аллергическими симптомами. Инъекции от аллергии обычно делаются с переменными интервалами в течение трех-пяти лет.
Программа иммунотерапевтического лечения состоит из инъекций разбавленного экстракта аллергии, которые вводятся часто в возрастающих дозах до тех пор, пока не будет достигнута поддерживающая доза. Затем график инъекций изменяется таким образом, чтобы вводить ту же дозу с более длинными интервалами между инъекциями.
Затем график инъекций изменяется таким образом, чтобы вводить ту же дозу с более длинными интервалами между инъекциями.
Иммунотерапия помогает организму вырабатывать сопротивляемость воздействию аллергена, снижает интенсивность симптомов, вызванных воздействием аллергена, а иногда даже может привести к исчезновению реакций кожных проб. По мере развития устойчивости симптомы должны улучшаться, но улучшение от иммунотерапии займет несколько месяцев. Иммунотерапия не помогает избавиться от симптомов, вызванных неаллергическим ринитом.
Существует множество способов лечения аллергии, и лечение каждого человека должно быть индивидуальным в зависимости от частоты, серьезности и продолжительности симптомов, а также от степени аллергической чувствительности. Если у вас возникнут дополнительные вопросы, ваш аллерголог-иммунолог с радостью ответит на них.
A bout антигистаминные препараты
Антигистаминные препараты являются наиболее недорогим и широко используемым средством лечения ринита. Эти лекарства противодействуют действию гистамина, раздражающего химического вещества, которое выделяется в организме при аллергической реакции.Хотя задействованы и другие химические вещества, за возникновение симптомов в первую очередь отвечает гистамин.
Эти лекарства противодействуют действию гистамина, раздражающего химического вещества, которое выделяется в организме при аллергической реакции.Хотя задействованы и другие химические вещества, за возникновение симптомов в первую очередь отвечает гистамин.
Антигистаминные препараты не лечат, но помогают облегчить: симптомы аллергии из носа, такие как чихание, зуд и выделения; глазные симптомы, такие как зуд, жжение, слезотечение и прозрачные выделения; кожные заболевания, такие как крапивница, экзема, зуд и некоторые высыпания; и другие аллергические состояния, определенные вашим врачом.
Существуют десятки различных антигистаминных препаратов и разные реакции пациентов на них.Некоторые из них продаются без рецепта, а другие требуют рецепта.
Как правило, они работают хорошо и вызывают лишь незначительные побочные эффекты. Со временем организм имеет тенденцию к повышению устойчивости к некоторым антигистаминным препаратам. Эта тенденция варьируется от человека к человеку. Если вы обнаружите, что антигистаминный препарат теряет свою «силу», сообщите об этом своему врачу, который затем может порекомендовать антигистамин другого класса или силы.
Если вы обнаружите, что антигистаминный препарат теряет свою «силу», сообщите об этом своему врачу, который затем может порекомендовать антигистамин другого класса или силы.
Людям с сухостью в носу или густой слизью из носа следует избегать приема антигистаминных препаратов без консультации с врачом.Обратитесь к врачу за советом, если антигистаминные препараты вызывают сонливость или другие побочные эффекты.
Использование по назначению. Антигистаминные препараты короткого действия можно принимать каждые четыре-шесть часов, а антигистаминные препараты с замедленным высвобождением – каждые 24 часа. Антигистаминные препараты короткого действия часто наиболее полезны за 30 минут до предполагаемого аллергического воздействия (пикник в сезон амброзии). Антигистаминные препараты с замедленным высвобождением лучше подходят для хронического (длительного) приема тем, кто нуждается в ежедневном приеме лекарств.
Правильное использование этих препаратов так же важно, как и их выбор. Самый эффективный способ их употребления – до появления симптомов. Доза, принятая раньше, может избавить многих от необходимости уменьшать установленные симптомы. Часто пациент будет говорить, что он «принял один, и это не сработало». Если бы он или она регулярно принимали антигистаминные препараты в течение трех-четырех дней и повышали их уровень в крови, это могло бы оказаться эффективным.
Самый эффективный способ их употребления – до появления симптомов. Доза, принятая раньше, может избавить многих от необходимости уменьшать установленные симптомы. Часто пациент будет говорить, что он «принял один, и это не сработало». Если бы он или она регулярно принимали антигистаминные препараты в течение трех-четырех дней и повышали их уровень в крови, это могло бы оказаться эффективным.
Побочные эффекты. Наиболее частый побочный эффект – седативный эффект или сонливость.По этой причине важно, чтобы вы не водили машину или не работали с опасными механизмами, когда впервые принимаете антигистаминные препараты. Вы должны принять антигистаминный препарат в первый раз дома, за несколько часов до сна.
Если вы уверены, что лекарство не вызывает седативного эффекта, вы можете принимать его в любое время в соответствии с предписаниями в течение дня. У людей, страдающих сонливостью, седативный эффект обычно уменьшается со временем. Некоторые из новых антигистаминных препаратов не имеют побочных эффектов сонливости.
Еще один часто встречающийся побочный эффект – чрезмерная сухость во рту, носу и глазах. Менее распространенные побочные эффекты включают беспокойство, нервозность, повышенную возбудимость, бессонницу, головокружение, головные боли, эйфорию, обмороки, нарушения зрения, снижение аппетита, тошноту, рвоту, абдоминальное расстройство, запор, диарею, повышенное или пониженное мочеиспускание, высокое или пониженное артериальное давление, кошмары (особенно у детей), боль в горле, необычное кровотечение или синяк, стеснение в груди или учащенное сердцебиение.При возникновении этих реакций проконсультируйтесь со своим аллергологом-иммунологом.
Алкоголь и транквилизаторы усиливают седативный эффект антигистаминных препаратов.
Важные меры предосторожности:
- Никогда не принимайте чужие лекарства.
- Не используйте одновременно более одного антигистаминного препарата, если это не предписано.
- Храните эти лекарства в недоступном для детей месте.

- Узнайте о влиянии лекарства на вас, прежде чем работать с тяжелой техникой или водить автомобиль.
- Следуйте инструкциям врача.
- Не было достаточно исследований для определения абсолютной безопасности антигистаминных препаратов при беременности. Снова проконсультируйтесь с аллергологом-иммунологом или акушером, если необходимо принимать антигистаминные препараты.
Хотя тигистаминные препараты безопасно принимали миллионы людей за последние 50 лет, не принимайте антигистаминные препараты до того, как сообщите своему аллергологу-иммунологу, если у вас аллергия на какое-либо лекарство или вы не переносите его; беременны или собираетесь забеременеть при использовании этого лекарства; кормят грудью; глаукома или увеличенная простата; иметь какое-либо заболевание.
Какие еще лекарства эффективны при лечении ринита?
Противоотечные средства помогают снять заложенность носа и давление, вызванные аллергией и опухшей тканью носа. Они не содержат антигистаминных средств, поэтому не вызывают побочных антигистаминных эффектов. Они не снимают другие симптомы аллергического ринита, такие как насморк, носовые выделения и чихание.
Они не содержат антигистаминных средств, поэтому не вызывают побочных антигистаминных эффектов. Они не снимают другие симптомы аллергического ринита, такие как насморк, носовые выделения и чихание.
Противоотечные средства доступны как по рецепту, так и без рецепта, и часто встречаются в сочетании с антигистаминными или другими лекарствами.Пациенты, принимающие деконгестанты, нередко испытывают бессонницу, если принимают лекарство днем или вечером. В этом случае может потребоваться снижение дозы.
Иногда мужчины с увеличенной простатой могут столкнуться с проблемами мочеиспускания во время приема противоотечных средств. Пациентам, принимающим лекарства для лечения эмоциональных или поведенческих проблем, следует обсудить это со своим врачом перед применением противоотечных средств. Беременным пациентам также следует проконсультироваться со своим врачом перед началом приема противозастойных средств.
Безрецептурные противозастойные назальные спреи действуют в течение нескольких минут и действуют в течение нескольких часов, но не должны использоваться более нескольких дней за один раз без назначения врача.
Противозастойные средства для перорального применения содержатся во многих лекарствах, отпускаемых без рецепта и по рецепту, и могут быть предпочтительным методом лечения заложенности носа. Они не вызывают медикаментозного ринита, но их следует избегать некоторым пациентам с высоким кровяным давлением. Если у вас высокое кровяное давление, вам следует проконсультироваться с врачом перед их применением.
Спреи для носа с солевым раствором , отпускаемые без рецепта, помогут противодействовать симптомам сухости носовых ходов или густой слизи из носа. В отличие от противоотечных спреев для носа, спрей для носа с солевым раствором можно использовать сколь угодно часто. Иногда ваш врач может порекомендовать промывание (спринцевание) носового прохода.
Кортикостероиды противодействуют воспалению, вызванному высвобождением из организма веществ, вызывающих аллергию, а также другим неаллергическим факторам. Таким образом, они обычно работают при многих причинах симптомов ринита и иногда полезны при хроническом синусите.
Таким образом, они обычно работают при многих причинах симптомов ринита и иногда полезны при хроническом синусите.
Кортикостероиды иногда вводят или принимают внутрь, но обычно на краткосрочной основе при очень тяжелых симптомах. Врачи предупреждают, что инъекционные или пероральные стероиды могут вызывать серьезные побочные эффекты при длительном или многократном использовании, и по этой причине их следует использовать с особой осторожностью.
При рините гораздо безопаснее применять кортикостероид, распыляя его в нос.Побочные эффекты встречаются реже, но могут включать язвы в носу, грибковую инфекцию носа или кровотечение.
Кромолин – это лекарство, блокирующее высвобождение организмом веществ, вызывающих аллергию. Это не работает у всех пациентов. Полная дозировка составляет четыре раза в день, и улучшение может занять несколько недель.
Атропин и родственный препарат ипратропия бромид иногда используются для облегчения насморка при рините; Фактически, большинство антигистаминных препаратов обладают легким эффектом, подобным атропину. Атропин можно принимать внутрь и в виде назального спрея. Он входит в состав некоторых антигистаминных противоотечных препаратов.
Атропин можно принимать внутрь и в виде назального спрея. Он входит в состав некоторых антигистаминных противоотечных препаратов.
Антибиотики предназначены для лечения бактериальных инфекций. Они не влияют на течение неосложненных простудных заболеваний и не приносят пользы при неинфекционном рините, включая аллергический ринит. При хроническом синусите антибиотики могут помочь только временно, и может потребоваться операция.
Препараты от аллергии на глаза используются, когда глаза поражены теми же аллергенами, которые вызывают ринит, вызывая покраснение, слезотечение и зуд.Препараты для глаз доступны как по рецепту, так и без рецепта. Проконсультируйтесь с вашим врачом или фармацевтом об этих лекарствах.
Хирургия носа обычно излечивает или облегчает симптомы, вызванные механической закупоркой или хроническим синуситом, не поддающимся длительному лечению антибиотиками и назальным стероидным спреем.


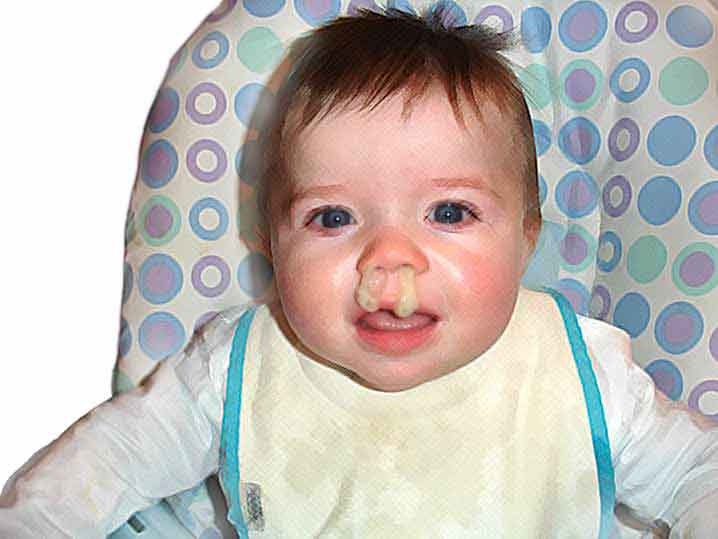 Возможны и другие причины. Всё это требует специального лечения».
Возможны и другие причины. Всё это требует специального лечения».
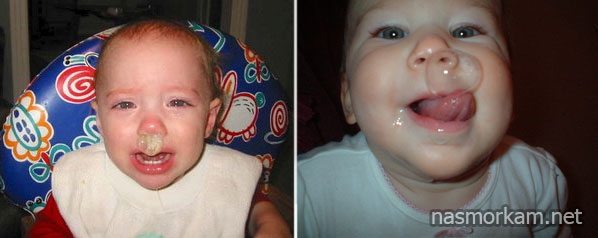

 Одевать ребенка при этом в соответствии с погодными условиями, не допуская перегревания или переохлаждения.
Одевать ребенка при этом в соответствии с погодными условиями, не допуская перегревания или переохлаждения.


 Один из самых действенных и эффективных способов избавления от таких соплей с помощью солевого раствора (в 0,5 л тёплой кипячёной воды растворить одну ч. ложку соли (морской/поваренной). Избавиться от зелёной слизи без промывания носа сложно, а вот промывание может полностью подавить болезнь даже без других лекарственных средств. Для промывания кроме солевых, также можно использовать растворы, приготовленные из пищевой соды или целебных трав:
Один из самых действенных и эффективных способов избавления от таких соплей с помощью солевого раствора (в 0,5 л тёплой кипячёной воды растворить одну ч. ложку соли (морской/поваренной). Избавиться от зелёной слизи без промывания носа сложно, а вот промывание может полностью подавить болезнь даже без других лекарственных средств. Для промывания кроме солевых, также можно использовать растворы, приготовленные из пищевой соды или целебных трав:

 Родители также должны следить за состоянием своего здоровья, имеется риск затруднить течение болезни крошки инфекцией извне.
Родители также должны следить за состоянием своего здоровья, имеется риск затруднить течение болезни крошки инфекцией извне.


 )
)
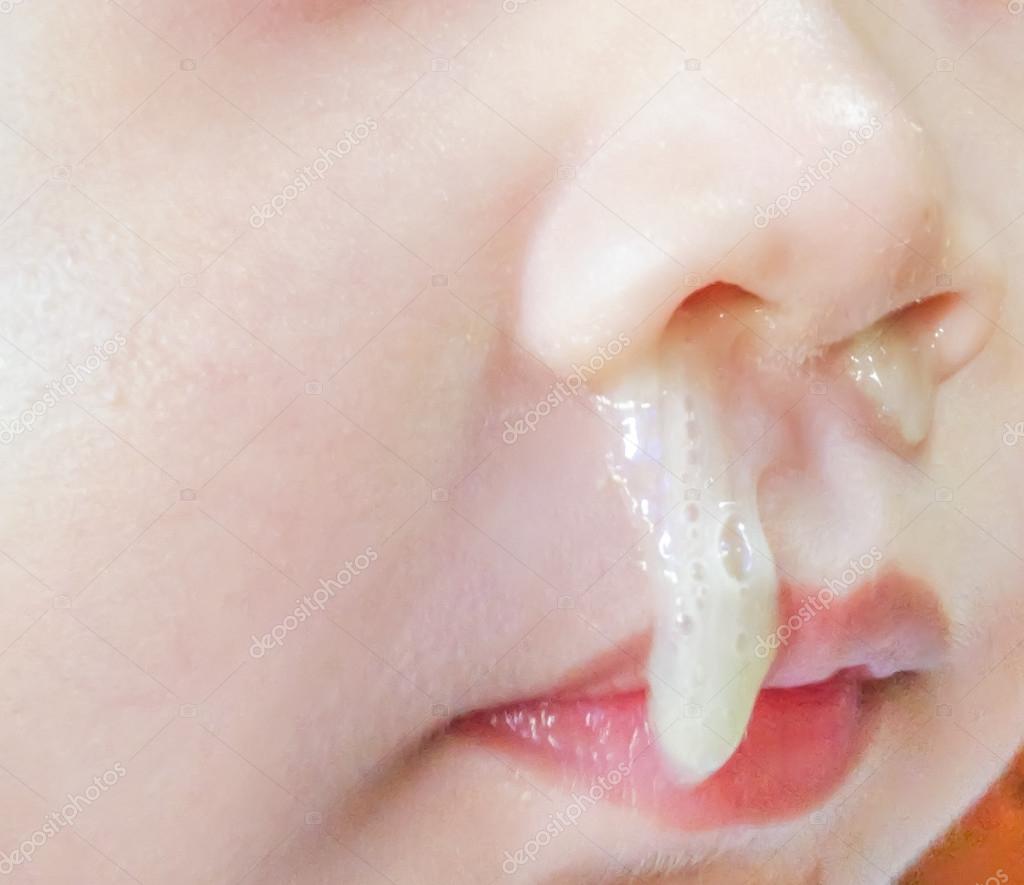 ) Сообщите своему врачу, если выделения из носа станут желтыми , зеленый или серый.Этого можно ожидать при инфекции.
) Сообщите своему врачу, если выделения из носа станут желтыми , зеленый или серый.Этого можно ожидать при инфекции. RSV может быть серьезным заболеванием для детей, которые родились рано или имеют проблемы с легкими.
RSV может быть серьезным заболеванием для детей, которые родились рано или имеют проблемы с легкими.