Болит селезенка – 7 причин, симптомы, диагностика и лечение
Почему болит селезенка и что делать? — на этот вопрос ответит только специалист. Нарушения в работе данного органа могут привести к серьёзным проблемам со здоровьем, поэтому больным важно своевременно обращаться за медицинской помощью после первых проявлений недуга.
Какие функции выполняет
Селезенка — один из самых загадочных органов человеческого организма. Он расположен позади желудка, в левом подреберье, имеет форму удлинённой полусферы. Длительное время считалось, что селезенка выполняет функции пищеварения, но современные учёные доказали её отношение к иммунной системе.
Функции селезенки:
- образование эритроцитов и лимфоцитов
- очищение крови от вредоносных микроорганизмов
- формирование иммунитета
- нормализация обменных процессов в организме
У взрослого человека длина селезенки составляет около 8-14 см, а ширина — 4-6 см. Её вес не превышает 400 г.
Симптомы
О патологии селезенки говорят сильные боли позади желудка, в районе левого подреберья. Дискомфорт может распространяться в область лопатки. Подобные проявления возникают вследствие различных трещин и ран, разрывов селезенки. Если проблема сопровождается кровоизлиянием в брюшную полость, больной может ощутить приступ шока. При этом наблюдаются симптомы:
- тошнота и рвота
- тремор
- побледнение кожных покровов
- жажда
- понижение артериального давления
- малокровие
- затруднение дыхания
Выступающее уплотнение в левом боку может говорить об увеличении селезёнки.
Симптомы увеличения селезенки:
- понижение гемоглобина
- снижение иммунитета
- язвы на верхних и нижних конечностях, а также в ротовой полости
- учащение пульса
- частые кровотечения
- повышение температурных показателей
- чувство тяжести в желудке
При подобных симптомах следует обратиться за медицинской помощью.
Причины
Особенность селезенки заключается в том, что она не имеет болевых рецепторов, поэтому не может болеть. Дискомфорт возникает вследствие растяжения капсулы селезенки на фоне различных патологий, открытых или закрытых повреждений. Боль в селезёнке зачастую является следствием поражения других органов и систем.
Также нарушения в работе селезенки возникают на фоне:
- врожденных пороков (отсутствия селезенки, нестандартных её размеров или формы)
- прокручивания ножки селезенки (заворота)
- необратимых дегенеративных процессов у престарелых людей
- спленомегалии (патологического увеличения селезенки вследствие инфекционных болезней, увеличения температуры или лимфоузлов, желтухи, анемии, и т. д.)
Нельзя выявить причину болей в селезенке без квалифицированной медицинской помощи. Своевременное обращение к врачу увеличивает шансы пациента на выздоровление.
Заболевания инфекционного характера
Инфекционные заболевания отдельных органов и систем, вызванные болезнетворными биологическими агентами (вирусами, грибками, бактериями, и т. д.), вызывают нарушения функций селезенки.
Как правило, дискомфорт или боль в области селезенки возникает как осложнение к заболеваниям:
- сепсис
- брюшной тиф
- корь
- менингит
- скарлатина
- сибирская язва
- сепсис
- сифилис
- малярия
- гепатит
- мононуклеоз
- лимфоцитоз и т.
 д.
д.
Данные заболевания могут спровоцировать возникновение тромба артерий, который, в свою очередь, вызывает тяжелую патологию — инфаркт селезенки. Ещё одно последствие заболеваний инфекционного характера — абсцесс селезенки. Увеличение органа происходит по причине поражения токсинами, ядами, болезнетворными микроорганизмами.
Травмы закрытого вида и открытого
Согласно общепринятой классификации, травмы селезенки могут быть открытыми или закрытыми. Первый вид — это ранения (огнестрельные или колотые), с повреждением близлежащих органов и систем. Согласно статистике, открытые раны селезенки встречаются намного реже, чем закрытые. В результате таких травм нарушается работоспособность и целостность желудка, печени, легких, желчного пузыря и т. д. Закрытые (или подкожные) повреждения селезенки возникают следствие травм, ушибов, единичных либо множественных разрывов. При подобных травмах происходит разрушение целостности капсулы и паренхимы (по отдельности или вместе).
Инфекционные заболевания
Опухание селезенки — один из частых признаков инфекционных заболеваний. Орган увеличивается в пределах 350-550 г, изменяется его структура и цвет. При условии наличия у пациента инфекционного заболевания, селезенка становится очень хрупкой. Минимальная травма или ушиб могут спровоцировать разрыв этого органа. Человек ощущает слабый дискомфорт или острую боль в области левого подреберья из-за увеличения и растяжения капсулы селезенки.
Инфаркт селезенки
Спазмы сосудов, тромбы или эмболия могут спровоцировать серьезное заболевание — инфаркт селезенки. Патология характеризуется отмиранием тканей органа (некрозом). В запущенных случаях можно наблюдать следующую клиническую картину:
- дискомфорт, тяжесть, боль в области левого подреберья
- увеличение температуры
- нарушения стула
- общая интоксикация
Для постановки диагноза обязательно назначаются исследования с применением УЗИ, МРТ, КТ. На последних стадиях заболевания можно наблюдать гибель больших участков или всех селезеночных тканей. Патология распространена между мужчин и женщин, средний возраст которых составляет около 65 лет.
На последних стадиях заболевания можно наблюдать гибель больших участков или всех селезеночных тканей. Патология распространена между мужчин и женщин, средний возраст которых составляет около 65 лет.
Как правило, инфаркт селезенки возникает от спазма или закупорки селезеночной артерии. К подобным состояниям приводят:
- гематологические патологии
- ухудшения свойств крови
- сердечные или сосудистые болезни
- доброкачественные или злокачественные образования
- открытые и закрытые травмы
- инфекции и паразиты
Инфаркт селезенки развивается из-за нарушения кровоснабжения тканей органа и закупорки артерий. Это влияет на иммунную систему, эндокринные и обменные процессы в организме.
Абсцесс
Абсцессом селезёнки называется нарыв (нагноение) определенного участка органа. Это полость, заполненная гноем, которая зачастую является следствием другого заболевания: инфекционного процесса, гематомы, инфаркта селезенки. Образование может быть крупным одиночным, или собранным из множественных мелких гнойников, способных по мере прогрессирования болезни соединяться между собой.
Симптоматика селезеночного абсцесса:
- боль в районе левого подреберья
- боль может отдавать в левую часть туловища и усиливаться при дыхании, напряжении, увеличении нагрузки
- слабость
- головокружение
- увеличение температуры
- нарушения пищеварения: тошнота, рвота
Причиной абсцесса может стать травма, инфекционный процесс, поражение паразитами, инфаркт селезенки. Как правило, больному показано срочное хирургическое лечение в комплексе с медикаментозной терапией. Предрасположенность к абсцессам имеют пациенты, страдающие от нарушений иммунной системы: ВИЧ-инфекции, лимфолейкоза, анемии, лейкемии. Абсцесс селезенки может вызвать развитие осложнений: свищей, кишечных кровотечений, попадания гнойного содержимого в брюшную полость, сепсиса.
Туберкулез
В большинстве случаев туберкулез селезенки является осложнением туберкулеза легких у пациентов. В качестве самостоятельного заболевания данная патология встречается намного реже.
Симптомы хронического туберкулеза селезенки:
- повышение температуры до 37-37,5 градусов
- боли в левом боку
- ухудшение аппетита
- слабость, низкая работоспособность
- боль в левом боку туловища
- увеличение селезенки
- изменение состава крови, уменьшение ее свертываемости
- анемия
- туберкулез печени
Туберкулез селезенки в острой форме проявляется резким повышением температуры, снижением показателей тромбоцитов и лейкоцитов в крови. Человек становится слабым, болезненным.
Человек становится слабым, болезненным.
Онкология
Злокачественные опухоли селезенки встречаются редко. Как правило, данная проблема является следствием других онкологических процессов в организме.
Злокачественные образования в области селезенки:
- саркома
- лимфосаркома
- ретикулосаркома
- фибросаркома
- ангиосаркома
На начальных этапах заболевания может наблюдаться увеличение селезенки, ее выпирание. Общее состояние пациента остается без изменений, как и показатели состава крови.
Дискомфорт слева в зоне подреберья, отдающий в область лопатки, может возникать на поздних стадиях рака. Подобный симптом говорит о запущенности недуга, и возможном летальном исходе в течение нескольких лет.
У женщин в селезенке могут возникать кисты. Причинами их появления становится один или сочетание нескольких неблагоприятных факторов:
- частая смена гормонального фона;
- плохая экология;
- неправильное питание;
- другие болезни;
- травмы;
- плохая наследственность, и т.
 д.
д.
К симптомам кист в селезенке можно отнести нарушения стула, боль в области левого подреберья. Женщина может ощущать тяжесть в желудке и тошноту сразу же после приема пищи. Могут наблюдаться проявления аллергии, при пальпации врач диагностирует увеличение селезенки.
Что делать
Болезни селезенки редко диагностируются на ранней стадии. Человек начинает подозревать о проблеме после того, как орган значительно увеличивается в размерах, что вызывает сильный дискомфорт или резкую боль. При наличии тревожных симптомов следует сразу же обратиться к врачу, не дожидаясь ухудшения состояния.
После этого потребуется пройти обследование и сдать все назначенные специалистом анализы. При сильных острых болях в селезёнке требуется вызвать скорую помощь. После этого больному нужно принять положение лёжа. В данном случае рекомендуется следить за дыханием пациента, — оно должно быть глубоким и спокойным. Запрещается прикладывать к больному месту горячие или тёплые компрессы, так как подобные действия могут навредить состояния пациента.
К какому врачу обратиться
При болях в селезенке необходимо обратиться к семейному врачу или терапевту. В дальнейшем пациенту понадобиться помощь врачей узкой специализации — гастроэнтеролога или хирурга. Лечение заболеваний селезенки проводится под контролем специалиста. В запущенных случаях рекомендуется хирургическое удаление органа. Данная процедура никак не повлияет на работоспособность пациента в дальнейшем. Медикаментозная терапия при болях в селезенке направлена на устранение основного заболевания, снятие болевого синдрома, стабилизацию функций органа.
По назначению врача могут применяться:
- средства против аллергии
- противовоспалительные и/или обезболивающие препараты
- антибиотики
- витаминно-минеральные комплексы для укрепления иммунитета
- противоопухолевые или противотуберкулезные средства, и т. д.
Лечение болезней селезенки должно проводиться под контролем врача. В качестве поддерживающих препаратов можно применять средства народной медицины (после консультации со специалистом).
Диагностика
Самые первые и важные методы диагностики заболеваний селезенки — визуальный осмотр пациента, пальпация больного места, сбор анамнеза. В зависимости от тяжести состояния больного, могут назначаться:
- Рентген — позволяет увидеть увеличение размеров селезенки, желчного пузыря, желудка, надпочечника, почки. Перед процедурой в брюшную полость пациента вводится кислород для улучшения информативности исследования.
- Исследование образца органа, полученного путём проведения пункции. Метод используется крайне редко по причине сложности.
- Общий и биохимический анализы крови.
- Ультразвуковое исследование органов брюшной полости.
Сложность диагностики болезней селезенки возникает из-за близкого расположения этого органа с желчным пузырем.
Профилактика
Избежать нарушений в работе селезенки поможет здоровый образ жизни: сбалансированный рацион, регулярный спорт. Организм должен получать достаточное количество полезных веществ, особенно меди, в виде витаминных комплексов.
Другие рекомендации:
- избегать ушибов и ран в брюшную область
- употреблять достаточное количество воды с целью очистить организм, в частности селезенку
- отказаться от алкоголя, особенно некачественного
- проводить регулярные профилактические обследования и лабораторные исследования крови
- носить свободную одежду, которая не причиняет дискомфорт во время движения
В рационе пациентов, страдающих от болезней селезёнки, обязательно должно присутствовать достаточное количество орехов, говяжьей печени, рыбы. С овощей рекомендуется употреблять морковь и свеклу. Своевременное лечение любых заболеваний, в том числе инфекционных, позволит избежать развития осложнений в виде нарушений работы селезенки. Также необходимо обследовать травмы и ушибы туловища, в частности, полученные в результате драк и падений.
Видео: Почему болит селезенка
симптомы и методы лечения, причины и признаки болезней
Для нормальной жизни человеку необходимо, чтобы все его органы функционировали должным образом. Множество неудобств приносят заболевания селезёнки, симптомы и методы лечения которых часто неизвестны для простого обывателя.
Селезёнка занимается фильтрацией кровяного потока, находя в нём мёртвые и заражённые клетки. Она осуществляет частичный контроль за обменом веществ и свёртываемостью крови. Многие люди могут годами болеть из-за неправильной работы этого органа, но даже и не подозревать об этом.
Причины заболеваний
Существует ряд основных причин, вызывающих нарушение функции селезёнки, симптомы которых сильно мучают пациента. Они могут быть самостоятельными болезнями, а могут быть обусловлены генетикой:
- Врождённый порок — это когда человек рождается без селезёнки либо она не соответствует стандарту формы и размера. В редких ситуациях бывает, что формируется сразу два одинаковых органа. Слабые мышцы живота приводят к эффекту «блуждающего» органа, когда местоположение селезёнки постоянно меняется.
- Заворот — перекручивание органа у основания. Результатом становится нарушение кровообращения.
- После инфаркта или брюшного тифа могут сформироваться абсцессы. Течение болезни практически незаметно для пациента, а сама проблема исчезает после проведения консервативного лечения.
- Из-за травм и разрывов тканей могут образовываться серозные кисты. Также киста может появляться из-за заражения паразитами.
- Дегенеративные процессы у людей в пожилом возрасте. Из-за них часто нарушается работа множества органов, в том числе и селезёнки.
- Орган может прекратить свою работу из-за образования опухоли. Обычно это бывает лимфосаркома. Злокачественные первичные опухоли в таких ситуациях очень редки.
Кроме этого, селезёнка может увеличиваться в размерах. Она также крайне уязвима в тех ситуациях, когда организм заражен туберкулёзом.
Иногда встречают камни в селезёнке, причины и лечение которых практически неизвестны, потому что происходило это во врачебной практике слишком редко. Обычно медики говорят, что такое образование внутри органа не помешает его работе.
Первичная симптоматика всегда разная, так как она зависит от причины, приведшей к нарушению работы органа.
Перечень симптомов
Первые признаки поражения селезёнки различаются. На последних стадиях уже можно заметить общий характер заболевания, но до такого лучше не доводить.
Начало болезни зависит от того, что её вызвало:
- Закупорка сосудов селезёнки может приводить к её инфаркту. Если такое произошло, то человек обычно ощущает боль в районе подреберья и живота. У него начинается тошнота, сильная рвота без облегчения, лихорадка и озноб.
- Абсцессы вызывают симптомы, напоминающие инфаркт. Помимо болезненных ощущений и лихорадки, есть ещё заметное повышение температуры. Характер боли острый. Она усиливается, если менять положение тела или двигаться.
- Селезёнка уязвима к воздействию палочки Коха. Заражение сложно диагностировать, так как у него нет очевидных симптомов. Самый постоянный и явный признак болезни — это высокая температура, сохраняющаяся на длинном отрезке времени.
- Лейшманиоз — паразитарное заболевание, встречается редко, но влияет на селезёнку. Увеличивается её размер, у больного появляется слабость, поднимается температура. По всему телу возникают кровоподтёки и синяки.
- Патологии крови не менее опасны. Ярким примером становиться болезнь Верльгофа, из-за которой начинает изменяться состав крови. У пациентов часто случаются приступы головных болей, усталости, могут быть кровоизлияния в кожу и слизистые оболочки.
Часто становясь жертвой инфекционных заболеваний, человек попадает в группу риска. Ему необходимо регулярно проверять состояние своих внутренних органов.
Особенно если по телу начали появляться ничем не объяснимые синяки. Признаки болезни селезёнки у мужчин и женщин практически одинаковы.
Методы диагностики
После первичного осмотра врач назначит дополнительные диагностические процедуры. Чаще всего в них входит:
- Сбор анамнеза, то есть информации обо всех перенесённых заболеваниях, особенно об острых инфекциях и патологиях сердечно-сосудистой системы.
- Пальпация помогает выявить увеличение размера селезёнки. Если прощупывается её край, то можно говорить о ненормальном увеличении. Но есть несколько нюансов. Например, такое бывает у женщин астенического телосложения. Ощупывая её самостоятельно, нужно помнить где селезёнка: справа или слева. Верен только первый вариант, не считая редкие исключения.
- Рентген даёт чёткое изображение только тогда, когда орган окружён большим количеством газов. Поэтому перед снимком в брюшную полость пациента вводят кислород. Результат анализа позволяет отличить опухоль селезёнки от опухолей других внутренних органов.
- Пункция проводится очень редко из-за риска разрыва сосуда и начала внутреннего кровотечения. С её помощью можно точно распознать характер изменений, постигших орган.
- Анализ крови на количество эритроцитов нужен, чтобы исключить заболевания, нарушающие кроветворную функцию.
Выбор диагностики зависит от врача и от того, что он увидит в клинической картине пациента. Чаще всего достаточно минимального количества анализов, чтобы назначить подходящее лечение.
Лечение селезёнки
Задача врача — не только справиться с болезнью внутреннего органа, но ещё и найти все сопутствующие её развитию факторы, послужившие первопричиной. Чаще всего в борьбе за здоровье пациента используют антибиотики. Курс медикаментозного лечения эффективно справляется с проблемой, если патология не перетекла в хроническую.
В экстремальных ситуациях возможно удаление органа. К этой мере прибегают очень редко, и только если не осталось другого выбора. После этого пациенту придётся пересмотреть свой образ жизни, значительно поменять рацион питания и приготовиться ко множеству неприятных осложнений.
Лёгкие формы заболеваний можно успешно лечить при помощи народных средств. Чаще всего в их состав входит прополис, зверобой и цикорий. Но перед началом лечения следует обязательно проконсультироваться со своим лечащим врачом.
Воспаление селезенки: причины, симптомы, лечение
Селезенка орган многофункциональный. Она отвечает за кроветворение, участвует в формировании и укреплении иммунитета. При некоторых патологиях без удаления органа не обойтись. Среди прочих причин, к спленэктомии может привести и воспаление.
Причины и симптомы патологии
Воспаление селезенки как самостоятельная патология встречается только при поражении оболочки органа бактериями, вызывающими инфекцию. В остальных случаях это следствие сбоя в работе других органов.
К заболеванию могут привести:
- Пороки внутриутробного развития (вследствие которых форма селезенки изменяется) или она расположена не на своем месте.
- Перенесенные инфекционные заболевания: тиф, малярия, гепатит, туберкулез.
- Патологии кровеносной системы. Уничтожая эритроциты, такие заболевания повышают нагрузку на орган.
- Кисты различной этиологии.
- Заражение эхинококком и аскаридами. Черви, внедряясь в селезенку, со временем провоцируют разрыв органа. Опасность представляют не сами паразиты, а их личинки.
- Онкологические заболевания других органов и доброкачественные новообразования. Селезенку поражают метастазы опухолей. На ранних стадиях развития заболевание почти никак себя не проявляет. Необходимо комплексное обследование.
- Травматические повреждения. К ним относятся удары, огнестрельные и ножевые ранения. Повредить орган можно просто неудачно упав на живот. Воспаление может быть следствием ДТП.
- Хирургические операции, в ходе которых была повреждена внешняя оболочка органа.
- Абсцессы. Их может быть много. Но даже единичные нагноения способны спровоцировать воспаление и разрыв селезенки.
Независимо от причин развития заболевания, о нем говорят схожие симптомы. Основной признак воспаления – спленомегалия, или увеличение селезенки. Боль под ребрами слева, дискомфорт в этой области тоже могут сигнализировать о патологии. Интенсивность неприятных ощущений может быть слабой. Иногда боль становится невыносимой.
Для заболевания характерна тахикардия на фоне пониженного артериального давления, субфебрильная температура, чувство озноба, сменяющееся приливами жара. Если воспаление возникло на фоне абсцесса, столбик термометра стремительно ползет вверх. Его показатели превышают 38,5 градусов.
Синяки и гематомы на теле сигнализируют о воспалении причиной которого стала травма органа.
В ходе лабораторной диагностики может выявиться еще один симптом патологии – низкий уровень красных телец в крови. Показатель СОЭ (скорость оседания эритроцитов) при этом повышен. Кроме этого, свертываемость крови значительно выше нормы.
В том случае если заболевание не связано с органами брюшной полости, оно может протекать бессимптомно.
Диагностика
Воспаление селезенки диагностировать сложно. Похожие симптомы наблюдаются при неврологических заболеваниях и патологиях сердца.
Диагностика заболевания начинается со сбора анамнеза и пальпации. Это простой и информативный метод обследования не требующий предварительной подготовки. Он дает представление о размере органа, о том есть ли зазубрины по его краям. При воспалении селезенка хорошо прощупывается, потому, что ее размеры значительно больше нормы. Пальпация позволяет судить о подвижности органа и его месте в брюшной полости.
Кроме ручного обследования, необходимы лабораторные анализы крови. С их помощью врач может сделать выводы о патогенезе, то есть определить причину воспаления. Без этого невозможно назначить эффективную схему лечения заболевания.
УЗИ-диагностика – важная составляющая при определении характера недуга. С помощью исследования определяют:
- целостность селезенки;
- патологии внутренних стенок органа;
- воспаления, возникшие после хирургических операций или пункций.
Метод дает представление о состоянии всех органов брюшной полости в целом. Он позволяет поставить диагноз воспаление селезенки, причины заболевания.
Подробнее о методе УЗИ раскрыто в обзоре УЗИ селезенки — особенности проведения диагностики
При подозрении на абсцесс назначают компьютерную томографию.
Методы лечения
Определенных схем лечения заболевания современная медицина не предусматривает. Но есть 2 принципиально разных подхода:
- Консервативная терапия. Она включает в себя медикаментозное лечение, соблюдение диеты и лечение народными средствами. Такой подход возможен при легком течении болезни.
- Хирургическое вмешательство. К спленэктомии прибегают в том случае если, несмотря на все мероприятия, симптоматика указывает на развитие воспаления. В большинстве случаев удаления органа не избежать.
Лекарственный
Спленит требует антибактериальной терапии. Это основа лечения. При воспалении селезенки назначают антибиотики широкого спектра действия. Подобные лекарства применяют при любом воспалении, например при пневмонии. При наличии в органе гноя необходимо одновременное дренирование.
Кроме антибиотиков назначают курс витаминов В2 и В6. Препараты борются со спленомегалией и способствуют регенерации тканей, пораженных воспалительными процессами. Для этих целей также назначают рассасывающие препараты и антикоагулянты прямого действия.
Вместе с борьбой с очагом воспаления и восстановлением селезенки в лечении воспаления возможно применение обезболивающих средств.
Народные методы
Средства народной медицины не могут заменить медикаментозного лечения заболевания, но при грамотном использовании станут хорошим подспорьем в лечении.
Хорошие результаты дают компрессы с пробитой в блендере или пропущенной через мясорубку редькой. Получившуюся кашицу заворачивают в льняную или хлопковую ткань и прикладывают к больному месту трижды в день.
Антисептическим и антибактериальным действием обладает чай из ромашки. Напиток пьют за 2 часа до еды.
В лечении воспаления селезенки используют сок укропа и сельдерея. Коктейль из 25 г укропного и 15 г сельдерейного соков принимают 4 раза в сутки. На прием достаточно чайной ложки.
Еще больше информации о народных способах лечения можно найти в обзоре Лечение селезенки народными средствами
Диета
Без соблюдения диеты и режима питания при лечении спленита и во время реабилитации не обойтись. Она предполагает отказ от острых, соленых и копченых блюд. От жирного также нужно воздерживаться. Всю пищу необходимо готовить на пару. Питание должно быть дробным. Есть нужно 5-6 раз в день маленькими порциями. Меню больного должно содержать продукты богатые железом и клетчаткой.
Во время болезни необходимо обильное питье. Лучше всего если это будет обычная вода. Благодаря большому объему выпиваемой жидкости кровь разжижается и нагрузка на селезенку снижается.
Профилактические мероприятия
Чтобы избежать заболеваний селезенки, в том числе и воспаления, медики рекомендуют придерживаться принципов здорового питания и выпивать около 2 литров воды в день.
Снижают риск возникновения болезни продукты богатые медью.
Своевременное обращение к врачу при первых симптомах воспаления и своевременное лечение патологий других органов – действенная мера профилактики опасного заболевания.
Болезни селезенки: симптомы и причины
Причины болей в селезенке
Для каждой патологии характерны свои специфичные симптомы, однако для патологических изменений селезенки есть несколько общих симптомокомплексов. В рассматриваемом органе нет болевых рецепторов, вследствие чего болезненные ощущения при поражениях появляются редко и могут возникать лишь при растяжении защитной капсулы. В большинстве случаев заболевания селезенки протекают малосимптомно и выявляются лишь на поздних стадиях.
Активное функционирование селезенки отмечается в утренние часы, поэтому, если с момента пробуждения до обеденного времени беспокоят чувство слабости в ногах, вялость, снижение аппетита, снижение памяти, это может служить сигналом для обращения в поликлинику и прохождения полноценного обследования на наличие болезней селезенки.
Нарушения развития
Внутриутробные и приобретенные аномалии развития селезенки регистрируются достаточно редко. Выделяют следующие типы нарушений развития:
- Отсутствие органа (аспления). Чаще регистрируются в комбинации с нарушениями в формировании других органов.
- Уменьшение объема (микроспления). Крайне редко встречаемая патология.
- Дольчатая селезенка. Паренхиматозная структура органа развивается с выраженными бороздами, разделяющими её на дольки.
- Добавочная селезенка. Встречается значительно чаще, находится, как правило, в месте ворот основного органа. Численность патологических образований может достигать десятков и даже сотен зачатков добавочных органов.
- Блуждающая селезенка, обладает выраженной подвижностью из-за увеличения самого органа и недоразвития его ножки.
Инфаркт селезенки
Данная патология возникает при перекрытии просвета кровеносного сосуда тромбом или атеросклеротическим образованием. Возникает острая ишемия тканей, приводящая к их некрозу. Заболевание начинается, как правило, внезапно, появляются боли в левом подреберье различной степени интенсивности от ощущения дискомфорта до резких интенсивных болей, характерны тошнота, рвота.
Очаг некроза нуждается в оперативном удалении для предотвращения возникновения внутрибрюшной гнойной инфекции.
Воспаление
Воспаление селезенки (спленит) носит чаще вторичный характер и развивается вследствие попадания бактериальной инфекции из других органов, нагноения кисты, при малярии или тифе. В клинической практике отсутствуют варианты изолированного воспаления, процесс склонен к распространению на ткани близлежащей брюшной полости (перитонит). Механизм болезни весьма схож с острым аппендицитом и характеризуется следующими симптомами:
- выраженный болевой синдром в левой подвздошной области живота;
- подташнивание, рвотные позывы;
- умеренный рост цифр температуры тела;
- увеличение органа в объеме (спленомегалия).
Для лечения применяют антибиотики, при неэффективности или наличии осложнений показана спленэктомия. Следует отметить, что рацион питания при заболеваниях селезенки должен содержать продукты, богатые железом, такие как свежая морская рыба, свекла, капуста, цитрусовые, гранат и т.д.
Абсцесс селезенки
Формирование в тканях селезенки гнойного очага может явиться следствием инфаркта органа или брюшного тифа. Абсцессы – одна из наиболее опасных болезней. Возможны одиночные и множественные, небольшие и крупные абсцессы. При подозрении на данное заболевание необходимо немедленно обращаться за медицинской помощью, ведь без своевременной специализированной помощи заболевание может в любой момент осложниться куда более опасными для жизни изменениями.
Симптомы абсцесса:
- интенсивные, порой нестерпимые болевые ощущения в области левого подреберья;
- выраженное повышение температуры тела, лихорадка;
- рост объема органа;
- тошнота, рвота;
- сердцебиение;
- удушье;
- потеря аппетита.
Одиночные мелкие абсцессы иногда протекают бессимптомно и не нуждаются в оперативном удалении.
Новообразования
Чаще других регистрируется киста селезенки – доброкачественная опухоль, представляющая собой полость, заполненную серозным содержимым. Формируются в местах травм и разрывов ткани данного органа. Если причиной появления кист послужила паразитарная инфекция, например, эхинококкоз, в содержимом полостей обнаруживаются возбудители данной инфекции. Клинические проявления:
- тупая боль ноющего характера в левой половине живота;
- тошнота;
- нарушение функционирования пищеварительного тракта, чередование запоров и диареи;
- аллергические реакции;
- нарушения в функционировании (при большом объеме кисты) и т. д.
Кроме кист возможно развитие и прочих доброкачественных новообразований, например, фибромы, гем- и лимфангиомы. Более опасные новообразования злокачественного характера могут возникать в виде ангиосаркомы, лимфо- и фибросаркомы. Терапия при доброкачественных формах консервативная, при злокачественных – хирургическая.
Туберкулез
Туберкулез селезенки — воспалительная патология, вызываемая палочкой Коха, занесенной зачастую из органов дыхания. Внешние симптомы и методики терапии мало чем отличаются от других воспалительных заболеваний рассматриваемой части человеческого организма.
Другие патологии
Со сравнительно меньшей частотой возникают и иные болезни селезенки, в их числе:
- Заворот органа возникает на фоне порока развития – блуждающей селезенки. Характеризуется выраженной клинической картиной «острого живота». Лечение только хирургическое.
- Амилоидная дистрофия — очаги амилоидных отложений в тканях. Относится к проявлениям амилоидоза. Лечение, как правило, консервативное.
- Дегенеративные процессы. У людей в пожилом возрасте можно встретить нарушения трофических процессов во внутренних органах.
Кроме того, первое место по частоте случаев возникновения среди поражений органа занимают повреждения. Травматические повреждения возникают при падениях, проникающих ранениях и ДТП, а также вследствие тупой травмы живота. Клиническая картина разрыва селезенки характеризуется нарастающими признаками внутрибрюшного кровотечения и острой кровопотери. Лечение при тяжелых повреждениях паренхимы экстренное хирургическое.
Болезненность — один из симптомов заболеваний селезенки
Существует достаточно много заболеваний, связанных с селезенкой. И именно поэтому причин возникновения таких болей тоже большое множество. Но к основным можно отнести:
- Паразиты. Очень часто в организм человека попадают яйца тех или иных паразитов, которые со временем находят себе место в органах и начинают размножаться. Но к этому добавляется еще и то, что у большинства паразитов имеются сильные челюсти, при помощи которых они отщипывают частички тканей органов, тем самым ухудшая общее состояние человека и провоцируя развитие недугов
- Опухоли, которые могут быть, как доброкачественными, так и злокачественными. К сожалению, опухоли не сразу начинают себя проявлять, и только после проведения биопсии можно сказать, какой тип опухоли у человека
- Травма селезенки, которая может быть закрытой, так и открытой. Нередко, травму этого органа можно получить во время падения, а также при ударе
- Проблемы с сосудами, нарушение кровоснабжения
- Образование кист, которые мешают органу нормально функционировать
Не всегда человек, а также доктор могут точно назвать истинную причину развития болезни селезенки, так как к основному фактору добавляется еще множество дополнительных, что затрудняет точную диагностику.
Где находится селезенка
Где находится – это лимфоидный орган, который похож на железу, она расположена ниже диафрагмы, в брюшной полости с левой стороны.
Размеры:
- длина здорового органа 16 см.;
- ширина – 6 см.;
- толщина – 2 см.;
- вес – до 200 гр.
В организме человека за накопление тромбоцитов, образование лимфоцитов отвечают несколько органов. Одним из них является селезенка – где находится и как болит орган, нужно знать всем людям. Где селезенка находится, зависит от физиологических особенностей и высоты человека. Стандартно орган расположен в области левого подреберья на пару сантиметров левее желудка. При росте ниже среднего он обнаруживается возле 11 ребра, а при высоком росте его верхняя часть находится в области 8 ребра.
Селезенка участвует в очищении крови, жизненном цикле лимфоцитов, продуцируя их, вырабатывает тела для поддержания кроветворной функции. Участие в обменных процессах заключается в утилизации старых эритроцитов и накапливавшегося железа для образования гемоглобина. Лимфоциты, вырабатываемые органом, выполняют роль защитников организма. Они распознают чужеродные агенты и ликвидируют их.
Селезенка – симптомы заболевания
Сам орган находится в капсуле, болевые ощущения появляются, если она растягивается. При воспалении, орган увеличивается.
Это вызывает боль в прилегающих органах. Селезенка болевых рецепторов не имеет.
Врожденные пороки развития органа:
- отсутствие селезенки;
- размер органа;
- форма и строение;
- слабость связок, что приводит к смещению органа;
- добавочные доли.
Травма
Если боль появляется после удара или падения, необходимо обязательно посетить врача, хотя бы своего терапевта. После травмы органа возможно повреждение артерия, открытие внутреннего кровотечение и кровь попадет в брюшную полость.
Как болит селезенка – резкий болевой спазм в левом боку, понижение давления, возможна тошнота, рвота, хочется пить, бледная кожа. Тянущее болезненное ощущение в левом боку, отдающее в поясницу. Усиление боли при вдохе.
При абсцессе
При абсцессе – боль под ребром, переходящая в грудную клетку и плечо. Так же тошнота, рвота, головокружение. Нагноение органа можно распознать по высокой температуре и увеличению самой селезенки.
Лечится с помощью хирургического вмешательства – спленэктомия.
При туберкулезе
При сильном увеличении в размерах диагностируют туберкулез. Селезенку поражают палочки Коха, которые переходят от других органов. На ранней стадии диагностировать практически невозможно.
Может возникнуть в случае рака поджелудочной железы, травмы, инфекции и др. происходит закупоривание вены, что препятствует оттоку крови из органа, что приводит к увеличению размеров.
Единственный выход в этой ситуации, удаление селезенки.
Инфаркт селезенки
Это заболевание возникает в основном из-за предшествующих болезней, которые оказывают отрицательное влияние на весь организм.
Симптомы: спазмы брюшной полости, тошнота, сильная боль, лихорадка. Для хирургического вмешательства необходимо определить площадь поражения.
Лечение: обезболивающие препараты и спокойный образ жизни.
Аспления
Иногда человек рождается вообще без селезенки, это может быть генетическим нарушением. Т. е. врожденная аспления. Зачастую это сопровождается другими пороками:
- порок сердца;
- легкие трехдольчатые;
- обратное расположение внутренних органов.
Отсутствие селезенки в организме опасно, так как может развиться сепсис.
Аспления диагностируется по показателям крови и радиоизотопном сканировании.
Если боль тупая и не прекращается, то это симптом того, что появилось новообразование (киста) внутри селезенки, при этом снижается аппетит и активность человека.
В самой кисте, в некоторых случаях, появляется гной, от чего возможен разрыв кисты. В случае попадания гноя в брюшную полость, неизбежны осложнения.
При уже обнаруженной кисте, больному необходимо регулярно проходить обследование состояния кисты у специалиста.
ЭхинококкозЭхинококкоз – это образование в селезенке, которое вызвано паразитным червем эхинококком.
Личинки этого червя, попадая в орган, полностью разрушают его.
Распознать сложно, так как боли притупленные, ощущение тяжести, понос, аллергия.
Осмотр врача показывает наличие изменений. Диагностируется при инструментальном обследовании.
Лечение органа в случае обнаружения кисты и новообразований обычно лечится хирургическим путем.
Существует множество заболеваний селезенки, каждое из которых имеет свои индивидуальные симптомы проявления. Но, несмотря на это, доктора выделяют несколько схожих симптомов, которые напрямую указывают на имеющие проблемы с этим органом. К таким симптомам можно отнести:
- Увеличение размеров органа
- Болевые ощущения в том месте, где он располагается. Что касается боли, то она может быть как умеренно выраженной, так и достаточно сильной. Все зависит от того, насколько сильно поврежден орган
- Повышение температуры тела
- Повышенная утомляемость
- Сниженный иммунитет
При появлении даже не сильных болевых ощущений в области селезенки, необходимо сразу же обратиться к специалисту, так как такой симптом может свидетельствовать о начале развития тяжелого заболевания, лечить которое проще на начальной стадии.
Первичное поражение органа встречается редко, однако вторично он заболевает гораздо чаще. Наиболее характерны следующие патологии:
- Аномалии развития – встречаются врождённое отсутствие (аспления), а также наличие двух и более органов;
- Инфаркты селезёнки — относительно часто встречаемое явление. Возможные факторы развития – лейкозы, инфекции;
- Воспалительные заболевания – преобладающий патогномоничный механизм, который сопровождает многие инфекции, в том числе вирусной этиологии, и инвазии;
- Абсцессы. Являются следствием инфарктов, инфекционного эндокардита, брюшного тифа.
Другие патологии
Как правило, достаточно редко имеют место быть первичные заболевания селезёнки, гораздо чаще она поражается вторично, причем чаще, чем это происходит с другими органами. Ниже приведены основные неблагополучные состояния селезёнки, которые можно диагностировать как заболевание.
Врождённые пороки развития. Бывают случаи, когда у человека отсутствует селезёнка с рождения. Известны также случаи, когда размеры селезёнки не укладываются в обычные рамки, её форма и строение носят нестандартный характер. Иногда определяются дополнительные селезёнки, их даже может быть несколько. Если положение селезёнки плохо зафиксировано из-за слабых мышц живота, она может двигаться в брюшной полости; такое явление в медицине называется «блуждающая селезёнка», и встречается оно чаще у женщин, чем у мужчин.
Инфаркт селезёнки представляет собой явление, происходящее достаточно часто, правда, область инфаркта, как правило, весьма невелика. Возникновению инфаркта способствуют лейкоз и некоторые другие инфекции.
Заворот селезёнки (или перекручивание ножки) требует обязательного вмешательства хирурга, поскольку приводит к серьёзному нарушению кровообращения этого органа.
Абсцессы. Причины абсцесса селезёнки могут быть разными – это может быть инфаркт селезёнки или брюшной тиф. Как правило, этот процесс протекает безболезненно, который в большинстве случае заканчивается самоизлечением.
Кисты. В селезёнке могут наблюдаться разные виды кист, однако эпителиальные кисты встречаются чрезвычайно редко. А вот серозные кисты наблюдаются чаще, но они обычно возникают, как и разрывы, в результате получения человеком травмы.
Различные дегенеративные необратимые процессы. В пожилом возрасте достаточно часто возникает атрофия селезёнки.
Опухоли. Типичная опухоль селезёнки – это лимфосаркома. Первичные злокачественные опухоли довольно редко поражают селезёнку, а метастазы в селезёнку встречаются ещё реже.
Увеличение селезёнки (так называемая спленомегалия). Это может быть связано с различными патологическими состояниями человеческого организма. При увеличении лимфоузлов, при лихорадке или желтухе, при увеличении печени или анемии в тяжёлой форме – во всех этих случаях может быть выявлена спленомегалия.
Поскольку спленомегалия представляет собой лишь реакцию организма на другое заболевание, в первую очередь необходимо установить, чем было вызвано это патологическое состояние органа.
Каким же образом диагностировать то или иное заболевание селезёнки? Для этого в медицине существует несколько методов.
Метод расспроса. При составлении необходимого анамнеза нужно обязательно обратить внимание на все хронические инфекции, которыми переболел пациент, и которые могли повлечь за собой увеличение селезёнки в размерах. Также нельзя сбрасывать со счетов серьёзные сердечно-сосудистые болезни, заболевания крови, опасные патологическое состояние печени и т.п. – если таковые когда-нибудь имели место быть в истории болезни пациента.
Метод осмотра. Этот метод не очень эффективен, поскольку позволяет диагностировать увеличение селезёнки только в случае её значительного изменения в размерах в большую сторону. При такой патологии селезёнка проступает из-под рёбер и слева приподнимает половину брюшной стенки настолько, что это можно заметить любой человек даже невооружённым глазом.
Метод пальпации. Это главный метод обследования селезёнки, которую необходимо диагностировать. Пальпирование лучше проводить в положении больного лёжа на правом боку или на спине, для расслабления мышц живота лучше лежать с поджатыми ногами. При помощи левой руки, которую надо положить в районе 7 – 10 левых рёбер, надо зафиксировать в неподвижном положении грудину.
Когда больной делает глубокий вдох, селезёнка двигается навстречу пальпирующей руке и оказывается прямо под пальцами, благодаря чему можно хорошо прочувствовать нижний край органа.
Как правило, в случае, если удается пальцами прощупать край лимфоидного органа, можно считать, что имеется его патологическое увеличение в размерах. Хотя на практике в некоторых случаях у людей чрезмерно худощавого телосложения, особенно у женщин, удаётся определить край полностью здоровой селезёнки.
При проведении метода пальпации надо акцентировать своё внимание на том, каковы имеющиеся объёмы селезёнки, её консистенция, подвижность, какой характер края (зазубренный или ровный), насколько велика чувствительность и т.п.
Метод современного рентгенологического исследования. При наличии большого количества газов в толстом кишечнике и желудке селезёнка и её края просматриваются гораздо лучше. С этой целью при проведении рентгенографии селезёнки желудок или толстую кишку стараются раздуть искусственным образом.
Метод пункции селезёнки. Этот метод используется при большом увеличении органа в размерах. Прежде, чем сделать больному прокол, он обязательно должен сделать глубокий вдох и задержать дыхание. Если это важное условие не выполнено, селезёнка смещается в сторону, и может случиться повреждение капсулы и начаться тяжёлое кровотечение.
Почему болит селезенка
Дискомфорт в зоне расположения органа наблюдается по разным причинам. Существует множество заболеваний, воздействующих на него и вызывающих боль. Первая причина, почему может болеть селезенка, заключается в ее поражении патогенными микроорганизмами. Паразиты откладывают свои яйца с личинками на тканях органа, дополнительно травмируя его своими челюстями. Вредители одновременно могут обитать в поджелудочной железе. К основным причинам боли в органе относят:
- Травмы. Могут быть открытыми и закрытыми, с внутренним кровотечением и без него. Часто травмы возникают в результате падения или давления на область расположения.
- Проблемы с сосудами, провоцирующие патологии.
- Злокачественные и доброкачественные опухоли. Проявляют себя на последних стадиях развития и поддаются диагностике с помощью биопсии.
- Кисты, мешающие нормальной работе и кровоснабжению.
Иррадация неприятных ощущений – одна из главных причин, почему сложно распознавать повреждения органа. При физических травмах боль растекается по плоскости всей спины до нижней части лопатки, следует от плеча в ключицу. Артериальное давление понижается, у пострадавшего усиливается выделение пота. Больной испытывает озноб. Сильная гипертрофия органа вызывает резкий порывистый кашель. Симптомы больной селезенки включают:
- учащенное сердцебиение;
- болезненные ощущения постоянного характера;
- спазмы под брюшным прессом;
- постоянную слабость;
- неестественную белизну кожных покровов.
На первом этапе воспаления неприятные ощущения носят точечный характер. У мужчин боль может отдавать в паховую область. Частота болевых приступов со временем усиливается, что делает дыхание и сердечный ритм неровными. Если болит селезенка, следует сразу обратиться к врачу. У многих пациентов после ушиба начинает ныть область на уровне левой лопатки. Увеличение размеров органа легко определить пальпацией. Самостоятельно лечить его, не узнав этиологию заболевания, нельзя.
Во время беременности повышается риск подхватить инфекционный мононуклеоз и травмировать орган. Болевые ощущения при этом недуге концентрируются в верхней левой части живота. Часто мононуклеоз путают с колитом или ростом матки. Если вовремя не диагностировать заболевание, то орган будет увеличиваться в объемах до разрыва. Признаки болезни у женщин схожи с симптомами отправления. У пациенток появляются:
- тошнота после еды;
- тяжесть в левом подреберье;
- аллергия на фрукты и овощи;
- постоянные запоры или поносы.
Кисты в селезенке развиваются у женщин из-за частой смены гормонального фона. Болевые ощущения чаще локализуются под реберной сеткой с левой стороны. У пациенток также наблюдаются резкие перепады настроения, появляются прыщи или чрезмерная сухость кожи, заметны колебания веса. Диагностируют проблемы врачи поздно, после устранения проблем с количеством гормонов, когда орган сильно поврежден.
Увеличение селезенки
Нормальная и увеличенная селезенка
Одна из самых распространенных болезней, которая встречается у большинства людей, является увеличение селезенки. Существует несколько причин, из-за которых может увеличиться орган:
- Воздействие токсинов на организм человека
- Тяжелое инфекционное заболевание, которое лечилось антибиотиками
- Застой крови, который приводит к ее скоплению
- Болезни крови
Существует несколько самых важных симптомов, которые напрямую говорят о том, что селезенка увеличена:
- Пониженный уровень гемоглобина в крови. К сожалению, только во время сдачи анализов можно узнать, повышен или понижен гемоглобин. Большинство взрослых людей редко проходят медицинское обследование, и поэтому один из самых явных симптомов часто пропускается
- Частые болезни. Сюда относят частые заболевания, которые провоцируются инфекциями и бактериями. Это говорит о том, что иммунитет у человека снижен, и организм не в состоянии сопротивляться
- Язвы, которые преимущественно появляются на стопах, во рту, а иногда и на руках
- Учащенный пульс
- Появление синяков даже тогда, когда воздействие на кожу минимальное, то есть при среднем сдавливании и т.д.
- Кровотечения, которые становятся периодическими
- Повышенная температура тела
- Болезненные ощущения слева, преимущественно боль отдает в спину, а также в руку
- Постоянное чувство переполненности желудка, которое появляется даже в том случае, если прием пищи был незначительным
При обращении к врачу, будет проведен осмотр, во время которого он сможет прощупать селезенку. В нормальном состоянии, не увеличенном, она прощупывается, но не настолько явно.
Инфаркт селезенки
Пальпация селезенки
Инфаркт селезенки – очень опасное заболевание, которое может протекать и без каких-либо явных симптомов. Инфаркт селезенки может случиться внезапно, но в большинстве случаев ему предшествуют тяжелые заболевания, которые нарушают деятельность многих органов. Именно поэтому на селезенку ложится большая нагрузка, и иногда орган с ней просто не справляется. К основным симптомам инфаркта селезенки можно отнести:
- Боль в верхней левой части живота. Обычно она появляется резко, причем человек не может даже пошевелится. Но так как у каждого человека болевой порог различный, то некоторые пациенты отмечают просто сильные боли
- Лихорадка
- Озноб
- Тошнота, а иногда и рвота, которые появляются из-за сильных болевых ощущений
- Болезненные ощущения в груди, которые могут отдавать с левое плечо
- Проблемы с дыханием. При вдохе человек чувствует сильную боль, и из-за этого не может нормально дышать
- Мышцы брюшной полости сильно напряжены
Иногда инфаркт селезенки может протекать абсолютно бессимптомно. Это говорит о том, что повреждения не значительные и не требуется хирургического вмешательства.
Абсцесс селезенки
Одним из тяжелейших заболеваний пищеварительной системы является абсцесс селезенки. Он сопровождается очень явными симптомами, при появлении которых не нужно тянуть с обращением к врачу, так как пациенту требуется срочная медицинская помощь. К основным симптомам абсцесса относят:
- Болевые ощущения под ребрами в левой части живота. Причем боли будут сильными, и нередко их сложно терпеть
- Повышенная температура тела, которая может достигать критических значений
- Лихорадка
- Увеличение селезенки
- Проблемы с аппетитом, а вернее его полное отсутствие
- Тошнот и рвота
- Постоянное головокружение
Самый основной симптом абсцесса селезенки это сильная боль, при появлении которой нужно сразу еж вызывать скорую медицинскую помощь.
Воспаление селезенки
Воспаленная селезенка
Воспаление селезенки редко встречается как самостоятельно заболевание, обычно оно сопровождается еще и другими воспалительными процессами, связанными с органами брюшной полости. Именно поэтому симптомы воспаления селезенки довольно размытые. К ним относят:
- Боль в животе, причем острого характера. Как таковой локализации боли не существует, именно поэтому сложно сразу определить, в чем же истинная причина
- Тошнота, а часто и рвота
- Повышенная температура тела. Она повышается незначительно, обычно до 37, 5 градусов, но если воспаление сильное, то может повыситься и до критических значений
- Увеличение селезенки, которое обнаруживается при наружном осмотре, при пальпации живота
- Озноб и лихорадка, в том случае, если имеет место быть гнойный абсцесс
- Учащенный пульс
Кисты
Нередко в селезенке образуются кисты. Причин их появления очень много. Чаще всего кисты бывают у женщин из-за того, что гормональный уровень меняется постоянно, что может привести к их образованию. К основным симптомам появления кист можно отнести:
- Частые поносы или запоры
- Ощущение тяжести в левом подреберье
- Тошнота, которая появляется после приема пищи
- Аллергическая реакция на те продукты питания, на какие никогда ее не было
- Увеличение селезенки, которое обнаруживается при пальпации
Симптомы болезни селезенки – понятие очень широкое, так как существует множество заболеваний, каждое из которых имеет свои индивидуальные проявления. Но нужно помнить, что главный симптом – это боль в левом подреберье. При появлении такой боли нужно сразу обратиться к врачу, чтобы выяснить истинную причину и вовремя принять все необходимые меры по ее устранению.
Болезни селезенки: какие патологии существуют
Болезни селезенки с трудом поддаются диагностике. Чаще всего их выявляют при обследовании по поводу жалоб на боли в печени, почках или поджелудочной железе. Болевых рецепторов в ней нет, поэтому неприятные ощущения принимают за сбои в работе других органов. Способ и прогноз лечения зависит от вида заболевания.
Виды болезней
Причины заболевания селезенки могут быть разными. Их можно разделить на несколько групп в зависимости от их этиологии и патогенеза (причин и развития):
- Внутриутробные пороки развития. К ним относят асплению (отсутствие селезенки), добавочную и множественные селезенки, блуждающий орган. Как правило, симптомов при врожденных пороках развития нет. Исключение – блуждающая селезенка.
- Кистозные образования. Они могут быть врожденными (истинными) и приобретенными. Приобретенные, в свою очередь, делятся на паразитарные и непаразитарные (ложные). Причина истинных кистозных образований – нарушения развития плода, возникшие во время беременности. Паразитарные кисты вызваны проникновением в селезенку болезнетворных бактерий. Ложные кисты – следствие мелких травм или инфекционных заболеваний.
- Патологии кровоснабжения селезенки. Прежде всего это инфаркт. Его следствием могут стать нагноения и абсцессы.
- Инфекционные заболевания органа. Вредные микроорганизмы попадают в селезенку гематогенным (с кровью) или лимфогенным (с током лимфы) путем. Кроме этого существует и контактный способ заражения, например, при перитоните. Самое распространенное инфекционное заболевание селезенки – туберкулез.
- Новообразования. Они могут быть доброкачественными или злокачественными. Доброкачественные опухоли в селезенке явление редкое.
Основные причины и симптомы
Каждая патология селезенки имеет специфические признаки. Заболевания селезенки можно заподозрить по частым простудам, снижению иммунитета. Сонливость и постоянная тяга к сладкому тоже могут сигнализировать о патологии органа. К общим симптомам относят и проблемы с памятью, повышение температуры, тахикардию.
Также рекомендуем к прочтению Селезенка: симптомы, которые сопровождают различные заболевания
Во время обследования могут быть обнаружены симптомы заболеваний селезенки, требующие консервативных методов лечения или хирургического вмешательства.
Аномалии развития
Аномалии развития органа формируются еще в утробе матери. Причиной их возникновения могут стать неблагоприятные условия внешней среды, плохая экология, постоянные стрессы. Повышают риск возникновения патологий и вредные привычки родителей: курение, употребление наркотиков и алкоголя матерью во время беременности или зависимости отца. В группу риска относят и женщин, перенесших во время вынашивания младенца грипп, токсоплазмоз, сифилис. Наследственный фактор также приводит к недоразвитию органа.
Самостоятельно патологии развития селезенки большая редкость. Как правило они сочетаются с патологиями почек, печени, сердца, мочеполовой системы. К ним относятся:
- Самая распространенная патология – добавочная селезенка. На ее долю приходится 30% от всех пороков развития. Основное место локализации – ворота главной селезенки. Но нередки случаи, когда добавочные доли обнаруживают в других органах.
- Аспления встречается очень редко. Это очень тяжелая патология. Осложняется она пороками сосудов и сердца, которые не поддаются лечению. Основные симптомы асплении – пониженный гемоглобин, повышенное тромбообразование и нарушение иммунитета. Прогноз при врожденном отсутствии селезенки крайне неблагоприятный. В 90% случаев ребенок умирает, не дожив до года.
- Микроспления или резкое уменьшение органа в размерах так же, как и аспления, порок, который встречается не часто. При этом, все функции селезенки остаются неизменными. В том случае, если нет дефектов других органов, микроспления не опасна.
- Киста селезенки формируется в 10% случаев всех кистозных образований органа. Размеры кисты определяют симптомы патологии. При средних размерах 5-10 см симптомы кисты – тяжесть и боль в левом подреберье. Неприятные ощущения отдают в лопатку и плечо слева. Главный симптом крупной кисты – кишечная непроходимость. Могут приводить к ишемии и некрозу органов, расположенных рядом с селезенкой.
- Эктопия или аномалии расположения селезенки. Этот порок развития также называют блуждающей селезенкой. Она чаще встречается у женщин. Местом расположения органа могут быть пупочная грыжа и грыжа диафрагмы. Нередко его находят в пространстве от малого таза до диафрагмы. Главная опасность порока в том, что он может стать причиной инфаркта селезенки и вызвать некроз.
Инфаркт селезенки
Инфаркт селезенки — это заболевание, вызванное длительным спазмом или закупоркой селезеночной артерии тромбом или эмболом. В результате нарушения кровоснабжения отмирает весь орган или его часть. Существует 2 вида инфаркта: ишемический и геморрагический. Первый вызывает гибель паренхимы селезенки, второй приводит к образованию гематомы в полости органа.
Симптомы зависят от участка поражения. Если образовался один небольшой некротический очаг, симптомов может не быть совсем. По мере нарастания некроза, в левом подреберье появляется тупая боль. Она сопровождается метеоризмом, диареей, тошнотой и рвотой. Со стороны сердечно-сосудистой системы симптомом инфаркта является тахикардия и одышка. Поднимается температура и ухудшается общее состояние пациента. В случае поражения всего органа боль носит острый режущий характер. Появляются запоры и симптомы интоксикации организма. При пальпации выявляется спленомегалия. Сама процедура вызывает у пациента болезненные ощущения.
Диагностика инфаркта селезенки затруднена отсутствием симптомов на ранних стадиях. При подозрении на заболевание назначают УЗИ, КТ, или МРТ органа. Для уточнения диагноза может потребоваться пункция.
Вопроса чем лечить селезенку в случае инфаркта не возникает. Спленэктомия (удаление) или резекция единственный метод лечения.
Воспаление
К сплениту приводят несколько факторов. Мгновенные аллергические реакции, ослабление иммунитета, злоупотребление табаком и алкоголем – основные причины воспаления селезенки. Заболевание может быть осложнением после инфаркта органа, гриппа или холеры. Воспаления печени и кишечника также становятся причиной воспаления селезенки. Травмы живота чреваты развитием этого заболевания.
Первым признаком воспаления считается увеличение органа. Оно сопровождается субфебрильной температурой, отсутствием аппетита и общей слабостью. При травматическом характере болезни появляются гематомы на коже.
Для диагностики спленита назначают анализ крови. В этом случае информативна пальпация органа. Как правило, при ручном обследовании диагностируется спленомегалия.
Подробнее о симптомах и лечении воспаления селезенки в статье Особенности лечения воспаления селезенки. Основные симптомы заболевания
Особенности лечения зависят от причины заболевания. Если она кроется в воспаление органов, расположенных по-соседству, в первую очередь назначается терапия, нацеленная на устранение первопричины. Кроме этого необходимо принимать жаропонижающие и улучшающие кровоток препараты. Больному рекомендуют постельный режим и диету.
Питание при заболевании селезенки исключает свежую выпечку, жареное, маринованное, копченое и алкоголь. Подобный режим питания назначают не только при сплените, но и при заболеваниях ЖКТ, например, при циррозе.
При лечении спленита допускается использование рецептов народной медицины. Какие средства использовать решает лечащий врач. К хирургическому вмешательству прибегают только при развитии осложнений, угрожающих жизни. Показаниями к операции считают внутреннее кровотечение и абсцесс.
Абсцесс селезенки
Возникает он как осложнение при нагноении паразитарных кист органа, вызванных эхинококками или инфаркта селезенки. Причиной абсцесса могут быть инфекционные заболевания. Среди них тиф, малярия, скарлатина. Через кровь патогенные микроорганизмы могут проникнуть в селезенку из других органов, пораженных гнойными заболеваниями. Кроме того, абсцесс может стать результатом травмы живота.
Симптомы болезни зависят от размеров очага поражения и от характера развития. При стремительном протекании поднимается температура тела. Для такого абсцесса характерна спленомегалия и болезненность слева при пальпации.
При скрытом течении симптомов нет. Признаки болезни появляются после разрыва гнойника.
При одиночных очагах гноя величиной до 4-5 см используют метод санации и дренирования пораженного органа.
При больших очагах поражения орган удаляют.
Если лечение начато своевременно, прогноз благоприятный. В том случае, когда болезнь запущена, вероятность летального исхода 100%.
Туберкулез
Как самостоятельное заболевание туберкулез селезенки почти не встречается. Ему предшествует туберкулез легких. Также причиной заболевания могут стать снижение иммунитета и негативная экологическая обстановка, например, значительный выброс в атмосферу вредных веществ.
В большинстве случаев патогенные бактерии попадают в селезенку через кровь. Реже палочки Коха переносит лимфа. В большинстве случаев болезнь развивается медленно и имеет хронический характер.
Основные симптомы туберкулеза невысокая температура тела (столбик термометра не превышает значения 38 градусов), слабость, потеря аппетита, ведущая к истощению и быстрая утомляемость. Боли в левом боку один из симптомов болезни. Селезенка увеличивается. Ее вес может достигать 3 кг.
Диагностируют заболевание с помощью рентгеноскопии в сочетании с биопсией и стандартными для этого заболевания пробами Пирке или Манту. Для уточнения диагноза врач назначает анализ на туляремию и бруцеллез.
Лечение туберкулеза селезенки включает в себя антибактериальную и противотуберкулезную терапию. Для восстановления и укрепления иммунитета и поднятия тонуса организма проводят курс иммуномодуляторов и витаминов. Особенностей лечения при беременности нет. Если лечение подобрано грамотно, ребенок рождается здоровым.
При рецидиве болезни требуется хирургическое вмешательство.
Новообразования
Новообразования в селезенке подразделяют на 2 типа: доброкачественные и злокачественные. Оба типа опухолей в селезенке большая редкость. Некоторые медики считают, что орган может вырабатывать вещества поглощающие чужеродные клетки.
Чаще других доброкачественных опухолей диагностируют гемангиому. Она может не увеличиваться в размерах, а может разрастаться и провоцировать разрыв органа. На начальном этапе заболевание не имеет симптомов. С увеличением гемангиомы появляется боль в левом боку, и селезенка увеличивается в размерах. Новообразование хорошо видно на УЗИ. Характер опухоли определяют с помощью гистологического исследования.
Подробнее о развитии доброкачественного образования в обзоре Гемангиома селезенки: причины и симптомы образования
Злокачественные опухоли встречаются еще реже, чем доброкачественные. Их делят на первичные и вторичные. Саркома селезенки самый распространенный диагноз при обнаружении первичных образований. Метастазы рака других органов относят к вторичным опухолям.
Водянка живота (асцит) и крайняя степень истощения – симптомы злокачественной опухоли органа. Им сопутствует значительная спленомегалия. Масса селезенки достигает 5 кг.
Спленэктомия единственный метод лечения. Чем раньше поставлен диагноз и удален пораженный орган, тем выше шансы больного на выздоровление.
Другие заболевания
У пожилых людей, в силу возрастных изменений в организме, с большой долей вероятности может развиться атрофия селезенки. В этом случае орган удаляют.
Главная опасность болезней селезенки в том, что долгое время они никак себя не проявляют. Симптомы схожи с симптомами заболеваний ЖКТ.
Селезенка – где находится и как болит, лечение у взрослых и симптомы, диагностика рака
Селезенка человека представляет собой непарный орган, расположенный в левой стороне брюшной полости со смещением в подреберье. Находится в непосредственной близости к задней стенке желудка. Считается одним из самых крупных лимфоидных органов. По внешним признакам напоминает железу внутренней секреции, но согласно физиологических особенностей, выполняет совершенно другие функции. Является ключевым источником новых лимфоцитов, формирующих иммунную систему и участвующих в процессе кроветворения. Без наличия здоровой селезенки практически невозможно представить крепкий иммунитет и адекватную реакцию организма на бактериальные, вирусные и грибковые инфекции.
Зачем нужна селезенка человеку и где расположена?
Данный орган лимфатической системы является очень чувствительным к ушибам, бактериальным и воспалительным болезням. В случае получения травмы или увеличения нагрузки на ткани селезенки, у человека развивается острый болевой синдром, проявляющийся в форме спазмов. Неприятный симптом может носить ситуативный или постоянный характер.
Основное предназначение селезенки заключается в следующих функциях, которые она выполняет:
- обеспечивает кроветворение в организме детей, взрослых людей, а также на всех этапах развития плода от первого триместра и до девятого месяца, вплоть до последнего дня беременности,
- депонирует тромбоциты, накапливая их в структуре своих клеток, а затем возвращая в кровеносное русло для обеспечения естественных процессов в организме человека,
- утилизация старых и поврежденных клеток крови с их дальнейшей переработкой и преобразованием в гемоглобин,
- синтез ключевых клеток иммунной системы в виде лимфоцитов, которые принимают активное участие в уничтожении бактериальной микрофлоры, подавляют деление вирусных и грибковых микроорганизмов,
- выступает в роли биологического фильтра, через который проходят все болезнетворные агенты, простейшие, яйца и личинки паразитов, токсины, после чего происходит иммунный ответ и формируются антитела соответствующего типа.
Селезенка считается одним из самых сложных и загадочных органов человеческого организма, который до конца еще не изучен, а ученые продолжают лабораторные исследования физиологических особенностей ее тканей.
Существует теория, что селезенка также принимает участие в регуляции баланса гормонов, отвечающих за стабильную работу костного мозга.
Первые симптомы и как болит селезенка?
Признаки болезненного состояния селезенки можно определить по наличию острого спазма, который локализуется в левой стороне подреберья. При развитии осложнений и ухудшении самочувствия, больной ощущает боль от ребра до самого плеча и лопатки. Кроме этого всегда присутствуют сопутствующие симптомы, которые выглядят следующим образом:
- снижается артериальное давление, показатели которого находятся на уровне 90 на 50, 80 на 40 единиц тонометра,
- присутствует тошнота и позывы к рвоте неустановленной этиологии, когда человек питается в привычном режиме, ест качественную пищу и не может понять природу происхождения спазма желудка,
- больного лихорадит, усиливается потоотделение, по телу периодически проходит дрожь,
- дыхание становится тяжелым и стесненным, пациент жалуется на то, что не может вдохнуть на полную грудь,
- в магистральных сосудах постепенно падает уровень кровеносного русла, что свидетельствует об отсутствии течения полноценного процесса кроветворения в тканях селезенки.
В большинстве случаев боль не проходит сама собой и всегда требуется медикаментозное лечение, которое начинается незамедлительно после тщательной диагностики организма. Промедление в оказании помощи больному с указанными симптомами, грозит образованием абсцесса селезенки, что приведет к ее разрушению и хирургическому удалению.
Причины – от чего может болеть?
Существует не такое большое количество факторов, наличие которых приводит к развитию острого болевого синдрома в области селезенки. На основании многолетней медицинской практики в области лечения данного заболевания, выделяют следующие причины, по которым практически всегда болит данный орган кроветворной системы:
- заражение организма тяжелыми инфекционными и вирусными штаммами (сифилис, туберкулез, ВИЧ, гепатит, сибирская язва, СПИД, синегнойная палочка, септическая стадия инвазии золотистым стафилококком),
- на кожном покрове живота появляются гемангиомы, которые имеют вид маленьких красных точек, как мелкие родинки, но яркого и насыщенного оттенка,
- онкологические процессы в тканях селезенки с формированием полноценной раковой опухоли злокачественной природы происхождения, наличие которой нарушает стабильную работу органа,
- удары и травмы брюшной полости, пришедшиеся на левый бок с эпицентром силовой волны непосредственно на селезенку (в таких случаях происходит инфаркт тканей с множественными кровоизлияниями и дальнейшим некрозом, что делает неизбежным использование такого метода лечения, как хирургическая операция),
- появление камней и прочих образований, формирование которых связано с наследственной предрасположенностью взрослого человека к поражению тканей селезенки, либо же возникшее под воздействием внешних и внутренних факторов,
- заражение однокамерным эхинококком в связи с попаданием в желудочно-кишечный тракт жизнеспособной личинки данного паразита, который в процессе своей жизнедеятельности формирует кистозную капсулу, провоцирующую хроническое воспаление с периодическими обострениями,
- перекручивание венозных сосудов, питающих ткани селезенки (данная причина является не самой распространенной, но также способна вызвать неприятный симптом в виде острых болей).
Это общие факторы, провоцирующие болезненное состояние данного органа. Исходя из их присутствия в жизни человека, формируется соответствующий процесс лечения. Также выделяют некоторые особенности проявления болей в тканях селезенки по половому признаку, а именно.
У мужчин
Мужская половина населения более часто сталкивается с болезнями данного органа. Связано это с такими причинами, как работа на предприятиях с вредными условиями труда (металлургия, химическая, угольная промышленность), злоупотребление спиртными напитками, табакокурение, нерационально питание, травмы и ушибы брюшной полости.
У женщин
У представительниц слабого пола диагностируют воспалительные процессы в селезенке с наличием соответствующего болевого синдрома в 3 раза реже, чем у мужчин.
В большинстве случаев причина заболевания заключается в нарушении гормонального фона, сопутствующих болезней яичников и прочих органов женской репродуктивной системы, приеме оральных контрацептивов.
В современной медицинской практике практически не существует разделение болезней селезенки по половому признаку. Одинаковые симптомы недуга испытывают, как мужчины, так и женщины. Причинные факторы также почти всегда общие. Разница только в остроте их проявления и соответственно способе лечения.
Диагностика и анализы, к какому врачу обратиться?
При обнаружении у себя соответствующей симптоматики, нельзя терять не минуты драгоценного времени и следует, как можно скорее записаться на прием к врачу гастроэнтерологу или терапевту. Вполне возможно, что специалисты данного профиля проведут первичный осмотр, пальпацию брюшной полости, а затем перенаправят больного к профильным специалистам – онкологу (если есть подозрение на рак селезенки), хирургу (в случае серьезных патологий, лечение которых возможно только методом оперативного вмешательства).
УЗИ селезенки – подготовка к процедуре, размеры в норме
Перед прохождением УЗИ-диагностики, следует позаботиться о подготовительных мерах, которые дадут возможность доктору, проводящему обследование, получить максимально подробную и достоверную информацию о состоянии тканей органа. Проводится исследование в утренние часы на голодный желудок. За 2 часа до процедуры категорически запрещено употреблять пищу. Разрешается только пить воду, но не позже, чем за 30 минут до обследования.
За 3 дня пациент должен придерживаться строгой диеты. Исключить из своего меню острую, жареную, копченую, жирную пищу. Рацион должен состоять из злаковых каш, салатов из свежих овощей, зелени, заправленных постным маслом. Категорически запрещено употреблять спиртные и газированные напитки. Норма здоровой селезенки – это ее структурные размеры 109 мм длина и 46 мм толщина. Допускается погрешность 5 мм в ту или иную сторону.
Обследования при подозрении на онкологию (рак) селезенки
В случае наличия симптомов, указывающих на опухолевое поражение селезенки, пациенту назначают дополнительную сдачу следующих анализов:
- кровь с вены для ее биохимического исследования и определения в ее составе возможного присутствия раковых клеток, которые имеют измененное строение,
- утренняя моча, которая отображает уровень СОЭ, белка и степень тяжести воспалительного процесса,
- клинический анализ крови с пальца (тщательно изучается процентное соотношение ее компонентов, большая часть из которых синтезируется селезенкой или накапливается в ее тканях),
- гистологическое исследование фрагмента тканей, отобранных по ходу биопсии.
В случае необходимости может быть дополнительно назначено прохождение МРТ, чтобы доктор имел максимально подробное представление о том, в каком состоянии находится орган, и какое лекарство использовать в каждом конкретном случае.
Исходя из этого делается прогноз на выживание больного, а также темпы выздоровления.
Лечение воспаления селезенки
Лучшее лечение комплексное. Т.к. благодаря комбинации различных методов и средств идет всесторонняя работа над улучшение состояния работы конкретного органа или же восстановительных функций организма. К основным методам лечения воспаленной селезенки относятся следующие комплексы мер.
Диета (питание)
Организация процесса правильного питания — это также часть общего лечебного курса, который направлен на скорейшую стабилизацию самочувствия больного и восстановление работы кроветворного органа. С этой целью меню больного формируют из следующих продуктов питания:
- злаковые каши из гречневой, пшеничной, ячневой, кукурузной, перловой, овсяной круп, которые содержат повышенный процент клетчатки и благотворно влияют не только на систему пищеварения, но и на качество крови, которая фильтруется селезенкой,
- белокачанная капуста независимо от того, каким именно способом она приготовлена (наилучшим образом отразится на здоровье больного квашенный вариант приготовления данного овоща, когда нашинкованная капуста киснет в собственном соку и ферментируется),
- салаты из свежих овощей, которые заправляются не рафинированным подсолнечным или оливковым маслом по вкусу,
- свежие фрукты, которые выросли без использования химических удобрений и препаратов для борьбы с насекомыми и прочими плодовыми вредителями (в противном случае можно получить прямо противопо
Увеличенная селезенка – симптомы, диагностика и лечение
Альтернативные названия: Спленомегалия
Поскольку селезенка участвует в очень многих функциях организма, она уязвима для широкого спектра заболеваний, включая кровеносную или лимфатическую систему, инфекции, злокачественные новообразования, заболевания печени или паразитов. Увеличенная селезенка указывает на основное заболевание.
Диагностируйте свои симптомы прямо сейчас!
- пусть The Analyst ™ обнаружит, что не так
- Обратитесь к врачу для рассмотрения вашего случая (по желанию)
- выявить дефицит питательных веществ
Селезенка расположена на левой стороне живота и весит около 200 г (8 унций) у среднего здорового взрослого человека.Селезенку можно рассматривать как орган двойного назначения: она фильтрует кровь и удаляет аномальные клетки (например, старые и дефектные эритроциты), а также создает компоненты иммунной системы, борющиеся с болезнями (включая антитела и лимфоциты).
Расположение селезенки (выделено темно-розовым цветом) под левой грудной клеткой.
Тело селезенки кажется красным и мясистым, окруженное плотной капсулой. Красная пульпа состоит из кровеносных сосудов (синусоидов селезенки), переплетенных с соединительной тканью (тяжи селезенки).Красная пульпа фильтрует кровь и удаляет старые и дефектные клетки крови. Белая пульпа находится внутри красной пульпы и состоит из небольших комков лимфоидной ткани. Антитела вырабатываются внутри белой мякоти. Подобно другим органам лимфатической системы, определенные иммунные клетки (В-лимфоциты и Т-лимфоциты) и клетки крови либо образуются, либо созревают внутри селезенки. Кровь поступает в селезенку через селезеночную артерию, которая подразделяется на множество мелких веточек. Каждая ветвь заключена в скопление лимфоцитов, что означает, что каждая капля крови фильтруется от посторонних частиц, попадающих в селезенку.
Гиперспленизм – это состояние, при котором селезенка становится сверхактивной и разрушает больше клеток крови, чем следовало бы. Симптомы зависят от того, какого компонента крови не хватает. Например, дефицит эритроцитов может привести к анемии (с такими симптомами, как усталость и бледность). Большинство случаев гиперспленизма вызваны нарушениями в других частях тела, например циррозом печени.
Разрыв селезенки может быть вызван определенными заболеваниями, такими как инфекционный мононуклеоз: селезенка становится достаточно хрупкой для спонтанного разрыва.Внезапный удар в брюшную полость может разорвать внешнюю капсулу селезенки и вызвать кровотечение в брюшную полость. Разрыв селезенки бывает разной степени. Когда кровотечение опасно для жизни, необходима операция по удалению селезенки (спленэктомия).
Заболеваемость; Причины и развитие
Спленомегалия встречается примерно у 10% пациентов с системной красной волчанкой.
Различные заболевания могут вызывать увеличение селезенки, иногда до 2 кг (примерно 4 фунта) или более.Любое заболевание, вызывающее быстрое разрушение клеток крови, например гемолитическая анемия, может вызвать сильную нагрузку на селезенку и вызвать ее увеличение. Сюда входят:
Признаки и симптомы
Хотя часто симптомы отсутствуют, может наблюдаться боль в верхнем левом отделе живота. Если эта боль присутствует, особенно если она сильная или усиливается при глубоком вдохе, следует немедленно обратиться за медицинской помощью. Увеличенная селезенка также может вызвать преждевременное чувство сытости во время еды.
Диагностика и тесты
Врач пальпатор осматривает пациента на увеличенную селезенку.
В зависимости от исследуемого состояния, нарушения селезенки можно диагностировать с помощью ряда тестов, в том числе:
- Медицинский осмотр. Врач постукивает по левому верхнему квадранту живота и прощупывает ту же область, особенно под грудной клеткой.
- Анализы крови, такие как CBC
- УЗИ
- Снимок брюшной полости или компьютерная томография
- Биопсия костного мозга
- Другие тесты для выявления основных заболеваний.
Врач также задаст серию вопросов, чтобы определить, есть ли симптомы либо от увеличенной селезенки, либо от основной причины большой селезенки.
Лечение и профилактика
Надлежащее ограничение активности, в том числе отказ от контактных видов спорта, поможет предотвратить травму, которая может вызвать разрыв селезенки.
Прогноз; Осложнения
При особом состоянии, вызывающем спленомегалию, потребуется помощь.
Разрыв увеличенной селезенки особенно возможен при инфекционном мононуклеозе и некоторых других причинах спленомегалии.
| Злокачественность | Частота (%) 2,3 | Основные клинические характеристики4–6 |
|---|---|---|
Лейкоз (острый лимфобластный лейкоз; острый миелогенный лейкоз) ) | 34,1 | Бледность, утомляемость, длительная лихорадка без установленной причины, постоянные или рецидивирующие инфекции, анорексия, петехии, кровоподтеки или десневое кровотечение, лимфаденопатия, гепатоспленомегалия, боль в костях (генерализованная или с поражением суставов) или , раздражительность, неврологические симптомы |
Опухоли центральной нервной системы (головного мозга, черепных нервов, спинного мозга) | 22.6 | Постоянная головная боль (в основном по утрам), тошнота и рвота, атаксия, нарушения зрения (диплопия, косоглазие, отек диска зрительного нерва, проптоз), неврологический дефект (паралич черепных нервов, двигательные и сенсорные признаки), судороги, задержка развития или регресс, необъяснимое ухудшение успеваемости в школе, изменения личности, кривошея, признаки повышенного внутричерепного давления (увеличение окружности головы, выбухание родничка, раздражительность) |
Лимфома (Ходжкина, неходжкинская) | 11.5 | Лимфаденопатия, лихорадка или «симптомы B» (ночная потливость, лихорадка, потеря веса), бледность, усталость, петехии или синяки, образование в брюшной полости, гепатоспленомегалия, тошнота и рвота, запор, боль в животе |
7,6 | Пальпируемое новообразование (живот, шея), анорексия и задержка роста, лихорадка, боль в костях, лимфаденопатия, бледность, недомогание, раздражительность, слабость в ногах, глазные симптомы (периорбитальные экхимозы, проптоз, косоглазие синдром опсоклонуса-миоклонуса, гетерохромия радужки, синдром Хорнера), боль в спине, подкожные узелки, обструктивные симптомы кишечника и мочевого пузыря, неврологические дефекты | |
Саркомы мягких тканей (в основном рабдомиосаркома) | 6.1 | Пальпируемое образование, симптомы, вызванные давлением на соседние структуры, лимфаденопатия (в зависимости от локализации опухоли), косоглазие или проптоз (расположение глазницы), вагинальное кровотечение (расположение влагалища) |
Опухоли почек (в основном опухоли Вильмса) опухоль) | 5,6 | Масса в животе, боль в животе, гематурия, рвота, запор, лихорадка, гипертония |
Опухоли зародышевых клеток | 3.1 | Пальпируемое образование (мошонка), респираторные симптомы (средостение), вздутие живота и боль (в брюшной полости), запор, энурез, преждевременное половое созревание или аменорея, вагинальное кровотечение, слабость в ногах, неврологические симптомы (расположение центральной нервной системы) |
Остеосаркома | 2,3 | Локализованная боль в костях, пальпируемое образование, отек или деформация, патологический перелом |
Саркома Юинга | 2.1 | Локальная боль в костях, пальпируемое образование (в зависимости от местоположения), длительная лихорадка, утомляемость, потеря веса, сдавление местных структур (мочевой пузырь, спинной мозг), симптомы инфильтрации костного мозга |
Ретинобластома | 2,1 | Лейкокория (рефлекс кошачьего глаза), косоглазие, потеря зрения |
Опухоли печени | 1,1 | Вздутие живота или масса, симптомы зависят от типа опухоли |
Гистиоцитоз | <0.5 | Боль в костях (локализованная или генерализованная), сыпь (экзема, резистентная к лечению), лихорадка, потеря веса, лимфаденопатия, гепатоспленомегалия, хронические выделения из уха или средний отит, проптоз, несахарный диабет |
Назофарингеальный рак | <0,5 | Цервикальная лимфаденопатия, стойкая непроходимость носа, носовое кровотечение, стойкий средний отит, шум в ушах, головная боль, лихорадка, тризм, дисфагия, параличи черепных нервов |
Клинические характеристики зависят от локализации и гистологии (различные злокачественные эпителиальные карциномы [e.д., щитовидная железа, легкие, грудь, мочевой пузырь, кожа], меланомы или неуточненные новообразования) |
Распространенные болезни | Медицинская служба университета
Аллергия
Аллергия – это иммунный ответ, вызываемый аллергенами, обычно вредным веществом.
Причины
У аллергиков особенно чувствительная иммунная система, которая реагирует на контакт с аллергенами.
Общие аллергены включают:
- продуктов питания (орехи, яйца, молоко, соя, моллюски, пшеница)
- пыльца
- форма
- латекс
- перхоть домашних животных
Симптомы
Поскольку существует так много возможных причин, симптомы аллергии сильно различаются.Аллергены, переносимые по воздуху, такие как пыльца и перхоть домашних животных, могут вызывать:
- Раздражение глаз
- Насморк
- Заложенный нос
- Отечность, слезотечение
- Чихание
- Воспаление, зуд в носу и горле
Аллергены, которые употребляются в пищу или определенные лекарства, могут вызывать:
- Крапивница или кожная сыпь
- Желудочно-кишечные расстройства (диарея, тошнота, рвота, избыточное газообразование, расстройство желудка)
- Покалывание или отек губ, лица или языка
- Зуд
- Затрудненное дыхание или хрипы
- Обморок / головокружение
В случаях более сильной реакции, называемой анафилаксией, симптомы серьезны и опасны для жизни.
Лечение
Самый простой и эффективный способ лечения аллергии – избавиться от причины или избежать ее. Там, где это необходимо, некоторые изменения в образе жизни могут уменьшить симптомы аллергии. Например, если у вас аллергия на пылевых клещей, постарайтесь поддерживать чистоту в комнате и не запылять ее с помощью частой уборки пылесосом, вытирания пыли и стирки постельного белья.
При аллергии на пыльцу не выходите на улицу при высоком содержании пыльцы и держите окна в комнате закрытыми.
Поскольку очень трудно избежать определенных аллергенов, может потребоваться лекарство для уменьшения симптомов, вызванных аллергенами, помимо пищи и лекарств.
- Антигистаминные препараты : помогают облегчить или предотвратить чихание, зуд в глазах и горле, а также постназальные выделения, которые может вызвать аллерген. Они продаются во многих формах (например, в таблетках, спреях для носа, жидкостях и т. Д.).
- Противоотечные средства: помогают уменьшить заложенность носовых оболочек за счет сужения кровеносных сосудов, снабжающих эти оболочки. Их можно приобрести в нескольких формах (жидкость, таблетки или назальный спрей), и их можно использовать с антигистаминными препаратами или отдельно для лечения отека носа, связанного с аллергией.Ограничьте использование назальных спреев менее чем двумя-тремя днями подряд, потому что длительное использование может вызвать набухание носовой оболочки, что приведет к серьезной обструкции носа.
- Противовоспалительные средства (например, кортикостероид): помогают уменьшить отек дыхательных путей, заложенность носа и чихание. Обычно принимают в виде назального спрея. Некоторые люди сообщают, что кортикостероиды раздражают носовые ходы.
- Уколы от аллергии: рекомендуется для серьезных аллергиков. Эта серия уколов вводится врачом и содержит небольшое количество аллергенов, вызывающих у вас дискомфорт.Цель уколов от аллергии – дать иммунной системе возможность укрепить защиту от аллергенов.
Некоторые аллергии проходят с возрастом, а другие остаются на всю жизнь.
Профилактика
- Не выходите на улицу с 5 до 10 часов утра и оставьте занятия на открытом воздухе на полдень или после сильного дождя, когда уровень пыльцы ниже.
- Держите окна в жилых помещениях закрытыми, чтобы снизить воздействие пыльцы.
- Чтобы сохранять прохладу, используйте кондиционеры и избегайте оконных и чердачных вентиляторов.
- Носите браслет с медицинским предупреждением или другое средство, чтобы сообщить другим о своей аллергии в случае реакции.
- Обсудите рецепт на адреналин (например, EpiPen) со своим лечащим врачом, если у вас есть риск серьезной аллергической реакции.
- Внимательно изучите этикетки продуктов перед покупкой или потреблением любого предмета
- Знайте, что вы едите или пьете.
Простуда и грипп
Простуда и грипп (грипп) – самые распространенные болезни среди студентов колледжей.
Причины
Оба эти заболевания относятся к инфекциям верхних дыхательных путей, то есть поражают нос, горло и легкие. Вирусы вызывают как простуду, так и грипп, усиливая воспаление оболочек носа и горла.
В большинстве случаев эти вирусы передаются из рук в руки.
Симптомы
Симптомы гриппа возникают внезапно и поражают все тело. Симптомы гриппа обычно более серьезны, чем простуда, и включают:
- лихорадка (100 ° F),
- головная боль,
- более сильная боль и усталость, а
- более сильный, часто сухой кашель.
Когда вы заболеете гриппом, вы также более подвержены бронхиту, инфекциям носовых пазух и ушам.
Симптомы простуды в основном проявляются выше шеи и включают:
- насморк или заложенность носа (заложенность носа),
- чихание,
- насквозь и
- кашель.
Вы также можете испытывать легкую головную боль, ломоту в теле или невысокую температуру. Обычно насморк длится 2-14 дней.
Лечение
Если какая-либо проблема вызывает у вас дискомфорт, вам следует обратиться за медицинской помощью.
Немедленно обратитесь за медицинской помощью, если у вас есть:
- лихорадка 102 ° F или выше (что может указывать на более серьезную инфекцию),
- непрекращающийся кашель, особенно со значительной лихорадкой (что может указывать на пневмонию),
- постоянная боль в горле (особенно если насморк не развивается, что может указывать на стрептококковую инфекцию), или
- любая простуда продолжительностью более 10 дней.
Поскольку простуда и грипп вызываются вирусами, их нельзя вылечить антибиотиками.Вот несколько советов, которые помогут вам почувствовать себя лучше и укрепят вашу иммунную систему для борьбы с болезнями:
- Отдыхайте больше обычного и избегайте упражнений, пока симптомы не исчезнут.
- Пейте много прозрачной жидкости (например, воды, чая).
- Держитесь подальше от сигаретного дыма.
- Не принимайте антибиотики, если они специально не прописаны вам для лечения болезни, от которой вы в настоящее время страдаете.
- Избегайте употребления алкоголя, поскольку он ослабляет вашу иммунную систему и может взаимодействовать с лекарствами.
- Избегайте кофеина, который может усилить заложенность носа и обезвоживание.
- Соблюдайте сбалансированную диету, включая фрукты, овощи и злаки.
Специальные средства для комфорта
Насморк / заложенность:
- Противоотечные средства (например, псевдоэфедрин) могут облегчить насморк и заложенность носа, но эти лекарства могут подавлять сон и подавлять аппетит.
- Спреи для носа с соленой водой (например, NaSal или Ocean) могут облегчить заложенность носа и разжижать слизь.Однако чрезмерное использование лечебных спреев для носа, таких как Африн, может вызвать зависимость и усугубить заложенность носа.
- Увлажнители и горячий душ могут помочь увлажнить носовые проходы и удалить слизь.
Кашель:
- Декстрометорфан является эффективным средством от кашля, но, поскольку кашель является защитным рефлексом, обычно это не плохо. Примите декстрометорфан, если кашель мешает спать или работать.
- Водяной пар из увлажнителей и душа может помочь разжижить слизь, вызывающую кашель, как и куриный суп.
Боль в горле:
- Фенол в пастилках и спреях является эффективным болеутоляющим средством от боли в горле.
- Полоскание горла теплой соленой водой (1 чайная ложка соли на чашку теплой воды) каждые четыре часа может облегчить боль, уменьшив опухшие миндалины.
- Пить чай с лимоном (с медом или без него).
Лихорадка / боль:
- Ацетаминофен, Аспирин, Ибупрофен. Если симптомы серьезные, вы можете чередовать ацетаминофен и ибупрофен каждые два часа для снятия боли или повышения температуры.
Профилактика
UHS каждую осень предлагает студентам Принстона прививки от гриппа по сниженной цене. Даже если прививка от гриппа не устранит полностью ваши шансы заболеть гриппом, она, безусловно, снизит риск. Каждый год создается новая вакцина из инактивированных (убитых) вирусов гриппа. Поскольку иммунной системе может потребоваться время, чтобы отреагировать на вакцинацию, инактивированную вакцину следует вводить за 6-8 недель до начала сезона гриппа, чтобы предотвратить заражение или уменьшить тяжесть заболевания.
Грипп, вероятно, заразен только в течение первых трех дней болезни, а инкубационный период составляет 24-72 часа, что означает, что у вас могут не проявляться симптомы в течение трех дней после заражения вирусом. Вирус простуды через воздух заразиться редко – в большинстве случаев передача происходит при контакте рук. Чтобы предотвратить простуду, грипп и другие заболевания, следуйте этим советам:
- Часто мойте руки (это хороший совет для сохранения здоровья в любой ситуации). Держите их подальше от носа, глаз и рта.Если вы не можете мыть руки, используйте дезинфицирующее средство для рук.
- Регулярно занимайтесь спортом и хорошо питайтесь.
- Соблюдайте привычки хорошего сна.
- Делайте прививку от гриппа каждую осень (каждую осень предлагается всем учащимся по более низкой цене со стороны UHS)
Конъюнктивит («розовый глаз»)
Причины
Конъюнктивит, воспаление прозрачной оболочки (конъюнктивы), выстилающей ваши веки и часть глазных яблок, имеет несколько возможных причин. Это может быть бактериальная или вирусная инфекция, аллергическая реакция на пыльцу или шерсть животных, а также химические раздражители (дым, хлор, раствор для линз и т. Д.)).
Симптомы
Эти симптомы могут длиться от нескольких часов до нескольких недель: покраснение, зуд, слезотечение, ощущение жжения, гнойные выделения и / или образование корки на веках. Поскольку из-за конъюнктивита воспаление мелких кровеносных сосудов конъюнктивы становится более заметным, белки ваших глаз становятся розовыми или красными. Когда вы просыпаетесь, вы, вероятно, почувствуете, что ваши веки закрыты, и ваше зрение может быть не таким четким, как обычно.
Лечение
Поскольку розовый глаз очень заразен, ранняя диагностика важна.Бактериальные случаи можно вылечить с помощью глазных капель с антибиотиками, вирусный конъюнктивит проходит сам по себе, а аллергические реакции можно лечить с помощью различных типов глазных капель. Вот несколько общих советов:
- Часто мойте руки, чтобы предотвратить распространение инфекции на другой глаз и других людей.
- Глаза не тереть.
- Используйте прохладную влажную тряпку для мытья посуды, чтобы удалить корку.
- Используйте теплый или прохладный компресс, чтобы уменьшить дискомфорт.
- Откажитесь от макияжа для глаз, поскольку он может вызвать инфекцию в будущем.
- Вымойте любую одежду, которая может быть загрязнена, включая полотенца и наволочки. Старайтесь каждый день использовать чистые полотенца и наволочки.
- Избегайте ношения контактных линз и откажитесь от текущих линз.
- Если прописаны глазные капли, поместите каплю в карман, образованный опусканием нижнего века. Убедитесь, что вы не прикасаетесь бутылкой к глазу, чтобы предотвратить заражение.
- Если инфекция не улучшится через 2-3 дня, запишитесь на прием для повторного обследования.
Профилактика
Розовый глаз чрезвычайно заразен, поэтому, если вы знаете кого-нибудь, кто инфицирован, убедитесь, что вы не подвергаетесь контакту с глазной жидкостью этого человека. Инфекция легко передается через клавиатуру, дверные ручки, макияж, ручки, тренажеры и множество других предметов. Чтобы защитить себя, часто мойте руки, не прикасайтесь к глазам и мойте все, что может быть загрязнено.
Диарея
Причины
- Бактериальная инфекция, вызванная зараженной пищей или водой
- Вирусная инфекция
- Паразиты, которые могут проникать в организм через пищу или воду
- Пищевая непереносимость, например, неспособность переваривать лактозу, сахар в молоке
- Чрезмерное употребление алкоголя или слабительных
- Лекарства, такие как некоторые антибиотики или антациды, содержащие магний
- Менструальные спазмы
- Стресс или паническая атака
Симптомы
- водянистый жидкий стул
- частое опорожнение кишечника
- спазмы или боли в животе, тошнота, вздутие живота
- возможно жар или стул с кровью в зависимости от причины
Лечение
Обычно диарея проходит сама по себе через день или два, но длительный случай может вызвать осложнения.Самая главная проблема – обезвоживание. Если у вас есть симптомы обезвоживания, температура выше 102 ° F, кровавый стул (черный и дегтеобразный), сильная боль в животе или прямой кишке или диарея, продолжающаяся более 3 дней, вам следует проконсультироваться с врачом. Вот несколько советов по самостоятельному лечению диареи:
- Избегайте продуктов на основе молока, жирных, с высоким содержанием клетчатки или очень сладких, поскольку они могут усугубить диарею.
- Избегайте кофеина и алкоголя.
- Не ешьте твердую пищу, если у вас есть признаки обезвоживания (жажда, головокружение, темная моча).Вместо этого выпивайте около 2 чашек прозрачных жидкостей в час (если рвоты нет), например спортивные напитки и бульон. Одной воды недостаточно, потому что вашему организму нужны натрий и сахар, чтобы восполнить потери.
- Избегайте напитков с высоким содержанием сахара, таких как яблочный сок, виноградный сок и газированные напитки, которые могут втягивать воду в кишечник и вызывать постоянную диарею.
- Не пейте только прозрачные жидкости более 24 часов.
- Начните есть обычную пищу в течение 12 часов, но придерживайтесь безвкусной пищи, которая не раздражает кишечник.Некоторые врачи рекомендуют диету BRAT, которая включает в себя продукты с низким содержанием клетчатки, жиров и сахара. BRAT означает бананы, рис, яблочное пюре и тосты.
- Используйте безрецептурные капсулы или таблетки Lactobacillus acidophilus. Эти бактерии помогают поддерживать здоровье кишечника и содержатся в йогурте с живыми активными культурами.
- Уменьшайте нагрузку до тех пор, пока симптомы не исчезнут.
- Лекарства, отпускаемые без рецепта, такие как Имодиум A-D, следует использовать только в случае крайней необходимости, потому что очень важно позволить диарее вывести бактерии или паразитов, вызывающих инфекцию.
Головные боли
Каждый человек время от времени страдает легкой головной болью, но если вы испытываете изнуряющую боль и / или ненормально частую головную боль, вы, вероятно, захотите найти облегчение. Существует бесчисленное множество причин головной боли, которые различаются у каждого человека, поэтому вам придется немного поэкспериментировать, чтобы выяснить причину вашей боли. К счастью, подавляющее большинство головных болей – это первичные головные боли, а не результат каких-либо заболеваний. Три наиболее распространенных типа – это кластерный, напряженный и мигрень.
Кластерная головная боль поражает определенную точку головы, часто глаз, и характеризуется острой пронизывающей болью. Гораздо чаще встречаются мигрень и головные боли напряжения. Головные боли напряжения теперь называют головными болями напряжения, потому что боль вызвана не только стрессом, но и плохой осанкой, депрессией и даже сексуальной активностью. Фактически, недавние исследования показали связь между низким уровнем серотонина и так называемыми головными болями «напряжения».
Причины
Причина головной боли часто неуловима.Хотя может показаться, что у вас стучит голова без причины, боли всегда есть объяснение. Чтобы узнать причину головной боли, ведите журнал. Запишите дату и время начала и окончания каждой головной боли, место боли, характер и тяжесть боли, а также любые факторы, которые могут вызывать головную боль (еда, стресс, менструальный цикл, лекарства и т. Д.).
Некоторые из многих причин головной боли:
- Эмоциональное и физическое напряжение
- Усталость
- Нерегулярный сон (слишком много или слишком мало)
- Пропуск приема пищи
- Употребление или отказ от кофеина
- Гормональные факторы, такие как менструация
- глутамат натрия (глутамат натрия)
- Продукты с нитратами, например хот-доги
- Спирт
- Некоторые лекарства
- Некоторые продукты питания, включая красное вино, шоколад, выдержанные сыры, маринованные продукты, орехи и аспартам
- Изменения погоды, высоты или часового пояса
Симптомы
У каждого человека, страдающего головной болью, разные причины, а также симптомы и сила боли.Медицинские работники часто могут диагностировать тип головной боли на основе ваших симптомов.
Симптомы мигрени:
- качество пульсации или пульсации
- начинается с сильной боли на одной стороне головы, которая со временем распространяется на
- войлок с одной или обеих сторон головы
- длится несколько часов
- Достаточно серьезный, чтобы мешать повседневной деятельности
- может сопровождаться тошнотой или рвотой
- иногда предшествуют визуальные изменения, такие как аура зигзагообразных линий или вспышек света
- свет и шум усиливают головную боль, а сон облегчает симптомы
Симптомы головной боли напряжения:
- постоянная, тупая боль
- войлок с обеих сторон головы
- ощущение сдавливания или давления
- обычно не мешает повседневной деятельности
- длится от 30 минут до нескольких дней
Лечение
- Пакет со льдом над глазами или лбом
- Электрогрелка для слабого или горячего душа для расслабления напряженных мышц шеи и плеч
- Сон или хотя бы отдых в темной комнате
- Отдых от стрессовых ситуаций
- Регулярные упражнения для повышения уровня эндорфинов и расслабления мышц.Даже если у вас уже болит голова, упражнения могут облегчить ее. Однако интенсивные упражнения могут вызвать головную боль.
- Случайное употребление безрецептурных лекарств, таких как парацетамол, ибупрофен или аспирин, может облегчить как мигрень, так и головные боли напряжения. *
- Рецептурные препараты от сильной головной боли
* Чрезмерное употребление обезболивающих может вызвать более частые головные боли. Большинство обезболивающих лекарств, используемых для лечения головных болей, при слишком частом применении могут вызвать «головные боли отскока обезболивающего».
Профилактика
- Помните о ранних симптомах, чтобы вы могли попытаться остановить головную боль, как только она начнется.
- Не курите, а если курите, бросьте.
- Не пропускайте приемы пищи.
- Сократите потребление кофеина и алкоголя (уменьшайте потребление кофеина постепенно, поскольку абстиненция может вызвать головные боли).
- Прекратите принимать все лекарства и лечебные травы, отпускаемые без рецепта.
- Поддерживайте регулярный режим приема пищи и сна.
- Регулярно занимайтесь спортом.
- Включите в свой распорядок дня релаксационные мероприятия, такие как медитация, йога, упражнения на растяжку и массаж
- Улучшите осанку, возможно, отрегулировав рабочее место.
Когда мне следует обратиться к врачу?
Хотя большинство головных болей не сигнализируют о проблемах со здоровьем, если ваши головные боли меняются по характеру или местоположению или становятся более серьезными, частыми и / или интенсивными, вам следует проконсультироваться со своим врачом.
Немедленно обратитесь за медицинской помощью, если у вас болит голова…
- Становится все хуже и болезненнее всего рано утром, когда вы еще спите.
- Возникают три или более раз в неделю.
- Начинает сопровождаться тошнотой или рвотой.
- Возникают после травм головы, особенно если они ухудшаются.
- Может быть вызвано физическими нагрузками, такими как упражнения, сексуальная активность или кашель.
- Происходит вместе с выделением из носа зеленого или коричневого цвета и болью в пазухах над щеками или вокруг глаз.
- Сопровождаются головокружением, затруднением речи, потерей зрения или онемением руки, ноги или части лица.
- Развивается внезапно, сопровождается лихорадкой выше 101 ° F, и не облегчается приемом ацетаминофена или аспирина, особенно при боли или скованности в шее.
Мононуклеоз
Причина
Мононуклеоз – это заболевание, вызываемое вирусом Эпштейна-Барра (EBV), который передается через слюну.
Симптомы
Самый известный симптом «моно» – крайняя усталость, заставляющая инфицированного человека часто спать. Если вы испытываете такую сильную усталость, сопровождаемую другими симптомами, такими как увеличение лимфатических узлов и селезенки, боль в горле, лихорадка, потеря аппетита и мышечные боли, вы можете пройти тест на моно.Основанием для проверки наличия моно является наличие антител, вырабатываемых лейкоцитами. Многие люди, инфицированные mono, не болеют или имеют такие легкие симптомы, что они даже не подозревают, что у них это есть. ВЭБ обычно находится в организме за 30-50 дней до появления симптомов у инфицированного человека. Удивительно, но 80–95% взрослых в США были инфицированы к 40 годам, но только около 20% знают, что у них есть моно.
Лечение
Mono – это вирус, поэтому антибиотики не помогут.Убедитесь, что вы много отдыхаете, ешьте здоровую пищу, избегайте алкоголя (потому что ваша печень может быть воспалена, а питье ослабляет иммунные реакции), пейте много жидкости, принимайте аспирин или его заменитель, чтобы уменьшить боль и жар, полоскать горло соленой водой для облегчения боль в горле и избегать физических нагрузок. Поскольку ваша селезенка может опухать, важно не заниматься контактными видами спорта, которые могут привести к разрыву селезенки. Слишком быстрое возвращение к нормальной деятельности увеличивает ваши шансы на рецидив.
Профилактика
Избежать человека с моно может быть сложно, потому что у инфицированных людей часто не проявляются симптомы.Поскольку инкубационный период очень длинный, человек может заразиться за 1-2 месяца до появления каких-либо симптомов, а у некоторых людей симптомы не проявляются вообще. Даже после того, как признаки мононуклеоза исчезли, человек все еще может вырабатывать вирус. Сильная иммунная система, поддерживаемая здоровым питанием, физическими упражнениями и достаточным сном, может помочь вам от болезней. К счастью, моно не очень заразно и обычно передается только через интимный контакт, такой как поцелуи. [вверху]
Болит живот
Кишечный газ
Наличие газов в пищеварительном тракте и их регулярное выделение – это естественно.Фактически, каждый пропускает газ по крайней мере 12 раз в день, который представляет собой комбинацию кислорода, водорода, азота, двуокиси углерода и метана. Неприятный запах газов вызывается газами (например, сероводородом), вырабатываемыми бактериями в толстом кишечнике. Газы в пищеварительном тракте – это естественно, но чрезмерное количество газов может вызвать сильную временную боль. Люди, страдающие дискомфортом от газов в кишечнике, сообщают о вздутии живота, метеоризме, колющих болях или спазмах в животе.Кишечный газ может имитировать боль, связанную с настоящими заболеваниями, такими как заболевание желчного пузыря, болезни сердца и аппендицит, но имейте в виду, что он также может сигнализировать о других заболеваниях, таких как желудочный грипп или пищевое отравление.
Лучшее лечение газа сосредоточено на причине. Хотя есть несколько отпускаемых без рецепта лекарств, рекламирующих газоэпиляцию, они не работают для всех и могут иметь побочные эффекты. Лекарства, которые, как было доказано, эффективно снижают потребление газа симетиконом, веществом, которое помогает выводить газ через отрыжку или отхождение газов (не заставляет газ растворяться или исчезать).Также могут быть полезны препараты с активированным углем. Хотя эти лекарства хороши для кратковременного немедленного облегчения, лучший шаг к долгосрочному комфорту – это выяснить, что вызывает газы.
Есть две основные причины появления газов: проглоченный воздух и расщепление непереваренной пищи безвредными бактериями в толстой кишке. Все глотают воздух, когда едят и пьют, но эти действия могут увеличить количество проглоченного:
- Есть или пить быстро
- Питье через трубочку
- Жевательная резинка или леденцы
- Курение
Пищевые триггеры различаются от человека к человеку, но больше всего проблем вызывают продукты с высоким содержанием клетчатки или лактозы.Продукты, которые могут вызвать газообразование, включают:
- Фасоль
- Горох
- Чечевица
- Капуста
- Брокколи
- Брюссельская капуста
- Молочные продукты (при недостатке фермента лактазы)
- Репчатый лук
- Пшеница
- Газированные напитки
- Сорбит (искусственный подсластитель) и фруктоза (содержится в кукурузном сиропе)
Для предотвращения газа:
- Избегайте продуктов, вызывающих газообразование.
- Избегайте глотания лишнего воздуха, не жевайте жевательную резинку и не ешьте леденцы.
- Принимайте добавки с пищеварительными ферментами, например Beano (для продуктов с высоким содержанием клетчатки) и добавки с лактазой (для молочных продуктов).
- Ешьте только небольшое количество молочных продуктов во время еды, если вы подозреваете непереносимость лактозы.
- Ешьте несколько небольших порций в течение дня вместо двух или трех больших.
- Ешьте медленно, в расслабленной обстановке и тщательно пережевывайте пищу.
- Прогуляйтесь после еды.Не садитесь в полусогнутом положении и не ложитесь после еды.
- Если увеличивайте количество клетчатки в рационе, делайте это постепенно
- Упражнение для облегчения прохождения газов по пищеварительному тракту.
Тошнота и рвота
Возможные причины тошноты и / или рвоты:
- Вирусы в кишечнике (вирусный гастроэнтерит, см. Ниже)
- Некоторые лекарства, такие как некоторые антибиотики и противозачаточные таблетки
- Переедание или испорченная пища
- Слишком много алкоголя (e.грамм. спирт)
- Укачивание
- Утреннее недомогание беременных женщин
Заболевания, вызывающие рвоту:
- Лабринтит – воспаление области уха, которое обычно возникает в результате инфекции верхних дыхательных путей
- Сотрясение мозга от черепно-мозговой травмы
- Язва желудка
- Гепатит (воспаление печени)
- Менингит (воспаление оболочек головного и спинного мозга)
Гастроэнтерит, а.k.a. «Желудочный грипп» – это воспаление кишечника, которое может быть вызвано вирусами, паразитами, бактериями, пищевой аллергией, чрезмерным употреблением алкоголя и психологическими реакциями. Вирусы, вызывающие гастроэнтерит, могут попадать в кишечник с зараженной пищей или водой или через контакт с инфицированным человеком. Многие вирусы могут инфицировать кишечник, но признаки и симптомы гастроэнтерита, как правило, одинаковы: спазмы в животе, водянистая диарея, тошнота и / или рвота. Симптомы гастроэнтерита могут развиться от нескольких часов до нескольких дней после заражения.Большинство случаев разрешаются в течение пары дней без специального лечения, но некоторые могут длиться до 10 дней. В дополнение к избеганию пищи и воды, которые могут быть заражены, вам следует тщательно и часто мыть руки (особенно потому, что вирусы часто попадают в организм фекально-оральным путем, когда люди не моют руки тщательно после дефекации). Поскольку желудочный грипп заразен, избегайте совместного использования столовой посуды, напитков, полотенец и других предметов, которые могут передавать вирус от одного человека к другому.
Самый большой риск для здоровья, связанный с гастроэнтеритом, – это обезвоживание. Если у вас появляются признаки обезвоживания, включая сильную жажду, сухость во рту, темную мочу, головокружение и сильную слабость, немедленно обратитесь за медицинской помощью. Если вы не можете восполнить потерю жидкости, потягивая прозрачные жидкости, вам может потребоваться внутривенное введение жидкости и госпитализация.
Советы по уходу за собой при рвоте:
- Подождите 30-60 минут после рвоты, прежде чем пить что-нибудь, чтобы дать желудку успокоиться.
- Не ешьте твердую пищу.Не пей молоко.
- Пейте прозрачные жидкости маленькими глотками. Перед тем, как потягивать газированные напитки, перемешайте их, чтобы все пузырьки вышли. Пососите кусочки льда, если больше ничего не останется.
- Постепенно вернитесь к обычной диете, но подождите около 8 часов с момента последней рвоты. Начните с таких продуктов, как сухие тосты, крекеры, рис и других продуктов, которые легко перевариваются.
- Избегайте веществ, раздражающих желудок, таких как алкоголь, аспирин и жареная пища.
- Избегайте мочегонных средств, таких как кофеин и алкоголь, которые способствуют потере жидкости.
При тошноте без рвоты:
- Пейте прозрачные жидкости. Если вы терпите, ешьте небольшое количество сухой пищи, например крекеров.
- Избегайте продуктов, вызывающих раздражение желудка, таких как алкоголь, аспирин, острой и жареной пищи.
- При укачивании используйте отпускаемое без рецепта лекарство от тошноты, такое как Драмамин.
Когда мне следует обратиться к врачу?
- Если вы не можете удерживать жидкость более 24 часов
- Если у вас кровь в рвоте или стуле
- Если рвота продолжается более 1 дня
- Если у вас есть признаки обезвоживания (сухость во рту, темная моча, головокружение и т. Д.))
- Если у вас температура выше 100 ° F
- Если рвота сопровождается болью в шее и сильной головной болью
Признаки и симптомы раневой инфекции
Редакция WoundSource
Повреждение кожи в результате травмы или хирургического вмешательства позволяет бактериям проникнуть в организм и начать размножаться. Распознавание первых признаков раневой инфекции позволяет специалистам в области здравоохранения быстро вмешаться в лечение. Вот некоторые из наиболее распространенных симптомов, связанных с раневой инфекцией:
1.Лихорадка свыше 101
После операции у пациентов обычно поднимается субфебрильная температура ниже 100 градусов по Фаренгейту. Однако, если температура поднимается до 101 или выше и не проходит, это может указывать на возможную инфекцию раны. У пациентов с высокой температурой также могут наблюдаться головные боли и снижение аппетита. На зараженные или инфицированные раны могут быть полезны противомикробные повязки.
2. Чувство общего недомогания
Спросить пациента, как он себя чувствует, может быть важной частью диагностики раневой инфекции.Люди, восстанавливающиеся после операции или травмы, должны чувствовать себя лучше с каждым днем. Если их нет и у них сохраняется или усиливается чувство усталости и нехватки энергии, это может быть признаком того, что у них локализованная или системная инфекция. Иногда пациенты, выздоравливающие после операции, у которых развивается инфекция, могут почувствовать себя на некоторое время лучше, а затем внезапно почувствовать себя намного хуже, поэтому этот простой вопрос играет ключевую роль в вашей оценке.
3. Зеленый, мутный (гнойный) или зловонный дренаж
Обычно из разрезов или ран выделяется прозрачный или слегка желтоватый экссудат.Здоровый дренаж раны можно контролировать с помощью повязок или терапии отрицательным давлением. Если дренаж становится гнойным или имеет неприятный запах, это может указывать на инфекцию.
4. Усиливающаяся или постоянная боль от раны
Как правило, пациент, который хорошо восстанавливается после операции или травмы, должен обнаружить, что его боль утихает. Хотя сначала им могут понадобиться обезболивающие, они должны иметь возможность сократить их употребление и, наконец, со временем спокойно прекратить их прием. Если у пациента постоянная или усиливающаяся боль, это может быть признаком раневой инфекции.Периодический опрос пациента об уровне боли и отслеживание использования обезболивающих может помочь выявить основную инфекцию.
5. Покраснение вокруг раны
Изначально раны будут красными из-за естественного воспалительного процесса заживления, но это покраснение должно постепенно уменьшаться примерно через 5-7 дней. Покраснение вокруг раны, которое продолжает увеличиваться и ухудшаться, является признаком раневой инфекции. Вы можете отследить, распространяется ли покраснение, сделав фотографии или нарисовав линию вокруг красной области маркером и проверив, не выходит ли покраснение за пределы линии.
6. Припухлость раны
Подобно покраснению, опухоль – это нормально на начальных этапах заживления раны. Однако опухоль должна постоянно уменьшаться. Постоянный отек может быть еще одним признаком инфекции или других осложнений.
7. Горячая кожа возле раны
Хотя это может быть нормальным, когда кожа вокруг раны становится немного теплее, когда кожа вокруг разреза становится очень теплой на ощупь и не начинает остывать, это может указывать на то, что организм начинает кампанию против инфекции.Тепло вызвано выделением вазоактивных химикатов, увеличивающих приток крови к этой области. Кроме того, иммунная система генерирует больше тепла, посылая лимфоциты для выработки антител для уничтожения патогена и фагоцитов для поглощения мертвых бактерий.
8. Утрата функции и подвижности
Еще одним признаком раневой инфекции, которая может потребовать лечения, является потеря пациентом способности нормально перемещать раневую область. Хотя хирургическое вмешательство и травмы иногда могут вызывать затруднения при движении, которые необходимо учитывать, большинство ран не повреждают нижележащие нервы, связки, сухожилия, кости или суставы.Несмотря на то, что при попытках пациента может возникнуть жжение, онемение или покалывание вокруг раны, они должны иметь возможность перемещать раневую область без особых затруднений или боли.
Важность распознавания признаков раневой инфекции
Вызывает ли патоген раневую инфекцию или нет, во многом зависит от силы иммунной системы человека. Риски увеличиваются, когда рана находится в зоне тела с высоким содержанием бактерий, у пациента хроническое заболевание, такое как диабет или сосудистое заболевание, или когда обеспечивается плохой или непостоянный уход за раной.Поскольку инфекция хирургической раны является одним из наиболее распространенных внутрибольничных состояний и стала значительной причиной заболеваемости и смертности; Выявление и лечение раневой инфекции должно быть первоочередной задачей медицинских работников.

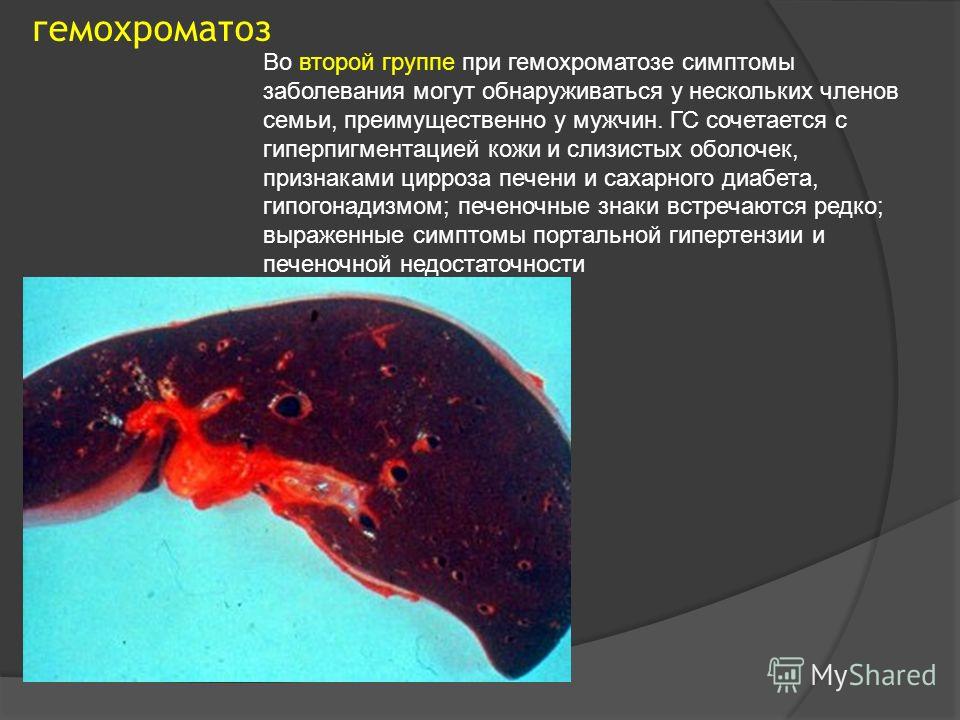 д.
д. д.
д.