Уколы от кашля взрослым: список препаратов, возможные осложнения
Уколы от кашля – это быстрый и надежный способ лечения симптома. Несмотря на полезные свойства такой терапии, инъекция может вызвать целый ряд осложнений. Уколы используют в случае тяжелого течения заболевания или неэффективности приема лекарств перорально. Перед применением необходимо изучить показания, осложнения, виды, а также обязательно проконсультироваться со специалистом.
Показания для проведения уколов взрослым
Лекарства в виде уколов назначаются крайне редко. Прием медикаментов пероральным путем является более безопасным и эффективным способом. Большое разнообразие сиропов и таблеток позволяет избавиться от неприятных симптомов легко и в короткий промежуток времени.
Уколы от кашля назначаются индивидуально врачами при тяжёлом течении болезни.
Введение инъекций рекомендуется при:
- пневмонии;
- плеврите;
- ларингите;
- синусите;
- бронхиальной астме;
- аллергической реакции;
- бронхите.

Лечатся уколами от кашля взрослые при остром или хроническом течении указанных заболеваний. Особенно часто используется введение инъекции для терапии острого бронхита.
При возникновении инфекции в органах дыхания антибиотики в виде инъекции применяются в совокупности с противовоспалительными, противовирусными и отхаркивающими средствами. Действия антибиотиков построены таким образом, что они должны уничтожать бактериальную флору, тем самым снимая воспаление и избавляясь от источника заболевания. Выбор антибиотика зависит от среды, на которую он будет воздействовать.
Уколы назначаются в следующих случаях:
- Пероральное лечение не оказывает должного терапевтического эффекта.
- Острая, хроническая или тяжёлая степень заболеваний, когда использование стандартных препаратов малоэффективно.
- На протяжении 5 дней не получается снять кашель и температуру.
- В случае удушья при бронхиальной астме, когда спрей не помогает избавиться от приступов.

Для лечения плеврита, пневмонии, ларингита, синусита, бронхиальной астмы и бронхита у взрослых используются разные виды инъекций, которые подбираются индивидуально врачом в зависимости от степени и характера заболевания.
Разновидности уколов при кашле
Существует 4 основных вида инъекций, которые назначаются для терапии кашля в тяжелой стадии.
Основными лекарствами являются:
- Антибактериальные препараты;
- Глюкокортикостероиды;
- Бронхолитики;
- Горячие уколы.
Антибиотики от кашля в виде инъекции. Используются в узком и широком спектре.
Узкий применяется в случае проведения теста на чувствительность патогенной микрофлоры. Такая диагностика позволяет определить степень воздействия препаратов на полезные бактерии организма, а средство узкого спектра более точно воздействует на среду вызывающую заболевание.
Инъекции при кашле широкого спектра назначаются врачами, если не была проведена необходимая диагностика и бактерия, вызывающая заболевание, не определена. Такой вид препаратов позволяет воздействовать комплексно на бактериальную флору организма, приводя ее в порядок.
Применяются антибиотики при влажном кашле с вязкой мокротой темного цвета для устранения вредоносных бактерий.
Глюкокортикостероиды. Инъекции, поставляющие в организм синтетический гормон коры надпочечников, который отвечает за реакцию организма на внешние раздражители. Применение средства назначаются только в крайнем случае, если другие лекарства не помогают.
Любое внешнее поступление гормонов в организм останавливает синтез этого вещества биологическим путем, делая человека зависимым от данного препарата. Применение глюкокортикостероидов разрешается только в крайнем случае при назначении врача.
Препараты используются для лечения острых или хронических стадий заболеваний вызванных аллергической реакцией или обструктивным синдромом.
Бронхолитики. Лекарство, способствующее расширению дыхательных путей и снятию бронхоспазма. Такие прививки от кашля используются при возникновении одышки, отечности и приступах бронхиальной астмы.
Горячие уколы. Применяются в виде инъекции хлорида кальция, глюконата кальция или Магнезии. Препараты вводятся внутривенно, после чего больной сразу чувствует тепло растекающееся по всему телу. Процедура достаточно неприятная, но эффективная. В течение нескольких минут после введения замечается смягчение кашля и снятие отечности, что позволяет избавиться от приступов.
Важно! Введение горячего укола детям строго противопоказанно из-за возможности возникновения некроза.
Какие уколы для кашля использовать именно вам, подбирает врач, индивидуально опираясь на состояние здоровья и заболевание вызывающее данный симптом.
Список препаратов для уколов
Среди инъекционных лекарств, которые назначают больному для терапии кашля, существуют наиболее эффективные и качественные препараты.
В список таких терапевтических средств входят:
- Антибиотики – Сулотрим, Амоксициллин, Синерсул, Бисептол, Ранкотрим, Амоксиклав.
- Бронхолитики – Ипрадол, Изадрин, Новодрин, Инолин.
- Глюкокортикостероиды – Декортин, Медопред, Преднизолон, Солю-Декортин.
Указанные средства от кашля являются наиболее популярными и назначаемыми в виде инъекций. Каждая из них обладает специфическим эффектом и используется в зависимости от болезни пациента.
Лечение кашля уколами
Инъекции используют для терапии при влажном и сухом кашле, вызванном заболеваниями дыхательных путей.
Для терапии влажного кашля используются антибиотики узкого или широкого спектра в зависимости от точности установленного диагноза. Они помогают справиться с микрофлорой, которая становится причиной возникновения недуга. Антибиотики от кашля применяются в случае неэффективности других препаратов.
Возникновение сухого кашля в острой или хронической форме лечится бронхолитиками, глюкокортикостероидами или горячими уколами. Они позволяют снять воспаление, спазм и отечность дыхательных путей, что способствует снятию приступов удушья и регулярной одышки.
Они позволяют снять воспаление, спазм и отечность дыхательных путей, что способствует снятию приступов удушья и регулярной одышки.
Чтобы определить дозировку, вид препарата и время приёма, необходимо пройти диагностику и проконсультироваться с врачом для составления дальнейшего плана лечения. Делать уколы без назначения врача категорически запрещается, так как они приводят к ряду осложнений.
Осложнения
Неправильно назначенный препарат или дозировка могут ухудшить состояние пациента в несколько раз. Неправильное введение инъекции в зависимости от вида препарата может вызвать:
- некроз тканей;
- замедление частоты сердечных сокращений;
- тошноту;
- головную боль;
- рвоту;
- образование тромба;
- аллергическую реакцию;
- снижение иммунитета.
Помимо вышеуказанных признаков, процедура, выполненная не специалистом, может вызвать:
- кровотечение;
- болезненное уплотнение в точке введения;
- гнойное образование из-за занесения инфекции;
- аллергическую реакцию;
- попадание воздушного пузырька;
- образование гематомы.

Чтобы избежать возникновения подобных нарушений, необходимо правильно подбирать препарат и делать уколы. Качественно выполнить такую процедуру способен врач. Самостоятельное использование инъекционных препаратов нанесет пациенту только вред.
Рекомендации
Все необходимые рекомендации для прохождения лечения может назначить врач. Самостоятельное применение может привести к пагубным последствиям вызывающим серьёзные осложнения. Чтобы избежать этих проблем, необходимо пройти полную диагностику и выявить точную причину возникновения кашля.
Зачастую, врачи назначают для уколов дополнительное медикаментозное лечение противовоспалительными, отхаркивающими и противовирусными средствами, для улучшения терапевтического эффекта.
Главное не спешить вводить себе препарат внутривенно или внутримышечно, сначала следует попробовать другие способы лечения. Важно запомнить, что использование инъекций – это крайняя мера лечения, как и операционное вмешательство, которое применяется только на тяжёлых стадиях заболевания.
названия препаратов с антибиотиком, горячие инъекции от гриппа и простуды
В период инфекционных заболеваний стоит иметь наготове стратегию, позволяющую быстро купировать симптоматику любой сложности. Так, уколы от кашля используются при тяжелом протекании патологии или при отсутствии ожидаемого эффекта от пероральных методов. Однако положительную динамику лечения инъекциями стоит ожидать только при правильном выборе типа препарата и дозировки, что невозможно сделать без врачебной консультации.
Эффективность лечения посредством инъекций
Назначение уколов считается экстренной мерой, призванной остановить тяжелое протекание болезни или предотвратить осложнения. Подобный курс лечения может быть назначен для борьбы с:
- гриппом;
- затяжной простудой;
- пневмонией;
- плевритом;
- ларингитом;
- синуситом;
- бронхиальной астмой;
- аллергией;
- бронхитом;
- трахеитом.
Эффективность инъекционных методов связана с тем, что активный компонент препарата попадает сразу в кровоток. Поэтому лечение начинается раньше, чем при всасывании компонентов медикамента пищеварительным трактом.
Поэтому лечение начинается раньше, чем при всасывании компонентов медикамента пищеварительным трактом.
Уколы оказывают помощь в выздоровлении в тех случаях, когда иные терапевтические способы не достигли результата. Их назначают малышам, которые по объективным причинам не могут принимать таблетки или сиропы. Требуется назначение уколов при кашле больным после 60 лет, так как организм в преклонные года может быть менее восприимчив к более щадящим методам лечения.
Лицам вне зависимости от возрастной категории инъекционная терапия требуется, если купировать симптоматику не удалось в короткие сроки или основное заболевание начало давать осложнения. Правильный выбор препаратов в большинстве случаев позволяет ускорить процесс выздоровления.
Список эффективных препаратов
Для устранения сухого кашля могут быть использованы медикаменты разных групп. В зависимости от поставленного диагноза может потребоваться применение:
- антибиотиков;
- противовоспалительных;
- глюкокортикостероидов;
- бронхолитиков;
- муколитиков;
- иммуномодуляторов;
- витаминов.

Инъекции с хлоридом кальция, глюконатом кальция или магнезией называют горячими уколами. После внутривенного введения одного из этих составов организм ощущает характерный прилив тепла. Такие инъекции способны остановить приступы кашля, снять отек слизистых и устранить признаки воспалительного процесса. Такие уколы запрещено делать ребенку, так как они способны привести к развитию некроза.
Антибиотики назначают, если заболевание вызвано действиями бактерий и прогнозируется высокий риск протекания патологии с осложнениями. По составу они делятся на несколько категорий. Так, Бисептол, Бактрим, Дуо-септол – это ряд названий препаратов из группы сульфаниламидов. В списке полусинтетических антибактериальных препаратов с широким спектром действия указывают Амоксициллин, Амоксиклав, Ампициллин.
Для лечения детей педиатр может рекомендовать инъекции Моксимака, Авелокса, Макропена или Альфа Нормикса. В качестве альтернативы уколу иногда родителям разрешается дать ребенку выпить содержимое ампулы в требуемой дозировке.
Назначение глюкокортикостероидов считается крайней мерой при лечении кашля. Врач может прибегнуть к этому способу, если базовые методы не оказали должного эффекта. Действие таких препаратов обусловлено стимуляцией активности коры надпочечников, которые тесно связаны с реакцией на внешние раздражители. Большее распространение в этом направлении приобрел Преднизолон, который применяется внутривенно, внутримышечно и перорально на разных стадиях заболевания.
Раствор для инъекций ЭуфиллинОсобенностью бронхолитиков и муколитиков считается возможность воздействовать на сам симптом. Их применение обеспечивает откашливание и вывод мокроты. Большая часть лекарств данной категории выпускается в виде таблеток, сиропов или ингаляционных растворов. Однако их применение возможно и в форме инъекций. Для этого используются Эуфиллин, Ипрадол, Изадрин, Инолин. Врач также может посоветовать уколы с экстрактом алоэ, стекловидным телом ФИБС.
Задачей иммуностимуляторов считается укрепление защитной системы организма. Данные медикаменты часто представляют собой синтетические аналоги веществ, присутствующих в организме здорового человека. Ими восполняется нарушенный иммунный баланс при заболевании. Для этого врач может назначить уколы Тималина, Тимогена, Эрбисола и других.
Данные медикаменты часто представляют собой синтетические аналоги веществ, присутствующих в организме здорового человека. Ими восполняется нарушенный иммунный баланс при заболевании. Для этого врач может назначить уколы Тималина, Тимогена, Эрбисола и других.
Особенности применения
При проведении диагностики целью становится выявление конкретного типа бактерии, вызывающей заболевание. И в зависимости от результата подбирается узконаправленный препарат, оказывающий более сильное и точное действие.
Посев на микрофлоруПрименяя антибиотики самостоятельно, люди сталкиваются с последствиями ошибки. Так, некоторые начинают использовать их для собственного лечения или вкалывать детям, как только те начали кашлять. Однако такой тип лечения не принесет должного результата, если не выявлена природа симптома. Так, антибактериальные средства не принесут пользу, если проблема вызвана деятельностью вирусов или кашель носит аллергический характер. После приёма сильнодействующих средств придется приложить усилия, чтобы восстановить нарушенную микрофлору. Поэтому при признаках простуды стоит посещать врача, чтобы он организовал курс лечения правильным образом.
Поэтому при признаках простуды стоит посещать врача, чтобы он организовал курс лечения правильным образом.
Не стоит останавливать лечение при первых признаках улучшения состояния. Сокращение численности патогенной микрофлоры может вызвать ощущение, что болезнь начала отступать. Но если возбудитель не был устранен полностью, оставшиеся бактерии смогут адаптироваться к действию лекарства.
Меры предосторожности
При назначении препарата для инъекции врач старается учесть все особенности организма, соотнося их с имеющимися противопоказаниями. Так, применение горячих уколов у взрослых может вызвать общую интоксикацию, нарушение работы желудка, некроз тканей и снижение частоты пульса.
Ряд антибиотиков противопоказан при беременности. Большая часть таких препаратов запрещена при нарушенном функционировании печени и почек. Различаются требования и в отношении возраста, когда лечение тем или иным препаратом допустимо. Наиболее сильные препараты этой категории можно приобрести только по рецепту. Параллельно с ними назначаются лекарства, направленные на поддержание ЖКТ, восстановление микрофлоры и препятствие развитию дисбактериоза.
Параллельно с ними назначаются лекарства, направленные на поддержание ЖКТ, восстановление микрофлоры и препятствие развитию дисбактериоза.
Свои ограничения в использовании имеют глюкокортикостероиды. Они недопустимы в лечении пациентов, страдающих сахарным диабетом, язвами ЖКТ в обостренном состоянии, остеопорозом, глазными патологиями.
Неправильное использование иммуностимуляторов приведет к тому, что организм начнет борьбу сам с собой. Это часто приводит к развитию ряда тяжелых патологий, поэтому при начале лечения сильнодействующими препаратами стоит внимательно следовать инструкции и врачебным указаниям.
Применение уколов от кашля является мерой, направленной на устранение последствий затяжной простуды, а также борьбу с осложнениями, появившимися на её фоне. Терапевты стараются назначить подобное лечение в первый же месяц, как только видят отсутствие результата от более щадящих методов. Обеспечить выздоровление позволят уколы разной направленности. Одни воздействуют на устранение патогенной микрофлоры, другие помогают справиться с сопутствующей симптоматикой. Ряд препаратов направлен на укрепление иммунитета.
Ряд препаратов направлен на укрепление иммунитета.
Приступая к лечению инъекциями, стоит удостовериться в отсутствии ограничений к приёму конкретного препарата. Следует строго следовать всем рекомендациям медиков, чтобы избежать последствий неправильного применения медикаментов.
Антибиотики и средства от кашля
При лечении целого ряда заболеваний, сопровождающихся кашлем, как у взрослых, так и у детей, специалисты зачастую помимо противокашлевых средств назначают и антибактериальные препараты. Необходимость применения антибиотиков, как правило, обусловлена присоединением бактериальной инфекции к воспалительным изменениям, происходящим в бронхах при обычной простуде. Косвенным признаком развития бактериальных осложнений являются изменения характера и объема откашливаемой мокроты. Мокрота в этих случаях приобретает характерный зеленовато-гнойный оттенок, а ее количество существенно увеличивается.
Наиболее часто антибиотики применяют при лечении следующих инфекций дыхательных путей – острого бактериального бронхита, трахеобронхита, гнойном обострении хронического бронхита или хронической обструктивной болезни легких (ХОБЛ), а также пневмонии. При лечении детей с инфекциями респираторного тракта традиционно выписывают следующие группы антибактериальных препаратов – пенициллины, макролиды и цефалоспорины; при лечении взрослых основными группами используемых антибиотиков служат пенициллины, макролиды и фторхинолоны.
При лечении детей с инфекциями респираторного тракта традиционно выписывают следующие группы антибактериальных препаратов – пенициллины, макролиды и цефалоспорины; при лечении взрослых основными группами используемых антибиотиков служат пенициллины, макролиды и фторхинолоны.
Комплексный подход к лечению больных с респираторными заболеваниями должен обязательно учитывать фармакологические особенности разных групп препаратов, в том числе возможность их одновременного приема, а также особенности и специфику взаимодействия друг с другом.
Например, для ацетилцистеина, входящего в состав одного из наиболее популярных препаратов от кашля, отмечена способность снижать всасывание целого ряда антибактериальных препаратов – цефалоспоринов, тетрациклинов и пенициллинов. Поэтому данные антибиотики рекомендуется принимать через 2-3 часа после приема ацетилцистеина1. Все это создает определенные сложности и неудобства в процессе лечения, особенно при необходимости 2-х или 3-х кратного приема препаратов в сутки (как антибактериальных, так и противокашлевых).
Указанного недостатка лишен амброксол, входящий в состав таблеток КОДЕЛАК® БРОНХО и эликсира КОДЕЛАК® БРОНХО с ЧАБРЕЦОМ. Амброксол можно принимать одновременно с антибиотиками, в отличие от ацетилцистеина, требующего временного интервала между приемом противокашлевого и антибактериального препарата. Вне всякого сомнения, возможность единовременного приема всех назначенных препаратов удобна для пациентов и повышает их приверженность к проводимой терапии.
К положительным свойствам амброксола, входящего в состав лекарственных препаратов КОДЕЛАК® БРОНХО, следует добавить еще одно. Не являясь антибиотиком, амброксол обладает способностью усиливать действие антибактериальных препаратов.
В исследованиях доказано, что амброксол облегчает проникновение антибиотиков и способствует повышению их концентрации в бронхоальвеолярном секрете, слизистой бронхов, альвеолах, а также внутри воспалительных очагов инфекции в легких.
Рациональность сочетанной терапии антибиотиками с амброксолом была показана в исследованиях у взрослых пациентов с обострением хронического бронхита. При этом было обнаружено, что комбинированная терапия приводит к статистически достоверному уменьшению выраженности кашля и улучшению отхождения мокроты – по сравнению с пациентами, принимавшими только антибиотики 4.
В исследованиях комплексного применения амброксола с β-лактамными и макролидными антибиотиками у детей с острой пневмонией было выявлено, что в группе детей, принимавших комбинированную терапию, отмечены статистически достоверные различия в снижении интенсивности кашля (на 3-й день лечения) и уменьшении патологических хрипов в грудной клетке (на 4-й день терапии) по сравнению с группой пациентов, принимавших только антибиотики. При этом данные рентгенографии легких, проведенной в конце исследования, показали, что нормализация рентгенологической картины была достигнута у большего числа пациентов в группе, принимавшей антибиотики с амброксолом, по сравнению с группой, принимавшей одни антибиотики (79% по сравнению с 53%)
При этом данные рентгенографии легких, проведенной в конце исследования, показали, что нормализация рентгенологической картины была достигнута у большего числа пациентов в группе, принимавшей антибиотики с амброксолом, по сравнению с группой, принимавшей одни антибиотики (79% по сравнению с 53%)
Обобщая результаты клинических испытаний, исследователи сделали выводы о том, что сочетанное применение β-лактамных и макролидных антибиотиков с амброксолом приводит к повышению эффективности антибактериальной терапии у пациентов с пневмонией и обострением хронического бронхита, как у взрослых, так и у детей.
При этом сочетание антибиотиков с амброксолом не приводит к повышению частоты развития побочных эффектов, так как концентрация антибактериальных препаратов повышается только в очаге инфекции, а не в плазме крови.
Литературные источники:
- На основании данных из инструкции по медицинскому применению ацетилцистенина
- К.
 А.Зыков, О.Ю.Агапова. Болезни органов дыхания №01 2014 – Новые возможности применения амброксола в пульмонологии: влияние на биопленки. Consilium Medicum/ приложение Болезни органов дыхания №01 2014.
А.Зыков, О.Ю.Агапова. Болезни органов дыхания №01 2014 – Новые возможности применения амброксола в пульмонологии: влияние на биопленки. Consilium Medicum/ приложение Болезни органов дыхания №01 2014. - Franchini F et al. Effect of mucolytic agent on the bioavailability of antibiotics in patients with chronic respiratory disease. Curr Ther.Res 1988; 43 (4): 732-42// Франчини Ф. и соавт. Влияние муколитических средство на биодоступность антибактериальных препаратов у пациентов с хроническими респираторными заболеваниями. Новости терапевтических исследований, 1988; 43 (4): 732-42
- Peralta J. Poderoso J.J., Corazza C. et al. Ambroxol plus amoxicillin in the treatment of exacerbation of chronic bronchitis. Arzneim.-Forsch. Drug Res. 1987; 37 (II, N.8): 969-71// Перальта Ж., Подеросо Ж. Ж., Корацца С. и соавт. Комбинированное применения амоксициллина и амброксола в терапии пациентов с обострением хронического бронхита. Журнал клинических исследований препаратов, 1987; 37 (II В, Н.
 8): 969-71
8): 969-71 - Principi N. et al. Possibility of interaction among antibiotics and mucolytics in children. Int. J. Clin. Pharm Res. 1986; VI (5): 369–72// Принципи Н. и соавт. Возможность синергии антибиотиков и муколитиков у детей. Международный журнал клинических исследований в фармакологии, 1986; VI (5): 369–72
Уколы от кашля
Кашель нередкое явление, поэтому с легкостью может возникнуть в любое время. Метод лечения непосредственно зависит от причины возникновения кашля, поэтому: прежде чем начинать принимать те или иные средства от кашля взрослым и детям — необходимо пройти осмотр у врача. Только специалист сможет правильно назначить лечение по диагнозу и наблюдать за его течением. Особенно это касается уколов, ведь данный метод лечения является уже крайним, так как приносит довольно много вреда для организма. Чаще всего уколы назначаются при бронхите или воспалении легких. Именно в этих случаях никак не обойтись без подобного вида лечения.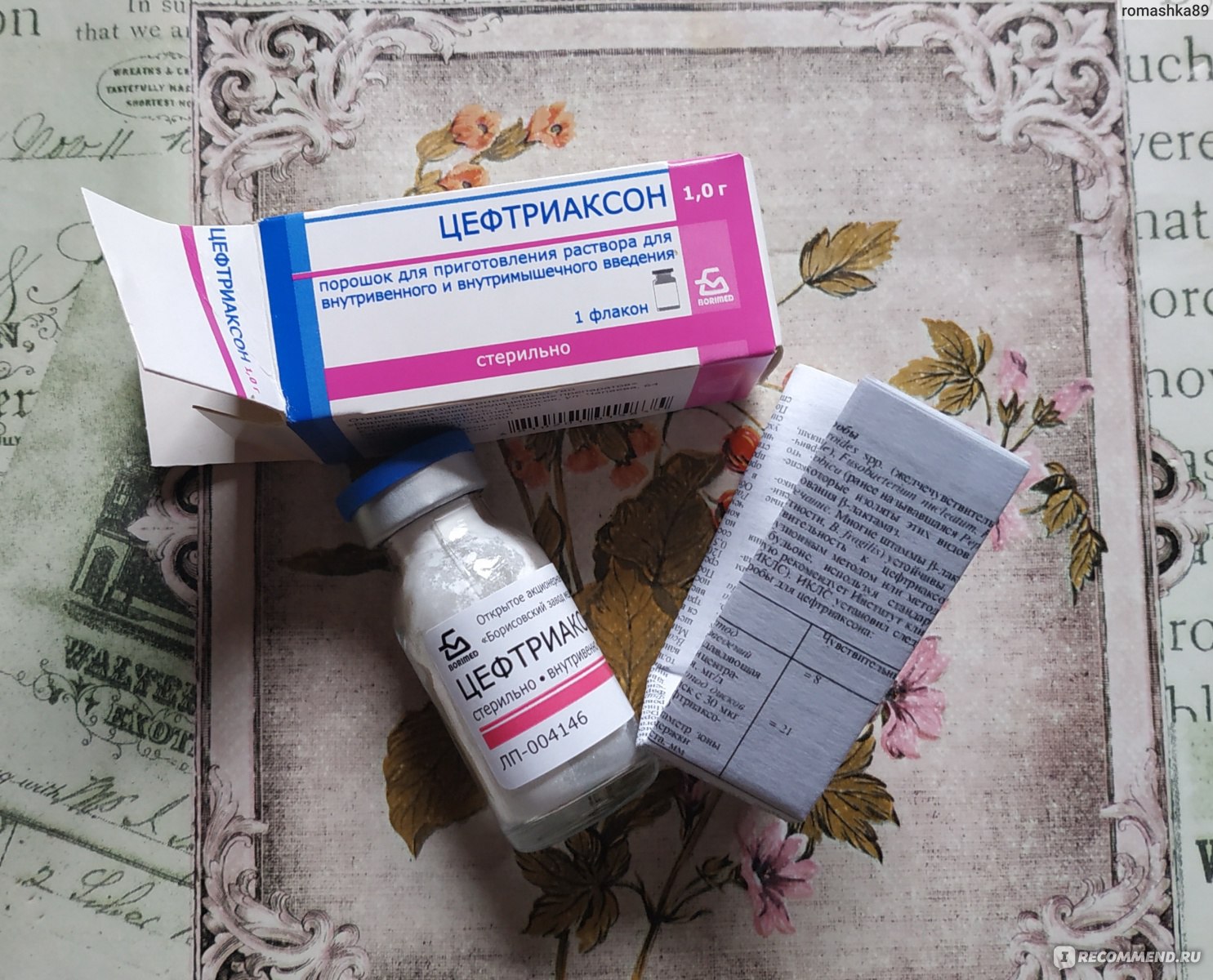
Когда начинать лечение и как?
Если у вас появился кашель, то совершенно необязательно сразу же прибегать к уколам. Данное лечение не является единственным и эффективным. Поэтому изначально рекомендуется посетить врача, дабы поставить правильный диагноз и назначить соответствующее лечение. Обязательно это касается детей, ведь эксперименты с детским организмом совершенно противопоказаны.
Чаще всего обычный сухой или влажный кашель на основе простудного заболевания убирается простыми растительными средствами или народным лечением в домашних условиях. Таких мер вполне достаточно, чтобы обеспечить соответствующий результат без осложнений.
Антибиотики в виде уколов целесообразно назначать в более запущенных случаях. Если же организм больного в состоянии побороть простуду с помощью подручных домашних средств, то и обращаться за таблетками совершенно не стоит.
Возможные варианты уколов
Все уколы от кашля – это антибиотики. Их нужно использовать только в самых крайних случаях. Особенно это касается детского организма, ведь для детей это существенный надрыв. Можно выделить названия некоторых уколов, которые чаще всего используются для лечения бронхита. Это Медопред, Декортин, Изадрин, Ипрадол, Бактрим, Сулотрим, Гросептол, Синерсул и многие другие. Все эти антибиотики в обязательном порядке должен назначать только врач. Заниматься таким самолечением, вообще, не рекомендуется.
Особенно это касается детского организма, ведь для детей это существенный надрыв. Можно выделить названия некоторых уколов, которые чаще всего используются для лечения бронхита. Это Медопред, Декортин, Изадрин, Ипрадол, Бактрим, Сулотрим, Гросептол, Синерсул и многие другие. Все эти антибиотики в обязательном порядке должен назначать только врач. Заниматься таким самолечением, вообще, не рекомендуется.
Ко всему этому не стоит забывать, что уколы от кашля должны дополняться и другим лечением. Например, это может быть простая домашняя терапия в виде обильного теплого питья, горчичников и растирания. Также очень полезно пить на ночь теплое молоко, что положительным образом действует непосредственно на слизистую, успокаивает ее и обволакивает.
Вообще, уколы от кашля являются очень вредным способом лечения. С одной стороны, они помогают справиться с заболеванием, а с другой стороны, очень пагубно влияют на печень и другие органы. Так что не стоит при первой же возможности обращаться в аптеку за уколами. Стоит отметить, что во многих специализированных аптеках подобные антибиотики от кашля вам и не продадут без рецепта врача. Так что будьте осторожны, ведь довольно часто самолечение оказывается больше вредным, чем полезным.
Стоит отметить, что во многих специализированных аптеках подобные антибиотики от кашля вам и не продадут без рецепта врача. Так что будьте осторожны, ведь довольно часто самолечение оказывается больше вредным, чем полезным.
Все уколы от кашля проводятся внутримышечно в определенное время суток и через одинаковые промежутки времени. Как правило, их назначают через двенадцать часов. Это необходимо для того, чтобы лекарство успевало достаточно накапливаться в организме и непосредственно действовать на заболевание.
Ускоренное выздоровление
На стадии возникновения воспаления легких народное лечение не так эффективно и хорошо помогает, поэтому и назначают уколы. Но, если к уколам все же добавить немного народного лечения, то выздоровление наступит намного быстрее. Например, это может быть теплое молоко с медом, грудные сборы или просто обильное питье. Еще очень важно не переохлаждаться и все время находиться в помещении. Достаточно жилое помещение просто регулярно проветривать, чтобы выходили все микробы.
Например, это может быть теплое молоко с медом, грудные сборы или просто обильное питье. Еще очень важно не переохлаждаться и все время находиться в помещении. Достаточно жилое помещение просто регулярно проветривать, чтобы выходили все микробы.
Если имеется температура тела, то растирания делать не рекомендуется. Дополнительное тепло может только усугубить состояние и еще больше навредить. Так что не нужно с этим рисковать. Довольно часто при остром бронхите или воспалениях легких больному назначают амбулаторное лечение. При возможности не стоит от этого отказываться, ведь тогда у вас будет намного больше шансов быстрее выздороветь. Постельный режим и своевременный прием лекарств дадут положительные результаты.
Уколы от кашля хоть и не самая приятная процедура, но иногда без нее просто не обойтись. Так что внимательно следите за своим здоровьем, дабы не навредить себе еще больше.
Уколы при бронхите взрослым от кашля: антибиотики
Уколы от бронхита взрослым людям назначаются редко, при особо тяжелых формах заболевания или тогда, когда нет возможности принимать антибиотики перорально.
В настоящее время уколы от кашля практически не используются, в том числе и потому, что все препараты имеются в форме таблеток.
Только врач сможет определить, нужны ли пациенту уколы от бронхита.
Лечение острого бронхита
В большинстве случаев заболевание у взрослых людей появляется внезапно. Через несколько часов или суток у человека возникает влажный кашель и мокрота, начинается воспаление слизистых покровов бронхов.
Острый бронхит формируется вследствие таких негативных факторов:
- бактерии и вирусы,
- неблагоприятная экологическая ситуация,
- сильное переохлаждение человека.
Бронхиальный и вирусный бронхит, чаще всего появляется после ОРЗ.
Как правило, острый бронхит, не имеющий осложнений, лечится амбулаторно. Госпитализация показана при сердечнососудистых заболеваниях, проблемах с легкими и в пожилом возрасте в совокупности с хроническими недугами.
Терапия острой формы бронхита у взрослых людей предусматривает использование средств, понижающих температуру, на область грудины ставят горчичники.
Из лекарственных препаратов необходимо применять те, которые эффективно разжижают мокроту, а также противовоспалительные средства:
- Амидопирин,
- Индометацин,
- Продектин,
- Ацетилсалициловая кислота.
Антибиотики необходимы в обязательном порядке, если имеется гнойная мокрота.
Огромную роль играют препараты с отхаркивающим действием при лечении заболевания. Среди них есть наиболее эффективные:
- Бронхикум,
- Лазолван,
- Амброксол,
- Бромгексин.
Препараты для лечения хронического бронхита
Если бронхи воспаляются ежегодно, есть список сопутствующих симптомов и состояние наблюдается более трех месяцев, то врачи диагностируют у человека хронический бронхит и назначают антибиотики.
Воспаление бронхов у взрослых людей может быть неинфекционным или инфекционным, в любом случае наблюдается:
- кашель,
- выделение густой мокроты (слизи),
- одышка.

Хронический бронхит – недуг взрослых людей, который редко диагностируют у детей.
Заболевание принято разделять на первичный и вторичный бронхит. Первичная форма недуга не связана с предыдущими поражениями легких. Вторичная форма выступает осложнением уже существующего нарушения работы легких, речь идет о пневмонии и поражениях бронхов или трахеи.
Лечить хронический бронхит у взрослых людей нужно комплексно, что подразумевает применение различных лекарств и процедур:
- употребление лекарственных средств,
- физиотерапевтические процедуры,
- санация легких,
- лечебная физкультура,
- здоровый образ жизни.
При бронхите нарушается работа слоя эпителия бронхов, его пластичность снижается и увеличивается вязкость влажного секрета. В итоге усиливается общая выработка слизи и снижается дренажная деятельность бронхов.
Причина заболевания – вирусное либо бактериальное поражение слизистой оболочки, а также раздражение механическими частицами, пылью либо химическими веществами.
Врачи часто отмечают очаговое поражение легких и бронхов. Терапия заметно улучшает ситуацию, но бронхит может постоянно прогрессировать и менять стадии.
Сначала заболевание может находиться в длительных периодах ремиссии, затем они укорачиваются. Если человек не лечится, то через несколько лет появится дыхательная недостаточность, а ведь можно было делать ингаляции при бронхите, и не запускать так болезнь.
Все препараты имеют свои категории:
- антибактериальные,
- противовоспалительные,
- бронхорасширяющие,
- отхаркивающие,
- общеукрепляющие препараты: кальция глюконат, пищевые добавки и витамины.
Антивирусные и антибактериальные средства показаны во время обострения, а также при гнойных явлениях в бронхах и при повышении температуры.
Если до начала терапии больному не была сделана антибиотикограмма — тест на чувствительность бактерий к антибиотику, то назначается пенициллин внутримышечно.
Антибиотики эффективны против пневмококков и гемофильной палочки. Если антибиотикограмму сделали, то назначается один из следующих препаратов:
Если антибиотикограмму сделали, то назначается один из следующих препаратов:
- Азитромицин,
- Сумазид,
- Зитролид,
- Сумамед,
- Хемомицин,
- Азитрокс,
- Ампициллин,
- Оксациллин,
- Левомицетин,
- Тетрациклин,
Классическая дозировка препаратов составляет 1,5- 2 г в сутки. Кроме этого, назначается Рондомицин в количестве 0,8 – 1,6 г в сутки. Антибиотики сочетаются с сульфаниламидами.
Больной может принимать препараты в виде уколов или инъекций, какой из вариантов предпочтительнее – решает врач на основе особенностей течения заболевания. Инъекции при бронхите взрослым людям можно делать и в стационарных условиях, и в процедурном кабинете.
Антибиотики применяются столько времени, сколько решает врач, исходя от состояния человека и этапа заболевания. Как правило, выздоровление наступает за 10-12 дней. Вместе с этим можно принимать и бронхолитики.
Обструктивный хронический бронхит появляется, когда обычный бронхит не проходит, несмотря на лечение. Это осложнение характеризуется одышкой и изменением тканей бронхов.
Это осложнение характеризуется одышкой и изменением тканей бронхов.
Антибиотики в этом случае показывают меньший эффект, поскольку в бронхах происходит изменение механических свойств тканей и их структуры, вследствие чего повышается объем слизи и появляется бронхоспазм.
Обструктивный хронический бронхит впоследствии осложняется гипертонией или эмфиземой легких.
Заболевание в запущенной форме является опасным для жизни. Чтобы повысить сопротивляемость организма, врач может прописать препараты:
- Метилурацил,
- Калия оротат,
- Пентоксил.
Противовоспалительным действием обладают Пресоцил и Натрия салицитат. Общеукрепляющий и стимулирующий эффект предоставляют: Аскорутин, Аскорбиновая кислота и Галаксорбин.
В лечении бронхита применяется такие средства, какие имеют рассасывающие функции, например:
- экстракт алоэ,
- стекловидное тело,
- кальция глюконат,
- препарат ФиБС (вытяжка с кумаринами и коричной кислотой).

Уколы при бронхите на базе данных препаратов делаются подкожно. Курс лечения составляет 3-35 инъекций.
Важно знать, какие адаптогены оказывают положительное действие, это настойка лимонника, женьшень и пантокрин.
Существуют бронхорасширяющие средства, которые используются, если имеется астма, не поддающаяся терапии бронхоспазмолитиками:
- Атропин,
- Белладонна,
- Эфедрин,
- Бета-адреностимуляторы,
- Эуфиллин.
При обструктивном бронхите назначаются кортикостероиды, что особенно важно, когда есть астматический синдром.
Гидрокортизон следует принимать внутривенно, первая доза – 125 мг в сутки. После улучшения состояния, доза снижается на 25 мг каждые 2-3 дня.
Кальция глюконат
При бронхите часто используется кальция глюконат внутривенно, в качестве вспомогательного средства. Он имеет следующие функции:
- улучшает передачу нервных импульсов,
- нормализует работу сердечной мышцы,
- участвует в сокращениях гладких мышц,
- помогает поддерживать свертываемость крови,
- снижает проницаемость сосудов.

Кальция глюконат также имеет побочные эффекты:
- тошнота,
- некроз в области укола,
- гиперкальциемия;
- расстройства пищеварения.
Когда вводят кальция глюконат, следует соблюдать несколько условий. Противопоказан «горячий» укол, температура ампулы должна быть комнатной. Кальция глюконат вводится внутримышечно или внутривенно. Все, что нужно знать о бронхите — в видео в этой статье.
Лучшие антибиотики при кашле, топ-10 рейтинг хороших антибиотиков
Кашель – весьма неприятное явление, однако в большинстве случаев удается его вылечить обыкновенными легкими лекарственными средствами или даже народными методами. К сожалению, нередко встречаются и запущенные формы, при которых не удастся обойтись стандартными препаратами, а необходимо прибегать к антибиотикам. К таким болезням относятся случаи с поражениями нижней дыхательной системы (бронхи, легкие, гортань, трахея) – это наиболее опасные варианты. Если их не лечить, то это в конечном счете может стать причиной летального исхода.
Если их не лечить, то это в конечном счете может стать причиной летального исхода.
Чтобы подобного не произошло, необходимо прибегать к антибиотикам. Эти лекарственные препараты способны справиться с патогенной флорой и в полной мере восстановить работоспособность пораженных органов человеческого организма. Выбор антибиотиков сегодня довольно широк, причем многие из них отпускаются без рецепта специалиста. Самостоятельно принимать решение относительно лечения антибиотиками не следует – в обязательном случае следует проконсультироваться со специалистами.
Тем не менее мы решили посвятить наш сегодняшний обзор анализу лучших антибиотиков при кашле. Здесь мы подробно расскажем о качествах конкретных лекарственных препаратов, а также приведем ряд рекомендаций врачей, однако каждый случай является уникальным, поэтому без рекомендаций лечащего врача обойтись не получится.
При каких болезнях дыхательной системы лечат антибиотиками?
В большинстве своем специалист назначает антибиотики, если во время кашля у заболевшего человека отходит мокрота желтого или зеленого цвета. Подобный симптом говорит о том, что в органах носоглотки началось бактериальное воспаление, справиться с которым можно только при помощи специальных антибактериальных лекарств. Однако есть ряд заболеваний, при которых без антибиотиков обойтись вряд ли удастся – бронхит, трахеит, пневмония, ларингит, трахеобронхит, туберкулез и ряд других.
Подобный симптом говорит о том, что в органах носоглотки началось бактериальное воспаление, справиться с которым можно только при помощи специальных антибактериальных лекарств. Однако есть ряд заболеваний, при которых без антибиотиков обойтись вряд ли удастся – бронхит, трахеит, пневмония, ларингит, трахеобронхит, туберкулез и ряд других.
Лекарства от кашля лекарства, сухой кашель, лекарство от кашля для детей
Watch this video on YouTube
Перед назначением лечения врач должен выявить точного возбудителя заболевания. Дело в том, что ряд бактерий способны с легкостью переносить некоторые препараты, а антибиотики в подавляющем большинстве негативно воздействуют на определенные органы. У данных лекарств имеется и ряд серьезных противопоказаний, поэтому к их подбору следует подходить максимально осторожно, так как бывали случаи, что наносимый вред значительно превышал пользу.
Когда мы выбирали препараты для включения в наш рейтинг лучших антибиотиков, то, в первую очередь, ориентировались на их универсальность, выражающуюся в ряде заболеваний, с которыми они способны справиться. Также на выбор оказали влияние непосредственные отзывы пользователей, причем как пациентов, так и лечащих врачей, в самом последнем порядке было учтено соотношение цены и качества. Теперь давайте постараемся как можно подробнее рассмотреть каждый из представленных препаратов.
Также на выбор оказали влияние непосредственные отзывы пользователей, причем как пациентов, так и лечащих врачей, в самом последнем порядке было учтено соотношение цены и качества. Теперь давайте постараемся как можно подробнее рассмотреть каждый из представленных препаратов.
10 самых действенных антибиотиков при кашле
10. Аугментин
В качестве основных активных веществ здесь выступает амоксициллин, у него в качестве катализатора выступает клавулановая кислота. Подобный препарат лечащие врачи назначают достаточно часто по целому ряду причин: прежде всего, лекарство стоит достаточно дешево, поэтому оно будет по средствам большинству пациентов. Терапевтический эффект выражен ярко, облегчение заболевшему человеку приносит довольно быстро. Одна упаковка содержит в себе 14 таблеток, которой вполне достаточно для прохождения полноценного курса лечения. Назначают этот препарат при целом комплексе заболеваний, к которым относят даже гнойную пневмонию, острые и хронические бронхиты, причем во время последних избавиться от кашля будет довольно сложно.
Данное лекарство предназначено для взрослых и детей, начиная с 12 лет, практически не вызывает аллергических реакций и является весьма безопасным. Среди побочных действий нередко встречаются диспепсические расстройства, однако это характерно для большинства антибиотиков.
Преимущества:
- Приемлемая стоимость;
- Подходит для лечения большого количества различных опасных заболеваний;
- Разрешается для детей в возрасте от 12 лет;
- Подделок практически не встречается;
- Упаковки хватает на полноценный курс лечения.
Недостатки:
- Не подойдет для людей с хроническими заболеваниями желудочно-кишечного тракта.
Выбрать лучшую цену — Аугментин >>
9. Авелокс
Довольно эффективный препарат, относящийся к четвертому поколению фторхинолонов. Это лекарство превосходно подходит для лечения даже запущенной формы пневмонии. Зачастую средство используется в качестве монотерапии без привлечения других веществ, однако оно нередко применяется и в рамках комплексного лечения. Улучшение состояния заболевшего человека наблюдается практически моментально – достаточно всего лишь 1-2 суток приема лекарства, и больной начинает идти на поправку. Побочных эффектов здесь минимум, они не отличаются от других препаратов аналогичного типа: может возникнуть дисбактериоз, нарушится работа желудочно-кишечного тракта. Однако все эти явления временные – все органы восстанавливаются буквально через пару дней после окончания приема антибиотика.
Прописывают его обычно людям в возрасте от 18 лет, в более молодых годах его тоже могут назначить, но только в исключительных случаях. Это бывает, если вероятность полезного исхода превышает риск здоровья для заболевшего человека.
Преимущества:
- Весьма сильнодействующее средство – организм быстро избавляется от инфекции;
- Принимать нужно всего лишь один раз в день;
- Негативное влияние на организм минимальное.
Недостатки:
- Высокая стоимость;
- Не подойдет пациентам в возрасте младше 18 лет.
Выбрать лучшую цену — Авелокс >>
8. Офлоксацин
Лекарственное средство отечественного производства, которое изготавливается на основе фторхинолонов и обладает довольно высокой эффективностью. Спектр воздействия препарата очень широк. Он способен с легкостью справиться с большинством патогенных микроорганизмов, способных привести к возникновению различных заболеваний дыхательных путей. Средство может справиться даже с очень устойчивыми бактериями, в том числе с теми, которые легко сопротивляются пенициллинам и макролидам. Принимать нужно всего лишь по одной таблетке в сутки – весьма серьезное преимущество по сравнению со многими другими препаратами, потому что пациенты редко пропускают прием этого лекарства. Прогресс улучшений становится заметен буквально после второго приема.
Давать этот препарат разрешено только людям в возрасте старше 18 лет. В остальном лекарство является положительным со всех сторон – оно одно из самых дешевых на рынке, его практически не подделывают, оно эффективно воздействует на возбудителей болезней и так далее.
Преимущества:
- Очень дешевый антибиотик;
- Быстро наступает положительный эффект;
- Лекарство способно справиться с большинством возбудителей воспалительных процессов в легких и бронхах.
Недостатки:
- Не подходит для пациентов младше 18 лет.
Выбрать лучшую цену — Офлоксацин >>
7. Супракс
Данное средство прекрасно зарекомендовало себя в области лечения бронхитов хронического и острого типа, которые нередко сопровождаются влажным, а нередко и сухим, кашлем. Как правило, специалисты назначают это лекарство, если наблюдается активное развитие воспалительного процесса, который происходит при значительном повышении температуры (вплоть до 40 градусов), скоплением большого объема мокроты в бронхах.
Выпускается данный препарат в форме гранул или капсул, причем из первых нужно будет приготавливать суспензию перед непосредственным приемом. Методику приема должен разработать лечащий врач в зависимости от состояния пациента и индивидуальных особенностей его организма. Принимают лекарство 1-2 раза в день. Антибиотик в гранулах, разбавленный до суспензии, подойдет даже для малышей в возрасте от 6 месяцев. Средство очень мягкое, побочных эффектов замечено практически не было.
Преимущества:
- Высокая степень эффективности препарата;
- Простота приема лекарства;
- Подходит практически для любого возраста;
- Минимальный набор побочных эффектов;
- Быстро снимает воспаление, не дает ему развиваться в дальнейшем.
Недостатки:
- Высокая стоимость.
Выбрать лучшую цену — Супракс >>
6. Вильпрафен
Одна из новейших разработок германских фармакологов, причем ее можно использовать как при сухом, так и при влажном кашле. Как правило, этот препарат назначают пациентам, у которых кашель сопровождается повышением температуры, активным развитием серьезных воспалительных процессов, наблюдающихся как в верхних, так и в нижних дыхательных путях. Дозировку и продолжительность приема данного средства рассчитывает специалист на основе следующих данных: возраст заболевшего человека, тяжесть заболевания, масса пациента.
Лекарство в большинстве случаев переносится спокойно, без каких бы то ни было побочных эффектов. При необходимости препарат назначают даже беременным женщинам и даже детям с массой тела более 10 кг. Данное средство подходит для лечения ряда урологических, гинекологических, и лор-заболеваний. Во всех этих сферах оно показало себя максимально эффективно. Бронхиты с обильной мокротой проходят вообще за пару дней.
Преимущества:
- Быстро уходят даже серьезные симптомы болезни;
- Универсальное средство – справляется с заболеваниями других органов;
- Подходит для беременных женщин.
Недостатки:
- Довольно дорого стоит;
- Для полноценного курса требуется полторы упаковки, что очень не экономично.
Выбрать лучшую цену — Вильпрафен >>
5. Цефтриаксон
Этот препарат рассчитан для внутримышечного и внутривенного введения. Данное лекарство обычно назначают в довольно-таки тяжелых случаях, когда таблеточные варианты практически не дают никакого результата. Лечащие врачи назначают средство в случае, если у пациента было диагностировано очень серьезная болезнь, например, абсцесс легкого, пневмония, бронхит в очень запущенной форме, причем все эти недуги сопровождаются сухим или влажным кашлем. Вводить препарат следует один либо два раза в сутки – это напрямую зависит от состояния конкретного пациента.
Стоит сразу отметить, что уколы очень болезненные. В связи с этим, лечащие врачи нередко рекомендуют разводить их смесью воды и лидокоина – так пациенту будет гораздо легче переносить введение лекарства. Положительная динамика наблюдается всего лишь после двух-трех уколов. Препарат эффективен и отличается быстродействием, его можно приобрести без рецепта, стоит он довольно дешево.
Преимущества:
- Дешевый препарат;
- Можно приобрести без специального рецепта;
- Справляется там, где таблетки уже не помогает.
Недостатки:
- Вводить лекарство очень больно;
- Применять следует с осторожностью – есть ряд побочных эффектов.
Выбрать лучшую цену — Ципрофлоксацин >>
4. Амоксиклав
Препарат зарекомендовал себя просто превосходно, причем он выпускается в самых разных дозировках, последняя зависит как от заболевания, так и от возраста пациента. Ключевое активное вещество – амоксициллин, оно дополнено клавулановой кислотой. Подобное решение способно обеспечить препарату приличную сопротивляемость бактериям. В терапевтической практике лекарство используется при разных заболеваниях воспалительного типа: его применяют при бронхите, пневмонии, которые сопровождаются влажным или сухим кашлем.
Средство оптимально подходит для беременных женщин, так как при его приеме риск для будущего малыша минимален. Это позволяет назначать данный препарат даже во время первого триместра. Бывают случаи, когда возникают расстройства кишечника, однако подобный дефект регулярно наблюдается во время приема антибиотиков. Принимать препарат следует трижды в сутки.
Преимущества:
- Средняя ценовая категория;
- Отличная активность при борьбе с бактериальными инфекциями;
- Хорошо борется с большинством воспалительных процессов;
- Подходит даже для беременных, находящихся на раннем сроке.
Недостатки:
- Принимать три раза в сутки бывает проблематично.
Выбрать лучшую цену — Амоксиклав >>
3. Макропен
На третьем месте мы решили разместить препарат весьма широкого спектра действия. Он принадлежит к ряду макролидов. Это лекарство прекрасно зарекомендовало себя во время лечения заболеваний бактериального и инфекционного типа, хорошо подходит для избавления от инфекций верхних и нижних дыхательных путей. Препарат является универсальным, поэтому его используют не только в отоларингологической практике, но и в ряде иных областей медицины. Для взрослых людей больше всего подойдет таблетизированная форма, лекарство можно давать и детям в возрасте от трех лет – для них предусмотрена суспензия.
У пациентов состояние быстро стабилизируется, а в дальнейшем улучшается. Зачастую данное лекарство назначают в рамках комплексной терапии, особенно если наблюдается вторая линия развития заболевания или же при недостаточной активности антибиотиков, которые были назначены ранее.
Преимущества:
- Универсальность лекарства;
- Несколько форматов выпуска;
- Быстрый положительный эффект;
- Хорошо подходит для комплексной терапии.
Недостатки:
- Некоторым пациентам цена кажется весьма высокой.
Выбрать лучшую цену — Авелокс >>
2. Сумамед
Принадлежит к ряду антибиотиков азитромицинового ряда, что обеспечивает легкую переносимость большинством пациентов, так как количество побочных эффектов в данном случае сведено к минимуму. Курс приема ограничен – он включает в себя всего лишь три таблетки, причем система приема зависит исключительно от тяжести заболевания пациента. Бывают случаи, когда человеку приходится принять сразу три таблетки, однако чаще всего болеющий выпивает по одной в сутки.
Лекарство с легкостью справляется с патогенной микрофлорой разной природы – препарат борется с ангинами, бронхитами, пневмонией различной тяжести. Выпускается оно в виде таблеток или суспензии, причем последняя подходит для лечения детей в возрасте от одного года.
Преимущества:
- Препарат начинает действовать очень быстро;
- Количество побочных эффектов минимально;
- Справляется с целым рядом заболеваний.
Недостатки:
- Однократный прием всех трех таблеток может привести к негативным последствиям.
Выбрать лучшую цену — Сумамед >>
1. Флуимуцил-антибиотик ИТ
На первом месте обзора рейтинга лучших антибиотиков при кашле находится препарат, который был разработан специально для заболеваний которые сопровождаются интенсивным откашливанием. Выпускается он итальянской фармакологической компанией, формат изготовления – раствор, который может использоваться как для инъекций, так и для ингаляций. Последний метод применения оптимально подойдет для острых и хронических бронхитов, легкой и средней формы пневмонии. Когда лекарство попадает сразу в дыхательную систему, оно действует максимально эффективно.
В нем содержится антибиотик и муколитик, благодаря чему происходит не только подавление жизнедеятельности болезнетворных микроорганизмов, но и разжижение мокроты, за счет чего она выводится гораздо быстрее. Подходит для детей в возрасте от шести лет.
Преимущества:
- Подойдет для инъекций и ингаляций;
- Начинает действовать очень быстро;
- Является не только антибиотиком, но и муколитиком;
- Активно выводит мокроту;
- Подходит для детей от 6 лет.
Недостатки:
Выбрать лучшую цену — Флуимуцил-антибиотик ИТ >>
В заключении полезное видео
Вот и приблизился к завершению наш рейтинг лучших антибиотиков при кашле. Хотелось бы напомнить, что данная статья носит рекомендательный характер, а в любом случае курс лечения должен назначать специалист. Однако вы можете ему выразить свои предпочтения – если у вас остались вопросы относительно качеств препаратов представленных в этом обзоре, то вы всегда можете уточнить их в комментариях к этой статье.
Кашель, бронхит, лечение. Слабые легкие. Как лечить. О чем не знают даже многие врачи.
Watch this video on YouTube
АМБРОГЕКСАЛ – Побеждая кашель | Еженедельник АПТЕКА
Бытует мнение, что с кашлем справиться несложно даже в домашних условиях. К сожалению, при заболеваниях, сопровождающихся кашлем, пациенты не всегда обращаются к врачу, занимаясь самолечением; в лучшем случае при выборе лекарственного средства обращаются за советом к провизору или фармацевту.
Подавляющее большинство лекарственных средств, применяемых при кашле, отпускаются без рецепта врача, что является еще одной причиной столь частого обращения к работникам аптеки с вопросом: «Что вы посоветуете от кашля ».
Для правильного выбора лекарственного средства при кашле необходимо знать и понимать как механизм его возникновения, наиболее распространенные причины, так и особенности действия современных лекарственных препаратов.
С 16 октября 2000 г. вопросов к фармацевтам и провизорам будет еще больше, так как немецкая фармацевтическая компания «Гексал АГ» начинает масштабную рекламную кампанию муколитического препарата АМБРОГЕКСАЛ (амброксол). Препарат будет рекламироваться на телеканалах «1 + 1», «Интер», региональных телеканалах в Харькове, Донецке, Днепропетровске, Луганске, Запорожье, Виннице, Львове, Черновцах, Полтаве, в прессе, а также в метро.
ПРИРОДА КАШЛЯ
Кашель как защитная реакция организма способствует очищению дыхательных путей от различных раздражающих веществ и скопившегося секрета. Одной из причин кашля может быть нарушение мукоцилиарного транспорта бронхиального секрета (мукоцилиарного клиренса).
| Кашель — это рефлекторный акт, направленный на восстановление проходимости дыхательных путей |
В норме важную роль в этом процессе играет мерцательный эпителий бронхов, выполняющий транспортно-дренажную функцию. Если эта функция нарушается — в дыхательных путях скапливается избыточное количество слизи, раздражающей рефлексогенные зоны, что вызывает защитную кашлевую реакцию. При воспалении, вследствие повышенной вязкости, бронхиальный секрет удаляется (откашливается) с трудом.
Следует отметить, что скопившийся бронхиальный секрет, являясь хорошей питательной средой для размножения бактерий, может усугубить воспалительный процесс.
КАШЛЯТЬ МОЖНО ПО-РАЗНОМУ
Кашель — одна из основных жалоб пациентов при заболеваниях органов дыхания.
Он может быть как продуктивным, так и непродуктивным. Для первого случая характерно хорошее отхождение мокроты, что позволяет считать такой кашель важным компенсаторным механизмом. Выраженные нарушения физико-химических свойств мокроты наряду с бронхообструкцией резко снижают эффективность кашлевой реакции, что приводит к непродуктивному кашлю.
Кашель бывает острым и хроническим. Как правило, острые заболевания органов дыхания как вирусной, так и бактериальной этиологии (острый бронхит, грипп, пневмония) сопровождаются острым кашлем. Хронический кашель является симптомом таких заболеваний органов дыхания, как хронический бронхит, бронхиальная астма и др. Следует помнить, что иногда хронический кашель не обусловлен заболеваниями органов дыхания, а является симптомом патологии других органов и систем, например сердечно-сосудистой, эндокринной, или вызван применением лекарственных средств (например, ингибиторов АПФ).
ЛЕЧЕНИЕ ПАЦИЕНТОВ С КАШЛЕМ: ОСНОВНЫЕ ПРИНЦИПЫ
Лечение пациентов с острым или хроническим кашлем должно быть направлено прежде всего на выявление причины и ее устранение. Опыт показывает, что при тщательной диагностике причину кашля можно установить практически у всех больных, а правильно назначенное лечение при инфекционно-воспалительных заболеваниях дыхательных путей эффективно у 98% пациентов.
Важной составляющей в лечении пациентов с кашлем также является воздействие на основные механизмы его возникновения. Для устранения кашля в первую очередь необходимо принимать меры по разжижению вязкого бронхиального секрета и удалению его из дыхательных путей, что снижает интенсивность кашля. Такой принцип лечении является патогенетически обоснованным.
В связи с этим отметим, что симптоматическое лечение кашля, например назначение противокашлевых препаратов, нецелесообразно, так как не устраняет причину кашля и не воздействует на основные механизмы его возникновения. Их назначение может быть оправдано только в некоторых случаях, например при сухом мучительном кашле, который развивается вследствие так называемого постинфекционного синдрома, — при коклюше или сухом плеврите.
Клинические проявления кашля у детей варьируют от сильного мучительного до легкого покашливания, почти не оказывающего влияния на самочувствие и поведение. В последнем случае ребенок обычно не нуждается в специальном противокашлевом лечении, но выяснение причины кашля тем не менее необходимо.
Среди лекарственных средств, воздействующих на бронхиальный секрет, выделяют две основные группы. К первой относят муколитики — средства, разжижающие бронхиальный секрет и снижающие вязкость мокроты и/или стимулирующие продукцию более жидкой части бронхиального секрета, ко второй — отхаркивающие средства, облегчающие удаление мокроты из просвета трахеобронхиального дерева.
АМБРОГЕКСАЛ — МНОГОГРАННЫЕ СВОЙСТВА
Амброксол — один из самых известных препаратов-муколитиков. Широкий спектр лекарственных форм этого препарата под торговой маркой АМБРОГЕКСАЛ на украинском рынке предлагает немецкая фармацевтическая компания «Гексал АГ», знакомая нашим потребителям как производитель другого известного муколитика — АЦЦ (ацетилцистеина).
Главное свойство АМБРОГЕКСАЛА — это разжижение бронхиального секрета за счет стимуляции секреторных желез слизистой оболочки бронхов, нормализующее соотношение серозного и слизистого компонентов мокроты. Под влиянием АМБРОГЕКСАЛА происходит стимуляция выработки ферментов, расщепляющих пептидные связи молекул белков бронхиального секрета, что уменьшает его вязкость. АМБРОГЕКСАЛ стимулирует выработку сурфактанта — поверхностно-активного вещества в ткани легких, который способствует удалению мокроты и препятствует слипанию ворсинок реснитчатого эпителия бронхов, что в свою очередь приводит к увеличению частоты их колебаний и ускорению эвакуации мокроты из бронхов.
Эффективность терапии пациентов с кашлем (при инфекционно-воспалительных заболеваниях дыхательных путей) заключается, по сути, в усилении кашля при условии изменения сухого непродуктивного на влажный продуктивный.
АМБРОГЕКСАЛ может быть использован в педиатрии при лечении кашля, вызванного заболеваниями нижних отделов дыхательных путей (трахеит, ларинготрахеит, бронхит, пневмония), особенно у детей в возрасте до 5 лет, у которых повышенная вязкость бронхиального секрета является одним из основных патогенетических факторов, вызывающих кашель.
АНТИБИОТИКИ + АМБРОГЕКСАЛ = ПОВЫШЕНИЕ ЭФФЕКТА
Известно, что успех антибактериальной терапии зависит не только от чувствительности выделенных микроорганизмов к антибиотикам, но и от соответствующей концентрации антибиотиков в очаге инфекции.
ОСНОВНЫЕ ПОКАЗАНИЯ ДЛЯ ВЫБОРА ПРОТИВОКАШЛЕВЫХ ПРЕПАРАТОВ ПРИ ЛЕЧЕНИИ ДЕТЕЙ**
| Группа препаратов | Основные показания к применению | Ограничения к назначению и противопоказания |
| Противокашлевые центрального действия | Сухой кашель, сопровождающийся болевым синдромом (сухой плеврит, коклюш и т.д.) | Продуктивный кашель; ранний детский возраст; продуктивный кашель у детей с поражением ЦНС; инфекции нижних дыхательных путей; отек легких; наличие инородного тела в дыхательных путях; аспирация |
| Обволакивающие | Непродуктивный кашель при острой респираторной инфекции, ангине, обострении тонзиллита, фарингите и др. | Отсутствуют |
| Местноанестезирующие | Проведение лечебно-диагностических манипуляций на дыхательных путях | Все другие ситуации |
| Отхаркивающие | Заболевания верхних дыхательных путей; инфекционно-воспалительные заболевания нижних дыхательных путей у детей в возрасте старше 3 лет; кашель, обусловленный бронхоспазмом (в сочетании с бронхолитиками и противовоспалительными препаратами) | Продуктивный кашель; ранний детский возраст; высокий риск аспирации; бронхорея различной этиологии; отек легких |
| Муколитики (АЦЦ®, Амброгексал®, Бромгексин®) | Кашель, обусловленный трудно отделяемой вязкой густой мокротой; гнойный синусит | Бронхоспазм |
| Препараты на основе гвайфенезина | Те же | Возраст до 3 лет |
| Антигистаминные | Аллергический отек слизистой оболочки носо- и ротоглотки, бронхорея | Все другие ситуации |
| Комбинированные | Острая респираторная (респираторно-вирусная) инфекция, протекающая с высокой температурой тела и кашлем, обусловленным раздражением слизистой оболочки верхних дыхательных путей, выраженным ринитом, бронхоспазм и др. | Непродуктивный кашель при инфекционных и неинфекционных заболеваниях нижних дыхательных путей; бронхоспазм; отек легких; наличие инородного тела в дыхательных путях; аспирация |
** Самсыгина Г.А. // Лечащий врач. — 2000. — № 3.
При инфекционно-воспалительных заболеваниях дыхательных путей антибиотики следует назначать в комбинации с муколитиками, так как при их совместном применении концентрация антибиотиков в легочной ткани повышается, что ускоряет процесс выздоровления.
Правильный выбор лекарственных средств для борьбы с кашлем всегда основан на глубоком знании механизмов действия этих препаратов.
Клинические исследования свидетельствуют о таком важном свойстве амброксола, как его способность повышать активность препаратов пенициллина (ампициллин, амоксициллин), цефалоспоринов (цефазолин и др.), макролидов (эритромицин), антибиотиков тетрациклинового ряда (доксициклин) (Bonnetti P., 1993). Сочетанный прием АМБРОГЕКСАЛА с антибиотиками приводит к быстрому снижению температуры тела, прекращению кашля и сокращению сроков лечения. При этом АМБРОГЕКСАЛ не влияет на концентрацию антибиотика в плазме крови.
Способность амброксола повышать эффективность антибиотиков при инфекциях дыхательных путей была доказана в ходе рандомизированных исследований, в которых принимали участие как дети, так и взрослые (Principi N. et al., 1986; Neria J.P., Rubi E.G., 1992). Исключение составляют аминогликозиды, так как для лечения больных с внегоспитальной пневмонией антибиотики этого ряда не используют. Поэтому исследования эффективности их сочетания с амброксолом не проводили.
НА ЛЮБОЙ ВКУС
«Гексал АГ» — сегодня единственная компания, которая предлагает на украинском рынке АМБРОГЕКСАЛ для взрослых в удобной форме выпуска — сироп во флаконах емкостью 250 мл. Исходя из суточной дозы препарата (90 мг) и продолжительности курса лечения, для взрослого 250 мл (3 мг/мл) сиропа достаточно для лечения в течение 7–8 дней. Если рассчитать стоимость полного курса лечения, то намного выгоднее покупать 250 мл АМБРОГЕКСАЛА, чем несколько флаконов емкостью 100 мл.
Для лечения детей компания «Гексал АГ» предлагает АМБРОГЕКСАЛ во флаконах емкостью 100 мл. Кроме того, покупатель в аптеке может выбрать и другие лекарственные формы — «привычные» таблетки по 30 мг № 20, а также шипучие таблетки с разделительной чертой по 30 мг № 20, что дает возможность при необходимости легко делить их для приема в дозе 15 мг.
Николай Черкасский
За дополнительной информацией
обращаться в представительство
компании «Гексал АГ» в Украине
Тел.: (044) 228-08-78
Преимущества и побочные эффекты вакцины против коклюша для взрослых
«Мы все думали, что это болезнь прошлых лет».
Как и многие люди, это то, что Уильям Шаффнер, доктор медицины, президент Национального фонда инфекционных заболеваний, когда-то считал коклюшем. Это восприятие резко изменилось в 2010 году, когда 10 младенцев в Калифорнии умерли во время вспышки болезни.
Хорошая новость заключается в том, что, хотя коклюш (также называемый коклюшем) немного возвращается, очень эффективная вакцина и несколько основных мер предосторожности имеют большое значение для предотвращения катастрофы.Шаффнер, который также является профессором отделения инфекционных заболеваний Медицинской школы Университета Вандербильта и заведующим отделением профилактической медицины, недавно поговорил с WebMD о защите.
Когда мне нужно делать эту вакцину и как часто?
«Мы, конечно, вакцинируем наших детей от коклюша, и это имело успех. Но мы узнали, что когда люди становятся молодыми, иммунитет немного ослабевает, поэтому сейчас вспышки болезни происходят в разных местах по всей стране.Существует относительно новая вакцина, которая добавляет коклюш к знакомым прививкам от дифтерии и столбняка. В следующий раз, когда вам сделают эту прививку, скорее всего, это будет вакцина Tdap, что означает столбняк, дифтерию и коклюш. Это защитит пациентов и поможет предотвратить их передачу болезни другим ».
Заболевают ли и взрослые коклюшем?
« Взрослые подвергаются риску. Болезнь характеризуется приступами кашля, которые могут сойтись так близко друг к другу, что вызывают спазм и мешают дышать.Это может мешать сну, работе и еде. Иногда люди так сильно кашляют, что теряют сознание или даже ломают ребро ».
У меня нет детей, живущих в доме – следует ли мне делать прививки?
« Больше всего в защите нуждаются те, кто находится рядом с очень маленькими детьми. Любой, кто контактирует с младенцем, должен быть защищен. Сюда входят мама и папа, старшие братья и сестры, няни, бабушки и дедушки, тети и дяди. Это создает защитный кокон вокруг младенца ».
Любые риски, о которых мне следует знать?
« У людей будет болеть рука примерно в течение дня – любой, кто когда-либо получал прививку от столбняка, знает, что это обычная реакция.”
Коклюш (коклюш) – Национальный фонд инфекционных болезней
Коклюш (также называемый коклюшем) – очень заразная и серьезная инфекция, которая легко передается от человека к человеку через кашель и чихание. Он распространяется через большие респираторные капли, содержащие бактерии, которые производят токсины. Инфекция вызывает приступы кашля, которые настолько сильны, что может быть трудно дышать, есть или спать. Коклюш может даже привести к сломанным ребрам, пневмонии или госпитализации.
Коклюш наиболее опасен для детей младше 3 месяцев. Многие дети, заболевшие коклюшем, инфицированы старшими братьями и сестрами, родителями или опекунами, которые могут даже не знать, что у них это заболевание.
Бустерные вакцины необходимы на протяжении всей жизни, поскольку защита от детских прививок проходит, что подвергает подростков и взрослых риску заражения.
Бремя
По данным Центров по контролю и профилактике заболеваний (CDC), во всем мире их около 24.1 миллион случаев коклюша и около 160 700 смертей в год. С 1980-х годов в США увеличилось количество зарегистрированных случаев.
До того, как вакцины от коклюша стали широко доступны в 1940-х годах, в США ежегодно коклюшем заболевали около 200 000 детей, и около 9000 умерли в результате этой инфекции. В 2012 году, самом последнем пиковом году, CDC сообщил о 48 277 случаях коклюша в США, но гораздо больше случаев остаются недиагностированными и незарегистрированными.
Симптомы
Классический симптом – это крик, звук, когда кто-то задыхается во время приступа сильного кашля.Но вы можете заразиться инфекцией и без крика. Коклюш может распространяться до появления симптомов. Это может быть сложно диагностировать, потому что ранние симптомы могут проявляться как простуда или бронхит.
Коклюш может передаваться уязвимым младенцам, тем, кто еще не получил какую-либо или все свои вакцины. У младенцев может развиться пневмония, замедленное или остановленное дыхание или судороги (судороги). Для младенцев осложнения могут быть серьезными и даже смертельными.
Профилактика
CDC рекомендует вакцины от коклюша для людей всех возрастов.Вакцина от коклюша (коклюша) вводится в виде комбинированной вакцины с вакцинами от дифтерии и столбняка.
Младенцы и дети (в возрасте до 6 лет) должны получить 5 доз вакцины против дифтерии, столбняка и коклюша (DTaP) для максимальной защиты – доза в 2, 4 и 6 месяцев, одна в 15-18 месяцев и другая. в 4-6 лет.
Дети в возрасте 7–10 лет , не прошедшие полную вакцинацию, должны получить однократную дозу вакцины против столбняка-дифтерии-коклюша (Tdap).Если необходимы дополнительные дозы, они должны быть вакцинированы в соответствии с графиком наверстывания, причем Tdap предпочтительнее в качестве первой дозы.
Дети / подростки в возрасте 11–18 лет должны получать Tdap однократно в возрасте 11–12 лет. Если подросток не был полностью вакцинирован против дифтерии, столбняка и коклюша в детстве, он должен быть вакцинирован в соответствии с графиком наверстывания.
Взрослые в возрасте 19 лет и старше , которые не были вакцинированы Tdap, должны получить одну дозу как можно скорее, а затем бустерную дозу (Td или Tdap) каждые 10 лет.
Беременным женщинам следует получать однократную дозу Tdap, предпочтительно в начале третьего триместра каждой беременности , чтобы защитить мать и ребенка.
Также важно, чтобы лица, осуществляющие уход, и те, кто находится рядом с младенцами, проходили вакцинацию от коклюша. CDC рекомендует однократную дозу Tdap для медицинских работников, которые ранее не получали Tdap и которые имеют прямой контакт с пациентом.
Лечение
Существует несколько антибиотиков для лечения коклюша, и раннее лечение очень важно.Лечение может снизить серьезность инфекции, если начать лечение раньше, чем начнутся приступы кашля. Антибиотики также могут сократить время, в течение которого кто-то заразен, что может помочь предотвратить распространение болезни на других людей. Иногда коклюш может быть очень серьезным и требовать лечения в больнице.
Факт: Это серьезное инфекционное заболевание растет в США во всех возрастных группах.
Факт: Защита от коклюша, введенная вакцинами для детей раннего возраста, проходит.Подростки и взрослые подвержены риску заражения и нуждаются в бустерных дозах вакцины на протяжении всей жизни, чтобы оставаться защищенными.
Факт: Коклюш вызывает приступы кашля, которые могут влиять на дыхание, прием пищи и сон. Инфекция может даже привести к сломанным ребрам и госпитализации.
Факт : Взрослые и подростки могут заразить коклюш среди младенцев, которым не были сделаны все прививки. Младенцы подвергаются наибольшему риску серьезных осложнений, даже смерти.
Обновлено: апрель 2021 г.
Источник: Центры по контролю и профилактике заболеваний
Дополнительные ресурсы
30-секундный анимационный рекламный ролик о профилактике коклюша, столбняка и дифтерии
Мама рассказывает о болезни дочери и важности вакцинации взрослых
Прививка от коклюша при беременности
Заболеваемость коклюшем (коклюшем) резко возросла в последние годы, и наибольшему риску подвергаются дети, которые слишком маленькие для того, чтобы начать вакцинацию.
Маленькие дети с коклюшем часто очень плохо себя чувствуют, и большинство из них попадает в больницу из-за болезни. При особенно сильном коклюше они могут умереть.
Беременные женщины могут помочь защитить своих детей, сделав вакцинацию – в идеале – от 16 до 32 недель беременности. Если по какой-либо причине вы пропустите вакцинацию, вы все равно можете получить ее до начала схваток.
Почему беременным рекомендуется делать прививку?
Прививка во время беременности очень эффективна для защиты вашего ребенка от коклюша в первые несколько недель его жизни.
Иммунитет, который вы получаете от вакцины, передается вашему ребенку через плаценту и обеспечивает ему пассивную защиту до тех пор, пока он не станет достаточно взрослым, чтобы его можно было регулярно вакцинировать от коклюша в возрасте 8 недель.
Когда мне делать прививку от коклюша?
Лучшее время для вакцинации для защиты вашего ребенка – от 16 до 32 недель беременности. Это увеличивает вероятность того, что ваш ребенок будет защищен с самого рождения за счет передачи ваших антител еще до его рождения.
Если по какой-либо причине вы пропустите вакцинацию, вы все равно можете получить ее до начала родов. Однако это не идеально, так как ваш ребенок с меньшей вероятностью получит от вас защиту. На этом этапе беременности вакцинация не может напрямую защитить вашего ребенка, но поможет защитить вас от коклюша и его передачи вашему ребенку.
Безопасна ли вакцина при беременности?
Понятно, что у вас могут возникнуть опасения по поводу безопасности вакцинации во время беременности, но нет никаких доказательств того, что вакцина от коклюша небезопасна для вас или вашего будущего ребенка.
Вакцина, содержащая коклюш (вакцина от коклюша), регулярно используется у беременных женщин в Великобритании с октября 2012 года, и Агентство по регулированию в области лекарственных средств и товаров медицинского назначения (MHRA) внимательно следит за ее безопасностью. Исследование MHRA, в котором приняли участие около 20 000 вакцинированных женщин, не обнаружило никаких доказательств риска для беременности или младенцев.
На сегодняшний день около 69% подходящих беременных женщин получили вакцину от коклюша, при этом не было выявлено никаких проблем безопасности у ребенка или матери.
Ряд других стран, включая США, Аргентину, Бельгию, Испанию, Австралию и Новую Зеландию, в настоящее время рекомендуют вакцинацию против коклюша во время беременности.
Работает ли вакцинация от коклюша при беременности?
Да, это так. Опубликованное исследование британской программы вакцинации показывает, что вакцинация беременных женщин от коклюша была очень эффективной для защиты маленьких детей до тех пор, пока они не смогут пройти первую вакцинацию в 8-недельном возрасте.
У детей, рожденных от женщин, вакцинированных не менее чем за неделю до рождения, риск заболевания коклюшем в первые недели жизни снижался на 91% по сравнению с детьми, матери которых не были вакцинированы.
Дополнительным преимуществом является то, что защита, которую мать получает от вакцинации, снижает ее собственный риск заражения и передачи коклюша ее ребенку.
Какую вакцину от коклюша мне сделают?
Поскольку вакцины только от коклюша не существует, вакцина, которую вам сделают, также защищает от полиомиелита, дифтерии и столбняка.Вакцина называется Boostrix IPV.
Boostrix IPV похожа на вакцину 4-в-1 – дошкольную ревакцинацию, которую обычно вводят детям перед тем, как они пойдут в школу.
Вы можете прочитать информационный буклет производителя для пациента Boostrix IPV (PDF, 91 КБ).
В листовке производителя указано, что информации об использовании Boostrix IPV во время беременности нет. Следует ли его использовать при беременности?
Лицензия на Boostrix IPV позволяет использовать его во время беременности, когда это явно необходимо, и когда возможные преимущества перевешивают возможные риски.
Обычно большинство лекарств не тестируют на беременных женщинах. Вот почему информационный буклет производителя включает это заявление, а не из-за каких-либо конкретных соображений безопасности или доказательств вреда во время беременности.
Вакцина против коклюша регулярно используется у беременных женщин в Великобритании с октября 2012 года, и Агентство по регулированию лекарственных средств и товаров медицинского назначения (MHRA) внимательно следит за ее безопасностью. Исследование MHRA с участием около 20 000 женщин, вакцинированных Репеваксом, вакциной от коклюша, ранее предлагаемой беременным женщинам, не обнаружило никаких доказательств риска для беременности или исхода беременности.
Boostrix (аналог Boostrix IPV, но без компонента полиомиелита) – одна из вакцин, обычно рекомендуемых в США для иммунизации беременных женщин. В США не сообщалось о проблемах безопасности при использовании вакцины во время беременности.
Нет доказательств риска для беременной женщины или будущего ребенка при применении инактивированных вакцин, таких как Boostrix IPV. Инактивированная вакцина – это вакцина, не содержащая «живой» вакцины.
Узнайте больше о том, почему вакцины безопасны и важны.
Каковы побочные эффекты вакцины против коклюша?
У вас могут быть легкие побочные эффекты, такие как отек, покраснение или болезненность при введении вакцины в плечо, как и в случае с любой другой вакциной. Они длятся всего несколько дней. Другие побочные эффекты могут включать жар, раздражение в месте инъекции, отек вакцинированной руки, потерю аппетита, раздражительность и головную боль. Серьезные побочные эффекты возникают крайне редко.
Что такое коклюш?
Коклюш (в медицине известный как коклюш) – серьезная инфекция, вызывающая длительные приступы кашля и удушья, затрудняющие дыхание. «Клик» вызывается затрудненным дыханием после каждого приступа кашля, хотя младенцы не всегда издают этот звук.
Подробнее о симптомах коклюша.
Стоит ли беспокоиться о коклюше?
Коклюш – очень заразное серьезное заболевание, которое может привести к пневмонии и поражению головного мозга, особенно у младенцев.Большинству детей с коклюшем потребуется стационарное лечение, а при очень сильном коклюше они могут умереть.
Исследования, проведенные в рамках программы вакцинации в Англии, показывают, что вакцинация беременных женщин от коклюша была очень эффективной для защиты маленьких детей до тех пор, пока они не смогут получить свои прививки с 8-недельного возраста.
В соответствии с обычной схемой заболеваемости, согласно которой количество случаев заболевания коклюшем в Англии увеличивается каждые 3-4 года, с 2012 года количество случаев коклюша снизилось во всех возрастных группах.Наибольшее сокращение было среди детей раннего возраста, охваченных программой вакцинации против беременности.
Случаи коклюша в старших возрастных группах все еще высоки по сравнению с уровнями до 2012 года. Число случаев заболевания было особенно высоким в 2016 году, что соответствует типичному 3–4-летнему пику заболеваемости.
Дети могут заразиться коклюшем в этих старших возрастных группах, поэтому беременным женщинам по-прежнему важна вакцинация для защиты их детей.
Но разве младенцев не вакцинируют от коклюша, чтобы защитить их?
Да, но дети, которые заболели коклюшем, как правило, слишком молоды, чтобы начать нормальную вакцинацию, поэтому они не защищены от болезни.
Итак, как я могу защитить своего ребенка?
Единственный способ защитить своего ребенка от коклюша в первые несколько недель после рождения – это сделать прививку от коклюша самостоятельно во время беременности.
После вакцинации ваш организм вырабатывает антитела для защиты от коклюша. Тогда вы передадите некоторый иммунитет вашему будущему ребенку.
Будет ли вакцина от коклюша во время беременности вызывать у меня коклюш?
№Вакцина от коклюша не является «живой» вакциной. Это означает, что он не содержит коклюша (или полиомиелита, дифтерии или столбняка) и не может вызвать коклюш у вас или у вашего ребенка.
Потребуется ли вакцинация моему ребенку на 8-й неделе, если мне сделали прививку во время беременности?
Да. Если вам сделают прививку от коклюша, вашему ребенку все равно нужно будет сделать прививку в соответствии с обычным графиком вакцинации NHS, когда он достигнет 8-недельного возраста.Младенцы защищены от коклюша вакциной 6-в-1.
Можно ли сделать прививку от коклюша одновременно с прививкой от гриппа?
Да, вы можете сделать прививку от коклюша при вакцинации от гриппа, но не откладывайте прививку от гриппа, чтобы вы могли сделать обе вакцины одновременно.
Как мне сделать прививку от коклюша?
Вакцину можно приобрести у вашего терапевта, хотя некоторые женские консультации также предлагают ее.Вам могут предложить вакцинацию на обычном дородовом приеме примерно с 16 недели беременности.
Если вы беременны на сроке более 16 недель и вам не была предложена вакцина, поговорите со своей акушеркой или терапевтом и запишитесь на прием для вакцинации.
Мне сделали прививку от коклюша в детстве, нужно ли мне делать повторную вакцинацию?
Да, потому что любая защита, которую вы могли получить в результате коклюша или вакцинации в молодом возрасте, скорее всего, исчезнет и не обеспечит достаточной защиты вашего ребенка.
Я была вакцинирована от коклюша во время предыдущей беременности, нужно ли мне делать повторную вакцинацию?
Да, вам следует делать повторную вакцинацию с 16 недель каждой беременности, чтобы обеспечить максимальную защиту вашего ребенка.
Как определить коклюш у ребенка?
Будьте внимательны к признакам и симптомам коклюша, в том числе к сильным приступам кашля, которые могут сопровождаться затрудненным дыханием (или паузами в дыхании у младенцев) или рвотой после кашля, а также характерным «кричащим» звуком.
Если вы беспокоитесь, что у вашего ребенка коклюш, немедленно обратитесь к врачу.
Подробнее о вакцинации от коклюша читайте в брошюре «Коклюш и беременность» (PDF, 183kb) Министерства здравоохранения Англии.
Департамент здравоохранения штата Вашингтон
Разделы
О коклюше
О вакцинах от коклюша
Насколько хорошо действуют вакцины
Безопасность вакцин и мониторинг
Где получить вакцину
Как платить за вакцины
Для беременных и молодых родителей
Для медицинских работников и поставщиков
О коклюше
Что такое коклюш (также известный как коклюш)?
Коклюш (коклюш) – очень заразная бактериальная инфекция.Коклюш легко распространяется при кашле и чихании и в основном поражает дыхательную систему (органы, которые помогают вам дышать, например легкие).
Насколько серьезен коклюш?
Коклюш – очень серьезное заболевание, особенно для младенцев и маленьких детей. Коклюш может вызвать пневмонию, судороги, повреждение головного мозга и смерть. Младенцы младше одного года, заболевшие коклюшем, могут быть госпитализированы или даже умереть.
Каковы симптомы коклюша?
Симптомы коклюша различаются в зависимости от вашего возраста.У младенцев и маленьких детей могут быть сильные приступы кашля, из-за которых им трудно есть, пить, дышать или спать. Некоторые дети могут посинеть из-за того, что не могут отдышаться. Они могут совсем не кашлять, но могут иметь опасные для жизни паузы в дыхании. У детей старшего возраста и взрослых могут быть только насморк и низкая температура, за которыми следует постоянный кашель, который может длиться несколько недель или месяцев и часто усиливается ночью. Название «коклюш» происходит от звука, который издают многие младенцы и дети, пытаясь вдохнуть воздух после приступа кашля.Важно знать, что не все больные коклюшем издают звук «коклюша». Лучший способ узнать, есть ли у вас коклюш, – это обратиться к врачу, медсестре или клиницисту.
Как скоро появляются симптомы?
Симптомы обычно появляются через 5–21 день после воздействия коклюша. В среднем от 7 до 10 дней после заражения.
Как лечится коклюш?Как правило, коклюш лечат антибиотиками. Важно начать лечение как можно скорее, чтобы не допустить распространения болезни на других.Раннее лечение также может привести к более быстрому исчезновению симптомов и менее серьезным последствиям.
Как предотвратить коклюш?
Вакцинация – лучший способ снизить риск коклюша. Также важно мыть руки, прикрывать кашель и оставаться дома, когда вы заболели.
Есть ли у некоторых людей повышенный риск коклюша?
К людям, подверженным наибольшему риску коклюша, относятся:
- Младенцы до одного года.
- Беременные (особенно в третьем триместре).
- Люди, страдающие хроническим респираторным заболеванием.
Могу ли я распространять коклюш, даже если у меня нет сильного кашля?
Да. Вы можете заболеть коклюшем, не осознавая этого, и заразить других. Это особенно важно знать людям, которые собираются находиться рядом с младенцами или беременными женщинами. Каждый раз, когда у вас насморк или кашель, вам следует держаться подальше от людей из группы высокого риска и убедиться, что вы вакцинированы, прежде чем увидеть их.
Насколько распространен коклюш в Вашингтоне?
Коклюш в нашем штате всегда активен.В среднем за год в Вашингтоне регистрируется от 184 до 1026 случаев коклюша, но в 2012 году у нас была эпидемия с почти 5000 случаями. За последние 20 лет коклюш стал причиной двух смертей в одни годы, в другие годы не было смертей. Большинство вспышек в Вашингтоне носят локальный характер, а число случаев варьируется от округа к округу. В некоторых регионах зарегистрировано большое количество случаев, а в других – нет. Найдите текущее количество случаев коклюша в Вашингтоне (PDF) или количество случаев коклюша, зарегистрированных за последние годы.
В Вашингтоне все еще эпидемия коклюша?
Наше общее количество случаев заболевания во время эпидемии 2012 года составило 4918 человек, что значительно превышает то, что мы ожидаем увидеть в среднем за год – это самый высокий уровень с 1941 года, когда было зарегистрировано 4960 случаев. Темпы новых случаев коклюша замедлились после эпидемии 2012 года, но в некоторых сообществах снова наблюдается рост. Даже когда количество случаев уменьшается, важно помнить, что коклюш никогда не проходит полностью.Сделать вакцинацию и держаться подальше от других, когда вы больны, – лучший способ замедлить распространение коклюша и защитить людей из группы повышенного риска, таких как младенцы и беременные женщины. Найдите текущее количество случаев коклюша в Вашингтоне (PDF) или количество случаев коклюша, зарегистрированных за последние годы.
Есть ли больше случаев коклюша, чем сообщается?
Случаев коклюша всегда больше, чем сообщается. Только об одном из каждых 10 случаев сообщается в органы здравоохранения, потому что:
- Иногда коклюш диагностируется по другому признаку.
- Некоторые люди страдают коклюшем, не подозревая об этом, поэтому они могут не обращаться к врачу, и это может остаться невыявленным и незарегистрированным.
Что, если я столкнулся с коклюшем?
Поговорите со своим врачом, медсестрой или в клинике, как только узнаете, что подверглись заражению. Вам могут назначить антибиотики, чтобы вылечить инфекцию и сделать инфекцию менее серьезной, особенно если вы начнете ее рано. Постарайтесь держаться подальше от других людей, пока вы не завершите первые 5 дней лечения (или пока не будет поставлен другой диагноз кашля и вы не узнаете, что не заразны).
Что мне делать, если я думаю, что у кого-то из членов моей семьи коклюш?
Если вы считаете, что у вас или у кого-то из членов вашей семьи коклюш, позвоните своему врачу, медсестре или в клинику и попросите пройти обследование на коклюш. Любой, у кого может быть коклюш, должен держаться подальше от других людей, пока болезнь не будет излечена (или другой диагноз кашля не докажет, что он не заразен).
Как работодатели должны поступать с работниками, вернувшимися на работу с коклюшем?
Работодатели должны поговорить со своим отделом кадров, чтобы понять политику, процедуры и трудовые соглашения своей компании, а также сотрудничать с местным агентством здравоохранения, если у них есть вопросы о том, когда человек с коклюшем может безопасно вернуться на работу.Работодатели не должны делиться информацией о здоровье отдельных сотрудников с другими.
Какой метод очистки лучше всего предотвращает распространение коклюша?
Хотя коклюшные бактерии могут жить на поверхности или предмете в течение нескольких дней, у большинства людей коклюш не возникает при контакте с поверхностями или предметами. Они получают его при непосредственном контакте с людьми, которые болеют коклюшем.
Где я могу получить дополнительную информацию о коклюше?
В начало
О вакцинах от коклюша
Что такое вакцина от коклюша?
Существуют две вакцины, защищающие от коклюша:
- DTaP предназначена для младенцев и детей младше семи лет.
- Tdap предназначен для детей от семи лет и старше, подростков и взрослых (включая беременных женщин).
Кому нужна вакцина от коклюша?
Людям всех возрастов следует делать прививку от коклюша. Какая вакцина вам нужна, зависит от вашего возраста. Вакцинация – лучшая защита от коклюша и помогает снизить риск для вас самих, уязвимых младенцев и беременных женщин.
Взрослые 19 лет и старше (кто еще не получил бустер Tdap Особенно:
| Tdap; одна доза |
| Беременные женщины (даже если вы ранее были вакцинированы) | Tdap; одна доза как можно раньше в течение третьего триместра (между 27 и 36 неделями беременности) каждой беременности |
| Подростки от 11 до 18 лет (желательно в возрасте 11 или 12 лет) | Tdap; одна доза |
Дети от 7 до 10 лет (кто не получил все 5 доз АКДС, перечисленных ниже) | Tdap; одна доза |
| Дети от 2 месяцев до 7 лет | DTaP Одна доза для каждого возраста:
|
Как скоро моему новорожденному ребенку сделают вакцину?
Первая доза вакцины DTaP рекомендуется через два месяца.Поговорите со своим врачом, если считаете, что у вашего ребенка повышенный риск коклюша.
Что произойдет, если дети и подростки не получили все запланированные прививки от коклюша?
Несвоевременное получение рекомендованных вакцин повышает риск заражения и распространения коклюша у детей и подростков. Вакцинация – лучшая защита от коклюша, поэтому важно, чтобы каждый – дети и взрослые – получили запланированные прививки от коклюша.
- Если вашему ребенку меньше семи лет и он не в курсе, немедленно поговорите с его или ее лечащим врачом о том, что он может попасть на вакцину DTaP.
- Если вашему ребенку от семи до десяти лет и он не следовал рекомендованному графику иммунизации, ему или ей нужна вакцина Tdap.
Как часто взрослым следует делать прививку от коклюша?
Все взрослые должны получить одну дозу вакцины Tdap. Беременным женщинам Tdap требуется при каждой беременности.Если вам сделали вакцину Tdap в подростковом возрасте (11 лет и старше), вам не нужна еще одна вакцина, если вы не беременны. В этом случае вам следует сделать вакцину Tdap еще раз на 27–36 неделе беременности, желательно. как можно раньше в этом окне. Посоветуйтесь со своим врачом, медсестрой или в клинике, чтобы убедиться, что вы в курсе всех прививок.
Если у моего ребенка коклюш, нужно ли ему делать прививки?
Да. Когда кто-то заболевает коклюшем, его организм вырабатывает естественный иммунитет.Однако неизвестно, как долго этот иммунитет сохраняется у каждого человека, поэтому плановая вакцинация против коклюша по-прежнему рекомендуется для людей, перенесших коклюш.
Зачем мне делать прививки, если я не контактирую с младенцами?
Хотя у вас может не быть прямого контакта с младенцами, вы можете находиться рядом с ними в общественных местах, таких как продуктовый магазин или библиотека. Младенцы часто заражаются коклюшем от взрослого или члена семьи, который может даже не знать, что у них это заболевание.Младенцы, заболевшие коклюшем, часто должны быть госпитализированы и могут умереть.
Сколько людей вакцинированы в Вашингтоне?
Согласно данным Национального исследования иммунизации (NIS), вот показатели вакцинации детей и подростков в Вашингтоне в 2016 году:
85,8% (+ 4,8%) | Дети 19-35 месяцев | 4 или более дозы DTaP |
86.8% (+ 4,6%) | 13-17 лет | 1 доза или более Tdap |
Информация о показателях вакцинации взрослых против Tdap в нашем штате недоступна. По данным Национального опроса о состоянии здоровья, в 2014 году национальный показатель Tdap среди взрослых составлял 22 процента.
Узнайте больше о показателях вакцинации против коклюша в Центре контроля заболеваний:
Сколько людей нужно сделать иммунизацией, чтобы добиться иммунитета сообщества (или группы)?
Как правило, более 90 процентов населения должны быть вакцинированы против болезни, чтобы обеспечить общую защиту населения.Поскольку вакцины от коклюша не действуют всю жизнь и потому, что он так легко распространяется, мы не можем полагаться на иммунитет сообщества, чтобы защитить нас от этого заболевания. Убедитесь, что вы и окружающие знаете о вакцине от коклюша, – это ваш лучший шанс защитить себя и свою семью от этого серьезного заболевания.
В начало
Насколько хорошо работают вакцины
Действительно ли вакцина от коклюша работает?
Несмотря на то, что вакцина от коклюша не идеальна, она является наилучшей доступной защитой от этой болезни.Это помогает защитить как человека, которому сделана вакцина, так и окружающих, которые наиболее уязвимы для тяжелого коклюша или осложнений (например, младенцы и беременные женщины). Мы знаем, что защита, получаемая с помощью любой из доступных вакцин против коклюша, довольно хорошая (эффективность от 73 до 98 процентов) в первый год после вакцинации, но со временем она проходит. Таким же образом люди, перенесшие коклюш в прошлом, постепенно становятся восприимчивыми к этой болезни примерно через пять-десять лет.
Могут ли вакцинированные люди болеть коклюшем?
Иногда, когда вакцинированные люди подвергаются заражению, они все равно болеют коклюшем, хотя обычно у них более легкие симптомы, более короткое заболевание и вероятность распространения болезни на других меньше.
Как долго действует вакцина для детей младшего возраста (АКДС)?
Недавние исследования показывают, что вакцина против коклюша для детей младшего возраста (АКДС) действует не так долго, как ожидалось, и защита со временем исчезает.Защита высока – около 98 процентов – в течение первого года после получения пятой дозы АКДС. Через пять лет он упадет примерно до 70 процентов и может продолжать постепенно снижаться после этого.
В 1990-е годы Соединенные Штаты перешли с вакцины АКДС на новую вакцину от коклюша для детей. Новая вакцина (АКДС) вызывает меньше побочных эффектов, чем старая, но защита от АКДС длится не так долго, как от АКДС. Это может объяснить, почему коклюш чаще встречается у детей старшего возраста.Сегодняшние подростки – первая группа детей, которые в младенчестве получают только новую вакцину DTaP; они не получали доз старой вакцины.
Как долго действует вакцина для детей старшего возраста, подростков и взрослых (Tdap)?
Исследование, проведенное здесь, в штате Вашингтон, во время эпидемии коклюша 2012 года, показало, что в целом вакцина Tdap обеспечивает защиту от коклюша на 64%, а в течение первого года после вакцинации – на 73%. Количество зарегистрированных случаев коклюша среди подростков – изменяющаяся тенденция по всей стране, которая указывает на то, что продолжительность защиты от коклюша вакциной Tdap короче, чем ожидалось.Через четыре года после вакцинации эффективность защиты может упасть ниже 50%. Это показывает, почему беременным женщинам так важно проходить вакцинацию в конце каждой беременности.
Если вакцина действует недолго, зачем мне ее делать?
Вакцина работает очень хорошо первые пару лет. Даже после пяти лет у детей все еще есть умеренная защита от коклюша. Младенцы обычно болеют коклюшем от члена семьи или опекуна и подвергаются наибольшему риску серьезного заболевания и потенциально смерти от коклюша.Люди, которые прошли вакцинацию и все еще болеют коклюшем, обычно болеют более легкими и короткими формами и с меньшей вероятностью передают болезнь другим людям, например младенцам и беременным женщинам.
Следует ли мне сделать еще одну вакцинацию, если я получил вакцину Tdap несколько лет назад?
Текущая рекомендация заключается в том, что все люди в возрасте 11 лет и старше должны получить одноразовую дозу вакцины Tdap. Беременным женщинам следует делать вакцину Tdap при каждой беременности.
Изменится ли рекомендации по вакцинации?
Рекомендации для беременных изменились, и не исключено, что другие рекомендации могут измениться.Центры по контролю и профилактике заболеваний разрабатывают и корректируют рекомендации на основе того, что они узнают, отслеживая отчеты о заболеваниях и безопасности.
Какая самая лучшая профилактика для людей, которые недавно получили вакцину от коклюша?
Если нет новых рекомендаций по вакцине Tdap или новой вакцине, всем следует мыть руки, прикрывать кашель и оставаться дома, когда они больны. Лучше избегать тесного контакта с людьми, у которых есть симптомы кашля или простуды.
Влияет ли вакцина против гриппа на эффективность вакцины против коклюша?
Нет никаких доказательств того, что вакцина от коклюша работает иначе, если вам сделана вакцина от гриппа. Мы рекомендуем делать прививку от гриппа каждому человеку от шести месяцев и старше каждый год. Узнайте больше о вакцине от гриппа.
В начало
Безопасность и мониторинг вакцин
Безопасны ли вакцины против коклюша?
Исследования и постоянный надзор за безопасностью вакцин показали, что коклюшные вакцины безопасны.Дополнительную информацию о безопасности вакцин против коклюша можно получить в Центрах по контролю и профилактике заболеваний (CDC).
Каким образом проверяется безопасность вакцин?
Вакциныпроходят тестирование до того, как они будут лицензированы для использования. После использования вакцины CDC и Управление по санитарному надзору за качеством пищевых продуктов и медикаментов всегда контролируют вакцину через национальную систему VAERS (система сообщений о побочных эффектах вакцины) и другие системы, основанные на поставках вакцины, чтобы гарантировать безопасность вакцины для использования.
Есть ли побочные эффекты от вакцин?
Как и любое лекарство, вакцины могут вызывать побочные эффекты. Большинство из них мягкие:
- Боль, покраснение или припухлость в месте инъекции (У детей это чаще встречается после четвертой и пятой доз DTaP, чем после первых трех доз).
- Легкая лихорадка
- Головная боль
- Усталость
- Тошнота, рвота, диарея или боль в животе
- Озноб, ломота в теле, болезненные суставы, сыпь или опухшие железы (редко)
Умеренные реакции на вакцину от коклюша редки, но могут включать плач в течение трех часов и более у детей.Единственная известная серьезная реакция на вакцину DTaP (детская) – это аллергическая реакция на вакцину, которая встречается очень редко, менее 1 на 1 миллион доз. Нет известных умеренных или серьезных реакций на вакцину Tdap (для подростков и взрослых).
Я не уверен, была ли мне сделана вакцина Tdap. Можно получить его снова?
Для большинства людей преимущества защиты от коклюша перевешивают риск любых побочных эффектов, которые могут возникнуть после приема второй дозы. Если у вас есть особые опасения, обратитесь к врачу, медсестре или в клинику.
В начало
Где получить вакцину от коклюша
Где я могу получить вакцину от коклюша?
Есть много мест, где предлагают вакцину от коклюша:
- Ваш лечащий врач
- Большинство аптек (в некоторых есть ограничения по возрасту обслуживания)
- Ваше местное агентство здравоохранения
Для вашего ребенка вакцинация часто должна быть сделана во время запланированных осмотров ребенка и будет сделана его лечащим врачом.Если вам нужна помощь в поиске поставщика медицинских услуг или у вас нет медицинской страховки, позвоните на горячую линию по вопросам семейного здоровья по телефону 1-800-322-2588 или посетите веб-сайт ParentHelp123.
Есть ли пункты вакцинации?
В вашем районе могут быть клиники вакцинации. Обратитесь в местное агентство здравоохранения.
Будут ли школы вакцинации?
В некоторых школах есть пункты вакцинации. Информацию могут предоставить местный школьный округ или агентство здравоохранения.
В начало
Как платить за вакцину от коклюша, если вы – взрослый
Оплачивает ли вакцина моя частная медицинская страховка?
Дети в возрасте до 18 лет получают вакцины бесплатно в Вашингтоне в рамках Программы детских вакцин. Взрослые: позвоните по номеру обслуживания клиентов, указанному на обратной стороне вашей страховой карты, чтобы узнать, будет ли вам покрыта вакцина Tdap.
Покрывает ли Medicare вакцину?
Medicare Part D покрывает стоимость вакцины для взрослых (Tdap) для взрослых в возрасте 65 лет и старше.Поскольку это пособие на лекарства, отпускаемые по рецепту, покрытие зависит от использования этого пособия в течение года. Позвоните по телефону 1-800-633-4227, чтобы задать вопросы о программе Medicare. Медицинские работники с вопросами должны обращаться в план Части D своих пациентов, чтобы получить информацию о вакцине Части D.
Покрывает ли Washington Apple Health (Medicaid) вакцину?
Washington Apple Health (Medicaid) покрывает вакцину против коклюша в соответствии с рекомендуемым графиком иммунизации. Щелкните здесь, чтобы получить дополнительную информацию о вакцинах, покрываемых Apple Health.
Как я могу заплатить за вакцину, если я не застрахован?
Могут быть программы, которые могут вам помочь. Для получения дополнительной информации позвоните на горячую линию по вопросам здоровья семьи 1-800-322-2588 или посетите веб-сайт parenthelp123. Вы также можете связаться с местным агентством здравоохранения, чтобы узнать, планируются ли бесплатные прививки в вашем районе.
В начало
Для беременных и молодых родителей
Какая вакцина рекомендуется беременным женщинам?
Центры по контролю и профилактике заболеваний рекомендуют беременным женщинам получать одну вакцину Tdap при каждой беременности как можно раньше, между 27 и 36 неделями беременности (третий триместр).Проконсультируйтесь с врачом, если у вас есть вопросы о том, что вам подходит.
Зачем беременным женщинам делать прививки от коклюша?
Прививка во время беременности помогает вашему ребенку двумя способами: (1) ребенок получает некоторую краткосрочную защиту от вашей вакцины, потому что вы передаете ему вакцину до того, как он родится; и (2) вы сами уменьшаете риск коклюша и подвергаете своего новорожденного заражения инфекцией.
Почему беременным следует вакцинироваться при каждой беременности?
Женщин следует вакцинировать во время каждой беременности, потому что мать передает ребенку некоторую защиту еще до его рождения, а также потому, что защита от Tdap наиболее эффективна в течение первого года после вакцинации.Коклюш может быть серьезным заболеванием для младенцев, и большинство из них передается от родителей, братьев и сестер или опекунов. Вакцинация матери при каждой беременности обеспечивает наилучшую защиту для каждого ребенка.
Если я недавно родила, могу ли я получить вакцину от коклюша?
Если вы только что родили и никогда не получали Tdap (вакцина от коклюша для подростков и взрослых), вам следует сделать ее немедленно. Ваш ребенок уязвим для коклюша, потому что дети слишком малы для вакцинации примерно до двухмесячного возраста и не защищены полностью до тех пор, пока не будут введены первые четыре дозы вакцины DTaP (вводимые в 2, 4, 6 и 15-18 лет). месяцев возраста).Вашему ребенку также понадобится пятая доза вакцины DTaP в возрасте от четырех до шести лет.
Коклюш очень опасен для младенцев и детей младшего возраста, и чаще всего они заражаются им от родителей, опекунов и других членов семьи. Лучший способ защитить вашего ребенка – это сделать вакцину и вовремя сделать прививки другим вашим детям.
Следует ли вакцинировать новых пап, братьев и сестер?
Всем членам семьи, живущим в вашем доме, и всем, кто будет проводить время с вашим новорожденным – например, бабушкам и дедушкам и воспитателям детей – следует сделать прививку от коклюша, если они еще не сделали этого.Посоветуйтесь со своим лечащим врачом, чтобы убедиться, что ваша семья в курсе последних событий.
Могу ли я получить вакцину от коклюша, если я кормлю грудью?
Принимать Tdap во время грудного вскармливания безопасно. Если вы кормите грудью и не получали Tdap, будучи взрослым, вам следует получить его немедленно.
Защищает ли грудное вскармливание моего ребенка от коклюша?
Матери, вакцинированные Tdap, могут передавать своим детям некоторые антитела против коклюша через грудное молоко, но это не обеспечивает полной защиты.По-прежнему важно защитить ребенка, который еще слишком мал для вакцинации, ограничив его или ее подверженность коклюшу. Попросите больных держаться подальше и убедитесь, что вы и все, кто находится рядом с вашим ребенком, вакцинированы. Затем, как только ваш ребенок станет достаточно взрослым, сделайте ему прививку, следуя рекомендованному графику иммунизации (PDF).
В начало
Для медицинских работников и медработников
Требуется ли вакцина против коклюша для медицинских работников?
Все медицинские работники должны получить одну дозу вакцины Tdap.Это помогает защитить рабочих и их пациентов. Это особенно верно, если медицинский работник будет работать с младенцами и беременными женщинами. Не существует закона штата, который требует от медицинских работников делать прививку от коклюша, но некоторые медицинские организации имеют правила, требующие вакцинации персонала. Уточните у своего работодателя правила вакцинации на рабочем месте.
Были ли зарегистрированы случаи коклюша у медицинских работников во время эпидемии 2012 года?
Да, во время эпидемии коклюша в Вашингтоне в 2012 году было несколько случаев коклюша среди медицинских работников.Мы рекомендуем всем медицинским работникам сделать прививку Tdap, оставаться дома, когда они больны, и использовать соответствующие средства индивидуальной защиты для предотвращения заражения при уходе за пациентами с респираторными инфекциями, такими как коклюш и грипп.
Сообщают ли медицинские работники в Вашингтоне всех людей, прошедших тестирование на коклюш?
В Вашингтоне коклюш является заболеванием, о котором необходимо сообщать, и даже о подозреваемом случае медицинские работники должны сообщать в местные органы здравоохранения.Некоторые поставщики не знают о требовании сообщать. Некоторые случаи коклюша диагностируются как другие состояния и не регистрируются. Некоторые люди с коклюшем не обращаются за медицинской помощью и им не ставят диагноз. По оценкам, об одном из 10 случаев коклюша сообщается в общественное здравоохранение.
В начало
Взгляд на каждую вакцину: вакцины против дифтерии, столбняка и коклюша
Дифтерия
Что такое дифтерия?
Опасности, связанные с дифтерией, исходят от токсина, выделяемого бактерией Corynebacterium diphtheriae .Токсин мешает детям дышать и глотать, но он также поражает сердце, почки и нервы.
Заболеваемость дифтерией
В 1920-х годах дифтерия была частой причиной смерти детей и подростков. На пике болезни ежегодно в США регистрировалось около 150 000 случаев дифтерии. Вакцина против дифтерии, впервые примененная в США в начале 1940-х годов, практически устранила болезнь. Сейчас мы видим менее двух случаев в год.
Вспышки все еще происходят во всем мире и обычно совпадают со снижением показателей иммунизации.
Столбняк
Что такое столбняк?
Столбняк – еще одно заболевание, вызываемое выделяющей токсины бактерией, Clostridium tetani . В отличие от большинства болезней, которые можно предотвратить с помощью вакцин, столбняк – это не болезнь, которую вы заразили от кого-то другого. Бактерии живут в почве и обычно попадают в организм после проколов или ран, которые не содержатся в чистоте или включают поврежденные ткани, например, от ожогов, обморожений или гангрены. Предметы, которые могут быть заражены бактериями столбняка, включают гвозди или осколки стекла, лежащие на земле.
Учитывая игривый, авантюрный и часто склонный к травмам характер детей, важно сделать им прививки от столбняка. Мытье рук и купание мало что делают, если бактерии действительно попадают под кожу.
Попадая под кожу, бактерии вырабатывают токсин, вызывающий мышечные спазмы. Если эти спазмы затрагивают горло и челюсть (тризм), они могут мешать дыханию, вызывая удушье. Столбнячный токсин также может повредить сердце.
Из-за присутствия в окружающей среде и неинфекционной природы этого заболевания искоренить его с помощью вакцинации невозможно.Кроме того, люди не могут быть защищены от этой болезни, потому что все вокруг были вакцинированы; то есть защиты от коллективного иммунитета нет.
Две группы населения, наиболее пораженные столбняком
В развитых странах столбняк обычно рассматривается как инфицирование ран у взрослых, которые травмировались сами; однако в развивающихся странах многие младенцы страдают столбняком новорожденных. Инфекции у новорожденных возникают в результате плохих санитарных условий во время или после родов. Усилия по искоренению детской смертности от столбняка продвигаются, но еще предстоит проделать работу.
коклюш
Что такое коклюш?
Коклюш (также известный как коклюш) – одно из самых заразных заболеваний. Вызванный бактерией ( Bordetella pertussis ) коклюш вызывает у детей неконтролируемый кашель. Кашель часто бывает настолько сильным и стойким, что дети не могут отдышаться и издают «кричащий» звук, когда они пытаются вдохнуть через дыхательное горло, сильно суженное слизью. Кашель может быть настолько сильным, что больные коклюшем могут сломать ребра, разорвать кровеносные сосуды или заболеть грыжей.Также может развиться пневмония или судороги. Младенцы младшего возраста также могут испытывать приступы апноэ, при которых они на короткое время перестают дышать.
Коклюш необычен тем, что большинство детей заражаются от взрослых, а не от других детей. Поскольку коклюш часто неправильно диагностируют и недооценивают, люди не всегда понимают, насколько он распространен. Например, за последние несколько лет в Центры по контролю и профилактике заболеваний ежегодно сообщалось в среднем около 17 500 случаев коклюша, но это, вероятно, представляет собой лишь верхушку айсберга того, что происходит в обществе.
Прочитать личную историю о коклюше »
Почему коклюш иногда называют «100-дневным кашлем»?
Сильные приступы кашля, сопровождающие коклюш, являются основной причиной, по которой эту болезнь иногда называют «100-дневным кашлем». Представьте, что у вас 15 приступов сильного кашля в день – приступы кашля, которые вызывают рвоту и мешают вам заснуть; приступы кашля настолько сильные, что у вас идет кровотечение из носа или трескается ребро; приступы кашля, длящиеся месяцами. Это коклюш.
Пять вещей, которые вам следует знать о коклюше:
- Коклюш очень заразен; Фактически, восемь из 10 неиммунных людей будут инфицированы при контакте с кем-то с этим заболеванием.
- Коклюш часто неправильно диагностируется.
- Вы можете заразиться коклюшем более одного раза, и защита от вакцины со временем ослабевает.
- Дети старшего возраста и взрослые обычно передают коклюш младенцам и детям младшего возраста.
- Коклюш может быть особенно тяжелым и даже смертельным для младенцев.
Ошибочный диагноз, неполный диагноз и ослабление иммунитета
Специалисты знают, что фактическое количество случаев коклюшных инфекций каждый год намного превышает количество диагностированных. Это из-за:
- Ошибочные диагнозы: поскольку бактерии коклюша обнаруживаются только в начале инфекции, тест может быть отрицательным к тому времени, когда кто-то обратится за медицинской помощью.
- Недостаточный диагноз: поскольку многие больные взрослые не обращаются к врачу, у них никогда не диагностируется коклюш.
- Угасание иммунитета: поскольку существует вакцина, люди ожидают получить иммунитет, но для поддержания иммунитета необходимы бустерные дозы.
Восприимчивые младенцы
Хотя коклюшная инфекция может мешать повседневной жизни, взрослые, как правило, выздоравливают. К сожалению, младенцам и маленьким детям с узкими трахеями не всегда везет. Эпизоды кашля, вызванные коклюшем, часто вызывают посинение младенцев, поскольку им трудно дышать. К сожалению, некоторые из них не выживают.
Поскольку наиболее пострадавшая возрастная группа – это младенцы, которые еще слишком малы для вакцинации, официальные лица здравоохранения рекомендовали два способа их защиты на переходный период:
- «Заимствованный» иммунитет – поскольку беременные женщины ранее подвергались воздействию коклюша, получение однократной дозы вакцины Tdap между 27 и 36 неделями беременности повышает уровень антител к коклюшу в их крови. В результате их дети получают более высокий уровень материнских антител против коклюша, которые могут защитить их, если они подвергаются воздействию бактерий до вакцинации.Беременным женщинам следует сделать вакцину Tdap как можно раньше в течение этого периода от 27 до 36 недель, чтобы максимально увеличить количество антител, которые ребенок может иметь во время родов.
- Ограниченное воздействие – любой, кто болен, особенно с симптомами, включающими кашель, должен воздерживаться от пребывания рядом с ребенком. Членам семьи, которые будут находиться с новорожденным в течение продолжительных периодов времени, также рекомендуется получить разовую дозу вакцины Tdap, если они еще не сделали ее.
Вакцины DTaP, Tdap и Td
Обе вакцины DTaP и Tdap защищают от трех бактериальных инфекций: дифтерии, столбняка и коклюша, тогда как вакцина Td защищает только от дифтерии и столбняка.Кроме того, вакцины различаются в зависимости от того, кто их должен получать, и количества вакцинных белков, которые они содержат:
- DTaP : Вакцина DTaP вводится младенцам и детям раннего возраста сериями из пяти прививок ─ в 2 месяца, 4 месяца, 6 месяцев, 15–18 месяцев и снова в возрасте от 4 до 6 лет.
- Tdap : вакцина Tdap отличается от вакцины DTaP, потому что она содержит меньшее количество белков дифтерии и коклюша. По этой причине Tdap гораздо реже, чем DTaP, вызывает побочные эффекты, такие как боль, покраснение и болезненность, у подростков и взрослых.Вакцина Tdap рекомендуется большинству людей в возрасте 11 лет и старше, которые ранее не получали ее. Люди, которым необходима ревакцинация против столбняка, и те, у кого есть рана, требующая вакцинации против столбняка, могут получить вакцину Tdap или Td.
- Td : Вакцина против Td – это та вакцина, о которой люди обычно думают, когда думают о ревакцинации против столбняка. Как и Tdap, он содержит меньшее количество дифтерийного белка, чтобы уменьшить возникновение побочных эффектов у взрослых. Взрослые должны получать дозу Tdap или Td каждые 10 лет, а также если у них есть рана, требующая вакцинации против столбняка.
Вакцина против дифтерии
Как производится вакцина от дифтерии?
Бактерии, вызывающие дифтерию, производят вредный белок, называемый токсином. Люди, у которых развивается иммунный ответ на этот токсин, защищены от болезни. Вакцина от дифтерии изготавливается путем введения токсина дифтерии и его инактивации химическим веществом. Инактивированный токсин называется «анатоксином». После инъекции токсоид вызывает иммунный ответ на токсин, но, в отличие от токсина, не вызывает заболеваний.
Каковы побочные эффекты вакцины от дифтерии?
Вакцина против дифтерии может вызывать легкие побочные эффекты, такие как боль или болезненность в области укола, а иногда и субфебрильную температуру.
Вакцина против столбняка
Как делается вакцина против столбняка?
Бактерии, вызывающие столбняк, производят вредный белок, называемый токсином. Название столбнячного токсина – тетаноспазмин. Люди, у которых развивается иммунный ответ на этот токсин, защищены от столбняка.Вакцина против столбняка производится путем введения токсина столбняка и его инактивации химическим веществом. Инактивированный токсин называется «анатоксином». После инъекции токсоид вызывает иммунный ответ против токсина, но, в отличие от токсина, не вызывает заболевания.
Каковы побочные эффекты вакцины против столбняка?
Как и вакцина против дифтерии, вакцина против столбняка может вызывать легкие побочные эффекты, такие как боль или болезненность в области укола, а иногда и субфебрильную температуру.
Противостолбнячная вакцина также является редкой причиной тяжелой аллергической реакции. По оценкам, эта аллергическая реакция может возникнуть примерно у одного из каждого миллиона детей, получивших вакцину от столбняка, и может включать крапивницу, затрудненное дыхание или снижение артериального давления. Аллергическую реакцию можно лечить с помощью лекарств.
Вакцина против коклюша
Как делается вакцина против коклюша?
Бактерии, вызывающие коклюш, производят несколько вредных белков, называемых токсинами.Люди, у которых развивается иммунный ответ на некоторые из этих токсинов, защищены от болезней. Вакцина от коклюша производится путем взятия от двух до пяти этих токсинов и их инактивации химическим веществом. Инактивированные токсины называются «анатоксинами». После инъекции токсоиды вызывают иммунный ответ против токсинов, но, в отличие от токсинов, они не вызывают болезни.
Последняя версия коклюшной вакцины была выпущена осенью 1996 года. Эта вакцина называется «бесклеточной» коклюшной вакциной (или АР) и является более чистой, чем старая «цельноклеточная» коклюшная вакцина.«Старая» коклюшная вакцина все еще содержала убитую форму цельных коклюшных бактерий. Поскольку отдельные бактерии иногда называют клетками, «старая» вакцина против коклюша была названа «цельноклеточной» вакциной. С другой стороны, новая вакцина против коклюша основана на достижениях в области химии белков и очистки белков. Поскольку целых убитых коклюшных бактерий больше нет, «новую» коклюшную вакцину называют «бесклеточной» вакциной.
Каковы побочные эффекты коклюшной вакцины?
«Старая» коклюшная вакцина, называемая «цельноклеточной» вакциной, имела высокий уровень легких и тяжелых побочных эффектов.Легкие побочные эффекты, такие как боль и болезненность в месте укола, лихорадка, раздражительность и сонливость, наблюдались от одной трети до половины детей, получивших вакцину. Тяжелые побочные эффекты, такие как постоянный безутешный плач, возникали в одной из каждых 100 доз, лихорадка выше 105 градусов возникала в одной из каждых 330 доз, а судороги с лихорадкой возникали в одной из каждых 1750 доз.
Новая «бесклеточная» коклюшная вакцина, которая используется в Соединенных Штатах с 1996 года, имеет гораздо более низкие показатели как легких, так и тяжелых побочных эффектов.Легкие побочные эффекты, такие как боль и болезненность в месте инъекции, возникают примерно у одной трети детей, чаще всего после четвертой или пятой дозы. Более серьезные реакции возникают примерно у одного из 10 000 детей. Тяжелые реакции могут включать лихорадку 105 градусов и выше, связанные с лихорадкой судороги, безутешный плач или гипотонически-гипореактивный синдром, состояние, при котором ребенок может стать вялым и летаргическим с плохим мышечным тонусом в течение нескольких часов. (см. страницу «Безопасны ли вакцины?»).
К сожалению, последние данные свидетельствуют о том, что повышенная безопасность была снижена в эффективности вакцины.Дети, получившие «бесклеточную» вакцину против коклюша, становятся восприимчивыми быстрее, чем те, кто получил «цельноклеточную» вакцину. Однако маловероятно, что мы вернемся к использованию старой версии; вместо этого могут быть рекомендованы дополнительные бустерные дозы до тех пор, пока не будет разработана новая версия вакцины, которая будет одновременно безопасной и более эффективной.
Следует ли детям, которые бесконтрольно плачут после вакцинации DTaP, получать дополнительные дозы?
Считается, что младенцы, испытывающие неконтролируемый плач после вакцинации DTaP, имеют «меры предосторожности» для получения будущих доз вакцины, что означает, что они все еще могут получать будущие дозы вакцины DTaP; однако относительные риски и преимущества следует обсудить с врачом ребенка до вакцинации.
Поскольку коклюш, в частности, циркулирует во многих частях страны каждый год, а младенцы грудного возраста наиболее подвержены осложнениям от этого заболевания, относительные преимущества вакцины могут все же перевешивать риски. Предыдущий опыт показал, что в большинстве случаев младенцы, которые испытывают безутешный плач после первой дозы DTaP, не испытывают такой же реакции после последующих доз.
Следует ли делать прививку от коклюша подросткам и взрослым?
Коклюш часто встречается у подростков и взрослых.Поэтому вакцина для предотвращения коклюша у подростков и взрослых приносит большую пользу. Однако старая «цельноклеточная» коклюшная вакцина и «бесклеточная» коклюшная вакцина для маленьких детей (часть комбинированной вакцины DTaP) имели высокий уровень побочных эффектов при введении людям старше 7 лет. Для детей старшего возраста и взрослых доступна более новая «бесклеточная» вакцина, содержащая коклюш (часть вакцины Tdap).
Поскольку подростки и взрослые могут передавать это заболевание младенцам, которые еще слишком малы для того, чтобы получить серию вакцины DTaP, совершенно необходимо, чтобы взрослые вокруг ребенка имели иммунитет.Родители, бабушки и дедушки и лица, обеспечивающие уход за детьми, должны были получить дозу вакцины Tdap. (Также см. Рекомендации по вакцинам для молодых и будущих мам.)
Как защитить новорожденного от коклюша?
Коклюш может быть опасным заболеванием для новорожденного. Из-за небольших размеров дыхательных путей и количества слизи, вызванной коклюшной инфекцией, у детей возникают проблемы с дыханием, и они часто становятся синими во время приступов кашля. Ежегодно в США от коклюша умирает около 20 детей, большинство из них – младенцы, не прошедшие полную иммунизацию.
Есть несколько способов защитить ребенка от коклюша. Младенцы получают вакцину от коклюша в возрасте 2, 4 и 6 месяцев. Они получают дополнительную дозу в возрасте от 15 до 18 месяцев. Однако младенцы наиболее восприимчивы в течение первых нескольких месяцев жизни либо потому, что они еще не получили вакцину, либо потому, что полученная доза не полностью защитила их. В течение этого времени вы можете защитить своего ребенка, убедившись, что все взрослые (или братья и сестры), которые будут рядом с ним, проходят вакцинацию от коклюша и здоровы, в частности, что у них нет кашля.
Существует вакцина Tdap для подростков и взрослых. Буква «p» означает, что он содержит коклюшный компонент. Беременные женщины должны получать вакцину Tdap между 27 и 36 неделями беременности во время каждой беременности . Хотя любое время в течение этого периода приемлемо, официальные лица здравоохранения рекомендуют сделать вакцину как можно раньше в течение этого периода. Если срок беременности превышает 36 недель, обязательно попросите вакцину Tdap перед выпиской из больницы.Ваш супруг (а), бабушка и дедушка ребенка и любые другие взрослые, которые обычно находятся рядом с ребенком, также должны получить вакцину до ваших родов, если они ранее не получали вакцину.
Кроме того, вы можете поощрять мытье рук до того, как люди дотронутся до ребенка, и, если кто-то кашляет, постарайтесь ограничить контакт ребенка с этим человеком. К сожалению, люди заразны не только в первые несколько недель стадии сильного кашля, но и в период от одной до двух недель до начала кашля.В этот период симптомы могут напоминать респираторные симптомы, похожие на простуду (например, насморк, чихание, эпизодический кашель).
Узнайте больше о способах защиты вашего ребенка перед вакцинацией.
Если в детстве у меня был коклюш, нужно ли мне делать прививку, прежде чем находиться рядом с младенцем?
Защита от коклюшной инфекции недолговечна. Поскольку младенцы подвержены повышенному риску осложнений и смерти от коклюшных инфекций, взрослые и подростки, которые будут рядом с ними, включая поставщиков услуг по уходу за детьми, должны получить разовую дозу вакцины Tdap.
Если в детстве мне делали вакцину АКДС, нужна ли бустерная вакцина от коклюша?
Да. Взрослые, которые ранее не получали вакцину Tdap, должны получить разовую дозу. Беременным женщинам следует делать вакцину Tdap на сроке от 27 до 36 недель во время каждой беременности, поскольку коклюш может быть фатальным для младенцев. Хотя любое время в течение этого окна нормально, персонал здравоохранения рекомендует раньше, чем позже во время окна, для максимальной защиты ребенка.
Прочтите о маме, которая потеряла трехнедельного ребенка, когда они обе заболели коклюшем »
Вакцина Tdap также рекомендуется всем подросткам 11–12 лет.
Перевешивают ли преимущества вакцины против дифтерии ее риски?
Дифтерия – чрезвычайно редкая причина заболеваний в США. За последние 20 лет было зарегистрировано всего около 15 случаев дифтерии и менее пяти смертей. Последняя смерть от дифтерии в США произошла в 2003 году.Большинство случаев дифтерии завозны; Фактически, с 1999 года среди жителей США не было ни одного случая заболевания. С другой стороны, вакцина против дифтерии не имеет серьезных побочных эффектов. Таким образом, хотя риск заболевания и смерти от дифтерии очень мал, риск серьезных побочных реакций или смерти от дифтерийной вакцины равен нулю. Кроме того, снижение показателей иммунизации в других частях мира научило нас тому, как быстро могут возобновиться вспышки дифтерии. По этим причинам преимущества вакцины против дифтерии перевешивают ее риски.
Перевешивают ли преимущества вакцины против столбняка ее риски?
Хотя столбнячные бактерии есть повсюду, столбняк – редкая причина болезней в Соединенных Штатах. Но это, наверное, не так уж и редко, как вы думаете. В период с 2006 по 2016 год в США ежегодно регистрировалось в среднем 28 случаев столбняка, от трех до четырех смертей. С другой стороны, хотя вакцина против столбняка может быть очень редкой причиной кратковременной аллергической реакции, называемой «анафилаксией», вакцина против столбняка не вызывает смерти.Таким образом, преимущества вакцины против столбняка перевешивают ее риски. Кроме того, поскольку большинство болезней и смертей от столбняка приходится на пожилых людей, важно проходить ревакцинацию каждые 10 лет.
Перевешивают ли преимущества коклюшной вакцины ее риски?
На этот вопрос лучше всего ответить, взглянув на побочные эффекты старой коклюшной вакцины. Старая вакцина против коклюша имела высокий уровень серьезных побочных эффектов, таких как постоянный безутешный плач, температура выше 105 градусов и судороги с лихорадкой.Из-за негативной рекламы этой вакцины использование вакцины против коклюша сократилось во многих регионах мира. Например, в Японии дети перестали получать коклюшную вакцину к 1975 году. За три года до того, как вакцина была прекращена, было 400 случаев и 10 смертей от коклюша. За три года после отмены вакцины против коклюша было зарегистрировано 13 000 случаев и 113 случаев смерти от коклюша. Следует отметить, что, хотя побочные эффекты старой коклюшной вакцины были сильными, ни один ребенок не умер от коклюшной вакцины.
Министерство здравоохранения Японии, понимая, насколько дорого обошлась его ошибка, вскоре возобновило использование коклюшной вакцины. Дети Японии доказали, что польза от старой коклюшной вакцины явно перевешивает риски. Новая «бесклеточная» вакцина против коклюша имеет гораздо меньший риск серьезных побочных эффектов, чем старая «цельноклеточная» вакцина.
Коклюш довольно распространен в США. С 2016 по 2018 год в CDC ежегодно поступало в среднем около 17500 случаев коклюша, и несколько человек умерли от этой болезни в США.S. Однако из-за неполного диагноза и неправильного диагноза количество случаев, вероятно, будет значительно занижено по сравнению с тем, что произошло на самом деле. К сожалению, большинство смертей от коклюша происходит среди младенцев, которые изо всех сил пытаются дышать из-за суженного дыхательного горла, что приводит к их синева или кратковременной остановке дыхания. Поскольку коклюшная вакцина не вызывает смерти, преимущества коклюшной вакцины явно перевешивают ее риски.
Риски заболеваний
Дифтерия
- Поражение сердца, почек и нервов
- Может быть смертельным
Столбняк
- Сильные мышечные спазмы
- Спазм мышц горла и шеи может привести к удушению и смерти
- Повреждение сердца
коклюш
- Неконтролируемый кашель в течение недель или месяцев
- Сильный приступ кашля может вызвать трещины в ребрах, кровеносные сосуды или вызвать грыжу
- Пневмония или судороги
- Приступы апноэ (младенцы)
- Может быть смертельным
Риски, связанные с вакцинацией
- Боль, покраснение и припухлость в месте инъекции
- Легкая лихорадка
- Суетливость, утомляемость, отсутствие аппетита
- Тошнота, рвота, диарея, боль в животе
- Обширный отек конечности в месте укола (примерно у 3 из 100 человек)
- Тяжелые реакции (примерно у 1 из 10 000 человек):
- Температура 105 градусов и выше
- Припадки, связанные с лихорадкой
- Безутешный плач
- Гипотонически-гипореактивный синдром, состояние, при котором ребенок может стать вялым и вялым с пониженным мышечным тонусом на несколько часов
- Плоткин С.А., Оренштейн В., Оффит П.А. и Эдвардс К.М.Анатоксин дифтерии в вакцинах, 7-е издание. 2018, 261-275.
- Плоткин С.А., Оренштейн В., Оффит П.А. и Эдвардс К.М. Столбнячный анатоксин в вакцинах, 7-е издание. 2018, 1052-1079.
- Плоткин С.А., Оренштейн В., Оффит П.А. и Эдвардс К.М. Вакцины против коклюша в вакцинах, 7-е издание. 2018, 711-761.
Ссылки на конкретные темы
Противококлюшная вакцина и неврологические осложнения
Top KA, Brna P, Ye L, Smith B. Риск судорог после иммунизации у детей с эпилепсией: анализ интервалов риска.BMC Pediatr 2018; 18: 134.
Авторы проанализировали риск судорог после иммунизации у детей с эпилепсией в возрасте до 7 лет. Почти половина посещений иммунизации, которые произошли после диагноза эпилепсии, характеризовались получением DTaP. Риск судорог не увеличивался через 0-14 дней после вакцинации. Авторы пришли к выводу, что дети с эпилепсией не подвергаются повышенному риску судорог после иммунизации. Эти данные свидетельствуют о том, что иммунизация безопасна для детей с эпилепсией.
Lateef TM, Johann-Liang R, Kaulas H, Hasan R, Williams K, et al. Судороги, энцефалопатия и вакцины: опыт участия в Национальной программе компенсации травм с помощью вакцин. J Pediatr 2015; 166: 576-581
Авторы описали демографические и клинические характеристики детей в возрасте до 2 лет, в отношении которых в Национальную программу компенсации травм, полученных вакцинами (VICP), были поданы иски о судорожном расстройстве, энцефалопатии или обоих случаях одновременно. сроком на один год.В 80 процентах этих заявлений речь шла о вакцине, содержащей коклюш, и в четыре раза чаще, чем о цельноклеточной вакцине от коклюша. Судорожное расстройство было основным заболеванием, по которому испрашивалась компенсация, и было известно, что менее половины заявителей страдали лихорадкой на момент предъявления претензии. У значительного числа детей с предполагаемым повреждением от вакцины были ранее существовавшие неврологические аномалии или аномалии развития нервной системы. Среди тех, у кого развивается хроническая эпилепсия, многие из них имели клинические признаки, свидетельствующие о генетической основе эпилепсии.
Дейли М.Ф., Йих В.К., Гланц Дж.М., Хамбидж С.Дж., Нарвани К.Дж. и др. Безопасность вакцины против дифтерии, столбняка, бесклеточного коклюша и инактивированного полиовируса (DTaP-IPV). Вакцина 2014; 32: 3019-3024.
Авторы изучили риск серьезных, но нечастых побочных эффектов после приема DTaP-IPV у более чем 200 000 детей в возрасте 4-6 лет в течение четырехлетнего периода с помощью проекта Vaccine Safety Datalink. Прием DTaP-IPV существенно не увеличивал риск менингита / энцефалита, судорог, инсульта, синдрома Гийена-Барре, синдрома Стивенса-Джонсона, анафилаксии, серьезных аллергических реакций или серьезных местных реакций.
Сан Й., Кристенсен Дж., Хвиид А., Ли Дж., Ведстед П. и др. Риск фебрильных судорог и эпилепсии после вакцинации дифтерией, столбняком, бесклеточным коклюшем, инактивированным полиовирусом и гемофильной инфекцией , Haemophilus influenzae, тип b. JAMA 2012; 307 (8): 823-831.
Авторы оценили риск фебрильных судорог и эпилепсии у более чем 300 000 детей, получавших DTaP-IPV-Hib в возрасте 3, 5 и 12 месяцев в Дании в течение шестилетнего периода. Вакцинация DTaP-IPV-Hib не была связана с повышенным риском фебрильных судорог у детей в течение семи дней после вакцинации по сравнению с детьми после семи дней вакцинации.Субанализы показали повышенный риск фебрильных судорог в день первых двух вакцинаций, хотя абсолютный риск был небольшим. Вакцинация DTaP-IPV-Hib не была связана с повышенным риском эпилепсии.
Хуанг В.Т., Гаргиулло П.М., Бродер К.Р., Вайнтрауб Е.С., Искандер Дж.К. и др. Отсутствие связи между бесклеточной коклюшной вакциной и приступами в раннем детстве. Педиатрия 2010; 126 (2): e263-e269.
Авторы исследовали частоту приступов после приема АКДС в течение 10-летнего периода у более чем 430 000 детей в возрасте от 6 недель до 23 месяцев.Они не обнаружили значительного увеличения риска судорог после приема АКДС.
Yih WK, Nordin JD, Kulldorff M, Lewis E, Lieu TA и др. Оценка безопасности вакцины против столбняка, дифтерии и бесклеточного коклюша (Tdap) для подростков и взрослых с использованием активного наблюдения за нежелательными явлениями в Vaccine Safety Datalink. Vaccine 2009; 27: 4257-4262.
Безопасность Tdap контролировалась еженедельно среди субъектов в возрасте 10–64 лет в течение 2005–2008 гг., Уделяя особое внимание энцефалопатии-энцефалиту-менингиту, паралитическим синдромам, судорогам, поражениям черепных нервов и синдрому Гийена-Барре (СГБ).Никаких доказательств связи между Tdap и какими-либо из этих побочных эффектов не было обнаружено в течение трехлетнего периода наблюдения, который включал более 660 000 доз Tdap. Субанализы GBS и черепных нервов не выявили статистически значимых временных кластеров в течение 42 дней после вакцинации.
Ray P, Hayward J, Michelson D, Lewis E, Schwalbe J, et al. Энцефалопатия после цельноклеточной вакцинации против коклюша или кори: отсутствие доказательств причинной связи в ретроспективном исследовании случай-контроль.Pediatr Infect Dis J, 2006; 25: 768-773.
Авторы исследовали возможную взаимосвязь между цельноклеточной вакцинацией против коклюша (АКДС) или кори (MMR) и энцефалопатией, энцефалитом и синдромом Рейе, оценив записи о состоянии здоровья за 15 лет из четырех организаций по поддержанию здоровья в Соединенных Штатах, которые охватили почти 2,2 миллиона детей. Вакцины АКДС и КПК не были связаны с повышенным риском энцефалопатии, энцефалита или синдрома Рея после вакцинации.Кроме того, клинически характерной энцефалопатии, вызванной коклюшной вакциной, не было обнаружено, что согласуется с данными других исследований.
Le Saux N, Barrowman NJ, Moore DL, Whiting S, Scheifele D, et al. Снижение количества госпитализаций по поводу фебрильных судорог и сообщений об эпизодах гипотонии и гипореактивности, поступающих в отделения неотложной помощи больниц после перехода на бесклеточную коклюшную вакцину в Канаде: отчет IMPACT. Педиатрия 2003; 112: e348-e353.
Авторы сравнили частоту госпитализаций по поводу фебрильных судорог и гипотонико-гипореактивных эпизодов (HHE), поступающих в отделения неотложной помощи больниц до и после перехода с АКДС на АКДС в Канаде.Число госпитализаций в связи с фебрильными судорогами, связанными с коклюшной вакциной, и HHE, связанных с коклюшной вакциной, снизилось на 79 процентов и 60-67 процентов соответственно.
Барлоу В.Е., Дэвис Р.Л., Глассер Дж. В., Родс П.Н., Томпсон Р.С. и др. Риск судорог после получения цельноклеточных вакцин против коклюша, кори, эпидемического паротита и краснухи. N Engl J Med 2001; 345: 656-661.
Авторы исследовали взаимосвязь между АКДС и MMR и риском первого припадка, последующих припадков и нарушений развития нервной системы у детей.За трехлетний период было проведено более 340 000 вакцин АКДС и более 130 000 вакцин MMR. Получение вакцины АКДС было связано с повышенным риском фебрильных судорог только в день вакцинации (от шести до девяти фебрильных приступов на 100 000 вакцинированных детей). Получение вакцины MMR было связано с повышенным риском фебрильных судорог через 8–14 дней после вакцинации (25–34 фебрильных приступа на 100 000 вакцинированных детей). АКДС и КПК не были связаны с повышенным риском нефебрильных судорог.Не было обнаружено, что дети с фебрильными судорогами после вакцинации подвержены более высокому риску последующих судорог или нарушений развития нервной системы по сравнению с их невакцинированными сверстниками. Авторы пришли к выводу, что повышенный риск фебрильных судорог, вторичный по отношению к АКДС и MMR, по-видимому, не связан с какими-либо долгосрочными неблагоприятными последствиями.
Гудвин Дж., Нэш М., Голд М, Хит ТК, Берджесс Массачусетс. Вакцинация детей после перенесенного ранее гипотонического гипореактивного эпизода.J Paediatr Child Health 1999; 35: 549-552.
Гипотонически-гипореактивные эпизоды (HHE) когда-то считались противопоказанием к вакцинации против коклюша в Австралии. В этом исследовании авторы оценили безопасность дальнейшей вакцинации у детей, перенесших ГНЕ (95 процентов имели опыт цельноклеточного коклюша и 80 процентов – после первой дозы). Исследователи не обнаружили HHE или серьезных реакций после последующей АКДС, АКДС или АКДС. Авторы пришли к выводу, что ранее здоровые дети, у которых наблюдались реакции HHE, могут безопасно продолжать стандартные схемы вакцинации.
Vermeer-de Bondi PE, Labadie J, Rumke HC. Частота рецидивов коллапса после вакцинации цельноклеточной коклюшной вакциной: последующее исследование. BMJ 1998; 316: 902-903.
Авторы провели последующее исследование 84 детей в Нидерландах с зарегистрированным коллапсом после их первой цельноклеточной вакцинации против коклюша (АКДС), чтобы определить частоту рецидивов у тех, кто получил последующие дозы АКДС. Ни у одного из детей не было рецидивов коллапса, а другие побочные эффекты были незначительными.
Греко Д., Салмазо С., Мастрантонио П., Джулиано М., Тоцци А. и др. Контролируемое испытание двух бесклеточных вакцин и одной цельноклеточной вакцины против коклюша. N Engl J Med 1996; 334: 341-348.
Авторы сравнили эффективность и безопасность двух бесклеточных коклюшных вакцин с цельноклеточными коклюшными вакцинами и только DT у более чем 14 000 детей в течение 6–28 недель жизни. Было обнаружено, что DTwP имеет значительно более высокую частоту местных и системных реакций, включая местный отек и болезненность, раздражительность, лихорадку, постоянный плач в течение ≥ 3 часов и эпизоды гипотонии / гипореактивности у пациентов, получавших DTaP.События после приема DTaP были аналогичны контрольной группе, получавшей только DT. Судороги были либо нечастыми, либо не наблюдались в группах вакцинированных.
Gustafsson L, Hallander HO, Olin P, Reizenstein E, Storsaeter J. Контролируемое испытание двухкомпонентной бесклеточной, пятикомпонентной бесклеточной и цельноклеточной коклюшной вакцины. N Engl J Med 1996; 334: 349-356.
Авторы сравнили эффективность и безопасность двухкомпонентной бесклеточной коклюшной вакцины, пятикомпонентной бесклеточной коклюшной вакцины, цельноклеточной коклюшной вакцины и только DT у более чем 9000 детей в течение первых шести месяцев жизни.Было обнаружено, что АКДС имеет значительно более высокую частоту местных и системных реакций, включая длительный плач, цианоз, лихорадку и местные реакции, по сравнению с вакцинами АКДС и АКДС. Частота этих событий DTaP была аналогична контрольной группе, которая получала только DT. Судороги происходили нечасто в течение 48 часов после получения вакцины, и показатели были одинаковыми во всех группах.
Розенталь С., Чен Р., Хадлер С. Безопасность бесклеточной коклюшной вакцины по сравнению с цельноклеточной коклюшной вакциной.Arch Pediatr Adolesc Med 1996; 150: 457-460.
В декабре 1991 г. FDA лицензировало первую вакцину против дифтерии, столбнячного анатоксина и бесклеточного коклюша (DTaP) для детей в возрасте от 15 месяцев до 7 лет. В этом исследовании авторы проанализировали данные постмаркетингового наблюдения, представленные в Систему отчетности о побочных эффектах вакцин (VAERS) в период с конца 1990 г. по конец 1993 г., чтобы определить, реже ли возникают серьезные, но редкие нежелательные явления после АКДС по сравнению с цельноклеточным коклюшем ( АКДС) квитанция вакцины.По оценкам, за этот период было введено 27 миллионов доз АКДС (с вакциной Haemophilus influenzae типа b или без нее) и 5 миллионов доз АКДС. DTaP была связана со значительно меньшим количеством сообщений о нежелательных явлениях, а также со значительно меньшим количеством сообщений о побочных эффектах подкатегории (лихорадка, судороги или госпитализация) по сравнению с DTP.
Gale JL, Thapa PB, Wassilak SGF, Bobo JK, Mendelman PM, et al. Риск серьезного острого неврологического заболевания после иммунизации коклюшно-дифтерийной вакциной.JAMA 1994; 271: 37-41.
Авторы проспективно идентифицировали детей в период с середины 1987 по середину 1988 года в штатах Вашингтон и Орегон, чтобы оценить связь между получением цельноклеточной коклюшной вакцины и серьезным острым неврологическим заболеванием в течение семи дней после вакцинации. Среди примерно 368 000 введенных вакцин АКДС не было обнаружено повышенного риска серьезных острых неврологических заболеваний, включая сложные фебрильные судороги, афебрильные судороги, детские спазмы или острый энцефалит / энцефалопатию.
Блумберг Д.А., Льюис К., Минк С.М., Кристенсон П.Д., Чатфилд П. и др. Тяжелые реакции, связанные с вакциной против дифтерии, столбняка и коклюша: подробное исследование детей с приступами, эпизодами гипотонического и гипореактивного состояния, высокой температурой и постоянным плачем. Педиатрия 1993; 91: 1158-1165.
Авторы проспективно обследовали детей в Лос-Анджелесе, Калифорния, в период с 1986 по 1990 год, чтобы определить причины и факторы риска тяжелых реакций АКДС в течение 48 часов после получения вакцины.Дети с припадками имели высокий уровень припадков в личном и семейном анамнезе, и у 90 процентов была задокументированная лихорадка. Постоянный плач был связан с болезненными местными реакциями. Ни лимфоцитоза, ни гипогликемии не было. Биологически активный коклюшный токсин не был обнаружен в сыворотке крови детей с острой реакцией на АКДС. Поскольку бесклеточные коклюшные вакцины содержат меньше эндотоксина, который, как считается, приводит к фебрильным припадкам, авторы пришли к выводу, что использование бесклеточных вакцин должно приводить к уменьшению приступов, связанных с АКДС, за счет уменьшения фебрильных явлений.Бесклеточные коклюшные вакцины также имеют более низкую частоту местных и системных реакций по сравнению с цельноклеточной вакциной, использованной в этом исследовании; таким образом, можно уменьшить постоянный плач.
Гриффин М.Р., Рэй В.А., Мортимер Э.А., Фенчел Г.М., Шаффнер В. Риск судорог и энцефалопатии после иммунизации вакциной против дифтерии, столбняка и коклюша. JAMA 1990; 263: 1641-1645.
Авторы оценили риск судорог и других неврологических событий, включая энцефалопатию, после иммунизации АКДС в Дании у более чем 38 000 детей, получивших около 107 000 прививок АКДС в первые три года жизни.Авторы не обнаружили повышенного риска фебрильных или афебрильных судорог в интервале от 0 до трех дней после иммунизации по сравнению с 30 или более днями после получения вакцины. Сообщалось о двух случаях энцефалита, но начало заболевания произошло более чем через две недели после вакцинации.
Griffith AH. Необратимое повреждение мозга и вакцинация от коклюша: близок ли конец саги? Вакцина 1989; 7: 199-210.
Автор представляет обзор коклюшной вакцины и противоречия, связанные с ее возможной связью с необратимым повреждением головного мозга.Сообщения о необратимом повреждении мозга, считающемся вторичным по отношению к вакцине против коклюша, были опубликованы в 1950-1970-х годах. В частности, серия случаев, предполагающих необратимое повреждение мозга в результате вакцинации против коклюша из Национальной больницы для больных детей, Куленкампфф и его коллеги рассказали в телевизионном документальном фильме Соединенного Королевства в 1974 году, который привел к значительному снижению показателей вакцинации и последующему возрождению. коклюша в Англии. Последствия этого документального фильма в Великобритании включали создание экспертных комиссий и спонсируемых Министерством здравоохранения и социального обеспечения исследовательских групп для изучения существующих клинических данных и проведения проспективных исследований, включая исследование North West Thames (см. Pollock, et al, ). Lancet , данные за 1983 г. приведены ниже) и Национальное исследование детской энцефалопатии (NCES).
NCES оценил зарегистрированные случаи определенных серьезных неврологических расстройств, возникающих у детей в возрасте от 2 до 36 месяцев, госпитализированных в период с середины 1976 по середину 1979 года в Великобритании. По оценкам этих исследователей, риск неврологического повреждения после иммунизации против коклюша составляет 1 случай на 310 000–330 000 инъекций, но отчет был ограничен определенными структурными предубеждениями и неполной информацией; более того, эти результаты не могли быть воспроизведены в последующих исследованиях.
Данные Kulenkampff и NCES были повторно рассмотрены в Высоком суде в Лондоне после того, как в суд были поданы иски о неврологическом ущербе. Что касается данных Kulenkampff, более половины случаев либо не могли быть связаны с вакцинацией против коклюша (например, DT, введенная вместо DTP), имели нормальные результаты, либо были обнаружены альтернативные причины. Повторная проверка данных NCES показала
- Ни у одного из ранее здоровых детей не было стойкого повреждения мозга, которое началось бы в течение 48 часов после вакцинации
- Нет доказательств, подтверждающих мнение о том, что у детей с ранее неврологическими отклонениями от нормы был больший риск, чем у нормальных детей, пострадать от события в течение короткого периода после вакцинации
- Из 12 ранее нормальных случаев «серьезного неврологического расстройства», начавшегося в течение первых 48 часов, 10 были случаями фебрильных судорог, а случаи с длительными судорогами были нормальными при последующем наблюдении
- Если исключить случаи синдрома Рейе и вирусного происхождения – учитывая, что они не были вызваны АКДС, – с вакциной не было связано ни одного случая необратимого повреждения мозга или смерти.
- Цифра 1 из 310 000 или 330 000, относящаяся к риску необратимого повреждения мозга после вакцинации АКДС, не может быть подтверждена
- Доказательства подтверждают, что в редких случаях АКДС вызывает фебрильные судороги
Livengood JR, Mullen JR, White JW, Brink EW, Orenstein WA.Судороги в семейном анамнезе и использование коклюшной вакцины. J Pediatr 1989; 115: 527-531.
Авторы оценили данные системы мониторинга CDC для нежелательных явлений после иммунизации в период с 1979 по 1986 год, чтобы определить риск неврологических событий после вакцинации АКДС у пациентов с семейным анамнезом судорог по сравнению с пациентами без семейного анамнеза. Дети с семейным анамнезом судорог имели повышенный риск неврологических событий, в первую очередь фебрильных судорог, после приема АКДС, но это увеличение риска может отражать неспецифическую семейную тенденцию к судорогам, а не специфический эффект вакцины, а также систематическую ошибку отбора.Учитывая редкое возникновение неврологических событий после вакцинации АКДС, в целом доброкачественный исход фебрильных судорог, на долю которых приходится более 75 процентов событий, и риск коклюша, вызванный непрививкой людей с семейным анамнезом судорог, авторы пришли к выводу, что Судороги в анамнезе у близкого родственника не должны быть противопоказанием к вакцинации от коклюша. Скорее, у таких детей может быть оправдана профилактика поствакцинальной лихорадки.
Барафф Л.Дж., Шилдс В.Д., Беквит Л., Стром Дж., Марси С.М. и др.Младенцы и дети с судорогами и эпизодами гипотонического гипореактивного ответа после иммунизации против дифтерии, столбняка и коклюша: последующая оценка. Педиатрия 1988; 81 (6): 789-794.
В предыдущем проспективном исследовании (Cody, et al Pediatrics, 1981) авторы обнаружили, что незначительные реакции (например, местное покраснение, отек, лихорадка и т. Д.) Были более распространены после иммунизации АКДС, чем после иммунизации АКДС. Из более чем 15000 инъекций АКДС у девяти детей развились судороги и у девяти развились эпизоды гипотонического и гипореактивного действия, хотя после этих возможных временных реакций не было обнаружено никаких последствий.Через шесть-семь лет авторы завершили последующую оценку у 16 из этих детей, чтобы определить, были ли какие-либо признаки неврологического нарушения, слишком незначительные, чтобы их можно было обнаружить во время их первоначальной оценки. Родители считали всех 16 детей нормальными и, судя по успеваемости в школе, не имели признаков серьезных неврологических повреждений.
Шилдс В.Д., Нильсен С., Бух Д. Якобсен В., Кристенсон П. и др. Связь иммунизации против коклюша с началом неврологических расстройств: ретроспективное эпидемиологическое исследование.J Pediatr 1988; 113: 801-805.
Авторы исследовали временную зависимость между началом неврологических расстройств и продолжительностью вакцинации против коклюша у детей, иммунизированных АКДС или моновалентным коклюшем в разном возрасте. Они не обнаружили взаимосвязи между возрастом начала эпилепсии и запланированным возрастом введения коклюшной вакцины; однако существовала взаимосвязь между запланированным возрастом введения и первым фебрильным приступом, который чаще возникал при приеме третьей дозы в серии в возрасте 10-15 месяцев.Не было отмечено никакой связи между иммунизацией против коклюша и возникновением инфекций центральной нервной системы.
Уокер А.М., Джик Х., Перера Д.Р., Кнаусс Т.А., Томпсон Р.С. Неврологические осложнения после иммунизации против дифтерии, столбняка и коклюша. Педиатрия 1988; 81 (3): 345-349 .
Авторы оценили частоту серьезных неврологических событий после проведения 106 000 иммунизаций АКДС у детей в период с 1977 по 1983 год. Они не обнаружили случаев острой необъяснимой энцефалопатии, временно связанной с вакцинацией.Начало одного серьезного судорожного расстройства произошло в течение трех дней после иммунизации, при этом 1,13 случая предполагались исключительно на основе случайности. Частота зарегистрированных фебрильных припадков в период сразу после иммунизации была в 3,7 раза выше, чем в период 30 дней и более после иммунизации.
Беллман MH, Росс Э.М., Миллер DL. Детские спазмы и иммунизация от коклюша. Ланцет 1983; 321 (8332): 1031-1034.
Авторы исследовали возможную роль иммунизации против коклюша и других факторов в этиологии детских спазмов, о которых сообщалось в Национальном исследовании детской энцефалопатии между 1976 и 1979 годами в Англии, Шотландии и Уэльсе.Не было обнаружено значительной связи между младенческими спазмами и иммунизацией против коклюша в течение 28 дней после вакцинации.
Corsellis JA, Janota I, Marshall AK. Иммунизация против коклюша: невропатологический обзор. Neuropathol Appl Neurobiol 1983; 9 (4): 261-270.
Авторы изучили опубликованные данные о детской смертности, которая, как считалось, была вызвана вакциной против коклюша, и определили еще 29 детей в Англии и Уэльсе, чьи смерти в период с 1960 по 1980 гг. -катастрофические исследования.Смерть наступила в течение трех недель или до 12 лет после получения АКДС. При вскрытии были обнаружены различные церебральные аномалии; однако ни один из случаев в этом исследовании или в предыдущих опубликованных отчетах не продемонстрировал повторяющегося характера воспалительного или другого повреждения, которое можно было бы принять как специфическую реакцию на иммунизацию против коклюша. Реактивные изменения, которые иногда обнаруживались, по-видимому, неотличимы от изменений, наблюдаемых при других детских энцефалопатиях.
Поллок TM и Дж. Моррис.Семилетний обзор заболеваний, связанных с вакцинацией, в регионе Северо-Западная Темза. Ланцет 1983; 1 (8327): 753-757.
Авторы исследовали взаимосвязь между коклюшем и другими вакцинами и неврологическими проблемами за семилетний период. Все дети, у которых были серьезные или необычные реакции на вакцины, независимо от степени тяжести, были исследованы и физически осмотрены местным медицинским работником через четыре недели после первоначального отчета; и все дети, за исключением детей с легкими симптомами, прошли обследование развития через шесть месяцев после отчета.В группе из сотен тысяч детей и более 400 000 иммунизаций АКДС было зарегистрировано 20 сообщений о судорогах в течение трех недель после АКДС, и три четверти сообщений были о фебрильных припадках в течение 48 часов после иммунизации; при последующем наблюдении все дети имели нормальное развитие. Сообщалось, что в течение восьми недель после получения АКДС возникло двенадцать неврологических расстройств; 11 из которых имели инфантильные спазмы инфекционной этиологии или эпилепсию, ни одно из которых не было связано с АКДС.Авторы пришли к выводу, что их исследование не поддерживает утверждение о том, что АКДС вызывает синдром, характерный для ранее здорового ребенка, который проявляет постоянный крик, коллапс, судороги и задержку умственного развития.
Мельхиор Дж. Детские спазмы и ранняя иммунизация против коклюша: датское исследование с 1970 по 1975 год. Arch Dis Child 1977; 52: 134-137.
Авторы исследовали взаимосвязь между иммунизацией и возникновением инфантильных спазмов в течение шестилетнего периода в Дании после изменения ее программы иммунизации.Ранее вакцину АКДС вводили в возрасте 5, 6 и 15 месяцев, но в 1970 году ее заменили на моновалентную коклюшную вакцину в возрасте 5, 9 и 10 месяцев. Авторы не обнаружили различий в возрасте начала инфантильных спазмов между иммунизированными и неиммунизированными детьми; половина всех случаев в каждой группе началась до 5-месячного возраста, несмотря на то, что дети, иммунизированные до 1970 года, не получали первую дозу до 5-месячного возраста.
Вакцина от коклюша (прививки TDAP и DTAP)
Если у вас есть дополнительная информация о вакцине от коклюша, позвоните или посетите ближайшее отделение Pharmaca.
НАЙТИ МАГАЗИН
Pharmaca предлагает бустерные прививки Tdap, которые предлагают иммунизацию против коклюша (коклюша), а также дифтерии и столбняка.
Заболеваемость коклюшем резко возросла по всей стране за последние два года, и во многих штатах (включая Калифорнию и Колорадо) теперь закон штата требует, чтобы учащиеся средних и старших классов были вакцинированы перед поступлением в школу.
Где я могу получить вакцину от коклюша?Думаете о вакцинации от коклюша? Щелкните здесь, чтобы назначить встречу.
В течение многих лет мы предлагаем множество прививок, рекомендованных CDC при определенных проблемах со здоровьем и перед поездкой за границу. Мы принимаем услуги большинства крупных страховых компаний, поэтому вакцинация будет удобной и доступной.
Что такое коклюш?Коклюш, формально известный как коклюш, является очень заразным респираторным заболеванием, вызываемым определенным типом бактерий, который называется Bordetella pertussis .Бактерии этого заболевания прикрепляются к ресничкам, выстилающим часть верхних дыхательных путей, а затем выделяют токсины, которые затем повреждают реснички и вызывают набухание дыхательных путей дыхательной системы.
Коклюш, или коклюш, получил свое обычное название от сильного отрывного кашля, за которым следует высокий вдох, который звучит как «крик».
В первую очередь он поражает детей, слишком маленьких для того, чтобы пройти полный курс вакцинации от коклюша, а также подростков или взрослых с ослабленным иммунитетом.
Симптомы коклюшаРанние признаки коклюша обычно начинаются с симптомов простуды, а иногда и с кашля или лихорадки. У младенцев и детей ясельного возраста кашель может быть слабым или отсутствовать вовсе. Коклюш наиболее опасен для младенцев.
Симптомы коклюша обычно проявляются примерно в две стадии. Ранние симптомы могут длиться 1-2 недели и могут включать:
- Насморк
- Субфебрильная температура (как правило, минимальная на протяжении болезни)
- Легкий, эпизодический кашель
- Апноэ – пауза в дыхании (у младенцев)
После самых ранних стадий заболевания (примерно через 1-2 недели) могут появиться более традиционные симптомы коклюша. В их числе:
- Приступы частого быстрого кашля с последующим пронзительным криком
- Приступы рвоты во время или после кашля
- Истощение после приступов кашля
- Может вызывать сильный и частый кашель снова и снова, пока воздух не уйдет из легких.Когда в легких больше нет воздуха, вы вынуждены вдыхать с громким «кричащим» звуком. Этот сильный кашель может вызвать рвоту и истощение.
- Пациенты обычно могут выглядеть довольно хорошо в промежутке. Приступы кашля могут стать более частыми и усугубляться по мере продолжения болезни и чаще возникать ночью. Эти припадки могут длиться до 10 недель и более.
Существует два различных типа вакцин от коклюша, известные по сокращенным инициализам, Tdap и DTaP.
Оба содержат инактивированные формы токсина, вырабатываемого бактериями, вызывающими три заболевания, из которых состоит сама вакцина. «Инактивированный» означает, что вещество больше не вызывает болезни, но заставляет человеческий организм вырабатывать антитела, чтобы обеспечить иммунитет против самих токсинов.
Tdap и DTaP| ДТАП | Тдап | |
| Возраст | Для детей до 7 лет | Ракета-носитель в возрасте 11 лет или в любое время между 19 и 64 годами |
| Назначение | Выработать иммунитет к дифтерии, столбняку и коклюшу | Booster обеспечивает постоянную защиту от дифтерии, столбняка и коклюша |
| Дозировки | 5 доз до 7 лет | 1 каждые 10 лет |
| Риски | Риск аллергической реакции | Риск аллергической реакции |
Вакцина против коклюша
Текущая версия вакцинации против коклюша предназначена для младенцев, детей, подростков, подростков и даже взрослых.Вакцина DTaP от коклюша предназначена для детей и малышей, а бустерная вакцина Tdap предназначена для детей младшего возраста, подростков и взрослых.
CDC рекомендует прививку от коклюша всем младенцам и детям, подросткам и подросткам и даже беременным женщинам. Тем пожилым людям, которые никогда не делали ревакцинацию Tdap, также следует сделать прививку от коклюша.
График вакцины DTaPДети должны получить пять доз вакцины DTaP в следующем возрасте:
- 2 месяца
- 4 месяца
- 6 месяцев
- 15–18 месяцев
- 4–6 лет
DTaP можно вводить одновременно с другими вакцинами.
Вакцина от коклюша для взрослыхВзрослым в возрасте 19 лет и старше требуется одноразовая вакцинация от коклюша. Tdap – это комбинированная вакцина от столбняка и дифтерии. Следующие пациенты также должны получить ревакцинацию:
- Беременным женщинам следует делать прививку в третьем триместре
- Все взрослые, которые ожидают тесного контакта с младенцами младше 12 месяцев, в идеале не менее чем за две недели до контакта
Побочные эффекты вакцин Tdap и DTap незначительны, если они вообще присутствуют.Риск того, что вакцина причинит серьезный вред или смерть, чрезвычайно мал.
Легкие побочные эффекты:
- Лихорадка
- Покраснение или припухлость в месте инъекции
- Болезненность или болезненность в месте инъекции
- Суетливость
- Усталость или плохой аппетит
- Рвота
Умеренные побочные эффекты (редко)
- Изъятие
- Непрерывный плач в течение 3 часов и более
- Высокая температура, более 105 ° F
Коклюш – Симптомы и причины
Обзор
Коклюш (коклюш) – очень заразная инфекция дыхательных путей.У многих людей это сопровождается сильным отрывистым кашлем, за которым следует пронзительный вдох, который звучит как крик.
До разработки вакцины коклюш считался детской болезнью. Сейчас коклюш в первую очередь поражает детей, еще слишком маленьких, чтобы пройти полный курс вакцинации, а также подростков и взрослых, чей иммунитет ослаб.
Смертельные случаи, связанные с коклюшем, редки, но чаще всего встречаются у младенцев. Вот почему так важно для беременных женщин и других людей, которые будут иметь тесный контакт с младенцем, сделать прививку от коклюша.
Симптомы
После того, как вы заразились коклюшем, признаки и симптомы проявятся примерно через 7-10 дней, хотя иногда это может занять больше времени. Сначала они обычно легкие и напоминают простуду:
- Насморк
- Заложенность носа
- Красные, слезящиеся глаза
- Лихорадка
- Кашель
Через неделю или две признаки и симптомы ухудшатся.Густая слизь скапливается в дыхательных путях, вызывая неконтролируемый кашель. Приступы сильного и продолжительного кашля могут:
- Вызвать рвоту
- Результат в красном или синем лице
- Причина сильной усталости
- Закончить пронзительным криком во время следующего глотка воздуха
Однако у многих людей не развивается характерный крик. Иногда стойкий отхаркивающий кашель является единственным признаком того, что у подростка или взрослого коклюш.
Младенцы могут вообще не кашлять. Вместо этого им может быть трудно дышать или они могут даже временно перестать дышать.
Когда обращаться к врачу
Позвоните своему врачу, если длительные приступы кашля вызывают у вас или вашего ребенка:
- Рвота
- Красный или синий
- Похоже, что дыхание затруднено или есть заметные паузы в дыхании
- Вдохните с криком
Причины
Коклюш вызывается бактериями Bordetella pertussis.Когда инфицированный человек кашляет или чихает, в воздух распыляются крошечные микробные капли, которые попадают в легкие любого, кто находится поблизости.
Факторы риска
Вакцина от коклюша, которую вы получали в детстве, со временем проходит. Это делает большинство подростков и взрослых восприимчивыми к инфекции во время вспышки, и вспышки продолжают происходить регулярно.
Младенцы младше 12 месяцев, которые не вакцинированы или не получили полный набор рекомендованных вакцин, имеют самый высокий риск серьезных осложнений и смерти.
Осложнения
Подростки и взрослые часто без проблем выздоравливают от коклюша. Когда возникают осложнения, это, как правило, побочные эффекты сильного кашля, например:
- Ушибы или трещины на ребрах
- Грыжи живота
- Разбитые кровеносные сосуды кожи или белков глаз
Младенцы
У младенцев, особенно в возрасте до 6 месяцев, осложнения коклюша более тяжелые и могут включать:
- Пневмония
- Замедленное или остановленное дыхание
- Обезвоживание или потеря веса из-за трудностей с кормлением
- Изъятия
- Повреждение мозга
Поскольку младенцы и дети дошкольного возраста подвергаются наибольшему риску осложнений от коклюша, они с большей вероятностью нуждаются в лечении в больнице.Осложнения могут быть опасными для жизни младенцев младше 6 месяцев.
Профилактика
Лучший способ предотвратить коклюш – это вакцина против коклюша, которую врачи часто вводят в сочетании с вакцинами от двух других серьезных заболеваний – дифтерии и столбняка. Врачи рекомендуют начинать вакцинацию еще в младенчестве.
Вакцина состоит из пяти инъекций, которые обычно вводят детям этого возраста:
- 2 месяца
- 4 месяца
- 6 месяцев
- от 15 до 18 месяцев
- от 4 до 6 лет
Побочные эффекты вакцины
Побочные эффекты вакцины обычно незначительны и могут включать жар, раздражительность, головную боль, утомляемость или болезненность в месте инъекции.
Бустерные выстрелы
- Подростки. Поскольку иммунитет от коклюшной вакцины имеет тенденцию к снижению к 11 годам, врачи рекомендуют в этом возрасте сделать повторную прививку для защиты от коклюша, дифтерии и столбняка.
- Взрослые. Некоторые разновидности вакцины против столбняка и дифтерии, вводимой каждые 10 лет, также включают защиту от коклюша. Эта вакцина также снизит риск передачи коклюша младенцам.
- Беременные. В настоящее время эксперты в области здравоохранения рекомендуют беременным женщинам вакцинироваться от коклюша на сроке от 27 до 36 недель беременности. Это также может обеспечить некоторую защиту младенца в течение первых нескольких месяцев жизни.
Профилактические препараты
Если вы контактировали с больным коклюшем, ваш врач может порекомендовать антибиотики для защиты от инфекции, если вы:
- Медицинский работник
- Беременны
- Моложе 12 месяцев
- Имеете заболевание, которое может подвергнуть вас риску тяжелого заболевания или осложнений, например ослабленную иммунную систему или астму
- Живите с больным коклюшем
- Живите с кем-то, кто подвержен высокому риску развития тяжелого заболевания или осложнений от коклюша
Октябрь09, 2019
.
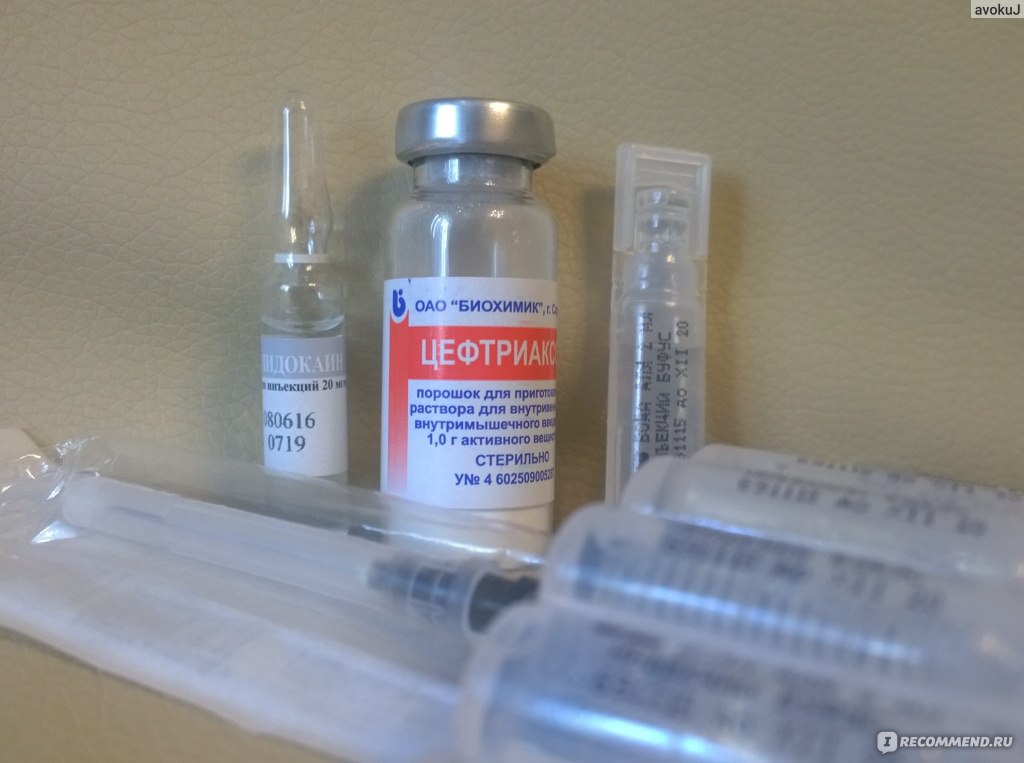

 А.Зыков, О.Ю.Агапова. Болезни органов дыхания №01 2014 – Новые возможности применения амброксола в пульмонологии: влияние на биопленки. Consilium Medicum/ приложение Болезни органов дыхания №01 2014.
А.Зыков, О.Ю.Агапова. Болезни органов дыхания №01 2014 – Новые возможности применения амброксола в пульмонологии: влияние на биопленки. Consilium Medicum/ приложение Болезни органов дыхания №01 2014.


